-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prípad vlajúceho infikovaného trombu v. jugularis interna, septických pneumónií a heparínom indukovanej trombocytopénie
A case of a flapping infected thrombus in the internal jugular vein, septic pneumonias and heparin‑induced thrombocytopaenia
We present a case of a 54 years old female patient after anterior wall left ventricular myocardial infarction in 2005 who underwent coronary artery bypass graft (CABG) surgery requiring cannulation of the right internal jugular vein (IJV). She was admitted to a Department of Pulmonary Diseases with left bronchopneumonia (BPN) following 7 day treatment, with hemoptysis, dyspnoea and fevers. Duplex ultrasound (DUS) was used to diagnose flapping thrombus in the right IJV, severe thrombocytopenia and, in addition, progressing multiple infiltrates on X‑ray a few days later. We empirically adjusted the treatment initiated in primary care and observed deterioration of the severe thrombocytopenia during treatment with low molecular weight heparine. We diagnosed heparin‑induced thrombocytopenia (HIT) and, even though this indication was not included in our drug formulary, we initiated treatment with Arixtra (fondaparinux) 2.5 mg s.c. daily. Intensive conservative treatment was associated with significant clinical and laboratory improvement of the condition, significant regression of the IJV thrombus as well as the finding on X‑ray. The final effective antibiotic treatment lasted 20 (amoxicillin + clavulanate) and 10 (clindamycin) days, respectively. Treatment with Arixtra (fondaparinux) continued in primary care and lasted a total of 65 days until normal thrombocyte levels were achieved, with gradual transition to oral anticoagulation treatment. The patient was discharged to primary care on the 23rd day of hospitalization when she was stabilized, afebrile and her cardiopulmonary functions were compensated. We did not identify any case of treatment of jugular thrombosis and concurrent HIT with fondaparin anywhere in the international literature.
Key words:
flapping infected thrombus in the internal jugular vein – septic pneumonia – heparin‑induced thrombocytopenia – fondaparinux
Autoři: P. Majdák 1; J. Kubík ml. 2; L. Harmátová 3
Působiště autorů: Angiologická ambulancia NsP Prievidza so sídlom v Bojniciach, Slovenská republika, vedúci lekár MU Dr. Pavol Majdák 1; Oddelenie pľúcnych chorôb NsP Prievidza so sídlom v Bojniciach, Slovenská republika, prednosta prim. MU Dr. Jozef Kubík 2; Hematologické oddelenie NsP Prievidza so sídlom v Bojniciach, Slovenská republika, prednosta prim. MU Dr. Livia Harmátová 3
Vyšlo v časopise: Vnitř Lék 2011; 57(1): 117-121
Kategorie: Kazuistiky
Souhrn
Uvádzame prípad 54 - ročnej pacientky po prekonanom infarkte myokardu prednej steny ľavej komory v roku 2005, ktorá podstúpila 27. 8. 2007 urgentnú revaskularizačnú operáciu srdca (CABG) s potrebou kanylácie pravej v. jugularis interna (VJI). Dňa 11. 9. 2007 je prijatá na oddelenie pľúcnych chorôb s ambulantne 7 dní liečenou bronchopneumóniou (BPN) vľavo, hemoptýzou, dyspnoe a febrilitami. Duplexnou ultrasonografiou (DUS) diagnostikujeme vlajúci trombus v pravej VJI, ťažkú trombocytopéniu a v priebehu niekoľkých dní aj progredujúce viacpočetné infiltratívne zatienenia na skiagrame. Korigujeme a empiricky upravujeme ambulantne začatú antibiotickú liečbu, pozorujeme prehlbovanie ťažkej trombocytopénie pri liečbe nízkomolekulárnym heparínom. Diagnostikujeme heparínom indukovanú trombocytopéniu (HIT), indikujeme liečbu Arixtrou (fondaparinux) v dávke 2,5 mg s.c. denne, napriek chýbajúcej indikačnej opore v liekovom formulári. Intenzívnou konzervatívnou liečbou zaznamenávame podstatné klinické aj laboratórne zlepšenie stavu, podstatnú regresiu trombu VJI, ako aj skiagrafického nálezu. Výsledná účinná antibiotická liečba trvala 20 (amoxicillin + klavulanát), resp. 10 (clindamycin) dní. Liečba Arixtrou (fondaparinux) pokračovala aj ambulantne a celkovo trvala 65 dní, až do dosiahnutia normálnych hodnôt trombocytov, s postupným prechodom na perorálnu antikoagulačnú liečbu. Na 23. deň hospitalizácie bola pacientka v stabilizovanom stave, afebrilná a kardiopulmonálne kompenzovaná prepustená do ambulantnej starostlivosti. V dostupných svetových literárnych databázach sme prípad liečby jugulárnej trombózy a súčasnej HIT fondaparinom nezaznamenali.
Kľúčové slová:
vlajúci infikovaný trombus v. jugularis interna – septické pneumónie – heparínom indukovaná trombocytopénia – fondaparinuxÚvod
Incidencia jugulárnej trombózy nie je známa. Platí predpoklad, že je hlboko poddiagnostikovaná [1,2]. Etiologicky sa na jej vzniku môže podieľať množstvo faktorov. Napr. centrálny venózny katéter (CVK), hlboké krčné infekcie, Lemierrov syndróm, chirurgické komplikácie pri operácii krku, malígne ochorenia krku a hrudníka, vzdialené malígne ochorenia, paraneoplázia, i.v. abusus drog cestou v. jugularis interna (VJI), trombofilný stav či trauma a masáž krku. Spontánna hlboká venózna trombóza (HVT) je často prvým znakom okultného malígneho ochorenia či trombofílie [1]. Veľmi vzácne sa jedná o primárnu trombózu VJI bez vyvolávajúceho činiteľa [3]. Kým v minulosti dominovali predovšetkým malígne ochorenia a orofaryngeálne infekcie, v súčasnosti v etiológii jugulárnej trombózy prevažuje zavedený CVK, malígne ochorenia a trombofilný stav. Paraneoplastická trombóza VJI sa najčastejšie spája s karcinómom pankreasu, žalúdka, ovárií a bronchogénnym karcinómom [4]. Ako Lemierrov syndróm definujeme stav, kedy trombóza VJI a septické embolizácie sú komplikáciou orofaryngeálnej infekcie [5].
V súčasnosti je udávaná ako najčastejšia príčina jugulárnej trombózy zavedený CVK [1]. Jej výskyt sa pri zavedenom CVK odhaduje až na 30 – 66 %, hodnotené na základe duplexnej ultrasonografie (DUS) alebo autopsie. Vysoký výskyt je najmä u kriticky chorých so zlyhávajúcim srdcom a šokovou cirkuláciou [1,2,4]. Jugulárna trombóza pri zavedenom CVK prebieha najčastejšie asymptomaticky [4].Udáva sa, že jugulárna trombóza zvyšuje riziko katétrovej sepsy asi 2,6 - násobne [6]. Pritom vlajúce jugulárne tromby po katetrizácii VJI nie sú zriedkavé. Podľa niektorých prác tvoria až asi 50 % zo všetkých jugulárnych trombóz [7]. Výskyt pľúcnej embolizácie pri izolovanej trombóze VJI sa odhaduje na 0,5 – 2,4 % [1].
V nasledujúcom popise uvádzame špecifický prípad infikovanej jugulárnej trombózy komplikovanej embolickými viacpočetnými bronchopneumóniami a heparínom indukovanou trombocytopéniou, ktoré nás nútili siahnuť aj ku netradičným terapeutickým variantom.
Popis prípadu
Popisujeme prípad 54 - ročnej pacientky s body mass index 26. V osobnej anamnéze pacientky je prítomná reumatoidná artritída od roku 1993, t.č. III. štádia, a stav po pravostrannej nefrektómii v roku 1993 pre afunkciu obličky. Pacientka je hypertonička s dyslipoproteinémiou a pozitívnou rodinnou anamnézou pre kardiovaskulárne ochorenia. V roku 2005 prekonala infarkt prednej steny ľavej komory myokardu. Dňa 27. 8. 2007 je realizovaná urgentná bypassová revaskularizácia myokardu pre nestabilnú anginu pectoris pre predtým koronarograficky potvrdené dvojcievne postihnutie. Za antibiotickej profylaxie (Axetine) je v kardiocentre bez použitia mimotelového obehu (ECC) realizovaná CABG. Kanylovaná je pravá v. jugularis interna. Perioperačne je podávaný Enoxaparine (Clexane) 2krát 60 mg s.c. à 12 hod. Pooperačný priebeh je podľa prepúšťacieho protokolu bez komplikácií a afebrilná pacientka je dňa 3. 9. 2007 prepustená domov. Posledná zaznamenaná hodnota trombocytov počas hospitalizácie je 219 × 109/ l. Dňa 4. 9. 2007 je pacientka s anamnézou dýchavice, kašľa, hemoptýzy a febrilít vyšetrená na spádovej pľúcnej ambulancii. Uvedené ťažkosti podľa pacientky začali už deň pred prepustením z kardiocentra a postupne sa zhoršovali. Stav je na základe klinického nálezu a skiagramu hodnotený ako bronchopneumónia vľavo (obr. 1). Pacientke je navrhnutá hospitalizácia, s ktorou nesúhlasí. Empiricky je indikovaná je ATB liečba.
Obr. 1. Zadopredný skiagram 4. 9. 2007. 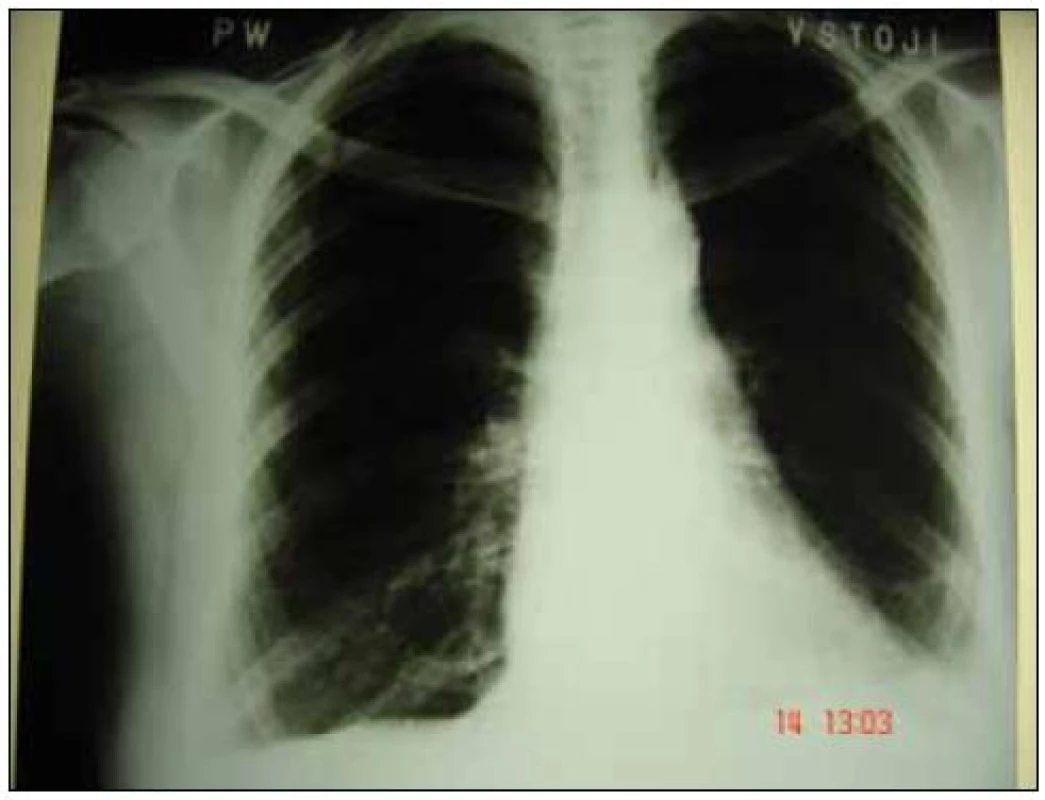
Vľavo bazálne nad bránicou v dolnou pľúcnom poli je prítomné nehomogénne zatienenie škvrnitopruhovitého charakteru. Ľavá bránice je nediferencovateľná, frenikokostálny (FC) uhol zatienený, vpravo pľúcne polia bez ložiskových a infiltratívnych zmien. Bránica plochá, oblasť FC uhla horšie prehľadná, je ľahko otupený. Tieň srdca je v strednom postavení, nezväčšený. Dňa 11. 9. 2007 je pacientka pre progresívny priebeh ochorenia v zmysle stupňovanej dýchavice, hemoptýzy, febrilít a celkovej alterácie stavu prijatá na oddelenie pľúcnych chorôb (OPCH) spádovej nemocnice NsP Bojnice. V tom čase je už 7 dní ambulantne liečená antibiotikami (cefuroxim 2krát 500 mg tbl. à 12 hod). Z laboratórnych vyšetrení vyberáme: D - diméry 5,4 mg/ l (norma do 0,3), leukocyty 14,7 × 109/ l, trombocyty 43 × 109/ l, CRP 187 mg/ l, zvýšené sú hodnoty hepatálnych enzýmov (ALT 0,80 μkat/ l, GMT 4,05 μkat/ l a ALP 4,70 μkat/ l). Na RTG hrudníka je prítomná progresia infiltratívneho zatienenia oproti ambulantnej snímke (obr. 2).
Obr. 2. Zadopredný skiagram 11. 9. 2007. 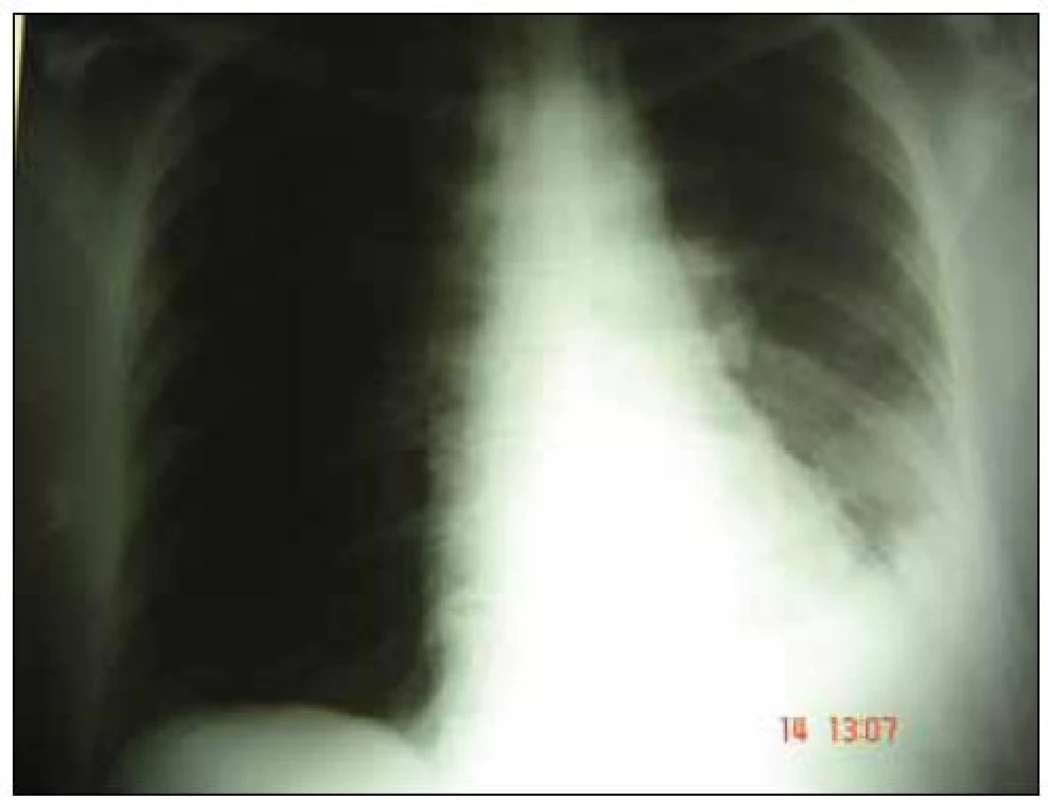
Oproti snímke zo 4. 9. 2007 došlo ku progresii zatienenia v ľavom dolnom pľúcnom poli, kde sa rozšírilo a zhutnilo. Drobnoškvrnité tiene až splývavého charakteru sa objavili v strednom pľúcnom poli od zatienenia v dolnom poli po dolný pól hílu. V rámci širšej diferenciálnej diagnostiky venózneho tromboembolizmu je v deň prijatia realizovaná DUS žíl dolných končatín s negatívnym nálezom. Vzhľadom na anamnézu kanylácie jugulárnych žíl, bolestivosť a mierny opuch pravej strany krku spojený s eleváciou D - dimérov je doplnená aj DUS jugulárnych vén, kde je v pravej VJI prítomný vlajúci trombus (obr. 3). Ku ambulantne užívanému cefuroximu je empiricky pridaný parenterálny ciprofloxacin. Z indikácie trombózy VJI je indikovaný aj LMWH (Low molecular weight heparin) – vzhľadom na ťažkú trombocytopéniu v subterapeutickej dávke – Nadroparine (Fraxiparine) 2krát 0,4 ml s.c. Z liečby je vynechaný Anopyrin. V etiológii trombocytopénie predpokladáme jej konzumpčný a parainfekčný charakter. V diferenciálnej diagnostike zvažujeme aj možnosť heparínom indukovanej trombocytopénie (HIT). Vyšetrujeme protilátky proti trombocytom.
Obr. 3. USG Vlajúci trombus v pravej VJI 18. 9. 2007. 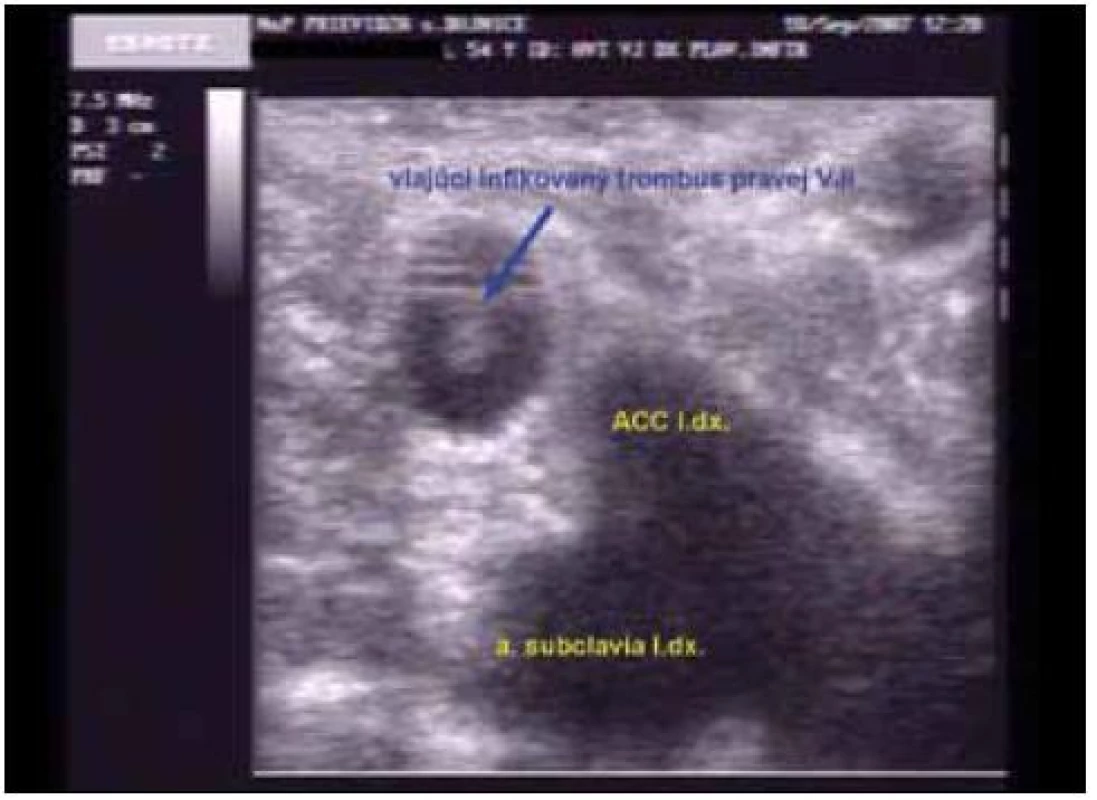
V ďalšom priebehu dominujú trvajúce septické teploty, pokračujúca elevácia humorálnych zápalových parametrov, prehĺbenie ťažkej trombocytopénie (časový vývoj hodnôt trombocytov v krvnom obraze zobrazuje graf 1). Od 14. 9. 2007 je do liečby zaradený Warfarin v dávke 5 mg denne za súčasného podávania LMWH (Fraxiparine 2krát 0,4 ml s.c.). 17. 9. 2007 je dosiahnutá terapeutická hodnota INR 2,77. Súčasne sa ale objavuje aj kožná purpura, petechie, sangvinolentná secernácia z rany po sternotómii a plošné hematómy po subkutánnych vpichoch po aplikácii Fraxiparinu. Liečbu Warfarinom ukončujeme. Pokračujeme len v liečbe nadroparinom 2krát 0,4 ml s.c. Konštatujeme objavenie sa nových infiltratívnych zmien na skiagrame (obr. 4) a CT hrudníka (obr. 5), z ktorých jedno má charakter lobárnej pneumónie vpravo. Od 4. dňa hospitalizácie je opäť empiricky upravená ATB liečba, vynechaný Cefuroxim, pridaný parenterálny Amoksiklav 3krát 1,2 g i.v. Neskôr je pridaný Klimicin (clindamycin) 3krát 300 mg i.v. (od 18. 9. 2007). Liečbu Ciprofloxacinom ukončujeme 19. 9. 2007.
Graf 1. Počet trombocytov v súvislosti s liečbou. 
Obr. 4. Zadopredný skiagram 18. 9. 2007. 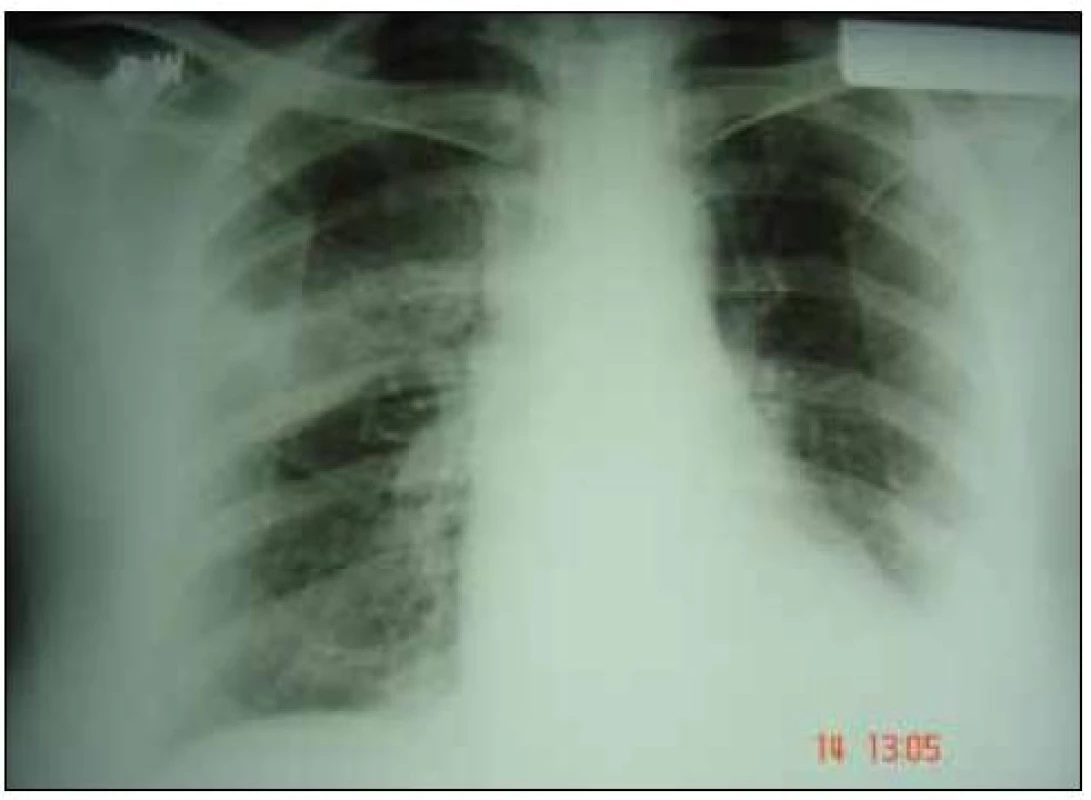
Oproti predchádzajúcej snímke z 11. 9. 2007 vľavo v strednom poli ubudlo drobnoškvrnitých tieňov, dolné pole ostáva temer homogénne zatienené. Vpravo pribudlo trojuholníkovité zatienenie nehomogénneho charakteru medzi II. a III. medzirebrím s bázou smerom ku laterálnej hrudnej stene a hrotom v híle. Srdce sa mierne rozšírilo. Pribudlo aj menšie nehomogénne zatienenie vpravo vo vnútornom FC uhle. Obr. 5. CT hrudníka 19. 9. 2007. 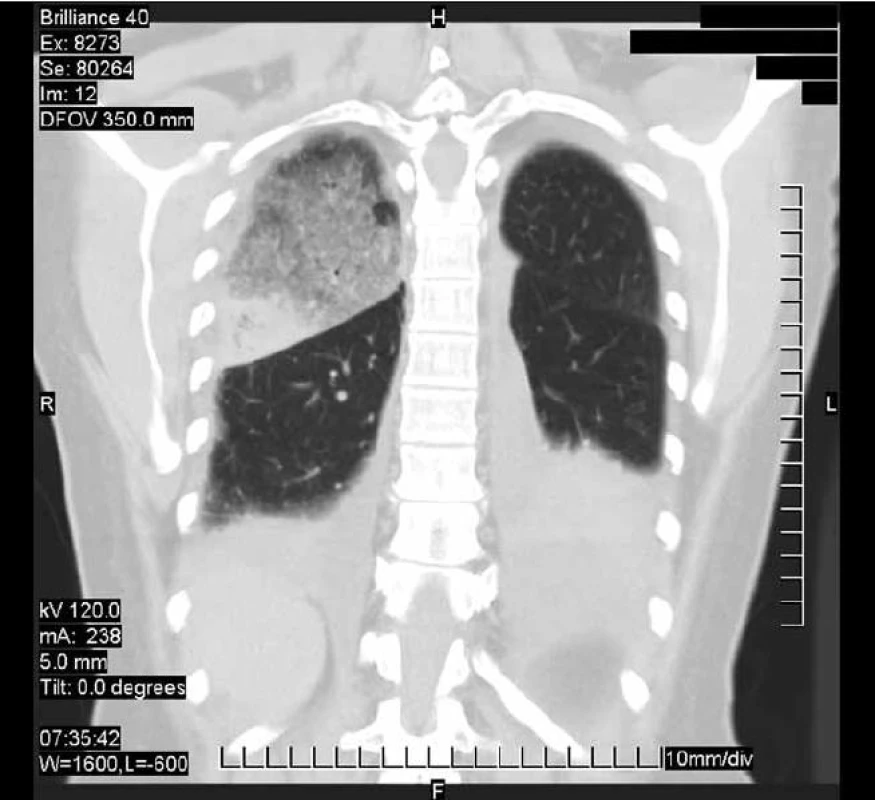
Spätne konzultujeme kardiocentrum, kde je realizované transezofageálne echokardiografické vyšetrenie, bez nálezu vegetácií na chlopniach. 21. 9. 2007 na základe obdržaných výsledkov vysoko pozitívnych viazaných protilátok proti trombocytom, ako aj Diamed test na HIT (ID PaGIA Heparin/ PF4 antibody test) v korelácii s klinickým obrazom a ťažkou trombocytopéniou nasledujúcou po liečbe LMWH stav hodnotíme ako HIT. Ukončujeme liečbu LMWH a indikujeme fondaparinux (Arixtra) 2,5 mg 1krát denne s.c. Pokračujeme v kombinovanej ATB liečbe (amoxicillin + klavulanát + klindamicin) a liečbe pentasacharidom Fondaparinux z indikácie trombózy VJI a súčasnej HIT pri nevyhnutnej pokračujúcej antikoagulačnej liečbe. Konštatujeme postupné podstatné klinické aj laboratórne zlepšenie stavu. Pacientka je od 25. 9. 2007 afebrilná, klesajú hodnoty zápalových markerov, regreduje nález na skiagrame. Trvá, ale neprehlbuje sa ťažká trombocytopénia pod 50 × 109/ l, bez klinických známok krvácania. Na realizovanom kontrolnom DUS jugulárnych žíl je prítomný už len minimálny zvyškový nález pôvodného trombu. Dňa 3. 10. 2007 je pacientka na 23. deň hospitalizácie prepustená do ambulantnej starostlivosti v stabilizovanom stave, kardiopulmonálne kompenzovaná a afebrilná.
Diskusia
Jugulárnu trombózu môžeme rozdeliť na neinfikovanú a infikovanú, čiže komplikovanú [1]. Známky infikovanej (septickej) trombózy VJI sú: febrility (83 %), leukocytóza (78 %), bolesť a opuch krku (66 a 72 %), sepsa (39 %), rezistencia (39 %), pľúcne komplikácie (28 %), syndróm HDŽ (11 %), chylotorax (5%) [2].
V našom prípade boli prítomné febrility, leukocytóza, sepsa, bolestivosť a mierny opuch krku a závažné pľúcne, embolické komplikácie.
V diagnostike komplikovanej jugulárnej trombózy sa uplatňuje duplexná ultrasonografia (DUS), počítačová tomografia (CT), magnetická rezonancia (MRI) a pozitívne hemokultúry (perzistujúca pozitivita). Niektorí autori udávajú senzitivitu DUS v diagnostike jugulárnej trombózy až 97 % [4]. V našom prípade bola diagnostická ultrasonografia realizovaná v deň prijatia pacientky do nemocnice. Prostredníctvom DUS prebiehalo aj ďalšie sledovanie veľkosti a charakteru trombu. Na záver hospitalizácie bol prítomný už len minimálny reziduálny nález zvyškového trombu VJI. Vyšetrované hemokultúry boli opakovane negatívne, čo si vysvetľujeme ich odoberaním v čase pokračujúcej ATB liečby. Podobnú skúsenosť s negatívnymi hemokultúrami popisujú aj iní autori [8 – 10].
Pre liečbu trombózy VJI chýbajú všeobecne platné medzinárodné odporúčania [4].
V liečbe nekomplikovanej trombózy VJI je jednoznačne odporúčaná extrakcia katétra. Názory na antikoagulačnú liečbu (AKL) sú kontroverzné. Nedostatok štúdií, výrazné poddiagnostikovanie a veľmi málo komplikácií vedú ku otáznikom ohľadne indikácie AKL. Trombolytická liečba vzhľadom na minimum objektívnych skúseností nie je všeobecne odporúčaná [2].
V liečba komplikovanej septickej trombózy VJI je odporúčaná na prvom mieste efektívna antibiotická liečba. V prípade katétrom indukovanej trombózy sú najčastejšou príčinou septického stavu grampozitívne baktérie. Odporúča sa podávanie vankomycinu [2], alebo ampicillinu-sulbactamu, clindamycinu, metronidazolu. Dôležitý je čas trvania ATB liečby: aspoň 3 – 6 týždňov [2,11]. V našom prípade bola ATB liečba modifikovaná len empiricky na základe laboratórnej a klinickej odpovede pri negatívnych mikrobiologických výsledkoch. Účinnou bola jej výsledná kombinácia amoxicillin + klavulanát + clindamycin. Amoxicillin + klavulanát boli podávané celkovo 20 dní a Clindamycin 10 dní. Po ukončení ATB liečby už nedošlo ku relapsu zápalu či ďalších komplikácií. Názory na antikoagulačnú liečbu nie sú jednotné. Neexistujú kontrolované klinické štúdie zamerané na účinnosť AKL v liečbe septickej trombózy VJI [11]. Za indikovanú sa považuje v prípade septických embolizácií a propagácie trombu [1]. Kombinácia účinnej ATB liečby a adekvátnej antikoagulácie vedie ku rýchlejšej resorbcii trombu a redukuje aj riziko metastatických embolizácií [12]. V našom prípade bola indikovaná antikoagulačná liečba od začiatku. Prechodné zaradenie warfarínu do liečby považujeme ex post za chybné. AKL bola limitovaná ťažkou trombocytopéniou pri HIT, na čo sme reagovali indikáciou fondaparinuxu v dávke 2,5 mg denne, čo viedlo v kombinácii s ATB liečbou ku postupnej resorbcii trombu, ako aj postupnej úprave ťažkej trombocytopénie. Ako terapeutická alternatíva sa uvádza aj chirurgická liečba. V rámci nej ligácia VJI s eventuálnou excíziou postihnutej vény. Pripadá do úvahy pri zlyhaní konzervatívnej liečby septického stavu [10]. Ako ultimum refugium je možné použiť aj zavedenie kaválneho (Greenfieldovho) filtra do hornej dutej žily. Indikovaný je v prípade pľúcnej embólie, ak zlyhala, alebo je kontraindikovaná antikoagulačná liečba [1]. Vzhľadom k tomu, že ku stabilizácii stavu došlo konzervatívnou liečbou, nebolo potrebné v našom prípade siahnuť ku chirurgickej či intervenčnej liečbe.
Heparínom indukovaná trombocytopénia je imunitná komplikácia liečby heparínom zapríčinená vznikom protilátok triedy IgG (HIT - protilátky, HIT - IgG) namierených proti komplexom doštičkového faktora 4 (PF4) a heparínu. Trombocytopénia definovaná poklesom doštičiek o viac ako 50 % je najčastejší klinický prejav HIT a vyskytuje sa vo viac ako 95 % prípadov. Trombóza sa vyskytuje približne v 50 % prípadov HIT [13]. Klinické podozrenie na HIT v našom prípade ex post podporil laboratórny dôkaz vysoko pozitívnych viazaných protilátok proti trombocytom, ako aj Diamed test na HIT (ID PaGIA Heparin/ PF4 antibody test). Pozitívny dôkaz protilátok proti komplexu PF4 heparín. Sme si vedomí toho, že samotná diagnóza syndrómu HIT II môže byť zložitá, najmä ak sú heparíny podávané pacientom s inými možnými príčinami trombocytopénie (napr. sepsa, veľké operačné zákroky, kardiochirurgické výkony), je však veľmi dôležitá, lebo prolongácia terapie heparínmi v prípade HIT II je spojená s vysokým rizikom hyperkoagulácie s možnosťou fatálneho vyústenia [14]. Len zriedka sú splnené všetky klinické kritéria HIT. Avšak ani pozitívne výsledky laboratórnych testov nemusia bezpodmienečne znamenať prítomnosť HIT, najmä ak sa jedná len o slabú pozitivitu a ak je možné trombocytopéniu presvedčivo vysvetliť iným spôsobom. Naopak, negatívny výsledok ako funkčných, tak aj antigénnych testov robí diagnózu HIT veľmi nepravdepodobnou [15]. My sme na konkrétnu situáciu demonštrovanú septickou trombózou VJI a ťažkou trombocytopéniou vzniknutou po liečbe LMWH v korelácii s vysoko pozitívnymi laboratórnymi testami na HIT reagovali ukončením liečby LMWH a zaradením Fondaparinuxu (Arixtra) v dávke 2,5 mg s.c. denne do liečby, aj napriek tomu, že fondaparinux nemá indikačnú oporu v liekovom formulári pre liečbu trombózy pri súčasnej HIT. V danom čase (rok 2007) ale neboli na slovenskom trhu dostupné priame inhibítory trombínu, ani lepirudín. Doplnenie účinnej ATB liečby o fondaparinux viedlo ku jednoznačnému zmenšenie jugulárneho trombu hodnoteného DUS. Tiež bolo zrejmé radikálne zlepšovanie klinických aj laboratórnych parametrov. Liečba Arixtrou (fondaparinux) trvala 65 dní až do dosiahnutia normálnych hodnôt trombocytov, s postupným prechodom na perorálnu antikoagulačnú liečbu. V dostupných svetových literárnych databázach sme prípad liečby jugulárnej trombózy a súčasnej HIT fondaparinom nezaznamenali.
Záver
Septická trombóza VJI je závažnou komplikáciou katetrizácie VJI. V jej liečbe sa najčastejšie uplatňuje prolongovaná antibiotická liečba v kombinácii s účinnou antikoagulačnou liečbou. Septická trombóza VJI súčasne komplikovaná HIT je zriedkavým stavom vyžadujúcim alternatívny prístup. Doplnenie liečby o fondaparinux je jej modalitou, ktorá sa v našej klinickej praxi osvedčila.
MU Dr. Pavol Majdák
www.hospital-bojnice.sk
e-mail: palom28@hotmail.comDoručeno do redakce: 28. 7. 2010
Přijato po recenzi: 18. 10. 2010
Zdroje
1. Mueller DK, Dacey MJ. Internal Jugular Vein Thrombosis. eMedicine Vascular Surgery. Emedicine.medscape.com/ article/ 461577, Updated: 2009; Sep 21.
2. Jonas N, Fagan J. Internal Jugular Vein Thrombosis: A Case Study And Review of The Literature. www.ispub.com/ The Internet Journal of Otorhinolaryngology 2007; 6 : 2.
3. Chlumský J, Havlín J. Idiopatická trombóza jugulární žíly. Prakt Lék 2008; 88 : 542 – 543.
4. Stern - Sträter J, Hormann K, Neff W et al. Jugularvenenthrombose als paraneoplastisches Syndrom. HNO 2008; 56 : 325 – 327.
5. Lu MD, Vasavada Z, Tanner C. Lemierre syndrome following oropharyngeal infection: a case series. J Am Board Fam Med 2009; 22 : 79 – 83.
6. Timsit JF, Farkas JC, Boyer JM et al. Central vein catheter-related thrombosis in intensive care patients: incidence, risk factors, and relationship with catheter-related sepsis. Chest 1998; 114 : 207 – 213.
7. Wu X, Studer W, Skarvan K et al. High incidence of intravenous thrombi after short-term central venous cathetrization of the internal jugular vein. J Clin Anesth 1999; 11 : 482 – 485.
8. Ramirez S, Hild TG, Rudolph CN et al. Increased diagnosis of Lemiere syndrome and other Fusobacterium necrophorum infections at a Childrens Hospital. Pediatrics 2003; 112: e380.
9. Syed MI, Baring D, Addidle M et al. Lemierre syndrome: two cases and review. Laryngoscope 2007; 117 : 1605 – 1610.
10. Leon LR, Patel J, Labropoulos N el al. Excision of Internal Jugular Vein for Catheter - Related Thrombophlebitis. Ann Vasc Surg 2006; 20 : 117 – 119.
11. Martinez MW, Edson RS. 18 - Year - Old Woman With Headache and Sore Throat. Mayo Clin Proc 2004; 79 : 231 – 234.
12. Salyers WJ, Schnose CH, Zarchan A. No Simple Sore Throat. AMJMED 2007; 120 : 860 – 862.
13. Kubisz P, Chudý P, Chudej J. Heparínom indukovaná thrombocytopenia – prevencia, diagnostika a liečba. In: Štvrtinová V et al. Venózny tromboembolizmus prevencia, diagnostika a liečba. Bratislava: HERBA 2009 : 191 – 200.
14. Novotný J. Heparinem indukovaná trombocytopenie – editorial. Vnitř Lék 2005; 51 : 148 – 152.
15. Hirmerová J. Heparinem indukovaná trombocytopenie u pacientky se stenózou kmene levé věnčité tepny. Vnitř Lék 2005; 51 : 231 – 237.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2011 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Opoždění diagnózy HELLP syndromu
- Prípad vlajúceho infikovaného trombu v. jugularis interna, septických pneumónií a heparínom indukovanej trombocytopénie
- MU Dr. Václav Jedlička se dožil 85 let
- Terapeutická hypotermie po srdeční zástavě: proč a na jak dlouho? – editorial
- Geny a osteoporóza – editorial
- Obezita, body mass index, obvod pasu a mortalita – editorial
- Obezita, body mass index, obvod pasu a mortalita – editorial
- Charakteristika reziduálních tachykardií spojených s koronárním sinem během ablace dlouhodobé perzistentní fibrilace síní
- Akutní srdeční selhání a časný rozvoj dysfunkce levé komory u pacientů s akutním infarktem myokardu s elevacemi ST léčených primární perkutánní koronární intervencí
- Diagnostika a léčba akutní plicní embolie v roce 2010
- Přínos celotělové magnetické rezonance v diagnostice monoklonální gamapatie nejistého významu, mnohočetného myelomu a stanovení stadia pokročilosti nemoci s pomocí systému Durie‑ Salmon Plus
- Faktory ovlivňující přítomnost varixů a varikózního krvácení u pacientů s jaterní cirhózou
- Terapeutická hypotermie po srdeční zástavě na 12 hodin: Karlovy Vary 2006– 2009
- Význam genetiky v predikci rizika osteoporózy
- Obezita, body mass index, obvod pasu a mortalita
- Prečo vzniká fibrilácia predsiení po kardiochirurgických operáciách?
- Schnitzler‑ syndrom: popis případu, zkušenosti s léčbou glukokortikoidy a preparátem anakinra (KineretTM) a sledování cytokinové odpovědi organizmu
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Opoždění diagnózy HELLP syndromu
- Diagnostika a léčba akutní plicní embolie v roce 2010
- Obezita, body mass index, obvod pasu a mortalita
- Prípad vlajúceho infikovaného trombu v. jugularis interna, septických pneumónií a heparínom indukovanej trombocytopénie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



