-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Neuroprotekce po srdeční zástavě a časná poresuscitační péče – editorial
Autoři: prof. MUDr. Jan Bělohlávek, Ph.D.; O. Šmíd
Působiště autorů: II. interní klinika kardiologie a angiologie 1. lékařské fakulty UK a VFN Praha, přednosta prof. MU Dr. Aleš Linhart, DrSc.
Vyšlo v časopise: Vnitř Lék 2009; 55(11): 1011-1013
Kategorie: Editorialy
Škulec R et al. Současné ochlazovací metody pro indukci mírné hypotermie po srdeční zástavě. Vnitř Lék 2009; 55(11): 1060–1069.
Ischemická choroba srdeční je nejčastější příčinou úmrtí evropské populace. Náhlá zástava oběhu tvoří z těchto úmrtí až 60%. Na základě observačních evropských studií je roční incidence kardiopulmonální resuscitace pro srdeční zástavu z kardiálních příčin vzniklou mimo nemocnici asi 50–66 na 100 000 obyvatel. Při analýze všech náhlých srdečních zástav se ukazuje, že jsou z více než 80% způsobeny kardiální příčinou. Výskyt náhlé zástavy oběhu v nemocnici činí 1,5–3,3 případů na 1 000 přijatých pacientů. Srdeční zástava je tedy závažný medicínský, ale i celospolečenský problém [1–3]. Péče o nemocné po srdeční zástavě s úspěšným obnovením oběhu je odborně i finančně náročná a předpokladem úspěšného „řetězu přežití“ je dokonalá souhra a efektivita všech diagnostických i terapeutických intervencí, které jsou nemocným se srdeční zástavou poskytovány. Cílem pak je dosažení kvalitního přežití, tedy zabránění nevratným orgánovým poškozením, a to především poškození mozkových funkcí. Na kritickém stavu pacienta po srdeční zástavě se podílí řada patofyziologických procesů, podmíněných poresuscitačním orgánovým poškozením, systémovou odpovědí na ischemicko reperfuzní inzult a samotnou vyvolávající příčinou zástavy oběhu [4].
Z komplexu celé problematiky vyplývá klíčová role časné a neodkladné diagnostiky a cílené léčby, a to jak onemocnění, které zástavu způsobilo, tak všech orgánových dysfunkcí, ke kterým v důsledku zástavy a následného ischemicko reperfuzního poškození došlo [5]. Časná poresuscitační nemoc, tj. proces rozvíjející se minuty až hodiny po úspěšně resuscitované zástavě oběhu, je však velmi komplexní a mnohdy nestabilní stav. Jakékoli diagnostické i léčebné postupy tak vyžadují jasnou indikaci a předpokládaný přínos, protože samotný transport pacienta může vést k jeho další destabilizaci. Navíc nutnost některých typů orgánové podpory mnohdy samotný transport vylučuje [6,7]. Komplexním terapeutickým přístupem k resuscitovaným pacientům, který mimo standardní kardiopulmonální resuscitaci (KPR) může zahrnovat i použití zcela nových a moderních přístupů, jako je mechanizovaná KPR, přístrojová podpora či náhrada orgánových funkcí a neuroprotektivní postupy (mírná hypotermie, časná optimalizace hemodynamiky), lze ale dosáhnout příznivých výsledků i v situacích, které před několika lety ještě byly považovány za infaustní.
Použití mírné terapeutické hypotermie se tak v kontextu ostatních potenciálních orgánových podpor a náhrad jeví jako jednoduchá a přitom efektivní metoda, která může zcela zásadním způsobem ovlivnit konečný neurologický výsledek s dalekosáhlým dopadem na kvalitu života pacienta. Z toho vyplývající celospolečenský přínos je nasnadě. V tomto smyslu je přehledný článek dr. Škulce et al v tomto čísle časopisu Vnitřní lékařství vysoce aktuální, komplexně popisuje v současnosti dostupné metody pro zahájení a udržování mírné hypotermie (MH) u resuscitovaných v přednemocniční i nemocniční praxi, a to včetně metod testovaných a perspektivních v budoucnosti.
Potenciální přínos použití mírné hypotermie u pacientů po srdeční zástavě s hrozící mozkovou dysfunkcí vychází z příznivých vlivů hypotermie na patofyziologické mechanizmy podílející se na mozkovém poškození nejen během vlastní anoxicko ischemické fáze, tj. během zástavy oběhu a resuscitace, ale zejména ve fázi ischemicko reperfuzní, tj. v časném poresuscitačním období. Navíc se zdá, že mozková ischemie může přetrvávat i několik hodin po úspěšném obnovení oběhu, přestože obsah arteriálního kyslíku je dostatečný [8]. Ve zvířecím experimentu měla hypotermie příznivý vliv i několik hodin po zástavě, s tím ale, že čím dříve byla zahájena, tím větší protektivní vliv měla, což vyplývá z logiky celé problematiky. V klinické praxi byly prováděny pokusy s použitím mírné hypotermie od 50. let minulého století a řada menších nerandomizovaných studií prokázala možný příznivý efekt [9]. Fakt, že klinické použití hypotermie u nemocných po srdeční zástavě bylo bezpečné a v rutinní praxi dobře proveditelné, vedlo k provedení dvou randomizovaných studií publikovaných v roce 2002, které zásadně změnily celý přístup k MH a roli MH v poresuscitační péči. V Bernardově australské studii [10] bylo randomizováno 77 pacientů po srdeční zástavě k hypotermii již v přednemocniční péči, s cílovou teplotou 33 °C po dobu 12 hod. Došlo k významnému zlepšení výskytu příznivého neurologického výsledku u chlazených (49 vs 26%, p = 0,046) bez vlivu na mortalitu. Druhá studie [11] prováděná v Evropě zařadila 273 nemocných a pacienti ošetření mírnou hypotermií měli jak lepší neurologický výsledek, tak nižší mortalitu [55% (75 ze 136 pacientů) vs 39% /(4 ze 137 pacientů); RR 1,40, 95% CI 1,08–1,81 pro neurologický výsledek a 41 vs 55%; RR 0,74, 95% CI 0,58–0,95 pro mortalitu]. V této studii bylo chlazení zahájeno průměrně až po 105 min po zástavě a takto příznivých výsledků bylo dosaženo, přestože tělesná teplota pacientů klesla k cílovým hodnotám (32–34 °C) až po 8 hod po obnovení oběhu (ROSC – return of spontaneous circulation). Na základě především těchto dvou studií a dalších registrů byla mírná hypotermie inkorporována do současných doporučení pro časnou poresuscitační péči ve třídě důkazů I – 2 randomizované studie a řada nerandomizovaných studií a registrů [2,4,5,12,13]. Podle zcela recentních experimentálních prací se zdá, že hypotermie by mohla mít příznivý efekt při zahájení dokonce již během resuscitace, a to jak na dosažení ROSC (return of spontaneous circulation), tak na přežití [14,15].
Obr. 1. Levý panel: Mírná hypotermie na katetrizačním sále. Pacient s akutním infarktem myokardu s ST elevacemi, který na katetrizačním sále bezprostředně po úspěšné kardiopulmonální resuscitaci mimo nemocnici podstupuje primární koronární intervenci a zároveň terapeutickou mírnou hypotermii kombinací intravenózního podání chladného roztoku a ledových zábalů. Pravý panel: KPCR u mladé pacientky s oběhovou zástavou z metabolických příčin s pomocí mechanizované pomůcky AutoPulse (AutoPulse, Revivant Corp., Sunnyvale, California). 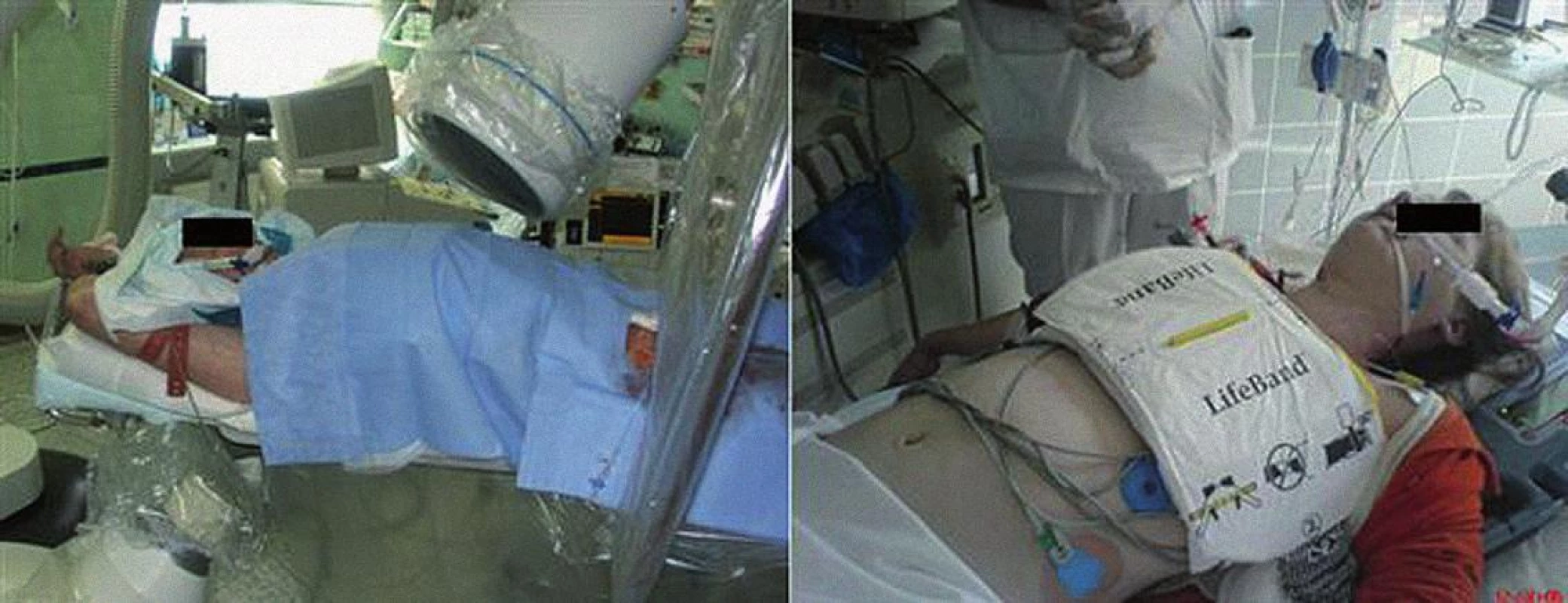
V každodenní praxi (obr. 1) tak lze nemocnému se srdeční zástavou nabídnout základní a rozšířenou KPR, v časném poresuscitačním období pak komplexní intenzivní péči včetně rutinní farmakologické a orgánové podpory (inotropika, vazopresory, umělou plicní ventilaci, náhradu renálních funkcí), cílenou léčbu základního onemocnění (např. perkutánní koronární intervenci u akutního infarktu myokardu) a v případě příznivého výsledku sekundární prevenci (např. implantaci kardioverter-defibrilátoru v indikovaných případech). V některých centrech je dostupná výše zmíněná možnost urgentní náhrady kardiorespiračních funkcí, ale jedná se o vysoce invazivní postupy rezervované pro značně selektovanou populaci. Hypotermie se tedy zdá být jedinou zatím dostupnou „specifickou“ a technicky i finančně relativně nenáročnou léčbou nejzávažnější komplikace srdeční zástavy, mozkového postižení [16]. Nelze než doporučit aplikaci mírné terapeutické hypotermie u všech pacientů po srdeční zástavě setrvávajících v komatu, u kterých:
- se podaří obnovit spontánní oběh nebo
- je úspěšně implantována dočasná orgánová podpora/náhrada (např. veno arteriální mimotělní membránová oxygenace),
- nemají jednoznačnou kontraindikaci hypotermie (nezvladatelný šokový stav, aktivní krvácení, recidivující hemodynamicky kompromitující arytmie), a to vše při vědomí, že
- hlavním předpokladem úspěšného výsledku (tj. návratu soběstačného pacienta bez závažného neurologického postižení domů) je především minimalizace časových prodlev v úvodní fázi léčby, kvalitní vlastní resuscitace, komplexní intenzivní péče a léčba vyvolávající příčiny zástavy. Včasné zahájení hypotermie a podle současného stavu poznání co nejrychlejší dosažení cílové tělesné teploty pak pravděpodobně zlepší nejen neurologický výsledek, ale i přežití pacienta po oběhové zástavě. Ze všeho uvedeného vyplývá nezbytnost dostupnosti metody mírné hypotermie na všech odděleních (tedy nejen na jednotkách intenzivní péče, ale např. i na katetrizačních a operačních sálech), kde dochází k srdečním zástavám, resp. jsou ošetřováni pacienti po srdeční zástavě.
MUDr. Jan Bělohlávek
www.vfn.cz
e mail: Jan.Belohlavek@vfn.cz
Zdroje
1. The American Heart Association in Collaboration with the International Liaison Committee on Resuscitation (ILCOR). Guidelines 2000 for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care – AN International Consensus on Science. Resuscitation 2000; 46 : 1 – 447.
2. Nolan JP, Deakin CD, Soar J et al. European Resuscitation Council. European Resuscitation Council Guidelines for Resuscitation 2005. Resuscitation 2005; 67S1: S1 – S189.
3. Polderman KH, Herold I. Therapeutic hypothermia and controlled normothermia in the intensive care unit: practical considerations, side effects, and cooling methods. Crit Care Med 2009; 37 : 1101 – 1120.
4. Neumar RW, Nolan JP, Adrie C et al. Post‑cardiac arrest syndrome: epidemiology, pathophysiology, treatment, and prognostication. A consensus statement from the International Liaison Committee on Resuscitation. Circulation 2008; 118 : 2452 – 2483.
5. Carabini L, Tamul P, Afifi SA. Cardiopulmonary to Cardiocerebral Resuscitation: Current Challenges and Future Directions. Int Anest Clin 2009; 47 : 1 – 13.
6. Geocadin RG, Koenig MA, Jia X et al. Management of brain injury after resuscitation from cardiac arrest. Neurol Clin 2008; 26 : 487 – 506.
7. Behringer W. Prevention and therapy of postresuscitation neurologic dysfunction. Curr Opin Crit Care 2008; 14 : 305 – 310.
8. Oku K, Kuboyama K, Safar P et al. Cerebral and systemic arteriovenous oxygen monitoring after cardiac arrest: inadequate cerebral oxygen delivery. Resuscitation 1994; 27 : 141 – 152.
9. Polderman KH. Application of therapeutic hypothermia in the intensive care unit. Opportunities and pitfalls of a promising treatment modality – Part 1: Indications and evidence. Intensive Care Med 2004; 30 : 556 – 575.
10. Bernard SA, Gray TW, Buist MD et al. Treatment of comatose survivors of out - of - hospital cardiac arrest with induced hypothermia. N Engl J Med 2002; 346 : 557 – 663.
11. The Hypothermia After Cardiac Arrest Study Group. Mild therapeutic hypothermia to improve the neurologic outcome after cardiac arrest. N Engl J Med 2002; 346 : 549 – 556.
12. Holzer M, Behringer W. Therapeutic hypothermia after cardiac arrest and myocardial infarction. Best Pract Res Clin Anaesthesiol 2008; 22 : 711 – 728.
13. Schneider A, Böttiger BW, Popp E. Cerebral resuscitation after cardiocirculatory arrest. Anesth Analg 2009; 108 : 971 – 979.
14. Riter HG, Brooks LA, Pretorius AM et al. Intra - arrest hypothermia: both cold liquid ventilation with perfluorocarbons and cold intravenous saline rapidly achieve hypothermia, but only cold liquid ventilation improves resumption of spontaneous circulation. Resuscitation 2009; 80 : 561 – 566.
15. Menegazzi JJ, Rittenberger JC, Suffoletto BP et al. Effects of pre‑arrest and intra - arrest hypothermia on ventricular fibrillation and resuscitation. Resuscitation 2009; 80 : 126 – 132.
16. Deem S, Hurford WE. Respiratory controversies in the critical care setting. Should all patients be treated with hypothermia following cardiac arrest? Respir Care 2007; 52 : 443 – 450.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2009 Číslo 11- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Výsledky léčby nemocných s esenciální trombocytemií a dalšími myeloproliferacemi provázenými trombocytemií – zpráva z registru pacientů léčených Thromboreductinem®
- Neuroprotekce po srdeční zástavě a časná poresuscitační péče – editorial
- Má tromboelastografie své místo v kardiochirurgii a kardiologii? – editorial
- Dlouhodobé sledování pacientů s diabetes mellitus 1. typu léčených inzulinem glargin
- Idiopatické střevní záněty – familiární a sporadická forma
- Sociální, ekonomické a psychické vlivy jako rizikové faktory kardiovaskulárních chorob
- Porovnání struktury a funkce nazální a bronchiální sliznice u nemocných s CHOPN (pilotní projekt ciliární studie)
- Endoskopická diagnostika a léčba pankreatobiliárních onemocnění u pacientů po resekci žaludku podle Billrotha II
- Neuroendokrinní tumory appendixu
- Karcinoid appendixu s pohárkovými buňkami
- Současné ochlazovací metody pro indukci mírné hypotermie po srdeční zástavě
- Môže tromboelastografia ovplyvniť manažment pacientov v kardiológii a kardiochirurgii?
- High‑sensitivity metody stanovení srdečních troponinů 2009: klinický potenciál, současná praxe a přínos, perspektiva
- Výsledky studie RE- LY slibují účinnější, bezpečnější a jednodušší prevenci embolických komplikací u nemocných s nevalvulární fibrilací síní
- Vymizení nefrotického syndromu a zlepšení funkce ledvin u nemocné s light chain deposition disease po vysokodávkované chemoterapii s autologní transplantací kmenových krvetvorných buněk. Popis případu a přehled literatury
- Rekurentní nesetrvalá komorová tachykardie v těhotenství
- Opakovaná lokální trombolýza u poranění a trombózy axilární a podklíčkové žíly
- Pavlišta D et al. Neinvazivní karcinomy prsu. Praha: Maxdorf 2008, 181 s. ISBN 978- 80-7345-173- 8
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Neuroendokrinní tumory appendixu
- Rekurentní nesetrvalá komorová tachykardie v těhotenství
- Endoskopická diagnostika a léčba pankreatobiliárních onemocnění u pacientů po resekci žaludku podle Billrotha II
- Opakovaná lokální trombolýza u poranění a trombózy axilární a podklíčkové žíly
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



