-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaSledování účinnosti antikoagulační léčby u nemocných s fibrilací síní v závislosti na věku
Monitoring age-dependent effect of anticoagulation treatment in patients with atrial fibrillation
Oral anticoagulation treatment with dicumarol preparations (warfarin sodium) is the standard in patients with atrial fibrillation. The effect of treatment depends on many factors, especially in elderly patients. In the study, we assessed the effect of treatment in patients with atrial fibrillation hospitalized in our cardiology ward from 2004 to 2005, in the form of a telephone survey (who controlled the treatment – general practitioner or internist?, the last 2 INR results, complications). INR 2.0–3.5 is considered an efficient therapeutic range. The proportion of permanently correctly anticoagulated patients is approximately 47 % across the whole age range, the hypothesis of lower efficiency of treatment in elderly patients does not apply (48 % of efficiently anticoagulated patients younger than 75 years vs. 46 % of older patients – however, the study does not include polymorbid patients who could not take warfarin at all!) The fact whether a patient is monitored by a general practitioner or an outpatient specialist does not make any difference (49 % of anticoagulated patients monitored by a general practitioner vs. 52 % of patients monitored by an internist). The percentage of severe complications is relatively low (3.4 %).
Keywords:
atrial fibrillation – warfarin – anticoagulation treatment
Autoři: T. Hnátek; D. Zogala; L. Kamenik; I. Kotík; I. Jeřábek; M. Zavoral
Působiště autorů: Kardiologické oddělení Interní kliniky 1. lékařské fakulty UK a ÚVN Praha, přednosta doc. MUDr. Miroslav Zavoral, Ph. D.
Vyšlo v časopise: Vnitř Lék 2008; 54(1): 21-24
Kategorie: Původní práce
Souhrn
Perorální antikoagulační léčba dikumarolovými preparáty (warfarin sodný) je standardem u nemocných s fibrilací síní. Úspěšnost léčby závisí na mnoha faktorech, zejména u starších nemocných. Ve studii jsme hodnotili účinnost terapie u nemocných s fibrilací síní, hospitalizovaných na našem kardiologickém oddělení v letech 2004-2005, formou telefonického průzkumu (kdo léčbu řídí - praktik nebo internista, poslední 2 hodnoty INR, komplikace). Za účinné terapeutické rozmezí bylo považováno INR 2,0-3,5. Podíl trvale správně antikoagulovaných nemocných činí asi 47 % napříč celým věkovým spektrem, neplatí hypotéza o horší léčbě starších nemocných (48 % účinně antikoagulovaných pacientů mladších 75 let vs 46 % starších nemocných - práce však nezahrnuje ty nemocné, kterým z důvodů polymorbidity nebyl warfarin podán vůbec!). Není rozdílu, zda pacienty sleduje praktický lékař nebo ambulantní specialista (49 % účinně antikoagulovaných nemocných léčených praktickým lékařem vs 52 % pacientů internisty). Procento závažných komplikací je relativně nízké (3,4 %).
Klíčová slova:
fibrilace síní - warfarin - antikoagulační léčbaÚvod
Perorální antikoagulační léčba kumarinovými deriváty (nejčastěji warfarin sodný) - dále jen warfarin - je standardem u nemocných s fibrilací síní (první dokumentovaná, paroxyzmální, perzistující, permanentní). Indikace k trvalé antikoagulační léčbě se řídí mírou rizika mozkového tromboembolizmu.
Za rizikové faktory se zejména považují: věk nad 75 let, hypertenze, diabetes mellitus, ICHS, srdeční selhání, chlopenní vada, anamnéza CMP atd. Existuje několik stratifikačních schémat, dle guidelines Evropské kardiologické společnosti z roku 2006 platí doporučení uvedená v tab. 1.
Tab. 1. Doporučení pro profylaxi embolizační příhody při fibrilaci síní dle Guidelines ACC/AHA/ESC 2006. 
Úspěšnost léčby závisí na mnoha faktorech, např. u starších nemocných je poměrně obvyklé, že není indikován warfarin, protože se předpokládá snížená kompliance pacientů pro pravidelné kontroly INR. Přitom však tito pacienti patří pro pravděpodobnost mozkového tromboembolizmu zpravidla do nejrizikovější skupiny a z antikoagulační léčby by profitovali.
Ani nasazení warfarinu u ostatních pacientů neznamená bezpečnou léčbu. Zejména nemocní, kteří mají v anamnéze IM a kterým byla při zahájení léčby warfarinem vysazena antiagregační léčba kyselinou acetylsalicylovou (studie CHAMP, WARIS II), jsou při nedostatečné antikoagulaci navíc ohroženi vyšším rizikem akutního koronárního syndromu. Warfarinizace je pak pro ně naopak vysloveně rizikovým krokem.
Práce zabývající se touto problematikou nebyly v poslední době v České republice publikovány, známy jsou rozsáhlé soubory zahraniční [1-3].
Cíl studie
- Zjistit účinnost antikoagulační léčby u nemocných s fibrilací síní propuštěných od 1. 1. 2004 do 31. 12. 2005 z našeho kardiologického oddělení (nezařadili jsme nemocné s anamnézou implantace metalické chlopenní náhrady, neboť tito nemocní jsou zpravidla a priori sledováni pečlivěji, a tento fakt by narušil homogenitu celého souboru).
- Porovnat účinnost antikoagulační léčby u skupiny mladších (< 75 let) a starších (75 let a více) nemocných.
- Zjistit, zda je rozdíl v úspěšnosti antikoagulační léčby u nemocných sledovaných praktickým lékařem oproti ambulantnímu specialistovi (internista, kardiolog).
Metodika
Zařadili jsme 203 konzekutivních pacientů, propuštěných z našeho oddělení s diagnózou fibrilace síní (první dokumentovaná, paroxyzmální, perzistující, permanentní), kteří při dimisi zároveň užívali warfarin.
Během následujícího roku jsme nemocné popřípadě jejich ošetřující lékaře kontaktovali telefonicky za účelem získání aktuálních dat o léčbě. Nejdůležitějším parametrem byly poslední 2 hodnoty INR - léčebný interval byl stanoven na INR 2,0-3,5 (hodnota 3,5 převzata ze studie CAFA), jako účinná antikoagulace je hodnocen stav, při němž poslední a předposlední kontrolovaná hodnota ležela v tomto intervalu. Průměrnou hodnotu INR celého souboru (podsouborů) jsme nestanovovali, protože někteří pacienti neznali své hodnoty INR s přesností na 1 desetinné místo a výsledný průměr by tak byl zkreslen.
Dodatečně bylo 30 nemocných vyřazeno vesměs pro nedostatek údajů, data zbylých 173 pacientů byla dále zpracována. Výsledky byly zhodnoceny statisticky za použití χ2 testu a t-testu.
Výsledky
Výsledky jsou prezentovány na tab. 2-4 a na grafech 1-3.
Tab. 2. Základní charakteristiky celého souboru. 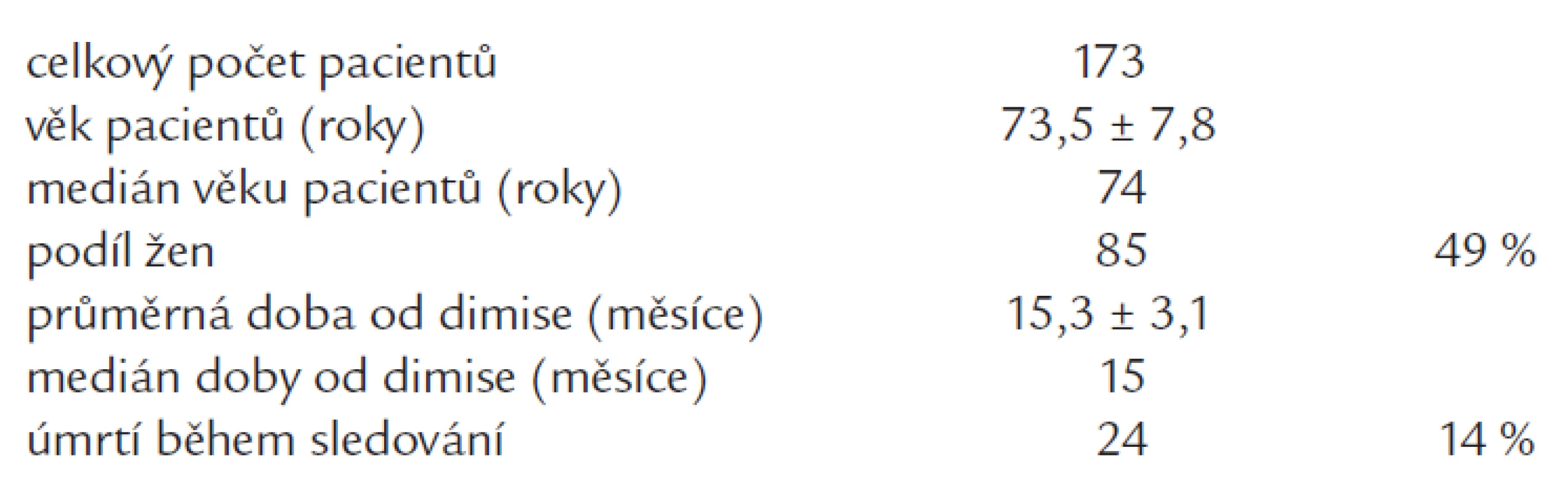
Tab. 3. Hodnoty INR v souboru antikoagulovaných (104 pacientů). 
Tab. 4. Porovnání skupiny nově antikoagulovaných a již dříve antikoagulovaných pacientů (p = 0,997) – NS. 
Graf 1. Podíl trvale antikoagulovaných pacientů ve sledovaném souboru. 
Graf 2. Porovnání skupiny mladších a starších nemocných. 
Graf 3. Porovnání výsledků specialista vs praktický lékař. 
Interval sledování INR byl u ambulantního specialisty 3,9 ± 1,7 týdne (medián 4 týdny), u praktického lékaře pak 4,1 ± 1,4 týdne (medián 4 týdny), p = 0,32 (NS).
Dále byly sledovány další faktory, které by mohly mít vliv na účinnost léčby, rovněž byla sledována další klinická data: četnost rehospitalizací - 48/149 (32 %), významných krvácení - 5 (3,3 %) a cévních mozkových příhod - 4krát ischemická, 1krát hemoragická.
Ve skupině pacientů, kteří utrpěli ischemickou CMP (4 pacienti), byla léčba 2 pacientům neindikovaně vysazena, 1 pacientka měla v době příhody účinné INR a u 1 pacientky nelze hladinu zpětně dohledat. Naopak 1 nemocná s hemoragickou CMP byla v době rozvoje této příhody léčena adekvátně s INR 3,03, hemoragická CMP byla léčena konzervativně s uspokojivým výsledným efektem, následně již nemocná warfarinizována nebyla. Z 5 pacientů se závažným krvácením byla hladina INR v momentě krvácení ve 3 případech vysoce elevována, u 2 nemocných bylo INR ve stanovených terapeutických mezích.
Poměrně vysoké procento zemřelých nemocných (14 %) ve sledovaném souboru je dáno vysokou polymorbiditou, z 24 pacientů zemřelo 5 nemocných na malignitu, 9 na srdeční selhání, po 1 se vyskytla jako diagnóza úmrtí sepse, TBC, CMP (není jasné, zda hemoragická či ischemická), ileus a ruptura aneuryzmatu abdominální aorty, v 5 případech nebyla příčina úmrtí zjištěna, rovněž jsme nezískali informace, zda byli zemřelí pacienti účinně antikoagulováni.
Diskuse
Zdánlivě nízké procento účinně antikoagulovaných nemocných s fibrilací síní není v porovnání s daty z jiných zemí takovým překvapením. Publikované cizí práce jsou větší a účinnost perorální antikoagulační léčby je sledována složitějším způsobem (většinou procento času léčby, po které je nemocný účinně antikoagulován), výsledky tak nejsou zcela komparabilní, nicméně jsou vesměs srovnatelné.
Rozsáhlá studie provedená Jonesem [1] ve Velké Británii prokázala, že 1 měsíc po zavedení léčby činí podíl času, po který je nemocný účinně antikoagulován, 48 %, po 2 letech 70 %. Je třeba zdůraznit, že tito nemocní byli stran INR kontrolováni v průměru 23krát ročně (asi po 14 dnech), zatímco průměr v naší práci činil 1 kontrolu za 4 týdny.
Ezekowitz [2] udává, že v USA je účinně antikoagulováno asi 50 % nemocných léčených perorálními antikoagulancii pro fibrilaci síní. Dále pozoruje zřetelný rozdíl ve frekvenci zahájení antikoagulační léčby u pacientů žijících ve městě oproti venkovským nemocným.
Rozsáhlá metaanalýza Reynoldse [3], která analyzovala práce publikované v MEDLINE mezi léty 1985-2002, udává, že nemocní jsou účinně antikoagulováni po 61 % času léčby, frekvence velkých krvácení dle této metaanalýzy strmě roste u pacientů s vysokým INR mimo terapeutické meze.
Přes všechny nevýhody zůstávají kumarinové deriváty zatím jediným perorálním antikoagulačním lékem. U nových zástupců přímých inhibitorů trombinu (rivaroxaban, dabigatran) se ověřuje jejich účinnost a výskyt nežádoucích účinků, ximelagatran však již byl stažen z výroby právě pro výskyt závažných nežádoucích účinků včetně úmrtí! V nejbližší době nebudou tyto preparáty výhodnější alternativou klasického warfarinu.
Nadále je nutno naše nemocné s fibrilací síní důkladně edukovat a pravidelně jim kontrolovat INR ve spolupráci s jejich ošetřujícími lékaři v místě bydliště, užitečné by bylo zavedení tzv. antikoagulačních klinik po vzoru západní Evropy a USA, nicméně tento mechanizmus zatím není k dispozici.
Naše nemocnice zavedla od roku 2007 ambulanci pro kontrolu INR při oddělení centrálních laboratoří, kdy účinnost antikoagulační léčby warfarinem bude kontrolovat lékař hematolog, uvidíme, zda toto řešení pomůže situaci zlepšit.
Závěr
Podíl trvale správně antikoagulovaných nemocných činí asi 47 % napříč celým věkovým spektrem, neplatí hypotéza o horší léčbě u starších nemocných (práce však nezahrnuje ty nemocné, kterým z důvodů polymorbidity nebyl warfarin podán vůbec!).
Není rozdílu, zda nemocné sleduje praktický lékař, nebo ambulantní specialista.
Není rozdílu v účinnosti antikoagulační léčby u nemocných, kterým byl warfarin nasazen nově oproti pacientům, kteří ho již užívali dříve.
Procento závažných komplikací je relativně nízké.
MUDr. Tomáš Hnátek
www.uvn.cz
e-mail: TomasHnatek@mediclub.cz
Doručeno do redakce: 29. 6. 2007
Přijato po recenzi: 17. 9. 2007
Zdroje
1. Jones M, McEvan P, Morgan C et al. Evaluation of the pattern of treatment, level of anticoagulation control, and outcome of treatment with warfarin in patients non-valvular atrial fibrillation: a record linkage study in a large British population. Heart 2005; 91 : 472-477.
2. Ezekowitz M, Falk R. The Increasing Need for Anticoagulant Therapy to Prevent Stroke in Patients With Atrial Fibrillation. Mayo Clinic Proceedings 2004; 79 : 904-913.
3. Reynolds M, Fahrbach K, Hauch O et al. Warfarin Anticoagulation and Outcomes in Patients With Atrial Fibrillation. Chest 2004; 126 : 1938-1945.
4. Aschermann M et. al. Kardiologie. Praha: Galén 2004.
5. Margaret F, Chang Y, Hylek E et al. Advanced Age, Anticoagulation Intensity, and Risk for Intracranial Hemorrhage among Patients Taking Warfarin for Atrial Fibrillation. Ann Intern Med2004; 141 : 745-752.
6. Gullov A, Koefoed B, Petersen P et al. Bleeding During Warfarin and Aspirin Therapy in Patients With Atrial Fibrillation (The AFASAK 2 Study). Arch Intern Med 1999; 159 : 1322-1328.
7. Palareti G, Hirsch J, Legnani C et al. Oral Anticoagulation Treatment in the Elderly. Arch Intern Med 2000; 160 : 470-478.
8. Buresly K, Eisenberg MJ, Zhang X et al. Bleeding complications associated with combinations of aspirin, thienopyridine derivatives, and warfarin in elderly patients following acute myocardial infarction. Arch Intern Med 2005; 165 : 784-789.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Z odborné literaturyČlánek Celiakální sprue - editorialČlánek Hodnocení proliferačního a apoptotického indexu plazmatických buněk v průběhu mnohočetného myelomuČlánek Využití detekce galaktomananu pro diagnostiku invazivní aspergilózy u hematoonkologických nemocnýchČlánek Diferencovaný přístup k preskripci fyzické aktivity u nemocných s dysfunkcí levé komory srdeční
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2008 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
-
Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2007
Doporučení České společnosti pro hypertenzi - Z odborné literatury
- Fibrilace síní - kardiovaskulární epidemie - editorial
- Konvenční léčba fibrilace síní - editorial
- V diagnostice i terapii houbových infekcí nastal v posledních letech velký pokrok, stále však nedostačující - editorial
- Farmakogenetika léčby statiny - editorial
- Sledování účinnosti antikoagulační léčby u nemocných s fibrilací síní v závislosti na věku
- Pozitivita sérových protilátok proti endomýziu, jejunu a histopatologická diagnostika celiakie u detí
- Hodnocení proliferačního a apoptotického indexu plazmatických buněk v průběhu mnohočetného myelomu
- Konvenční léčba fibrilace síní řízená ambulantními kardiology v ČR: přehled diagnostických a léčebných výkonů, medikamentózní léčby a hospitalizací
- Využití detekce galaktomananu pro diagnostiku invazivní aspergilózy u hematoonkologických nemocných
- Medicína v roce 2008: Je vidět světlo na konci tunelu?
- Diferencovaný přístup k preskripci fyzické aktivity u nemocných s dysfunkcí levé komory srdeční
- Farmakogenetika léčby statiny
- Léčba Waldenströmovy makroglobulinemie a léčba nemocí způsobených monoklonálním IgM gamaglobulinem
- Celiakální sprue - editorial
- Celiakální sprue – Memorandum EKCS
- Doporučení České revmatologické společnosti pro léčbu revmatoidní artritidy. Účinnost a strategie léčby
-
Doporučení diagnostických a léčebných postupů u arteriální hypertenze - verze 2007
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Využití detekce galaktomananu pro diagnostiku invazivní aspergilózy u hematoonkologických nemocných
- Hodnocení proliferačního a apoptotického indexu plazmatických buněk v průběhu mnohočetného myelomu
- Farmakogenetika léčby statiny
- Doporučení České revmatologické společnosti pro léčbu revmatoidní artritidy. Účinnost a strategie léčby
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



