-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Centralizované posuzování zdravotnických prostředků ve VZP ČR
Centralized assessment of medical devices in General Insurance Company of the Czech Republic
The paper explains the centralized approach of VZP (General Insurance Company of the Czech Republic) for the assessment of medical devices. Existing experience with this procedure is described and basic statistical data concerning selected and centrally assessed medical devices are presented. The centrally assessed devices include electric wheelchairs, special mechanic wheelchairs, myoelectric prostheses of upper extremities, prostheses of lower extremities with a bionic joint, electric and special invalid wheelchairs, positional convertible beds and medical devices absent in the List of VZP with allocated numbers including their concurrence. It provides information about the problems with the indication and actual assessment. The present situation in the market of medical devices is outlined.
Keywords:
centralization – assessed medical devices – statistical data – numbers of assessed applications – financial economics
Autoři: E. Tyblová
Působiště autorů: Odbor kontroly a revize zdravotní péče, ředitelka MUDr. Zdeňka Salcman Kučerová, MBA ; Všeobecná zdravotní pojišťovna ČR, Praha
Vyšlo v časopise: Reviz. posud. Lék., 19, 2016, č. 1, s. 10-16
Kategorie: Původní práce, kazuistiky
Souhrn
Článek vysvětluje centralizovaný přístup VZP k posuzování zdravotnických prostředků. Prezentuje dosavadní zkušenosti s tímto postupem a předkládá základní statistické údaje, které se týkají vybraných a centrálně posuzovaných zdravotnických prostředků. Centrálně posuzovanými prostředky jsou elektrické vozíky, speciální mechanické vozíky, myoelektrické protézy horních končetin, protézy dolních končetin s bionickým kloubem, elektrické a speciální invalidní vozíky, polohovací lůžka a zdravotnické prostředky neuvedené v Číselníku ZP včetně jejich souběhů. Seznamuje s problémy indikace i vlastního posuzování. Konstatuje situaci na trhu zdravotnických pomůcek.
Klíčová slova:
centralizace – posuzované zdravotnické prostředky – statistické údaje – počty posuzovaných žádanek – finanční úsporaÚVOD
VZP ČR přistoupila od 1. 4. 2012 k centralizovanému schvalování úhrad vybraných zdravotnických prostředků (dále ZP). K tomuto kroku přistoupila po rozboru vlastních předchozích zkušeností a v návaznosti na odbornou i veřejnou diskusi o zvyšujících se nákladech na zdravotní péči [1].
PŘÍČINY CENTRALIZACE A JEJÍ ÚČEL
Do 31. 3. 2012 byly všechny zdravotnické prostředky se symbolem „Z“ podléhající schválení revizním lékařem posuzovány na všech územních pracovištích VZP ČR (78 pracovišť). Všechny zdravotnické prostředky čerpají z nákladů na zdravotní péči 10 % výdajů pojišťoven, což představuje cca 8 % celkových nákladů ve zdravotnictví [2]. Srovnání cen zdravotnických prostředků mezi evropskými státy a ČR ukazuje, že u nás jsou ceny i o více než třetinu vyšší [3]. Dosavadní zkušenosti ukázaly též rozdílnosti v kritériích ke schvalování, respektive v interpretaci daných kritérií. Od dubna 2012 bylo proto přistoupeno k tomu, že část velmi nákladných zdravotnických prostředků začala být posuzována centralizovaně, stejnou skupinou revizních pracovníků. Centralizované posuzování se týká těchto zdravotnických prostředků – elektrických vozíků, speciálních mechanických vozíků, myoelektrických protéz horních končetin, protéz dolních končetin s bionickým kloubem a posuzování souběhů pomůcek (elektrických a speciálních invalidních vozíků, polohovacích lůžek a invalidních vozíků) – dále „centrálně posuzované – revidované“.
Hlavním cílem centralizovaného posuzování je získání jednotného revizního pohledu na poměrně úzké, ale finančně náročné spektrum zdravotnických prostředků a následné obsahové a formulační zpřesnění kritérií pro posuzování. Kromě toho jde i o sbírání argumentů pro cenová jednání. To však není předmětem našeho pojednání. Z výdajů pojišťoven činí cca 3 % zdravotnické prostředky na poukazy [4] – tabulka 1.
Tab. 1. Průměrná tržba na 1 doklad v Kč a počet dokladů na 1 obyvatele v lékárenské péči v letech 2010–2013 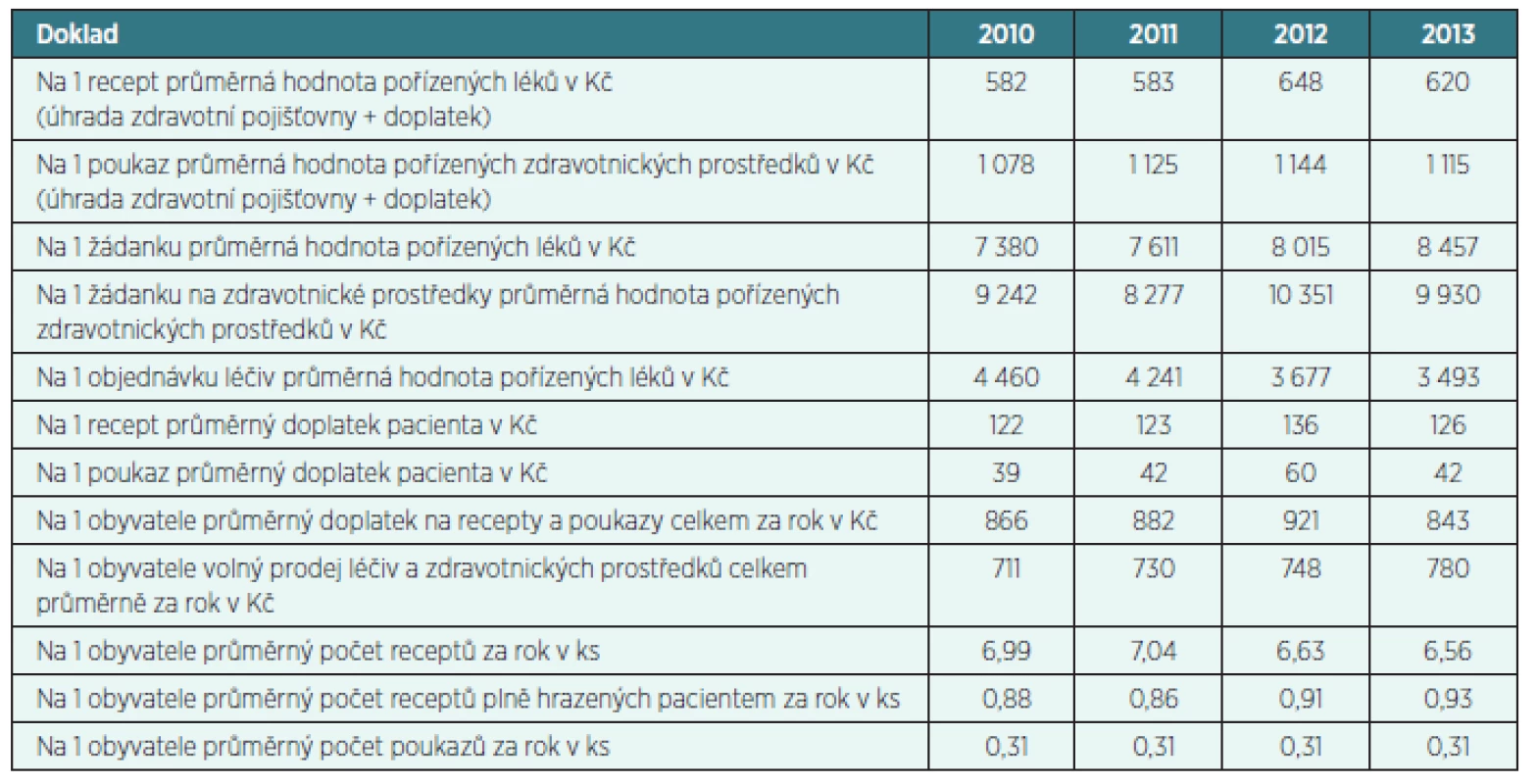
Zdroj: výkaz o činnosti lékárenské péče, výpočty ÚZIS ČR [5] V roce 2010 jednomu poukazu na zdravotnické prostředky odpovídala hodnota 1 078 Kč, v dalších letech již byla vyšší. Pokud se jednalo o zdravotnické prostředky na žádanku, tak průměrná hodnota odpovídala 9 242Kč v roce 2010 a v roce 2012 již 10 351 Kč a v roce 2013 9 930 Kč. Během let 2010–2013 připadlo na jednoho obyvatele ČR v průměru cca 7 kusů receptů, avšak jen 0,31 poukazů. Doplatek pacienta na recept byl ve stejném období v průměru cca 127 Kč a doplatek na 1 poukaz cca 46 Kč. Výše uvedené výdaje ukazují, že průměrná hodnota proplacených poukazů na žádanku je relativně vysoká a průměrný doplatek je nízký, cca 1/3 doplatku na léky při podstatně nižší četnosti. Ve finančních nákladech jde o značné částky čerpané mnohem menším počtem pojištěnců. Tato fakta podporují oprávněnost rozhodnutí o centralizaci posuzování a revizí žádanek poukazů pro skupinu nejnákladnějších zdravotnických prostředků.
METODIKA CENTRALIZOVANÉHO POSUZOVÁNÍ
Posuzování probíhá konferenčně prostřednictvím emailové korespondence. V případě žádosti o úhradu některého z výše jmenovaných zdravotnických prostředků je po zkompletování žádost odeslána regionálním pracovištěm na jednotnou korespondenční adresu. Zde je revizními pracovníky posouzena, v případě potřeby i revizním lékařem specialistou pro danou odbornost, nejčastěji neurologie či ortopedie. Po posouzení je zpět na regionální pracoviště zasláno stanovisko doporučující další postup: schválení, částečné schválení (např. elektrický invalidní vozík schválen, příslušenství nebo jeho část neschválena), neschválení.
VÝSLEDKY
Počet centrálně posuzovaných žádanek v roce 2013 činil 513 žádanek a v roce 2014 činil 659.
Tabulka 2 dokládá, že podíl centrálně posuzovaných zdravotních prostředků je ve finančním vyjádření relativně nízký, cca 6,5%. Můžeme na základě těchto dat předpokládat, že procento i v jiných letech bylo obdobné. Jde však o nejdražší prostředky, jak prokazují průměrné náklady na jednu schválenou žádanku.
Tab. 2. Náklady (v milionech Kč) na zdravotnické prostředky* 
*Předepsané na poukaz ve všech zdravotních pojišťovnách a ve VZP ČR, celkem z toho ve VZP ČR a podíl centrálně posuzovaných. Tabulka 3a ukazuje sumarizované náklady na dvě skupiny vybraných zdravotnických prostředků pro pojištěnce s poruchou mobility. Tabulka č. 3b ukazuje podrobnější členění nákladů na hlavní podskupiny, z nichž se skládají. Tabulka 3a dokládá, že u invalidních vozíků s příslušenstvím náklady poněkud klesají, ale u jiných kompenzačních pomůcek stoupají.
Tab. 3a Náklady na vybrané zdravotnické prostředky pro pojištěnce VZP ČR s poruchou mobility v milionech Kč 
Z tabulky 3b vyplývá, že na chodítka, sedačky a křesla se náklady zvyšují. Buď může jít o zvyšující se snahu postižených o samostatnost, nebo též o zvyšující se potřebu těchto ZP v ústavech sociální péče – pobytových zařízeních sociálních služeb. To může být opět důsledkem větší snahy o mobilizaci pacientů. Obojí by si vyžádalo podrobnější datové analýzy včetně rozboru souvislostí se způsobem života postižených.
Tab. 3b Náklady na vybrané zdravotnické prostředky pro pojištěnce VZP ČR s poruchou mobility v milionech Kč 
Zdůvodněním tohoto jevu může být narůstající kvalita kompenzačních pomůcek a tím lepší motivace postižených k rehabilitaci a následně menší potřebě vozíků. Současně má vliv i stále kvalitnější zdravotní péče, větší počet přeživších velmi vážně postižených pacientů, tím větší potřeba polohovacích lůžek, částečně na úkor vozíků. V první řadě však skutečnost, že indikace invalidních vozíků jsou již nějakou dobu velmi podrobně posuzovány a je snaha o dosažení úhrady jen pro opravdu imobilní klienty, kteří splňují indikační kritéria úhrady.
Tabulka 4 ukazuje, že počet včetně nákladů je dominantně ovlivněn potřebami postižených pojištěnců. U mechanických vozíků průměrná úhrada za kus klesla v prvních dvou letech po zavedení centralizace, ale v roce 2014 již dosáhla téměř výše roku 2011. Zda se na tom více podílí přizpůsobení se výrobců vozíků v úpravě nabídky, nebo těžší postižení pojištěnců s potřebou složitějších mechanismů, zatím nelze jednoznačně říct. U elektrických vozíků při klesajícím počtu vozíků zřetelně stoupá průměrná cena.
Tab. 3. Počet všech schválených úhrad VZP ČR na invalidní vozíky* 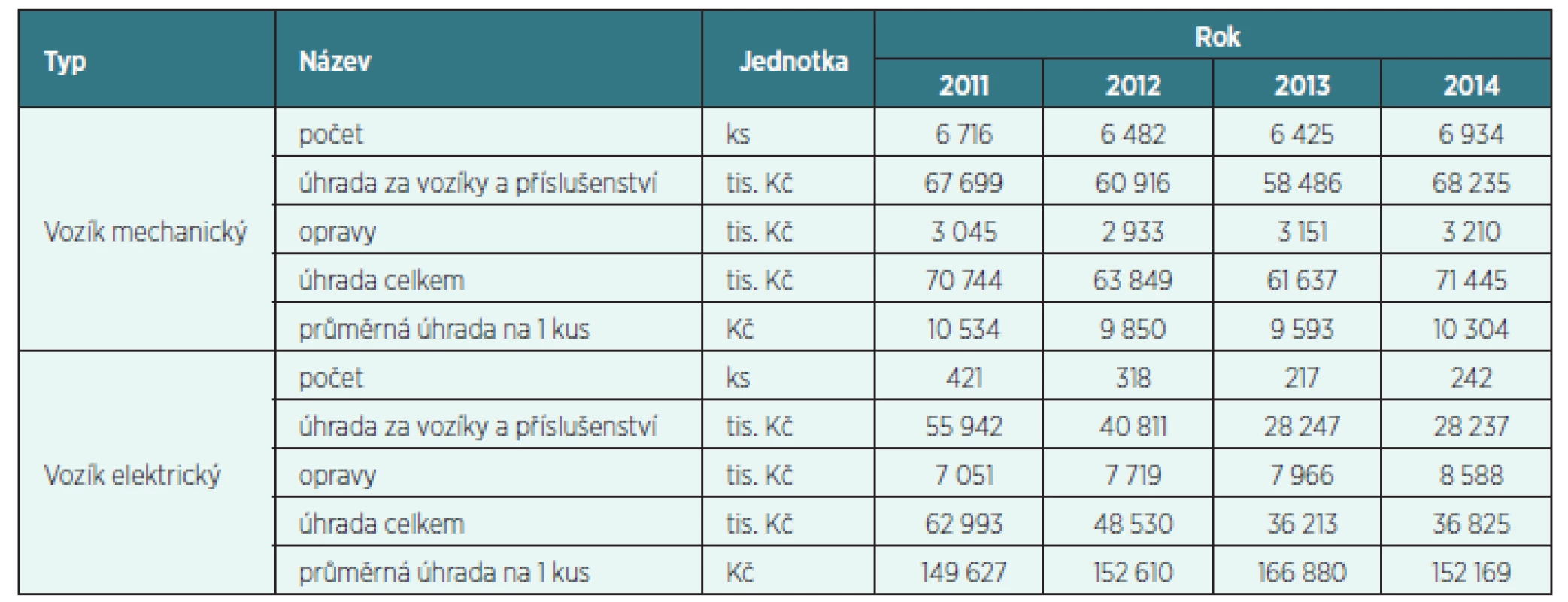
*včetně příslušenství (centralizovaně i na regionálních pracovištích posuzovaných) v letech 2011–2014 a jejich finanční vyjádření Centrálně revidované žádanky/poukazy jsou podmnožinou vybraných ZP. Centrálně revidované jsou vytypované na základě vysoké nákladovosti na jednotlivé ZP a na obtížnost posuzování. Jde ve VZP ČR o uměle vytvořenou množinu, kdy každý z těchto ZP je od dubna 2012 posuzován centrálně.
Z této krátké časové řady nelze hodnotit trend (tab. 5). Jak bylo uvedeno dříve, je počet žádanek dominantně ovlivněn potřebami postižených pojištěnců. Souběh MIV (mechanické vozíky speciální) a EIV (elektrické vozíky) se pohybuje cca mezi 14–20 % posuzovaných vozíků. Jde o speciální potřebu posuzovanou přísně individuálně, kdy klient má jen velmi malou zbytkovou svalovou sílu, ale té je schopen a motivován využít omezeným užíváním MIV a současně mu úhrada i elektrického invalidního vozíku umožňuje větší mobilitu, integraci a pracovní uplatnění.
Tab. 4. Počet všech dosud centrálně posuzovaných žádanek – poukazů o zdravotnické prostředky 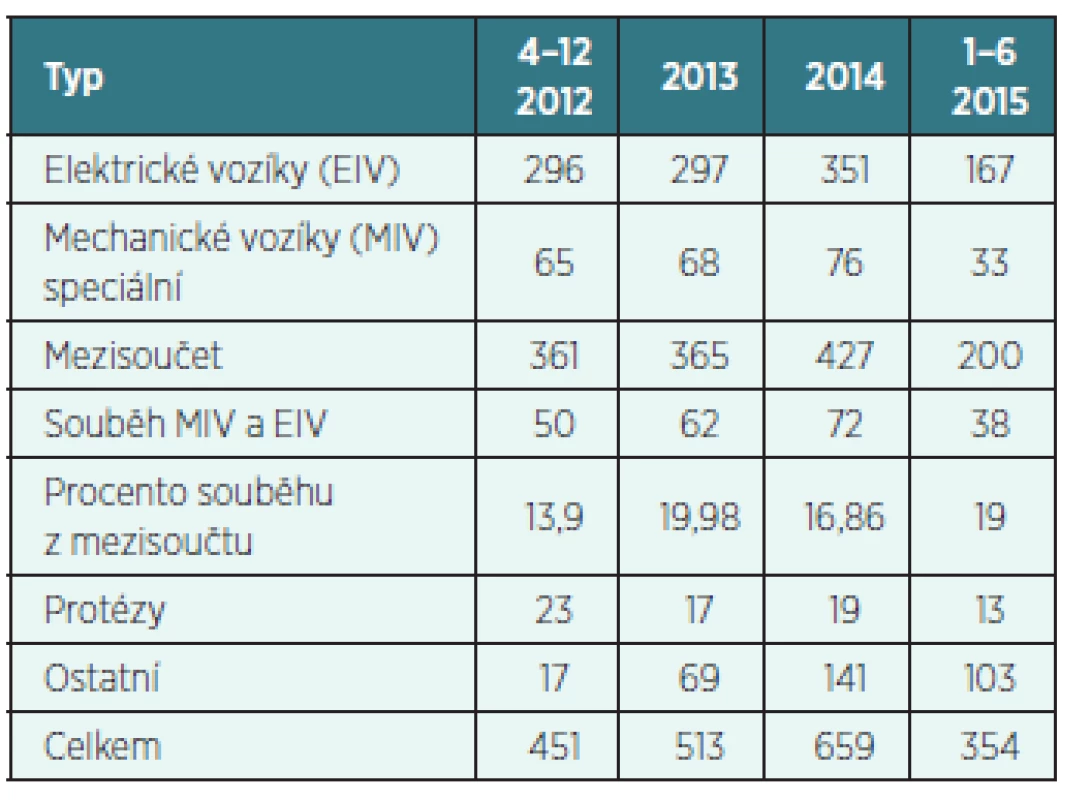
Z téměř konstantní četnosti v řádcích vybočuje řádek „Ostatní“, který hlavně zahrnuje velmi široké spektrum zdravotnických prostředků. Zahrnuje ty ZP, které nejsou zahrnuty v Úhradovém katalogu a jsou žádány k použití nad rámec úhrady zdravotní pojišťovnou, nejsou součástí materiálů výkonů apod. Nárůst během posledních 3 let lze přičíst snahám ošetřujících lékařů využívat jiné než zavedené zdravotnické prostředky a od toho se odvíjející žádosti o úhradu – tabulka 6. Pro lepší pochopení lze uvést příklady: Jsou žádány materiály (zdravotnické prostředky) k výkonům, které nemají kód, nejsou zařazeny v Úhradovém katalogu. Indikující lékař však předkládá požadavek na úhradu a dokládá podrobnou zdravotnickou dokumentaci klienta, zdůvodňuje požadavek a předkládá finanční náročnost (fakturu). Revizní lékař se vyjadřuje k tomu, zda mohou být požadované ZP po medicínské stránce užity, zda za ně neexistuje adekvátní náhrada obsažená v Úhradovém katalogu. Případně dojde na trhu k výpadku ZP uvedeného v Úhradovém katalogu a revizní lékař pak posuzuje, zda jiný zdravotnický prostředek, který do Úhradového katalogu není zařazen, je adekvátní, nebo zda jej nelze nahradit jiným zdravotnickým prostředkem v Úhradovém katalogu zařazeným. Všechny tyto žádosti se pro jednotnost postupu posuzují ve VZP ČR centralizovaně.
Tabulky 6 a 7 umožňují nahlédnout do finančního vyjádření centralizovaných posouzení. Největší počet zamítnutí nebo přehodnocení byl po posouzení požadavků na protézy, dále souběhy a speciální MIV.
Tab. 5. Kalkulace zdravotnických prostředků podle žádanek – poukazů předložených k centralizovanému posouzení (v Kč) 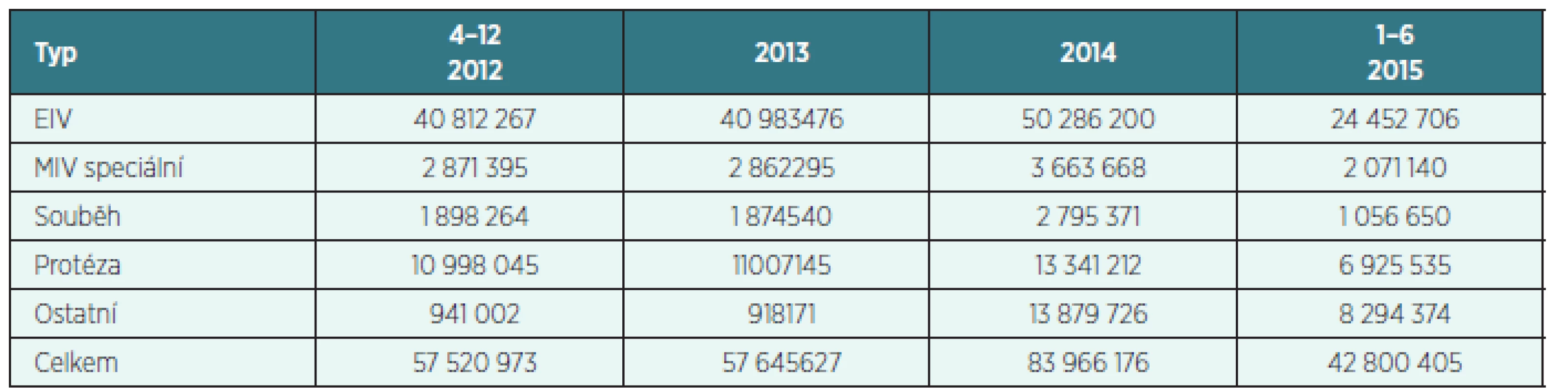
Tab. 6. Z předložených požadavků byla po posouzení revizními pracovníky zamítnuta úhrada v objemu vyjádřeném v procentech a v Kč 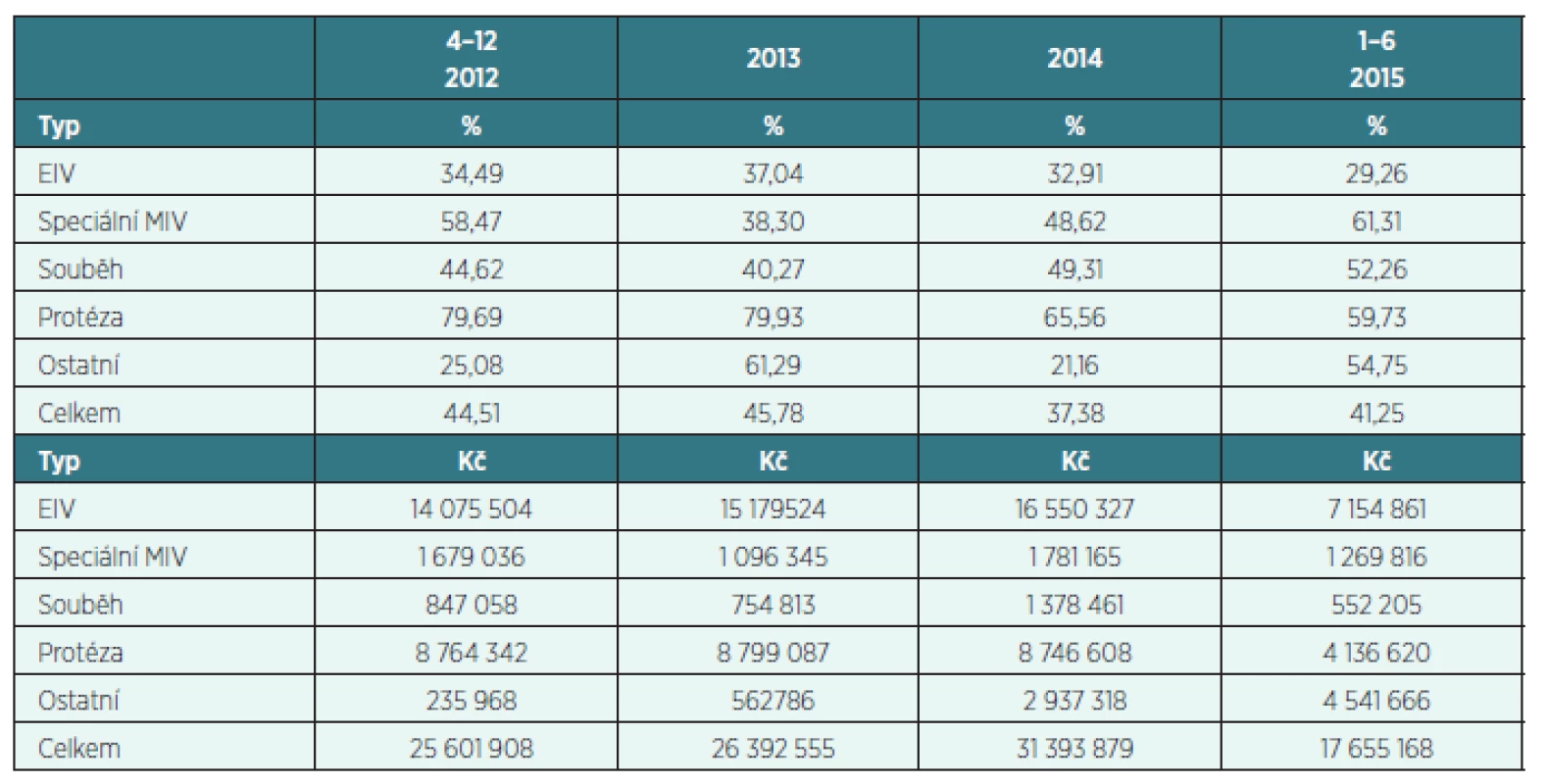
Z hlediska indikačních nedostatků bychom zdůraznili u jednotlivých položek následující:
- EIV – indikace pro klienta se zachovalou schopností chůze, i když omezenou, nebo s dobrou zachovalou silou horních končetin, žádosti z důvodů čistě sociálních (klient nevyjede na MIV do kopce, nezvládá v terénu MIV celý den, často požadavek podpoří škola, protože by jen s MIV nemohl být přijat, byl by mnohem více odkázán na pomoc druhých apod.).
- Speciální MIV – nejčastější je nedostatečné medicínské zdůvodnění, velmi strohá zdravotní dokumentace.
- Souběh MIV a EIV – často klienty i ošetřujícími lékaři považován za oprávněnou potřebu klienta, absence medicínského zdůvodnění.
- Protéza – centralizovaně jsou posuzovány jen protézy s bionickým kloubem a protézy myoelektrické. Nejsou respektovány obecné indikace a kontraindikace pro úhradu.
- Ostatní – požadavek na úhradu zdravotnického prostředku, jehož účinnost není dostatečně podložena studiemi a je srovnatelná s běžně hrazenými zdravotnickými prostředky. V těchto případech schvalujeme zdravotnický prostředek podle zákona a metodiky [6, 7, 8, 9], který je ekonomicky méně náročnou variantou.
ROZBOR A DISKUSE
V důsledku přetrvávajících diskusí o zvyšujících se nákladech na zdravotní péči i dílčích mezistátních srovnání byly ve VZP provedeny interní analýzy. Poté byla přijata řada vnitřních opatření, z nichž jedno se týkalo centralizace posuzování vybraných zdravotnických prostředků. Centrálně revidované ZP jsou vytypované na základě vysoké nákladovosti na jednotlivé ZP a podle obtížnosti posuzování. Centralizované posuzování se týká těchto zdravotnických prostředků: elektrických vozíků, speciálních mechanických vozíků, myoelektrických protéz horních končetin, protéz dolních končetin s bionickým kloubem a posuzování souběhů pomůcek (elektrických a speciálních invalidních vozíků, polohovacích lůžek a invalidních vozíků).
Centralizované posuzování ukázalo, že indikující lékaři jsou málo orientováni v problematice náročných ZP, žádanky vyplňují převážně „zběžně“, bez podrobného zhodnocení zbývajícího funkčního potenciálu pacienta-pojištěnce a je pro ně obtížné nepodlehnout „tlaku“ pacienta, jeho požadavkům. Často se setkáváme s pojmem oprávněná potřeba pacienta. Tento pojem je buď uváděn vágně, anebo je i snaha ho vysvětlit. Tento pojem však není definován v žádném zákonném předpisu nebo normě [6, 7, 8, 9], kterými se řídí proplácení ZP ze zdravotního pojištění. I my se můžeme subjektivně jako lékaři, i obecně jako lidé, domnívat, že by požadovaný ZP mohl zlepšit kvalitu života postiženého, ale musíme respektovat daná indikační vymezení, protože by se nedostávaly finance na jiné potřebné postižené pojištěnce nebo na jinou zdravotní péči. A to musíme opakovat a vysvětlovat indikujícím lékařům i pojištěncům.
Centralizované posuzování:
- dokázalo ročně ušetřit cca 29 mil. Kč. To však je jen jedna strana úspěchu;
- zkvalitnilo indikaci ZP z hlediska potřeb pacienta-pojištěnce. Vyžadováním podrobných hodnocení zdravotního stavu a zbývajícího funkčního potenciálu se postupně daří optimalizovat kompenzaci handicapu při snižování nákladů.
Problematika je stále otevřená a nelze říct, že by výrobci a obchodníci byli s nastoupenou strategií spokojeni. Výrobci a hlavně obchodníci-zprostředkovatelé se rychle přizpůsobí a přichází s různými tvrzeními, výrobními a obchodními strategiemi. To však již musí analyzovat ekonomové a ti, kteří sjednávají smlouvy. Z praxe vidíme, že je díky cenovým rozdílům v nabídce značný rozptyl, ceny u některých výrobců neodpovídají vždy kvalitě a možnosti splněni podmínek indikace.
Zatímco MZ ČR zastává názor, že jsou v některých evropských zemích skutečně zdravotnické prostředky levnější než u nás a dokazuje to např. na glukometrech (Freestyle optimum), které jsou u nás o 39 % dražší než na sousedním Slovensku, neurostimulační systémy jsou pak v ČR o 17 % nákladnější než na Slovensku, elektrický vozík je dražší o 7 %. Jeden typ mechanického vozíku u nás stojí 5 560 korun, zatímco v Chorvatsku přijde v přepočtu na 4 306 korun a na Slovensku na 4 362 korun – vyjde tam tedy o 22 % levněji [3].
Oproti tomu výrobci tvrdí, že „prosazují se elektronické aukce, kde 90–100 % váhy výběrových kritérií je jednotková cena. Na kvalitu se nedbá“ [10] a že „aby se výrobci zdravotnických prostředků na českém trhu za současné situace udrželi, musí nabízet výrobky, které jsou o 2–3 generace starší. Jedná se o produkty určené primárně pro asijské rozvojové trhy. Proč nemá český pacient nárok na kvalitní výrobek, který si například Polák či Maďar může dovolit? Zvyšující se tlak na jednotkovou cenu si vysvětlujeme tím, že zdravotnické prostředky jsou relativně kompaktní skupinou k uchopení. Přesto je potřeba se stejnou pečlivostí zkoumat i 92 procent zdravotnického koláče“ [2].
Nepochybně se 92 % zdravotnického koláče zkoumá. VZP přijala řadu opatření i v jiných segmentech zdravotní péče a námi popisovaná centralizace je důkazem. Tato a podobná tvrzení jsou možná reakcí na centralizaci. Dokumentovaná tvrzení musíme znát a umět se v nich orientovat, abychom pochopili pozadí některých rozhodnutí vedení zdravotních pojišťoven i ministerstva zdravotnictví. Podaří-li se záměr: „zdravotnickým prostředkům budou zřejmě v dohledné době stanovovány úhrady pojišťoven stejně, jako je tomu nyní u léků. Oznámil to včera ministr zdravotnictví Svatopluk Němeček s tím, že by návrh měl jít na vládu během září“ [3], tak to může přinést dočasné zjednodušení na trhu. Je však nejisté na jak dlouho.
Naším hlavním úkolem jako revizních lékařů je zajistit kvalifikovanou indikaci, prosadit, aby hendikepovaný pacient-pojištěnec dostal jemu odpovídající zdravotní prostředek, který je v tuto chvíli k dispozici za optimální dostupnou cenu. Pacient trpí svým postižením nyní. Nyní potřebuje kompenzaci. Nemůže čekat, až budou jiné ceny.
Uvedené názory, zveřejňované na internetu, ovlivňují hendikepované pacienty a vytvářejí tlak na indikující lékaře, kteří potom obtížně argumentují. I kdyby znali současnou nabídku potřebného zdravotnického prostředku pro konkrétního pacienta nebo souboru potřebných zdravotnických prostředků, tak tato obecná tvrzení budou vždy vytvářet druhotně nedůvěru k dostupným zdravotnickým prostředkům hrazeným z veřejného zdravotního pojištění. A to je účelem těchto tvrzení.
Centralizace vybraných zdravotnických prostředků přinesla nemalé úspory (cca 29 mil. Kč ročně), ale její hlavní přínos vidíme nyní v tom, že známe problémy v indikacích, potom umíme vysvětlit indikujícím lékařům, v čem je nezbytné zdůvodnění změnit a zároveň jsme získali dokonalejší přehled o zdravotnických prostředcích na našem trhu. Můžeme oprávněně předpokládat, že „osvícenější“ výrobci a distributoři budou naslouchat našim návrhům a požadavkům, které budeme formulovat na základě spolupráce s indikujícími odborníky. Tím bude postupně možné optimalizovat nabídku z hlediska kompenzací funkčního postižení. To nám současně umožňuje upřesňovat metodiku posuzování necentralizovaných ZP a zároveň mít kvalifikovanou informaci pro lékaře o dostupných ZP a pořádat workshopy s diskusemi o nejasnostech.
ZÁVĚR
Jednotné posuzování potvrdilo značné rozdíly v pohledu na posuzování stejných zdravotnických prostředků na různých pracovištích a nastavilo rovné podmínky pro všechny indikované pojištěnce. Současně vedlo i k úsporám, ke snížení úhrady z prostředků veřejného zdravotního pojištění. Prokázalo též značné cenové rozdíly v ZP i v jejich kvalitě. Po necelých třech letech posuzování tímto způsobem lze přínos centralizace vidět:
- ve sjednocení přístupu při posuzování nároku na úhradu,
- ve snížení nákladů.
Zároveň revizní pracovníci zabývající se touto problematikou poskytují informační servis pro revizní i indikující lékaře i pro pojištěnce. Tím přispívají k optimalizaci indikace těch zdravotnických pomůcek, které nejlépe pomohou kompenzovat hendikep pacienta-pojištěnce. Upozorňují na neoprávněné indikace, vysvětlují pravidla pro úhradu, upozorňují na podezřelé kalkulace, informují o výpadku zdravotnického prostředku na trhu nebo např. navrhují alternativní péči či zdravotnické prostředky při zamítání žádostí o úhradu. Dále se zúčastňují jednání s firmami, podílejí se na nastavování a vysvětlování pravidel úhrad. Pořádají semináře i workshopy.
Poděkování
Autorka děkuje doc. MUDr. J. Gebhartovi, CSc. za metodickou pomoc a podporu.
Prohlášení
Autorka prohlašuje, že její práce nebyla ovlivněna firemními zájmy.
Adresa pro korespondenci:
MUDr. Eva Tyblová
VZP ČR
Benešova 10
65914 Brno
e-mail: eva.tyblova@vzp.cz
Zdroje
1. http://www.tribune.cz/clanek/16344.
2. http://www.czechmed.cz/media/tiskove-zpravy/czechmed-zdravotnicke-prostedky-nejsou-ponozky/.
3. http://www.zdravotnickydenik.cz/2015/07/uhrady-zdravotnickych-prostredku-ziskaji-jasna-pravidla-usporit-by-se-tak-melo-az-sest-miliard/.
4. http://www.uzis.cz/rychle-informace/zdravotni-pojistovny-naklady-na-segmenty-zdravotni-pece-2009-2013.
5. http://www.uzis.cz/rychle-informace/lekarenska-pece-roce-2013.
6. Úhradový katalog VZP-ZP, v platném znění (t.č. verze 978, platná od 1. 1. 2016 – aktualizuje se za měsíc nebo za 2 měsíce). Dostupné na www:
https://www.vzp.cz/poskytovatele/ciselniky/zdravotnicke-prostredky.
7. Číselník Svazu zdravotních pojišťoven, v platném znění (tč. verze platná od 1. 1. 2016).
8. Zákon č. 48/1997 Sb., o veřejném zdravotním pojištění.
9. Zákon č. 268/2014 Sb., o zdravotnických prostředcích.
10. http://zdravi.e15.cz/denni-zpravy/komentare/otevreny-dopis-prezidenta-prezidentovi-miroslav-palat-milanu-kubkovi-462667.
Štítky
Posudkové lékařství Pracovní lékařství
Článek Invalidní vozíky
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2016 Číslo 1- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Nové možnosti v terapii zánětlivých střevních onemocnění
-
Všechny články tohoto čísla
- Centralizované posuzování zdravotnických prostředků ve VZP ČR
- Lékařská zpráva a její význam
- Revize centrové péče pro onemocnění psoriázou
- Cévní mozkové příhody v posudkovém lékařství, význam včasné a správné diagnostiky a léčby pro minimalizaci následků onemocnění
- Milé čtenářky a milí čtenáři, milí a vážení přispěvatelé
- Parafarmaceutika, samoléčba a prevence
- Kompenzační pomůcky pro tělesně postižené
- Invalidní vozíky
- PLÁN ODBORNÝCH AKTIVIT SPOLEČNOSTI REVIZNÍHO LÉKAŘSTVÍ V ROCE 2016
- Nejčastější problematika řešená revizními lékaři v souvislosti s preskripcí zdravotnických prostředků pro tělesně postižené
- Revizní a posudkové lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Lékařská zpráva a její význam
- Parafarmaceutika, samoléčba a prevence
- Invalidní vozíky
- Cévní mozkové příhody v posudkovém lékařství, význam včasné a správné diagnostiky a léčby pro minimalizaci následků onemocnění
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



