-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Bariatrická/metabolická chirurgie a její role v terapii diabetes mellitus 2. typu
Bariatric/metabolic surgery and its role in the treatment of type 2 diabetes mellitus
Bariatric surgeries, originally designed exclusively to achieve weight loss in morbidly obese patients, have also been unequivocally proven as having additional positive impacts on patients’ glycaemic profiles and limiting metabolic comorbidities. Based on these findings, metabolic surgery became a term for procedures not aimed to achieve weight loss as a primary outcome, but rather to help treat type 2 diabetes mellitus and other metabolic diseases tied to obesity. In light of the fact that both bariatric and metabolic effects are observed after a procedure, we prefer to call these procedures more aptly bariatric/metabolic surgery. Based on randomized studies, we confirmed higher efficacy of metabolic surgery for improving glycaemic profiles for patients in comparison to conservative approaches (i.e., lifestyle changes, diet regimes, or taking medicaments). These novel results place bariatric/metabolic surgery among standard procedures to treat type 2 diabetes mellitus. Additionally, our findings suggest lowering a current BMI recommendation threshold for a procedure for individuals with 35 BMI (kg/m2) down to 30 BMI (kg/m2).
Keywords:
metabolic surgery – obesity – bariatric surgery – type 2 diabetes mellitus
Autoři: E. Konečná; E. Šimůnková; K. Šuta-Kimle; D. Michalský
Působiště autorů: Přednosta: prof. MUDr. Zdeněk Krška, DrSc. ; I. chirurgická klinika 1. LF UK a VFN, Praha
Vyšlo v časopise: Prakt. Lék. 2019; 99(6): 245-252
Kategorie: Přehledy
Souhrn
U bariatrických operací, původně prováděných jen s cílem poklesu hmotnosti u obézních pacientů, byl v mnoha studiích jednoznačně prokázán jejich současný výrazný pozitivní efekt na úpravu glykemického profilu a metabolických komorbidit. Vyjádřením tohoto účinku je zavedení termínu metabolická chirurgie v případech, kdy není primárním cílem operace pokles hmotnosti, ale léčba diabetes mellitus 2. typu a s obezitou spojených metabolických onemocnění. Protože se však oba efekty, jak bariatrický, tak metabolický, vyskytují po operaci současně, používáme spíše přiléhavější označení bariatrická/metabolická chirurgie.
Výsledky randomizovaných studií potvrzujících vyšší efektivitu metabolické chirurgie na zlepšení hladin glykemie ve srovnání s konzervativním postupem (změna životního stylu, dietní opatření, medikamentózní léčba), vedou nově k zařazení bariatrických/metabolických operací mezi standardizované postupy léčby diabetes mellitus 2. typu. Současně dochází u obézních diabetických pacientů ke snížení dolní arbitrární indikační hranice k operaci z 35 BMI (kg/m2) na 30 BMI (kg/m2).
Klíčová slova:
obezita – bariatrická chirurgie – metabolická chirurgie – diabetes mellitus 2. typu
ÚVOD
Jako první použili pojem metabolická chirurgie v roce 1978 američtí chirurgové Richard L. Varco a Henry Buchwald ve své knize s názvem Metabolická chirurgie, ve které definovali metabolickou chirurgii jako: „Operační výkon na zdravém orgánu nebo orgánovém systému k dosažení biologické odpovědi spojené s možným zlepšením zdravotního stavu“ (1).
Přestože byla definice metabolické chirurgie stanovena před 40 lety, z historického hlediska jsou operace s metabolickým účinkem prováděny již více než 100 let. Klasickým příkladem metabolické chirurgie jsou operační výkony pro vředovou chorobu duodena, kdy vagotomie vede k terapii patologického ložiska – vředové léze – v jiné lokalizaci.
Mezi první metabolické operace indikované cíleně k dosažení metabolických změn počítáme v roce 1964 Buchwaldem prováděný parciální ileální bypass za účelem redukce hladin LDL cholesterolu (2). Výsledkem klinické studie byla u sledovaného vzorku pacientů statisticky signifikantní redukce vzniku sekundárních myokardiálních lézí a tím i počtu úmrtí z kardiovaskulárních příčin (3).
V současné době je spektrum chirurgických výkonů s různým metabolickým účinkem mnohem širší a zahrnuje například vagální elektrostimulaci při srdečním selhávání, renální sympatektomii nebo ablaci karotického tělíska při arteriální hypertenzi, duodenální elektrostimulaci, transplantaci pankreatu nebo pankreatických ostrůvků u pacientů s diabetes mellitus 2. typu, elektrostimulaci CNS u epileptiků a samozřejmě celé spektrum bariatrických/metabolických operací, včetně experimentálních postupů, indikovaných primárně k léčbě diabetes mellitus 2. typu a přidružených metabolických chorob (arteriální hypertenze, dyslipidemie a nealkoholická steatóza jater).
BARIATRICKÁ/METABOLICKÁ CHIRURGIE
Vznik bariatrické chirurgie jako samostatného chirurgického oboru se datuje do počátku druhé poloviny 20. století, kdy v roce 1953 provedl v americké Minnesotě profesor Varco za účelem poklesu hmotnosti první jejuno-ileální bypass (4).
Významný pokles hmotnosti po bariatrických operacích ve srovnání s konzervativní léčbou a rostoucí počty obézních pacientů vedou k rychlému zařazení bariatrické chirurgie jako účinné metody léčby obezity. Ke zvýšení počtu bariatrických výkonů pak dochází v souvislosti s laparoskopickým přístupem, který výrazně snížil pooperační morbiditu a mortalitu (5).
Původní rozdělení bariatrických operací na restrikční (zmenšení objemu žaludku), restrikčně/malabsorpční (zmenšení objemu žaludku a bypass na tenkém střevě) a malabsorpční (bypassové operace na tenkém střevě) vycházelo z předpokládaného mechanismu účinku a chirurgicky provedených anatomických změn na těchto orgánech.
Postupně však začínalo být zřejmé, že bariatrické operace nevedou pouze k poklesu hmotnosti, ale i ke změnám v metabolismu – a to hlavně ke zlepšení glykemického profilu.
S ojedinělými kazuistickými sděleními o sekundárním zlepšení diabetes mellitus 2. typu u pacientů po žaludečních resekcích pro vředovou chorobu se setkáváme již od třicátých let 20. století (6). Přestože s rozvojem bariatrické chirurgie dochází ke zvýšení frekvence těchto sdělení, zůstává tento významný vedlejší účinek operací stranou pozornosti diabetologů.
Základní příčinou tohoto nezájmu bylo přesvědčení, že jediným mechanismem zodpovědným za tento efekt je prostý úbytek tukové tkáně a s tím spojené zlepšení inzulinové senzitivity.
V devadesátých letech publikuje americký chirurg W. Pories práci s provokativním názvem Kdo by si to pomyslel? Operace, která se ukázala být nejúčinnější terapií diabetes mellitus vzniklého v dospělosti“. Na souboru 298 diabetických pacientů prokazuje v 91 % případů dlouhodobou normalizaci glykovaného hemoglobinu a normalizaci glykemie nalačno po provedeném gastrickém bypassu. Zároveň upozorňuje na fakt, že k normalizaci glykemie dochází ještě před podstatným úbytkem hmotnosti. Zodpovědným za glukózoregulační účinek gastrického bypassu mimo jiné považuje snížení hormonální aktivity proximální části tenkého střeva po vyloučení kontaktu s potravou (7).
Podobně Scopinaro ve své práci hypotetizuje, že jím prováděná biliopankreatická diverze nevede k poklesu hmotnosti a současné korekci diabetes mellitus 2. typu jen na základě prosté redukce hmotnosti, ale na podkladě změn v hladinách gastrointestinálních hormonů (GIP). Jako jeden z prvních bariatrických chirurgů také navrhuje provádět biliopankreatickou diverzi v terapii dekompenzovaného diabetes mellitus 2. typu i u neobézních pacientů (8).
Práce Poriese a Scopinara vedou na přelomu 20. a 21. století amerického chirurga F. Rubina k upření pozornosti na výzkum metabolických a neurohormonálních změn po bariatrických operacích. Vyslovuje hypotézu o operací navozených hormonálních změnách vedoucích ke korekci diabetes mellitus 2. typu nezávisle na poklesu hmotnosti (9, 10).
Pravdivost této hypotézy pak potvrzuje ve své přelomové experimentální práci na nehumánních objektech – neobézních diabetických Goto-Kakizaki krysách, u kterých provedení duodenojejunálního bypassu vedlo k vymizení diabetes mellitus 2. typu bez současného poklesu hmotnosti (11). Ke stejným výsledkům docházejí ve svých studiích u neobézních diabetiků i Cohen a Ramos (12, 13). Následné klinické randomizované studie prokazují při léčbě diabetes mellitus 2. typu vyšší účinnost bariatrických operací ve srovnání s klasickou konzervativní medikamentózní léčbou (14). Stejně pozitivní účinek bariatrie pak byl prokázán ve statisticky významném poklesu vzniku a úmrtnosti na kardiovaskulární onemocnění u diabetických pacientů (15).
Rostoucí množství důkazů, že bariatrická chirurgie má i značný pozitivní metabolický efekt, vede ke změně paradigmatu chápání bariatrické chirurgie jen jako prostředku k pouhému snížení hmotnosti. Dvojí efekt bariatrické chirurgie – pokles hmotnosti a úprava metabolických komorbidit – nastává v důsledku operací navozených neurohormonálních změn a není založen jen na prostém úbytku tukové tkáně.
Termín bariatrická/metabolická chirurgie proto vyjadřuje možnost současného ovlivnění jak hmotnosti, tak přidružených, s obezitou spojených, metabolických komorbidit (diabetes mellitus 2. typu, arteriální hypertenze, dyslipidemie, syndromu spánkové apnoe a nealkoholické steatózy jater).
CHIRURGICKÁ LÉČBA DIABETES MELLITUS 2. TYPU
Idea léčby diabetes mellitus 2. typu pomocí bariatrické chirurgie postupně proniká do povědomí i odborných nechirurgických organizací a první výsledky se dostavují v roce 2007, kdy v Římě proběhla mezinárodní konference (Diabetes Surgery Summit Consensus Conference), na které došlo k setkání chirurgických i nechirurgických expertů a tvorbě prvních guidelines pro chirurgickou léčbu diabetes mellitus 2. typu (16). Důležitým závěrem této konference bylo prohlášení, které jako první prolomilo standardní indikační hranici 35 BMI k bariatrickému výkonu u diabetických pacientů:
Prohlášení (Position Statement From The Diabetes Surgery Summit)
1. Gastrointestinální chirurgie (tj. Roux Y gastrický bypass, adjustabilní gastrická bandáž, biliopankreatická diverze) by měla být zvažována pro léčbu diabetes mellitus 2. typu u přijatelných chirurgických kandidátů s BMI nad 35, u kterých je kompenzace diabetu standardní konzervativní terapií (změna životního stylu, medikamentózní léčba) nedostačující.
2. Chirurgický přístup může být vhodný také jako alternativa ke konzervativní cestou nedostatečně kontrolovanému diabetes mellitus 2. typu u pacientů s BMI 30–35 kg/m2.
Vyjádřením těchto změn pak byla v roce 2007 změna názvu všech důležitých bariatrických společností, mezi jinými i Americké společnosti pro bariatrickou chirurgii (ASBS) a Mezinárodní federace pro chirurgii obezity (IFSO) na Americkou společnost pro metabolickou a bariatrickou chirurgii (ASMBS) a Mezinárodní federace pro chirurgii obezity (IFSO) na Mezinárodní federaci pro chirurgii obezity a metabolických poruch (IFSO).
Druhý summit pro chirurgickou léčbu diabetes mellitus 2. typu (2nd Diabetes Surgery Summit) se za účasti mnoha národních i nadnárodních organizací zabývajících léčbou diabetes mellitus 2. typu konal v roce 2015 v Londýně. Hlavním výsledkem summitu bylo zpřesnění indikačních kritérií k chirurgické léčbě diabetes mellitus 2. typu a zakomponování těchto závěrů do indikačních guidelines multimodální léčby diabetu u nechirurgických odborných společností (mezi jinými i American Diabetes Association – ADA a International Diabetes Federation – IDF) (17) (schéma 1).
Schéma 1: Indikační algoritmus k léčbě diabetes mellitus 2. typu 
GASTROINTESTINÁLNÍ TRAKT JAKO ORGÁN S VÝZNAMNOU HORMONÁLNÍ SEKRECÍ
V patogenezi diabetes mellitus 2. typu je standardně rozebírána účast tukové tkáně, beta-buněk pankreatu, svalových a jaterních buněk, ale málo se hovoří o roli gastrointestinálního traktu, který je přitom prvním orgánem, který obdrží informaci o příjmu potravy. Tato informace aktivuje řadu endokrinních a neuroendokrinních signálních drah, jdoucích centrálně do mozku i do periferních efektorových tkání (18).
Gastrointestinální trakt produkuje velké množství hormonů nebo peptidů, které se účastní mimo regulace příjmu potravy také na metabolismu glukózy. Změny v anatomii zažívacího traktu po bariatrické/metabolické chirurgii vedou k různým změnám v hladinách těchto hormonů s následným zvýšením inzulinové senzitivity a/nebo zlepšením funkce beta-buněk pankreatu (19).
Ke gastrointestinálním hormonům, které jsou uvolňovány specifickými L-buňkami střevní sliznice po styku s potravou a mají schopnost pozitivní stimulace sekrece inzulinu, patří glukagonu podobný peptid (glucagon-like peptid 1 – GLP 1), peptid YY3-36 (PYY) a na glukóze závislý inzulinotropní polypeptid (glucose-dependent insulinotropic polypeptid – GIP). Tyto hormony jsou zodpovědné za tzv. inkretinový efekt, kdy dávka glukózy vede po perorálním podání k vyšším hladinám inzulinu v krevním oběhu než identická dávka glukózy podaná parenterálně (20). K nejlépe prozkoumaným inkretinům z hlediska jeho možné spoluúčasti na regulaci glukózové homeostázy patří GLP-1.
GLP-1
Místem sekrece GLP-1 jsou enteroendokrinní L-buňky, které se vyskytují v průběhu celého gastrointestinálního traktu od duodena až po rektum s největší koncentrací v oblasti distálního ilea. GLP-1 je hlavním hormonem udržujícím glukózovou homeostázu inkretinovým efektem, tj. cestou stimulace beta-buněk pankreatu k vyšší sekreci inzulinu po styku sliznice střeva s potravou, zároveň však snižuje sekreci glukagonu alfa-buněk pankreatu a tím inhibuje jaterní glykogenolýzu. Tímto účinkem se GLP-1 řadí k látkám se silným antihyperglykemickým účinkem. GLP-1 dále blokuje apoptózu beta-buněk pankreatu a zvyšuje jejich proliferaci a diferenciaci. Mimo tyto hlavní fyziologické efekty navíc zvyšuje pocit sytosti, zpomaluje vyprazdňování žaludku a inhibuje žaludeční sekreci a motilitu. Zvýšené hladiny GLP-1 mají pravděpodobně navíc vliv na diferenciaci pankreatických duktálních progenitorů na pankreatické beta-buňky (21). Sekrece GLP-1 je snížena u diabetiků, což může vysvětlovat nedostatečný inkretinový efekt po příjmu potravy s následnou hyperglykemií (22). Zcela jasný efekt GLP-1 na pokles hladin glykemií vedl k zavedení jeho syntetického receptorového agonisty Exenatidu do medikamentózní terapie diabetus mellitus 2. typu (23).
Mechanismus účinku bariatrické/metabolické chirurgie na kompenzaci diabetes mellitus 2. typu
K vysvětlení, jakým způsobem dochází po metabolických operacích k úpravě diabetes mellitus 2. typu, je diskutováno několik hypotéz, přičemž spíše než o jednu platnou hypotézu se jedná o komplexní multifaktoriální mechanismus účinku.
Pokles hmotnosti
Pokles hmotnosti, dosažený ať už konzervativní, nebo chirurgickou cestou, je hlavním faktorem upravujícím glukózovou homeostázu nezávisle na změnách v hladinách gastrointestinálních hormonů. Studie Dixona prokazuje u pacientů po implantaci adjustabilní gastrické bandáže přímou závislost remise diabetu a dosaženého poklesu hmotnosti (24).
Podobné výsledky prokazuje recentní studie DiRECT, kde u skupiny konzervativně léčených obézních diabetiků došlo v 36 % k remisi diabetes mellitus 2. typu ve dvouletém intervalu sledování. Dosažení remise diabetu bylo v přímé závislosti na velikosti dosaženého poklesu hmotnosti (25). Mechanismem účinku poklesu hmotnosti na remisi diabetu je pravděpodobně úbytek hepatického a pankreatického tuku vedoucí ke zlepšení hepatické inzulinové senzitivity a obnovení 1. fáze inzulinové sekrece pankreatickými buňkami (26).
Restrikce kalorického příjmu
Významná kalorická restrikce realizovaná nízko energetickou dietou nebo bariatrickou operací vede již po 48 hodinách ke zlepšení glukózové homeostázy cestou zlepšení jaterní inzulinové senzitivity a redukcí hepatické glukoneogeneze (27). Tento efekt ale neplatí pro inzulinovou senzitivitu příčně pruhovaného svalstva, kde dochází k podstatnému zlepšení až po příslušném poklesu hmotnosti (> 20 %) (28).
Hypotéza předního střeva (foregut hypothesis)
Na základě studie na geneticky upravených diabetických myších, u kterých po vyloučení duodena a jejuna z příjmu potravy došlo ke zlepšení glukózové homeostázy, postuloval Rubino tzv. antiinkretinovou teorii. Tato teorie předpokládá v oblasti duodena a orálního jejuna sekreci zatím neidentifikovaných látek, tzv. antiinkretinů snižujících sekreci inzulinu a zvyšujících inzulinovou rezistenci (29). Vyloučení duodena a jejuna z pasáže potravy po gastrickém bypassu je tak pokládáno za jeden z hlavních mechanismů vedoucích k úpravě glukózové homeostázy. Podobně o zapojení duodena a orálního jejuna do glukózové homeostázy svědčí i výrazný pozitivní metabolický efekt biliopankreatické diverze (30).
Hypotéza zadního střeva (hindgut hypothesis)
Tato hypotéza předpokládá kompenzaci diabetu zvýšenou sekrecí gastrointestinálních hormonů (GLP-1, GIP, peptid YY) jako následek časnějšího kontaktu potravy s enteroendokrinními L-buňkami v distálním úseku ilea (31). Ke zrychlené pasáži zažívacím traktem a následnému zvýšení hladin těchto hormonů dochází jak po sleeve gastrektomii, tak po restrikčně-malabsorbčních operacích (gastrický bypass, biliopankreatická diverze) (32, 33).
Střevní adaptace (intestinal adaptation)
Po bariatrických/metabolických operacích (B/M operace) jsou pozorovány podstatné změny v absorpci glukózy zažívacím traktem. Po gastrickém bypassu dochází k hypertrofii a hyperplazii intestinálního epitelu alimentární kličky doprovázené zvýšenou expresí buněčných glukózových transportérů a zvýšením buněčného metabolismu glukózy střevních buněk.
Alimentární klička se tak stává hlavním místem vstřebávání glukózy. Na rozdíl od toho po sleeve gastrektomii ke slizniční buněčné hypertrofii nedochází a zlepšení glukózové tolerance je dosahováno redukcí intestinální absorpce glukózy. Oba tyto, sice rozdílné, mechanismy, mohou být nápomocné v pooperačním zlepšení glukózové tolerance (34).
Žlučové kyseliny
Změny v hladinách žlučových kyselin po B/M operacích jsou dalším z možných mechanismů v úpravě glukózové homeostázy. Elevace hladin sérových žlučových kyselin po gastrickém bypassu a sleeve gastrektomii jak nalačno, tak postprandiálně negativně korelují s hladinami glykemie.
Tento účinek je zprostředkován několika možnými cestami:
- První možností je navázání žlučových kyselin na farnesoidní nukleární receptor X (FXR) v pankreatických beta buňkách s následným zvýšeným uvolňováním inzulinu. Aktivace FXR receptoru v intestinálních L-buňkách vede k stimulaci sekrece fibroblastového růstového faktoru (FGF-19), který zlepšuje periferní glukózový a lipidový metabolismus (35).
- Druhou možností je aktivace transmembránového receptoru TGR5 (G-protein coupled receptor). Tento receptor zlepšuje inzulinovou senzitivitu a glukózovou homeostázu cestou zvýšení sekrece inkretinů (GLP -1) enteroendokrinními L-buňkami (36).
Střevní mikrobiom
Soubor všech mikroorganismů v gastrointestinálním traktu se označuje termínem střevní mikrobiom (nebo také mikrobiota) a je specifický pro každého jedince. Většinu bakterií lidského mikrobiomu tvoří zástupci dvou bakteriálních kmenů: Firmicutes a Bacteroidetes. U obézních lidí byl nalezen výrazně vyšší počet bakterií kmene Firmicutes než bakterií kmene Bacteroidetes ve srovnání s neobézními, kde je poměr počtu bakterií obou kmenů obrácený. Poměr Firmicutes/Bacteroidetes se u obézních lidí mění s úbytkem hmotnosti jak po dietních opatřeních, tak po bariatrických operacích ve prospěch počtu bakterií kmene Bacteroidetes, které mají klíčovou roli v dekonjugaci žlučových kyselin (37, 38). O zapojení střevního mikrobiomu do procesu úpravy glukózové homeostázy svědčí studie, kde převod intestinální flóry od neobézních dárců vedl ke zlepšení inzulinové senzitivity u obézních příjemců (39). Fakt, že změny ve složení střevního mikrobiomu mohou ovlivňovat tělesnou hmotnost, inzulinovou senzitivitu a lipidový metabolismus, vedl k hypotéze, že se jeho změny mohou podílet na patogenezi obezity a diabetes mellitus 2. typu (40). Pooperační změny pH, hladin žlučových kyselin a složení přijímané potravy mohou být odpovědné za změny ve složení unikátního mikrobiomu, a podílet se tak na poklesu hmotnosti a na úpravě metabolických komorbidit asociovaných s obezitou.
Standardní bariatrické/metabolické operace (B/M operace)
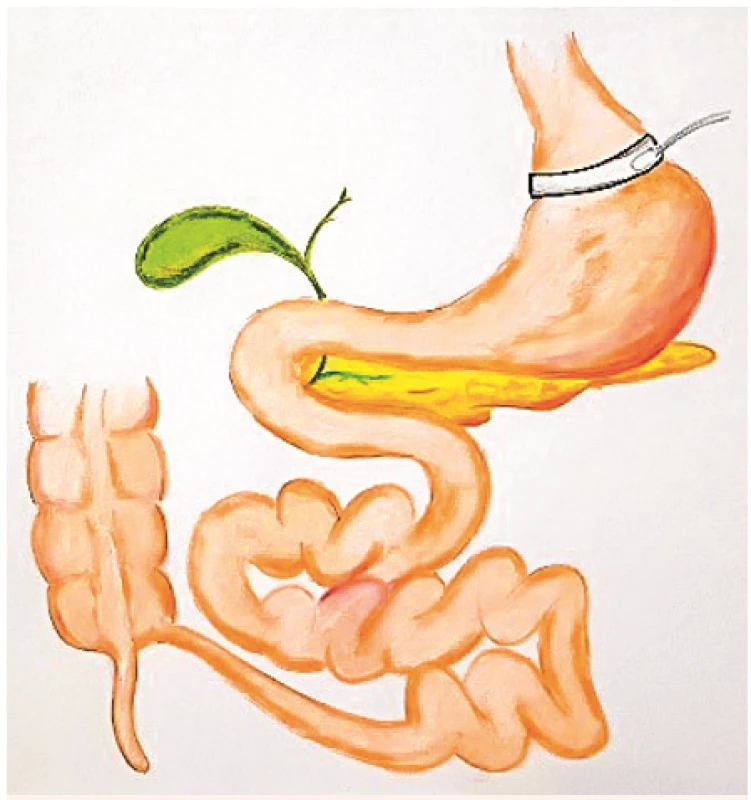
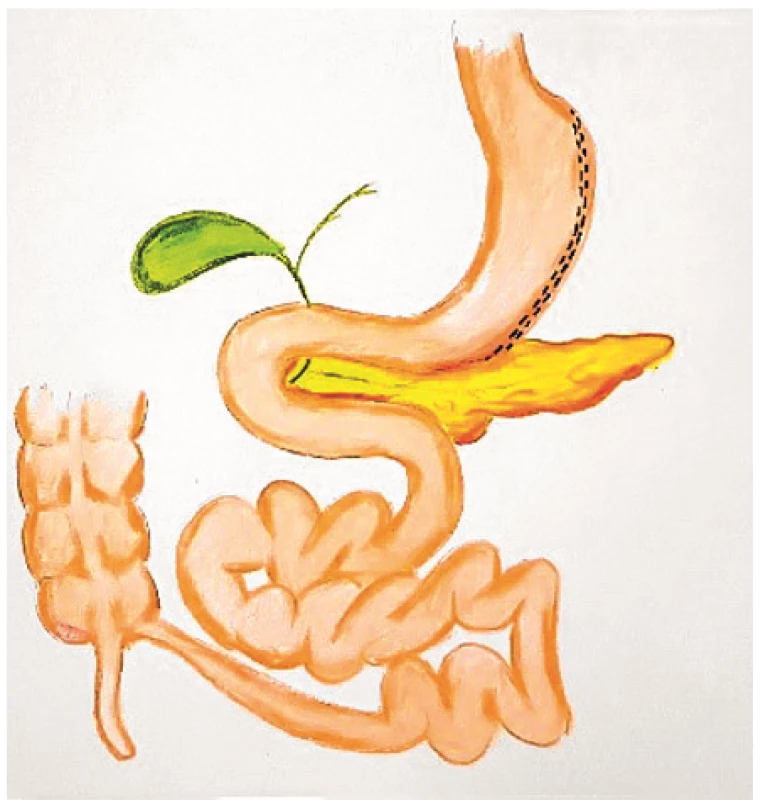
Ke standardně prováděným B/M operacím patří adjustabilní gastrická bandáž (AGB) (obr. 1), plikace žaludku* (GP) (obr. 2), sleeve gastrektomie (SG) (obr. 3), Roux-Y gastrický bypass (RYGB) (obr. 4) a biliopankreatická diverze (BPD) (obr. 5). Efektivita těchto operací na pokles hmotnosti a úpravu glukózové homeostázy roste v tomto pořadí: AGB→GP→SG→RYGB→BPD. Počty pooperačních časných i pozdních komplikací sice rostou s technickou náročností operačního výkonu (AGB→GP→SG→RYGB→BPD), nicméně dle rozsáhlých srovnávacích studií je například frekvence morbidity, resp. mortality po RYGB (3,4 %, resp. 0,3 %) pod úrovní tak běžných operačních výkonů, jako jsou laparoskopická cholecystektomie (3,7 %, resp. 0,7 %) nebo laparoskopická appendektomie (4,5 %, resp. 0,5 %) (41). Nejvíce prováděnou B/M operací je v současnosti sleeve gastrektomie (45,9 %), dále je to Roux Y gastrický bypass (39,6 %), adjustabilní gastrická bandáž (7,4 %), jednoanastomózový gastrický bypass (1,8 %) *plikace žaludku (1,6 %), biliopankreatická diverze/duodenální switch (< 1,1 %) a endoluminální výkony, jako je endoskopicky aplikovaný intragastrický balón a řada experimentálních metabolických operací (2,6 %) (42).
Obr. 4. Roux Y gastrický bypass 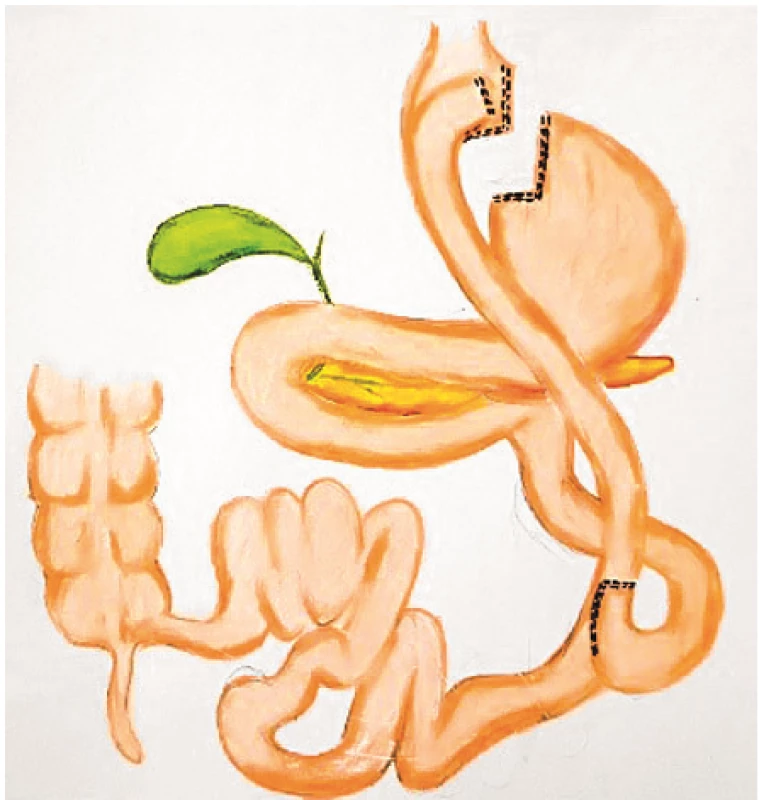
Obr. 5. Biliopankreatická diverze s duodenálním switchem 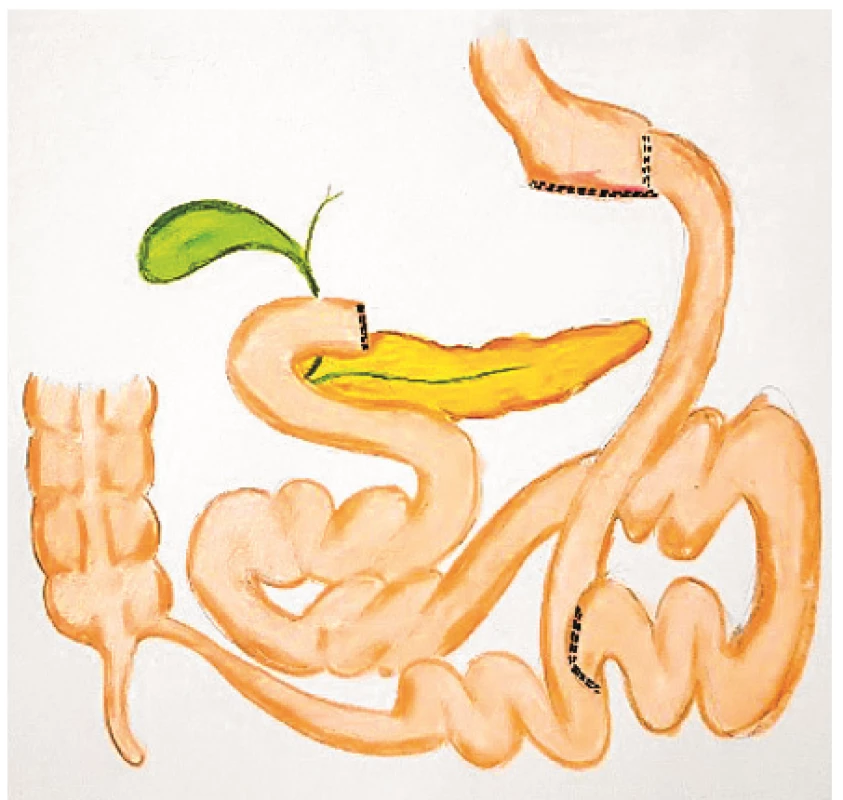
*Přestože je plikace žaludku řazena prozatím mezi takzvané investigativní B/M operace, je nutné ji zde uvést, protože je co do počtu prováděných B/M operací v České republice na 2. místě po sleeve gastrektomii.
Bariatrická/metabolická chirurgie u pacientů s BMI pod 35 kg/m2
Standardní dolní indikační hranicí pro bariatrický výkon je pacientovo BMI ≥ 40 nebo BMI ≥ 35 za přítomnosti s obezitou spojené komorbidity. Tyto hranice byly stanoveny již v roce 1991 americkým Národním institutem zdraví (National Institute of Health) a jsou v některých zemích (např. USA) nadále brána za kritérium úhrady zdravotní péče za výkon.
Toto indikační rozmezí ale v současnosti neodpovídá požadavkům jak odborníků, tak pacientů. Problematickým faktem těchto indikačních kritérií je z dnešního pohledu to, že tyto hranice byly určeny s ohledem na relativně vysokou mortalitu a morbiditu v tehdejší době ještě otevřených bariatrických operací. Se zavedením laparoskopie a s ní spojeným výrazným poklesem v těchto ukazatelích toto omezení ztrácí původní smysl. V posledním desetiletí bylo jednoznačně prokázáno, že pozorovaný antidiabetický efekt operací není zprostředkován jen na základě pouhého úbytku hmotnosti, ale spolupůsobí zde i řada, na poklesu hmotnosti nezávislých, mechanismů (43).
Přirozeným důsledkem těchto zjištění je zařazení bariatrických/metabolických operací mezi terapeutické možnosti léčby diabetes mellitus 2. typu a s tím spojená i racionální snaha o změnu standardních indikačních kritérií založených jen na absolutní hodnotě BMI.
Silným argumentem podporujícím indikaci diabetických pacientů s BMI ≥ 30 k terapeutickým B/M operacím jsou výsledky četných randomizovaných studií a metaanalýz, které potvrzují stejnou efektivitu B/M operací na terapii diabetes mellitus 2. typu i u pacientů, jejichž BMI je pod dolní arbitrární hranicí 35 BMI. Například Panunzi uvádí v rozsáhlé metaanalýze téměř identickou 72% remisi diabetes mellitus 2. typu u pacientů s BMI ≤ 35 a 71% remisi diabetu u pacientů s BMI ≥ 35. Zajímavým zjištěním bylo rovněž to, že jediným negativním prediktorem na pokles hladin glykovaného hemoglobinu u obou skupin pacientů byl obvod pasu (44).
Výsledky bariatrické/metabolické chirurgie v léčbě diabetes mellitus 2. typu
Bariatrická/metabolická chirurgie má v terapii diabetes mellitus 2. typu prokazatelně lepší výsledky než standardní konzervativní medikamentózní léčba. Pooperační remise diabetu se pohybuje mezi 56–95 %, záleží však na typu metabolické operace (45, 46) (tab. 1). Pořadí v účinnosti na zlepšení metabolických parametrů mají standardní bariatrické/metabolické operace stejné jako na pooperační pokles hmotnosti (AGB→SG→RYGB→BPD). Z těchto operací má, s ohledem na poměr riziko/benefit, nejlepší výsledky RYGB. V indikacích k určitému typu metabolické operace ale musíme brát v potaz i mnoho dalších indikačních kritérií (individualitu pacienta, sociální status, předchozí operace, polymorbiditu, dlouhodobé riziko vzniku avitaminóz či malnutrice, schopnost spolupráce pacienta atd.).
Tab. 1. Pooperační remise diabetes mellitus 2. typu 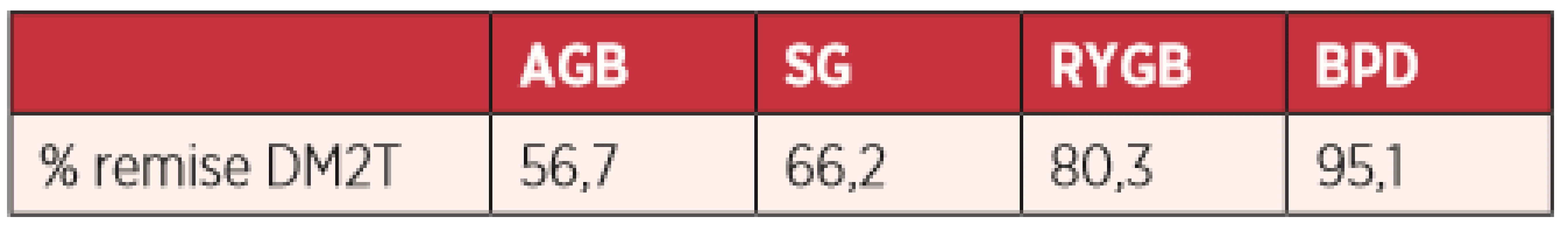
Negativním prediktorem pro pooperační zlepšení glukózové homeostázy je délka trvání diabetu, inzulinoterapie, vysoké hladiny glukózy a velmi nízké hladiny C-peptidu. Z toho vyplývá, že nejlepších výsledků v pooperační remisi diabetu dosahují pacienti, u kterých je operace provedena pokud možno v iniciálních fázích diabetu a ne v pokročilém stavu spojeném s nezvratnou destrukcí beta-buněk pankreatu.
Výsledky bariatrické/metabolické chirurgie v léčbě metabolických komorbidit
Kromě výrazného antidiabetického účinku má metabolická chirurgie výrazný vliv i na zlepšení dalších složek metabolického syndromu. U 65 % pacientů dochází ke snížení hyperlipidemie a u 63 % pacientů dochází ke zlepšení nebo vymizení arteriální hypertenze (47). Ve srovnání s konzervativně léčenými pacienty vede pooperační zlepšení metabolického profilu u obézních pacientů k redukci mikro - a makrovaskulárních komplikací a tím i ke snížení celkové mortality z kardiovaskulárních příčin (48). Důležitým zjištěním je i to, že stejný pozitivní metabolický efekt mají bariatrické/metabolické operace i u pacientů, jejichž BMI je pod standardní dolní indikační hranicí (BMI 35 kg/m2) k operaci (49).
ZÁVĚR
Moderní metabolická chirurgie vznikla na základě poznatků bariatrické chirurgie.
Vzhledem ke své roli v metabolické regulaci, představuje gastrointestinální trakt z klinického i fyziologického hlediska smysluplný cíl v terapii diabetes mellitus 2. typu.
V současné době existuje dostatek klinických důkazů podporujících zařazení metabolické chirurgie jako intervenční léčby u osob s diabetes mellitus 2. typu a obezitou. Referovaná morbidita/mortalita po bariatrických/metabolických operacích je plně srovnatelná s procentuálním rizikem morbidity/mortality po tak běžných operacích, jako je laparoskopická cholecystektomie nebo laparoskopická appendektomie. Bariatrická/metabolická chirurgie rozhodným způsobem snižuje v dlouhodobém horizontu frekvenci a závažnost makrovaskulárních i mikrovaskulárních komplikací a tím v konečném důsledku snižuje mortalitu a morbiditu u diabetických pacientů. Nízká hodnota BMI není negativním prediktorem na pooperační remisi diabetes mellitus 2. typu. Bariatrická/metabolická operace by měla být u vhodných diabetických pacientů zvažována jako jedna z možných terapeutických možností a ne jako možnost poslední.
Konflikt zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. Ellen Konečná
I. chirurgická klinika 1. LF UK a VFN
U Nemocnice 2, 128 08 Praha 2
e-mail: ellen.konecna@vfn.cz
Zdroje
1. Buchwald H, Varco RL. (eds.) Metabolic surgery. New York: Grune and Stratton 1978.
2. Buchwald H. Lowering of cholesterol absorption and blood levels by ileal exclusion: experimental basis and preliminary clinical report. Circulation 1964; 29 : 713–720.
3. Buchwald H, Campos CT, Varco RL, et al. Effective lipid modification by partial ileal bypass reduced long-term coronary heart disease mortality and morbidity: five-year posttrial follow-up report from the POSCH. Arch Intern Med 1998; 158 : 1253–1261.
4. Buchwald H, Rucker RD. The history of metabolic surgery for morbid obesity and a commentary. World J Surg 1981; 5(6): 781–787.
5. Angrisani L, Santonicola A, Iovino P, et al. Bariatric Surgery Worldwide 2013. Obes Surg 2015; 25(10): 1822–1832.
6. Leyton O. Diabetes and operation. Lancet 1925; 206(5336): 1162–1163.
7. Pories WJ, Swanson MS, MacDonald KG, et al. Who would have thought it? An operation proves to be the most effective therapy for adult-onset diabetes mellitus. Ann Surg 1995; 222 : 339–352.
8. Scopinaro N, Adami GF, Marinari G, et al. The effect of biliopancreatic diversion on glucose metabolism. Obes Surg 1997; 7(4): 297.
9. Rubino F, Gagner M. Potential of surgery for curing type 2 diabetes mellitus. Ann Surg 2002; 236 : 554–559.
10. Rubino F, Gagner M, Gentileschi P, et al. The early effect of the Roux-en-Y gastric bypass on hormones involved in body weight regulation and glucose metabolism. Ann Surg 2004; 240(2): 236–242.
11. Rubino F, Marescaux J. Effect of duodenal–jejunal exclusion in a non-obese animal model of type 2 diabetes: a new perspective for an old disease. Ann Surg 2004; 239(1): 1–11.
12. Cohen RV, Schiavon CA, Pinheiro JS, et al. Duodenal-jejunal bypass for the treatment of type 2 diabetes in patients with body mass index of 22–34 kg/m2: a report of 2 cases. Surg Obes Relat Dis 2007; 3(2): 195–197.
13. Ramos AC, Galvão Neto MP, de Souza YM, et al. Laparoscopic duodenal-jejunal exclusion in the treatment of type 2 diabetes mellitus in patients with BMI < 30 kg/m2 (LBMI). Obes Surg 2009; 19(3): 307–312.
14. Dixon JB, O‘Brien PE, Playfair J, et al. Adjustable gastric banding and conventional therapy for type 2 diabetes: a randomized controlled trial. JAMA 2008; 299(3): 316–323.
15. Sjöström L, Peltonen M, Jacobson P, et al. Bariatric surgery and long-term cardiovascular events. JAMA 2012; 307(1): 56–65.
16. Rubino F, Kaplan LM, Schauer PR, et al. Diabetes Surgery Summit Delegates The Diabetes Surgery Summit consensus conference: recommendations for the evaluation and use of gastrointestinal surgery to treat type 2 diabetes mellitus. Ann Surg 2010; 251(3): 399–405.
17. Rubino F, Nathan DM, Eckel RH, et al. Delegates of the 2nd Diabetes Surgery Summit. Metabolic surgery in the treatment algorithm for type 2 diabetes: A Joint Statement by International Diabetes Organizations. Diabetes Care 2016; 39(6): 861–877.
18. Korner J, Leibel RL. To eat or not to eat-how the gut talks to the brain. N Engl J Med 2003; 349(10): 926–928.
19. Mingrone G, Castagneto-Gissey L. Mechanisms of early improvement/resolution of type 2 diabetes after bariatric surgery. Diabetes Metab 2009; 35(6): 518–523.
20. Vrbíková J, Vondra K. Incretins. Vnitř. Lek. 2006; 52(10): 919–925.
21. Abraham EJ, Leech CA, Lin JC, et al. Insulinotropic hormone glucagon-like peptide-1 differentiation of human pancreatic islet-derived progenitor cells into insulin-producing cells. Endocrinology 2002; 143(8): 3152–3161.
22. Holst JJ. The physiology of glucagon-like peptide 1. Physiol Rev 2007; 87(4): 1409–1439.
23. Iltz JL, Baker DE, Setter SM, et al. Exenatide: an incretin mimetic for the treatment of type 2 diabetes mellitus. Clin Ther 2006; 28(5): 652–665.
24. Dixon JB, O’Brien PE, Playfair J, et al. Adjustable gastric banding and conventional therapy for type 2 diabetes: a randomized controlled trial. JAMA 2008 23; 299(3): 316–323.
25. Lean MEJ, Leslie WS, Barnes AC, et al. Durability of a primary care-led weight-management intervention for remission of type 2 diabetes: 2 years results of the DiRECT open-label, cluster-randomised trial. Lancet Diabetes and Endocrinol 2019; 7(5): 344–355.
26. Lim EL, Hollingsworth KG, Aribisala BS, et al. Reversal of type 2 diabetes: normalisation of beta cell function in association with decreased pancreas and liver triacylglycerol. Diabetologia 2011; 54(10): 2506–2514.
27. Isbell JM, Tamboli RA, Hansen EN, et al. The importance of caloric restriction in the early improvements in insulin sensitivity after Roux-en-Y gastric bypass surgery. Diabetes Care 2010; 33(7): 1438–1442.
28. Kirk E, Reeds DN, Finck BN, et al. Dietary fat and carbohydrates differentially alter insulin sensitivity during caloric restriction. Gastroenterology 2009; 136(5): 1552–1560.
29. Rubino F, Forgione A, Cummings DE, et al. The mechanism of diabetes control after gastrointestinal bypass surgery reveals a role of the proximal small intestine in the pathophysiology of type 2 diabetes. Ann Surg 2006; 244(5): 741–749.
30. Scopinaro N, Marinari GM, Camerini GB, et al. Specific effects of biliopancreatic diversion on the major components of metabolic syndrome: a long-term follow-up study. Diabetes Care 2005; 28(10): 2406–2411.
31. Pok EH, Lee WJ. Gastrointestinal metabolic surgery for the treatment of type 2 diabetes mellitus. World J Gastroenterol 2014; 21;20(39): 14315–14328.
32. Manning S, Pucci A, Batterham RL. GLP-1: a mediator of the beneficial metabolic effects of bariatric surgery? Physiology (Bethesda) 2015; 30(1): 50–62.
33. Karamanakos SN, Vagenas K, Kalfarentzos F, et al. Weight loss, appetite suppression, and changes in fasting and postprandial ghrelin and peptide-YY levels after Roux-en-Y gastric bypass and sleeve gastrectomy: a prospective, double blind study. Ann Surg 2008; 247(3): 401–407.
34. Cavin JB, Couvelard A, Lebtahi R, et al. Differences in alimentary glucose absorption and intestinal disposal of blood glucose after Roux-en-Y gastric bypass vs sleeve gastrectomy. Gastroenterology 2016; 150(2): 454–464.
35. Fang S, Suh JM, Reilly SM, et al. Intestinal FXR agonism promotes adipose tissue browning and reduces obesity and insulin resistance. Nat Med 2015; 21(2): 159–165.
36. Penney NC, Kinross J, Newton RC, et al. The role of bile acids in reducing the metabolic complications of obesity after bariatric surgery: a systematic review. Int J Obes 2015; 39(11): 1565–1574.
37. Ley RE, Turnbaugh PJ, Klein S, et al. Microbial ecology: human gut microbes associated with obesity. Nature 2006; 444(7122): 1022–1023.
38. Zhang H, DiBaise JK, Zuccolo A, et al. Human gut microbiota in obesity and after gastric bypass. Proc Natl Acad Sci USA 2009; 106(7): 2365–2370.
39. Vrieze A, Van Nood E, Holleman F, et al. Transfer of intestinal microbiota from lean donors increases insulin sensitivity in individuals with metabolic syndrome. Gastroenterology 2012; 143(4): 913–916.
40. Baothman OA, Zamzami MA, Taher I, et al. The role of gut microbiota in the development of obesity and diabetes. Lipids Health Dis 2016; 15 : 108.
41. Aminian A, Brethauer SA, Kirwan JP, et al. How safe is metabolic/diabetes surgery? Diabetes Obes Metab 2015; 17(2): 198–201.
42. Angrisani L, Santonicola A, Iovino P, et al. Bariatric surgery and endoluminal procedures: IFSO worldwide survey 2014. Obes Surg 2017; 27(9): 2279–2289.
43. Batterham RL, Cummings DE. Mechanisms of diabetes improvement following bariatric/metabolic surgery. Diabetes Care 2016; 39(6): 893–901.
44. Panunzi S, De Gaetano A, Carnicelli A, et al. Predictors of remission of diabetes mellitus in severely obese individuals undergoing bariatric surgery: do BMI or procedure choice matter? A meta-analysis. Ann Surg 2015; 261(3): 459–467.
45. Buchwald H, Estok R, Fahrbach K, et al. Weight and type 2 diabetes after bariatric surgery: systematic review and meta-analysis. Am J Med 2009; 122(3): 248–256.
46. Gill RS, Birch DW, Shi X, et al. Sleeve gastrectomy and type 2 diabetes mellitus: systematic review. Surg Obes Relat Dis 2010; 6(6): 707–713.
47. Vest AR, Heneghan HM, Agarwal S, et al. Bariatric surgery and cardiovascular outcomes: a systematic review. Heart 2012; 98(24): 1763–1777.
48. Vest AR, Heneghan HM, Schauer PR, et al. Surgical management of obesity and the relationship to cardiovascular disease. Circulation 2013; 127(8): 945–959.
49. Schauer PR, Bhatt DL, Kirwan JP, et al. Bariatric surgery versus intensive medical therapy for diabetes – 5year outcomes. N Engl J Med 2017; 376(7): 641–651.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2019 Číslo 6- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Konsenzus používání antibiotik: fluorochinolony*
- Screeningové metody pro detekci obstrukčního syndromu spánkové apnoe
- Bariatrická/metabolická chirurgie a její role v terapii diabetes mellitus 2. typu
- Diagnostika a léčba pacientů s viscerální ischemií
- Zdravotné riziká rastlinných toxínov v „šialenom“ mede
- Dobrovolnictví jako nástroj zlepšování zdraví seniorů
- Perforace divertiklu jejuna jako méně obvyklá příčina náhlé příhody břišní
- Brexit a jeho dopady do oblasti čerpání a úhrady péče britskými pojištěnci na území České republiky
- Rejstřík
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diagnostika a léčba pacientů s viscerální ischemií
- Konsenzus používání antibiotik: fluorochinolony*
- Screeningové metody pro detekci obstrukčního syndromu spánkové apnoe
- Zdravotné riziká rastlinných toxínov v „šialenom“ mede
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání