-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Pacient má rodinu! Individualizovaná péče v systemickém pojetí
The patient has a family! Individualised care from a systemic perspective
The article describes a concept of individualised care from systemic perspective. Systemic perspective is one of important theoretical resources for application of bio-psycho-social model in medicine. It widens the physicians’ lens and brings in the patient’s family, which can be either a source of support for the ill member or a source of additional distress. The family may significantly affect the patient’s health and illness behaviour, his/her attitude towards treatment and collaboration with physicians and other health care professionals. On the other hand, any disease in general, chronic and/or serious one in particular, affects family relationships and family functioning. In the article, we focus on basic assumptions and principles of systemic perspective regarding individualised care. Connections among family processes, health and illness including some research evidence are mentioned. The importance of the patient’s family engagement in the treatment is emphasized. Various aspects and forms of interdisciplinary collaboration based on systemic perspective are described.
Keywords:
individualised care – systemic perspective – patient – family – medical family therapy – interdisciplinary collaboration
Autoři: D. Skorunka
Působiště autorů: Lékařská fakulta Univerzity Karlovy v Hradci Králové, Ústav sociálního lékařství, Přednosta: doc. MUDr. Svatopluk Býma, CSc.
Vyšlo v časopise: Prakt. Lék. 2018; 98(1): 18-25
Kategorie: Z různých oborů
Souhrn
Článek pojednává o konceptu individualizované péče ze systemické perspektivy. Systemická perspektiva je jedním z důležitých inspiračních zdrojů bio-psycho-sociálního modelu v medicíně. Do zorného pole lékaře zahrnuje pacientovu rodinu, která může být pro nemocného, zjednodušeně řečeno, zdrojem opory anebo naopak distresu. Rodina může ovlivňovat průběh stonání, pacientovo chování v nemoci, jeho postoj k léčbě a spolupráci s lékaři. Zároveň jakékoliv onemocnění, zejména dlouhodobé nebo vážné, ovlivňuje rodinné vztahy a fungování celé rodiny. V článku seznamujeme s hlavními východisky systemické perspektivy ve vztahu ke konceptu individualizované péče. Upozorňujeme na souvislosti mezi kvalitou rodinných vztahů, zdravím a zkušeností nemoci dokládaný různými výzkumy. Zdůrazňujeme význam zapojení rodiny do terapeutické spolupráce a diskutujeme o různých aspektech a formách interdisciplinární spolupráce založené na systemické perspektivě.
Klíčová slova:
individualizovaná péče – systemická perspektiva – pacient – rodina – rodinná terapie ve zdravotnictví – interdisciplinární spolupráceÚVOD
V jednom z čísel Praktického lékaře 2017 byla publikována přehledová studie o konceptu péče zaměřené na pacienta (20). Autor se v ní věnoval obecným a terminologickým aspektům, ale připomněl též historický vývoj individualizované péče a podobných konceptů. Jedním z nich byl i koncept péče zaměřené na pacienta a jeho rodinu. Faktoru rodiny a přístupu zahrnujícímu vnímání rodinného kontextu a začlenění rodiny nemocného do péče je věnován tento článek. Již z názvu článku může být zjevný paradox. Chceme upozornit na to, že je potřeba věnovat pozornost rodině pacienta a zároveň užíváme pojem individualizovaná péče. Současný biomedicínský model je zaměřen na jedince – pacienta. Ale koncept indiviualizované péče je založen na předpokladu, že každý pacient je v jedinečné životní situaci. Podoba a způsob stonání každého nemocného má svá specifika a kombinace faktorů ovlivňující jeho zdravotní stav, nemoc a prognózu je taktéž jedinečná. Z toho vyplývá, že i terapie/péče by měla s faktory tvořícími tuto jedinečnost počítat. K rozvoji zdravotní péče zaměřené na jedince/pacienta a jeho rodinu v ambulantní i nemocniční sféře není nutné vymýšlet nové teorie, organizovat rozsáhlé výzkumné studie nebo formulovat zcela nové koncepty. Stačí důsledně vycházet z bio-psycho-sociálního modelu (6, 9), ze systemické perspektivy (1) a současných integrativních přístupů ve zdravotnictví (23). A také z mnoha dostupných výzkumů, jež se zabývají problematikou zdraví a nemoci v kontextu rodinných vztahů. V textu shrneme klíčové principy systemického pojetí a současné poznatky, které do konceptu individualizované péče přidávají rodinu pacienta.
KONCEPT INDIVIDUALIZOVANÉ PÉČE
Rozvoj poznání v přírodních vědách a medicíně ve druhé polovině 20. století spočíval v rozšíření biotechnologických možností v diagnostice a léčbě mnoha onemocnění. Tento vývoj vedl k tomu, že v popředí pozornosti lékařů je nemoc jako biologický/patofyziologický fenomén a konstrukt diagnózy jako předpoklad správně zvolené léčby. Došlo k upevnění již před tím dominujícího biomedicínského modelu, v němž farmakologická a/nebo chirurgická intervence představují hlavní metody léčby. V důsledku tohoto vývoje dočasně ustoupily ve výzkumu a klinické praxi do pozadí psychosociální faktory ovlivňující zdraví, nemoc, způsob stonání a další proměnné, které odrážejí jedinečnost každého člověka v nemoci a různé aspekty léčby. Přesto již na přelomu šedesátých a sedmdesátých let 20. století začalo docházet k postupné proměně tohoto trendu ve prospěch vnímavosti k individuálním potřebám pacientů (21).
V současných odborných diskuzích o individualizované péči se užívá několik různých pojmů: péče zaměřená na osobu/klienta/pacienta (person-centred care; patient-centred care; individualized treatment/care), někdy je zdůrazňována péče zaměřená na celou rodinu (family-centered care). Společným jmenovatelem je důraz na preference a potřeby jedince/rodiny, vnímavost k jedinečným okolnostem a faktorům, které mohou ovlivnit zdraví, průběh a prognózu onemocnění, proces a výsledek léčby, rehabilitace a zvýšit pravděpodobnost úzdravy nebo alespoň zlepšení nebo zachování určité kvality života. Někteří autoři vyzdvihují specifické aspekty individualizované péče:
- a) důraz na komunikaci
- b) poskytování péče, která se vyznačuje soucitem
- c) adekvátní informovanost a edukaci všech zúčastněných včetně poskytovatelů zdravotní péče
- d) posílení soběstačností a zvládání (personal agency)
- e) spolupráci s rodinou
- f) zohlednění kvality života
- g) podporu paliativní péče (26)
Jiní argumentují ve prospěch tohoto přístupu v rámci kritiky doktríny medicíny založené na důkazech (24). Některé z dostupných výzkumných prací se zabývají individualizovanou péčí o pacienty s chronickým tělesným onemocněním, například s diagnózou metabolického či onkologického onemocnění (2, 21). Jiné věnují pozornost situaci na jednotkách akutní péče a pohotovosti (11). Existují i práce, které zkoumají možnosti individualizované péče u pacientů s neuro-degenerativním onemocněním (28). V další části textu se budeme věnovat klinickým aspektům individualizované péče, která vychází z bio-psycho-sociálního modelu a tzv. systemické perspektivy.
CO JE TO SYSTEMICKÁ PERSPEKTIVA?
Systemická perspektiva vychází z poznatků a teorií, jež odborníci z různých oborů zhruba od padesátých let 20. století postupně formulovali a propojovali ve snaze porozumět biologickým a sociálním systémům. Systemická perspektiva je součástí vývoje poznání v přírodních i sociálních vědách, ovlivnila uvažování a výzkum v psychologii, psychoterapii a rodinné terapii (32). Systemické uvažování je patrné i v současných neurovědách, které přinášejí důkazy o propojení a vzájemném ovlivňování fenoménů mysli a těla, jejichž spjatost byla až do nedávné doby v úrovni hypotéz či teoretických konstruktů (34). Rozšiřující se poznatky o provázanost vývoje neurofyziologických systémů s jedinečnými zkušenostmi v rámci citových vazeb v rodině přispívají k lepšímu porozumění vzájemného ovlivňování vztahů mysli a těla. Jde o problematiku tak komplexní, že bez systemické perspektivy a integrativního pohledu ji není možné zachytit a dostatečně uspokojivě popsat v hranicích jediného nebo několika málo oborů.
Klíčovými pojmy systemické perspektivy jsou kontext, souvislosti, okolnosti, provázanost systémů a rekurzivita (vzájemné ovlivňování). V medicíně je v mnoha případech důležité, zda dokážeme chápat symptomy a onemocnění člověka v relevantním kontextu. V řadě případů může být tím jediným relevantním kontextem biologická dimenze člověka, tedy fyziologické a patofyziologické procesy lidského organismu. Ty se lékař snaží ovlivnit terapeutickou intervencí s cílem zmírnit utrpení a usnadnit návrat zdraví v případech, kde je to možné. V jiných případech je ale nutné se zajímat i o jiné souvislosti a rozšířit zorné pole směrem k jiným systémům. Každý příznak je sice „lokalizován“ v jedinci, který ho také nějak zažívá, ale zároveň výskyt jakéhokoliv příznaku a jeho manifestace u daného člověka se odehrává za určitých okolností (např. bolest hlavy či prožitek deprese se neobjevuje „kdykoliv“, ale obvykle za určitých okolností). Na odborných psychosomatických akcích opakovaně zaznívají klinické zkušenosti kolegů, kteří upozorňují na provázanost tělesných, psychických a sociálních systémů a jevů, které se v těchto systémech projevují (příznak, prožitek, chování jedince a skupiny). Zmíněné systémy nejsou přímo propojené, ale vzájemně se ovlivňují ve formě tzv. koevoluční svázanosti. Jinak řečeno, jevy odehrávající se v jednom ze systémů ovlivňují i dění v systému dalším, což je důležité pro zvažování terapeutického postupu.
V podobném duchu se vyjadřuje i systemický terapeut Arist von Schlippe, jeden z průkopníků systemického přístupu a psychosomatické medicíny v Německu. Ve svých textech o chronickém vývoji tělesného onemocnění zdůrazňuje provázanost tzv. jazykových procesů a biologických dějů v průběhu nemoci (38). Von Schlippe v této souvislosti formuluje základní systemické principy, uvedené v tabulce 1.
Tab. 1. Systemické premisy týkající se nemoci a chronicity (38) 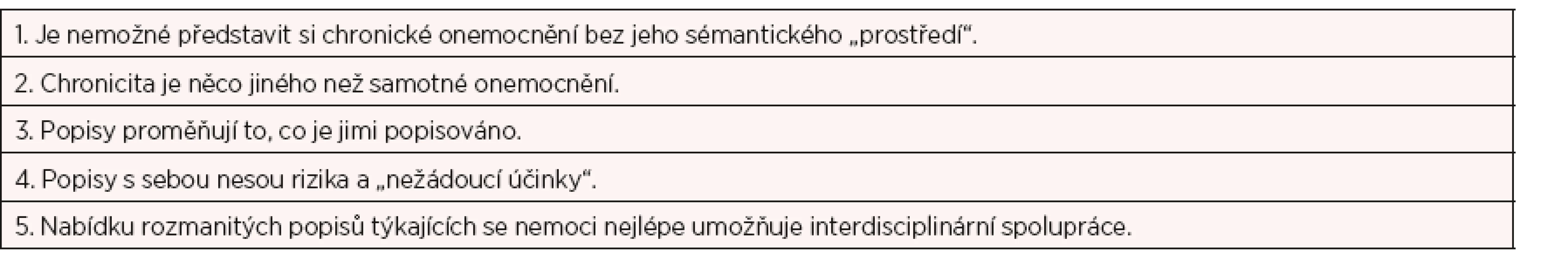
Termínem „sémantické prostředí“ se rozumí rezervoár významů, které se vážou k jakémukoliv jevu, fenoménu. Jakýkoliv odborný pojem (např. deprese, epilepsie, AIDS) s sebou nese množství představ, významů a vysvětlení, které nemusejí nezbytně nutně odpovídat vědeckému poznání, přesto mohou mít vliv na to, jak si člověk své zdravotní potíže vysvětluje, jaké má představy či očekávání ve vztahu k léčbě, působení lékaře apod. Vliv sémantického prostředí je v tomto modelu zdůrazňován především u dlouhodobých, život a kvalitu života ovlivňujících onemocnění, které mívají přízvisko chronické (např. astma, diabetes, vertebrogenní potíže, periodická deprese). Chronicita určité nemoci je tvořena komplexem biologických projevů nemoci, sociálními interakcemi a komunikačními vzorci, včetně významů, které se v této souvislosti objevují nebo jsou přímo nabízeny zdravotním personálem. Hovoří se o tzv. organizujícím principu – interakčním vzorci, který se utváří ve vztahu k určitému fenoménu (např. nemoc). Ten zahrnuje chování nemocného, ale i obvyklé chování představitelů pomáhajících profesí včetně zástupců medicíny a samozřejmě i chování pacientových nejbližších.
Nelze říci, že sémantické prostředí a interakční vzorce způsobují nemoc nebo naopak, spíše dochází k postupné koevoluci typického uspořádání a tzv. organizujícího principu, a to na všech vzájemně se ovlivňujících úrovních (biologická, afektivně-kognitivní, komunikační). Proto systemičtí terapeuti kladou velký důraz na konstitutivní význam jazyka jako prostředku, který v lidských společenstvích realitu nejen popisuje, ale také spoluutváří. Užití odborného termínu, kterým popisujeme určitý fenomén, není aktem bez následků. Konkrétní popis zdůrazňuje určité aspekty daného fenoménu a jiné zároveň opomíjí. Spolu s tím nabízí i určité formy jednání a jiné naopak vylučuje. Ze systemického pohledu je nutné být citlivý k tomu, jakým způsobem užíváme jazyka k popisu stavů organismu včetně projevů nemoci, neboť v roli zdravotníků do jisté míry spoluvytváříme „realitu“ pacientů.
Interdisciplinární spolupráce ze systemického pohledu umožňuje širší nabídku perspektiv ve vztahu k prezentovanému problému, a tudíž i více možných variant postupů a řešení. To je užitečné zejména v případě složitých problémů, „chronifikovaných“ potíží, apod. Jde o to zjistit, jaký organizující princip (včetně interakce s lékaři, reakce rodiny nebo personálu a faktorů ovlivňující průběh nemoci) se v situaci onemocnění během určité doby vytvořil. Dalším krokem je hledání možností, jak narušit tento organizující princip a nabídnout jiné varianty, které zvyšují šanci na zlepšení zdravotního stavu pacienta, posilují vhodné strategie zvládání, podporují adekvátní formy sociální opory ze strany rodiny a celkově přispívají k lepší kvalitě života. K uvedeným systemickým premisám je třeba předat ty, jež jsou jádrem tohoto článku:
- a) Pacient má rodinu.
- b) Rodina pacienta je významným faktorem ve zdraví a nemoci.
- c) Rodina je systém, ke kterému se nejčastěji v rámci terapeutické spolupráce připojujeme.
RODINA, ZDRAVÍ, NEMOC
Během pregraduální výuky medicíny je pozornost soustředěna na nemocného člověka. S trochou jízlivosti bychom mohli napsat, že spíše na jeho tkáně, orgány a orgánové systémy. Vždyť zásadní zkušeností, na kterou se ani dlouho po skončení studia nezapomíná, jsou semináře na anatomii. Na pacienta je v současné biomedicínské klinické praxi zaměřeno vyšetření i terapeutická intervence. Rodina se dostává do zorného pole lékaře téměř výlučně ve dvou případech: 1. jako zdroj informací a 2. jako příjemce informací. V prvním případě si lékař potřebuje ověřit a doplnit v rámci vyšetření některé důležité údaje, zvláště pokud důležité informace o svých potížích, zdravotním stavu a významných okolnostech nemůže sdělit nemocný sám. Druhým případem komunikace s rodinou jsou ty situace, kdy je nutné rodinu nemocného informovat o zdravotním stavu, možnostech léčby, prognóze apod. Rozmanité situace v různých klinických oborech, kdy by spolupráce s rodinou nemocného byla na místě, nejsou překvapivě detailně zpracovány ani v publikacích věnovaných komunikaci v medicíně. Výjimkou je léčba dítěte/dospívajícího a specifika komunikace s rodinou v případě terminálního stadia závažného onemocnění (27).
Klinická praxe i poznatky z nemedicínských oborů, zpravidla psychologie a psychoterapie, přitom ukazují, že význam rodiny nemocného přesahuje nejčastější, výše zmíněné scénáře. Odborníci na lékařskou psychologii a psychologii zdraví již delší dobu uvádějí, že kvalita rodiny, respektive rodinných vztahů, se promítá do zdravotního stavu jejích členů v oblasti prevence, etiopatogeneze, léčby a rehabilitace, přičemž se jedná o vlivy rozsáhlé a různorodé (39). Svědčí o tom i poznatky ze základního výzkumu i některé dlouhodobé zahraniční projekty v oblasti veřejného zdravotnictví a preventivní medicíny (5, 7, 8). Obvykle uváděné jsou závažnější formy traumatizace, které mohou mít bezprostřední vliv na některé členy rodiny (domácí násilí, emoční deprivace, týrání, sexuální zneužití). Ale klinická praxe spolu s některými výzkumy v oblasti vývojové psychologie ukazuje, že i mírnější formy nesouladu, konflikty a narušení citové vazby ovlivňují zejména zdraví dětí a dospívajících a mohou zvyšovat riziko různých onemocnění v dospělosti (13). S tím souvisejí i výchozí předpoklady rodinných a systemických terapeutů, že „individuální poruchy dítěte nebo jiného člena rodiny úzce souvisejí se skupinovou dynamikou celé rodiny, ba dokonce že individuální symptomatologie je ve své podstatě výrazem narušených interpersonálních vztahů v rodině…chorobné příznaky jednotlivých členů rodiny nevznikají výlučně na individuálním podkladě, ale berou na sebe svou specifickou podobu, udržují se a v příznivém případě mizí v rámci sociálních vztahů a interakcí v rodině“ (15).
Lze předpokládat, že podobné tvrzení se bude většině lékařů zdát přitažené za vlasy. Že by dění v rodině mělo vliv na to, zda v rodině někdo onemocní? Možná snad v případě některých duševních poruch nebo tzv. medicínsky nevysvětlených potíží, ale v případě chronického zánětu, diabetu, nebo snad onkologického onemocnění? Otázka kauzality je v této věci navýsost kontroverzní a není důvod to zastírat. Ani v psychiatrii není v současnosti význam rodinných faktorů v prevenci a etiopatogenezi duševních poruch brán dostatečně vážně i s ohledem na zjednodušené, obviňující hypotézy a koncepty, které se v průběhu vývoje poznání objevovaly minulosti. Lékaři a terapeuti pracující s rodinou zažívají v této souvislosti pravidelně dilema: Jak pracovat s rodinami neutrálně a bez obviňujících formulací, a přitom být zároveň vnímavý k tomu, že členové rodiny se k sobě někdy chovají tak, že výsledkem je prožívaný distres a trauma, včetně následných zdravotních problémů (4)? Souvisí s tím i otázka efektivní prevence; Kdy a jakým způsobem intervenovat v rodinách s různou mírou a podobou rizika, které může zvýšit pravděpodobnost vzniku zdravotních potíží případně komplikovat průběh onemocnění, vezmeme-li v potaz dostupné poznatky z různých oborů a klinickou zkušenost.
Příklad z praxe 1
Žena, 23 let, zde jí budeme říkat Jana, přichází do psychiatrické ambulance poté, co byla krátce hospitalizována na interním oddělení pro tromboembolickou příhodu. Důkladně vyšetřena, nezjištěna žádná jednoznačná hematologická příčina, antikoncepci neužívala. V zprávě je uvedeno doporučení k psychiatrickému vyšetření z důvodu nízké váhy s podezřením na poruchu příjmu potravy. Během rozhovoru Jana popisuje zhubnutí v posledním půlroce, připouští problematickou životosprávu vzhledem ke studijnímu a pracovnímu vytížení, dále uvádí zálibu ve sportovních aktivitách a větší pozornost věnovanou stravovacímu režimu. Dále popisuje neshody v partnerském vztahu. Doporučeno psychologické vyšetření s případnou následnou individuální psychoterapií u kolegyně psycholožky, dále navrhnuto setkání s partnerem. V souběžné psychiatrické a psychoterapeutické péče u psychiatra a psycholožky Jana opakovaně upozorňuje na napjaté vztahy v rodině. Mezi návštěvami vyšetřena na pohotovosti pro podezření na další tromboembolickou příhodu. Situaci konzultujeme s psycholožkou a navrhujeme setkání s celou rodinou. Na první sezení přichází Jana společně se svými dvěma staršími sourozenci a oběma rodiči. Po úvodní části a navazování kontaktu s ostatními členy rodiny se terapeuti snaží zjistit, jak zdravotní potíže vnímají ostatní členové rodiny. Reakce ostatních členů rodiny jsou zprvu rozpačité. Starší sourozenci mají obavy, aby se zdravotní komplikace u sestry neopakovaly. Rodiče akcentují medicínskou stránku věci, dožadují se důkladnějších vyšetření. Klademe otázky, co Janu nejvíce trápí, s čím si dělá starosti. Po krátkém váhání uvádí hlavní oblasti trápení: a) partnerský vztah; b) nejistotu v souvislosti s financováním studia na vysoké škole; c) události v rodině. Po zmínce o vlastní rodině se viditelně promění atmosféra v terapeutické místnosti, oba rodiče upozorňují, že kvůli tomu nepřišli. Otec pohrozí, že pokud se budou řešit věci, které se týkají rodiny a které jsou podle něho už dávno vyřešené, odejde. Naštěstí se podaří atmosféru postupně uklidnit a zároveň vyjasnit, co se v rodině děje. Finanční situace rodiny je napjatá, protože se kvůli sázení otce v nedávné minulosti dostala do dluhů. I když se vyhnuli nejhoršímu, nejistota ohledně pokračování otcova sázení trvá. Jana se za daných okolností snaží vše zvládnout sama, má několik brigád, aby měla finance na studium. Zdráhá se říci si o pomoc, chce být samostatná, také ale vyjadřuje pocit chybějící opory ze strany rodičů a potřebu jiných forem komunikace s různými členy rodiny. Během několika následujících společných konzultací, kterých se kromě otce účastní všichni členové rodiny a dva terapeuti, se ukážou problematické interakce v rodině ve vztazích mezi sourozenci i mezi Janou a rodiči, typické pro danou vývojovou fázi rodiny. V průběhu několika sezení se podaří tyto typické vzorce na konkrétních příkladech ukázat v kontextu historie a vývoje rodiny. Zároveň se do popředí dostávají nenaplněné potřeby Jany ve vztazích s rodiči a staršími sourozenci. Během terapeutické spolupráce se neobjevily u Jany žádné další zdravotní obtíže. Na poslední konzultaci dorazila sama, popsala proměny ve vztazích v rodině včetně změny svého postoje a chování a sdělila, že zatím další terapii nepotřebuje.
Obava z obviňujících vysvětlení spolu s příklonem k preferenci biologické perspektivy přináší nepříjemné důsledky. Za prvé, vyloučení psychosociálních faktorů ze zorného pole vede k omezení výzkumu v této oblasti. Za druhé, vyloučení psychosociálních faktorů v diferenciální diagnóze a terapii může vést k tomu, že významné proměnné jsou opominuty, samotná biologická léčba je pouze částečně účinná nebo dokonce neúčinná a vzrůstají náklady na opakovaná vyšetření a biologické intervence. Někdy jednostranný biomedicínský přístup vede spíše ke komplikacím nebo přímo k iatrogennímu poškození, jak je vidět z některých publikovaných klinických příkladů (37). Za třetí, současné výzkumy v oblasti neurovědních disciplín a vývojové psychologie ukazují, že provázanost tělesných (somatických) a tzv. psychických (neurofyziologických) dějů je těsnější, než se doposud zdálo, a že navíc tyto děje a jejich provázanost jsou významně ovlivňovány emočně významnými zážitky v klíčových vztazích, zejména v počátečních fázích vývoje (33). Význam nemají pouze rané fáze vývoje, ale i další etapy či tzv. kritické momenty, v nichž prožívaná zátěž, emoční klima v rodině, různé formy traumatizace či nesnáze ve vývojové synchronizaci mohou přispět k somatickým obtížím u některých členů rodiny (9, 12).
Provázanost rodiny, zdraví a nemoci je nutné nahlížet i z druhé strany. Každé onemocnění u jednoho z členů rodiny, zejména onemocnění vážné, dlouhodobé apod. zasahuje a ovlivňuje celou rodinu, všechny její členy. Má dopad na rodinné fungování, na kvalitu života rodiny, na životní možnosti rodinných členů a samozřejmě také na kvalitu jejich vzájemných vztahů. Onemocnění můžeme s využitím tzv. narativní metafory považovat za dočasné nebo trvalé narativní narušení, což znamená narušení dosavadní kontinuity života včetně plánů, ambicí a naplnění jedinečného potenciálu do budoucna (34). Onemocnění představuje zátěžovou situaci, kterou každý člen rodiny, včetně nemocného prožívá a zvládá jinak. Tato zkušenost může, zjednodušeně řečeno, rodinu stmelit, ale také rozložit. V každém případě ji obvykle promění včetně vztahů mezi jednotlivými členy. V klinické praxi pozorujeme zejména tři typické varianty, které mohou nabývat rozmanitých životních peripetií:
- Nemoc se stane hlavním nebo dokonce jediným organizujícím principem života rodiny.
- Nemoc jednoho člena rodiny bývá dalšími členy rodiny bagatelizována a/nebo nemocný člen postrádá adekvátní emočně-sociální oporu od svých blízkých.
- V rodině pokračují problematické interakce a chování, které negativně ovlivňují průběh onemocnění a mají neblahý dopad na léčbu a prognózu.
Příklad z praxe 2
Vdaná žena, 34 let, přichází do psychiatrické ambulance pro stavy únavy a úbytek na váze. Opakovaně vyšetřována na interním oddělení, na imunologii, ale bez nálezu, jež by uspokojivě vysvětlil stávající potíže. Poté, co je rozhovor směřován na to, co jí trápí, co se děje v jejím životě, svěřuje se s tím, že její 4leté dceři zjistili před rokem a půl nezhoubný tumor mozku. Ten její dceru aktuálně neohrožuje na životě, ale vyhlídky jsou značně nejisté, lékaři zatím vyčkávají s operací. Dcera opakovaně omdlévala, dlouho se nemohlo přijít na to, co jí je, pak se objevil první epileptický záchvat, byli odesláni na neurologii a zobrazovací vyšetření. Epileptické záchvaty měla pak ještě nějakou dobu, ale už nebyly tak dramatické ani tak časté, musí ale užívat léky. Poslední půl roku neměla žádný záchvat, nádor neroste, takže lékaři operaci odkládají, prý se uvidí za 2 roky. V některých věcech je dcera pozadu kvůli tomu, že spoustu času strávili po doktorech, nebyla mezi vrstevníky. Podle neurologů není důvod k nějakým vývojovým problémům, ale v něčem se prostě vyvíjela pomaleji. Nikdo jí neřekl, co má dělat, jak s dcerou pracovat, jak jí vše vysvětlit. Prý hlavní je, že ten nádor neroste a ostatní není podstatné. Poslední rok se pořádně nevyspala, má hrozný strach, co bude, jak se to bude dále vyvíjet. Všechna vyšetření absolvovala s dcerou sama, i pobyt na neurologii. Také řešili školku, protože nikde nechtěli její dceru vzít, protože se obávali, že bude mít epileptický záchvat. Bylo to náročné, ještě má 1,5letého syna. Nakonec se jí podařilo s jednou školkou domluvit, ale bylo a je to složité, dceru nechtějí ve školce brát na některé aktivity, například plavání, bojí se epileptického záchvatu. Přitom má zprávu z neurologie, že žádné takové omezení není aktuálně nutné. Manžel pracuje na montážích, nechává tyhle věci na ní, má pocit, že je na tu situaci sama. Když s ním mluvila o tom, že je toho na ní moc, tak argumentoval tím, že on se stará o peníze a že o všechny tyhle věci se má postarat sama. Ona sama nemá vůbec na sebe čas, neodpočine si, mladší syn potřebuje hodně pozornosti. Kdyby jí občas nepomohla její mamka, tak by to už nezvládla.
PACIENT MÁ RODINU; A CO S TÍM?
Ve zkratce uvedené souvislosti mezi děním v rodině, zdravím a nemocí, které jsme uvedli v předcházející části článku, patří do bio-psycho-sociální optiky lékaře téměř každé specializace. Samozřejmě význam těchto souvislostí a jejich zohlednění v průběhu terapeutického procesu bude v každém individuálním případě jiné, zcela v duchu konceptů individualizované péče, nebo na pacienta/rodinu zaměřené terapie (14). Posouzení míry podílu psychosociálních faktorů na vznik a průběh nemoci včetně kvality terapeutické spolupráce a jejího výsledku patří k těm náročnějším úkolům, které může lékař v rámci individualizované péče v systemickém pojetí řešit.
Samotné zjištění onemocnění, tedy stanovení diagnózy, je pro nemocného a rodinu zcela specifickou zkušeností. Navíc před samotným stanovením diagnózy může potenciální pacient a jeho blízcí dlouhou dobu prožívat výraznou nepohodu a nejistotu (25). Důležitým faktorem je povaha samotného onemocnění, zda jde o akutní nebo dlouhodobé, tzv. chronické onemocnění. Akutně vzniklé i chronické onemocnění vystavuje rodinu nutnosti adaptace ve smyslu hledání a vytváření nových způsobů zvládání (coping), změn v organizaci života a v dosavadním každodenním fungování, včetně proměny rolí a sdílení zodpovědnosti. S tím souvisí i nutnost subtilnějších změn, které se týkají identity a sebepojetí jak v individuální rovině (pacient), tak v rovině rodiny jako celku. S chronickým onemocněním souvisí i pravidelný, často několikaletý kontakt se zdravotnictvím, včetně terapeutické spolupráce s jedním nebo více lékaři. To má opět dopad na život nemocného i na fungování celé rodiny. Je důležité, aby si byl lékař vědom, že pacient po návratu domů může čelit předvídatelným otázkám: „Tak co říkal doktor?“ nebo „Jak dopadlo to vyšetření?“ nebo „Jak to s tebou vypadá?“. Není třeba bujné fantazie k tomu, abychom si představili rozmanité emoce a také rizika různých nedorozumění. Z toho vyplývá, že nemocný a jeho/její blízcí často potřebují, zejména v počátečních fázích adaptace, nějakou formu opory nebo pomoci: a) zodpovězení různých otázek a získání užitečných informací; b) zpracování a validizaci různých prožitků; c) sdílení zkušenosti a hledání adaptivních způsobů zvládání.
S ohledem na možné dopady onemocnění na jedince a rodinu Roland (29) navrhuje rozlišení onemocnění podle začátku, průběhu, důsledků a stupně postižení/omezení. Začátek může být akutní nebo postupný. Průběh nemoci může být progredující, neměnný nebo epizodický s relapsy. Důsledky mohou být fatální ve smyslu zkrácení délky života, nebo mohou „pouze“ zhoršovat kvalitu života včetně omezení životních možnosti. Stupeň postižení vyjadřuje to, do jaké míry projevy nemoci komplikují, omezují životní možnosti nemocného, případně jak komplikují/omezují život rodiny. Jinou formu distresu bude pro rodinu představovat onemocnění potenciálně fatální (např. maligní tumor), jinou onemocnění sice akutně vzniklé, ale bez fatálního vývoje (např. apendicitida). Jiné důsledky a jiné nároky na adaptaci budou mít akutně vzniklé zdravotní potíže (např. cévní mozková příhoda), jiné onemocnění s postupnou progresí (např. Alzheimerova choroba). A zcela jiné onemocnění, během něhož se budou střídat období s mírnými nebo žádnými projevy s periodami zhoršení (relaps). Z tohoto rozlišení vyplývá, že onemocnění z biomedicínského pohledu zcela odlišná (např. Parkinsonova choroba a ulcerózní kolitida) mohou vést k velmi podobným psychosociálním důsledkům pro rodinu. Tato onemocnění, typická svým proměnlivým průběhem a relapsy, představují velmi podobnou podobu distresu, neboť nemocní ani rodiny nemohou zcela spolehlivě předvídat, kdy dojde ke zhoršení nebo kdy se objeví další příznaky (23). To pochopitelně bude ovlivňovat život nemocného a jeho blízkých (zvládání povinností, organizace každodenního života, životní plány apod.).
Odpověď na otázku, jak zohlednit v klinické praxi rodinu nemocného, souvisí i s tím, zda se jedná o ambulantní péči nebo o léčbu během hospitalizace. V ambulantní sféře je v této souvislosti nezastupitelná tzv. primární péče a zejména role praktického lékaře. Přitom z některých nedávno publikovaných výzkumů o názorech veřejnosti na praktické lékaře v ČR se nezdá, že by individualizovaná péče zahrnující spolupráci s rodinou patřila mezi hlavní požadavky veřejnosti a témata odborné diskuse (3). Mezi samotnými praktickými lékaři v České republice přitom narůstá počet těch, kteří projevují zájem o bio-psycho-sociální model a rodinu nemocného zahrnují do spolupráce v rámci psychosomatické medicíny. Svědčí o tom jejich pravidelná vystoupení na odborných fórech i publikace (10, 30). Inspirací může být situace v zahraničí, např. v Německu, kde je tzv. psychosomatická medicína a systemická terapie pevněji ukotvena v pregraduálním i postgraduálním vzdělávání v medicíně (18). Ve Velké Británii praktičtí lékaři již několik let nalézají v systemické perspektivě užitečné východisko pro klinickou praxi systému primární péče (16, 17) a ve Spojených státech je zapojení rodiny nemocného do spolupráce součástí primární péče a integrativních forem péče ve zdravotních institucích (22).
Při zapojení rodiny nemocného do terapeutické spolupráce v ordinaci praktického lékaře je důležité soustředit se nejen na otázky léčby a zvládání nemoci, ale zároveň na podporu zdraví, v rámci rozvíjení spolupracujícího vztahu s celou rodinou. Asen et al. (1) zmiňují příklady zdravotních potíží, při nichž považují spolupráci s rodinou v primární péči za nezbytnou: a) tzv. medicínsky nevysvětlené příznaky (MUS); b) dětské a dorostové lékařství; c) nemocní s polymorbiditou; d) nemocní s chronickými chorobami; e) problematika závislostí. S tímto vymezením se do značné míry překrývají skupiny onemocnění, u kterých je vhodná spolupráce s rodinou v rámci institucionální zdravotní péče. Opět půjde především o onemocnění dlouhodobá, tzv. chronická, která zásadně ovlivňují kvalitu života a možnosti jedince a celé rodiny a která vyžadují opakovaný a dlouhodobý kontakt nemocného a rodiny se zdravotnickým systémem: a) kardiovaskulární onemocnění; b) onkologická onemocnění; c) metabolická onemocnění; d) duševní poruchy; e) neurologická onemocnění; f) onemocnění pohybového aparátu. Spolupráce s rodinou nemocného může nabývat různých podob, od prostého poskytování informací nebo tzv. edukace až po systematickou, specifickou odnož rodinné terapie zaměřenou na nemocného s diagnózou somatického onemocnění a jeho rodinu (medical family therapy; 23). Ta bohužel zatím není v českém zdravotnictví rozvinuta. Možnou náhradní variantou může být spolupráce lékařů s psychoterapeuty a rodinnými terapeuty v rámci tzv. interdisciplinární spolupráce. Jejím různým aspektům a úskalím se budeme krátce věnovat v poslední části textu.
INTEGRATIVNÍ A TÝMOVÁ SPOLUPRÁCE
Interdisciplinární týmová spolupráce patří k v současnosti k často diskutovaným tématům v medicíně. Je to pochopitelné, díky biotechnologickým možnostem přibývají dříve nepoznané situace, které vyžadují koordinovanou spolupráci lékařů různých specializací. Příkladem mohou být polytraumata, různé náročné operační zákroky včetně transplantací, léčba systémových onemocnění apod. Týmová spolupráce je ve vyspělých zemích také základem systému péče o duševní zdraví včetně psychiatrie. Léčba chronických onemocnění včetně některých duševních poruch také často vyžaduje různou formu spolupráce několika odborníků, nejen lékařů, ale psychologů, psychoterapeutů různého zaměření, fyzioterapeutů anebo sociálních pracovníků.
Interdisciplinární týmová spolupráce přináší výhody, ale také klade na členy týmu různé nároky. Pokud jsou členy týmu lékaři různých specializací, kteří zároveň sdílejí úzce vymezený biomedicínský model, nemusí být spolupráce nijak obtížná. Samozřejmě je nutná základní shoda ve společném cíli spolupráce, důležité jsou jasně vymezené pozice a zodpovědnost jednotlivých členů týmu. I za optimálních podmínek, včetně těch zmíněných, může být týmová spolupráce náročná na čas, koordinaci a komunikaci mezi jednotlivými aktéry. Další úskalí přináší týmová spolupráce tehdy, když se v týmu potkávají lékaři-specialisté, lékaři psychosomaticky zaměření a psychoterapeuti či sociální pracovníci. Různí členové týmu zpravidla pohlížejí na klinickou situaci a potíže pacienta/rodiny z různých perspektiv. To je dané tím, že mají odlišná vzdělání a zkušenosti, a k popisu tzv. „reality“ vycházejí z jiného pojmového aparátu. To bývá typické právě v oblasti duševního zdraví, ale bývá to obvyklé i v rámci komplexní terapie u chronických či tzv. psychosomatických onemocnění.
Jedním z možných východisek ke zvládání konceptuálních, skupinově-dynamických a odborných tenzí je dialogické pojetí, které se stalo inspirací pro psychosomatická pracoviště a instituce v systému péče o duševní zdraví v zahraničí (31). V týmové spolupráci založené na dialogickém přístupu není žádná perspektiva nadřazena jiné. Pohled lékaře není nadřazen pohledu psychologa, psychologické a sociální faktory jsou stejně důležité jako ty biologické, samozřejmě v každé individuální situaci s různou mírou významu vzhledem k plánovanému terapeutickému postupu. V dialogickém pojetí je snaha přistupovat k pacientovi a jeho rodině jako k plnoprávnému partnerovi spolupráce, nikoliv jako k pouhému objektu diagnosticko-léčebné intervence, jak to bývalo v minulosti zvykem v paternalistickém modelu. To není vždy možné v plné míře, ale ve většině případů jde o ideál, ke kterému bychom se měli alespoň pokusit přiblížit. Dialogické pojetí zahrnuje respekt k různým úhlům pohledu a zkušenosti. Akcentuje výhody týmové spolupráce a obrušuje hrany potenciálních i reálných konfliktů. V týmu se lépe snáší břemeno nejistoty a emočně-komunikační zátěže, která je nevyhnutelnou součástí lékařské a psychoterapeutické profese. Na druhou stranu týmová spolupráce přímo vyžaduje schopnost dialogické komunikace nebo alespoň ochotu k ní. V týmu již nejsme v bezpečí vlastního (monologického) pohledu na věc, ale žádá se po nás, abychom „unesli“ přítomnost jiných úhlů pohledu, aniž bychom se vzdali svého názoru a zkušenosti. Výhody dialogického pojetí mohou být snadno neutralizovány různými problematickými faktory individuální (osobnostní), interpersonální (vztahy na pracovišti), institucionální a společenské povahy (35).
Pochopitelně ani dialogické pojetí nezaručuje hladký průběh týmové spolupráce za všech okolností. K výčtu problematických aspektů této formy spolupráce poslouží vlastní klinická praxe a zkušenosti ze zahraničních pracovišť, na nichž se dialogické pojetí stalo hlavní platformou práce v týmu. Poctivé úsilí o skutečný dialog vyžaduje kromě dostatku času také ochotu vystoupit z institucí posilované role. K tomu patří odvaha se autenticky, otevřeně a přitom taktně projevit beze strachu, že to v týmu použije někdo proti nám. Je potřeba, aby k tomu byli ochotni všichni členové týmu, a možné je to pouze v instituci, kde existují pravidla fair play a personální vztahy nejsou poznamenány rivalitou, animozitou a přehnanými osobními ambicemi. Jinými slovy, je potřeba, aby lidé v týmu měli mezi sebou dobré vztahy a byli schopni dynamiku a vývoj těchto vztahu průběžně a poctivě reflektovat. Rozvíjení dialogického přístupu přísně komplikuje výrazně hierarchické prostřední, pro medicínu a zdravotní instituce velmi typické. Mezi další náročné aspekty týmové spolupráce patří zajištění kontinuity, schopnost pracovat v týmu a společné konzultace nejen s pacientem, ale i s jeho rodinou. To vše vyžaduje různé dovednosti, jejichž rozvíjení není bohužel běžnou součástí přípravy budoucích lékařů v České republice. McDaniel et al. (23) rozlišuje různé formy systemické, interdisciplinární spolupráce ve zdravotnictví:
- Minimální spolupráce; charakteristická vzájemnou tolerancí, ale minimální komunikací, obvykle různí odborníci působí na různých místech.
- Základní spolupráce na dálku; vzájemná komunikace o pacientovi/rodině a poskytované péči, odborníci působí na různých místech.
- Základní spolupráce na jednom místě; vzájemná komunikace o pacientovi/rodině a poskytované péči včetně konzultačních setkání, odborníci působí na různých odděleních v rámci jednoho zařízení.
- Blízká spolupráce v částečně integrovaném systému; odborníci pracují ve stejném zařízení, sdílejí bio-psycho-sociální model, účastní se pravidelných osobních konzultací, koordinují léčebný plán
- Blízká spolupráce v plně integrovaném systému; odborníci pracují ve stejném zařízení nebo na jednom pracovišti, sdílejí bio-psycho-sociální model a systemickou perspektivu, účastní se pravidelných osobních konzultací, koordinují léčebný plán, týmová spolupráce je průběžně reflektována a supervidována.
Využívání týmové interdisciplinární spolupráce závisí na různých faktorech. Ty se týkají personálních možností instituce, organizace péče apod. Důležitým východiskem je bio-psycho-sociální model. Míra/rozsah se samozřejmě odvíjí od toho, o jaké zdravotní potíže pacienta a rodiny se jedná. Jak uvádějí McDaniel et al. (23): „V běžném provozu a v nekomplikovaných klinických situacích je možné poskytovat solidní zdravotní péči pacientovi tak, že zúčastnění lékaři a další zdravotnický personál se jednoduše navzájem tolerují. To znamená, že v podstatě pouze sdílejí základní informace o svém postupu/léčbě. Lékaři berou v potaz působení svých kolegů, se kterými se pacient a rodina setkávají (cooperation). Ale opravdová spolupráce zahrnuje dialog a koordinovaný, sdílený léčebný plán (collaborative/integrated care). Čím je problém/situace složitější a náročnější, tím je důležitější, aby lékaři a další odborníci přešli od prostého tolerování sebe navzájem, přes kooperaci až k systematické spolupráci.“
S tímto popisem koresponduje vlastní zkušenost s různými formami psychiatricko-psychologické spolupráce. Ta má v ambulantních provozech psychiatrické ambulance a psychologicko-psychoterapeutického zařízení též různou podobu a rozsah. Od prostého doporučení ke kolegovi/kolegyni s následnou konzultací v případě terapeutických nesnází přes souběžně probíhající psychiatrickou a psychologicko-psychoterapeutickou péči (individuální, párová, skupinová terapie) s pravidelnými konzultacemi až po systematickou ko-terapii s některými páry a rodinami. V některých případech je do týmové spolupráce zahrnut i sociální pracovník, který se s nemocným a rodinou také pravidelně setkává. Jindy je nutná konzultace s praktickým lékařem a/nebo s kolegy na psychiatrickém oddělení. I v tomto případě souvisí míra a rozsah interdisciplinární spolupráce s povahou problému/potíží jedince, se situací rodiny, s existencí dalších problémů či zřejmá souvislosti potíží/problémů se vztahovou situací v rodině (36).
ZÁVĚR
V článku jsme představili individualizovaný přístup/péči v medicíně vycházející ze systemické perspektivy. Seznámili jsme čtenáře se systemickými principy, které jsou součástí dlouhodobě prosazovaného bio-psycho-sociálního modelu a které mohou obohatit klinickou praxi nejen v ordinaci všeobecného praktického lékaře. Upozornili jsme na to, že onemocnění, zejména dlouhodobé nebo vážné, ovlivňuje život nejen jedince, ale i jeho nejbližších, tedy rodiny. Zároveň dění v rodině, zejména emoční klima, kvalita citových vazeb a další proměnné ovlivňují zdraví jednotlivých členů a následně i na proces stonání a léčby. Pro názornost těchto tvrzení, jež jsou dlouhodobě dokládána výzkumy, jsme uvedli dva příklady z praxe. V závěru textu jsme nastínili možnosti interdisciplinární spolupráce, včetně možného přínosu i nároků, jež tato forma klinické praxe přináší a vyžaduje. Publikování tohoto textu v časopisu Praktický lékař neznamená, že individualizovaný přístup založený na systemické perspektivě je na místě pouze v ordinacích praktických lékařů. Uvedené principy jsou aplikovatelné v jakékoliv lékařské specializaci, v ambulantní sféře i v nemocnicích, samozřejmě s určitými drobnými variacemi a odlišnostmi. V situaci nemoci může hrát rodina pacienta významnou roli jak v pozitivním, tak negativním smyslu. Stejně tak onemocnění jedince proměňuje situaci a možnosti rodiny nemocného a ovlivňuje kvalitu života všech rodinných členů. Pokud má lékař jakékoliv specializace ambice rozvíjet individualizovaný přístup a zároveň chce pracovat v rámci bio-psycho-sociálního modelu, systemická perspektiva je cennou inspirací. Nezbývá než doufat, že poznatky mnoha kolegům již samozřejmé, si najdou cestu do dalších ordinací a přispějí k rozšíření psychosomatické medicíny v českém zdravotnictví.
Článek vznikl v rámci spoluřešitelství projektu AZV 190 50.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
MUDr. David Skorunka, Ph.D.
Ústav sociálního lékařství LF UK
Šimkova 870, 500 38 Hradec Králové
e-mail: Skor@lfhk.cuni.cz
Zdroje
1. Asen E, Tomson D, Young V, Tomson P. Ten minutes for the family; systemic interventions in primary care. London: Routledge 2004.
2. Brämberg EB, Dahlborg-Lyckhage E, Määttä S. Lack of individualized perspective: a qualitative tudy of diabetes care for immigrants in Sweden. Nurs Health Sci 2012; 14(2): 244–249.
3. Býma S, Seifert B, Král N. Výzkum názorů a postojů občanů České republiky k všeobecným praktickým lékařům. Prakt. Lék. 2017; 97(5): 217–222.
4. Crittenden P, Dallos R. All in the family: integrating attachment and family systems theory. Clin Child Psychol Psychiatry 2009; 14(3): 389–409.
5. Dube SR, Felitti VJ, Dong M, et al. The impact of adverse childhood experiences on health problems: evidence from four birth cohorts dating back to 1900. Prev Med 2003; 37(3): 268–277.
6. Engel G. The need for a new medical model: a challenge for biomedicine. Science 1977; 196(4286): 129–136.
7. Fagundes CHP, Bennet JM, Derry HM, Kiecolt-Glaser JK. Relationships and inflammation across the life span; social developmental pathways to disease. Soc Personal Psychol Compass 2011; 5(11): 891–903.
8. Felitti V. Adverse childhood experiences and adult health. Acad Pediatr 2009; 9(3): 131–132.
9. Chvála V, Trapková L, Skorunka D. Social uterus; a developmental concept in family therapy for psychosomatic problems. Contemp Fam Ther 2012; 34 : 293–312.
10. Chvála V, Honzák R, Masner O, a kol. Psychosomatické poruchy a lékařsky nevysvětlené příznaky. Psychosom 2015; 8(4): 240–269.
11. Jambunathan J, Chappy S, Siebers JJ, Deda A. Patient-centred care for chronic pain in the emergency department; a qualitative study. Int Emerg Nurs 2016; 24 : 22–27.
12. Kiecolt-Glaser JK, Loving TJ, Stowell JR, et al. Hostile marital interactions, proinflammatory cytokine production, and wound healing. Arch Gen Psychiatry 2005; 62(12): 1377–1384.
13. Karr-Morse R, Wiley MS. Scared sick. The role of childhood trauma in adult disease. New York: Basic Books 2012.
14. Keating MA, McDermott AM, Montgomery K. Patient-centred health care; achieving coordination, communication, and innovation. London: Palgrave Macmillan 2014.
15. Langmeier J, Balcar K, Špitz J. Dětská psychoterapie. Praha: Portál 2000.
16. Launer J, Lindsey C. Training for systemic general practice: a new approach from the Tavistock Clinic. Br J Gen Pract 1997; 47(420): 543–456.
17. Launer J. Narratives in primary care. In: Vetere A, Dowling E. (eds.). Narrative approaches to therapy with children and families. London: Brunner Routledge 2005.
18. Loew TH. Psychosomatika je vynikající pole pro výzkum. Psychosom 2015; 8(3): 204–212.
19. Luxford K, Gelb Safran D, Del Banco T. Promoting patient centered care: a qualitative study of facilitators and barriers in healthcare organizations with a reputation for improving patient experience. Int J Qual Health Care 2011; 23(5): 510–515.
20. Mareš J. Péče zaměřená na pacienta: obecné aspekty a terminologické problémy. Prakt. Lék. 2017; 97(3): 99–108.
21. Mareš J. Cesta k individualizované péči. In: Mareš J, a kol. Péče zaměřená na zvláštnosti pacienta. Brno: MSD 2016; 15–22.
22. Marlowe D, Hodgson J, Lamson A, et al. Medical family therapy in a primary care setting: a framework for integration. Contemp Fam Ther 2012; 34 : 244–258.
23. McDaniel S, Doherty W, Hepworth J. Medical family therapy and integrated care. 2nd Ed. Washington: APA 2014.
24. Miles A, Loughlin M. Models in the balance: evidence-based medicine versus evidence-informed individualized care. J Eval Clin Pract 2011; 17(4): 531–536.
25. Netík V, Skorunka D. Psychologické aspekty maligních vasovagálních synkop. Prakt. Lék. 2015; 95(6): 272–275.
26. Peppercorn JM, Smith TJ, Helft PR, et al. American Society of Clinical Oncology Statement: toward individualized care for patients with advanced cancer. J Clin Oncol 2011; 29(6): 755–760.
27. Ptáček R, Bartůněk P, a kol. Etika a komunikace v medicíně. Praha: Grada Publishing 2011.
28. Rodriuez-Martin B, Martínez-Andrés M, Cervera-Monteagudo B, et al. Perception of quality of care among residents of public nursing homes in Spain: a grounded theory study. BMC Geriatr 2013; 13(65): 1471–2318.
29. Roland J. Families, illness, and disability. An integrative treatment model. New York: Basic Books 1994.
30. Seifert B. Význam doporučeného postupu Psychosomatické poruchy a lékařsky nevysvětlitelné příznaky pro všeobecné praktické lékaře a jejich pacienty. 16. konference psychosomatické medicíny. Liberec 9–11. 6. 2016.
31. Seikkula J, Arnkill TE. Dialogical meetings in social networks. London: Karnac 2006.
32. Schweitzer J, von Schlippe A. Systemická terapie a poradenství. Brno: Cesta 2001.
33. Siegel D. The developing mind. New York: Guilford 2012.
34. Skorunka D. Narativní perspektiva v medicíně. Prakt. Lék. 2012; 92(7): 383–389.
35. Skorunka D. Kdy(ž) se dialog nedaří. Psychoterapie 2013; 7(3–4): 172–186.
36. Skorunka D. Porucha nebo něco jiného? Psychosomatický přístup v ambulantní psychiatrické praxi. Psychiatr. praxi 2015; 16(3): 96–100.
37. Trapková L, Chvála V. Rodinná terapie psychosomatických poruch. Praha: Portál 2004.
38. Von Schlippe A. Talking about asthma: the semantic environments of physical disease. Fam Sys Health 2001; 19(3): 251–262.
39. Vymětal J. Lékařská psychologie. Praha: Portál 2000.
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2018 Číslo 1- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Zdravotní gramotnost je i u mladých vysokoškoláků stále velmi nízká
- Pacient má rodinu! Individualizovaná péče v systemickém pojetí
- Současný pohled na otravu oxidem uhelnatým v České republice
- Akútne renálne zlyhanie a akútne obličkové poškodenie
- Násilie a agresia pri výkone povolania v zdravotníckych zariadeniach
- Hodnocení nutričního příjmu pacientů po endoskopické gastroplikaci
- Životní jubileum prof. MUDr. Vladimíra Bencka, DrSc.
- Walmark stáhl z lékáren Stopex
- Dítě traumatizované v blízkých vztazích (Manuál pro profesionály a rodiny)
- Eutanazie a rozhodnutí na konci života. Právní aspekty
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Akútne renálne zlyhanie a akútne obličkové poškodenie
- Násilie a agresia pri výkone povolania v zdravotníckych zariadeniach
- Současný pohled na otravu oxidem uhelnatým v České republice
- Pacient má rodinu! Individualizovaná péče v systemickém pojetí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



