-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Srovnání paliativní péče v České republice a subsaharské Africe
Comparison of palliative care in the Czech Republic and sub - Saharan Africa
Care for the terminally ill and dying evolved throughout the history of nursing. Attitudes of civilizations and their maturity were the main indicators of how a society manages to take care of the ill and their loved ones. Providing palliative care in the 21st century is still an important topic not only in Europe and in the Czech Republic but also in Third World countries, which includes most of the countries in Africa. Selected countries include the economically and medically advanced Czech Republic and Third World countries with the highest incidence of AIDS and poverty. Despite the deadly HIV virus African Uganda has been a model country since 1993 with the most advanced provision of palliative care and is even able to assist other sub-Saharan African countries. The Czech Republic and Uganda provide quality palliative care for the dying, which takes various forms but all share the common goal of providing a honourable death without pain and loneliness.
Keywords:
Uganda – Czech Republic – palliative care – HIV/AIDS – dying
Autoři: P. Nováková; L. Kroupová
Působiště autorů: Vedoucí: PhDr. Jitka Krocová ; Fakulta zdravotnických studií ; Katedra ošetřovatelství a porodní asistence ; Západočeská univerzita v Plzni
Vyšlo v časopise: Prakt. Lék. 2017; 97(3): 134-139
Kategorie: Z různých oborů
Souhrn
Péče o nevyléčitelně nemocné a umírající se vyvíjela napříč celou historií ošetřovatelství. Postoje civilizací a jejich vyspělost byly hlavními ukazateli, jak se daná společnost dokáže o nemocné a jejich blízké postarat. Poskytování paliativní péče v 21. století je stále aktuálním tématem nejen v Evropě, v České republice, ale i v zemích třetího světa, ke kterým se řadí i většina států Afriky. Vybranými zeměmi jsou ekonomicky a zdravotnicky vyspělá Česká republika a země třetího světa s nejvyšším výskytem AIDS a chudoby. I přes smrtící virus HIV je africká Uganda od roku 1993 modelovou zemí s nejrozvinutějším poskytováním paliativní péče a je tak schopna metodicky vést i jiné subsaharské země Afriky. Česká republika i Uganda poskytují kvalitní paliativní péči pro umírající, která zahrnuje různé formy, jejímž společným cílem je důstojné umírání bez bolesti, a osamocení.
KLÍČOVÁ SLOVA:
Uganda – Česká republika – paliativní péče – HIV/AIDS – umíráníÚVOD
Paliativní péče a její formy poskytování jsou stále diskutovanými tématy v mnoha zemích, ve většině nemocničních zařízení. Mnohdy uvedené problémy zůstávají na okraji zájmů společnosti. V historickém kontextu se paliativní péče v České republice a Ugandě vyvíjela podle britského modelu, čili v budování lůžkových hospiců za pomoci charitativních neziskových organizací. V současné době vlády obou zemí projednávají nejen, jakým způsobem má být paliativní péče poskytovaná, ale důležitou roli hraje i její financování, což je jedním z důležitých aspektů dostupnosti a kvality péče. V České republice funguje systém lůžkových hospiců, kde se poskytuje specializovaná paliativní péče a začíná se stále více rozšiřovat domácí paliativní péče a mobilní hospice. Zdravotní pojišťovny s ministerstvem zdravotnictví, zástupci hospiců a Českou společností paliativní medicíny hledají řešení, jakým způsobem financovat domácí péči. V Ugandě je v současné době aktuálním tématem k diskuzi spíše začínající systém zdravotních pojišťoven, které v zemi teprve začínají fungovat. Financování velké části paliativní péče ať již hospicové, či domácí péče je odkázáno na hlavní dárce, kterými jsou například Velká Británie a USA. Snahou vlády v Ugandě je též dostat paliativní péči pod rezort ministerstva zdravotnictví. Rozdílnost poskytování paliativní péče v České republice a v Ugandě je dána odlišnostmi v kultuře, financování, dostupnosti paliativní péče, ale i spirituality nemocných, v prožívání nemocných při umírání a v nejčastěji se vyskytujících diagnózách. Na základě osobní zkušenosti s africkým kontinentem, ošetřovatelskou a humanitární činností autorky bylo započato výzkumné šetření, jehož výsledky předkládáme (obr. 1).
Rozvoj paliativní péče v České republice a Ugandě
Rozvoj komplexní paliativní péče začal v Londýně v roce 1967 v Sydenhamu otevřením hospice svatého Kryštofa anglickou lékařkou Cicely Saundersovou. Vlivem tohoto kroku se začalo hospicové hnutí šířit po celé Evropě. V České republice se paliativní medicína začala rozvíjet v devadesátých letech 20. století. Její zakladatelkou se stala česká lékařka Marie Svatošová. Její obětavá práce vedla k založení prvního českého hospice Anežky České v Červeném Kostelci 8. prosince 1995, který se stal vzorem pro následující lůžkové hospice po celé České republice. Překvapivě se vlna hospicového hnutí rozšířila i do zemí třetího světa. Díky obětavé práci anglické lékařky Anne Marrimanové se podařilo založit první hospic v Africe. Merrimanová se svým zdravotnickým týmem vybrala Ugandu, jako nejvhodnější zemi pro model Hospice for Uganda. V roce 1993 poprvé představila paliativní péči ve městě Kampala, kde založila i první hospic. Jejím cílem bylo poskytnout cenově dostupnou úlevu od bolesti pro umírající nemocné ve všech nejchudších zemích Afriky. Podařilo se jí představit perorální Morfium a postupně ho zajistit všem umírajícím. Cílem mise pro Afriku bylo vytvořit takový model paliativní léčby, který bude vzhledem k dané kultuře, politice a náboženství akceptovatelný. Proč vznikla potřeba zaměřovat se na paliativní léčbu v Africe? V současné době si zde méně než 5 % populace s onkologickým onemocněním může dovolit onkologickou léčbu. Paliativní péče se v roce 1994 díky výzkumu v oblasti tlumení bolesti a jiných symptomů rozšířila i na nemocné s HIV/AIDS. Dalším důvodem jsou nepřenosné smrtelné choroby, které vyžadují speciální paliativní léčbu, neboť si nemocní nemohou dovolit běžné zdravotní služby (50 % obyvatelstva) nebo paliativní léčba není od jejich zdravotníků poskytována (obr. 2).
Cíl práce a metodika
Výzkumné šetření probíhalo od listopadu 2015 do března 2016. Hlavním cílem bylo porovnat paliativní péči v České republice a v Ugandě a přiblížit tak danou problematiku zdravotníkům v uvedených zemích. Nástrojem pro kvalitativní výzkumné šetření byl polostrukturovaný rozhovor, umožňující získat detailní a komplexní informace. Pro rozhovor bylo připraveno 30 obecných, otevřených otázek, které byly členěny do šesti oblastí. První oblast se zaměřovala na samotnou paliativní péči a hospic a tvořilo ji sedm otázek. Druhou oblast v rozhovoru tvořilo pět otázek zaměřených na ošetřovatelský tým a vzdělávání. Ve třetí oblasti byla věnována pozornost problematice umírání a smrti a respondenti odpovídali na čtyři otázky. Čtvrtá oblast se zaměřovala na psychologii a komunikaci, byla tvořena pěti otázkami. Pátou oblast rozhovoru tvořily duchovní aspekty v předložených pěti otázkách. Poslední šestou oblast rozhovoru naplnilo pět otázek zaměřených na potřeby nemocných. Před zahájením samotných rozhovorů byl proveden předvýzkum, na jehož základě došlo ke korekci tří výzkumných otázek a sedmi dílčích cílů, vzhledem k obsáhlosti problematiky daného tématu. Do výzkumného šetření byli záměrně vybráni dva respondenti. První zdravotnický pracovník v oboru všeobecná sestra, který vykonává paliativní péči v hospicovém lůžkovém zařízení v České republice v Plzni a druhý z respondentů pracuje v Organizaci Shalom for Uganda, která poskytuje paliativní péči pro obyvatele v Kampale formou domácích návštěv „home care.“ Oba respondenti mají bohatou zkušenost v oblasti poskytování specializované paliativní péče.
VÝSLEDKY A INTERPRETACE VÝZKUMNÉHO ŠETŘENÍ
Otázka 1 – financování paliativní péče v Ugandě a v České republice
V obou zemích probíhá financování paliativní péče vícezdrojově a najdou se shody, které jsou společné pro Českou republiku i Ugandu. Rozdílnost nacházíme ve financování hospicové lůžkové péče a domácí paliativní péče. Z výzkumného šetření vyplynulo, že financování patří v zemi mezi nestátní neziskové organizace a země je tak plně závislá na hlavních dárcích, kterými jsou Velká Británie, USA, Francie a také na jiných neziskových světových organizacích. Hrazení hospicové lůžkové péče v Ugandě nemocný platí po týdnu stráveném v hospici. Jedná se o měnu, která je placena v USD, nebo v EUR. Týdenní částka činí 10 USD nebo 10 EUR. Částka je nepatrná v porovnání s týdenními náklady pobytu v hospici, které činí 86,2 USD či EUR. Důležité je zmínit situaci nemocných, kteří žijí mnohdy pod hranicí velké chudoby a na svou obživu mají na den pouhých 0,5 USD nebo 0,5 EUR. Právě z tohoto důvodu se země stává zcela závislou na hlavních sponzorech a světových neziskových organizacích, které jsou schopny uhradit za nemocného až 60 % částky a více (10). Jakým způsobem se situace bude vyvíjet do budoucna, ukáže čas. Tento rok 2016 probíhají v zemi politické volby, které budou mít velký dopad na všechny stávající rezorty.
Hospicová lůžková péče v České republice patří též mezi nestátní neziskové organizace. Zde je shoda s lůžkovým hospicem v Kampale, avšak financování z velké části přebírají v České republice zdravotní pojišťovny, které jsou schopné podpořit lůžkovou hospicovou péči až v 50†60 %. Dalších 20 % financí poskytují některé Magistráty měst a kolem 2–3 % tvoří sponzorské dary. Klienti v České republice si přispívají též na pobyt celkovou částkou 8700 Kč měsíčně, která činí na den 290 Kč. Podle organizace „Cesta domů“ funguje i systém financování domácí péče (home care). Ošetření hradí zdravotní pojišťovny a za nadstandardní výkony platí nemocný či rodina. O odbornou ošetřovatelskou péči žádá nemocný nebo rodina na doporučení ošetřujícího lékaře (12).
Otázka 2 – vzdělávání všeobecných sester v Ugandě a v České republice
Vzdělávání v Ugandě je velmi kvalitní. V oblasti paliativní péče probíhá vzdělávání všeobecných sester podle britského sytému. Většina všeobecných sester má středoškolské, bakalářské i magisterské vzdělání a všechny sestry musí být registrované. Pokud všeobecné sestry chtějí pracovat v hospici nebo v „home care“, podmínkou je postgraduální vzdělávání v oblasti paliativní péče. V porovnání s literaturou Hospice Africa Uganda se v zemi klade velký důraz na vzdělávání, které funguje v zemi již od roku 1993 na půdě univerzity v Makerere, bez něhož by nebylo možné dále rozšiřovat paliativní péči. V současné době jsou nabízeny kurzy v rozmezí 3–7 dnů pro odborné pracovníky, dobrovolníky, opatrovníky, duchovní pracovníky i tradiční léčitele. Dlouhodobé diplomové kurzy jsou poskytovány pro všeobecné sestry a vedoucí klinik od roku 2003. Trvají 9 měsíců a zaměřují se na specializovanou paliativní péči.
Od roku 2009 byl zřízen v zemi institut pro vysokoškolské vzdělávání s názvem „Institute of Hospice and Paliative Care in Africa“, který nabízí v rámci univerzity v Makerere dvouleté distanční bakalářské studium pro všeobecné sestry. Vzdělávací program je zaměřen nejen na odborníky s vysokoškolským vzděláním. Uganda se na základě rozvoje vzdělávání stává modelovou zemí pro další africké státy, která láká zahraniční zdravotnické pracovníky i dobrovolníky z celého světa (10). V rámci kongresů v Kampale přijíždějí do země stážisté i profesionálové z USA, Evropy a z okolních států Etiopie, Keni a JAR (10).
V návaznosti na vzdělávací proces nacházíme v Africe rozdílnost též v sesterských kompetencích. Sestry, které mají specifický název „clinical officers“ a mají vystudováno několik let medicíny, mohou v Ugandě předepisovat opiáty.
Vzdělávání v oblasti paliativní péče v České republice probíhá trojstupňově. Základní stupeň je určen všem zdravotníkům, středně pokročilý stupeň poskytuje zdravotníkům specializované znalosti v oblasti paliativní péče a speciální nejpokročilejší stupeň slouží pro specialisty v paliativní péči, kteří jsou zařazeni do výzkumu a pracují ve vedoucích pozicích paliativní péče. Tato koncepce se týkala roku 2004 a vychází ze zákona č. 95/2004 Sb. (9). Ve strategickém rozvoji paliativní péče v České republice na období let 2011–2015 se postgraduální vzdělávání sester v problematice hospicové péče vyučuje v rámci specializace předmětu onkologie. Kurzy paliativní péče pro všeobecné sestry a ostatní zdravotnické pracovníky se pořádají v edukačním centru Domu léčby bolesti s hospicem sv. Josefa v Rajhradě u Brna za podpory mezinárodního projektu vzdělávání všeobecných sester, které pracují s nemocnými v konečné fázi života s názvem „End of Life Nursing Education Consortium“.
Problematika v oblasti vzdělávání všeobecných sester v uvedených zemích je překvapující. Nacházím jednotnost ve společné registraci všeobecných sester. V České republice trvá platnost registrace po dobu 10 let, informace o registraci všeobecných sester v Ugandě se nepodařilo zjistit. Podmínkou pro práci všeobecných sester v hospici či v České republice je absolvování a splnění kurzu v oblasti paliativní péče v Rajhradě u Brna za podpory mezinárodního projektu ELNEC.
Uganda se potýká především s problematikou financování vzdělávání v oblasti paliativní péče. Bakalářský studijní program na vysoké škole v Ugandě se studuje 2 roky. Studium je na vysoké úrovni, avšak je drahé. Rozdílnost nacházím v postgraduálním vzdělávání a v sesterských kompetencích. Po ukončení vysokoškolského vzdělání se v zemi pořádají pro sestry dlouhodobé diplomové kurzy trvající 9 měsíců, jež jsou zaměřeny na specializovanou paliativní péči. Kompetence sester v Ugandě se specifickým názvem „clinical officers“, které mají vystudováno několik let medicíny, mohou předepisovat i opioidní analgetikum morfin. Tento krok je dán vzdělávacím programem pro všeobecné sestry v Ugandě, i nedostatkem místních lékařů, kteří z důvodu nízkého finančního ohodnocení odchází do USA a Evropy. Sestry jsou naopak v Ugandě vysoce finančně ohodnoceny a mají v zemi i vysoké společenské postavení.
Otázka 3 – nejčastější diagnózy u nemocných v Ugandě a v České republice vyžadující paliativní péči
Paliativní medicína je určena pro nemocné v konečných stadiích řady onemocnění, kdy je kauzální léčba již velmi omezena. V Ugandě je největším problémem a hrozbou HIV/AIDS. Uganda byla první zemí, kde se tento smrtelný virus objevil a rozšířil po celé Africe. Kromě nejčastější diagnózy HIV/AIDS se v hospici v Kampale vyskytují i nemocní s onkologickým onemocněním, např. s hepatocelulárními karcinomy, karcinomy plic a jinými. Výjimkou nejsou ani lidé se srdečním selháváním a nemocní s dekompenzovaným diabetem. V dětském věku umírají v Ugandě na vrozené vývojové vady, leukemie a HIV/AIDS. Mnoho dětí se v Africe rodí HIV pozitivních. Diagnózy, které jsou v Evropě řešeny kauzálně, se v Africe ve většině případů přesouvají na oblast paliativní péče a symptomatické terapie. V porovnání s literaturou je nejvíce nemocných v Ugandě zasažených virem HIV vyžadujících paliativní péči. V Africe je častým jevem, že nemocný, jenž má HIV/AIDS, trpí současně i onkologickým onemocněním. Nejvíce zasaženou cílovou skupinou jsou muži ve věku 40 let a ženy ve věku 30–35 let. Dále Hospice Africa Uganda uvádí nárůst lymfomů (zejména non-Hodgkinův), u mužů karcinomu jícnu, u žen karcinomu děložního čípku, prsu a vaječníků (10).
Nejčastější problematikou paliativní medicíny v České republice jsou nemocní s onkologickou chorobou v terminálním stadiu nemoci. Z neonkologických diagnóz se přijímají nemocní s demencí, roztroušenou sklerózou, nemocní se stavy po cévní mozkové příhodě, dále nemocní s Alzheimerovou chorobou a s amyotrofickou laterální sklerózou. Zde nacházím shodu výpovědí se Slámou a kol. Nejvíce nemocných v České republice umírá na onkologická onemocnění, chronické srdeční selhání, neurologická onemocnění, např. stavy po CMP, CHOPN, jaterní cirhózu a onemocnění ledvin (7). Rozdílnosti diagnóz u nemocných vyžadující paliativní péči v České republice a v Ugandě jsou následující. V Ugandě je velký počet nemocných s HIV/AIDS a není výjimkou mít k této nemoci i současně onkologické onemocnění. V České republice jsou největší problematikou vyžadující paliativní péči různá onkologická onemocnění. Problematika zmírňování symptomů v paliativní péči v Ugandě by byla hodně obsáhlá. Avšak dle WHO je směřována v České republice a v Ugandě k jednotnosti a holistickému pojetí nemocného v oblasti ošetřovatelství, medicíny a psychologie, v tom se obě země shodují. Prioritou světového zdravotnictví dle WHO je doporučení implementace paliativní péče do svých systémů zdravotnictví (1). Velkou hrozbou v Africe jsou nemocní s HIV/AIDS, která má dopad na celou rodinu a společnost. Není výjimkou úmrtí obou rodičů a osiření dětí, které hladoví a jsou bez vzdělání. Velkou roli hraje i česká nezisková organizace ACET, která se snaží nabídnout africkým dětem lepší budoucnost formou podporování vzdělání tzv. adopcí na dálku (graf 1).
Graf 1. Diagnózy nemocných v Ugandě v letech 2013–2014 
Při léčbě symptomů u nemocných v subsaharské Africe se používají standardizované hodnotící škály dle WHO, které jsou upravené pro Ugandu tak, aby se přihlédlo na kulturní specifika. Intenzita bolesti se přirovnává ke žlutým kanystrům, v nichž děti denně přinášejí na hlavě vodu do svých domovů. Nejvyšší intenzita bolesti se připodobní k plnému kanystru s vodou a všeobecné sestry monitorují stupeň bolesti v čase. Merriman uvádí používání tohoto specifického modelu u dětí ve věku od 3 do 18 let (6) (obr. 3).
Obr. 3. Vizuální analogová škála na měření dětské bolesti v Africe od 3 do 18 let 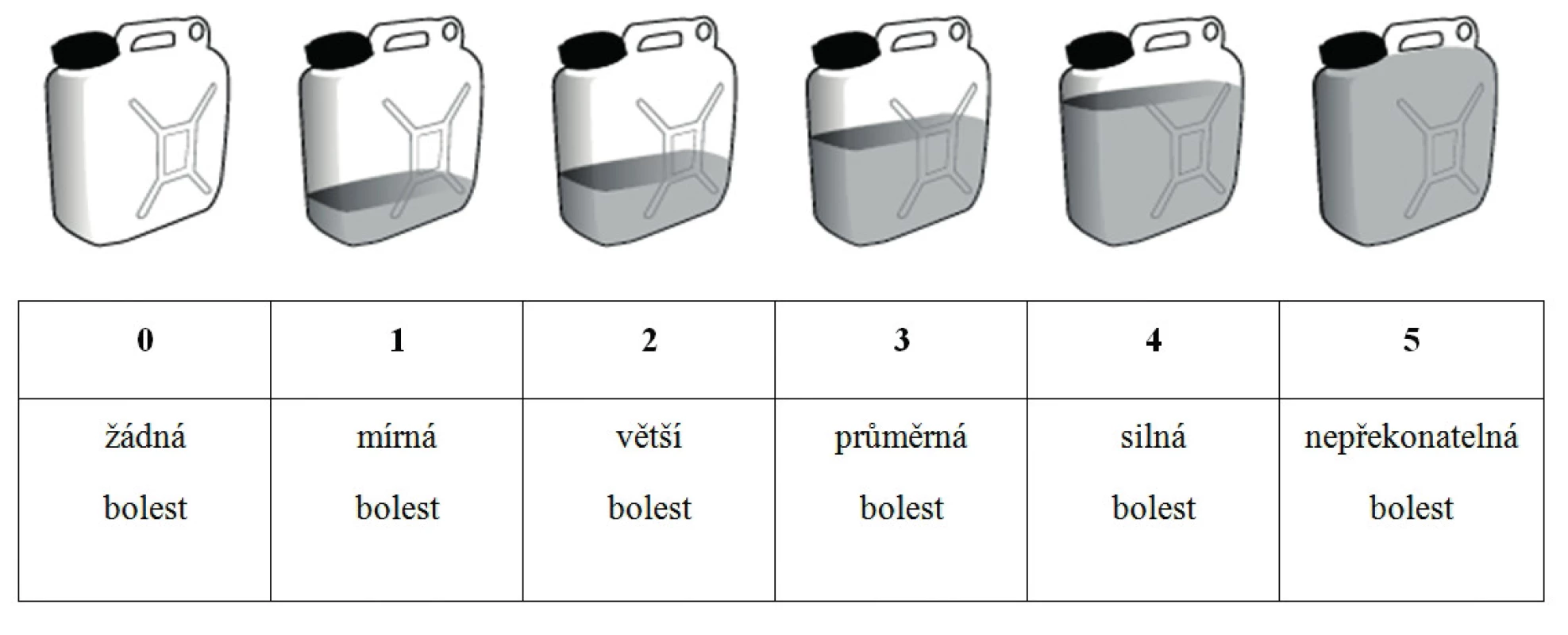
Umírání v Africe a v České republice
V oblasti umírání jsou lidé v afrických zemích se smrtí a umíráním konfrontováni daleko více než v Evropě již od útlého dětství. Lidé žijí v této zemi více přítomností. Pohřby jsou příležitostí pro velké proslovy a nejsou vnímány jako smutná událost. O umírajícího se do poslední chvíle stará rodina. V Africe nikdo neumírá sám. Najdou se nepatrné výjimky, kdy se rodina odvrátí od nemocného většinou u nemoci HIV/AIDS, ale to jsou jen výjimky. V České republice je ve společnosti otázka umírání a smrti stále do jisté míry tabuizována. Mnoho starých lidí umírá v České republice v LDN, nebo jiných zdravotnických či sociálních institucích. Dle Haškovcové je smrt i v 21. století v Evropě tabu (2) (tab. 1).
Tab. 1. Stručné výpovědi respondentů v oblasti umírání a smrti 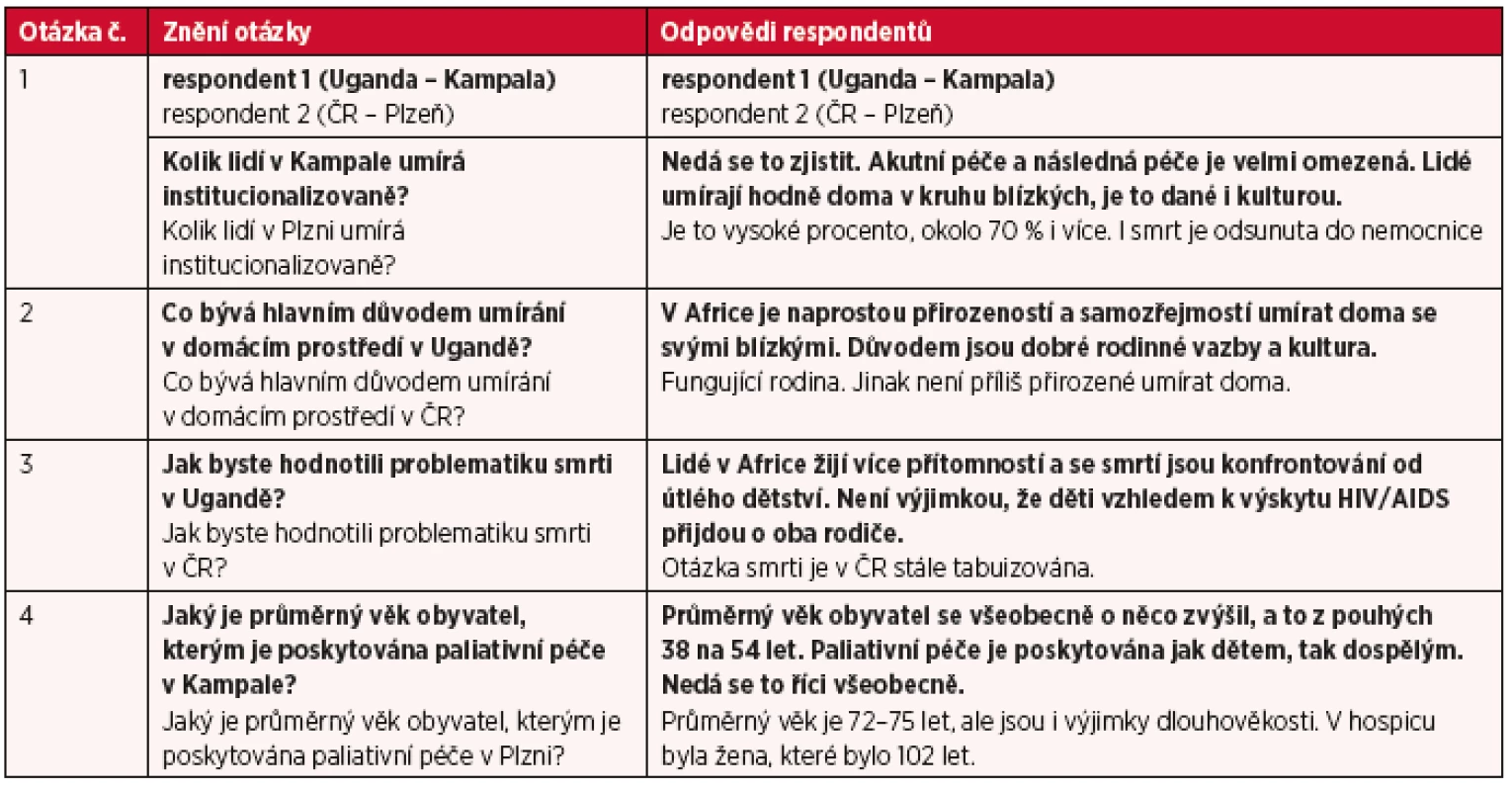
ZÁVĚR
V obou zemích se vyskytují problémy a tabuizace v rozdílných oblastech. V Africe je smrt běžnou součástí života v komunitách. V České republice se smrt vytěsňuje z rodin do institucí a je do jisté míry stále tabuizována. Naopak v České republice není pohled na HIV/AIDS tak stigmatizován, jako je tomu v Africe. Paliativní péče se díky vzdělaným zdravotnickým pracovníkům na celém světě snaží dle směrnic WHO zmírňovat symptomy umírajících a přistupovat ke každému člověku holisticky. Respektuje důstojnost člověka do posledních chvil života a snižuje pocit osamocení a bolesti.
Paliativní medicína v 21. století ve vyspělých státech i zemích třetího světa neslibuje vyléčení, ale slibuje, že nemocný bude umírat důstojně, bez bolesti a nezůstane ve svém strachu osamocen. To jsou společné cíle pro Českou republiku i Ugandu. Věřím, že díky ochotným zdravotníkům budou její cíle i nadále naplňovány a sníží se tabuizování umírání ve vyspělých zemích.
Střet zájmů: žádný.
ADRESA PRO KORESPONDENCI:
Petra Nováková
Kaznějovská 29
323 00 Plzeň-Bolevec
e-mail: petra.bure@seznam.cz
Zdroje
1. Bužgová R. Paliativní péče ve zdravotnických zařízeních: potřeby, hodnocení, kvalita života. Praha: Grada Publishing 2015.
2. Haškovcová H. Thanatologie: nauka o umírání a smrti. 2. přepracované vydání. Praha: Galén 2007.
3. Kalvach Z. Manuál paliativní péče o umírající pacienty: pomoc při rozhodování v paliativní nejistotě. Praha: Cesta domů 2010.
4. Krampota F, Preis J. Perla, která se zvedá z prachu: po stopách ugandských dětí, jejichž životy ovlivnila epidemie HIV/AIDS. Plzeň: Pro firmu ACET ČR vydala Nava 2010.
5. Kupka M. Psychosociální aspekty paliativní péče. Praha: Grada Publishing 2014.
6. Merriman A, Mwebesa E, Katabira E. Palliative medicine: pain and symptom control in the cancer and/or AIDS patient in Uganda and other african countries. 5th ed. Kampala: Hospice Africa Uganda 2012.
7. Sláma O, Kabelka L, Vorlíček J. Paliativní medicína pro praxi. 2. vydání. Praha: Galén 2011.
8. Sláma O, Plátová L. Rady pro závěr života. 1. vydání. Praha: Diakonie ČCE 2014.
9. Sláma O, Špinka Š. Koncepce paliativní péče. Praha: Cesta domů, 2004 [online] [cit. 2016-01-10]. Dostupné z: http://www.cestadomu.cz/res/data/028/003426.pdf
10. Hospices Kampala. Hospice Africa Uganda, ©2016 [online] [cit. 2015-12-11]. Dostupné z: http://www.hospiceafrica.or.ug/index.php/hospices/hkla
11. Vláda České republiky. Strategie rozvoje paliativní péče v České republice na období 2011-2015 [online] [cit. 2016-01-10]. Dostupné z: http://www.vlada.cz/assets/ppov/rlp/ cinnost-rady/zasedani-rady/Strategie-paliativnipece-schvaleno-RLP.doc
12. Umírání a péče o nevyléčitelně nemocné. Umírání.cz [online] 2011 [cit. 2015-08-24]. Dostupné z: http://www.umirani.cz/res/data/017/001909.pdf
Štítky
Praktické lékařství pro děti a dorost Praktické lékařství pro dospělé
Článek vyšel v časopisePraktický lékař
Nejčtenější tento týden
2017 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Kombinovaná farmaka v léčbě obezity: minulost a současnost
- Preeklampsie není jen komplikací v těhotenství
- Vybrané ukazatele zdravotního stavu české populace – výsledky studie EHES 2014
- Strava založená na potravinách rostlinného původu v prevenci civilizačních onemocnění
- Srovnání paliativní péče v České republice a subsaharské Africe
- Odešel prof. MUDr. Miroslav Slavík, CSc. (26. 9. 1933 – 22. 3. 2017)
- Vzpomínka na prof. MUDr. Miloše Hájka, DrSc.
- Péče zaměřená na pacienta: obecné aspekty a terminologické problémy
- Praktický lékař
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Preeklampsie není jen komplikací v těhotenství
- Kombinovaná farmaka v léčbě obezity: minulost a současnost
- Péče zaměřená na pacienta: obecné aspekty a terminologické problémy
- Odešel prof. MUDr. Miroslav Slavík, CSc. (26. 9. 1933 – 22. 3. 2017)
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání





