-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Metastáza do lymfatických uzlín na krku pri neznámom primárnom tumore
Carcinoma of Unknown Primary in Head and Neck Region
Introduction:
Carcinoma of unknown primary (CUP) in head and neck region is diagnosed in 5% of patients with malignant tumour of head and neck. In the management of patients with CUP, complex investigation to diagnose the occult tumour is always necessary. Detection of origin allows targeted specific treatment that significantly improves the prognosis of the disease.Material and methods:
Retrospective analysis of patients treated at the Department of Otorhinolaryngology and Head and Neck Surgery of the UK JLF and UNM in Martin between January 2012 until September 2017 for CUP in head and neck region. Diagnostic procedure and success of primary tumour detection were evaluated.Results:
In study group, there were 40 patients with average age 59.4 ± 1.5 years (35–78 years). CT scan and panendoscopic examination in general anaesthesia were performed in all patients. Ipsilateral tonsillectomy (TE) was performed in 34 patients (80%). For the remaining 6 patients, TE was not indicated – 2 found originally in the panendoscopic examination and in 4 TE was performed in the past. Blinded samples from the nasopharynx, the base of the tongue and the pyriform recess were taken in 38 patients (95%). PET/CT screening was indicated in 12 patients (30%). The primary tumour did not detect the primary tumour in any of them. Primary tumour was diagnosed in 21 cases (52.5%). In 16 patients (40%), the primary tumour was found in the upper aerodigestive tract, in 5 patients (12.5%) the primary tumour was located outside the ENT region. The primary tumour was not identified in 19 cases (47.5%). Conclusion: Despite the modern imaging and endoscopic methods, the primary tumour cannot always be identified.Keywords:
metastasis into cervical lymph nodes – carcinoma of unknown primary – diagnosis – PET/CT – panendoscopyThe authors declare they have no potential confl icts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE recommendation for biomedical papers.
Submitted: 3. 1. 2018
Accepted: 18. 6. 2018
Autoři: Uhliarová Barbora 1; Navrátilová Marcela 1; Čalkovský Vladimír 2; Hajtman Andrej 2
Působiště autorů: Oddelenie otorinolaryngológie FNsP FD Roosevelta, Banská Bystrica 1; Klinika otorinolaryngológie a chirurgie hlavy a krku, UK JLF a UNM Martin 2
Vyšlo v časopise: Klin Onkol 2018; 31(4): 277-281
Kategorie: Původní práce
doi: https://doi.org/10.14735/amko2018277Souhrn
Úvod:
Metastáza (MTS) do lymfatických uzlín (LU) na krku pri neznámom primárnom tumore sa diagnostikuje u 5 % pacientov s malígnym nádorom hlavy a krku. V manažmente pacientov s MTS do LU na krku je vždy potrebné komplexné pátranie po okultnom nádore. Detekcia origa umožňuje cielenú špecifickú liečbu, čo výrazne zlepšuje prognózu choroby.Materiál a metodika:
Retrospektívna analýza pacientov, ktorí boli hospitalizovaní na Klinike otorinolaryngológie a chirurgie hlavy a krku UK JLF a UNM v Martine od januára 2012 do septembra 2017 pre MTS do LU krku pri neznámom primárnom tumore. Zamerali sme sa na diagnostický postup a úspešnosť detekcie primárneho tumoru.Výsledky:
V súbore bolo 40 pacientov, priemerný vek 59,4 ± 1,5 rokov (35–78 rokov). CT vyšetrenie aj panendoskopické vyšetrenie v celkovej anestézii sa vykonalo u všetkých pacientov. Ipsilaterálna tonzilektómia (TE) sa realizovala u 34 (80 %). U zvyšných 6 sa TE neindikovala – u 2 sa zistilo origo pri panendoskopickom vyšetrení a u 4 bola vykonaná TE v minulosti. Odber slepých vzoriek z nosohltana, koreňa jazyka a piriformného recesu na histopatologické vyšetrenie sa vykonalo u 38 pacientov (95 %). PET/CT vyšetrenie sa indikovalo u 12 pacientov (30 %). Primárny nádor sa nezobrazil ani u jedného z nich. Po realizovaných vyšetreniach sa origo diagnostikovalo u 21 (52,5 %). U 16 (40 %) sa primárny nádor našiel v hornom aerodigestívom trakte, u 5 (12,5 %) sa primárny nádor nachádzal mimo ORL oblasť. U 19 (47,5 %) sa nepodarilo origo identifikovať.Záver:
Aj napriek využitiu dostupných zobrazovacích a endoskopických metód nie je možné primárny tumor vždy identifikovať.Kĺučové slová:
metastáza do lymfatických uzlín na krku – neznámy primárny tumor – diagnostika – PET/CT – panendoskopiaÚvod
Nádory hlavy a krku tvoria 3–5 % zo všetkých novodiagnostikovaných malignít ročne. Najčastejšie sa diagnostikuje spinocelulárny karcinóm horného aerodigestívneho traktu (t. j. dutina ústna, orofarynx, hypofarynx a larynx) [1]. Pre tieto tumory je charakteristické skoré metastázovanie (MTS) do regionálnych lymfatických uzlín (LU) na krku [2]. U časti pacientov s metastatickým postihnutím LU krku sa však primárny proces, z ktorého MTS pochádza, nezistí – ide o MTS pri neznámom primárnom tumore.
MTS do krčných LU pri neznámom primárnom tumore, synonymá – okultný karcinóm hlavy a krku, MTS ad NL colli e loco ignoto, MTS ad NL colli origo incerta, v anglosaskej literatúre označovaná ako „carcinoma of unknown primary“ (CUP), je definovaná ako histologicky alebo cytologicky dokázaná MTS do LU krku bez nálezu primárneho nádoru. V tejto problematike sa nejedná o lymfómy a karcinómy štítnej žľazy [3].
Patofyziologický mechanizmus vzniku MTS do LU pri neznámom primárnom tumore nie je dokonale vysvetlený. MTS nemôže vzniknúť de novo. Existujú 3 teórie vzniku:
- primárny nádor existuje, ale nebol detegovaný;
- primárny nádor existoval, ale bol eliminovaný imunitným systémom;
- malignizovaná epiteliálna výstelka kongenitálnej cysty [4]
Materiál a metodika
V práci sme retrospektívne analyzovali pacientov, ktorí boli hospitalizovaní na Klinike ORL a ChHaK UK JLF a UNM v Martine od januára 2012 do septembra 2017 pre MTS do LU krku pri neznámom primárnom tumore. Sledovali sme demografické údaje (pohlavie, vek), rizikové faktory (fajčenie, alkohol), dĺžku trvania symptómov, lateralitu, veľkosť, výsledok histopatologického vyšetrenia MTS. Zamerali sme sa na diagnostický postup a úspešnosť detekcie primárneho tumoru.
Charakteristiku súboru pacientov a sle-dované dáta sme vyhodnotili pomocou frekvenčnej sumarizácie a deskriptívnej štatistiky – priemer, medián, smerodajná odchýlka, kvartil minima a maxima. Rozdiely medzi sledovanými parametrami sme vyhodnotili štandardnými neparametrickými testami – Pearsonov c2-test s Yatesovou koreláciou a Mannovým-Whitneyho U testom. Za štatisticky významné sme v rámci všetkých použitých testov považovali hodnoty hladiny významnosti p < 0,05. Na štatistickú analýzu sme použili program STATISTICA Cz 10.
Výsledky
Na Klinike ORL a ChHaK UK JLF a UNM v Martine bolo v období január 2012 až september 2017 liečených 40 pacientov, priemerný vek 59,4 ± 1,5 rokov (35–78 rokov), pre MTS do LU na krku pri neznámom primárnom tumore. V súbore bolo 29 mužov (72,5 %) a 11 žien (27,5 %, p = 0,012). Priemerný vek u mužov bol 59,7 ± 1,8 rokov a 58,5 ± 2,6 rokov u žien (p = 0,387).
Z rizikových faktorov sme zaznamenali fajčenie u 52,6 % a alkohol u 27,1 %. Priemerná doba trvania ťažkostí bola 3 mesiace a 1 ± 2 týždne.
Medián veľkosti MTS bol 47,1 ± 19,5 mm (14–90 mm). MTS v LU sa častejšie diagnostikovala vpravo (23 pacientov; 57,5 %; p = 0,037). U 1 pacienta sa MTS postihnutie LU na krku detegovalo obojstranne. MTS sa častejšie zistila v 1 uzline (solitárna MTS, 24 pacientov, 60 %; p = 0,023) v porovnaní s MTS vo viacerých LU na krku (16 pacientov, 40 %). Cystická MTS sa diagnostikovala u 9 pacientov (22,5 %; p = 0,002) (obr. 1).
Obr. 1. Charakteristika MTS do LU na krku pri neznámom primárnom tumore 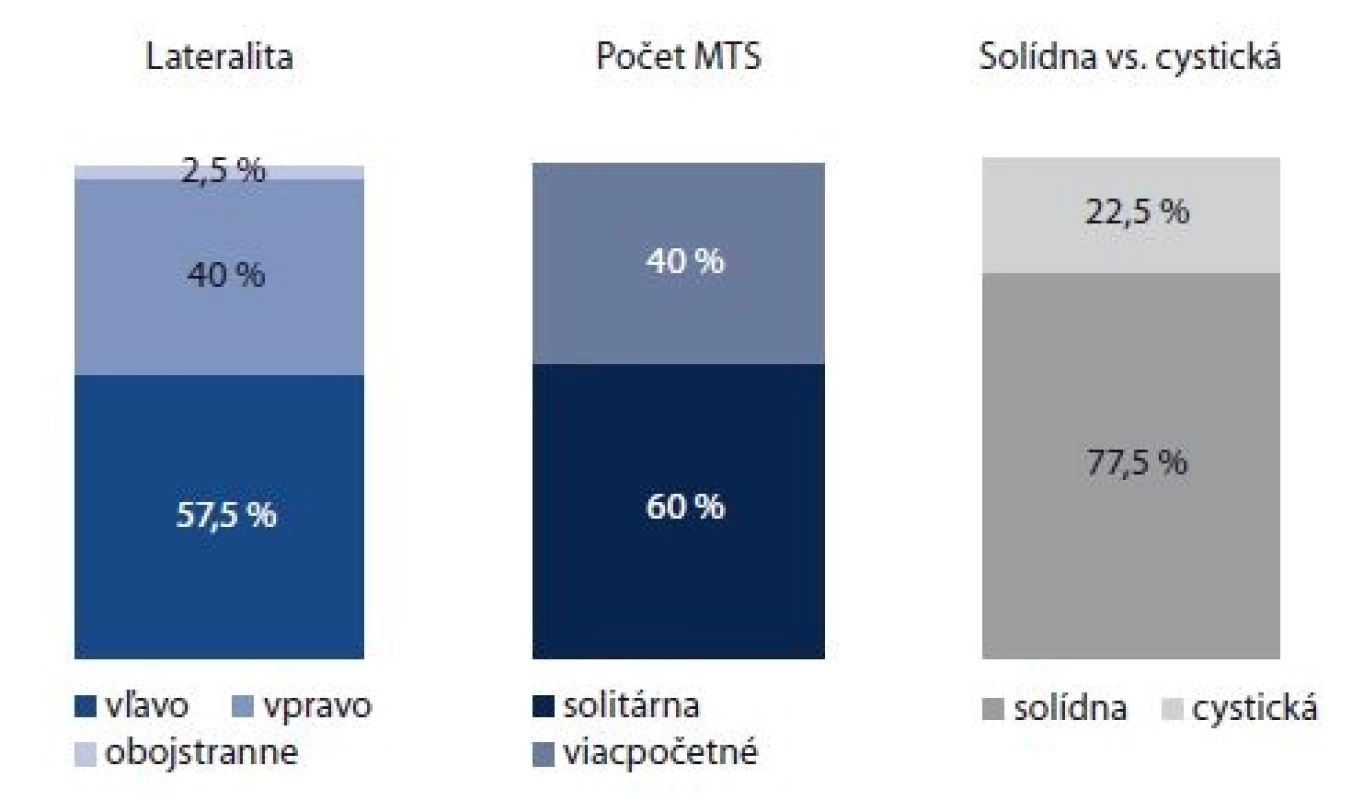
MTS – metastáza, LU – lymfatické uzliny Najčastejšie sme zistili MTS v LU v štádiu N2 (60 %, p = 0,021) (graf 1). MTS boli signifikantne častejšie postihnuté LU v hornej časti krku – level II a III (70 %; p = 0,018) (graf 2). Histopatologickým vyšetrením sa najčastejšie diagnostikoval zle diferencovaný spinocelulárny karcinóm (40 %) a nediferencovaný karcinóm (27,5 %) (graf 3).
Graf 1. N štádium MTS do LU krku pri neznámom primárnom tumore (podľa TNM klasifi kácie). 
MTS – metastáza, LU – lymfatické uzliny Graf 2. Lokalizácia MTS na krku. 
MTS – metastáza Graf 3. Výsledok histopatologického vyšetrenia z MTS. 
MTS – metastáza, CA – karcinom U všetkých pacientov bola MTS v LU potvrdená histopatologickým vyšetrením – z predchádzajúcej excízie, exstirpácie LU alebo na základe peroperačnej histológie. CT vyšetrenie sa realizovalo u všetkých pacientov, a to u 90 % pred panendoskopickým vyšetrením v celkovej anestézii. Samotné ultrasonografia krku predoperačne bolo realizované u 10 %, týmto sa následne doplnilo aj CT vyšetrenie krku.
Panendoskopické vyšetrenie v celkovej anestézii sa vykonalo u všetkých pacientov. Ipsilaterálna tonzilektómia (TE) sa realizovala u 34 (80 %). U zvyšných 6 sa TE neindikovala – u 2 sa zistilo origo pri panendoskopickom vyšetrení a u 4 bola vykonaná TE v minulosti. Odber slepých vzoriek z nosohltana, koreňa jazyka a piriformného recesu na histopatologické vyšetrenie sa vykonal u 38 pacientov (95 %).
PET/CT vyšetrenie sa indikovalo u 12 pacientov (30 %). U 3 pacientov (7,5 %) sa PET/CT vykonalo ešte pred panendoskopickým vyšetrením v celkovej anestézii. Ani jednom prípade sa PET/CT vyšetrením origo nezobrazilo. Po panendoskopickom vyšetrení v celkovej anestézii so slepými excíziami a ipsilaterálnou TE sa detegovalo origo u 2 z nich (tonzila a koreň jazyka). U zvyšných 9 pacientov (22,5 %) sa PET/CT realizovalo až po panendoskopickom vyšetrení. Primárny nádor sa nenašiel ani u jedného z nich.
Pacienti boli následne odoslaní na konzultáciu onkológom. Pri nami nedetegovanom origu bolo doplnené pľúcne, gastroenterologické a gynekologické/urologické vyšetrenie.
Po realizovaných vyšetreniach sme z pôvodného súboru 40 pacientov diagnostikovali origo u 21 (52,5 %). U 16 (40 %) sa primárny nádor našiel v hornom aerodigestívom trakte, u 5 (12,5 %) sa primárny nádor nachádzal mimo ORL oblasť. U 19 (47,5 %) sa nepodarilo origo identifikovať (obr. 2).
Obr. 2. Detekcia primárneho tumoru v sledovanom súbore. 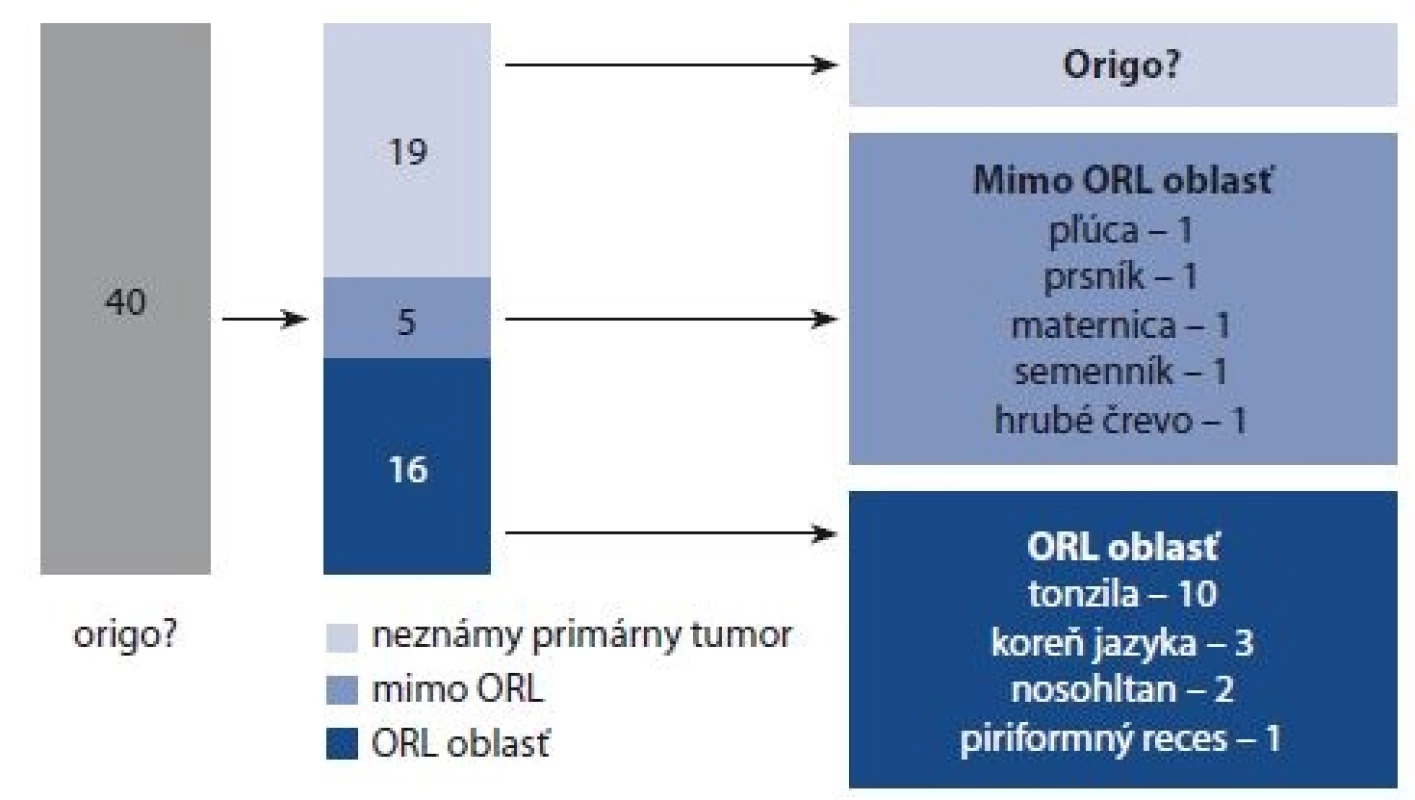
U žien sa primárny nádor detegoval najčastejšie v ORL oblasťi (54,5 %, p = 0,027), u väčšiny mužov sa origo nezistilo (55,2 %, p = 0,034). MTS lokalizovaná v hornej časti krku (level II, III) bola spojená s detekciou origa v ORL oblasti (45,1 %) prípadne sa origo nezistilo (48,4 %). Pri MTS lokalizovanej v dolnej časti krku sa najčastejšie diagnostikoval primárny tumor mimo ORL oblasť (66,7 %, p = 0,009). Pri MTS adenokarcinómu sa origo zistilo mimo ORL oblasť u 90 % (p = 0,0001). Pri MTS epidermoidného karcinómu či nediferencovaného karcinómu sa primárny tumor častejšie diagnostikoval v ORL oblasti. Pri cystickej MTS sa signifikantne častejšie origo detegovalo v ORL oblasti (66,7 %, p = 0,009) (tab. 1).
Tab. 1. Detekcia primárneho tumoru v sledovanom súbore. 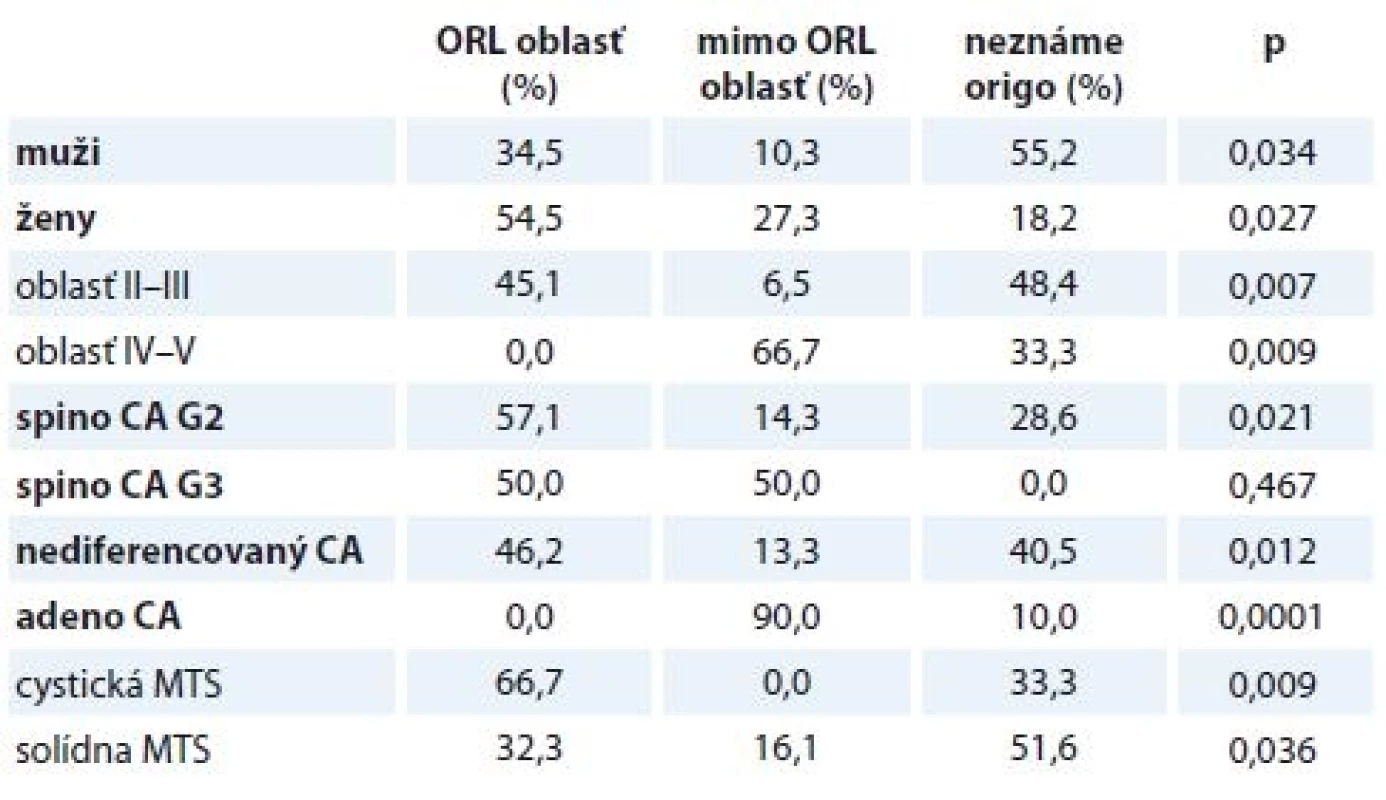
spino CA – spinocelulárny karcinóm, G2 – stredne diferencovaný, G3 – zle diferencovaný, adeno CA – adenokarcinóm, MTS – metastáza Diskusia
MTS do LU krku pri neznámom primárnom tumore sa zistí u 5 % pacientov s malígnym tumorom hlavy a krku. Incidencia je 0,34/100 000 obyvateľov za rok. Častejšie sa vyskytuje u mužov (80 %), priemerný vek je 60 rokov [3,5]. Podobné výsledky sme zaznamenali aj v našej štúdii.
Histologicky sa najčastejšie diagnos-tikuje MTS epidermoidného karcinómu (75 %), menej často MTS nediferencovaného karcinómu a MTS adenokarcinómu [3,6]. Aj v našom súbore sa najčastejšie detegovala MTS zle diferencovaného spinocelulárneho karcinómu (40 %) a nediferencovaného karcinómu (27,5 %).
V etiopatogenéze sa tak ako aj pri ostatných malígnych nádoroch horného aerodigestívneho traktu uplatňuje alkohol, fajčenie, malnutrícia, hypovitaminóza a infekcia ľudského papilomavíru (human papilloma virus – HPV) [7,8]. Tieto údaje sa potvrdili aj u našich pacientov. Z rizikových faktorov sme zaznamenali fajčenie u 52,6 % a alkohol u 27,1 %. V manažmente pacientov s MTS do LU na krku je vždy potrebné komplexné pátranie po okultnom nádore. Detekcia origa umožňuje cielenú špecifickú liečbu, zlepšuje prognózu, znižuje morbiditu asociovanú s externou rádioterapiou aj skorú diagnostiku prípadnej lokoregionálnej recidívy. Po ukončení liečby je potrebná dlhodobá dôsledná dispenzarizácia, pretože origo sa v priebehu dispenzarizácie zistí u 10–50 %, najčastejšie v orofaryngu, epifaryngu a hypofaryngu [3]. V diagnostickom postupe má dôležitú úlohu klinické ambulantné vyšetrenie. To zahŕňa celú ORL oblasť vrátane vlasatej časti hlavy, kože tváre a vonkajšieho zvukovodu. Potrebné je detailné vyšetrenie dutiny ústnej a hltana spolu s digitálnou palpáciou tonzíl a koreňa jazyka. Súčasťou je endoskopické vyšetrenie nosovej dutiny, nosohltana, hypofaryngu a hrtana. Zvýšenú pozornosť treba venovať typickým lokalitám výskytu okultného karcinómu – nosohltan, koreň jazyka, podnebné mandle a piriformné recesy [3,5,6]. MTS v LU na krku je najčastejšie v oblasti II a III. Lokalizácia MTS pomáha v pátraní po primárnom tumore. Lymfadenopatia v oblasti II a III naznačuje možné origo v podnebnej mandli, koreni jazyka, hypofaryngu a supraglotickej časti hrtana. Na druhej strane lymfadenopatia v dolnej časti krku (level IV a Vb) svedčí skôr o primárnom tumore mimo ORL oblasť (gastrointestinálny trakt, pľúca, prsník, urogenitálny trakt) [4,6]. Tieto výsledky sa potvrdili aj v našom súbore.
Pozornosť treba venovať aj nálezu cystickej MTS, ktorá sa najčastejšie nachádza v oblasti II a je typická pre primárny nádor podnebnej mandle a koreňa jazyka. Veľké cystické MTS sú charakteristické aj pre HPV pozitívne nádory hlavy a krku. Typicky ide o malé karcinómy (T1, event. neznáme origo) orofaryngu (podnebná mandľa, koreň jazyka) u mladších pacientov (do 60 rokov) s negatívnou fajčiarskou anamnézou. Histologicky sa zistí nízko diferencovaný nekeratinizujúci karcinóm, bazaloidný typ [7–9].
Dôležitou súčasťou diagnostického algoritmu sú zobrazovacie vyšetrenia, ktoré sa odporúča realizovať pred invazívnym chirurgickým výkonom, aby sa zabránilo falošnej interpretácii výsledkov. Metódou voľby je CT vyšetrenie, ktoré podáva detailné morfologické informácie, avšak detekcia origa sa zistí iba u 10–20 %. MRI vyšetrenie má vyššiu rozlišovaciu schopnosť jednotlivých tkanív. Pomocou MRI je možne detegovať origo u 30 % [3,6]. Pri CT/MRI je potrebné zobraziť aj prinosové dutiny, aby sa vylúčilo prípadné origo v tejto oblasti.
PET je moderná vyšetrovacia metóda, ktorá umožňuje neinvazívne určenie metabolických pochodov in vivo. V súčasnosti sa takmer výhradne používa spolu s CT vyšetrením (PET/CT). Toto vyšetrenie je schopné odhaľovať metabolické zmeny, ktoré predchádzajú zmeny anatomické (štrukturálne), zobraziteľné inými diagnostickými metódami. Tak je možné prispieť k lepšej diagnostike nádorových chorôb a detegovať aj existujúce vzdialené MTS [10]. Detekcia okultného karcinómu pomocou PET/CT sa udáva u 30–50 % [11]. Nevýhodou PET/CT je nižšia senzitivita v diagnostike okultných karcinómov Waldayerovho lymfatického okruhu, ako aj falošná pozitivita tohto vyšetrenia spôsobená fyziologicky zvýšeným metabolizmom lymfoepitelového tkaniva horného aerodigestívneho traktu. Nevýhodou je taktiež výrazne vyššia radiačná záťaž (5–7 mSv pri CT vs. 23–25 mSv pri PET/CT). Toto vyšetrenie je tiež cenovo drahšie a menej dostupné v porovnaní s CT a MRI vyšetrením [10].
V nami sledovanom súbore sa pomocou PET/CT vyšetrenia nediagnostikoval primárny tumor ani u jedného pacienta. Falošnú negativitu sme zaznamenali u dvoch, ktorým sa PET/CT vyšetrením primárny nádor nezobrazil, avšak pri panendoskopickom vyšetrení sa origo našlo.
Na našom pracovisku je štandardom CT vyšetrenie, ktoré indikujeme pred invazívnym výkonom v celkovej anestézii. PET/CT vyšetrenie v rámci diagnostického algoritmu u pacientov s MTS do LU na krku pri neznámom primárnom neodporúčame ako primárne vyšetrenie. Toto vyšetrenie by malo byť rezervované pre pacientov, ktorým nebolo konvenčnými zobrazovacími metódami ani panendoskopickým vyšetrením detegované origo, alebo u pacientov, u ktorých predpokladáme lokalitu primárneho tumoru mimo ORL oblasť.
Výsledok cytologického alebo histologického vyšetrenia MTS určí ďalší postup. Adenokarcinóm dovoľuje suponovať origo mimo ORL oblasť, kdežto u chorého so spinocelulárnym či nediferencovaným karcinómom sa primárny nádor s najväčšou pravdepodobnosťou nachádza v hornom aerodigestívnom trakte a je indikované panendoskopické vyšetrenie v celkovej anestézii. Toto vyšetrenie sa považuje za najdôležitejšiu súčasť diagnostického algoritmu pacientov s MTS do LU krku s neznámym primárnym tumorom. Ide o kompletné endoskopické vyšetrenie prehĺtacích a dýchacích orgánov v celkovej anestézii – zahŕňa rinoskópiu, epifaryngoskópiu, laryngoskópiu, hypofaryngoskópiu a ezofagoskópiu. Súčasťou je palpačné vyšetrenie koreňa jazyka. Vykonáva sa odber vzoriek zo suspektných potenciálnych primárnych ložísk – nodozita, slizničná hyperplázia, infiltrácia, sliznica krvácajúca na dotyk. Pri negatívnom náleze, t. j. fyziologickom náleze v hornom aerodigestívnom trakte sa odoberajú probatórne „slepé“ excízie zo sliznice nosohltana, koreňa jazyka a piriformného recesu. Následne sa vykoná ipsilaterálna TE, ktorá diagnostikuje okultný nádor až u 25 %. Probatórna excízia z povrchu tonzily je nedostatočná, udáva sa detekcia origa u 3 %. Aj u pacientov po TE v minulosti je možný vznik okultného karcinómu v reziduu tonzilárneho tkaniva, preto je potrebná aj kompletná exstirpácia rezidua po TE [3,12]. Niektorí autori indikujú obojstrannú TE [12–14].
V súlade s literárnymi údajmi postupujeme aj na našom pracovisku. Cytologické vyšetrenie neindikujeme. U pacientov s histologicky verifikovanou MTS do LU krku vykonávame panendoskopické vyšetrenie v celkovej anestézii s ipsilaterálnou TE a odberom slepých excízií z nosohltana, koreňa jazyka a piriformného recesu.
Na základe uvedených diagnostických postupov sme diagnostikovali primárny tumor u 52,5 %. Najčastejšie sa origo zistilo v podnebnej mandli (25 %).
Záver
MTS do LU na krku pri neznámom tumore je často lokalizovaná v hornej časti krku (level II a III) a jej pôvod je najčastejšie zle diferencovaný spinocelulárny karcinóm alebo nediferencovaný karcinóm.
V manažmente pacientov s touto chorobou je nevyhnutná interdisciplinárna spolupráca viacerých odborníkov. Identifikácia origa pri MTS v LU je dôležitá pre cielenú liečbu a tým aj zlepšenie prognózy ochorenia.
V rámci zobrazovacích metód je štandardom CT vyšetrenie. PET/CT vyšetrenie je schopné odhaľovať metabolické zmeny, ktoré predchádzajú zmeny anatomické (štrukturálne) zobraziteľné inými diagnostickými metódami. V ORL oblasti má však určité limity, dané predovšetkým fyziologicky zvýšeným metabolizmom v bunkách Waldayerovho lymfatického okruhu, čo vysvetľuje nižšiu senzitivitu a špecificitu tohto vyšetrenia v detekcii okultných karcinómov.
V diagnostickom algoritme je najdôležitejšie panendoskopické vyšetrenie, ipsilaterálna TE a odber „slepých“ vzoriek z kritických oblastí – nosohltana, koreňa jazyka a hruškovitého zálivu.
Aj napriek exaktnému použitiu dostupných zobrazovacích a endoskopických metód nie je možné primárny tumor u mnohých pacientov identifikovať.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Barbora Uhliarová, Ph.D.
Oddelenie otorinolaryngológie FNsP FD Roosevelta
Kollárova 2 036 59 Martin
e-mail: b.uhliarova@gmail.com
Obdržané: 3. 1. 2018
Prijaté: 18. 6. 2018
Zdroje
1. Gočárová K, Špánik S. Zriedkavé nádory hlavy a krku. Onkológia 2013; 8 (2): 78–82.
2. Kozhanov LG, Shatskaia NK, Luchikhin LA. Principles of early diagnosis of malignant neoplasms in ENT organs. Vestn Otorinolaringol 2008; 5 : 7–10.
3. Čelakovský P, Plzák J, Betka J (eds). Krční metastázy. Tobiáš 2012 : 328.
4. Chernock RD, Lewis JS. Approach to metastatic carcinoma of unknown primary in the head and neck: squamous cell carcinoma and beyond. Head Neck Pathol 2015; 9 (1): 6–15. doi: 10.1007/s12105-015-0616-2.
5. Zdražil B, Profant M, Povinec P. Prínos PET/CT vyšetrenia do diagnostiky neznámeho primárneho tumoru s metastázovaním do krčných lymfatických uzlín – naše skúsenosti. Otorinolaryng a Foniat 2012; 61 (1): 53–56.
6. Issing WJ, Taleban B, Tauber S. Diagnosis and management of carcinoma of unknown primary in the head and neck. Eur Arch Otorhinolaryngol 2003; 260 (8): 436–443. doi: 10.1007/s00405-003-0585-z.
7. Binková H, Horáková Z, Kostřica R et al. Narůstající incidence HPV pozitivních orofaryngeálních karcinomů. Otorinolaryng a Foniat 2015; 64 (4): 205–212.
8. Boscolo-Rizzo P, Schroeder L, Romeo S et al. The prevalence of human papillomavirus in squamous cell carcinoma of unknownprimary site metastatic to neck lymph nodes: a systematic review. Clin Exp Metastasis 2015; 32 (8): 835–845. doi: 10.1007/s10585-015-9744-z.
9. Švajdler M, Laco J, Ondič O et al. HPV-asociované karcinómy hlavy a krku: Aktualizácia poznatkov a odporúčania pre prax. Cesk slov Patol 2016; 52 (3): 130–138.
10. Uhliarová B, Švec M. Využitie PET/CT v otorinolaryngológii. Slov lek 2017; 9-10 : 18-24.
11. Abouzied MM, Fathala A, Alsugair A et al. Role of fluorodeoxyglucose-positron emission tomography/ computed tomography in the evaluation of head and neck carcinoma. World J Nucl Med 2017; 16 (4): 257–265. doi: 10.4103/wjnm.WJNM_40_17.
12. Mackenzie K, Watson M, Jankowska P et al. Investigation and management of the unknown primary with metastatic neck disease: United Kingdom National Multidisciplinary Guidelines. J Laryngol Otol 2016; 130 (Suppl 2): S170–S175. doi: 10.1017/S0022215116000591.
13. Byrd JK, Smith KJ, de Almeida JR et al. Transoral robotic surgery and the unknown primary: a cost-effectiveness analysis. Otolaryngol Head Neck Surg 2014; 150 (6): 976–982. doi: 10.1177/0194599814525746.
14. Theodoraki MN, Veit JA, Hoffmann TK et al. Synchronous bilateral tonsil carcinoma: case presentation and review of the literature. Infect Agent Cancer 2017; 12 : 38. doi: 10.1186/s13027-017-0146-5.
Štítky
Dětská onkologie Chirurgie všeobecná Onkologie
Článek Precizovaná onkologie
Článek vyšel v časopiseKlinická onkologie
Nejčtenější tento týden
2018 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Nejasný stín na plicích – kazuistika
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Precizovaná onkologie
- Využití mikroRNA ve slinách pro diagnostiku nádorových onemocnění
- Expresní analýza OIP5-AS1 u nemalobuněčného karcinomu plic
- Kombinovaný bioinformatický a literární přístup k identifikaci dlouhých nekódujících molekul RNA, které modulují signalizaci přes receptor vitaminu D u karcinomu prsu
- Monoklonální gamapatie nejasného významu (MGUS)
- Metastáza do lymfatických uzlín na krku pri neznámom primárnom tumore
- Výskyt a antibiotická rezistence enterobakterií izolovaných z klinického materiálu od pacientů s akutní leukemií
- Malígne melanómy kože vyrastajúce na nohe
- Metastázy karcinomu prsu do baze lební
- Primární branchiogenní karcinom
- Fludarabín v liečbe indolentného lymfómu s chylothoraxom
- Terapeutické účinky specifických inhibitorů CDK4/6 při léčbě pokročilých HR-pozitivních a HER2-negativních pokročilých karcinomů prsu
- Nové techniky IGRT – sledování povrchu těla pacienta (SIGRT)
- Klinická onkologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Monoklonální gamapatie nejasného významu (MGUS)
- Metastáza do lymfatických uzlín na krku pri neznámom primárnom tumore
- Výskyt a antibiotická rezistence enterobakterií izolovaných z klinického materiálu od pacientů s akutní leukemií
- Využití mikroRNA ve slinách pro diagnostiku nádorových onemocnění
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



