-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaLéčba hypertenze ve stáří
Treatment of hypertension in the old and very old
At present there are 1.93 million people aged over 65 years and 420,000 people aged over 80 years in the Czech Republic. Hypertension is one of the major risk factors of cardiovascular disease. Its prevalence increases with age and so does the number of other risk factors and comorbidities. Hypertension is characterised by reduced elasticity of large arteries and increased systolic and pulse pressure. The target levels of blood pressure are below 140/ 90 mmHg for persons aged 65 – 80, and below 150/ 90 mmHg in persons over 80 years. All five recommended groups of drugs are used in the treatment, preferably at lower doses and in fixed combinations. Diuretics and long-acting calcium channel blockers are most effective in reducing systolic and pulse pressure. An appropriate treatment of hypertension reduces the incidence of cardiovascular events and prolongs active life in the elderly.
Keywords:
hypertension – the old and very old – demography – pathophysiology – cardiovascular risk – treatment
Autoři: I. Řiháček
Působiště autorů: II. interní klinika LF MU a FN U sv. Anny v Brně
Vyšlo v časopise: Kardiol Rev Int Med 2017, 19(2): 102-105
Souhrn
V současné době žije v České republice 1,93 milionu osob starších 65 let a 420 tisíc osob starších 80 let. Hypertenze je jedním z nejzávažnějších rizikových faktorů kardiovaskulárních onemocnění. S rostoucím věkem narůstá její prevalence a zvyšuje se počet dalších rizikových faktorů a přidružených onemocnění. Hypertenze je charakterizována snížením elasticity velkých tepen a zvýšením hodnot systolického a pulzního tlaku. Cílové hodnoty tlaku jsou u starších osob (65 – 80 roků) pod 140/ 90 mm Hg, u velmi starých osob (nad 80 roků) pod 150/ 90 mm Hg. V léčbě používáme všech pět základních skupin léků s preferencí nižších dávek ve fixních kombinacích. Větší vliv na snížení hodnot systolického a pulzního tlaku mají diuretika a dlouhodobě působící blokátory kalciových kanálů. Správně zvolená léčba snižuje výskyt kardiovaskulárních příhod a prodlužuje aktivní život starších osob.
Klíčová slova:
hypertenze – stáří – demografie – patofyziologie – kardiovaskulární riziko – léčbaÚvod
Hypertenze je jedním z nejzávažnějších rizikových faktorů kardiovaskulárních onemocnění (KVO). S rostoucím věkem narůstá její prevalence a zvyšuje se počet dalších rizikových faktorů a přidružených onemocnění. V ČR umírá na KVO 43 % obyvatel (42 % mužů a 45 % žen) [1]. Přes pokroky a zlepšení výsledků léčby nejzávažnějších KVO, jako je infarkt myokardu (IM) a cévní mozková příhoda (CMP), zůstávají tato onemocnění nejčastější příčinou invalidity a úmrtnosti. Oproti rozvinutým zemím Evropy a Ameriky je u nás posunuta hranice vzniku ischemické choroby srdeční (ICHS) přibližně o 5 let do nižších věkových kategorií (55 – 60 roků), stejně jako průměrný věk dožití 76 let u mužů a 82 u žen [1]. Je tedy pochopitelné, že musíme klást důraz zejména na primární prevenci (předcházení těchto nemocí) s cílem kvalitně prodloužit aktivní věk naší populace. V klinických studiích je dobrým ukazatelem prodloužení věku dožití pokles celkové mortality. Moderní, cílená léčba hypertenze a přidružených nemocí je jedním z těchto opatření.
Demografie
V současné době (2015) žije v ČR 1,93 milionu obyvatel starších 65 let, což činí asi (18 %) populace (muži 15,5 %, ženy 21 %). Obyvatel starších 80 let žije v ČR 420 tisíc. V roce 2050 budou 3 miliony obyvatel starších 65 roků (1/3 populace) a asi 800 tisíc osob starších 80 let (tab. 1) [1].
Tab. 1. Demografické ukazatele obyvatel vyššího věku v ČR a výhled do roku 2050 [1]. ![Demografické ukazatele obyvatel vyššího věku v ČR a výhled do roku 2050 [1].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/6aec7f4b03f2d7017c9680ed1579e331.png)
Věkové kategorie
Se zvyšujícím se průměrným věkem populace se posunuje hranice mezi středním věkem a stářím. Vzniká nová kategorie seniorů nad 80 roků. Za starší jednice jsou považovány v současnosti osoby ve věku mezi 65 a 80 lety. Za velmi staré jedince jsou považovány osoby nad 80 roků. Toto dělení nelze vztáhnout na celou populaci. Řada osob nad 80 roků je velmi vitálních, mají nižší biologický věk, naopak někteří jedinci ve věku 65 roků jsou zcela invalidní a odkázáni na pomoc jiných. Více informací z primárně a sekundárně preventivních velkých klinických studií máme o léčbě a prognóze nemocných ve věku 60 – 75 roků. Naopak mnohem méně dat máme u osob nad 80 roků. Z těchto důvodů se u obou skupin přístup k terapii a cílové hodnoty léčby mírně liší. Vždy je však nutno postupovat přísně individuálně a léčbu přizpůsobit takzvaně „na míru“, dle individuálního rizika, přidružených onemocnění a biologického věku daného jedince [2,3].
Prevalance hypertenze
Výskyt hypertenze ve věku nad 65 roků je vysoký a můžeme jej odhadnout z dat v USA. Ve věku mezi 65 a 74 lety je to 60 % a nad 75 roků 70 % [4]. Častější než u mladších jedinců je izolovaná systolická hypertenze asi u 60 %, systolicko-diastolická asi u 30 % a samotná diastolická asi u 10 % hypertoniků (viz dále patofyziologie) [4,5]. Stejně jako u mladších jedinců se u většiny starších nemocných jedná o esenciální hypertenzi dobře reagující na terapii. Častěji se může u starších osob vyskytovat sekundární aterosklerotická renovaskulární hypertenze. Přidružena bývá cukrovka a ischemická choroba dolních končetin.
Patogeneze hypertenze starších osob
Charakteristickým rysem hypertenze starších osob je snížení elasticity a poddajnosti velkých tepen, která vede ke zvýšení systolického tlaku (TKs) a pulzního TK (PT) a ke snížení diastolického TK (TKd). PT vypočítáme z rozdílu mezi TKs a TKd. TK je charakterizován stálou a pulzatilní složkou. Složka stálá je určována srdečním výdejem a periferní cévní rezistencí. Odpovídá střednímu arteriálnímu tlaku, který počítá pouze s jednou třetinou hodnot PT. Pulzatilní složka je tvořena kolísáním hodnot TK kolem složky stálé. Je závislé na poddajnosti (v angličtině compliance, stiffness) velkých tepen, zejména aorty, a na ejekční frakci komor. Odpovídá PT. U mladších jedinců s dobrou tepennou poddajností je za zvýšení spíše TKd než TKs odpovědný zvýšený srdeční výdej. U starších nemocných vede snížení tepenné poddajnosti a zvýšení rychlosti šíření pulzní vlny (pulse wave velocity – PWV) k nárůstu hodnot TKs a PT. Důležitým ukazatelem je v tomto případě tepenná poddajnost, která je dána vlastnostmi stěny velkých tepen, zejména aorty a jejích větví. Snížení poddajnosti velkých tepen je způsobeno nejprve poruchou funkce endotelu, následně zvýšeným ukládáním tuku do cévní stěny (ateroskleróza) a také úbytkem elastických vláken oproti kolagenním. Pulzní vlna vzniká při vypuzení krve z komory do aorty, šíří se elastickými tepnami a v místě přechodu krve do svalových tepen dochází k jejímu odrazu a návratu zpět k srdci. Při poklesu poddajnosti velkých tepen nastává rychlejší dopředné i zpětné šíření pulzní vlny, která se pak srazí a superponuje s následnou pulzní vlnou jdoucí ze srdce, a zvyšuje tak hodnotu TKs a PT. Každý systolický stah srdce s vyprázdněním objemu levé komory (LK) do rigidních a nepoddajných cév (nedojde k jejich adekvátnímu roztažení a pojmutí objemu krve) vede ke zvýšení TKs. Příčinou poklesu TKd je nedostatečné roztažení velkých tepen v systole, a tím snížení jejich kapacitní a pulzové funkce. Následuje pokles průtoku krve v periferním arteriálním stromu se snížením TKd, a to i přesto, že ve vyšším věku dochází k hyalinní degeneraci medie sítě prekapilárních cév, a tím ke zvýšení periferní cévní rezistence.
Zvýšení PT a TKs zvyšuje dotížení LK, roste spotřeba kyslíku v myokardu, dochází k poruše relaxace LK (diastolická dysfunkce), hypertrofii Levé komory a k subendokardiální ischemii ať již s přítomnou nebo nepřítomnou stenózou koronárních tepen. Srdeční ischemie může vést k srdečnímu selhání (systolická dysfunkce). Vyšší hodnoty TKs a PT s nízkou hodnotou TKd (pod 65 – 70 mm Hg), zejména u nemocných s izolovanou systolickou hypertenzí a/ nebo aterosklerotickým koronárním postižením, vedou ke zvýšení nemocnosti a úmrtnosti na ICHS a k negativnímu projevu tzv. J křivky [6,7]. Vyšší PT představuje zvýšené riziko vzniku fibrilace síní a s tím spojené další komplikace (kardioembolické příhody a srdeční selhání) [8].
Kardiovaskulární riziko
KV riziko je ve stáří obecně vysoké. Ve věku nad 65 roků nelze ke stratifikaci rizika používat tabulky SCORE. Podle tabulek by téměř všichni jedinci byli ve vysokém nebo ve velmi vysokém KV riziku. Toto neplatí absolutně, jak bylo uvedeno výše. Na druhé straně mají starší hypertonici až 4× větší benefit z léčby než mladší jedinci. U nemocných s diabetem a izolovanou systolickou hypertenzí je tento užitek ještě vyšší (studie SHEP, Syst-Eur, Hyvet) (tab. 2) [9 – 11]. Starší hypertonici mají více přidružených rizikových faktorů a nemocí, které významně ovlivňují strategii léčby. Z nejvýznamnějších lze jmenovat cukrovku až u 25 %, hyperlipoproteinemii až u 60 %, hypertrofii LK srdeční s poruchou diastolické funkce nebo bez poruchy diastolické funkce u 10 – 40 %, ICHS u 20 – 30 %, srdeční selhání u 10 – 20 %, obezitu, aterosklerotické postižení mozkových a končetinových tepen, fibrilaci síní u 5 – 10 %, osteoporózu, degenerativní onemocnění kloubů a páteře, onemocnění plic a onkologická onemocnění. Ve stáří je také častější chronické selhání ledvin.
Tab. 2. Vliv léčby hypertenze starších osob na kardiovaskulární mortalitu. Velké randomizované primárně a sekundárně preventivní klinické studie [9–11,13–18]. ![Vliv léčby hypertenze starších osob na kardiovaskulární mortalitu. Velké randomizované primárně a sekundárně preventivní klinické studie [9–11,13–18].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/a2a045cbd6bb0e98b9a926dfa4078f0a.png)
věk – průměrný věk ve studii, TK placebo – průměrné hodnoty TK při léčbě placebem, TK léčba – průměrné hodnoty TK při aktivní léčbě, Rozdíl – rozdíl hodnot TK mezi placebem a aktivní léčbou, CMP – cévní mozková příhoda, ICHS – ischemická choroba srdeční, KVP – kardiovaskulární příhody, CMP, ICHS, KVP – pokles úmrtí na CMP, ICHS a všechny KVP při aktivní léčbě oproti placebu *hodnoty jsou statisticky nevýznamné Stanovení diagnózy hypertenze a měření TK
Diagnóza hypertenze se stejně jako u mladších osob stanoví opakovaným měření TK. Používáme standardní tonometry pro auskultační měření nebo oscilometrické poloautomatické nebo plně automatické přístroje. Krevní tlak měříme v ambulanci lékaře (kazuální TK), u spolupracujících nemocných můžeme využít domácí měření TK a nejvíce údajů získáme z 24hodinového ambulantního monitorování TK (AMTK). Používáme stejné rozměry manžet dle obvodu paže jako v běžné populaci. Oproti mladším jedincům má měření TK ve stáří určitá specifika. Jak bylo uvedeno výše, častější je systolická hypertenze. U starších osob se někdy objevuje auskultační mezera (auskultační gap), pseudohypertenze a ortostatická hypotenze. Ve stáří je častější výskyt syndromu bílého pláště, hypertenze bílého pláště, maskované hypertenze a maskované nekontrolované hypertenze, které můžeme zjistit pomocí AMTK.
Auskultační mezera
U starších pacientů s vysokým TKs a PT někdy dojde ve třetí Korotkovově fázi k vymizení ozev a jejich následnému obnovení při dalším vypouštění manžety. Vzniká zřejmě na podkladě intraarteriálního kolísání TK (alternující pulz) a bývá častější u nemocných s postižením cílových orgánů. Je důležitá z hlediska možného stanovení falešně nízkých hodnot TKs a/ nebo falešně vysokých hodnot TKd.
Pseudohypertenze
Objevuje se vzácně u starých pacientů s rigidní stěnou muskulárních tepen, která není stlačitelná manžetou nafouknutou na maximální hodnotu TKs. V tomto případě je stále měřitelný pulz na vřetenní nebo pažní tepně (pozitivní Oslerův příznak). Vysoké hodnoty TKs neodpovídají nízkému poškození cílových orgánů, při léčbě mají nemocní příznaky hypotenze. Při podezření na pseudohypertenzi je nutno provést přímé intraarteriální měření TK ve vřetenní tepně.
Ortostatická hypotenze
Ortostatická hypotenze je definována jako pokles TK ve 3. minutě po postavení o více než 20 mm Hg TKs a/ nebo 10 mm Hg TKd. U těchto nemocných je třeba upravit léčbu a pátrat po autonomní nervové dysfunkci (noční hypertenze při AMTK). U starších osob je vhodné měřit tlak v sedě a také po 3 min ve stoji [12].
Cílové hodnoty TK a zahájení léčby
U starších osob (65 – 80 roků) jsou cílové hodnoty TK stejné jako v běžné populaci – TK pod 140/ 90 mm Hg, u diabetiků je ideální TKd v rozmezí 80 – 85 mm Hg. Léčbu zahajujeme při opakovaném zvýšení TK na 140/ 90 mm Hg a výše.
U velmi starých osob (nad 80 roků) jsou cílové hodnoty TK pod 150/ 90 mm Hg. Terapii zahajujeme při opakovaném zvýšení TK na 160/ 90 mm Hg a výše (tab. 3) [2,3]. Léčbu začínáme vždy nízkou dávkou léku (obvykle poloviční než u mladších jedinců) a zvyšujeme ji v intervalu 4 týdnů. TK snižujeme pomalu a postupně, nejvíce o 10 mm Hg za měsíc, cílových hodnot můžeme dosáhnout v průběhu 3 – 6 měsíců. Časné zahájení léčby i v této věkové kategorii vede k dlouhodobému snížení výskytu KV příhod, jak bylo prokázáno při ročním sledování odslepených větví a následně již všech léčených pacientů při pokračování studie HYVET [11].
Tab. 3. Zahájení léčby a cílové hodnoty TK u starších pacientů, stratifikace rizika podle hodnot PT. 
TK – krevní tlak (mm Hg), AMTK – 24hodinová ambulantní monitorování tlaku (mm Hg), PT – pulzní tlak (mm Hg), nz – není známo U obou skupin je v počátku léčby vhodné kontrolovat některé laboratorní parametry (kreatinin, jaterní testy, draslík, glykemii) podle typu užívané medikace. Cíleným ovlivněním dalších faktorů, zejména metabolických, maximálně snížíme riziko vzniku a progrese aterosklerózy, poškození mikrocirkulace (ledviny, remodelace tepen a srdečního svalu), a tím i výskyt KV příhod [2,3].
Nefarmakologická léčba – změna životního stylu
Pro starší nemocné platí stejná doporučení jako u mladších jedinců, snad jen s poznámkou k opatrnosti při výrazném omezení příjmu soli (pod 6 g/ den), kdy může dojít ke snížení objemu cirkulující tekutiny a k poklesu TK či funkce ledvin. Výhodné je snížení hmotnosti u obézních jedinců. Asi nejdůležitějším doporučením je pravidelná vytrvalostní fyzická zátěž (ideálně chůze, 7× týdně 45 min) [2,3].
Farmakologická léčba
K léčbě hypertenze je v současnosti doporučováno všech pět základních tříd antihypertenziv [2,3]. U starších pacientů však bylo podle metaanalýz údajů klinických studií zjištěno, že v prevenci CMP a nově vzniklé cukrovky 2. typu jsou dříve užívané betablokátory (zejména atenolol) méně účinné než léčba moderními léky – ACE inhibitory, sartany, dlouhodobě působícími dihydropyridinovými kalciovými blokátory a nízkými dávkami thiazidových diuretik, nejlépe indapamidem. Betablokátory, zejména beta1 kardioselektivní, jsou vhodné u pacientů se zvýšenou aktivitou sympatiku, s anginou pectoris, po IM a u nemocných se srdečním selháním při snížené funkci LK. Nízké dávky diuretik a dlouhodobě působící blokátory kalciových kanálů mají větší vliv na snížení TKs a PT, a jsou proto u starších jedinců velmi vhodné do kombinací. Doporučovat bychom měli léky s prokázaným 24hodinovým působením, v jednoduchém dávkování, nejlépe 1× denně (zlepšení přístupu k léčbě). Vzhledem k velmi dobré účinnosti kombinací a prokázanému tkáňovému působení výše uvedených léků jsou nejlepší volbou fixní kombinace blokátorů renin-angiotenzinového systému s indapamidem a/ nebo s dihydropyridinovým blokátorem kalciových kanálů (jednoduché dávkování a snížení počtu užívaných tablet) (tab. 4 a 5) [2,3].
Tab. 4. Vhodné dvoj- a trojkombinace antihypertenziv v léčbě starších osob. V trojkombinaci by mělo být vždy diuretikum. 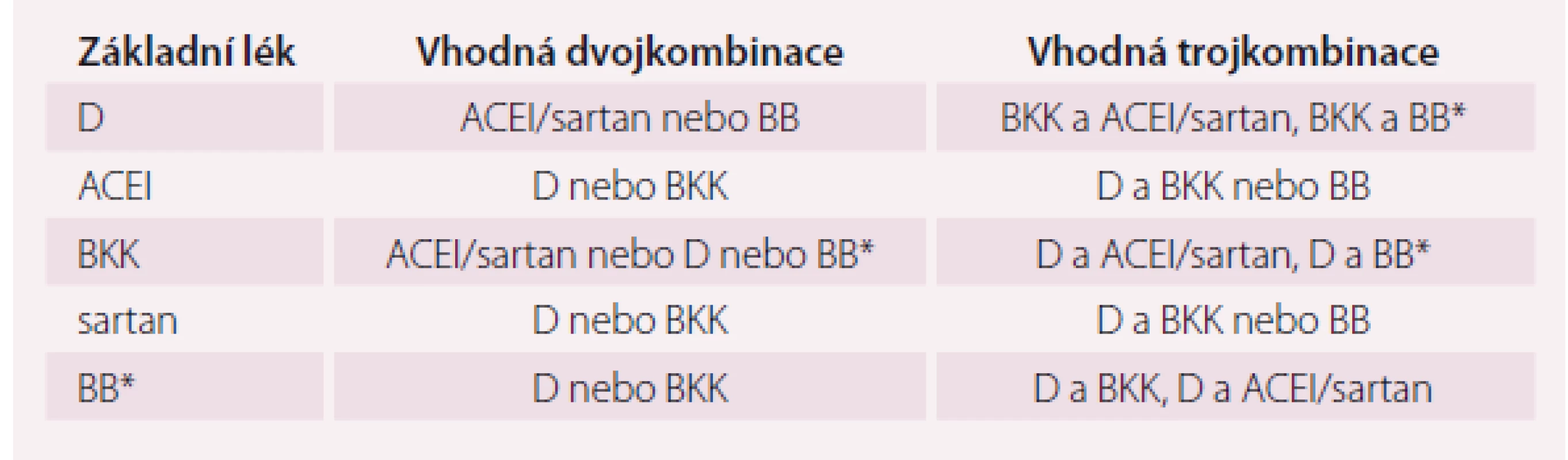
D – diuretikum, ACEI – inhibitor angiotenzin-konvertázy, BKK – blokátor kalciového kanálu, BB – betablokátor *kombinace vždy jen s dihydropyridinovým BKK, ostatní BKK nejsou vhodné Tab. 5. Hypertenze starších osob a přidružená onemocnění – volba vhodného léku, kombinace. 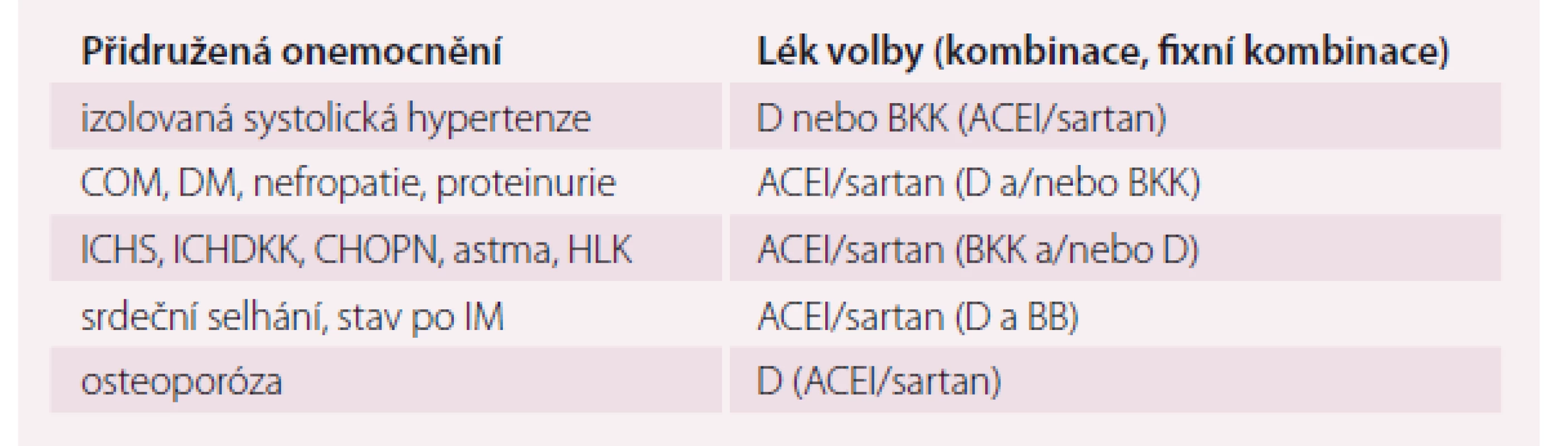
D – diuretikum, ACEI – inhibitor angiotenzin-konvertázy, BKK – blokátor kalciového kanálu, BB – betablokátor, ACEI/sartan – inhibitor angiotenzin-konvertázy nebo sartan, HLK – hypertrofie levé komory srdeční, DM – diabetes mellitus, COM – cévní onemocnění mozku, ICHS – chronická ischemická choroba srdeční, ICHDKK – ischemická choroba dolních končetin, IM – infarkt myokardu, CHOPN – chronická bronchitida Závěr
V budoucnosti bude v populaci přibývat starších osob s vyšším KV rizikem. Ve vyšším věku je hypertenze charakterizována snížením elasticity velkých tepen a zvýšením hodnot TKs a PT. Cílové hodnoty TK u starších osob (65 – 80 roků) jsou pod 140/ 90 mm Hg, u velmi starých osob (nad 80 roků) pod 150/ 90 mm Hg. V léčbě používáme všech pět základních skupin léků s preferencí nižších dávek ve fixních kombinacích. Větší vliv na snížení hodnot TKs a PT mají diuretika a dlouhodobě působící blokátory kalciových kanálů. Správně zvolená léčba hypertenze snižuje výskyt KV příhod a prodlužuje aktivní život starších osob i seniorů.
Práce je součástí grantového výzkumu Specifický výzkum, projekt kategorie A, MUNI/ A/ 0949/ 2016. Diferenciální diagnostika a odhad prognózy interních nemocí.
Doručeno do redakce: 3. 3. 2017
Přijato po recenzi: 9. 5. 2017
MU Dr. Ivan Řiháček, Ph.D.
www.fnusa.cz
ivan.rihacek@fnusa.cz
Zdroje
1. Ústav zdravotnických informací a statistiky. Ročenka 2015, Praha. Dostupné z: http:/ / www.uzis.cz/ katalog/ rocenky/ zdravotnicka-rocenka-ceske-republiky 2015.
2. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ ESC guidelines for the management of arterial hypertension. The task force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Eur Heart J2013; 34(28): 2159 – 2219. doi: 10.1093/ eurheartj/ eht151.
3. Filipovský J, Widimský J jr, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012; 58(10): 785 – 801.
4. Burt VL, Whelton P, Roccella EJ at al. Prevalence of hypertension in the us adult population: results from the Third National Health and Nutrition Examination Survey, 1988 – 1991. Hypertension 1995; 25(3): 305 – 313. doi: 10.1161/ 01.HYP.25.3.305.
5. Kannel WB, Wolf PA, McGee DL et al. Systolic blood pressure, arterial rigidity and stroke. The Framingham study. JAMA 1981; 245(1): 1225 – 1228. doi: 10.1001/ jama.1981.03310370017013.
6. Dart AM, Kingwell BA. Pulse pressure – a review of mechanism and clinical relevance. J Am Coll Cardiol 2001; 37(4): 975 – 984.
7. Millar JA, Lever AF. Implications of pulse pressure as a predictor of cardiac risk in patients with hypertension. Hypertension 2000; 36(5): 907 – 911. doi: 10.1161/ 01.HYP.36.5.907.
8. Mitchell GF, Vasan RS, Keyes MJ et al. Pulse pressure and risk of new-onset atrial fibrillation. JAMA 2007; 297(7): 709 – 715. doi: 10.1001/ jama.297.7.709.
9. SHEP Cooperative Research Group. Prevention of stroke by antihypertensive drug treatment in older persons with isolated systolic hypertension. JAMA 1991; 265(24): 3255 – 3264. doi: 10.1001/ jama.1991.03460240051027.
10. Staesen NJ, Fagard R, Thijs L et al. Morbidity and mortality in the placebo controlled European trial on isolated systolic hypertension in the elderly. Lancet 1997; 350(9080): 757 – 764. doi: 10.1016/ S0140-6736(97)05381-6.
11. Beckett NS, Peters R, Fletcher AE et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358(18): 1887 – 1898. doi: 10.1056/ NEJMoa0801369.
12. Pickering TG, Hall JE, Appel LJ et al. Recommendations for blood pressure measurement in humans: an AHA scientific statement from the Council on High Blood Pressure Research Professional and Public Education Subcommittee. J Clin Hypertens 2005; 7(2): 102 – 109. doi: 10.1111/ j.1524-6175.2005.04377.x.
13. Wang GJ, Staesen JA, Gong L et al. Chinese trial of isolated systolic hypertension in the elderly. Arch Intern Med 2000; 160(2): 211 – 220. doi: 10.1001/ archinte.160.2.211.
14. Dahlof B, Lindholm LH, Hansson L et al. Morbidity and mortality in the Swedish trial in old patients with hypertension (STOP-Hypertension). Lancet 1991; 338(8778): 1281 – 1285. doi: 10.1016/ 0140-6736(91)92589-T.
15. MRC Working Party. Medical Research Council trial of treatment of hypertension in older adults: principal results. BMJ 1992; 304(6824): 405 – 412. doi: 10.1136/ bmj.304.6824.405.
16. Patel A, MacMahon S, Chaimers J et al. ADVANCE Collaborative Group. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 370(9590): 829 – 840. doi: 10.1016/ S0140-6736(07)61303-8.
17. PROGRESS Collaborative Group. Randomized trial of a perindopril-based blood blood-pressure-lowering regimen among 6105 individuals with previous stroke or transient ischaemic attack. Lancet 2001; 358(9287): 1033 – 1041 doi: 10.1016/ S0140-6736(01)06178-5.
18. Fox KM. The EURopean trial On reduction of cardiac events with Perindopril in stable coronary Artery disease Investigators. Efficacy of perindopril in reduction of cardiovascular events among patients with stable coronary artery disease: randomised, double-blind, placebo-controlled, multicentre trial (the EUROPA study). Lancet 2003; 362/ 9386): 782 – 788. doi: 10.1016/ S0140-6736(03)14286-9.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2017 Číslo 2- S MUDr. Štěpánem Budkou o rizicích obezity pro fertilitu ze všech úhlů pohledu
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- Léčba hypertenze ve stáří
- Kontrola krevního tlaku v primární a sekundární prevenci cévní mozkové příhody
- Endokrinní hypertenze
- Vztah mezi krevním tlakem a bolestí – co už víme?
- Vybrané poznámky ke studii FOURIER
- Implementace Doporučení pro diagnostiku a léčbu srdečního selhání 2016 do klinické praxe – úloha ivabradinu
- Farmakologická léčba srdečního selhání se zachovalou ejekční frakcí
- Elektrokardiogram a kardiostimulace
-
Intervence kardiovaskulárního rizika –
proč vítězíme a selháváme? - Hypertenze v klinické praxi
- Jaké jsou cílové hodnoty krevního tlaku u srdečního selhání?
- Nové fixní kombinace antihypertenziv
- Hypertenze a srdeční selhání
- Hypertenze a ischemická choroba srdeční – dva nebezpeční sourozenci
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Jaké jsou cílové hodnoty krevního tlaku u srdečního selhání?
- Nové fixní kombinace antihypertenziv
- Elektrokardiogram a kardiostimulace
- Farmakologická léčba srdečního selhání se zachovalou ejekční frakcí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



