-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kontrola krevního tlaku v primární a sekundární prevenci cévní mozkové příhody
Control of blood pressure in primary and secondary prevention of stroke
Primary and secondary prevention measures significantly reduce the risk of stroke. Hypertension is its most important risk factor. A slight decrease in systolic-diastolic blood pressure results in a 42% decrease in the incidence of stroke. Antihypertensive therapy reduces the likelihood of relapse in patients who have already had a stroke, including those whose blood pressure is considered normal. Evidence supporting such treatment was obtained primarily for the combination of an ACE inhibitor with a diuretic. The use of angiotensin II receptor blocker in a small dose has turned out to be safe.
Keywords:
hypertension – stroke – primary and secondary prevention
Autoři: M. Souček 1,2; I. Řiháček 1
Působiště autorů: II. interní klinika LF MU a FN U sv. Anny v Brně 1; Mezinárodní centrum klinického výzkumu, FN u sv. Anny v Brně 2
Vyšlo v časopise: Kardiol Rev Int Med 2017, 19(2): 106-110
Souhrn
Primární a sekundární preventivní opatření významně snižují riziko vzniku cévní mozkové příhody. Hypertenze je jejím nejvýznamnějším rizikovým faktorem. Mírné snížení hodnot systolicko-diastolického krevního tlaku vede k 42% poklesu incidence cévní mozkové příhody. U pacientů, kteří již prodělali mozkovou příhodu, snižuje antihypertenzní léčba pravděpodobnost recidivy, a to i těch, jejichž krevní tlak je považován za normální. Důkazy pro takovou léčbu byly získány především pro kombinaci ACE inhibitoru s diuretikem. Použití blokátoru receptorů pro angiotenzin II v malé dávce se ukazuje jako bezpečné.
Klíčová slova:
hypertenze – cévní mozková příhoda – primární a sekundární prevenceÚvod
Cévní mozkové příhody (CMP) představují velmi závažný zdravotnický problém. Po ischemické chorobě srdeční (ICHS) a nádorových onemocněních zaujímají třetí místo v pořadí nejčastějších příčin úmrtí. Prodělané onemocnění má vysokou invaliditu. V ČR v posledních letech incidence i úmrtnost na CMP mírně klesá. Pokles je způsoben zejména zlepšením léčby hypertenze s důslednější kontrolou krevního tlaku (TK) a ostatních rizikových faktorů kardiovaskulárních (KV) onemocnění. Podílí se na něm i zlepšená péče – vytváření iktových jednotek, rozvíjející se trombolytická a intervenční cévní léčba. Ischemický iktus nebo tranzitorní ischemická ataka (TIA) jsou tak jedním z hlavních prediktorů recidivy CMP, souhrnné riziko se za pětileté období udává 30 – 40 %. Nemocní po CMP jsou rovněž ohroženi infarktem myokardu (IM)(15 %) a úmrtím z jiných vaskulárních příčin (15 %). Incidence mozkových příhod se v ČR pohybuje okolo 300/ 100 000 obyvatel. Recidiva v průběhu 5 let po první CMP se vyskytuje ve 20 %. Úmrtnost činí za 3 měsíce po CMP 15 – 20 %. Počet invalidních lidí po CMP se pohybuje v rozmezí 20 – 30 % [1]. Hypertenze je nejvýznamnějším rizikovým faktorem. Základní rizikové faktory iktu jsou uvedeny v tab. 1.
Tab. 1. Srovnání účinku nejvýznamnějších nových protidestičkových léků. 
Primární prevence CMP
Vysoký TK je nejzávažnějším rizikovým faktorem ischemické i hemoragické CMP. Terapie hypertenze vede podle metaanalýz placebem kontrolovaných studií k 42% snížení všech fatálních a nefatálních CMP u systolicko-diastolické hypertenze a 30% snížení u izolované systolické hypertenze [2]. S rostoucím věkem se zvyšuje význam hodnoty systolického TK – TKs (izolovaná systolická hypertenze), který odpovídá až za 60 % celkového rizika. Od věku 50 let je nejlepším prediktorem KV rizika hodnota TKs. Demograficky starších osob stále přibývá. Ve věku nad 65 let žilo v roce 2013 v ČR 1,8 milionu obyvatel (18 % populace). V roce 2050 je předpoklad, že to budou 3 miliony obyvatel. Prevalence hypertenze je ve věku nad 65 let 60 – 70 %. Charakteristickým rysem hypertenze starších osob je snížení elasticity a poddajnosti velkých tepen, která vede ke zvýšení TKs a pulzního TK (rozdíl mezi TKs a diastolickým TK – TKd) a ke snížení TKd. Ve velkých cévách dochází ke zvýšení obsahu kalcia a kolagenu a ke snížení elastinu v médii. Se vzrůstajícím věkem se tedy zvyšuje počet osob s izolovanou systolickou hypertenzí. Tito jedinci mají významně vyšší riziko vzniku CMP. Hypertenze a vysoký věk jsou spojeny také se zvýšeným výskytem poruchy kognitivních funkcí a demence. U 80letých jedinců je hypertenze v 90 % izolovaně systolická. Je často obtížné dosáhnout snížení hodnot TKs ke 140 mm Hg. V minulosti nebyly k dispozici data o pozitivním prospěchu snížení TKs v této věkové kategorii. V současnosti máme velmi pozitivní údaje ze studie HYVET. Léčba indapamidem a perindoprilem u 80letých hypertoniků snížila riziko celkové úmrtnosti o 21 % (p < 0,001), CMP o 39 % (p = 0,05) a srdečního selhání o 64 % (p < 0,001). Zároveň byl zaznamenán trend ke snížení rizika vzniku demence o 14 % (p = 0,21). Lze uzavřít, že i v této věkové skupině je léčba prospěšná, především kombinační terapie, protože 73 % nemocných bylo léčeno zároveň indapamidem a perindoprilem [3].
Větší užitek z léčby tedy mají starší nemocní a pacienti s cukrovkou [1,2]. Přehled největších studií systolicko-diastolické hypertenze a izolované systolické hypertenze u starších osob je uveden v tab. 2. Je třeba poznamenat, že na snížení výskytu iktu má vliv i léčba vysoce rizikových nemocných (věk nad 55 let, diabetes mellitus, ICHS, ischemická choroba dolních končetin a stav po CMP) s normálním výchozím TK, jak to bylo prokázáno ve studiích HOPE a pro sekundární prevenci ve studii PROGRESS [4,5]. Ve studii HOPE byl přidán k standardní léčbě ramipril 10 mg 1× denně nebo placebo. V léčené skupině byl snížen výskyt všech CMP o 33 %. Studie prokázala význam poklesu TK i u vysoce rizikových normotoniků v primární prevenci CMP. Z metaanalýz klinických studií vyplývá, že užitek ze snížení TK nastupuje rychle již během prvních 3 let od zahájení léčby [6]. Pomocí 24hodinového monitorování bylo prokázáno, že jedinci s výrazným ranním vzestupem TK mají významně zvýšené riziko CMP. Kario et al sledovali 519 starších hypertoniků po dobu více než 3 let. Ti z nich, kteří měli nejvyšší vzestup TK v průběhu 2 hod po probuzení ve srovnání s tlakem během spánku, měli významně vyšší výskyt CMP [7].
Tab. 2. Přehled největších studií léčby hypertenze starších osob a její dopad na fatální a nefatální CMP. 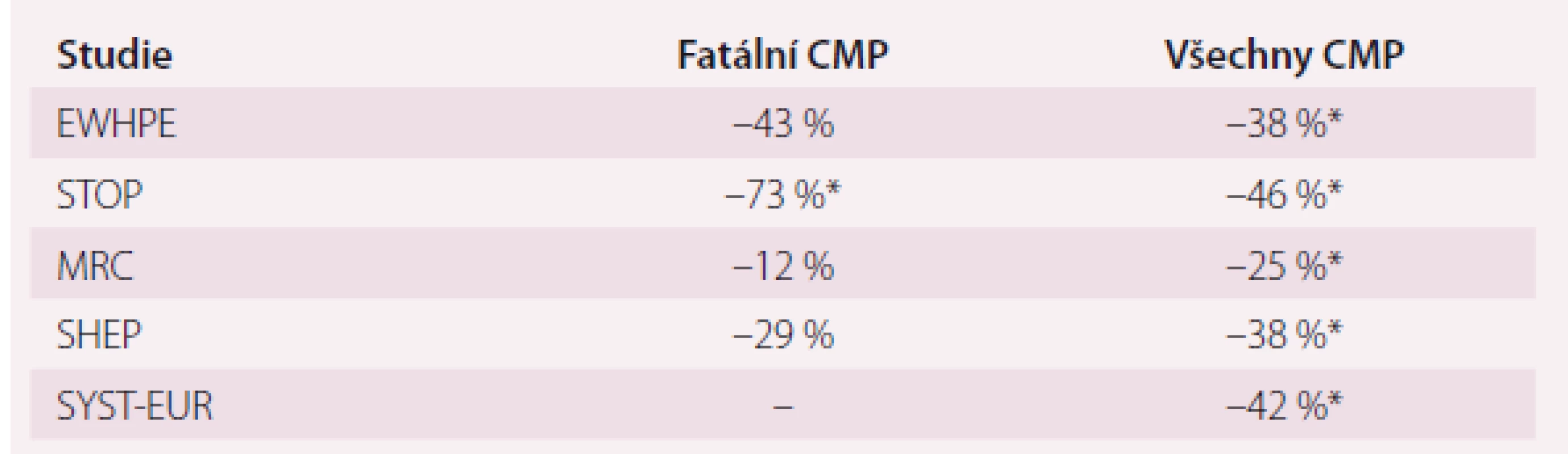
CMP – cévní mozková příhoda, *statisticky významné změny Upraveno podle [10]. Podle doporučení „Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi“ je obecným cílem snížit riziko vzniku KV příhod. Co se týká cílového TK, je obecnou zásadou jej snížit pod hodnotu 140/ 90 mm Hg u všech pacientů s hypertenzí [8]. Je zdůrazněna léčba izolované systolické hypertenze. Preferována jsou antihypertenziva s 24hodinovým účinkem podávaná 1× denně. Je kladen důraz na včasné zahájení terapie, kombinační léčbu a dosažení cílových hodnot [2,8]. Otázkou, zda snižováním TK na velmi nízké hodnoty můžeme nemocnému zvýšit riziko KV příhod – tzv. fenomén J křivky, zůstává předmětem diskuzí. Tento jev je nejpravděpodobnější u nemocných s pokročilou aterosklerózou, kde teoreticky hrozí hypoperfuze koronárního řečiště, avšak ani u těchto nemocných nejsou výsledky studií jednoznačné [9,10]. Optimální cílový TK z hlediska výskytu CMP byl ve studii HOT (Hypertension Optimal Treatment) u hypertoniků průměrného věku 65 let TKs = 142 mm Hg a TKd < 80 mm Hg [11]. U starších nemocných a u jedinců se závažným aterosklerotickým postižením mozkových tepen je nutno myslet na možnost ortostatické a epizodické noční hypotenze. Terapie by měla být šetrná, nižšími dávkami a TK by měl být snižován postupně. Nevhodné jsou medikamenty vyvolávající posturální hypotenzi (prazosin, guanetidin, přímé vazodilatátory, vysoké dávky diuretik) a léky zhoršující kognitivní funkce (centrální α-2-agonisté) [12].
V terapii hypertenze je možno použít všech pět základních tříd léků – diuretika, betablokátory, blokátory kalcia, ACE inhibitory (ACEI), sartany) – nebo jejich kombinaci s přihlédnutím na přidružená onemocnění a specifická doporučení. Podle metaanalýz klinických studií srovnávajících jednotlivé skupiny léků je patrné, že v prevenci CMP nezáleží na volbě jednotlivého typu léku, ale na absolutní hodnotě poklesu TK dosaženého léčbou [1,13].
Na druhé straně bylo prokázáno, že jednotlivé skupiny léků mají své specifické vlastnosti, které mohou být výhodné pro určité nemocné. Staessen et al provedli metaanalýzu všech studií u hypertenze, kde byly srovnány jednotlivé skupiny léků. Prokázali, že v prevenci mozkových příhod jsou nejúčinnější blokátory vápníku, které snižují výskyt CMP asi o 10 % více než klasická antihypertenziva (thiazidová diuretika a betablokátory) [13]. V současnosti máme řadu pozitivních výsledků s novějšími léky (indapamid, perindopril, studie PROGRESS, ADVANCE, HYVET), losartan (studie LIFE) [4,5,14,15]. Jasné však je, že kombinační léčba preparáty z různých skupin antihypertenziv má své výhody: příznivé účinky jednotlivých léků se mohou doplňovat, a tím můžeme snáze dosáhnout normalizace TK. Na základě těchto studií můžeme říct, že novější antihypertenziva (a navíc v kombinaci) jsou nejlepší volbou u nemocných s vysokým KV rizikem.
Cukrovka zvyšuje riziko CMP 2,5 – 4× oproti populaci bez poruchy glycidového metabolizmu. Antihypertenzní léčba diabetika přináší výrazně větší užitek než léčba nediabetika [16,17]. Cílový TK je doporučován okolo 140/ 80 – 85 mm Hg [2]. Všichni, i normotenzní diabetici s mikroalbuminurií a/ nebo proteinurií by měli být léčeni ACEI. ACEI, případně sartany jsou také lékem první volby u diabetika s hypertenzí, případně jejich kombinace s malou dávkou diuretika nebo kalciového blokátoru u nonrespondentů [2,4]. Ve studii UKPDS se nepodařilo těsnou kontrolou glykemie snížit výskyt CMP, prokázáno bylo významné snížení rizika mikro - a makrovaskulárních komplikací [17]. Zdá se, že noční hypoglykemie mohou způsobovat poruchu cirkadiánního rytmu hodnot TK ve smyslu snížení dopingu, a mít tak negativní vliv na KV onemocnění [18]. Podle výsledků mnoha studií s ACEI, sartany, ale i blokátory kalciového kanálu se prokázalo, že léčba hypertenze k cílovým hodnotám snižuje výskyt nově zjištěného diabetu [19].
Další otázkou je, jaké jsou optimální hodnoty TKs u diabetiků ve vztahu k CMP. Evropské doporučené postupy pro léčbu hypertenze z roku 2012 uvádějí u hypertoniků s diabetem snížení TKs < 140 mm Hg. Toto doporučení se opírá zejména o výsledky randomizované prospektivní studie ADVANCE. V této studii, kde byli pacienti léčeni fixní kombinací perindopril/ indapamid, došlo u diabetiků k dosažení průměrných hodnot TK 135/ 74 mm Hg. V léčené větvi poklesl TK oproti placebu o 5,6/ 2,2 mm Hg. Celková mortalita poklesla o 14 %, KV úmrtí o 18 % [14]. Následovalo další sledování pacientů ve studii ADVANCE a po 6 letech byly publikovány nové výsledky studie ADVANCE-ON, kde byl prokázán další benefit v léčené skupině oproti placebu v celkové mortalitě o 9 % a v KV mortalitě o 12 % [20]. Studie ACCORD pak řešila otázku, zda snížení TKs < 120 mm Hg povede k většímu poklesu KV komplikací u diabetiků oproti snížení TKs jen k hodnotám < 140 mm Hg (graf 1) [21]. Snížení TKs < 120 mm Hg (průměr v průběhu léčby 119,3/ 64,4 mm Hg) nevedlo k významnému snížení kombinovaného primárního cílového ukazatele studie (nefatální infarkty myokardu plus nefatální CMP plus KV úmrtí) ani k poklesu KV nebo celkové mortality oproti standardní léčbě (průměr TK v průběhu léčby 133,5/ 70,5 mm Hg). Výskyt CMP však významně poklesl ve skupině s cílovým TKs < 120 mm Hg. Snižování TKs na hodnoty nižší než 130 mm Hg není opodstatněno u všech pacientů s diabetes mellitus 2. typu z důvodu rizika zvýšení celkové a KV mortality. U pacientů s vysokým rizikem CMP, tj. především u starších pacientů a u osob po prodělané CMP, je vhodné snížit TKs ke 130 – 139 mm Hg. Přehodnocení evropských doporučených postupů pro léčbu hypertenze, uveřejněné v roce 2009, doporučilo za cílové hodnoty TKs u diabetiků 130 – 139 mm Hg, odpovídající výsledkům studie ADVANCE [22].
Graf 1. Studie ACCORD jednoznačně potvrdila význam snižování TKs v prevenci CMP. 
TK – krevní tlak, TKs – systolický krevní tlak, CMP – cévní mozková příhoda Sekundární prevence CMP
V rámci sekundární prevence, tj. po prodělané CMP, je zapotřebí taktéž důsledně léčit hypertenzi, protože se odhaduje, že asi 7 % nemocných po prodělané CMP nebo tranzitorní mozkové ischemii má recidivu do 1 roku.
Již Doporučení ESH-ESC 2007 přineslo důkazy, že antihypertenzní terapie je prospěšná u pacientů, kteří prodělali mozkovou příhodu nebo tranzitorní ischemickou ataku. To vycházelo s výsledků dvou dvojitě slepých a placebem kontrolovaných studií – PATS, kde byl použit indapamid [23], a studie PROGRESS, kde byl podáván ACEI perindopril často v kombinaci s indapamidem [5,24]. V obou studiích došlo k 30% snížení recidivy CMP v aktivně léčeném rameni. Studie dále prokázaly, že prospěch z léčby měli nejen pacienti s hypertenzí, ale i pacienti normotenzní. Do studie PROGRESS bylo zařazeno přes 6 000 nemocných po prodělané CMP. Průměrná doba sledování byla 4 roky. Pokud nemocný užíval nějakou antihypertenzní léčbu, pak testovaná léčba byla podávána navíc ke stávající medikaci. U jedinců na aktivní léčbě se vyskytlo o 28 % méně recidiv CMP než v kontrolní skupině. Tento pokles byl zaznamenán jak u nemocných, kteří podle vstupního TK byli klasifikování jako hypertenzní, tak u těch, kteří měli TK v normálním rozmezí. Pokles rizika byl největší pro hemoragické cévní příhody, protože tyto jsou nejvíce závislé na TK.
Doporučení České společnosti pro hypertenzi z roku 2012 uvádí, že nemocní po prodělané CMP mají výrazný prospěch z přísné kontroly TK. Předpokládáme, že cílová hodnota se pohybuje kolem 130 – 139/ 80 – 89 mm Hg [8]. Pokud nemocný dobře snáší léčbu ACEI, má být vždy zvažováno časné zahájení kombinační terapie s diuretikem. Taktéž studie HOPE prokázala účinnost léčby ACEI ve srovnání s placebem v podskupině pacientů, kteří prodělali CMP [4]. Další analýza studie PROGRESS ukazuje, že příznivý dopad léčby hypertenze zahrnuje jak pacienty s ischemickou, tak s hemoragickou CMP a že rozsah poškození je úměrný velikosti poklesu TK [24]. V této studii kombinace perindoprilu a indapamidu snížila TK o 12,3 mm Hg a incidenci CMP o 43 % (36 % ischemická CMP a 76 % hemoragická CMP), zatímco perindopril samostatný způsobil pouze malé snížení TKs a nesignifikantní snížení CMP o 5 %. V současné době máme také data o vlivu AT1-blokátorů. V podskupině studie SCOPE se ukázalo signifikantní snížení CMP a KV příhod u pacientů s prodělanou CMP, kteří byli randomizováni pro léčbu candesartanem ve srovnání s kontrolní skupinou na placebu [25]. Ve studii MOSES [26] u hypertenzních pacientů po prodělané cerebrovaskulární příhodě incidence KV příhod poklesla o 31 % při léčbě AT1-blokátorem eprosartanem ve srovnání s blokátorem kalciového kanálu nitrendipinem, ale snížení výskytu recidivy CMP o 12 % nedosáhlo hladiny statistické významnosti. Ve studii PRoFESS byl použit telmisartan v dávce 80 mg denně proti placebu [27]. V této studii byly také souběžně testovány dvě možnosti antiagregační léčby: buď 2× denně podávaná kombinace 25 mg aspirinu a 200 mg dipiridamolu nebo 1× denně podaný klopidogrel v dávce 75 mg. Základním kritériem pro zařazení byla prodělaná recentní CMP ischemického původu. Celkem bylo zařazeno 20 332 nemocných. Jedinci byli sledováni v průměru po dobu 30 měsíců. Na konci sledování užívalo studijní medikaci více než 70 % nemocných v obou větvích. Rozdíl v TKs mezi těmito dvěma skupinami byl 5,4 mm Hg po měsíci léčby a 3,8 mm Hg v 1 roce. Primárním cílem studie bylo snížení pravděpodobnosti recidivy CMP. Pokles relativního rizika fatální nebo invalidizující CMP byl v aktivně léčené větví 33 %, ischemická CMP poklesla o 24 %, hemoragická o 50 % a všechny CMP o 28 %. Rozdíl mezi oběma větvemi nebyl statisticky významný. Studie PRoFESS tedy přinesla určité zklamání. Podstatným rozdílem mezi studií PROGRESS a PRoFESS je délka trvání studie. Studie PRoFESS trvala v průměru 2,5 roku, studie PROGRESS 4 roky. Vzhledem k tomu, že ani ve studii PROGRESS nebyl žádný efekt aktivní léčby ve výskytu CMP v prvních 6 měsících, je doba sledování zásadní, protože preventivní účinek léčby se projeví teprve po delší době léčby. V obou studiích byl také sledován vliv léčby na vznik demence. Studie PROGRESS prokázala pozitivní vliv perindoprilu/ indapamidu oproti placebu na poškození kognitivních funkcí (v celé studii o 31 %, bez prodělané druhé CMP o 50 % a po prodělané CMP o 16 %). Ve studii PRoFESS telmisartan oproti placebu statisticky významný efekt neprokázal. Je nutné ovšem opět uvážit dobu trvání studie 4 vs. 2,5 roku [5,27]. Studie SPS3 (The secondary prevention of small subcortical strokes) byla randomizovaná studie, která srovnávala dvě cílové hodnoty: TKs < 130 mm Hg s tlakem vyšším 130 – 149 mm Hg u pacientů s recentním lakunárním infarktem. Výsledkem bylo jen nesignifikantní snížení jak CMP, tak složeného cíle z IM a smrti z vaskulárních příčin [28]. V letošním roce byl publikován vztah mezi dosaženým TK a recidivou CMP vyjádřený J křivkou, kdy nejnižší riziko je při TKs a TKd 124/ 67 mm Hg [29].
Přestože význam snížení TK se jeví velice dobře prokázán, srovnatelný efekt léčby různými antihypertenzivy v prevenci recidivy CMP vyžaduje další data. Existují rozdíly mezi jednotlivými antihypertenzivy v dosažení adekvátního snížení TK po celých 24 hod (tzv. trough/ peak poměr – poměr snížení TK v době nejvyššího účinku léku, obvykle 3 – 6 hod po podání a snížení TK na konci dávkovacího období ve 24. hodině po požití). Jeden z nejlepších poměrů trough/ peak mezi blokátory renin-angiotenzinového systému má perindopril. Taktéž mezi diuretiky, která byla výše často zmiňována, existují rozdíly. Novější indapamid má dostatečný 24hodinový efekt, neutrální metabolické vlastnosti a kromě mírného diuretického i vazodilatační efekt. Nejnovější studie i metaanalýzy ukazují lepší 24hodinový účinek chlorthalidonu oproti hydrochlorothiazidu [30,31]. Z kalciových blokátorů má nejlepší trough/ peak poměr amlodipin, který je používán ve většině moderních fixních kombinací. Fixní kombinace přispívají ke zjednodušení léčby pro lékaře i pacienta, zlepšují přístup k léčbě a dosažení cílových hodnot TK. Na základě výše uvedených klinických studií je v primární i sekundární prevenci CMP velmi vhodná fixní kombinace perindopril/ indapamid nebo perindopril/ amlodipin. Na trhu existují i další fixní kombinace ACEI a sartanů s diuretiky a kalciovými blokátory. K dispozici je i trojkombinace perindopril, indapamid a amlodipin.
Dlouhodobá hypertenze akceleruje aterosklerotický proces s remodelací cév, a tím přispívá k tvorbě asymptomatických lézí v bílé hmotě a vzniku lakun. Hypertenze také akceleruje tvorbu mikroaneuryzmat a indukuje časné kognitivní postižení. Asistuje nejen při vzniku ischemického nebo hemoragického iktu, ale i demence. V poslední verzi Doporučení České společnosti pro hypertenzi se objevuje pojem subklinická orgánová poškození, kde je vymezen i vztah hypertenze k mozkové tkáni (graf 2).
Graf 2. Výskyt typů orgánových poškození. 
142 hypertenzních pacientů Závěr
Prevence CMP se opírá zejména o léčbu hypertenze. Léčebné úsilí se posouvá již do prevence subklinických orgánových poškození mozku, který je nejčastěji poškozen hypertenzí ve srovnání s ostatními cílovými tkáněmi. Nejde jen o snížení následného výskytu CMP, ale i ovlivnění kognitivních funkcí a demence. V primární i sekundární prevenci je třeba zvýšit úsilí o dosažení cílového TK. Lepší situace je v ovlivnění TKd než TKs. Jednotlivé skupiny antihypertenziv mají své specifické vlastnosti, které mohou být výhodné pro určitý typ pacientů, jak to vyplývá z uvedených studií. Důležité je využívat kombinační léčby k dosažení cílových hodnot.
Podpořeno specifickým výzkumem MUNI/A//0949/2016.
Doručeno do redakce: 18. 5. 2017
Přijato po recenzi: 29. 5. 2017
prof. MU Dr. Miroslav Souček, CSc.
www.fnusa.cz
miroslav.soucek@fnusa.cz
Zdroje
1. Kalita Z a kol. Akutní cévní mozkové příhody. Praha: Maxdorf 2006.
2. Mancia G, Fagard R, Narkiewicz K et al. 2013 ESH/ ESC Guidelines for the management of arterial hypertension The Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). Euro Heart J 2013; 34(28): 2159 – 2219. doi: 10.1093/ eurheartj/ eht151.
3. Beckett NS, Peters R, Fletcher AE et al. Treatment of hypertension in patients 80 years of age or older. N Engl J Med 2008; 358 : 1887 – 1898. doi: 10.1056/ NEJMoa0801369.
4. Bosch J, Yusuf S, Pogue J et al. The HOPE Investigators. Use of ramipril in preventing stroke: double blind randomised trial. BMJ 2002; 324(7339): 699 – 702.
5. Progress Collaborative Group. Randomised trial of a perindopril-based blood pressure lowering regiment among 6105 individuals with previous stroke or transient ischaemic attack. Lancet 2001; 358(9287): 1033 – 1041. doi: 10.1016/ S0140-6736(01)06178-5.
6. Neal B, MacMahon J, Chapman N et al. Effects of ACE inhibitors, calcium antagonists, and other blood pressure lowering drugs: results of prospectively designed overviews of randomised trials. Blood Pressure Lowering Treatment Trialists Collaboration. Lancet 2000; 356(9246): 1955 – 1964.
7. Kario K, Pickering TG, Umeda Y et al. Morning surge in blood pressure as a predictor of silent and clinical cerebrovascular disease in elderly hypertensives: a prospective study. Circulation 2003; 107(10): 1401 – 1406.
8. Filipovský J, Widimský J jr, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2012. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2012; 58(10): 785 – 801.
9. Simon G. Why do treated hypertensives suffer strokes? An internist’s perspective. J Clin Hypertens 2002; 4(5): 338 – 344.
10. Widimský J a kol. Hypertenze. 2. přepracované vydání. Praha: Triton 2004.
11. Hansson L, Zanchetti A, Carruthers SG et al. Effects of intensive blood pressure lowering and low-dose of aspirin in patients with hypertension: principal results of the Hypertension Optimal Treatment (HOT) randomised trial. Lancet 1998; 351(9118): 1755 – 1762.
12. Ezekowitz JA, Straus SE, Majumdar SR et al. Stroke: Strategies for primary prevention. Am Fam Physician 2003; 68(12): 2379 – 2386.
13. Staessen JA, Wang JG, Thijs L. What can be expected from optimal blood pressure control? J Hypertens 2003; 21 (Suppl 2): S3 – S9.
14. Patel A, MacMahon S, Chalmers J et al. The ADVANCE Collaborative Group. Effects of a fixed combination of perindopril and indapamide on macrovascular and microvascular outcomes in patients with type 2 diabetes mellitus (the ADVANCE trial): a randomised controlled trial. Lancet 2007; 370(9590): 829 – 840.
15. Dahlöf B, Devereux RB, Kjeldsen SE et al. Cardiovascular morbidity and mortality in the Losartan Intervention For Endpoint reduction in hypertension study (LIFE): a randomised trial against atenolol. Lancet 2002; 359(9311): 995 – 1003.
16. Souček M. Diabetes mellitus a cévní onemocnění mozku. Vnitř Lék 2003; 49(12): 916 – 920.
17. UK Prospective Diabetes Study Group. Efficacy of atenolol and captopril in reducing risk of macrovascular and microvascular complications in type 2diabetes: UKPDS. BMJ 1998; 317(7160): 713 – 720.
18. Malion JM. Blood pressure variations throughout sleep. XIVth European Meeting on Hypertension, Paris, 2004.
19. Staněk V. Prevence mozkových cévních příhod. In: MedEvent-Hypertension Prague 2002. Praha: Publishing 2002 : 56 – 60.
20. Zoungas S, Chalmers J, Neal B et al. Follow-up of blood-pressure lowering and glucose control in type 2diabetes. N Engl J Med 2014; 371(15): 1392 – 1406. doi: 10.1056/ NEJMoa1407963.
21. Cushman WC, Evans GW, Byington RP et al. ACCORD Study Group. Effects of intensive blood-pressure control in type 2 diabetes mellitus. N Engl J Med 2010; 362(17): 1575 – 1585. doi: 10.1056/ NEJMoa1001286.
22. Mancia G, Laurent S, Agabiti-Rosei E et al. Reappraisal of European guidelines on hypertension management: a European Society of Hypertension Task Force document. J Hypertens 2009; 27(11): 2121 – 2158. doi: 10.1097/ HJH.0b013e328333146d.
23. PATS Collaborating Group. Post-stroke antihypertensive treatment study. Chin Med J 1995; 108(9): 710 – 717.
24. Arima H, Chalmers J, Woodward M et al. PROGRESS Collaborative Group. Lower target blood pressures are safe and effective for the prevention of recurrent stroke: the PROGRESS trial. J Hypertens 2006; 24(6): 1201 – 1208.
25. Trenkwalder P, Elmfeldt D, Hofman A et al. The study on cognition and prognosis in the elderly (SCOPE) – major cardiovascular events and stroke in subgroups of patients. Blood Press 2005; 14(1): 31 – 37. doi: 10.1080/ 08037050510008823.
26. Schrader J, Luders S, Kulschewski A et al. Morbidity and mortality after stroke. Eprosartan compared with nitrendipine for secondary prevention: principal result of a prospective randomized controlled study (MOSES). Stroke 2005; 36(6): 1218 – 1226.
27. Yusuf S, Diener HC, Sacco RL et al. Telmisartan to prevent recurrent stroke and cardiovascular events. N Engl J Med 2008; 359(12): 1225 – 1237. doi: 10.1056/ NEJMoa0804593.
28. Benavente OR, Coffey CS, Conwit R et al. Blood-pressure targets in pacients with recent lacunar stroke: the SPS3 randomised trial. Lancet 2013; 382(9891): 507 – 515. doi: 10.1016/ S0140-6736(13)60852-1.
29. Odden M, McClure LA, Sawaya P et al. Achived blood pressure and outcomes in the secondary prevention of small sucortical strokes trial. Hypertension 2016; 67(1): 63 – 69. doi: 10.1161/ HYPERTENSIONAHA.115.06480.
30. Pareek AK, Messerli FH, Chandurkar NB et al. Efficacy of low-dose chlorthalidone and hydrochlorothiazide as assessed by 24-h ambulatory blood pressure monitoring. J Am Coll Cardiol 2016; 67(4): 379 – 389. doi: 10.1016/ j.jacc.2015.10.083.
31. Rosolová H. Diuretika v léčbě arteriální hypertenze. Acta Medicinae 2015; 8 : 35 – 36.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek Léčba hypertenze ve stáříČlánek Endokrinní hypertenzeČlánek Hypertenze v klinické praxiČlánek Hypertenze a srdeční selhání
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2017 Číslo 2- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Léčba hypertenze ve stáří
- Kontrola krevního tlaku v primární a sekundární prevenci cévní mozkové příhody
- Endokrinní hypertenze
- Vztah mezi krevním tlakem a bolestí – co už víme?
- Vybrané poznámky ke studii FOURIER
- Implementace Doporučení pro diagnostiku a léčbu srdečního selhání 2016 do klinické praxe – úloha ivabradinu
- Farmakologická léčba srdečního selhání se zachovalou ejekční frakcí
- Elektrokardiogram a kardiostimulace
-
Intervence kardiovaskulárního rizika –
proč vítězíme a selháváme? - Hypertenze v klinické praxi
- Jaké jsou cílové hodnoty krevního tlaku u srdečního selhání?
- Nové fixní kombinace antihypertenziv
- Hypertenze a srdeční selhání
- Hypertenze a ischemická choroba srdeční – dva nebezpeční sourozenci
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Jaké jsou cílové hodnoty krevního tlaku u srdečního selhání?
- Nové fixní kombinace antihypertenziv
- Elektrokardiogram a kardiostimulace
- Farmakologická léčba srdečního selhání se zachovalou ejekční frakcí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



