-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Paliativní péče u chronického srdečního selhání:
Kdy je ten správný čas?
Paliative care of chronic heart failure:
When is it the right time?The amount of patients with advanced chronic heart failure increases despite of develop methods of treatment. For many of them could be applied a paliative treatments. The specificity of palliative care is different philosophy of approach to the patient and deal with his problems in compared with curative approach. This is also the organization of care, that helps to patient and his family cope with very uncertain future. Current palliative care for patients with advanced chronic heart failure doesn´t have clear concept in the Czech republic. Most of these patients spend their last weeks of life on acute or intensive care.
Keywords:
chronic heart silure – palliative care – quality of life
Autoři: PhDr. Helena Novotná 1,2; doc. MUDr. Miroslav Kala, CSc. 1,3
Působiště autorů: Fakulta zdravotnických věd UP Olomouc 1; Nemocnice Tábor, a. s. 2; Hospic na Svatém Kopečku, Olomouc 3
Vyšlo v časopise: Geriatrie a Gerontologie 2014, 3, č. 4: 202-206
Kategorie: Přehledové články
Souhrn
Navzdory stále se vyvíjejícím metodám léčebných postupů množství pacientů s pokročilým srdečním selháním vzrůstá. U mnohých z nich by bylo možno uplatnit paliativní léčebné postupy. Specifikou paliativní péče je do jisté míry odlišná filozofie přístupu k pacientovi a řešení jeho problémů v porovnání s kurativním přístupem. Jedná se i o konkrétní organizaci péče, která pomáhá pacientovi a rodině vyrovnat se s velmi nejistou budoucností. Současná paliativní péče o nemocné v pokročilém stadiu chronického srdečního selhání v České republice nemá jasnou koncepci. Většina pacientů s tímto onemocněním tráví své poslední týdny života na lůžkách akutní či intenzivní péče.
Klíčová slova:
chronické srdeční selhání – paliativní péče – kvalita života
Pokročilé chronické srdeční selhání (CHSS) je trvale progredující stav, který je výslednicí řady kardiovaskulárních onemocnění a vede k úmrtí. Velkou roli zde hraje ateroskleróza a její komplikace a významným akceleračním faktorem je metabolický syndrom. Charakteristickým znakem CHSS jsou opakované relapsy a remise, což velmi znesnadňuje stanovení prognózy.
Pětileté přežití po stanovení diagnózy je u mužů 50–59 % a u žen 45 %, což je horší než u mnohých onkologických onemocnění(1). V pokročilých stadiích choroby je nezbytné uplatňovat paliativní léčebné postupy s důrazem na biopsychosociospirituální jedinečnost nemocných s cílem komplexně naplnit jejich potřeby ve všech těchto aspektech. Právě z tohoto důvodu můžeme považovat pokročilé chronické selhání za inspirativní model neonkologické paliativní péče(2). Přesto je procento pacientů v pokročilém stadiu CHSS, kterým je v současné době v České republice poskytována specializovaná paliativní péče, velmi malé. Většina pacientů v pokročilém a terminálním stadiu refrakterního srdečního selhání tráví své poslední měsíce, týdny a dny na lůžkách akutní či následné péče.
Význam paliativní péče
V České republice potřebuje každoročně paliativní péči v posledním roce života 50–90 000 pacientů. Specializovaná paliativní péče je nezbytná pro 6000 onkologických a 5–10 000 neonkologických pacientů. Doba potřeby paliativní péče může trvat několik dní až několik let a vzhledem k pokrokům moderní medicíny bude nutné poskytnout pacientovi paliativní péči po delší časové období, nejen v posledním roce života. Tyto odhady ovšem vycházejí z předpokladu, že je obecná i specializovaná paliativní péče dobře rozvinutá, a především dostupná. Tento předpoklad není v roce 2014 v České republice naplněn(3).
Cílem paliativní péče je zmírnit strádání nevyléčitelně nemocných a současně pomoci vyrovnat se rodině s nemocí i se smrtí svého blízkého. Jedná se o celostní přístup, který komplexně posuzuje a snaží se uspokojit pacientovy problémy z oblasti fyzické, psychické, sociální a spirituální. Obecnou paliativní péči by měli umět poskytnout všichni zdravotníci s ohledem na specifika onemocnění. Specializovaná paliativní péče je interdisciplinární péče poskytovaná týmem odborníků, kteří jsou v otázkách paliativní péče speciálně vzděláni. Slouží k zajištění péče u těch nemocných, kde intenzita a dynamika obtíží přesahuje možnost řešení v rámci obecné paliativní péče. Často se dostává pacientům pozdě, téměř ve stadiu „ante finem“. Důvodů je několik, jednak nedostatečná informovanost lékařů, ponechání rozhodnutí o dalším osudu nemocného spíše na rodině, jednak nedostatečná aktivita ze strany lékaře v doporučení specializované paliativní péče. Je mnohem snazší říci nemocnému, že bude odeslán do léčebny dlouhodobě nemocných, než čelit řadě dotazů týkajících se další léčby a prognózy při doporučení hospice. Je důležité neustále přesvědčovat lékaře nejrůznějších odborností, zdravotní sestry a také laiky, že zařízení poskytující specializovanou paliativní péčí nejsou místem k rychlému skonání, ale k důstojnému prožití posledních týdnů života(4).
Specifika pokročilého CHSS
Srdeční selhání lze v rozvinutých zemích pokládat za epidemii, která se rychle rozšiřuje po celém světě. Přesto, jak potvrzuje rozsáhlá studie American Heart Association, jen 1,4 % pacientů v pokročilém stadiu CHSS se dostane specializované paliativní péče. Pokročilá a terminální fáze CHSS má větší vliv na kvalitu života pacienta než mnohá pokročilá onkologická onemocnění(5). Stevenson et al. upozorňují na špatnou kvalitu života u těchto pacientů ve všech oblastech a také na obtížně zastavitelnou progresi neustálého zhoršování, která si vyžádala opakované hospitalizace na lůžkách akutní a intenzivní péče. Doba strávená na lůžku intenzivní péče je v průměru 2x delší než u pacientů v pokročilém stadiu chronické obstrukční plicní nemoci (CHOPN), plicní fibrózy, pokročilého jaterního či ledvinného selhání(6). Dlouhodobá studie u 600 pacientů v pokročilém stadiu CHSS prokázala v posledním roce života trvalou přítomnost dušnosti, únavy a deprese u více než poloviny pacientů(7). O prognóze vývoje CHSS rozhoduje několik faktorů. Z oblasti klinické jsou to opakované dekompenzace, nízká tolerance zátěže, intolerance léčby inhibitory angiotenzin konvertujícího enzymu a betablokátory. Mezi nepříznivé hemodynamické faktory patří výrazná dilatace levé komory, mitrální regurgitace a zvýšený tlak v plicnici. Z biochemických faktorů je významná zvýšená hladina natriuretického proteinu. Nepříznivou roli hrají i komorbidity jako chronické selhávání ledvin(8). Prognóza pokročilého srdečního selhání je vždy značně variabilní. Lze ovšem jednoznačně říci, že pokud je pacient zařazen do programu řízené paliativní péče, má lepší prognózu a je spokojenější on i jeho rodina. Ve studii autorů Thomase a O´Learyho došlo ke zlepšení přežití u pacientů, kterým byla poskytována specializovaná paliativní péče prostřednictvím mobilních hospiců, o 81 dnů v porovnání s nemocnými, jimž byla poskytována péče střídavě na lůžkách akutní a dlouhodobé péče v kombinaci s domácím pobytem. Výrazným faktorem podporujícím prodloužení délky přežití byla i minimalizace nozokomiálních infekcí a s nimi spojených komplikací v domácí hospicové péči. Nezanedbatelná byla i ekonomická stránka, kdy došlo ke snížení nákladů na péči o více než 40 %(9). K obdobným závěrům dospěla i anglická studie Hanrattyho et al., která ještě navíc potvrdila skutečnost velmi obtížně předpověditelné trajektorie vývoje onemocnění ve srovnání s onkologickými onemocněními. Právě tato obtížnost v určení prognózy CHSS je hlavním problémem, kdo a v které fázi indikuje paliativní přístup(10). Johnson rozděluje podle klasifikace NYHA a Karnofskyho Performance Status Scale (KPS) u srdečního selhání péči na tři základní linie. Při NYHA I–II a KPS 80–100 % je léčba v rukou specialisty jako každé jiné chronické onemocnění. U stadia NYHA III–IV a KPS 50–70 % by měla být uplatňována podpůrná paliativní péče ve spolupráci s lékařem specialistou kardiologem. Pokud se pacient dostává do stadia NYHA IV a KPS < 50 %, nastává jednoznačně prostor pro specializovanou paliativní péči v terminální fázi(11). Stejně tak se i Highet et al. snažili pomocí kvalitativní studie, do které byli zařazeni pacienti s pokročilým chronickým srdečním, ledvinným a jaterním selháním a s pokročilou CHOPN, identifikovat období nemoci, kdy je pro pacienta přínosem paliativní přístup, a současně řeší otázku, zda tuto péči indikuje praktický lékař, kardiolog, či pneumolog. Závěry jednoznačně hovoří o tom, že na prvním místě při rozhodování by měla být současná a předpokládaná kvalita života pacienta a jeho důstojnost. Nezbytné je dosažení shody mezi praktickým lékařem, lékařem specialistou, sestrou specialistkou v daném oboru, samotným pacientem a jeho rodinou. Zásadním by pro lékaře mělo být ponechání kompetencí a kontroly nad děním v rámci možností samotnému nemocnému při respektování názoru jeho blízkých(12). Belgická studie Beernaerta et al. měla za cíl zjistit, jaké jsou překážky v časné identifikaci potřebnosti a indikace paliativní péče u pacientů s CHSS a CHOPN ze strany praktických lékařů. Mimo faktory, jako je proměnlivost zdravotního stavu a s tím spojená nejistá prognóza, nalezli hlavní problém v určité komunikační bariéře mezi pacientem a praktickým lékařem. Není výjimkou, že pacienti intervenují praktického lékaře pouze v případě akutního problému a dlouhodobé chronické obtíže v různých oblastech někdy i záměrně maskují. Proto bylo doporučeno mnohem více se soustředit na komplexní posouzení pacientových problémů a potřeb a na „proaktivní komunikaci“ nejen s pacientem, ale i s rodinou či pečovatelem, aby byl zvolen paliativní přístup dříve, než nastane terminální fáze onemocnění, kdy je jeho potřebnost naprosto zjevná(13). Komunikace mezi lékařem, pacientem a jeho rodinou je nezbytná. Mc Carthy et al. prováděli rozsáhlý longitudinální výzkum, do kterého bylo zařazeno celkem 894 pacientů a jejich příbuzných. Studie byla zaměřena na informovanost pacientů a jejich blízkých o předpokládané prognóze a vývoje CHSS. Jen 37 % pacientů si bylo vědomo špatné prognózy a pouze 44 % příbuzných a blízkých bylo seznámeno s tím, že předpokládaná prognóza přežití je kratší než 6 měsíců(14).
Indikace k paliativní péči u CHSS
Indikací k paliativní péči u pacientů s CHSS jsou bezesporu opakované hospitalizace a epizody dekompenzace navzdory optimalizované terapii, vyloučená možnost mechanické srdeční podpory nebo transplantace, nízká kvalita života, pokročilá symptomatologie (NYHA IV), kardiální kachexie, výrazný deficit sebepéče a klinický úsudek o blížícím se konci života(15).
V dosavadní české praxi převažuje názor, že rozhodování o dalším osudu nevyléčitelně nemocného patří do rukou specialistů v oboru paliativní medicíny. Ovšem skutečností na západ od České republiky je naopak převzetí odpovědnosti na úrovni lékaře specialisty – kardiologa. Zatímco určení terminální fáze onemocnění je u nás založeno spíše na popisu biologické reality, v zahraničním pojetí paliativní péče se jedná o změnu pohledu na onemocnění a na všechny zúčastněné v plně holistickém modelu a současně i z aspektu financování péče(16). Model péče naznačuje obrázek 1, kdy zhodnocení potřebnosti paliativní péče by mělo být provedeno a případně částečně aplikováno ihned po stanovení diagnózy pokročilého CHSS. Tím se liší i od tradičního modelu péče o pacienty s onkologickou diagnózou(17).
Obr. 1. Model zobrazující účast paliativní péče u onkologických onemocnění (A a B) a u pokročilého srdečního selhání (C) 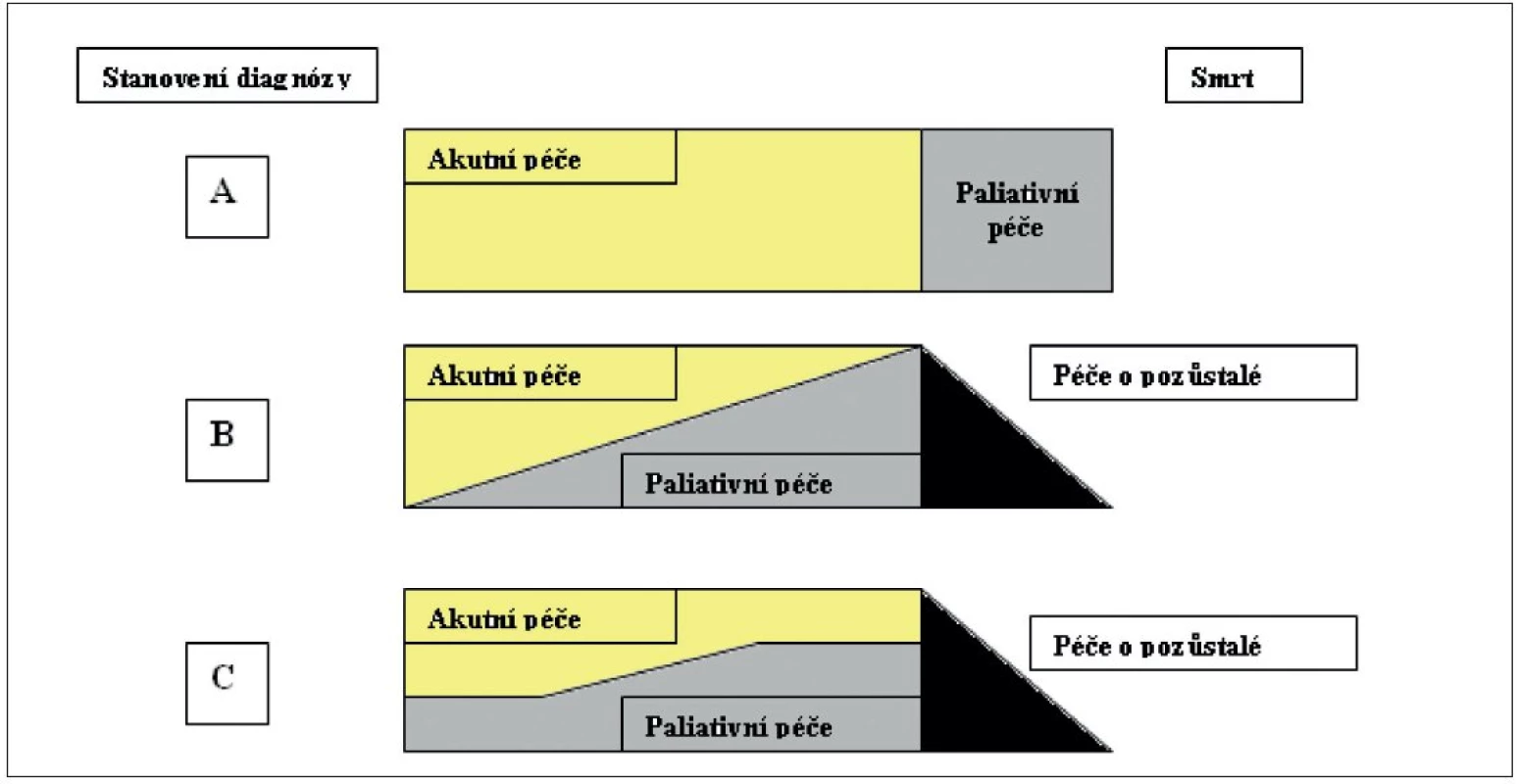
Mezi překážky, které často vyvstávají při změně léčby z intenzivní na paliativní, patří naděje (často falešná), že se stav nemocného může ještě zlepšit, provádění často zbytečných vyšetření a léčebných výkonů, neshoda v týmu ohledně vývoje stavu nemocného, strach z nepřirozeného zkracování života, nejistota ohledně přístupu k případné resuscitaci a v neposlední řadě i medicínsko-právní otázky(2).
Paliativní péče by měla být součástí opatření u nemocných v pokročilém stadiu CHSS. Především proto, že tým poskytující paliativní péči se snaží předcházet vzniku některých zvláště častých a obtížných dilemat, usiluje o jejich včasnou identifikaci a snaží se je řešit. Jde zejména o etická dilemata spojená se specifickými postupy, jakými jsou například ukončení léčby, dodržení příkazů a přání pacientů týkajících se možné resuscitace, použití sedativ v paliativní péči atd.
V podmínkách České republiky zatím není paliativní péče o pacienty s pokročilou formou srdečního selhání řešena koncepčně. Současný stav organizace léčby klade největší zodpovědnost na praktického lékaře a kardiologa. Ani v zemích západní Evropy není problematika péče o tyto nemocné dokonale vyřešena. Nicméně na rozdíl od České republiky zde existuje jistá koncepce péče o tyto pacienty, kdy základem je multidisciplinární tým (tzv. heart failure team), kde je kladen důraz na spolupráci praktického lékaře, lékaře specialisty v oboru kardiologie a paliativní medicíny, a především existence specializovaných koordinátorů péče v sesterské rovině. Hlavním koordinátorem je zdravotní sestra (heart failure nurse specialist) specializující se v problematice pokročilého srdečního selhání, která má za úkol základní diagnostiku, management symptomů a komplikací v péči o pacienta v jeho domácím prostředí. Působí také jako klíčový pracovník ve spolupráci s praktickým lékařem, lékařem specialistou a ostatními členy týmu (sociální pracovníkem, psychologem, pastoračním pracovníkem apod.), samotným pacientem a jeho rodinou.
Závěr
Dostupnost kvalitní paliativní péče by měla být v civilizovaných zemích Evropy chápána jako občanské právo. Se stoupající prevalencí CHSS se budou požadavky na dostupnost i kvalitu péče zvyšovat. Péče o tyto pacienty by měla být jednoznačně součástí plánu komplexního rozvoje zdravotní péče. Je nezbytné, aby se v posledních měsících, týdnech a dnech života nemocnému dostalo interdisciplinární péče, která v sobě integruje lékařské, psychologické, sociální a spirituální aspekty a respektuje jeho hodnotové priority. Nedílnou součástí je i všestranná a účinná opora poskytnutá příbuzným a blízkým.
Rozhodujícími faktory pro paliativní péči u pokročilého CHSS by měla být kvalita pacientova života, zhodnocení jeho potřeb, zachování důstojnosti, identifikace toho, kdo, případně co mu může pomoci. Protože není tak úplně snadné tuto mnohovrstevnou problematiku uchopit do jednoznačných doporučených postupů, hraje v rozhodovacím procesu klíčovou roli multidisciplinární tým. Konsenzuální rozhodnutí ovšem vyžaduje také schopnost týmu vést otevřenou diskusi, zaměřenou k jednotnému cíli. Nezbytné je dosažení shody mezi pacientem, jeho rodinou, lékařem specialistou a praktickým lékařem, v ideálním případě formou společného písemného vyjádření.
Specializovaná paliativní péče nabízí službu, díky které se nemocný člověk může plně spolehnout na to, že nebude trpět velkými bolestmi, nebude opuštěn a lidé kolem něj se budou snažit vyjít vstříc jeho přáním.
Autoři prohlašují, že v souvislosti s publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny farmaceutickou firmou.
PhDr. Helena Novotná1, 2, doc. MUDr. Miroslav Kala, CSc.1,3
1Fakulta zdravotnických věd UP Olomouc,
2Nemocnice Tábor, a. s.,
3Hospic na Svatém Kopečku, Olomouc
PhDr. Helena Novotná
e-mail: helena.novotna@nemta.cz
Absolvovala 1. lékařskou fakultu UK v Praze, obor učitelství zdravotnických předmětů pro střední školy, a rigorózní zkoušku na Lékařské fakultě Univerzity Komenského v Bratislavě. V současné době studuje doktorský studijní program Ošetřovatelství na FZV UP v Olomouci. Tématem její disertační práce je Paliativní péče o pacienty s pokročilým srdečním selháním. Pracuje jako vrchní sestra společného lůžkového fondu interních oborů Nemocnice Tábor, a. s. Je členkou České asociace sester.
Zdroje
1. Brad S: Palliative care and hospice in advanced heart failure. Palliat Med 2007; 10(1): 78–82.
2. Kabelka L: Principy neonkologické paliativní péče – pohled geriatra. Paliat med liec boles 2008; 1(2): 67–70.
3. Sláma O: Obecná a specializovaná paliativní péče v ČR. Paliat med liec boles 2012; 5(1): 10–12.
4. Kala M: Úskalí krátkodobé hospicové péče. Paliat med liec boles 2012; 4(2): 72–73.
5. Stewart S, McMurray J: Palliative care for heart failure. J Palliat Care 2005; 21(6): 48–59.
6. Stevenson L: Changinig preferences for survival after hospitalization with advanced heart failure. J Am Coll Cardiol 2008; 52(2): 1702–1708.
7. Boyd KJ: Living with the advanced heart failure: a prospective community based study of patients and their carers. Eur J Heart Fail 2004; 69(11): 6585–591.
8. Smith D: Development of end-of-life care pathway for patients with advanced heart failure in a community setting. J Palliat Nurs 2012; 18 (6): 295–300.
9. Thomas JM, O´Leary JR: Determinant of hospice disscusion of older person with advanced illnes. J Gen Intern Med 2012; 26(4):1411–8.
10. Hanratty B, Lowson E, Grande G et al.: A study of socioeconomic disadvantage and end-of-life hospital admissions for older people with heart failure and lung cancer in England. BMJ Support Palliat Care 2012; 3(1): 132.
11. Johnson M, Gadoud A: Palliative care for people with chronic heart failure. J Palliat Care 2011; 27(1): 37–42.
12. Highet G, Crawford D, Murray S et al.: Development and evaluation of the supportive and palliative care indicators tool: a mixed-methods study. BMJ Support Palliat Care 2013; 4 (7): 86–97.
13. Beernaert K, Deliens L, De Vleminck A et al.: Early identification of palliative care needs by family physicians: A qualitative study of barriers and facilitators from the perspective of family physicians, community nurses, and patients. Palliat Med 2014; 28(4): 370–382.
14. McCarthy M, Hall JA, Ley M.: Communication and choice in dying from heart disease. J R Soc Med 2007; 90 : 128–131.
15. Málek F, Málek I: Srdeční selhání. 1. vyd. Praha: Karolinum 2013.
16. Kabelka L, Havlínová V: Možnosti paliativní péče u pokročilého srdečního selhání. Paliat med liec boles 2009; 2(2): 78–82.
17. Gibbs JSR, McCoy, AMS, Rogers AE et al.: Living with and dying from heart failure: the role of palliative care. Heart 2002; 88(Suppl III): 36–39.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2014 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
-
Všechny články tohoto čísla
- Editorial
- Hodnocení kvality života u pacientů s demencí
- Kvalita života pečovatelů – rodinných příslušníků u pacientů s těžkou demencí
- Příčiny stresu seniorů žijících v domácím prostředí
- Clostridium difficile – nebezpečný patogén pro starší pacienty
- Výživa ve stáří
- Anemie z nedostatku železa a geriatrická medicína
- Normocytární a makrocytární anemie v seniorském věku
- Dehydratace ve stáří
- Tyreopatie u seniorů
- Diabetes mellitus – geriatrické syndromy, cíle a možnosti léčby ve vyšším věku
- Nežádoucí účinky NSAID na kolopatie ve vyšším věku
-
Paliativní péče u chronického srdečního selhání:
Kdy je ten správný čas?
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Normocytární a makrocytární anemie v seniorském věku
- Dehydratace ve stáří
- Anemie z nedostatku železa a geriatrická medicína
- Výživa ve stáří
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




