-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Výskyt tuberkulózy u HIV pozitivních v České republice v letech 2000–2020
Incidence of tuberculosis among HIV-positive persons in the Czech Republic between 2000 and 2020
Aim: The aim is to characterize in more detail the group of HIV-positive persons in the Czech Republic diagnosed with tuberculosis (TB) in 2000–2020.
Material and methods: Data sources were mainly the national online TB register (RTBC), which is part of the information system of the Public Health Service, and the national electronic register of HIV-positive persons (RHIV) maintained by the National Reference Laboratory for HIV/AIDS of the National Institute of Public Health.
Results: Of 3,763 TB cases reported to the RHIV since 1985 and 16,212 TB cases reported to the RTBC since 2000, 91 occurred in 88 HIV-positive persons (69 males and 22 females) between 2000 and 2020. Sixty-five (74%) of the 88 HIV-positive persons were foreign born. Twenty-six per cent of TB cases were screened for HIV. The mean age of patients with TB/HIV coinfection was 35 years. The largest number of coinfected persons (35 cases) were from the capital city of Prague. Pulmonary TB was detected in 84 cases. Ninety-two per cent of the TB cases were bacteriologically confirmed, and 10 cases were multidrug-resistant TB. At the time of TB diagnosis, the median CD4+ lymphocyte count was 91.5 cells per mm3 of blood. TB was the most common reason for HIV testing in the analysed cohort (23 cases). The most common mode of HIV transmission was sexual intercourse (heterosexual in 39 cases and homosexual in 13 cases). Treatment success at 12-month follow-up was only recorded in 32% of cases of culture-positive pulmonary TB in HIV-positive patients.
Conclusions: TB/HIV co-infection remains a serious health concern, especially in the foreign-born residents of the Czech Republic. Of foreign-born persons with TB, 42% were tested for HIV over the 21-year study period, with their percentage increasing over the years. Almost 6% of them tested HIV positive. The most relevant finding is that treatment success was only recorded for less than one third of HIV-positive persons with culture-positive pulmonary TB and that every fourth patient with TB/HIV died before or during TB treatment.
Keywords:
AIDS – tuberculosis – HIV – Czech Republic – treatment outcome
Autoři: J. Wallenfels 1; M. Malý 2
Působiště autorů: Národní jednotka dohledu nad tuberkulózou, Fakultní nemocnice Bulovka, Praha 1; Oddělení biostatistiky, Státní zdravotní ústav, Praha 2
Vyšlo v časopise: Epidemiol. Mikrobiol. Imunol. 71, 2022, č. 2, s. 93-101
Kategorie: Původní práce
Souhrn
Cíl práce: Cílem práce je podrobněji charakterizovat skupinu HIV pozitivních osob v České republice, které prodělaly tuberkulózu (TBC) v období let 2000–2020.
Materiál a metodiky: Zdrojem dat byl především celostátní internetový registr TBC (RTBC), který je součástí informačního systému hygienické služby, a též celostátní elektronický registr HIV pozitivních (RHIV) vedený Národní referenční laboratoří pro HIV/AIDS Státního zdravotního ústavu.
Výsledky: Mezi 3 763 případy nahlášenými od roku 1985 do RHIV a 16 212 případy nahlášenými od roku 2000 do RTBC bylo v období 2000–2020 zjištěno 91 případů TBC (69 u mužů a 22 u žen) u 88 HIV pozitivních osob. Mezi 88 HIV pozitivními bylo 65 (74 %) osob narozených v zahraničí. Na HIV bylo vyšetřeno celkem 26 % případů TBC. Věkový průměr nemocných s koinfekcí TBC-HIV byl 35 let. Nejvíce nemocných (35 případů) mělo bydliště v Hl. m. Praze. Plicní TBC byla zjištěna v 84 případech, bakteriologicky ověřeno bylo 92 % TBC, v 10 případech se jednalo o multirezistentní TBC. V době diagnózy TBC činil medián počtu CD4+ lymfocytů 91,5 buněk v mm3 krve. TBC byla v analyzovaném souboru nejčastějším důvodem vyšetření HIV (23krát). Nejčastějším způsobem přenosu HIV infekce byl pohlavní styk (v 39 případech heterosexuální, v 13 případech homosexuální). Léčebný úspěch v době hodnocení po 12 měsících byl zdokumentován pouze u 32 % případů kultivačně pozitivní plicní TBC u HIV pozitivních.
Závěry: Koinfekce TBC-HIV zůstává závažným zdravotním problémem zejména u obyvatel ČR narozených v zahraničí. Mezi cizinci s TBC bylo ve sledovaném 21letém období na HIV vyšetřeno 42 % nemocných, přičemž podíl vyšetřených se v průběhu let zvyšoval. Téměř 6 % z nich bylo HIV pozitivní. Nejzávažnějším zjištěním je, že pouze u necelé třetiny případů kultivačně pozitivní plicní TBC u HIV pozitivních byl zdokumentován léčebný úspěch, čtvrtina případů zemřela před léčbou TBC nebo během léčby.
Klíčová slova:
Česká republika – AIDS – tuberkulóza – HIV – výsledek léčby
ÚVOD
Podle odhadů Světové zdravotnické organizace (SZO) bylo na světě v roce 2019 z 10 milionů nových případů tuberkulózy (TBC) 815 tisíc současně HIV pozitivních (8,2 %), přičemž zhruba 73 % z nich připadá na Afriku. V roce 2019 na TBC zemřelo 208 tisíc HIV pozitivních. Riziko rozvoje TBC je u HIV pozitivních ve srovnání s HIV negativními přibližně 18násobné a TBC patří mezi indikativní onemocnění AIDS [1]. Ukrajina a Vietnam patří dlouhodobě mezi nejčastější země původu cizinců s TBC u nás [2]. Podle odhadu SZO činí za rok 2019 incidence koinfekce TBC-HIV v České republice 0,04/100 000 obyvatel, zatímco na Ukrajině 18/100 000 obyvatel (450krát více než je odhad pro Českou republiku), ve Vietnamu pak 5,8/100 000 obyvatel (145krát více než v České republice) [3].
Výskyt HIV/AIDS u nás je kontinuálně sledován (měsíční hlášení nových případů HIV infekce a onemocnění AIDS v České republice je pravidelně publikováno ve Zprávách Centra epidemiologie a mikrobiologie Státního zdravotního ústavu, v nichž vycházejí i roční zprávy [4]), data o TBC každoročně zveřejňuje Ústav zdravotnických informací a statistiky České republiky (ÚZIS ČR) ve své publikaci Tuberkulóza a respirační nemoci, kterou od roku 2015 nahradil Základní přehled epidemiologické situace ve výskytu tuberkulózy v ČR. Údaje o výskytu TBC u HIV pozitivních osob v České republice v letech 2000–2008 publikovali Wallenfels et al. v roce 2009 [5]. Cílem práce je podrobněji charakterizovat tu skupinu HIV pozitivních osob, které prodělaly TBC v období let 2000–2020.
MATERIÁL A METODIKA
Zdrojem dat byl jednak celostátní internetový registr TBC (RTBC), který je součástí informačního systému hygienické služby a do kterého jsou hlášeny všechny osoby, u kterých byla na území České republiky diagnostikována aktivní TBC [6], a dále kódovaný elektronický registr HIV pozitivních (RHIV) vedený Národní referenční laboratoří pro HIV/AIDS Státního zdravotního ústavu, kde jsou evidovány všechny případy HIV pozitivních zjištěné v České republice. Chybějící a nejasné údaje byly doplněny dotazem v příslušných zdravotnických zařízeních. V práci uvedená data RHIV a RTBC vyjadřují stav obou registrů k 15. 5. 2021. Případy TBC u HIV pozitivních občanů České republiky a cizinců zde pobývajících diagnostikované a léčené mimo Českou republiku nebyly do sledovaného souboru zařazeny, protože nejsou do ČR systémově hlášeny a sledovány v RTBC.
RHIV je veden od roku 1985, kdy byl zjištěn první HIV pozitivní u nás. RTBC podle současné metodiky (přesněji s úpravami, které však nemají zásadní vliv na v této práci analyzovaná data) je veden až od roku 2000, proto byli autoři nuceni omezit popis výskytu TBC u HIV pozitivních pouze na období od roku 2000, tj. analyzován je výskyt TBC u HIV pozitivních osob (včetně těch diagnostikovaných před rokem 2000) v České republice za období 21 let od roku 2000 do roku 2020. Do RHIV jsou hlášeny TBC u HIV pozitivních, neboť jak již bylo zmíněno, TBC je indikativním onemocněním AIDS, a naopak v RTBC je sledován HIV status nemocného a případná přítomnost AIDS. Ve výstupech z RHIV jsou běžně vyhodnocovány údaje o občanech České republiky a rezidentech (tj. cizincích s dlouhodobým či trvalým pobytem v České republice), zatímco cizinci s krátkodobým pobytem jsou analyzováni odděleně. Pro účely tohoto sdělení a zajištění porovnatelnosti dat bylo použito rozdělení na osoby narozené v České republice a narozené mimo Českou republiku (tj. cizince bez ohledu na délku a typ pobytu).
Sledované proměnné zahrnovaly pohlaví nemocného, věk v době zjištění TBC, zemi narození nemocného, kraj bydliště/pobytu v době zjištění TBC, datum zjištění TBC (tj. datum 1. pozitivního odběru nebo datum zahájení antituberkulotické /AT/ terapie, popř. datum úmrtí podle toho, které nastalo první), datum prvního HIV pozitivního testu, údaj o antiretrovirové terapii HIV a počtu CD4+ lymfocytů v době zjištění TBC, diagnózu TBC podle lokalizace TBC procesu a ověřenosti (ve smyslu kódů desáté revize Mezinárodní klasifikace nemocí), citlivost či rezistenci k základním antituberkulotikům u kultivačně ověřené TBC, údaj, byla-li v daném případě TBC indikativním onemocněním AIDS, jednalo-li se o novou či již dříve léčenou TBC, způsob zjištění TBC, důvod vyšetření HIV, způsob přenosu HIV, očkování proti TBC, způsob zahájení léčby TBC, tj. zda ambulantně či při hospitalizaci, a výsledek léčby TBC hodnocený ve standardních kategoriích podle definic používaných Evropským centrem pro prevenci a kontrolu nemocí (ECDC) [7].
Data jsou prezentována v obdobné struktuře jako v dříve zmiňované práci autorů Wallenfels et al. [5].
VÝSLEDKY
Mezi 3 763 případy nahlášenými od roku 1985 do RHIV (tab. 1) a 16 212 případy nahlášenými od roku 2000 do RTBC (tab. 2) bylo v období 2000–2020 zjištěno 91 případů TBC u 88 HIV pozitivních osob (ve 3 případech šlo o onemocnění osob s dříve léčenou TBC).
Tab. 1. Počty nově zjištěných případů HIV v jednotlivých letech podle pohlaví, osoby narozené v ČR a v zahraničí, 2000–2020
Table 1. Newly diagnosed HIV cases by year and sex, persons born in the Czech Republic and foreign-born residents, 2000–2020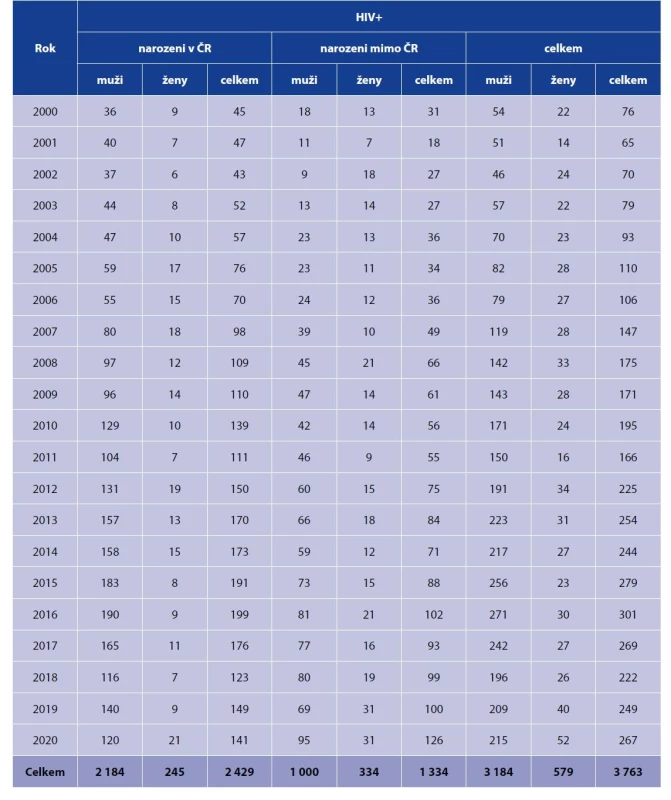
Tab. 2. Hlášená onemocnění TBC v jednotlivých letech podle pohlaví, osoby narozené v ČR a v zahraničí, 2000–2020*
Table 2. Reported cases of TB by year and sex, persons born in the Czech Republic and foreign-born residents, 2000–2020*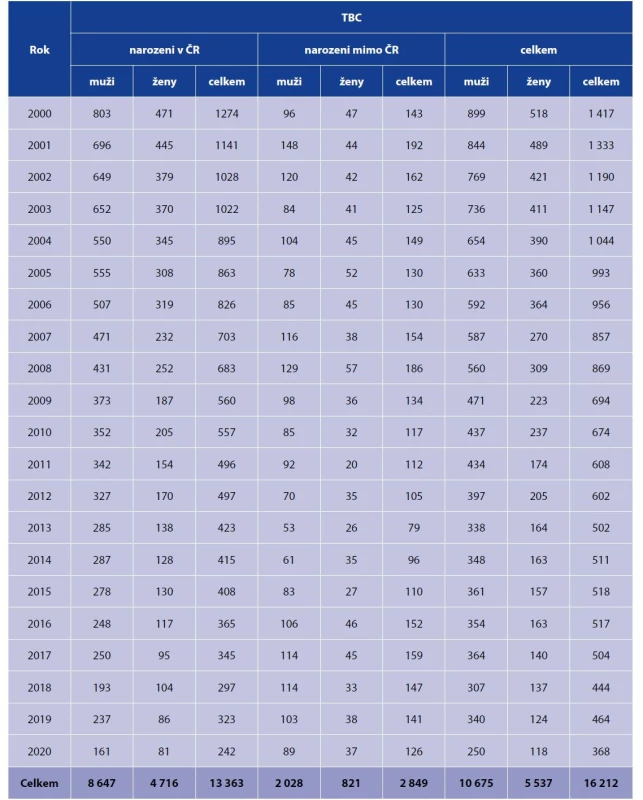
*Zde uváděné počty hlášených TBC onemocnění za toto období jsou nižší (celkem o 186 případů) ve srovnání s počty uváděnými ÚZIS. To je dáno skutečností, že nejsou započteny případy, u kterých byla po statistické uzávěře v daném roce TBC vyloučena.
*186 fewer TB cases are indicated here for this period than reported by the Institute of Health Information and Statistics of the Czech Republic. The difference results from the subtraction of cases in whom TB was ruled out in the respective years after the annual statistics were closed.Mezi 88 HIV pozitivními bylo 65 (74 %) osob narozených v zahraničí, nejčastěji na Ukrajině (26krát) a ve Vietnamu (11krát), dále v Litvě a Thajsku (po 4 případech), v Moldávii a Nigérii (po 3 případech), v Lotyšsku, Pobřeží slonoviny, Rumunsku a na Slovensku (po 2 případech) a v Bělorusku, Indii, Indonésii, Keni, Korejské republice a Rusku (po 1 případu).
Na HIV bylo vyšetřeno celkem 4 238 (26,1 %) případů TBC, mezi osobami narozenými v České republice to bylo 22,8 %, mezi osobami narozenými v zahraničí 41,7 %. Podíl HIV pozitivních z TBC nemocných vyšetřených na HIV činil 2,1 %, u osob narozených v České republice byl tento podíl 0,8 %, u osob narozených v zahraničí 5,6 %. Údaje po jednotlivých letech jsou shrnuty v tabulce 3. Podíl vyšetřených se v průběhu let zvyšoval jak u osob narozených v České republice, tak u osob narozených v zahraničí.
Tab. 3. HIV status u hlášených TBC nemocných v jednotlivých letech, osoby narozené v ČR a v zahraničí, 2000–2020*
Table 3. HIV status of TB patients by year, persons born in the Czech Republic and foreign-born residents, 2000–2020*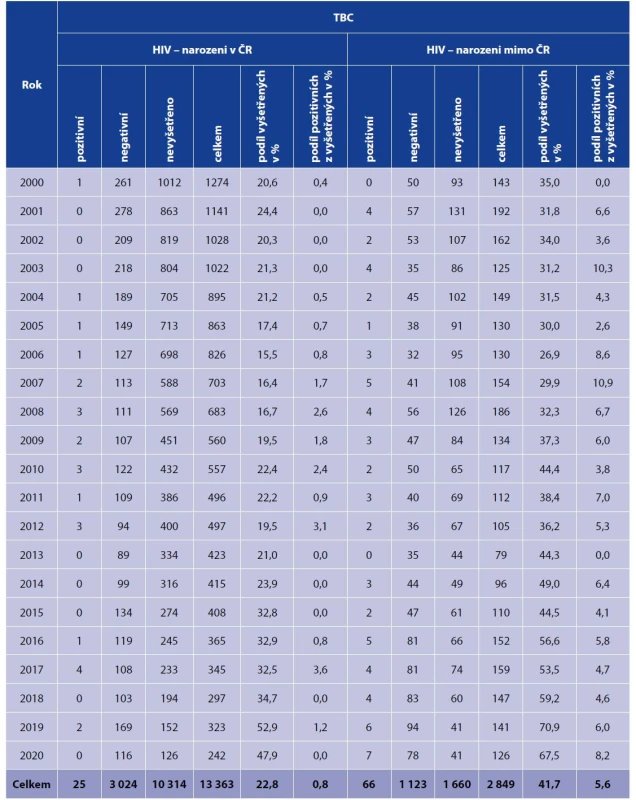
*Zde uváděné počty hlášených TBC onemocnění za toto období jsou nižší (celkem o 186 případů) ve srovnání s počty uváděnými ÚZIS. To je dáno skutečností, že nejsou započteny případy, u kterých byla po statistické uzávěře v daném roce TBC vyloučena.
* 186 fewer TB cases are indicated here for this period than reported by the Institute of Health Information and Statistics of the Czech Republic. The difference results from the subtraction of cases in whom TB was ruled out in the respective years after the annual statistics were closed.Distribuci hlášených onemocnění TBC u HIV pozitivních podle pohlaví a věkových skupin (věk v době zjištění TBC) zachycuje tabulka 4. Z 91 HIV pozitivních případů TBC bylo 69 u mužů (76 %) a 22 u žen. Věkové rozpětí činilo 55 let, nejmladšímu TBC nemocnému s koinfekcí HIV a TBC bylo 0 roků, nejstaršímu 55 let. Věkový průměr byl 35 let.
Tab. 4. Hlášená onemocnění TBC u HIV pozitivních podle pohlaví a věkových skupin (věk v době zjištění TBC) v ČR za období 2000–2020
Table 4. Reported TB cases in HIV positive persons by sex and age at TB diagnosis, Czech Republic, 2000–2020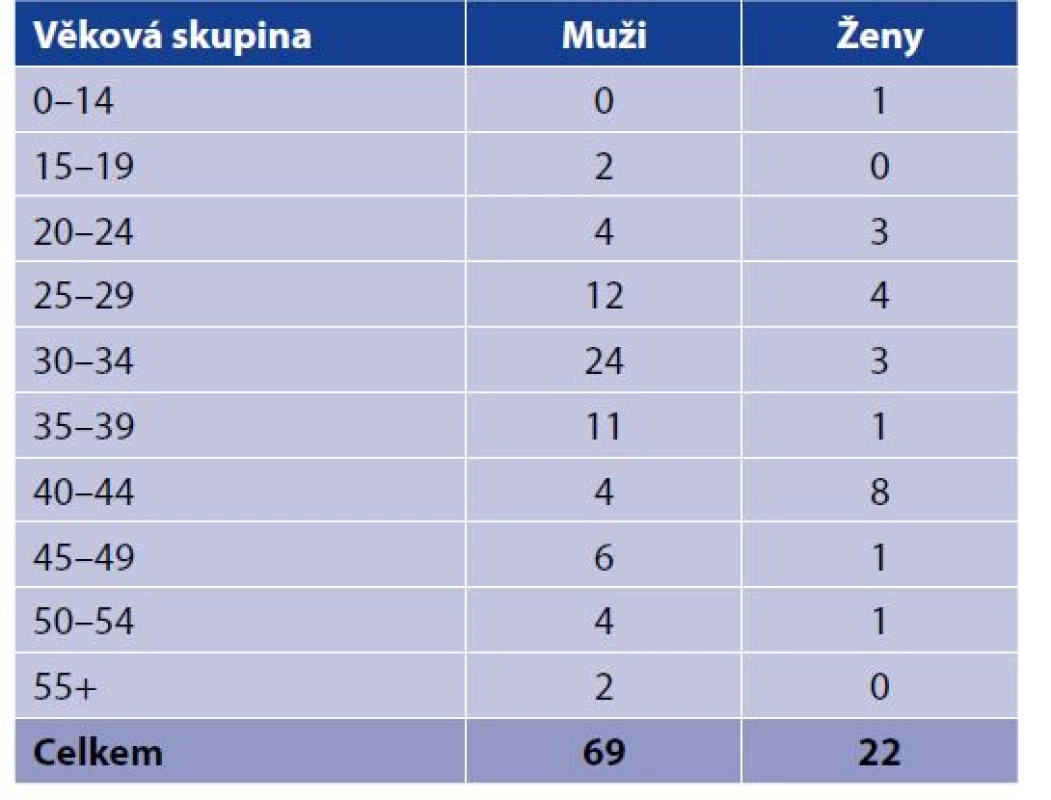
Rozdělení podle kraje bydliště/pobytu v době zjištění TBC je v tabulce 5. Nejvíce nemocných (35 případů) mělo bydliště/pobyt v Hl. m. Praze, Středočeském kraji (11 případů), Ústeckém kraji (10 případů) a Plzeňském kraji (8 případů), naopak bydliště/pobyt v Královéhradeckém kraji neměl ani jeden HIV pozitivní TBC nemocný.
Tab. 5. Hlášená onemocnění TBC u HIV pozitivních podle kraje bydliště/pobytu v době zjištění TBC za období 2000–2020
Table 5. Reported TB cases in HIV positive persons by place of residence/stay at TB diagnosis, 2000–2020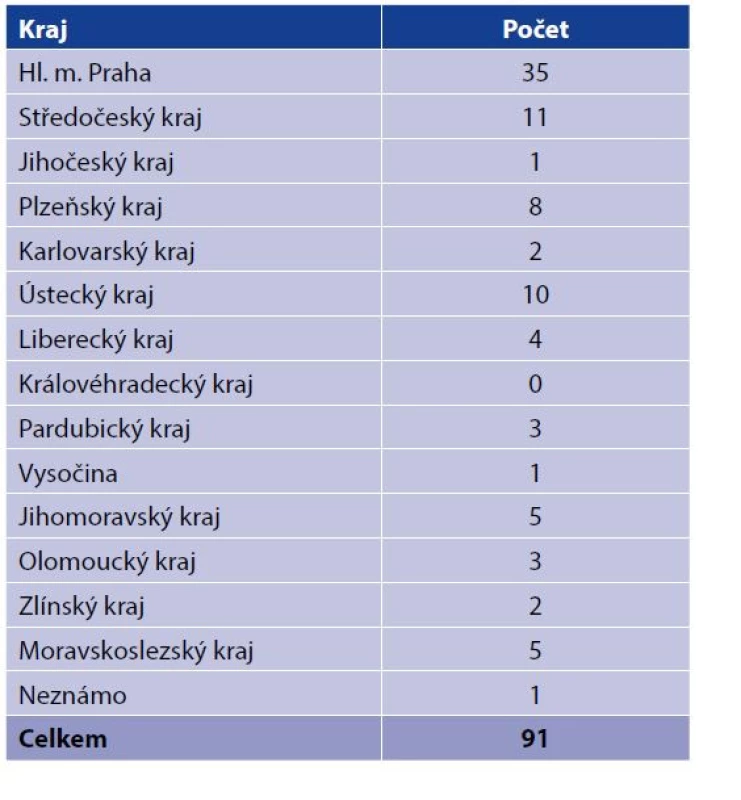
Podle lokalizace TBC procesu zdaleka nejčastěji (v 84 případech) byly postiženy plíce, v 28 případech (včetně 18 případů diseminované TBC) spolu s dalšími orgány. V 7 případech se jednalo pouze o mimoplicní postižení (4krát TBC periferních lymfatických uzlin, z toho 1krát spolu s urogenitální TBC, a 3krát TBC meningitida). Rozdělení podle lokalizace TBC procesu znázorňuje graf na obr. 1. Podle bakteriologické ověřenosti 84 případů (92 %) bylo bakteriologicky ověřených (kultivačně pozitivních), 33 bylo mikroskopicky pozitivních ze sputa.
Obr. 1. Počty případů TBC u HIV pozitivních podle lokalizace TBC procesu, ČR, 2000–2020, n = 91
Figure 1. TB cases in HIV-positive persons by location of TB process, Czech Republic, 2000–2020, n = 91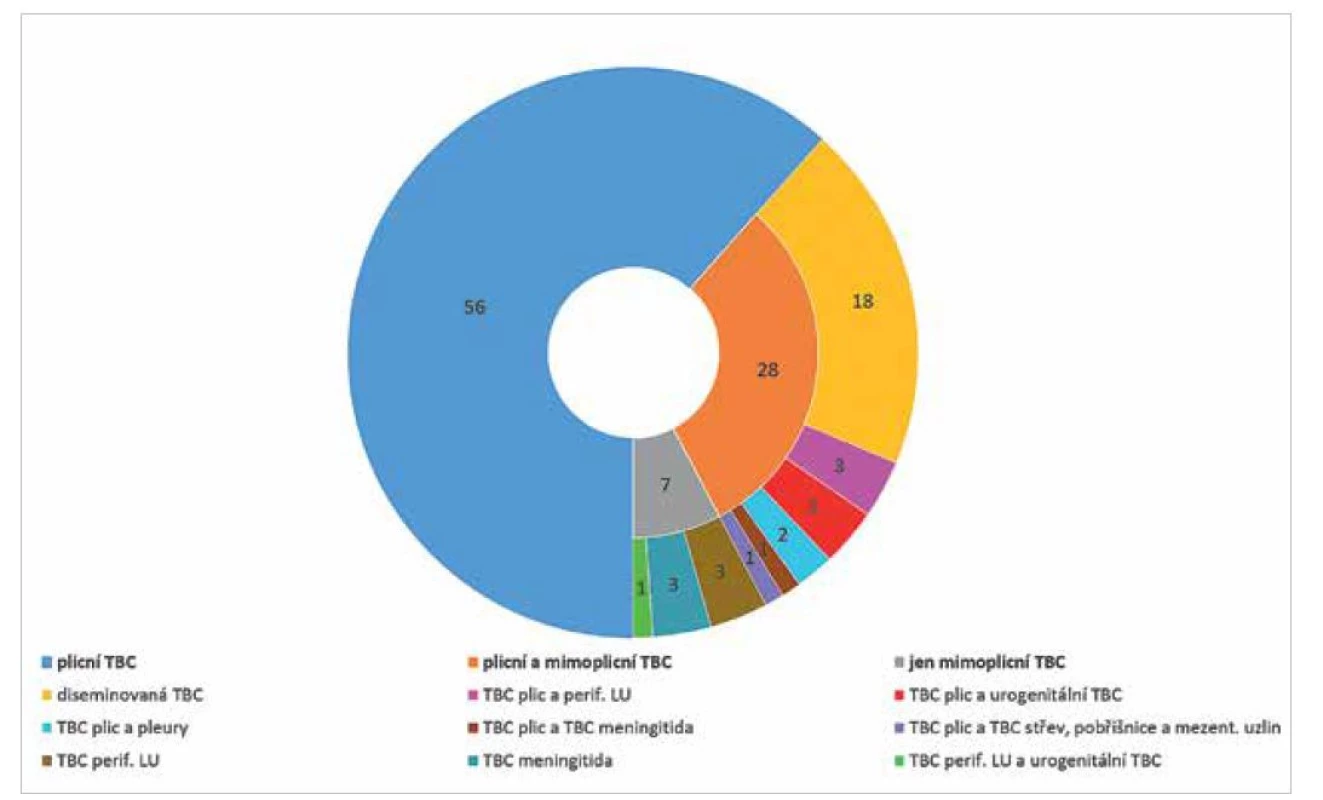
U 78 případů TBC byl k dispozici údaj o počtu CD4+ lymfocytů v době diagnózy TBC. U 61 z nich bylo zjištěno méně než 200 buněk/mm3 krve a pouze u 4 byla tato hodnota vyšší než 500. Medián počtu CD4+ lymfocytů byl 91,5, 25. percentil byl 34 a 75. percentil 186 buněk/mm3.
Rezistence alespoň k jednomu antituberkulotiku první řady byla zjištěna v 16 případech, z toho se 10krát jednalo o multirezistenci (tj. rezistenci ke dvěma nejúčinnějším antituberkulotikům – isoniazidu a rifampicinu).
Pokud jde o způsob zjištění TBC, převažoval pasivní způsob zjištění: v 69 případech byla TBC zjištěna vyšetřením pro obtíže, ve 4 případech náhodně, 1krát pitvou. Aktivním způsobem byla TBC zjištěna 16krát: 11krát kontrolou osob rizikových skupin, 5krát byl důvodem vyšetření kontakt s TBC. V 1 případě se způsob zjištění nepodařilo zjistit.
TBC byla v analyzovaném souboru (nepočítaje 3 případy dříve léčené TBC) nejčastějším důvodem vyšetření HIV (23krát), 43krát byly důvodem vyšetření jiné klinické diagnózy, ve zbylých 22 případech se jednalo o vyšetření v nápravných zařízeních, vyšetření na vlastní žádost, vyšetření kontaktů HIV pozitivních případů, vyšetření u prostituujících osob, vyšetření těhotných žen, vyšetření toxikomanů, předoperační vyšetření a jinou prevenci.
Nejčastějším způsobem přenosu HIV infekce byl pohlavní styk (v 39 případech heterosexuální, v 13 případech homosexuální), u 19 nemocných bylo předpokládaným přenosem HIV injekční užívání drog, v 1 případě k nákaze došlo buď injekčním užíváním drog, nebo homosexuálním stykem, a rovněž v 1 případě z matky na dítě. V 15 případech způsob přenosu nebyl zjištěn.
Zjištění TBC předcházelo zjištění HIV pozitivity (nebo proběhlo ve stejný den) v 33 případech (zpravidla jen o několik dní, nejvíce o 65 dní), v 57 případech byla nejprve zjištěna HIV pozitivita a až poté TBC (z toho v 26 případech činil odstup zjištění obou diagnóz méně než 3 měsíce, v 31 případech to bylo v rozmezí 114 dnů až více než 13 let). V 1 případě se datum zjištění TBC nepodařilo zjistit. Časové vztahy mezi prvním záchytem HIV pozitivity a zjištěním TBC znázorňuje graf na obr. 2. TBC jako indikativní onemocnění AIDS byla označena v 79 případech (tj. v 90 % případů nových onemocnění TBC u HIV pozitivních). Pouze v 15 případech (16,5 %) byli HIV pozitivní v době zjištění TBC léčeni antiretrovirovou terapií, z toho 4 nově v řádu 1–3 měsíců a 6 vykazovalo známky non-adherence k léčbě.
Obr. 2. Doba od prvního zjištění HIV pozitivity do zjištění TBC, Česká republika, TBC u HIV pozitivních 2000–2020, n = 90*
Figure 2. Time from HIV diagnosis to TB diagnosis, Czech Republic, 2000–2020, n = 90*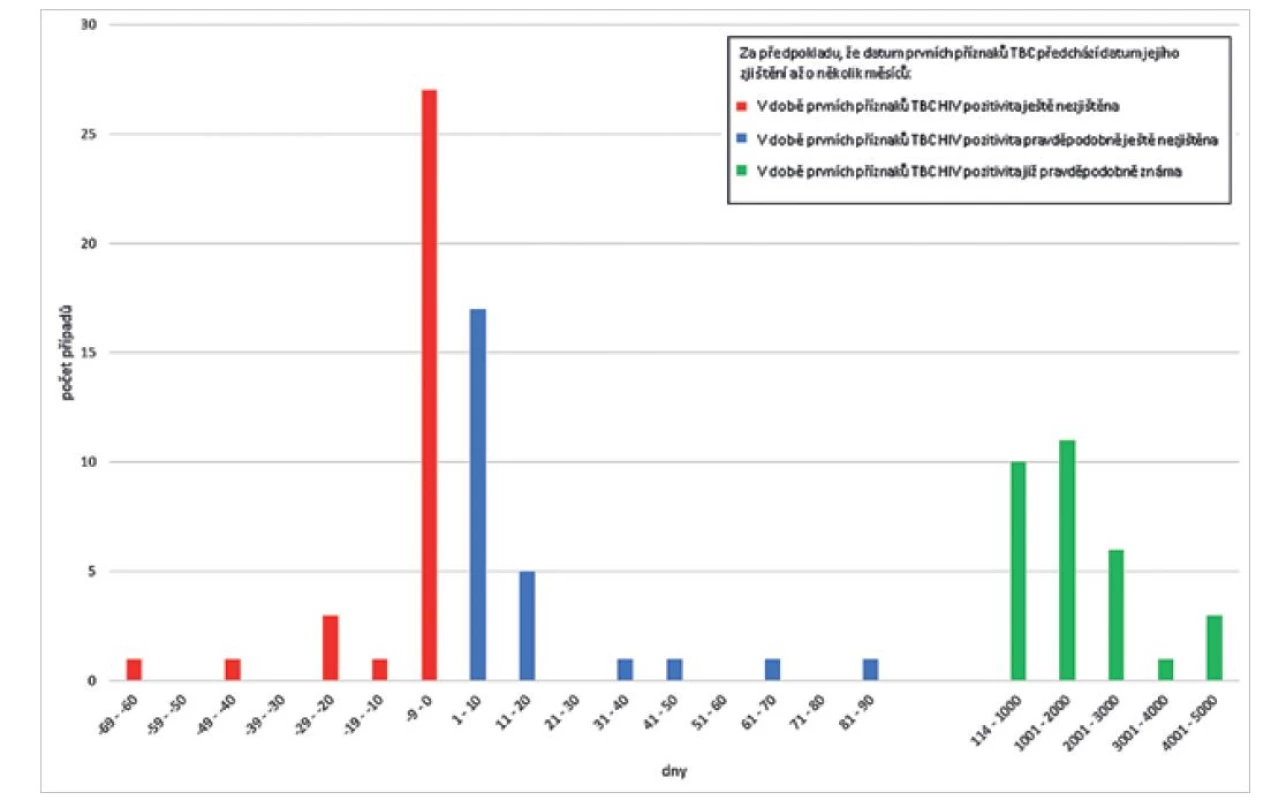
*V 1 případě se datum zjištění TBC nepodařilo zjistit.
*In 1 case, the date of TB diagnosis could not be determined.Prokazatelně očkováno proti TBC bylo 16 nemocných, 6 nemocných proti TBC očkováno nebylo a u 66 osob není údaj znám.
AT léčba byla zahájena v 83 případech za hospitalizace, v 1 případě způsob zahájení léčby není znám. V 7 případech AT léčba nebyla zahájena.
Vyléčeno bylo 20 případů (24 %) TBC, léčení bylo ukončeno v 4 případech (5 %), před nebo během léčby zemřelo 22 případů (26 %), z toho 11 na TBC, dosud léčeno bylo 7 případů (8 %), přestěhováno bylo 5 případů (6 %) a AT léčba byla přerušena, popř. o ní chybí údaje v 26 případech (31 %). Selhání léčby se nevyskytlo. Do souboru případů pro hodnocení léčby nebyli zahrnuti nemocní hlášení v roce 2020, neboť dosud neuplynula doba, po které se výsledky AT léčby hodnotí, tj. 12 měsíců. Léčebného úspěchu (kategorie vyléčen a léčení ukončeno) tedy bylo dosaženo pouze v 24 případech (29 %), 31 případů (37 %) bylo pro hodnocení ztraceno (kategorie přestěhován a léčba přerušena/neznámo). V případě hodnocení AT léčby pouze u kultivačně pozitivní plicní TBC byl léčebný úspěch dosažen v 32 % případů. Výsledky AT léčby uvádí tabulka 6.
Tab. 6. Výsledky antituberkulotické léčby hlášených TBC nemocných HIV pozitivních v ČR, 2000–2019
Table 6. Anti-TB treatment outcomes in HIV positive TB patients, Czech Republic, 2000–2019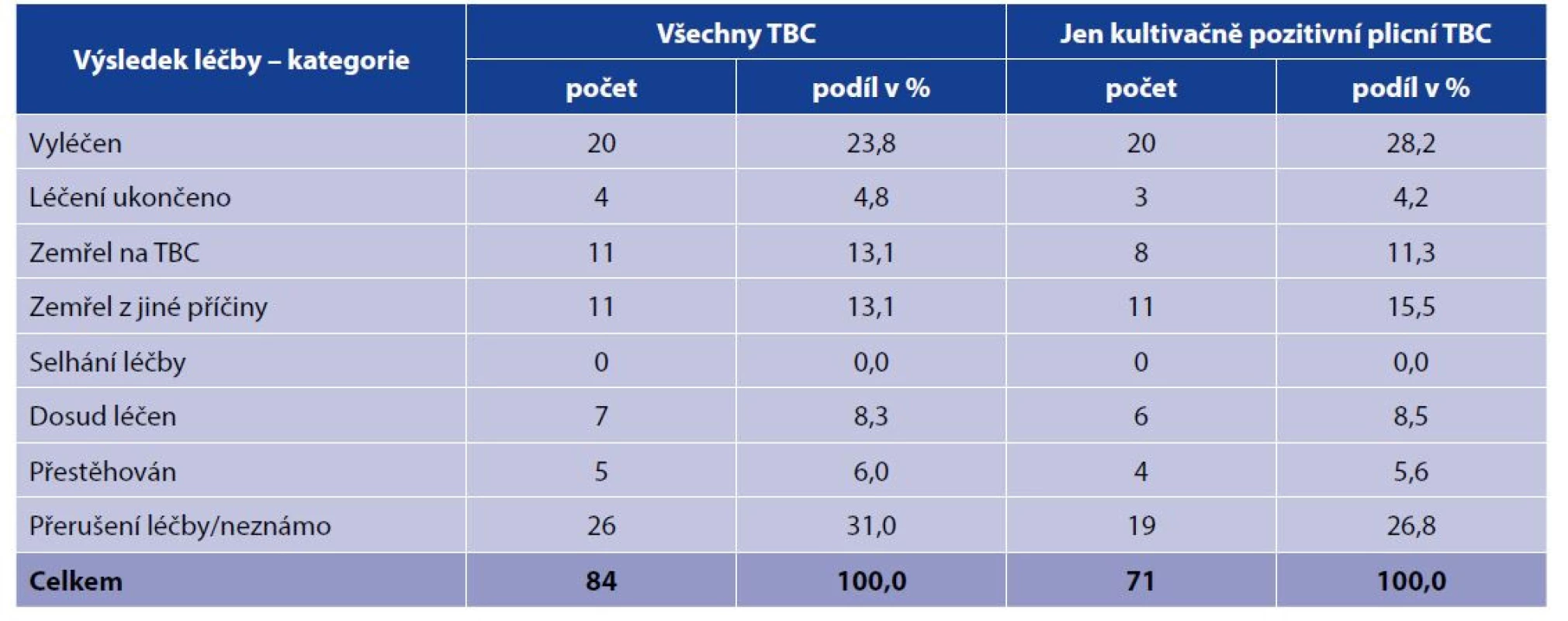
DISKUSE
Struktura HIV pozitivních s koinfekcí TBC v ČR se výrazně liší od celkové struktury HIV pozitivních i TBC nemocných. Zatímco mezi HIV pozitivními nově zachycenými v ČR v období let 2000–2020 bylo 64,5 % občanů narozených v ČR a mezi TBC nemocnými ve stejném období podíl narozených v ČR činil dokonce 82,4 %, mezi případy koinfikovanými HIV a TBC je situace naprosto opačná. Jen 27,5 % z analyzovaných 91 případů vzniklo u občanů ČR, tudíž výrazná většina se týká osob narozených mimo Českou republiku. V důsledku toho jsou odlišné i další ukazatele, např. zastoupení tří hlavních způsobů přenosu HIV. V celkových datech RHIV za roky 2000–2020 činí homosexuální přenos 62,0 %, heterosexuální přenos 24,5 % a přenos prostřednictvím injekčního užívání drog 4,5 %, ale u 91 případů s koinfekcí TBC je zastoupení uvedených kategorií diametrálně odlišné, a to 14,3 %, 42,9 % a 20,9 %. Významně vyšší zastoupení cizinců mezi TBC nemocnými s koinfekcí HIV v ČR ve srovnání s celkovou strukturou TBC nemocných má (spolu se samotnou HIV infekcí) negativní vliv na výsledky AT léčby. Zatímco dokumentovaný léčebný úspěch u nemocných s koinfekcí TBC-HIV v období 2000–2019 byl dosažen ve 29 %, u všech TBC nemocných v tomto období činil dle RTBC 71 %, u TBC nemocných narozených mimo ČR však jen 59 %. Přitom podle dat RTBC byl průměrný věk nemocných s koinfekcí TBC-HIV ve sledovaném období významně nižší (35 let) ve srovnání s průměrným věkem všech TBC nemocných (55 let). Nelze však vyloučit, že někteří nemocní s koinfekcí TBC-HIV, u kterých v RTBC chybí údaje o výsledku AT léčby, popř. je zde uvedeno, že AT léčba byla přerušena, ve skutečnosti AT léčbu úspěšně dokončili bez vědomí dispenzarizujícího lékaře vyplňujícího příslušné hlášení do RTBC, a reálný podíl dosaženého léčebného úspěchu je tak vyšší. Pokud by k této situaci hypoteticky došlo ve všech případech, reálný léčebný úspěch by dosáhl 60 %. Neuvedení skutečných údajů o výsledku AT léčby v RTBC u nemocných s koinfekcí TBC-HIV je zřejmě pravděpodobnější ve srovnání s TBC nemocnými bez této koinfekce vzhledem k jejich sdílené dispenzarizaci u pneumologa a v HIV centru, mezi kterými může docházet k nedostatečné komunikaci.
Uvedená struktura nicméně odpovídá zkušenostem z jiných zemí. Autoři systematického přehledu [8] zkoumali výskyt koinfekce TBC-HIV mezi migranty a mezi národními populacemi. Většina studií uvádějících prevalence souběžné infekce TBC-HIV vykázala významně vyšší hodnoty mezi migranty v porovnání s občany daných zemí a některé studie rovněž ukázaly vyšší prevalenci mimoplicní a miliární TBC mezi migranty infikovanými HIV. Zejména ve studiích realizovaných ve Španělsku byl u migrantů pozorován výrazný rostoucí trend v prevalenci koinfekce, zatímco u některých národních populací byl patrný pokles.
Pacienti s koinfekcí TBC-HIV analyzovaní v této studii byli při zjištění TBC většinou v hlubokém imunodeficitu (medián CD4+ lymfocytů byl 91,5 buněk/mm3). I když k onemocněním TBC dochází i u imunokompetentních osob, je počet CD4+ buněk důležitým prediktorem rizika TBC u HIV pozitivních neléčených antiretrovirovou terapií. Metaanalýza [9] odhaduje, že poklesu o 100 CD4+ buněk/mm3 u nich odpovídá 1,43násobný nárůst incidence tuberkulózy. Osoby bez terapie HIV výrazně převažují ve zkoumaném souboru; antiretrovirová léčba byla v době diagnózy TBC aplikována jen v 15 případech, a to ještě ve 4 případech pouze krátce a v 6 případech bez dostatečného dodržování léčebného režimu ze strany pacientů.
Studie [10] analyzovala data 21 243 TBC případů hlášených v 21 zemích EU/EHP v roce 2014, u nichž byl znám HIV status. Z nich bylo 1 051 (4,9 %) HIV pozitivních. Léčba TBC byla úspěšně dokončena u 83,5 % HIV negativních případů TBC, ale pouze u 57,9 % HIV pozitivních případů, což poukazuje na závažnost koinfekce TBC-HIV. Podobně zpráva [6] uvádí úspěch léčby celkově u 63,7 % z 42 811 případů hlášených v roce 2018, ale jen u 54,9 % z 501 případů TBC-HIV notifikovaných v roce 2018. Studie [10] dále uvádí, že mezi 3 863 případy AIDS hlášenými 29 zeměmi EU/EHP v roce 2014 mělo 691 (17,9 %) TBC jako nemoc indikující AIDS. U osob, které se infikovaly HIV prostřednictvím injekčního užívání drog, byla prokázána vyšší pravděpodobnost přítomnosti TBC jako nemoci indikující AIDS.
Rovněž ve studii [11] hodnotili výsledky léčby TBC, a to u případů hlášených z devíti evropských zemí v letech 2010–2012. Tato velká studie na základě analýzy 61 138 případů TBC, z nichž 5,5 % bylo HIV pozitivních, potvrzuje, že HIV je silným rizikovým faktorem pro nepříznivý výsledek léčby TBC, který se projevuje hlavně zvýšeným rizikem úmrtí a stále probíhající léčby TBC.
V našem analyzovaném souboru byla v 31 případech v době prvních příznaků TBC HIV pozitivita již pravděpodobně známa, 15 z nich bylo léčeno antiretrovirovou terapií. Je možné, že některým TBC u těchto HIV pozitivních bylo možné předejít, pokud by u nich byla nasazena a HIV pozitivními řádně užívána preventivní léčba TBC (např. denní podávání isoniazidu po dobu 6–9 měsíců). SZO doporučuje preventivní léčbu TBC u všech HIV pozitivních osob (po negativním screeningovém vyšetření symptomů TBC s provedením skiagramu hrudníku nebo bez jeho provedení), není-li tato kontraindikována, a to i v zemích s nízkou incidencí TBC. Preventivní léčbě TBC u HIV pozitivních osob dokonce nemusí předcházet test na latentní tuberkulózní infekci (tuberkulinový kožní test nebo test IGRA) [12].
ZÁVĚR
Ve sdělení je analyzován výskyt TBC u HIV pozitivních v České republice v období 2000–2020. Koinfekce TBC-HIV zůstává závažným zdravotním problémem, zejména u obyvatel ČR narozených v zahraničí. Celkem bylo identifikováno 91 TBC u 88 HIV pozitivních. Asi nejzávažnějším zjištěním je, že v době hodnocení po 12 měsících byl pouze u 32 % případů kultivačně pozitivní plicní TBC u HIV pozitivních zdokumentován léčebný úspěch, čtvrtina případů zemřela před léčbou TBC nebo během léčby. Naopak je potěšitelné, že se podíl TBC nemocných vyšetřených na HIV v tomto období zvýšil z počátečních hodnot lehce nad 20 % u osob narozených v ČR a nad 30 % u osob narozených mimo ČR až na hodnoty kolem 50 %, resp. 70 % v posledních letech. Lze jen spekulovat, kolik případů TBC u HIV pozitivních by bylo zjištěno, pokud by podíl TBC nemocných vyšetřených na HIV byl po celé období tak vysoký (nebo ještě vyšší), jako tomu bylo v závěru sledovaného období.
Do redakce došlo dne 30. 7. 2021.
Adresa pro korespondenci:
MUDr. Jiří Wallenfels
Národní jednotka dohledu nad tuberkulózou
FN Bulovka
Budínova 2
180 81 Praha 8
e-mail: jiri.wallenfels@bulovka.cz
Zdroje
1. Global tuberculosis report 2020. Geneva: World Health Organization; 2020. Licence: CC BY-NC-SA 3.0 IGO.
2. ÚZIS ČR. Základní přehled epidemiologické situace ve výskytu tuberkulózy v České republice v roce 2019 [cit. 2021-04-22]. Dostupné na www: <https://www.uzis.cz/res/f/008314/tbc2019-cz.pdf>.
3. WHO Tuberculosis data [cit. 2021-04-22]. Dostupné na www: <https://www.who.int/teams/global-tuberculosis-programme/data>.
4. Malý M, Němeček V, Zákoucká H. Výskyt a šíření HIV/AIDS v ČR v roce 2019. Zprávy CEM (SZÚ, Praha), 2020;29(10):384–398.
5. Wallenfels J, Malý M, Marešová M. Výskyt tuberkulózy u HIV pozitivních v České republice. Vakcinologie, 2009;3 : 134–139.
6. MZ ČR. Registr tuberkulózy. Metodika sběru a vyplňování vstupních dat pro hlášení tuberkulózy. Věstník MZ ČR, částka 1/2021.
7. European Centre for Disease Prevention and Control, WHO Regional Office for Europe. Tuberculosis surveillance and monitoring in Europe 2021–2019 data. Copenhagen: WHO Regional Office for Europe; 2021.
8. Tavares AM, Fronteira I, Couto I, et al. HIV and tuberculosis co-infection among migrants in Europe: A systematic review on the prevalence, incidence and mortality. PLoS ONE, 2017; 12(9):e0185526.
9. Ellis PK, Martin WJ, Dodd PJ. CD4 count and tuberculosis risk in HIV-positive adults not on ART: a systematic review and meta - analysis. PeerJ, 2017; 5:e4165.
10. van der Werf MJ, Ködmön C, Zucs P, et al. Tuberculosis and HIV coinfection in Europe: looking at one reality from two angles. AIDS, 2016;30 : 2845–2853.
11. Karo B, Krause G, Hollo V, et al. Impact of HIV infection on treatment outcome of tuberculosis in Europe. AIDS, 2016;30 : 1089–1098.
12. WHO operational handbook on tuberculosis. Module 1: prevention – tuberculosis preventive treatment. Geneva: World Health Organization; 2020. Licence: CC BY-NC-SA 3.0 IGO.
Štítky
Hygiena a epidemiologie Infekční lékařství Mikrobiologie
Článek vyšel v časopiseEpidemiologie, mikrobiologie, imunologie
Nejčtenější tento týden
2022 Číslo 2- Stillova choroba: vzácné a závažné systémové onemocnění
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Jak souvisí postcovidový syndrom s poškozením mozku?
-
Všechny články tohoto čísla
- Genetická rozmanitost humánních kmenů Listeria monocytogenes v České republice v letech 2016–2020
- První zhodnocení úplnosti dat a senzitivity systému surveillance u spalniček v České republice, 1. leden 2018 až 30. červen 2019
- Candida glabrata – základná charakteristika, virulencia, terapia a rezistencia
- Sledování změn invazivních onemocnění způsobených Haemophilus influenzae v České republice v letech 1999–2020
- Norovirové infekce v České republice v letech 2008–2020
- Colistin resistance and heteroresistance in Klebsiella pneumoniae & Escherichia coli clinical isolates from intensive care units
- Výskyt tuberkulózy u HIV pozitivních v České republice v letech 2000–2020
- Epidemiologie, mikrobiologie, imunologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Candida glabrata – základná charakteristika, virulencia, terapia a rezistencia
- Výskyt tuberkulózy u HIV pozitivních v České republice v letech 2000–2020
- Norovirové infekce v České republice v letech 2008–2020
- Sledování změn invazivních onemocnění způsobených Haemophilus influenzae v České republice v letech 1999–2020
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



