-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Tularemie – série kazuistik
Tularemia – case series
Lymphadenopathy is a common symptom in children, yet sometimes it may represent a differential diagnostic pitfall. Tularemia is one of the rare causes of lymphadenopathy in childhood. A clinical suspicion should arise in cases with history of insect bite or animal contact, granulomatous inflammation in biopsy specimen, negative culture results, and/or in cases which fail to respond to first-line antibiotics. Hereby, three cases of children with unexplained lymphadenopathy are presented, highlighting the practical aspects and issues potentially associated with the diagnosis and management of tularemia.
Keywords:
tularemia – Serology – Francisella tularensis – children – ulceroglandular form – lymfadenopathy
Autoři: Slováková Lea 1; Jendrálová Zuzana 1; Čepelová Michaela 3; Cyprová Soňa 3; Bloomfield Markéta 1,2
Působiště autorů: Pediatrická klinika, 1. lékařská fakulta Univerzity Karlovy, Fakultní Thomayerova nemocnice, Praha 1; Ústav imunologie, 2. lékařská fakulta Univerzity Karlovy, FN Motol, Praha 2; Klinika dětské hematologie a onkologie, 2. lékařská fakulta Univerzity Karlovy, FN Motol, Praha 3
Vyšlo v časopise: Čes-slov Pediat 2023; 78 (Supplementum 1): 24-29.
Kategorie: Kazuistiky
doi: https://doi.org/10.55095/CSPediatrie2023/029Souhrn
Lymfadenopatie je jedním z nejčastějších příznaků u dětí, zároveň ale může představovat diferenciálně diagnostický oříšek. Jednou z jejích vzácnějších příčin může být zoonóza tularemie. Diagnostickým vodítkem by měla být anamnéza bodnutí hmyzem nebo rizikový kontakt se zvířaty, histologický obraz granulomatózního zánětu, negativní výsledek běžných kultivací a nedostatečná odpověď na běžnou antibiotickou terapii. V následujících třech kazuistikách prezentujeme případy dětí s lymfadenopatií původně nejasné etiologie, na nichž demonstrujeme praktické aspekty a možné problémy týkající se diagnostiky a managementu tularemie.
Klíčová slova:
deti – tularémie – Francisella tularensis – sérologie – lymfadenopatie – ulceroglandulární forma
ÚVOD
Tularemie je onemocnění způsobené gramnegativní fakultativně intracelulární aerobní bakterií Francisella tularensis. Díky svým vlastnostem může tato vysoce odolná bakterie dlouhodobě perzistovat ve vodě a půdě. Jejím typickým rezervoárem jsou zvířata z řádu zajícovců a hlodavců, tularemie proto bývá označována jako zaječí nemoc. Zdrojem onemocnění může však být i celá řada dalších volně žijících i domácích zvířat včetně psů, dobytka a ovcí.(1)
Dle údajů ECDC (European Centre for Disease Prevention and Control) z roku 2019 byl počet hlášených případů tularemie v Evropě 0,3 : 100 000 obyvatel. Nejvyšší výskyt je ve skandinávských zemích, zejména ve Švédsku, kde bylo v roce 2019 hlášeno 817 případů (tj. 8 : 100 000 obyvatel). Pro srovnání v České republice bylo v tomtéž roce hlášeno 102 případů (tj. 1 : 100 000 obyvatel). Počet hlášených případů dle krajů ilustruje obr. 1. Pro onemocnění je typická sezonnost, s nejvyšším výskytem od července do listopadu, což souvisí s vyšším pohybem obyvatel ve volné přírodě a aktivitou hmyzích vektorů.(2,3)
Obr. 1. Počet hlášených případů tularemie na 100 000 obyvatel v České republice podle krajů v roce 2019 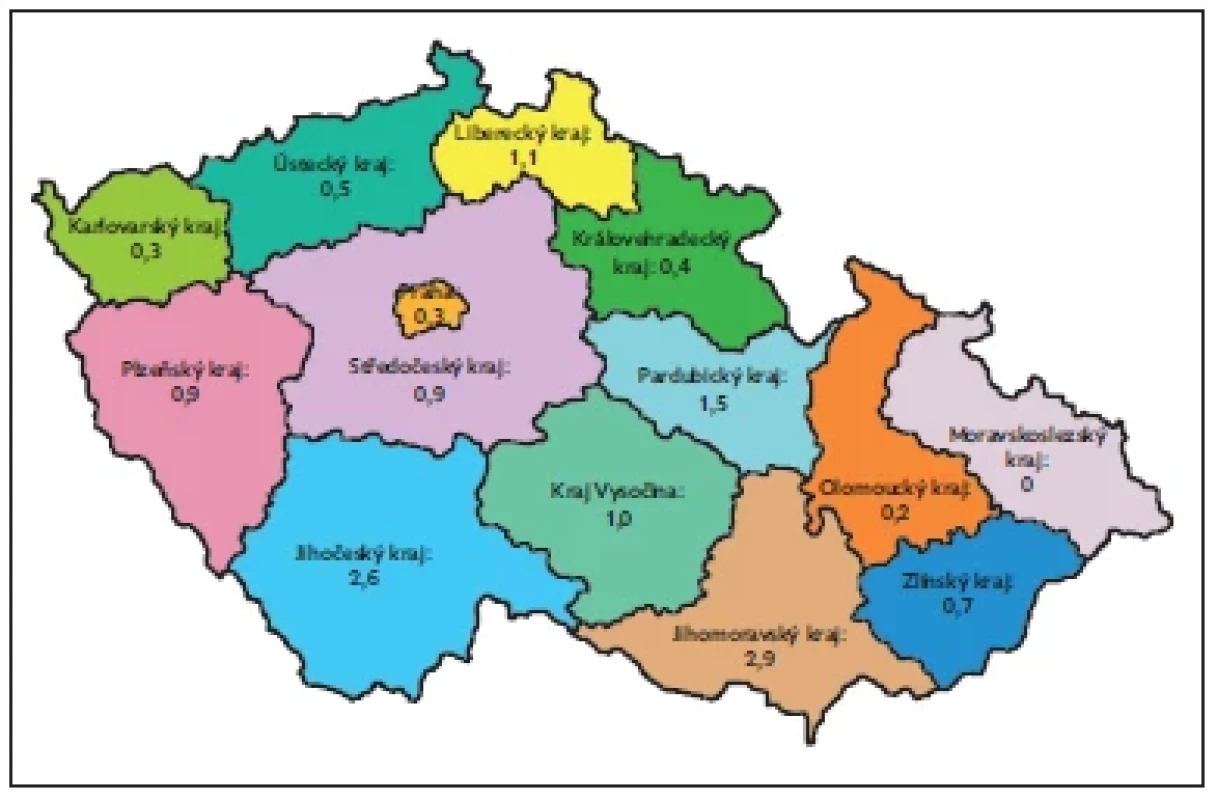
Klinický obraz tularemie je pestrý a závisí na místě a způsobu vstupu infekce do organismu. Dle toho rozlišujeme jednotlivé klinické formy onemocnění (tab. 1). V pediatrii se nejčastěji setkáváme s ulceroglandulární formou, kdy k přenosu infekce na člověka dochází při bodnutí hmyzem (komáry, blechami, klíšťaty) nebo přímým kontaktem se zvířaty či materiálem kontaminovaným jejich exkrety. Po inkubační době, která se pohybuje mezi 1–21 dny (obvykle 3–5 dnů), dojde k rozvoji celkových příznaků (horečka, schvácenost, únava, nechutenství) a v místě vstupu infekce se utvoří drobný pupen nebo vřídek.(1) Bakterie se pak šíří do regionálních lymfatických uzlin a případně lymfogenně diseminuje do různých orgánů. V místě zánětu vznikají nekrotické změny, probíhá tvorba granulomu, který výjimečně kaseifikuje, a může tak napodobovat tuberkulózu. Může dojít i k formování abscesu.(4)
Tab. 1. Klinické formy tularemie 
Laboratorní nálezy jsou nespecifické, většinou bývá přítomná mírně až středně zvýšená zánětlivá aktivita; negativita zánětlivých markerů však tularemii nevylučuje.(9) Diagnostika se opírá o anamnézu, sérologický průkaz specifických protilátek nebo přímou detekci bakteriálního genomu ve vyšetřovaném vzorku pomocí metody PCR (polymerase chain reaction). Bakteriologické kultivační vyšetření se rutinně nevyužívá, především pro technickou náročnost, zdlouhavost vyšetření a možné riziko infekce při práci s materiálem.( 5–7)
Terapie spočívá především v podání účinných antibiotik, v určitých případech je nutná chirurgická intervence (drenáž abscesu, exstirpace postižených uzlin). Doporučení pro léčbu tularemie u dětí nejsou jednotná a často odráží individuální zkušenosti jednotlivých pracovišť v konkrétní demografické oblasti. Francisella tularensis je obecně rezistentní k betalaktamovým antibiotikům a je citlivá na aminoglykosidy, fluorochinolony a tetracykliny. U těžších průběhů onemocnění je doporučována intravenózní léčba gentamicinem, u mírnějších průběhů perorální ciprofloxacin nebo doxycyklin.(1,6–8)
KAZUISTIKA 1
Čtyřletá prospívající dívka s nezávažnou perinatální anamnézou a běžnou nemocností byla vyšetřena ambulantně pro 4 dny trvající horečky a hnisavé ložisko ve vlasové části hlavy o průměru cca 2 cm s reaktivní krční lymfadenitidou. Pro suspektní stafylokokovou etiologii byla nasazena perorální antibiotická terapie potencovaným amoxicilinem po dobu 10 dnů. Na terapii došlo ke zlepšení celkového stavu, již od druhého dne po nasazení antibiotické terapie byla dívka afebrilní, lymfadenopatie částečně regredovala. Druhý den po ukončení antibiotické terapie ale rodiče pozorovali opětovné zvětšení pravostranných krčních uzlin, tentokrát bez rozvoje celkových příznaků. Tři dny poté byla dívka přijata k hospitalizaci. V objektivním nálezu dominovala výrazná krční lymfadenopatie. Největší lymfatická uzlina byla velikosti 30 × 30 mm, palpačně bolestivá, s fluktuací (obr. 2). Nález v dutině ústní a hrdle byl klidný. Ostatní uzliny nebyly zvětšené, nebyla přítomná hepato/splenomegalie. Přetrvávalo hnisavé ložisko na hlavě (obr. 3). Krevní obraz byl v normě, C-reaktivní protein (CRP) jen mírně zvýšený (7,1 mg/l). Akutně byla provedena incize zkolikvované uzliny v celkové anestezii. Drénovaný hnisavý kaseózní obsah byl kultivačně negativní na aerobní i anaerobní bakterie. Histologicky byl nález hodnocen jako nekrotizující granulomatózní lymfadenitida, mikroskopické i PCR vyšetření na průkaz Mycobacterium tuberculosis bylo negativní. Sérologické vyšetření metodou přímé aglutinace prokázalo přítomnost protilátek proti Francisella tularensis, titr byl 1 : 640 (norma < 1 : 80). Zahájili jsme terapii intravenózním gentamicinem a perorálním azithromycinem. Stav jsme uzavřeli jako ulceroglandulární formu tularemie, hnisavé ložisko ve vlasové části hlavy bylo pravděpodobným místem vstupu infekce. U dítěte došlo ke zhojení ad integrum.
Obr. 2. Krční lymfadenopatie u čtyřleté dívky s ulceroglandulární formou tularemie 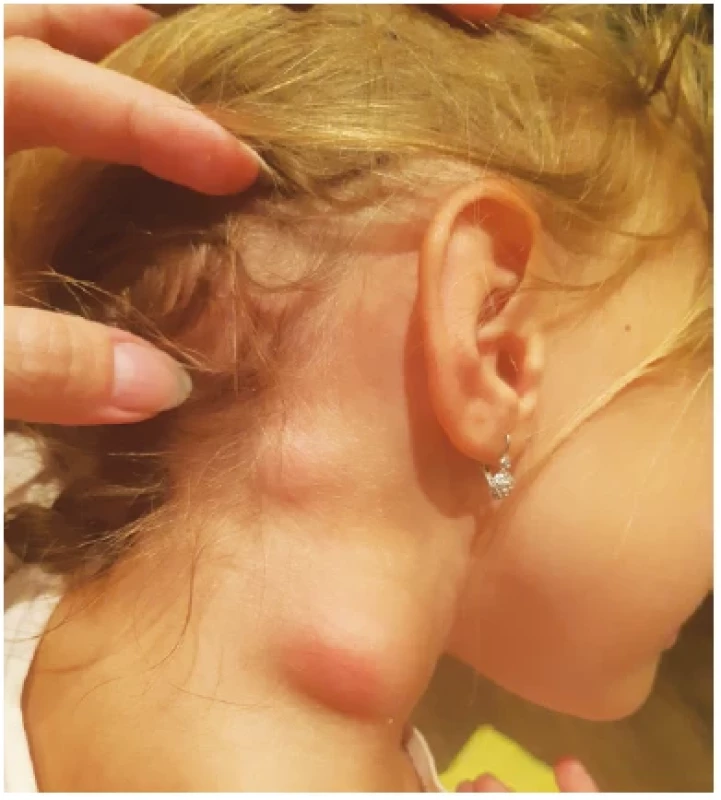
Obr. 3. Hnisavé ložisko kůže ve vlasech (pravděpodobné místo vstupu infekce) 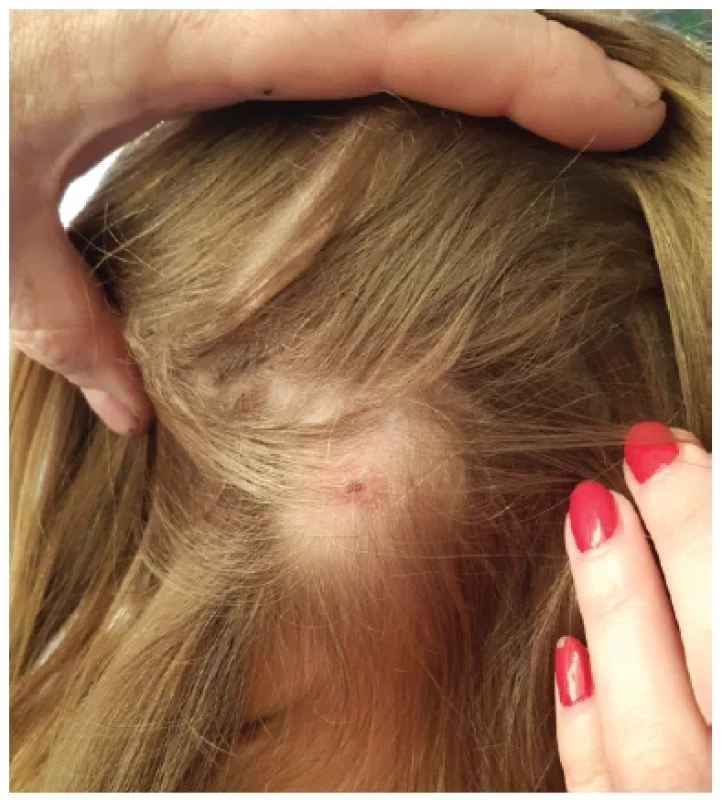
KAZUISTIKA 2
Téměř desetiletý dosud zdravý chlapec byl vyšetřen na příjmové ambulanci pro intermitentní horečky v předcházejících deseti dnech a rezistenci s lividním zbarvením kůže v oblasti pod levým tříslem (obr. 4). Rezistence sonograficky odpovídala zmnoženým a zvětšeným lymfatickým uzlinám, s největší uzlinou při zevním ilickém svazku velikosti 43 × 20 mm. Lymfatické uzliny v jiných lokalitách nebyly zvětšeny, genitál byl bez nápadností, játra a slezina nebyly zvětšeny. V oblasti levého kotníku byla přítomná zánětlivě iritovaná krusta staršího data, jejíž původ byl nejasný. Chlapec byl v častém kontaktu s kočkami u babičky, ale pokousání či poškrábání negoval. Laboratorně byla patrná zvýšená zánětlivá aktivita (FW 43/h, CRP 57,1 mg/l). Krevní obraz byl s mírnou leukocytózou, ostatní krevní řady byly v normě. Laktátdehydrogenáza a kyselina močová nebyly zvýšené. Sérologie EBV, CMV, borrelií, toxoplasmy a bartonely byly negativní, sérologie tularemie (metodou přímé aglutinace) byla hraniční, v titru 1 : 80 (norma < 1 : 80). Vzhledem ke klinickému podezření na ulceroglandulární formu tularemie jsme doplnili ještě sérologické vyšetření metodou ELISA, kde byl nález suspektní pro tularemii (IgM 990 U/ml, IgG 187 U/ml; norma < 10 U/ml). Pro dobrý celkový stav pacienta byla nasazena terapie perorálním doxycyklinem. Vzhledem k nelepšícímu se lokálnímu nálezu byl 12. den do terapie přidán intravenózní gentamicin. Postupně došlo k rozvoji abscesového ložiska s nutností chirurgického ošetření; v celkové anestezii byl evakuován smetanově hnisavý výpotek a z materiálu prokázaná PCR pozitivita Francisella tularensis. V odstupu 2 týdnů došlo k více než čtyřnásobnému vzestup titru IgG protilátek v séru (IgM 107,93 U/ml, IgG > 990 U/ml). Terapie gentamicinem byla ukončena po 14 dnech, doxycyklinem po 4 týdnech. I přes terapii bylo hojení pomalé, bylo nutné opakované chirurgické ošetřování. K úplnému zhojení došlo cca po 4 měsících.
Obr. 4. Lymfadenopatie pod levým tříslem u desetiletého chlapce s ulceroglandulární formou tularemie 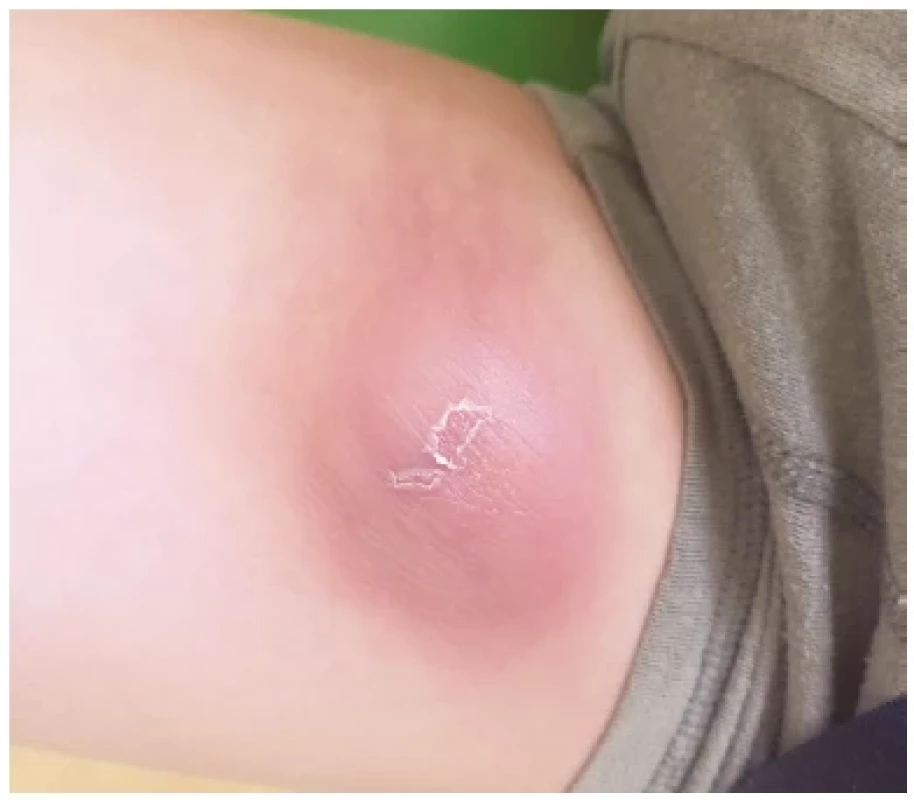
KAZUISTIKA 3
Dosud zdravý třináctiletý chlapec, aktivní sportovec s nízkou nemocností, řádně očkován, včetně kalmetizace, byl hospitalizován pro nebolestivou rezistenci v pravé axile, jež se objevila tři dny před přijetím. Chlapec neměl známky akutního infektu, byl afebrilní, nebyl přítomen váhový úbytek, zvýšené noční pocení či únava. Cestovatelská anamnéza byla němá, nebyl v kontaktu se zvířaty, kromě domácí kočky a psa, avšak v létě byl při pobytu v jižních Čechách četně poštípán hmyzem na horních končetinách. Při vstupním vyšetření byl normální objektivní nález s výjimkou kulovité rezistence velikosti 120 × 100 mm v oblasti pravé axily, jež přecházela na přední stranu hrudníku (obr. 5). Rezistence byla tužší, elastická, nepohyblivá vůči spodině, kůže nad ní byla klidná. Další drobné útvary byly hmatné ve stejnostranné podklíčkové oblasti. Lymfatické uzliny v jiných lokalizacích, přístupných klinickému a základnímu zobrazovacímu vyšetření (skiagrafie hrudníku, sonografie břicha), nebyly zvětšené, nebyla přítomná hepato/splenomegalie. Ultrasonografické vyšetření pravé axily prokázalo shluk vícečetných dobře ohraničených lymfatických uzlin o celkové velikosti 100 × 72 × 90 mm s prosáknutím okolí. Laboratorní vyšetření bylo vstupně s nezvýšenou sedimentací, normálním krevním obrazem, CRP bylo mírně zvýšené (19 mg/l). Ostatní biochemické parametry včetně laktátdehydrogenázy a kyseliny močové byly v mezích normy. Současně proběhlo cílené hematoonkologické vyšetření zahrnující celotělové PET/CT vyšetření, které potvrdilo akumulaci radiofarmaka pouze v místě známých rezistencí (obr. 6). Následně proběhla probatorní excize jedné z axilárních uzlin s histologickým nálezem chronických zánětlivých změn a naznačenou granulomatózní reakcí, nebyly zastiženy nádorové změny. Běžné kultivace byly negativní. V rámci diferenciální diagnostiky granulomatózního zánětu jsme doplnili vyšetření vzorku na mykobakteriózy (Ziehlovo–Neelsenovo barvení a PCR), kožní test s tuberkulinem a aviárním senzitinem, Quantiferon Gold test, fekální kalprotektin a oční vyšetření, vše bylo bez pozoruhodností, jakož i podrobné imunologické vyšetření. Ze sérologického vyšetření nejčastějších infekčních původců lymfadenopatií jsme obdrželi pozitivní nález protilátek proti Francisella tularensis metodou CLIA (IgG + IgM, index pozitivity 2,74; norma < 0,9). Antibiotická terapie, původně zahájená klindamycinem, byla změněna na dvojkombinaci intravenózním gentamicinem a perorálním doxycyklinem. Pacient byl trvale afebrilní, negoval jakékoliv jiné obtíže, pravidelné klinické a ultrazvukové kontroly však ukazovaly jen minimální regresi lymfadenopatie. Kontrolní párové sérum v odstupu 3 týdnů neprokázalo vzestup titru protilátek (index pozitivity 2,54). Pacient byl následně znovu odeslán na onkologické pracoviště, indikován k druhé chirurgické exstirpaci axilární uzliny. Histologicky byl popsán Hodgkinův lymfom a byla ihned započata onkologická léčba.
Obr. 5. Rezistence v axile u třináctiletého chlapce s Hodgkinovým lymfomem 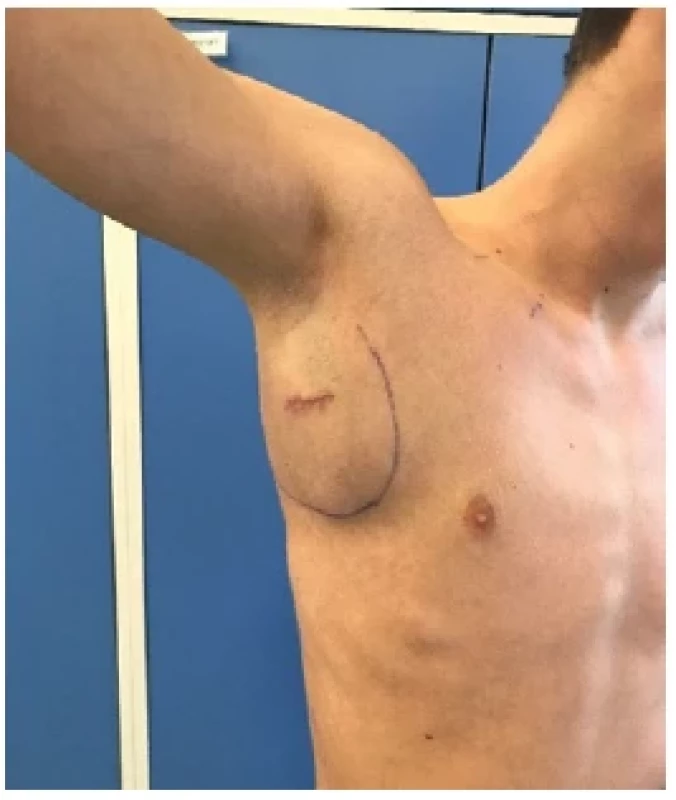
Obr. 6. PET/CT zobrazení dokumentující rozsah a lokalizaci lymfadenopatie 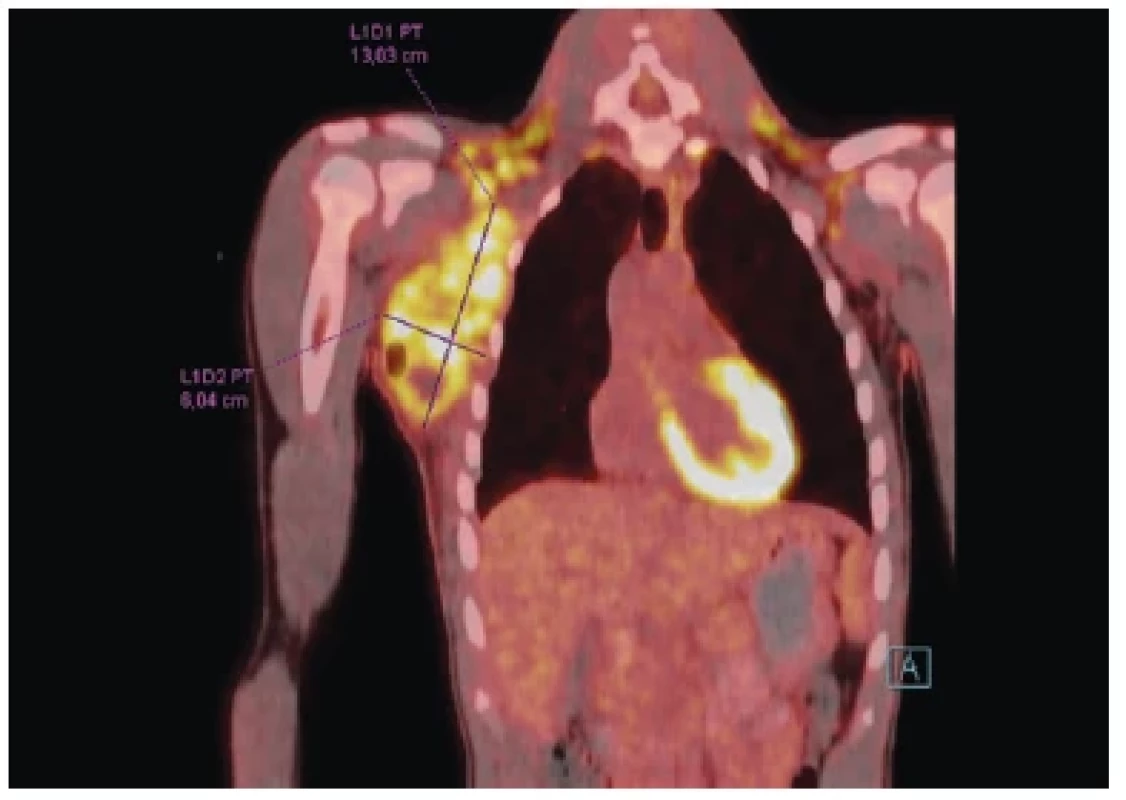
DISKUSE
Diferenciální diagnostika lymfadenopatie u dětí je široká. Základní přehled uvádíme v tabulce 2. Při vyšetřování dítěte s lymfadenopatií postupujeme od nejčastějších diagnóz k vzácnějším, přitom nesmíme zapomenout na nejzávažnější a život ohrožující stavy. Tularemie patří k vzácnějším příčinám lymfadenopatie a její diagnostika není vždy přímočará.(10) V článku prezentujeme případy dvou dětí s ulceroglandulární formou tularemie a kontrastující případ adolescenta s vysokým klinickým podezřením na glandulární formu tularemie, za níž však stálo lymfoproliferativní onkologické onemocnění. Z uvedených kazuistik vyplývají následující poučení do klinické praxe:
- Na ulceroglandulární formu tularemie bychom v rámci diferenciálně diagnostické rozvahy měli pomyslet při lymfadenopatii s přítomným vředem / hnisavým ložiskem ve spádové lokalizaci pro dané uzliny. Vodítkem by měla být anamnéza rizikového kontaktu se zvířaty, bodnutí hmyzem, histologický obraz granulomatózního zánětu, negativní výsledek běžných kultivací a nedostatečná odpověď na běžnou antibiotickou terapii. V kazuistice č. 1 jsme prvně pomýšleli na stafylokokovou etiologii hnisavého ložiska na kůži, která se nepotvrdila, což současně s nedostatečnou odpovědí na terapii betalaktamovými antibiotiky vedlo k rozšíření diferenciální diagnostiky a nalezení správné diagnózy.
- D iagnostika tularemie se opírá o sérologický průkaz protilátek, zejména metodami přímé aglutinace a imunoesejemi (ELISA, CLIA). Provedení vyšetření v začátku onemocnění je zatíženo rizikem falešné negativity, neboť specifické protilátky se objevují až v odstupu 2–3 týdnů od rozvoje klinických příznaků. Metoda ELISA má vyšší senzitivitu a její výhodou je možný časnější průkaz přítomnosti protilátek (již po 2 týdnech).(11) V případě druhé kazuistiky jsme měli vysoké klinické podezření na ulceroglandulární formu tularemie a vyplatilo se nám vyžádat vyšetření sérologie právě metodou ELISA, jejíž výsledek byl pozitivní. Diagnózu jsme pak definitivně potvrdili odebráním párového séra a přímou detekcí genomu francisely.
- Výsledky sérologií je potřeba interpretovat s opatrností. Samotná pozitivita IgM protilátek neznamená akutně probíhající infekci. U tularemie totiž mohou perzistovat IgM protilátky dlouhodobě (roky). Navíc musíme pomýšlet na možnou falešnou pozitivitu, např. při zkřížené reaktivitě s jinými infekčními agens (mj. Brucella, Yersinia, Proteus, Legionella, Mycoplasma), či nespecifickou pozitivitu při neinfekčních systémových onemocněních. Pro potvrzení diagnózy sérologickými metodami je nutné odebrání párového séra v odstupu 2–3 týdnů. Za pozitivní se pak považuje sérokonverze nebo čtyřnásobný vzestup původních titrů.(1,11) V kazuistice č. 3 při vyšetření párového séra nebyla naplněna uvedená kritéria, k revizi diagnózy vedla i nedostatečná odpověď na cílenou terapii. Proto byla indikována rebiopsie lymfatické uzliny, která již potvrdila diagnózu Hodgkinova lymfomu.
Tab. 2. Diferenciální diagnostika lymfadenopatie 
ZÁVĚR
Tularemie patří i v České republice do diferenciální diagnostiky lymfadenopatie u dětí. Při její diagnostice vycházíme z epidemiologické anamnézy, sérologických vyšetření a případně přímého průkazu bakterie metodami PCR. Touto prací se snažíme upozornit na možná úskalí diagnostiky tohoto onemocnění.
MUDr. Lea Slováková
Pediatrická klinika 1. LF UK
Fakultní Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4
lea.slovakova@ftn.czCes-slov Pediat 2023; 78(Suppl 1): S24–29
Zdroje
1. I mbimbo C, Karrer U, Wittwer M, et al. Tularemia in children and adolescents. Pediatr Infect Dis J 2020; 39 (12): e435–e438.
2. European Centre for Disease Prevention and Control. Tularaemia, Annual epidemiological report for 2019. Dostupné z: https://www.ecdc. europa.eu/en/publications-data/tularaemia-annual-epidemiological-report - 2019
3. Výskyt vybraných hlášených infekcí v České republice, kumulace leden – prosinec 2019. Zprávy Centra epidemiologie a mikrobiologie. Praha: SZÚ 2019; 28(11-12): 423–425.
4. Penn RL. Francisella tularensis (Tularemia). Mendell, Douglas and J.E. Bennet’s Practice of Infectious Diseases. 8th edition. Philadelphia: Elsevier Saunders 2015 : 2590–2602.
5. Janda A, Fencl F, Kabelka Z, et al. Tularemie: vzácná příčina horečky a lymfadenopatie v kojeneckém věku. Čes-slov Pediat 2008; 63 (3): 137–147.
6. Centers for Disease Control and Prevention. Tularemia. Dostupné z: https://www.cdc.gov/tularemia
7. World Health Organization. WHO Guidelines on tularaemia. 2007. Dostupné z: https://apps.who.int/iris/handle/10665/43793
8. A merican Academy of Pediatrics. 2021 Red Book: Report of the Committee on Infectious Disease – single chapter Tularemia, 32nd edition. Illinois: Academy of Pediatrics 2021.
9. Syrjälä H. Peripheral blood leukocyte counts, erythrocyte sedimentation rate and C-reactive protein in tularemia caused by the type B strain of Francisella tularensis. Infection. 1986; 14 (2): 51–54.
10. S obotková K. Krční uzlinový syndrom z pohledu otorinolaryngologa. Čes - -slov Pediat 2015; 70 (3): 166–173.
11. M aurin M. Francisella tularensis, tularemia and serological diagnosis. Front Cell Infect Microbiol 2020; 26 (10): 512090.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek Květa Válová: Rozháněč mrakůČlánek EditorialČlánek Pityriasis rosea GibertČlánek Pohlednice z Kamerunu
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2023 Číslo Supplementum 1- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Infekce vyvolané respiračními syncytiálními viry – epidemiologie, klinický obraz, diagnostika, možnosti prevence a léčby
- Květa Válová: Rozháněč mraků
- Tularemie přenesená klíštětem u čtyřleté dívky
- Tularemie – série kazuistik
- Pityriasis rosea Gibert
- Péče o dětské pacienty v keňském zdravotním středisku Itibo
- Pohlednice z Kamerunu
- Editorial
- Očkování dětí proti onemocnění covid-19
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pityriasis rosea Gibert
- Infekce vyvolané respiračními syncytiálními viry – epidemiologie, klinický obraz, diagnostika, možnosti prevence a léčby
- Tularemie – série kazuistik
- Tularemie přenesená klíštětem u čtyřleté dívky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



