-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Poruchy príjmu potravy z pohľadu pedopsychiatra
Disorders in food intake from the child psychiatrist point of view
Eating disorders are presently seen as a serious problem because of their increasing incidence on the worldwide basis. Eating disorders in general as well as eating disorders in children and adolescents are multifactorial in their origin with significant genetic, biological, psychological, familial, and sociocultural risk factors.
Recent research has revealed new facts about biological causes of eating disorders. One of the new key discoveries is the relationship between some of the neurotransmitters (e.g. serotonin) and anxiety or avoidant temperamental characteristics of patients with mental anorexia. Because of the high risk of the disorder, early diagnosis is required. Patients with eating disorders frequently present also with other comorbid conditions, namely anxieties and depressions. The course of the disorder is very often chronic and leads to complications and therapy resistance. The most serious and risk consequences of mental anorexia are cardio-vascular problems, problems with internal environment and endocrinological complications. Therefore the somatic examination should be comprehensive and urgent.
Treatment of patients with eating disorders should reflect its multifactorial ethiology and include a comprehensive therapeutic approach. The aim of the therapy should be not only the acheivement of a healthy weight, but equally also a change in the thinking styles and attitudes towards eating and body image. The key principle of a successful treatment is the cooperation of the psychiatrist and the paediatrician starting with the identification of somatic consequences of the disorder and monitoring of the patient’s state followed by the appropriate therapy.Key words:
anorexia nervosa, bulimia nervosa, assessment, neurobiological causes, treatment
Autoři: M. Paulinyová; J. Šuba; Z. Hradečná
Působiště autorů: Klinika detskej psychiatrie LFUK, Detská fakultná nemocnica, Bratislava prednosta doc. MUDr. I. Škodáček, CSc.
Vyšlo v časopise: Čes-slov Pediat 2011; 66 (3): 169-176.
Kategorie: Původní práce
Souhrn
Poruchy príjmu potravy predstavujú v súčasnosti závažný problém pre neustále sa zvyšujúcu incidenciu v celosvetovom meradle. Príčiny vedúce k vzniku mentálnej anorexie, prípadne mentálnej bulímie, vo všeobecnosti, ale aj u detí a adolescentov majú multifaktoriálny charakter, hovoríme o biopsychosociálne podmienenej poruche.
Výskumy posledných rokov prinášajú nové poznatky týkajúce sa biologických príčin. Ako kľúčová sa ukázala súvislosť funkcie neurotransmiterov (serotonín) a anxiozity, resp. vyhýbavých čŕt temperamentu u pacientiek s mentálnou anorexiou. Vzhľadom na vysokú rizikovosť ochorenia je nevyhnutná včasná diagnostika. U porúch príjmu potravy nie je výnimkou aj komorbidita iných psychiatrických ochorení, predovšetkým depresívnych a úzkostných porúch. Častý je chronický priebeh ochorenia, ktorý prináša zvýšené riziko komplikácií a rezistencie pacientiek na liečbu. Medzi závažné a rizikové dôsledky mentálnej anorexie patria kardiologické komplikácie, poruchy vnútorného prostredia a endokrinologické komplikácie. Preto má byť vyšetrenie somatického stavu komplexné a rýchle.
V liečbe je dôležité zohľadniť multifaktoriálnu etiológiu porúch príjmu potravy a zabezpečiť komplexný prístup. Rovnocennými cieľmi liečby je tak nadobudnutie zdravej hmotnosti ako aj zmena myslenia a postojov týkajúcich sa príjmu potravy a vzťahu k vlastnému zovňajšku. Kľúčová je spolupráca psychiatra, ktorý monitoruje stav pacientky, s pediatrom v rámci stanovenia somatických následkov ochorenia a ich následnej liečby.Kľúčové slová:
mentálna anorexia, mentálna bulímia, neurobiologické príčinné faktory, diagnostika, liečbaÚVOD
Poruchy príjmu potravy (PPP) sú závažnou psychosomatickou poruchou, ktorá je charakterizovaná psychogénne navodeným maladaptívnym stravovacím správaním. Mentálna anorexia (MA), mentálna bulímia (MB), záchvatovité prejedanie (Binge Eating) a niektoré formy obezity predstavujú spektrum patologickej regulácie hmotnosti. Ich význam stúpa vďaka celosvetovo rastúcej incidencii [1].
Nové poznatky o mechanizmoch mozgu v oblasti regulácie telesnej hmotnosti prispievajú k hlbšiemu pochopeniu biológie mentálnej anorexie a tým vytvárajú nový rámec pre rozvoj individualizovaných liečebných programov [2].
ETIOPATOGENÉZA
V súčasnosti je najznámejšia multifaktoriálna koncepcia etiopatogenézy. Vznik poruchy sa vysvetľuje ako výsledok interakcie individuálnych vývojových, biologických, psychologických a sociálnych faktorov.
1. Neurobiologické faktory
Genetické príčiny
Viacero kontrolovaných štúdií a štúdií dvojčiat prinieslo dôkazy o vyššom výskyte MA a MB v línii prvostupňových príbuzných pacientiek. Opakovane sa potvrdilo, že výskyt PPP je vyšší u monozygotných dvojčiat ako u dizygotných [3].
Neuroendokrinné faktory
Stravovanie a správanie týkajúce sa stravovania je komplexným dejom, ktorý prebieha na viacerých úrovniach.
Procesy vyvolané hladom alebo sýtosťou sú riadené z hypotalamu a sú korigované signálmi GIT látkami peptidickej povahy, hormónami tráviacej sústavy, leptínom, inzulínom a glukokortikoidmi. Predstavujú homeostatickú zložku, ktorá je ovplyvňovaná procesmi tzv. hedonického systému, procesmi reflektujúcimi túžbu, alebo chcenie a následne potešenie, resp. slasť („vykonávateľmi“ sú dopamínový systém a systém opioidov). Hedonická zložka v riadení stravovania nepodlieha iba pocitom hladu, ale je súčasťou systému odmeny, alebo REWARD mechanizmu, ktorý je súčasťou globálnej organizačnej jednotky. Rozhodujeme sa podľa očakávania odmeny alebo trestu.
Systém odmeny vyhodnocuje emočnú a motivačnú hodnotu udalostí a správanie prispôsobuje kontextu. Systém je plastický, formuje sa dlhodobým učením v príslušnom prostredí. Správanie jednotlivca je teda dané skúsenosťou v jeho živote a intenzitou posilňujúcich podnetov. Dozrievanie systému prebieha v období puberty, kedy je najväčšia vulnerabilita mozgu na zmeny v podnetoch, predstavujúcich odmenu na stres. Preto je počas tohto obdobia najväčšie riziko vzniku súvisiacich porúch (zneužívanie psychoaktívnych látok, závislosti) [2].
Porucha hedonického systému u pacientiek s poruchami príjmu potravy
Využitie pozitrónovej emisnej tomografie (PET) vo výskume porúch príjmu potravy preukázalo anomálie v prefrontálnom kortexe u žien s MA, ktoré pretrvávajú aj po vyliečení. Stravovacie podnety vyvolávajú prehnanú úľakovú reakciu, predpokladá sa naučená defenzívna reakcia na jedlo, u zdravých žien jedlo pôsobí naopak ukľudňujúco [2].
Neurochémia mozgu u MA
Opakovane sa potvrdilo, že jedinci disponujúci vulnerabilitou k rozvoju porúch príjmu potravy majú v porovnaní so zdravými jedincami sklon k zvýšenej hladine v koncentrácii extracelulárneho serotonínu (5-HT) a nerovnováhu v aktivite postsynaptických 5-HT1A a 5-HT2A receptorov. Tieto faktory môžu spolu prispievať ku zvýšenej sýtosti a anxiozite a vyhýbavým črtám (harm avoidant) osobnosti. Zmeny v gonadálnych steroidoch, alebo stres súvisaci s dospievaním môže ďalej meniť aktivitu 5-HT systému a exacerbovať temperamentové črty, čo následne vyústi do chronickej dysfórie. Dôležité je poznamenať, že vzťah stravovania a nálady u MA sú veľmi odlišné v porovnaní so zdravými kontrolami. Pokiaľ chutné jedlo u zdravých subjektov je asociované s potešením, hladovanie vyvoláva averziu. Naproti tomu rovnaké jedlo u anorektických pacientiek pôsobí anxiogénne. Hladovanie a strata hmotnosti redukuje koncentráciu extracelulárneho 5-HT, ale tým zväčšuje 5-HT1 väzbu v limbickom a kognitívnom kortikálnom regióne. Hladovanie spustí redukciu hladiny extracelulárneho 5-HT, následne zníži stimuláciu postsynaptického 5-HT1A a 2A receptorov a tým tlmí symptómy dysfórie, ktoré robia príjem potravy a nárast hmotnosti tak averzívne [4].
2. Psychologické príčiny
Osobnostne sú pacientky s MA najčastejšie popisované ako úzkostné, inhibované, závislé a príliš prispôsobivé. Javia sa ako príliš orientované na výkon a nedisponujú primeranou samostatnosťou. Reštrikcia v stravovaní súvisí s niektorými problémovými oblasťami, ktoré majú význam pre pôvod a udržanie poruchy. Postenie znamená morálne víťazstvo a ako jediné zaisťuje pocit vlastnej hodnoty. Môže byť aj jediným spôsobom, ako presadiť vlastnú autonómiu a vymedziť sa voči nárokom svojich rodičov. Rodinná štruktúra je charakterizovaná napätím, ktoré nemôže byť otvorene ventilované, vzťahy sú veľmi tesné a nie sú rešpektované hranice jednotlivých členov [5].
Pacientky s MB sú najčastejšie depresívne osobnosti s autoagresívnymi tendenciami, nedostatočnou kontrolou vlastných impulzov a labilnou emocionalitou. Uvedený popis sa zhoduje s popisom hraničnej poruchy osobnosti. Nie zriedka sa uvedené poruchy vyskytujú súčasne [5].
3. Sociálne faktory
Vznik poruchy príjmu potravy podporujú aktuálne sociokultúrne faktory. Západoeurópsky ideál štíhlosti zodpovedá telesnej hmotnosti, ktorá leží pod biogenetickou možnosťou väčšiny žien, prípadne je nižšia ako ich normálna hmotnosť. Tento ideál podporujú médiá a módny priemysel.
DIAGNOSTIKA
Klinický obraz: Mentálna anorexia
Pacienti sa vytrvalo snažia znížiť svoju hmotnosť, alebo udržať ju na čo najnižšej úrovni. Vynechávajú jedlá počas dňa, redukujú porcie, často s jedlom manipulujú. Celkový príjem potravy redukujú najmä disproporčným znížením príjmu glycidov a jedál s vyšším obsahom tukov. U niektorých pacientov sa vyskytuje aj nadmerný pohyb (beh, cyklistika, posilňovanie, aerobik, drepy, kliky), avšak nemusí byť pravidlom. Častým prejavom je aj úmyselné zvracanie po jedle, používanie laxatív a diuretík. Zriedkavejšie sa objavuje epizodické prejedanie sa s následným zvracaním. Varenie a príprava jedla pre druhých sa často stanú ústredným záujmom pacientky.
Pacienti s MA sa intenzívne obávajú prírastku hmotnosti a často kontrolujú svoj zovňajšok. Vnímanie vlastnej hmotnosti a výzoru je významne narušené. Niektorí sú presvedčení o svojej nadváhe a iní si uvedomujú svoju štíhlosť, ale sú presvedčení, že určité časti tela (najčastejšie abdominálna oblasť) sú nadmerné. Nedokážu vnímať svoju často nebezpečnú podvýživu. Narušená je aj predstava o veľkosti porcií a množstve potrebných kalórií.
Rozvoj ochorenia je sprevádzaný emočnou labilitou. Pacienti sú zvýšene senzitívní, úzkostní, časté sú pocity somatopsychickej insuficiencie, depresívne prežívanie.
Myslenie je zúžené na témy týkajúce sa stravovania a otázky týkajúce sa vzhľadu. Časté je nadmerné zaoberanie sa jedlom a až ulpievanie na príbuzných témach.
Rozvoj obsesívno-kompulzívnej symptomatiky často súvisí so začiatkom MA. Obsesie, vo všeobecnosti, sa môžu prejaviť ako posadnutosť čistotou, nadmerné upratovanie alebo u študentov predĺžením času potrebného na štúdium, nakoľko nie sú schopní sa sústrediť. U pacientov s MA sa obsesie týkajú najčastejšie množstva a druhu stravy, ale môžu sa prejaviť aj ako nutkanie cvičiť. Obsesie zamerané na jedlo a hmotnosť sú egosyntónne.
Niekedy sa vyskytujú charakteristické kognitívne poruchy (najčastejšia je porucha pozornosti) a dichotomické myslenie (uvažovanie typu všetko alebo nič).
Endokrinná porucha hypotalamo-hypofyzárnej osi je u žien a dievčat vyjadrená predovšetkým amenoreou, u chlapcov stratou sexuálneho záujmu.
Priebeh
Mentálna anorexia začína najčastejšie u dievčat, medzi 14.–18. rokom života. Spúšťačom môžu byť telesné zmeny v puberte, nárast a zmena distribúcie telesného tuku, sekundárne pohlavné znaky, niekedy aj nevhodné komentáre okolia o telesných proporciách. U predisponovaných jedincov môže zapríčiniť poruchu stres vyvolaný neočakávanou udalosťou, ako je úmrtie v rodine, rozvod rodičov, trauma v sexuálnej oblasti. Aj niektoré somatické ochorenia (infekcie, napr. mononukleóza, ochorenia tráviaceho traktu, zranenie pohybového aparátu) môžu vyvolať narušené stravovanie a následne výrazný pokles hmotnosti. V týchto prípadoch často pacient popiera túžbu po štíhlosti a chudnutie odôvodňuje strachom z nevoľnosti a nechutenstvom. Pacienti pokračujú v diete dobrovoľne a prísnejšie, nakoľko pokles hmotnosti vnímajú pozitívne. Nadobudnutá štíhlosť je spočiatku prínosom, dočasne pacienta zbaví strachu, úzkosti, zvýši sebavedomie a pocit kontroly. Preto si pacienti odmietajú pripustiť závažnosť zdravotných dôsledkov svojej podvýživy a odmietajú svoj stav vnímať ako problém.
Diagnostické kritériá podľa MKCH-10 uvádzame v tabuľke 1.
Tab. 1. Diagnostické kritériá mentálnej anorexie podľa MKH-10. 
Fyzikálnym vyšetrením a laboratórnymi odbermi zisťujeme:
Malnutrícia je sprevádzaná znížením bazálneho metabolizmu, poruchou regulácie telesnej teploty (niekedy pokles pod 36–35 ºC), posturálnou hypotenziou, poklesom systolického tlaku a bradykardiou. Častým nálezom na EKG je nízka voltáž, inverzia vlny T, depresia segmentu ST, predĺženie intervalu QT a dysrytmie. Častý je systolický funkčný šelest. Pri dehydratácii stúpa urea a klesá glomerulárna filtrácia, zistí sa proteinúria, hematúria a leukocytúria. Častá je znížená sedimentácia erytrocytov v dôsledku zníženej tvorby fibrinogénu pre malnutríciu. Koža býva suchá, s jemným lanugom. Časté sú obstipácie. V prvej fáze ochorenia sú pacientky odolné voči infekciám, stav imunity býva dobrý [7].
Klinický obraz: mentálna bulímia
Pacienti s mentálnou bulímiou majú, podobne ako pacienti s mentálnou anorexiou, intenzívnu túžbu po štíhlosti. Avšak diéty a chudnutie sú prerušované opakovanými epizódami prejedania sa veľkými množstvami jedla a s pocitom straty kontroly. Typicky nasledujú výčitky, pocity viny, hanba a depresívne prežívanie, preto sa pacient prijatého jedla zbaví vyvolávaním zvracania. Tak vzniká bludný kruh, v ktorom sa strieda hlad nasledovaný záchvatovitým prejedením sa, pocity viny a zvracanie. Uvedený cyklus sa v priebehu dňa môže opakovať viackrát. Spúšťačom môže byť kritika okolia, porušenie stravovacích pravidiel alebo zvyklostí, ale aj zmena nálady.
V psychopatológii je v popredí ovládavá myšlienka na jedlo, strach z nadváhy, emočná labilita so značnou mierou impulzivity, depresívne prežívanie. Časté sú suicidálne myšlienky.
Diagnostické kritériá mentálnej bulímie podľa MKH-10 sú uvedené v tabuľke 2. Špecifické diagnostické kritériá porúch príjmu potravy pre detský vek, navrhnuté Nicholsom a Laskom, uvádzame v tabuľke 3 [6].
Tab. 2. Diagnostické kritériá mentálnej bulímie podľa MKH-10. 
Tab. 3. Diagnostické kritériá pre detský vek (Nichols a Lask). 
Pacienti s mentálnou bulímiou s indukovaným vracaním a návykom purgatívnych metód alebo diuretík sú náchylní k podobným zdravotným komplikáciám ako pacienti s MA. Žalúdočná kyselina môže pri indukovanom vracaní spôsobiť erózie na zuboch, patologické odkrytie drene, zníženie schopnosti rozžuť potravu a neestetický zápach. Zväčšenie slinnej žľazy je spojené so zvýšenými hladinami amyláz v sére a je obvyklým nálezom u pacientov s prejedaním a zvracaním. Zvýšenú pozornosť treba venovať abdominálnym bolestiam závažnejšieho stupňa, u mentálnej bulímie môžu byť príznakom dilatácie žalúdka.
Podobne ako u purgatívnej MA časté sú srdcové arytmie spôsobené elektrolytovou nerovnováhou spojené s rizikom náhlej srdečnej zástavy [7].
KOMORBÍDNE PORUCHY
Vzniku poruchy príjmu potravy niekedy prechádza iné psychiatrické ochorenie, alebo sa často vyskytujú spoločne. Najčastejšie komorbídne poruchy, ktorých výskyt je u anorexie ako aj u bulímie v porovnaní so zdravým obyvateľstvom vyšší, sú depresívne poruchy, úzkostné poruchy, z nich najmä obsedantne-kompulzívna porucha, zneužívanie a závislosti na psychoaktívnych látkach a niektoré poruchy osobnosti [8].
Z našich autorov upozorňujú Dimová a kol. na častý výskyt úzkostných porúch pri poruchách príjmu potravy. Vo vlastnom súbore pacientov s PPP identifikovali až 77% výskyt aktuálnej úzkostnej poruchy. Výskyt bol častejší v skupine anorektičiek [9]. Závislosť alebo zneužívanie psychoaktívnych látok sa zisťuje u vysokého percenta pacientiek. Tendencia k zneužívaniu je výraznejšia u pacientiek s anorexiou s bulimickými príznakmi (21 %) a pacientiek s mentálnou bulímiou (15 %) [10].
ZÁVAŽNÉ DÔSLEDKY DLHODOBEJ PODVÝŽIVY
Možné komplikácie, ktoré sú následkom narušeného stravovania a dlhodobej podvýživy, uvádzame v tabuľke 4 [11].
Tab. 4. Somatické komplikácie mentálnej anorexie, mentálnej bulímíe (podľa: Kaplan, Sadock, 2000, upravené). 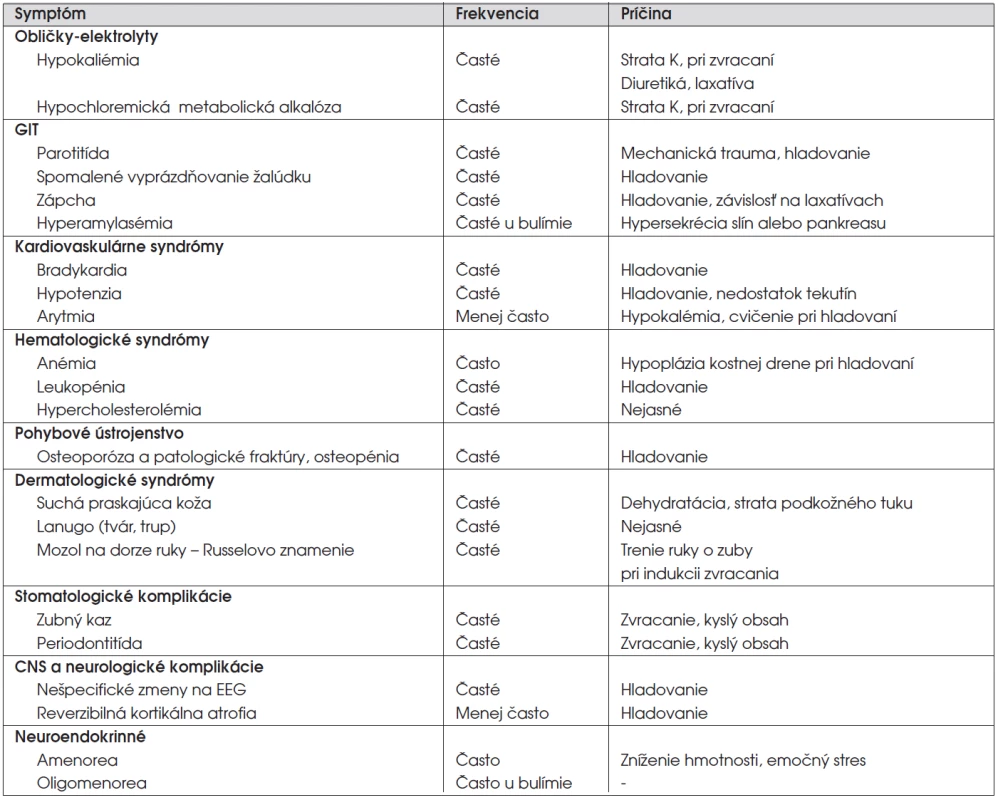
1. Kardiologické
Poruchy srdcového rytmu, EKG zmeny (najmä predĺženie QT intervalu), spôsobené elektrolytovou dysbalanciou sú vysoko rizikové. Môžu byť príčinou náhlej smrti. Práce zamerané na možnú dysfunkciu autonómneho nervového systému potvrdili poruchu sympatikovej regulácie srdcového rytmu. Vyšetrením variability srdcovej frekvencie je možné získať diagnostické informácie k posúdeniu rizika fatálnej arytmie [12, 13].
2. Poruchy vnútorného prostredia
Hypokaliémia je najčastejšie spôsobená purgatívnou formou anorexie, môže mať fatálne konzekvencie, ako je tachyarytmia, paralytický ileus. Môže zapríčiniť svalovú slabosť alebo kŕče, tetaniu, polyúriu, prípadne nefropatiu. Je nutné, aby suplementácia prebiehala pomalým tempom. Pri hyponatriémii, ktorá sa klinicky prejaví dezorientáciou a poruchou cirkulácie, je potrebné sledovať hydratáciu, odpad sodíka v moči a osmolalitu. Príčinou poklesu hladiny fosforu v krvi je rýchla realimentácia, abúzus diuretík, renálne zlyhanie a rýchla úprava hypokaliémie. Dôsledkom je kardiovaskulárna dekompenzácia a metabolická acidóza. Závažný pokles magnézia spôsobí svalové kŕče, intestinálne spazmy, hypokaliémiu a arytmiu. Hypokalciémia môže byť symptómom chronickej malnutrície, ale aj alkalózy. Môže byť asociovaná so zmenami na EKG [12].
Straty žalúdočnej kyseliny následkom vyvolávaného zvracania vedú k metabolickej alkalóze. Zneužívanie laxatív u pacientiek s MB môže viesť k metabolickej acidóze [12].
3. Zmeny funkcie endokrinných žliaz
Pomerne typické a časté sú zmeny funkcie endokrinných žliaz. Klesá hladina gonadotropínov, čo spôsobuje amenoreu, resp. zastavenie pubertálneho vývoja. Amenorea je rizikovým faktorom osteopénie, najmä pre nutričnú depriváciu, ale aj pre nízku hladinu estrogénov. Nízke LH, FSH a ich signifikantný vzostup po realimentácii sú považované za fyziologickú odpoveď organizmu.
Znižuje sa konverzia tyroxínu na trijódtyronín, súčasne je hladina TSH v norme. Pokles trijódtyronínu je nešpecifickou reakciou organizmu na prudký pokles hmotnosti a má za následok zníženie energetického výdaja. Klesá hadina somatomedínu C (IGF-1), ktorý sa považuje za dôležitý znak nutričného stavu organizmu. Súčasne stúpa hladina rastového hormónu (GH), ktorý sa pravdepodobne podieľa na udržiavaní euglykémie [14, 15].
DIFERENCIÁLNA DIAGNOSTIKA
Ak je priebeh mentálnej anorexie, resp. bulímie typický, obyčajne nebýva problém stanoviť diagnózu už po odobraní anamnézy. Pri menej typickom priebehu je nutné zvážiť, či sa nejedná o iné psychiatrické alebo somatické ochorenie.
Z psychiatrických diagnóz je to predovšetkým depresívna porucha, pri ktorej narušenie stravovania býva sprievodným príznakom, ale chýba aktívna snaha schudnúť.
Je nutné odlíšiť aj obsedantno-kompulzívnu poruchu, ak sú primárnym problémom nutkavé myšlienky a konanie sa netýkajú len príjmu potravy a vzhľadu. Ak je stravovanie a starostlivosť o vzhľad spojené až s poruchami vnímania a myslenia, je potrebné zvážiť diagnózu zo spektra schizofrénnych porúch. Dôležité je oddiferencovať aj somatizačné a úzkostné poruchy, ktoré môžu mať spoločné črty predovšetkým s mentálnou anorexiou.
Primárnu starostlivosť o pacienta s PPP zabezpečuje zvyčajne všeobecný lekár pre deti a dorast. Po vylúčení iného telesného ochorenia by mal lekár pacientke aj jej rodine oznámiť podozrenie na diagnózu poruchy príjmu potravy a poskytnúť informácie o podstate a možných dôsledkoch ochorenia.
Vyšetrenie somatického stavu má byť komplexné a rýchle. Fyzikálne vyšetrenie sa zameriava predovšetkým na kardiovaskulárny systém a stav metabolizmu. Dôležitá je podrobná anamnéza k stanoveniu rizika a ďaľších komplikácií. Pacientky často popierajú reštrikciu v stravovaní ako aj zvracanie, preto si všímame možné zdurenie glandula parotis, prípadne mozol na chrbte ruky (Russelovo znamenie) [16].
Laboratórne vyšetrenie sa vykonávajú v nasledujúcom rozsahu:
Základné vyšetrenia u všetkých pacientov:
- krvný obraz
- biochemické vyšetrenie (urea, kreatinín, Na, K, Cl, P, Ca, Mg, celkové bielkoviny, albumín)
- vyšetrenie tyreoidálnych funkcií
- vyšetrenie moču
- pečeňové testy
- EKG a kardiologické vyšetrenie (najmä u pacientiek, ktoré užívajú laxatíva a diuretiká)
Vyšetrenie pri trvaní dlhšom ako 6 mesiacov:
- špeciálne vyšetrenia na osteopéniu a osteoporózu
- denzitometria, vyšetrenie koncentrácií estradiolu a testosterónu
Doplňujúce vyšetrenia:
- koncentrácia amyláz (pri opakovanom zvracaní), lipáz
- koncentrácia luteinizačného hormónu (LH) a folikulostimulačného hormónu (FSH), ak pretrváva amenorea pri normálnej hmotnosti
- MRI a CT mozgu (rozšírenie komôr pri malnutrícii, diferenciálna diagnostika vnútrolebečnej expanzie)
- vyšetrenie stolice na okultné krvácanie [16]
Vyšetrenia u detí a adolescentov
Nevyhnutná je rýchla diagnostika, pretože dlhodobá podvýživa môže mať nezvratné dôsledky. Je známe, že deti chudnú rýchlejšie, nakoľko majú relatívny nedostatok telesného tuku a majú sklon k rýchlejšej dehydratácii ako dospelí. Preto ich akútne alebo dlhodobé hladovanie vystavuje väčšiemu riziku. Chronická podvýživa sa prejavuje skôr nedostatočným priebežným rastom a oneskorenou pubertou ako len nízkou telesnou hmotnosťou.
Na začiatok je potrebné zmerať výšku a hmotnosť, hodnoty zaniesť do štandardného rastového diagramu pre porovnanie s populačnými normami a výškou rodičov. BMI nie je v detstve lineárnou veličinou, preto lepším indikátorom je zhodnotenie výšky a hmotnosti v závislosti od veku. U detí, ktoré majú obdobie rýchleho rastu už za sebou, nemusí byť ani v tejto veličine signifikantná diskrepancia a za lepší indikátor sa považuje pomer hmotnostného úbytku.
Oneskorenie alebo zastavenie puberty (spôsobené potlačením sekrécie pulzačného gonadotropínu z hypofýzy) zistíme Tannerovou metódou v porovnaní s populačnými normami [17] alebo aj vyšetrením LH a FSH v sére, prepubertálnym vzhľadom ultrazvuku panvy a rozdielom medzi kostným a chronologickým vekom pacientky.
LIEČBA
V liečbe je dôležité zohľadniť multifaktoriálnu etiológiu PPP a zabezpečiť komplexný prístup. V začiatkoch je kľúčová spolupráca psychiatra, ktorý monitoruje stav pacientky, s pediatrom v rámci stanovenia somatických následkov ochorenia a ich následnej liečby.
Súčasťou liečby je intervencia klinického psychológa. Po absolvovaní psychologického vyšetrenia je realizovaná individuálna alebo skupinová psychoterapia. Ak je pacientka dispenzarizovaná, resp. hospitalizovaná na pediatrickom oddelení, rovnako je potrebná tímová spolupráca s psychológom a detským psychiatrom.
Prvým, avšak nie jediným cieľom liečby je stabilizácia somatického stavu a nadobudnutie zdravej hmotnosti. Rovnako dôležité je usilovať o zmenu maladaptívneho myslenia, postojov, pocitov a správania týkajúcich sa príjmu potravy, získanie realistickejšieho sebaobrazu a pozitívnejšieho postoja k telu. V prípade emočnej lability, resp. pridruženej depresívnej poruchy, je nutná úprava psychického stavu súčasne s podporou riešenia psychologických a sociálnych problémov. Mala by byť zabezpečená aj edukácia a podpora rodinných príslušníkov. Aj po úprave stavu je potrebné pacientku ponechať v dlhodobejšom ambulantnom sledovaní pre riziko relapsu. Liečba môže prebiehať ambulantne, alebo je nutná hospitalizácia.
U detí a adolescentov je ambulantná liečba vhodná krátkodobo len u nekomplikovaných stavov, alebo pri poklese hmotnosti, ktorá neprekročí minimálnu primeranú hmotnosť pre daný vek. V ostatných prípadoch sa odporúča hospitalizácia pacienta. Počas hospitalizácie je potrebné stanoviť celkový režim pacientky a upraviť podmienky takým spôsobom, aby sa minimalizoval priestor pre manipuláciu so stravou. Je potrebné prostredníctvom terapeutického režimu zabezpečiť prevzatie zodpovednosti za ochorenie a jeho následky. Nevytvárať na pacientku nátlak, ale prostredníctvom terapeutického režimu umožniť pacientke vzdať sa maladaptívneho správania v oblasti príjmu potravy.
Z uvedeného vyplýva, že liečba porúch príjmu potravy musí byť komplexná, systematická a dlhodobá. Realimentácia a samostatné nutričné poradenstvo ako sólová terapia neboli dokázané ako dlhodobo účinné metódy vedúce k remisii. Pri nedostatočnej motivácii pacientky zaisťujú len symptomatickú liečbu a vedú k chronickému priebehu. Optimálne je uplatnenie nutričnej rehabilitácie v rámci režimovej liečby počas hospitalizácie s využitím skupinovej alebo individuálnej psychoterapie a podľa potreby farmakoterapie [18].
V rámci farmakoterapie sú používané antidepresíva, na prvom mieste inhibítory vychytávania serotonínu, indikované najmä v prípade komorbídnych depresívnych, úzkostných alebo obsesívno-kompulzívnych porúch. Bolo potvrdené, že SSRI pomáhajú ako prevencia relapsu súčasne s psychologickou intervenciou [16].
Antipsychotiká, tranquilizéry alebo antihistaminiká sú často podávané s cieľom redukovať vysokú mieru prítomnej úzkosti, alebo so zameraním na príznaky so vzťahom k narušeniu telesnej schémy. Avšak antipsychotiká, vzhľadom na nedostatok dôkazov z kontrolovaných štúdií, nemôžu byť indikované ako liek voľby, prípadne nemôžu byť odporúčané na podporu nárastu hmotnosti [19].
Po ukončení hospitalizačnej fázy je nevyhnutné dispenzarizovať pacientky v psychiatrickej ambulancii a odporúčať pravidelnú psychoterapeutickú starostlivosť, optimálne v mieste bydliska.
PROGNÓZA
Podľa analýzy Steinhausena [20] sa úplne vyliečila približne polovica pacientok – 46 % s MA. U tretiny pacientok sa stav zlepšil a 20 % sa dostalo do chronického štádia. Mortalita sa pohybuje medzi 1,36–17,8 %.
U MB publikované údaje hovoria o úplnom vyliečení polovice pacientov [50 %], u tretiny sa relaps dostaví do 4 rokov a 20 % pacientov naďalej spĺňa kritériá pre MB. Mortalita sa odhaduje medzi 0–3 % [11].
ZÁVER
Poruchy príjmu potravy sú primárne duševnou poruchou so závažnými somatickými dôsledkami a rizikom nezvratných komplikácií.
V ideálnom prípade je liečba výsledkom tímovej spolupráce detského psychiatra, pediatra a klinického psychológa. Vhodná je edukácia rodičov a v prípade potreby poradenstvo, resp. rodinná psychoterapia.
PPP sú medicínsky, psychopatologicky a interpersonálne multifaktoriálnym ochorením, preto vyžadujú komplexný terapeutický prístup. Jeho absencia ohrozuje pacientov rizikom chronického priebehu s rozvojom závažných až invalidizujúcich komplikácií ovplyvnením reprodukčných schopností, zvýšenou suicidalitou a mortalitou.
Práca bola prezentovaná na konferencii všeobecných lekárov pre deti a dorast dňa 4. 4. 2009 v Trenčianskych Tepliciach Kúpeľná dvorana a 6. júna 2009 v Hornom Smokovci, Grand hotel Bellevue.
Došlo: 7. 10. 2010
Přijato: 21. 3. 2011
MUDr. Martina Paulinyová
Klinika detskej psychiatrie LFUK
DFNsP
Limbova 1
833 40 Bratislava
Slovenská republika
e-mail: mpaulinyova@gmail.com
Zdroje
1. Papežová H. Poruchy příjmu potravy. In: Libiger J, Švestka J, Höschl C. Psychiatrie. 2. vyd. Praha: Tigis, s. r. o., 2004 : 609–620.
2. Treasure JL. Getting beneath the phenotype of anorexia nervosa: the search for viable endophenotypes and genotypes. Can J Psychiatry 2007; 52(4): 212–219.
3. Halmi K. Anorexia nervosa and bulimia nervosa. In: Martin A, Volkmar FR. Lewis´s Child and Adolescent Psychiatry. 4th ed. Wolters Kluwer Lippincot, Williams & Wilkins, 2007 : 592–602.
4. Kaye WH, Fudge JL, Paulus M. New insight into symptoms and neurocircuit function of anorexia nervosa. Nature Rev Neurosci 2009; 10(8): 573–584.
5. Krusse J, Woller W. Poruchy příjmu potravy. In: Tress W. Základní psychosomatická péče. 1. vyd. Praha: Portál, 2008 : 133–144.
6. Nicholls B, Lask D. Poruchy příjmu potravy v dětství a rané adolescenci. In: Krch FD, et al. Poruchy příjmu potravy. 2. vyd. Praha: Grada Publishing, 2005 : 125–135.
7. Kúseková M. Poruchy jedenia (Anorexia nervosa a Bulimia nervosa). In: Šašinka M, Šagát M. Pediatria. 1. zväzok, 1. vyd. Košice: Status, 1998 : 331–333.
8. O´Brien KM, Vincent NK. Psychaitric comorbidity in anorexia and bulimia nervosa, nature, prevalence, and causal relationship. Clin Psychol Rev 2003; 23(1): 57–74.
9. Dimová N, Kolibáš E, Novotný V, Obuch I, Balcarova K. Úzkostné prejavy u pacientov s poruchami príjmu potravy a ich zmeny počas liečby citalopramom. Čes slov Psychiat 1999; 95(7): 462–471.
10. Dimová N, Kolibáš E, Novotný V, Havlíčková E, Pastrnková R. Poruchy príjmu potravy a užívanie psychoaktívnych látok. Alkoholizmus a drogové závislosti (Protialkoholický obzor) 2000; 35(4–5): 207–214.
11. Halmi KA. Eating disorder. In: Kaplan HI, Sadock BJ. Kaplan & Sadock Comprehensive Textbook of Psychiatry, 7th edition on CD-ROM. Lippincott, Williams & Wilkins, 2000.
12. Zipfel S, Lowe B, Herzog W. Medical complications. In: Treasure JL,Schmidt U, Furth E. Handbook of Eating Disorders. 2nd ed. John Wiley & Sons Ltd., 2003 : 169–186.
13. Tonhajzerová I, Javorka K. Zmeny autonómneho nervového systému pri poruchách príjmu potravy – mentálna anorexia. Čes-slov Pediat 2008; 63(5): 266–271.
14. Tichá Ľ, Tomečková E, Hornová J, Niňajová S, Birčák J. Funkcia endokrinných žliaz u pacientok s mentálnou anorexiou. Čes-slov Pediat 2006; 61(10): 573–577.
15. Tichá Ľ, Hornová J, Birčák J. Mentálna anorexia a jej dôsledky v pediatrickej praxi. Pediatria pre Prax (Solen) 2009; 10(2): 81–83.
16. Papežová H. Poruchy příjmu potravy. In: Seifertová D, Praško J, Horáček J, Höschl C. Postupy v léčbě psychických poruch. 2. vyd. Praha: Medical Tribune CZ, 2008 : 464–479.
17. Tanner J, Whitehouse RH. Standards from birth to maturity for height, weight, height velocity and weight velocity. British children. Arch Dis Childh 1965; Part 1+Part 2(41): 454–471, 613–635.
18. Dimová N, Kolibáš E, Novotný V. Poruchy príjmu potravy – komplexný medicínsky prístup. Interná medicína, Príloha – všeobecné lekárstvo 2002; 2(1): 57–65.
19. Gowers S, Pilling S,Treasure J, et al. Eating disorder core interventions in the treatment and management of anorexia nervosa, bulimia nervosa and related eaitng disorder. Clinical Guideline 9. www.nice.org.uk/CG009NICEguideline, 2004.
20. Steinhausen HCH. The outcome of anorexia nervosa in 20th century. Am J Psychiat 2002; 159 : 1284–1293.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek Milan Šamánek – 80 let
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2011 Číslo 3- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- Pulzní oxymetrie a závažné vrozené srdeční vady novorozenců – diskuse pokračuje
- Gastroezofageální reflux u předčasně narozených kojenců, vyšetření 24hodinovou jícnovou impedanční pH metrií
- Skríning kritických vrodených chýb srdca u novorodencov pulznou oxymetriou v regióne severného Slovenska
- Sledování rizikových faktorů aterosklerózy u obézních dětí
- Dětská úrazovost v České republice v období let 2009 a 2010
- Poruchy príjmu potravy z pohľadu pedopsychiatra
- Vybrané kapitoly z dětské onkologie a transplantace kostní dřeně
- Periodické horečky a další syndromy s poruchou regulace zánětlivé odpovědi
- 12. dny dětské endokrinologie
- Milan Šamánek – 80 let
- Prof. MUDr. László Kovács, DrSc., šedesátníkem
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Skríning kritických vrodených chýb srdca u novorodencov pulznou oxymetriou v regióne severného Slovenska
- Poruchy príjmu potravy z pohľadu pedopsychiatra
- Vybrané kapitoly z dětské onkologie a transplantace kostní dřeně
- Periodické horečky a další syndromy s poruchou regulace zánětlivé odpovědi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



