-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
8. celostátní konference dětské pneumologie
Vyšlo v časopise: Čes-slov Pediat 2009; 64 (10): 497-501.
Kategorie: Zprávy
Pracovní skupina pro dětskou pneumologii při České pediatrické společnosti ČLS JEP uspořádala v Praze 25. dubna již 8. celostátní konferenci dětské pneumologie. Na tomto fóru se tradičně setkávají dětští pneumologové, pediatři z nemocnic i z primární praxe, alergologové i pneumologové pro dospělé, aby si vyměnili své zkušenosti v problematice dětských respiračních nemocí. Obrovský zájem o účast dokonce předčil očekávání pořadatelů a vedl z kapacitních důvodů ke změně původně ohlášeného místa konání.
Nosným programem letošního setkání byly dětské pneumonie. Profesor MUDr. Petr Pohunek, CSc., v úvodním proslovu zdůraznil, že pneumonie zůstávají závažným onemocněním dětského věku a stále se objevují komplikované průběhy pneumonií, které někdy vyžadují i chirurgickou intervenci a některé dokonce zanechávají trvalé následky. Proto bylo tomuto tématu věnováno dominantní místo v prvním bloku programu.
Zánětlivá onemocnění dýchacích cest a plicního parenchymu
MUDr. Zuzana Vančíková, CSc., z Pediatrické kliniky FN Motol a UK 2. LF představila výsledky sledování souboru dětí hospitalizovaných pro komunitní pneumonii. Upozornila, že dětské komunitní pneumonie (CAP) jsou celosvětově stále vážným zdravotním problémem, protože způsobí 20 % všech úmrtí dětí do 5 let věku, z toho 70 % spadá do rozvojových zemí. I ve vyspělých státech je pneumonie nejčastější infekční příčinou smrti. V ČR onemocní pneumonií přibližně 30 000 dětí do 5 let věku za rok. Nejčastější etiologie komunitní pneumonie u dětí je závislá na věku. Na Pediatrické klinice FN Motol probíhala v letech 2006 až 2008 prospektivní studie sledování etiologie a průběhu komunitních pneumonií u hospitalizovaných dětí. Celkem bylo do studie zařazeno 197 pacientů s mediánem věku 4,5 roku (2 měsíce až 18 let). Komplikace jako rozpad, absces, empyém byly pozorovány u 9 pacientů, dále u 22 dětí se objevil fluidotorax a u 16 dětí došlo k atelektáze. Devadesát pacientů (45 %) bylo hospitalizováno pro selhání ambulantní léčby. Předchozí antibiotická léčba byla ve 40 % makrolidy, ve 24 % šlo o kryté aminopeniciliny, v 9,3 % cefalosporiny II. generace, v 9,3 % penicilin nebo amoxicilin, ostatní v 17,6 %. Léčba za hospitalizace byla PNC-G u 55,9 % případů, makrolidy u 15,2 %, krytými aminopeniciliny u 14,2 %, cefalosporiny III. generace u 6,6 % a ostatními u 14,7 % případů. Nejčastějším bakteriálním původcem byl Str. pneumoniae. Během r. 2007 proběhla epidemie mykoplazmové infekce. V letech 2006 a 2008 byl naopak výskyt mykoplazmy ojedinělý. Pro snadnou orientaci a zahájení antibiotické terapie je důležité dělení pneumonií na typické a atypické. Léčba typických bakteriálních pneumonií spočívá v podávání penicilinových antibiotik v dostatečné dávce, léčba atypických pneumonií v podávání makrolidových antibiotik, v případě mykoplazmové nebo chlamydiové etiologie po dobu minimálně dvou týdnů.
Mykoplazmové pneumonie jsou charakterizovány nepoměrem mezi často minimálním poslechovým nálezem a velkým nálezem na rtg snímku hrudníku, kde bývá mnohdy i pleurální složka, zdůraznil prof. MUDr. Karel Křepela, CSc., z Kliniky pediatrie Fakultní Thomayerovy nemocnice v Krči. U atelaktáz a pleurálních reakcí se v léčbě osvědčily tetracykliny v kombinaci s prednisonem. Při této léčbě nedochází k recidivám onemocnění.
Aktuálním problémům správné diagnostiky atypických pneumonií v praxi se věnovala doc. MUDr. Vilma Marešová, CSc., z I. infekční kliniky UK 2. LF a FN Na Bulovce v Praze.
Pneumonie je akutní infekce plicního parenchymu, postihující alveolární prostory a tkáň intersticia. Může postihnout celý lalok (lobární pneumonie), jeden nebo více segmentů (segmentární nebo lobulární pneumonie), přestupovat z bronchů na příslušné alveoly (bronchopneumonie) nebo postihuje tkáň intersticia (intersticiální pneumonie). Onemocnění začíná náhle vzniklou nebo postupně narůstající horečkou, která však u starých osob může chybět. Častými příznaky jsou rychlé dýchání a bolesti na hrudníku. Zpočátku neproduktivní kašel se pozvolna mění na vlhký s vykašláváním hnisavého nebo i hemoragického sputa. Inspirační krepitus nad postiženou plicí je slyšet dříve, než se objeví rtg změny. Zkrácený poklep a vymizelé dýchání se objevují později. Dýchací fenomény mohou vymizet, nejsou slyšitelné při pleurálním výpotku, pleurální efuze často provázejí zánět plic. Tyto příznaky nebývají tak vyznačeny u atypických pneumonií. Typické příznaky jednotlivých typů jsou uvedeny v tabulce 1.
Tab. 1. Typické příznaky zánětu plic. 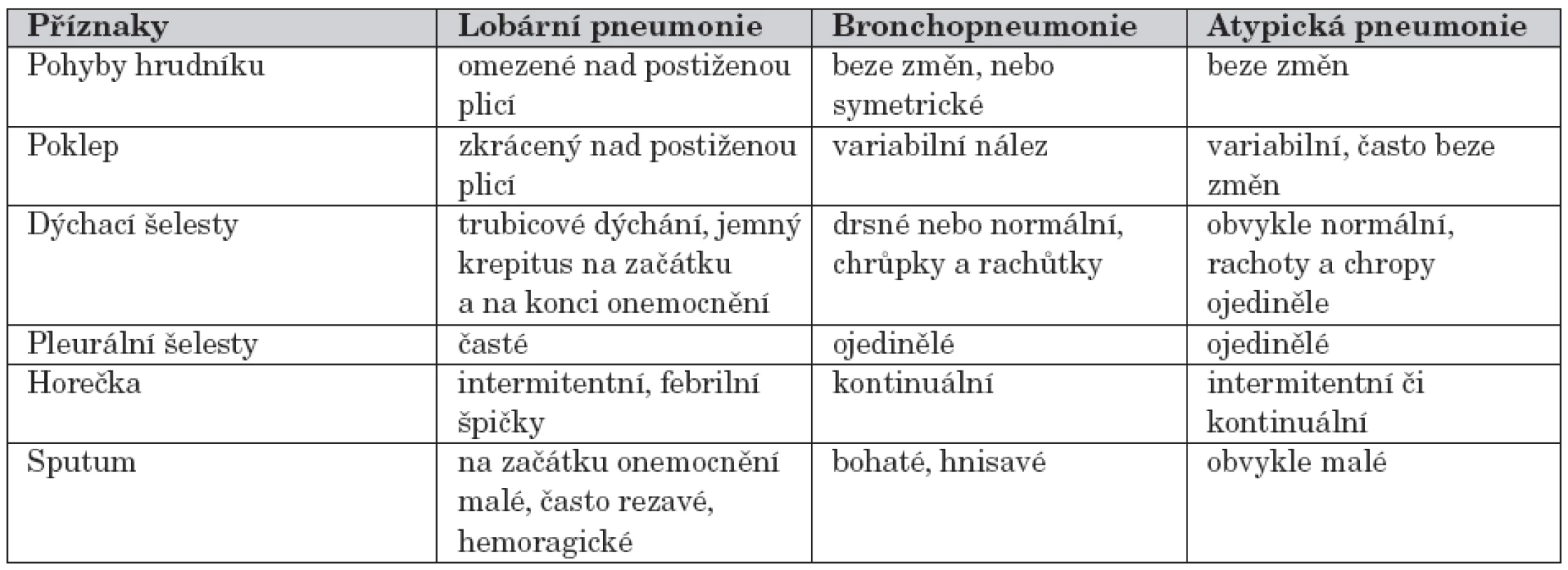
U pacienta je důležité sledovat dechovou frekvenci, srdeční akci a TK. Při známkách sepse, dechové tísně, poruchy vědomí a jiných celkových závažných příznacích je nutno pacienta včas odeslat k hospitalizaci. Přibližně 10 % komunitních pneumonií vyžaduje hospitalizaci, případně intenzivní péči s řízeným ventilačním režimem. Mortalita závisí na původci infekce, komorbiditách a věku postiženého. V kojeneckém a batolecím věku jsou hlavními vyvolavateli pneumonií viry včetně původců tzv. dětských infekcí (spalničky, plané neštovice, zarděnky). Protrahovaný průběh pneumonie nebo neúspěšná terapie obvykle vyžaduje hospitalizaci. V určitých případech je vhodné pacienta bronchoskopicky vyšetřit (vyloučení cizího tělesa, nádoru, TBC i k spolehlivému mikrobiologickému a histologickému vyšetření). Mikrobiologický průkaz původce pneumonie se opírá o mikroskopické a kultivační vyšetření sputa a hemokultivaci, sérologické vyšetření je nezbytné pro průkaz atypické pneumonie. Legionelová infekce se diagnostikuje kultivačně a průkazem antigenu v moči, případně také sérologicky. Etiologii pneumonie nelze v žádném případě určit vyšetřením výtěru z krku nebo z nosu.
Atypická komunitní pneumonie je často vyvolána viry, zejména v raném dětském věku. Z bakteriálních původců se uplatňuje nejčastěji Mycoplasma pneumoniae, případně Chlamydia pneumoniae. Oba mikroorganismy nelze prokázat běžným bakteriologickým kultivačním či mikroskopickým vyšetřením, ani vyšetření citlivosti k antibiotikům není běžně dostupné. Laboratorní diagnostika je založena zejména na nepřímém průkazu sérologickým vyšetřením, případně na omezeně dostupném přímém průkazu antigenu ve sputu metodami enzymové imunoanalýzy (Mycoplasma pneumoniae), nebo na průkazu mikrobiálních nukleových kyselin molekulárně biologickými metodami (PCR), jejichž rutinní využití je také omezené. Kultivace Mycoplasma pneumoniae je možná na speciálních půdách, je však dlouhodobá (týdny), takže nemá klinický význam. U febrilních nemocných s klinickými příznaky pneumonie se doporučuje vyšetření hemokultury, případně mikroskopické a kultivační vyšetření sputa (je-li k dispozici), a to z diferenciálně diagnostických důvodů, i když původce atypické komunitní pneumonie jimi prokázat nelze. Pokud tato základní vyšetření neprokazují obvyklou bakteriální etiologii a nemocný nereaguje na úvodní léčbu betalaktamovými antibiotiky, je třeba uvažovat atypické původce plicní infekce a léčbu příslušným způsobem modifikovat. Doporučený postup pro léčbu komunitních respiračních infekcí v primární péči shrnuje tabulka 2.
Tab. 2. Doporučený postup pro léčbu – upraveno podle směrnice „Mikrobiologické podklady pro cílenou antimikrobiální léčbu komunitních respiračních infekcí“. 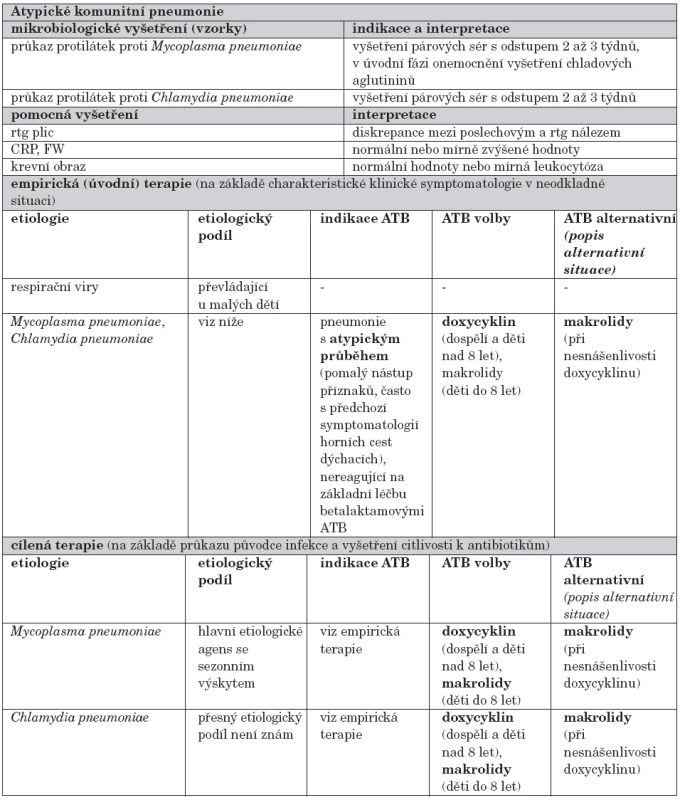
Docentka Marešová ve svém sdělení představila výsledky tříleté grantové studie komunitních pneumonií (CAP), v níž byly sledovány děti ve věku od 1 měsíce věku do 19 let. Do studie bylo zařazeno 240 pacientů (139 chlapců a 101 dívek). Mimo jiné bylo provedeno aerologické vyšetření na protilátkovou odpověď nejčastějších vyvolavatelů pneumonií (chřipky typu A, B, parainfluenzy, RSV, Mycoplasma pneumoniae a Chlamydia pneumoniae). K odběru rekonvalescentního séra se dostavilo 119 dětí, z jejichž párových sér byla virová etiologie ověřena u 38 dětí s převahou chřipky, více typu B. Etiologie Mycoplasma pneumonie byla sérologicky ověřena u 49 dětí, z nichž pouze 9 bylo předškolního věku. „Na Infekční klinice Nemocnice Na Bulovce byly porovnány výsledky získané komplement fixační reakcí (KFR) a metodou ELISA. Při použití párových sér nebyl zjištěn významný rozdíl. Sérokonverze, či čtyřnásobný vzestup protilátek, nebo vysoké titry protilátek v obou vzorcích představují spolehlivé diagnostické vyšetření, které je však získáno opožděně. U metody ELISA je jedno vyšetření zcela nespolehlivé, protože pokud byly v 1. vzorku izolovaně zjištěny pouze IgM+, nebo IgM +/ - a onemocnění je považováno za mykoplazmovou infekci, 2. vzorek byl negativní. Diagnóza vycházející pouze z jednoho vyšetření byla pro správnou etiologickou diagnózu zavádějící. U 42 školáků byla vyšetřena párová séra na protilátky proti Chlamydia pneumoniae, z nichž všechna séra byla negativní. Nepřímá diagnostika vyžaduje vyšetření párových sér, jen tak je dostatečně spolehlivá,“ zdůraznila na závěr svého sdělení doc. Marešová.
MUDr. Hubert Vaníček, PhD., z Dětské kliniky FN Hradec Králové upozornil ve svém sdělení na významný nárůst komplikovaných plicních infekcí, které se projevovaly hrudním empyémem a v některých případech i rozpadovými parenchymatózními procesy. V roce 2008 bylo na Dětské klinice FN Hradec Králové hospitalizováno celkem 12 případů pleuropneumonií. Etiologicky byla prokázána v 9 případech pneumokoková infekce, v 1 případě mykoplazmová infekce a ve 2 případech se nepodařilo zjistit vyvolávající agens. Kultivační nálezy z pleurálních výpotků byly vesměs negativní vzhledem k předchozím aplikacím antibiotické léčby. Průkaz vyvolávajícího agens se dařil pomocí molekulárně-genetického vyšetření (PCR) a sérologicky. U 10 dětí byla provedena hrudní drenáž a lokální fibrinolýza. Ve 2 případech bylo postupováno konzervativně. Kromě antibiotické terapie byly některým dětem podávány systémově kortikoidy. U 1 dítěte došlo k rozvoji intraparenchymového rozpadového procesu s nutností lobektomie. Efekt ordinované terapie byl monitorován pravidelným sonografickým vyšetřením, v nejasných případech i CT vyšetřením plic. Dvě děti s pneumokokovou pleuropneumonií byly v předchozím období očkovány proti pneumokokům vakcínou PVC-7, proto i u dětí očkovaných vakcínou PVC - 7 je třeba myslet na pneumokokovou etiologii. U žádného dítěte nebyl prokázán imunodeficitní stav.
Význam vrozených vad a malformací dýchacích cest pro další život dětí
Profesor MUDr. Petr Pohunek, CSc., seznámil posluchače s dalším osudem dětí s agenezí plíce. Ageneze nebo aplazie plíce je závažnou poruchou vývoje bronchiálního stromu a plicního parenchymu vznikající velmi časně v průběhu prvních týdnů embryonálního vývoje. Incidence je odhadována asi na 1 : 10 000, nebyl popsán rozdíl v zastoupení pohlaví. Oboustranná ageneze je obvykle sdružena s řadou dalších závažných vývojových vad a je neslučitelná se životem, jednostranná ageneze je obvykle kompenzována růstem zbývající plíce, která částečně nahradí chybějící plíci jak objemově, tak i v počtu alveolokapilárních jednotek. Plicní ageneze může být sdružena s dalšími vývojovými vadami, např. poruchami vývoje ledvin, skeletu, popsány byly i sdružené chromozomální aberace. Kritickým obdobím pro prognózu nemocných s plicní agenezí je časné perinatální a kojenecké období, kdy děti bývají ohroženy především závažnými respiračními infekcemi. Nejsou-li přidruženy další závažné anomálie a je-li zvládnuto časné období života, může být prognóza nemocných s tímto postižením vcelku příznivá a pacienti se mohu dožít i vysokého věku. Problémy v průběhu života ovšem souvisejí s polohovými abnormalitami srdce a velkých cév, které také zvyšují riziko závažných komplikací u nemocných s pravostrannou agenezí ve srovnání s agenezí levostrannou. Fatální komplikací může být aspirace cizího tělesa, varoval na závěr profesor Pohunek.
Úloha erdosteinu v léčbě respiračních onemocnění u dětí
Velký zájem posluchačů vyvolala přednáška MUDr. Petra Koťátka z Kliniky dětského a dorostového lékařství UK 1. LF a VFN v Praze o moderní mukolytické terapii u dětí. Nejnovější léčivou látku ze skupiny mukolytik představuje erdostein, který má kromě mukolytického účinku navíc účinky antibakteriální, antioxidační a protizánětlivé. Tento komplexní mechanismus účinku je možno využít u akutních i chronických onemocnění dýchacích cest. Mezi ostatními mukolytiky do určité míry vyniká erdostein díky svým inhibičním účinkům na adhezi bakterií, schopnosti potencovat účinek antibiotik a antiastmatik (budesonidu a salbutamolu), dále vlastnostmi antioxidačními a protizánětlivými.
Erdostein (chemicky N-karboxymethylthioacetyl homocystein) je určen k orálnímu podávání a je stabilní vůči kyselému pH v žaludku. Nedochází tak ani k ovlivnění hlenu v zažívacím traktu či dráždění žaludeční nebo střevní sliznice. Informace o možnosti využití erdosteinu v léčbě dětských pacientů s akutními infekcemi se datují do období konce 90. let 20. století. V nedávné době byla publikována multicentrická, dvojitě zaslepená randomizovaná studie, v níž bylo sledováno 158 nemocných dětí ve věku od 2 do 15 let (průměrný věk 6,92 roku) s akutními infekcemi dolních dýchacích cest (bronchitida, tracheobronchitida, pneumonie). Děti byly randomizovány do dvou léčebných skupin (78, resp. 80 pacientů), kterým byl podáván po dobu týdne amoxycilin v dávkování podle věku a hmotnosti v kombinaci s erdosteinem ve formě suchého sirupu (5–15 ml/den), resp. odpovídajícím placebem. Primárním hodnoceným znakem účinnosti byl kašel, klasifikovaný pomocí 10cm vizuální analogové škály (VAS). Hodnocení probíhalo při zařazení, 3. den léčby a 7. den. Vedlejšími hodnocenými znaky byla dechová frekvence, pískoty, chrůpky (měřeny lékařem rovněž na 10cm VAS) a tělesná teplota. Sledován byl také výskyt případných nežádoucích účinků. Tíže kašle klesla při hodnocení 3. den ve srovnání se vstupním hodnocením v erdosteinové skupině o 46,83 %, v placebové skupině o 33,36 % (p <0,0001). Při závěrečné návštěvě 7. den byl pokles ve srovnání se vstupní hodnotou v erdosteinové skupině 89,66 % proti 73,94 % ve skupině placebové (p <0,0001). Podobně klesly významněji v aktivní léčebné skupině i vedlejší parametry. Porovnání obou léčebných skupin tak ukazuje lepší výsledky kombinace erdosteinu s amoxicilinem než u monoterapie antibiotikem. Erdostein tak v kombinaci s amoxicilinem umožňuje rychlejší zlepšení klinických příznaků u dětských pacientů s akutními infekcemi HCD při velmi dobré toleranci léčby. Erdostein je možno podávat dětem od tělesné hmotnosti 15 kg a je určen k perorálnímu podávání ve formě suspenze, u pacientů od 45 kg je možné používat sáčky s granulemi pro přípravu perorálního roztoku.
Ovlivnění sekrece hlenu u infekčních onemocnění dýchacích cest je důležitou součástí léčebné péče. Tak jako všechny ostatní léčebné postupy by ovšem i léky s mukoaktivními vlastnostmi neměly být podávány bez klinické rozvahy, ale cíleně se znalostí jejich mechanismu účinku a potenciálního přínosu. Erdostein představuje zajímavou možnost přídatné farmakoterapie při léčbě dětských infekčních onemocnění dýchacích cest, především díky svému kombinovanému účinku a potenciálnímu zvýšení efektu antibioterapie. Výhodou je nízké riziko nežádoucích účinků. Erdostein může sice pomoci zabránit bakteriální superinfekci u virových respiračních onemocnění a omezit tak potřebu nasazení antibiotik, v žádném případě však nenahrazuje antibiotika v klinicky indikovaných případech, upozornil v závěru svého sdělení dr. Koťátko.
Založení České společnosti dětské pneumologie ČLS JEP
Letošní vysoká účast přes 220 odborníků z řad alergologů, pneumologů, praktických lékařů pro děti i dorost, ale i dětských chirurgů a intenzivistů jasně ukázala stoupající zájem o obor dětské pneumologie, který je v současné době již samostatným postgraduálním vzdělávacím oborem. Vzrůstající zájem i potřeba zapojení dalších odborníků z oborů mimo základní obor pediatrie vedly k ustavení nové odborné společnosti ČLS JEP – České společnosti dětské pneumologie, jejíž založení bylo schváleno na slavnostním zasedání předsednictva ČLS JEP dne 24. 6. 2009 na zámku v Libochovicích. Nová odborná společnost s sebou přinese nepochybně ještě větší možnosti vzájemně užitečné spolupráce i potřebu pořádání dalších vzdělávacích akcí.
dr. V. Cirmanová
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek MUDr. Erich Novák – 75 letČlánek John H. Menkes (1928–2008)Článek Jedno malé výročíČlánek XI. Hradecké pediatrické dny
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2009 Číslo 10- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Prevence a léčba problémů způsobených alkoholem a tabákem u dětí a dospívajících – dobré možnosti existují
- Užívání alkoholu českými adolescenty
- Zkušenosti dětí mladšího školního věku s legálními drogami
- Regionální rozdíly v podílech kojených dětí ve věku 6 týdnů, 3 a 6 měsíců v České republice v letech 2000 až 2006
- Trichophyton verrucosum jako neobvyklý původce infekce rány ve vlasaté části hlavy
- Syndromy periodických horeček
- Adolescenti a léčba závislosti na tabáku
- MUDr. Erich Novák – 75 let
- John H. Menkes (1928–2008)
- Jedno malé výročí
- 8. celostátní konference dětské pneumologie
- XI. Hradecké pediatrické dny
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Syndromy periodických horeček
- Trichophyton verrucosum jako neobvyklý původce infekce rány ve vlasaté části hlavy
- Užívání alkoholu českými adolescenty
- Zkušenosti dětí mladšího školního věku s legálními drogami
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



