-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Doporučený postup očního vyšetření u nejmenších dětí a dětí předškolního věku v běžné ambulantní praxi
Autoři: A. Zobanová
Vyšlo v časopise: Čes. a slov. Oftal., 73, 2017, No. 5-6, p. 225-230
Kategorie: Doporučené postupy
Souhrn
Doporučený postup očního vyšetření u nejmenších dětí a dětí předškolního věku v běžné ambulantní praxi
Úvod
Vidění neboli zrakové vnímání je komplexní funkcí zrakového analyzátoru na všech jeho stupních, tj. oka, zrakové dráhy a mozkových zrakových center včetně asociačních oblastí. Zraková ostrost je jen jedním z mnoha parametrů vidění. Dalšími jsou např. zorné pole, barvocit, kontrastní citlivost, adaptace na světlo a tmu a prostorové vidění. I pro zkušeného oftalmologa je velmi obtížné odpovědět rodičům malého dítěte na jednu z nejčastěji pokládaných otázek: „Jak vlastně teď vidí naše dítě?“
V České republice jsou koordinátory péče o děti dětští lékaři a praktičtí lékaři pro děti a dorost. Jsou tedy první linií pro záchyt různých smyslových poruch, tedy i zraku. V r. 1994 byl vypracován Českou pediatrickou společností, Neonatologickou společností, Českou společností sociální pediatrie, Českou společností dorostového lékařství, Sdružením praktických lékařů pro děti a dorost a Státním zdravotním ústavem a vydán se souhlasem MZ ČR velmi kvalitní Zdravotní a očkovací průkaz dítěte a mladistvého. Časový plán preventivních prohlídek zraku dětským lékařem byl odvozen ze standardizovaného protokolu vyhlášky o preventivních prohlídkách dětí a dorostu v České republice, a to ve věku: 3. měsíc – 6. měsíc – 12. měs. – 18. měsíc – 3 roky a pak periodicky každé 2 roky do 17 let života. Toto doporučení je závazné a kopíruje prakticky všechna kritická období vývoje vidění dítěte. Je lepší než většina systémů sledování zraku v jiných zemích nejen Evropy.
Dalším krokem je prevence a záchyt kritických hodnot refrakčních vad pomocí testu Plusoptix. Je to screeningová metoda na záchyt kritických refrakčních vad u dětí v rizikovém období, tj. ve věku od 6 měsíců do 3 let. Cílem je včasné zjištění významných refrakčních (dioptrických vad) v populaci, které by mohly způsobit poruchy vývoje vidění u dětí. Přístroj slouží pouze jako preventivní test, a tudíž v žádném případě nenahradí podrobné vyšetření očním lékařem.
Doba, kdy oční vyšetření u dětí v preverbálním věku (anebo u slovně nekomunikujících pacientů) přineslo maximálně popis primárního postavení očí, zásadních poruch jejich pohyblivosti, nálezu na předním segmentu oka a očním pozadí, případně konstatovalo hrubé poruchy vidění, je z dnešního pohledu považována za nedostačující! Daleko důležitější je stanovit kvalitu zrakové ostrosti, zjistit objektivně velikost refrakce, posoudit schopnost a sílu akomodace. Pokud lze, snažíme se ještě zmapovat poruchy v zorném poli dítěte a zjistit kvalitu kontrastní citlivosti. Na základě těchto údajů máme možnost navrhnout léčebný a zrakově rehabilitační plán pro rozvoj zrakových funkcí, někdy dlouho před definitivním stanovením oční diagnózy.
I. Obecná část
Aby mohl oftalmolog správně postupovat podle výše uvedeného doporučení, je nutné znát fyziologický průběh vývoje vidění (1, 2). Tabulka 1 stručně shrnuje stěžejní období.
Tab. 1. Fyziologický vývoj vidění 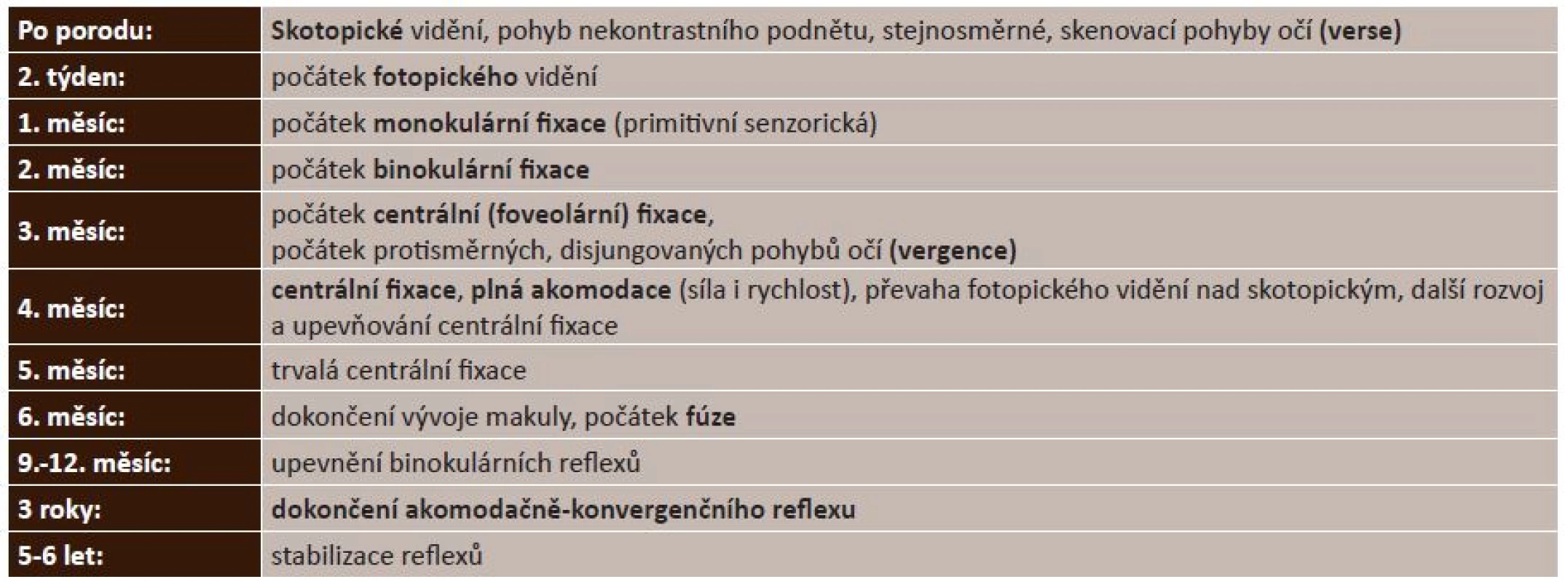
Novorozenecké období (3, 4, 5)
Zralý novorozenec má nedokončený vývoj oka jako takového. Týká se to především sítnice a akomodačního svalu, dále nemá myelinizovanou zrakovou dráhu a nejsou patřičně diferencovány ani odpovídající korová zraková centra.
Na sítnici není dokončen vývoj místa nejostřejšího vidění, tj. centrální, makulární krajiny. Makulární krajina je sice diferencována, ale čípky, které výlučně v budoucnosti obsahuje, nejsou ještě správného tvaru a uspořádání. Proto první dny po porodu převažuje periferní vidění nad viděním centrálním, tj. skotopické vidění nad fotopickým. Skotopické vidění je vidění za šera, je zprostředkováno tyčinkami a slouží k detekci pohybujících se nekontrastních předmětů a změn v prostoru. Dítě v tomto období neumí sledovat ani fixovat zrakové podněty nejen pro nezralosti centrální krajiny, ale také proto, že mu chybí asociační dráhy mezi oční senzorickou a motorickou oblastí. Na zrakové podněty reaguje pouze skenováním prostoru, tj. stejnosměrnými, konjugovanými, pátracími pohyby očí – versemi. Dále z toho vyplývá, že zraková ostrost v prvních dvou týdnech po porodu nemůže být lepší, než je úroveň periferního vidění, tedy 0,03, tj. 2/60. Také barevné vidění je v tomto období diskutabilní. Víme bezpečně, že reaguje na černobílý kontrast a také na červenou barvu, o které je známo, že je poslední barvou rozlišitelnou při degenerativních poruchách sítnice.
K vyrovnání funkce centrální a periferní části sítnice dochází zhruba ve 2. týdnu života dítěte. Je považován za počátek fotopického vidění, tj. vidění za světla nehybného, vysoce kontrastního předmětu a vnímání barev.
V následujících dvou týdnech začne centrální oblast funkčně převažovat nad periferií a tím je začátek 1. měsíce života považován za počátek nepravidelné, monokulární fixace neboli primitivní senzorické fixace. Dítě používá k fixaci každé oko zvlášť, fixuje nepravidelně trhavě, podrážděním centrální krajiny se vyvíjí pohledový reflex.
Kojenecké období (3, 4, 5)
Od 2. měsíce se senzorická, pasivní, monokulární fixace stává aktivní a objevuje se krátkodobá binokulární fixace, tj. dítě použije oči současně.
Mezi 2. až 3. měsícem života se dokončuje spojení primárních zrakových center s korovou zrakovou oblastí hlavně odpovídající makulární krajině.
Ve 3. měsíci se díky dozrávání její nejdůležitější části, tedy foveoly, mění centrální fixace na nepravidelnou foveolární. Současně dítě začíná nastavovat osy pohledu obou očí k podnětu, tj. začátek protisměrných, disjungovaných pohybů očí, tedy vergence (konvergence do blízka a divergentní pohyb do dálky).
Také zraková ostrost v tomto období se velice rychle mění s dozráváním makuly.
Čtvrtý měsíc je důležitý ze dvou důvodů. Dochází k definitivní převaze makulární oblasti nad periferií, a navíc dítě je schopno již plně akomodovat. Vzniká základ akomodačně konvergenčního reflexu, tak důležitého nejen pro vývoj binokulárního vidění, ale dle posledních poznatků i na vývoj refrakce, tj. emetropizace oka (tzn. na oko bez zásadní dioptrické vady).
V 6. měsíci je definitivní vývoj fovey a dále foveoly ukončen a začíná se vyvíjet fúzní reflex, tj. mozek spojuje obrázky obou očí v jeden prostorový vjem.
V dalších měsících se již vytvořené binokulární reflexy (fixační, akomodačně konvergenční a fúzní) upevňují a zdokonalují v souvislosti s dotykovými reflexy a vzpřimováním dítěte.
Období batolete (3, 4, 5)
Souhra akomodace a konvergence se upevňuje do 2 let. Vývoj všech reflexů je ukončen ve 3 letech.
Předškolní období (3, 4, 5)
Do 6. roku věku se pak do té doby vyvinuté vidění stabilizuje a nabývá pevnosti až nepodmíněných reflexů.
Školní období (3, 4, 5)
V tomto období se vidění sice dále rozvíjí jen málo a odstraněním promeškaných vad se jen velmi obtížně udržuje dosavadní úroveň vidění postiženého oka.
Zraková ostrost
Tabulka 2 shrnuje průběh vývoje zrakové ostrosti tak, jak se mění v souvislosti na již popsaném vývoji jednotlivých části oka, zrakové dráhy a mozkových zrakových center (4, 5).
Jak vyšetřit zrakovou ostrost u dítěte
Při vyšetření máme málo času, abychom neztratili jeho pozornost. Proto volíme vždy test pro daný věk a správnou vzdálenost (předškolní věk na 3 m max.). Zakrytí druhého oka je vždy a zásadně náplasťovým okluzorem (dítě musí mít při vyšetření možnost pohybu).
Refrakce
Velikost refrakce, včetně hodnot považovaných za kritické pro vznik amblyopie, je uvedena v tabulce 3.
II. Speciální část
Při vyšetřování dětí je důležitá připravenost prostředí (stačí malá úprava, ale předem promyšlená, tj. mít v ordinaci nějaké hračky a hlavně motivační krabice plná „dětských úplatků“), personálu (dítě sleduje řeč těla a tón, kterým hovoříme) a znalosti (vyšetřování a postupu při předpisu korekce u dětí). Komunikace s rodiči vede k získání důvěry dítěte bez ohledu na reakce rodičů, k rozdání pravidel hry a důležitá je i nekomerčnost.
Anamnéza
Rodiče jsou nejlepší pozorovatelé svého dítěte. Pokud si rodiče myslí, že něco ohledně zraku a očí není v pořádku, poslouchejte je a teprve pak se ptejte: Komu se zdá, že dítě šilhá? Kdy si všimli šilhání, nystagmu, úklonu hlavy…? Navazuje dítě zrakový kontakt? Směje se na vizuální podněty? Chová se jinak, než čekali? Má nystagmus? Sleduje světlo v tmavé místnosti? Jak reaguje na silné světlo? Reagují zornice na osvit a také na nabízené přiblížené předměty?
Pak následuje vlastní pozorování při úvodním seznamování se s dítětem: Mohu vyvolat optokinetický nystagmus? Jak snadno si nechá zakrýt jedno oko? Jak rychlá a dobrá je fixace po odkrytí nebo po mrknutí? Z jaké vzdálenosti dítě zaujme nabízený podnět? Jaký je jeho pohyb v prostoru, jak přesně sahá po věcech?
Vyšetřovací schéma (5, 10)
Má přesné zásady u dítěte podobné jako u dospělého pacienta, ale snažíme se o bezkontaktní přístup z patřičné vzdálenosti a sledujeme:
- Držení hlavy
- Obličej
- Poloha a postavení očí
- Krycí test (KT) a alternantní krycí test (AKT)
- Konvergentní souhyb (KS)
- Motilita
- Zraková ostrost
- Refrakce naturálně pomocí autorefraktometru (AR)
- Zornicové reakce
- Vyšetření na štěrbinové lampě předního segmentu oka
- Vyšetření zadního segmentu oka nepřímou oftalmoskopií
- Refrakce v cykloplegii pomocí autorefraktometru (AR)
- Předpis korekce
- Poučení rodičů
- * Prohlídka dítěte oftalmologem ve věku novorozenec probíhá dle následného schématu:
- Doporučené vyšetřovací pomůcky – papírové měřítko, na které si namalujeme černá kolečka o průměru 8 mm, 9 mm, 10 mm,11 mm, 12 mm…, a pak je podélně rozstřihneme na polovinu a takto vzniklé poloviny porovnáváme s velikostí rohovek (viz obr. 1).
- Bodová kapesní svítilna či přímý oftalmoskop, černobílá šachovnice o velikosti čtverců 2 a 1,5 cm.
- Vyšetřujeme:
- Zásadní malformace oka – přítomnost obou očí, jejich velikost (rohovka 10 mm), poloha (vzhledem k očnici), postavení, tj. zásadní konvergence či divergence jednoho nebo obou očí dle reflexů na rohovkách, a Bruknerův test, při pozitivitě pak, zda je úchylka stabilní, <strongnystagmusReakce na černobílou šachovnici – skenování (oči zachytí podnět, dál pátrají a znovu se vrací na místo původního podnětu), makroskopicky viditelné odchylky předního segmentu oka, reflex od očního pozadí (rescreening na kongenitální kataraktu), NOT, vyš. očního pozadí nejlépe nepřímým binokulárním oftalmoskopem.
- * Prohlídka dítěte oftalmologem ve věku 3. a 6. měsíc probíhá dle následného schématu:
- Doporučené vyšetřovací pomůcky viz výše a schematický obličej o průměru minimálně 5 cm ze vzdálenosti 38 cm od obličeje dítěte.
- (viz obr. 2)
- Vyšetřujeme:
- Postavení a pohyb obou očí – konvergence či divergence, nystagmus ano či ne!!! Ev. Jiné abnormální pohyby očí.
- Monokulární fixace a sledování pohybu šachovnicového vzoru nebo schematického obličeje. Vyš. předního segmentu oka, reflex od očního pozadí (rescreening na kongenitální kataraktu), vyšetření očního pozadí nejlépe nepřímým binokulárním oftalmoskopem.
- * Prohlídka dítěte oftalmologem ve věku 12 a 18 měsíců probíhá dle následného schématu:
- Doporučené vyšetřovací pomůcky – viz výše a černobílá šachovnice o velikosti čtverců 0,8 cm ze vzdálenosti 55 cm od obličeje dítěte (velikost čtverců vychází z šíře pruhů používaných při vyšetřování zrakové ostrosti pomocí preferential looking), náplasťový okluzor, schematický obličej (viz obr. 2).
- Vyšetřujeme:
- Fixace světla, sledování nepohyblivého předmětu s vysokým kontrastem (černobílá šachovnice) monokulárně a binokulárně, sledování pohyblivého nekontrastního předmětu = zorné pole. Symetrie verzí a vergencí obou očí (obličej), makroskopické vyšetření obličeje a víček. Vyšetření předního segmentu oka, reflex od očního pozadí, vyšetření očního pozadí nejlépe nepřímým binokulárním oftalmoskopem, přidat vyšetření refrakce!!!.
- * Prohlídka dítěte oftalmologem ve věku 3 a 5 let probíhá dle následného schématu:
Doporučené vyšetřovací pomůcky viz výše a náplasťový okluzor!!!, optotypy (jednotlivé a řádkové optotypy obrázků a E na 3 m viz obr. 3). Při nespolupráci dítěte nutný edukační pohovor s rodiči o nutnosti zalepení oka při určování zrakové ostrosti a nácviku okopírovaných obrázků či E symbolů, užívaných ve Vaší praxi, a objednání na další doplňující návštěvu na vyšetření zrakové ostrosti.
Vyšetřujeme:
Symetrie verzí a vergencí obou očí, stereopsi pomoci Langova testu, zrakovou ostrost u slovně spolupracujících dětí – rozpoznávací zraková ostrost (řádkové optotypy obrázků a E na 3m). Barvocit. Makroskopické vyšetření obličeje a víček. Vyšetření předního segmentu oka, reflex od očního pozadí, vyšetření očního pozadí nejlépe nepřímým binokulárním oftalmoskopem. Vyšetření vízu a refrakce, nasazení korekce.
* Prohlídka dítěte oftalmologem ve věku 7 až 17 let probíhá dle následného schématu:
Doporučené vyšetřovací pomůcky viz výše, náplasťový okluzor, optotypy (řádkové optotypy písmena nebo číslice a E na 5 nebo 6 m), barvocitové tabulky, jinak jako u dospělého pacienta.
Vyšetřujeme:
Symetrie verzí a vergencí obou očí, stereopsi pomoci Langova testu, zrakovou ostrost u slovně spolupracujících dětí – rozpoznávací zraková ostrost (řádkové optotypy obrázků a E na 3 m). Barvocit. Makroskopické vyšetření obličeje a víček. Biomikroskopické vyšetření předního segmentu oka, vyšetření očního pozadí na štěrbinové lampě nebo nepřímým binokulárním oftalmoskopemJakou předepíšeme korekci
Nasazení správné korekce je podmínkou pro přesné posouzení dalších poruch, např. postavení, binokularita apod. Rozdíl mezi předpisem brýlí lékařem a optometristou je v tom, že oftalmolog předepisuje brýle na základě zhodnocení všech dostupných vyšetřovacích metod a zároveň má možnost přihlédnout k ev. dalším zjištěným zdravotním problémům. Dítě, stejně jako dospělého jedince, měříme naturálně a pak i v cykloplegii (porovnání hodnot nám přináší informaci i o akomodaci). Neplést si mydriázu – tropicamid, phenylephrin a cykloplegii – cyclopentolate, atropin, homatropin, scopolamin. Refrakci měříme skiaskopicky nebo autorefraktorem, zásadně nelze psát brýle podle Plusoptixu.
Při předpisu korekce začínáme logickou úvahou, z jakého důvodu píšeme korekci, před jakou refrakční vadou stojíme (myopie, hypermetropie, astigmatismus) a zvažujeme věk pacienta. Otázkou zůstává, zda zkoušet dítěti subjektivně korekci nebo ne? Zkoušíme ji až ve školním věku a u dospělého pacienta, pokud budeme dělat velkou změnu proti původní korekci nebo zásadně měníme osy cylindrů. Pak zjistíme vedoucí oko (pokud to lze), necháme přečíst pacienta naturálně, zkusíme, s čím čte nejlépe na vedoucím oku a po cykloplegii respektujeme výběr pacienta na vedoucím oku (myop nejnižší, hypermetropie nejvyšší, astigmatismus plný – ctíme osu, kterou si vybere pacient). Plnou korekci předepisujeme vždy včetně plné hodnoty astigmatismu u myopie, strabismu, amblyopie.
Při předpisu korekce dítěti zvažujeme:
A – zlepšení zrakové ostrosti (dítě nemá jiné potíže)
B – prevence vzniku strabismu a amblyopie
C – z léčebných důvodů (u strabismu, amblyopie a poruch akomodace)
Pak podle toho pokračujeme následovně:
- U hypermetropie 1/2 nebo 2/3 naměřené hodnoty v cykloplegii pro korekci zrakové ostrosti a dítě nemá jiné potíže, jsme-li v kritickém pásmu refrakce.
- U hypermetropie 1/2 nebo 2/3 naměřené hodnoty v cykloplegii, i když nejsme v kritickém pásmu, je-li pacient ze skupiny rizikových dětí.
- Srovnat stranový rozdíl. Vždy plná hodnota cylindru.
Neexistují brýle na dálku nebo blízko pro člověka mladšího 42 let. Je jen trvalé celodenní nošení brýlí na všechny vzdálenosti, stejně tak jako u KČ nebo jako kdybychom provedli refrakční chirurgický zákrok.
Akomodace (9)
Akomodace do dálky je stav relaxace akomodačního svalu a do blízka je to aktivní proces. S normální akomodací, tj. schopností zaostřit z dálky na blízko, souvisí změna šíře zornice. Posouzení zornicových reakcí patří ke kompletnímu neurologickému, ale i oftalmologickému vyšetření. Porovnáním kvality odpovědi zornice s objektivním měřením akomodace, získané pomocí dynamické retinoskopie, se zjistila přímá závislost mezi oběma vyšetřeními. Pacienti se zpomalenou, sníženou nebo chybějící pupilární odpovědí mají významně horší úroveň akomodace. Poškození mozku mívá významný dopad na schopnost akomodace, jak na její rychlost, tak i sílu. Dítě s neschopností akomodovat nemůže navázat kontakt pohledu z očí do očí, nefixuje obličej matky, míjí pohledem i nabízené hračky. Často pak působí dojmem autistického nebo centrálně nevidomého dítěte.
Nedostatečnou nebo chybějící akomodaci nahrazujeme předpisem adice (nejméně +2,5 nebo +3,0 D) k plné korekci refrakce, změřené v cykloplegii, tj. formou bifokálních nebo multifokálních brýlí či hyperkorekcí, tj. pouze předpisem brýlí s hodnotou D na blízko. Nasazením korekce dochází k pasivnímu zaostření vjemu dopadajícího na makulu. Intensivní pasivní senzorické dráždění makuly pak může vést k obnově rozvoje akomodačně konvergenčního reflexu.
III. Interpretace abnormálních nálezů
Metody vyšetřování zraku oftalmologem jsou stále rozvíjeny a jsou použitelné vždy od určitého měsíce věku.
- Novorozenec musí být vyšetřen očním lékařem při jakémkoliv vrozeném chybění nebo hrubé odchylce oka a jeho okolí včetně víček a slzných cest. Při větším, ale i menším průměru rohovek doprovázeným světloplachostí a slzením máme podezření na zvýšený nitrooční tlak.
- Nystagmus hledáme nejpozději v 2.–3. měsíci života. Jeho přítomnost po 2. měsíce věku svědčí spíše pro neurologický problém než pro vzácný vrozený nystagmus. Nystagmus, který se objevuje až v nebo po 2. měsíci věku, mívá důvod v závažné oční vadě. Každý nystagmus, který nemá typické znaky kongenitálního nystagmu (horizontální, symetrický), je třeba dále multidisciplinárně vyšetřit.
- Fixaci zkoušíme černobílým kontrastním vzorem a od 4. měsíce u každého oka pokud možno izolovaně. U dítěte, které se opakovaně brání zakrytí jednoho oka, musíme zjistit příčinu sníženého vizu.
- Také poruchy pohyblivosti a symetrie postavení očí je nutné sledovat již od prakticky 4. měsíce věku dítěte, nejpozději pak v 6 měsících.
- Prakticky od 6. měsíce má smysl měřit refrakci, ale je to možné již od okamžiku porodu. Positivní rodinná anamnéza na tupozrakost nebo velkou refrakční vadu je důvodem ke změření refrakce nejpozději mezi 8. až 12. měsícem života, alespoň screeningový test pomocí přístroje Plusoptix.
- Zrakovou ostrost zkoušíme až po předchozím nácviku spolupráce. K zakrytí druhého oka použijeme vždy náplasťový okluzor.
- trváme na nošení brýlí celodenně
Závěr
Je zřejmé, že nejkritičtějším obdobím pro vývoj vidění je první rok života dítěte, zejména jeho první polovina. V tomto období je dítě zcela v rukou pediatra a záleží jen na něm, aby při nejasné poruše zrakových funkcí případ včas konzultoval s oftalmologem. Ten musí zhodnotit aktuální klinický nález a rozhodnout o dalším vyšetřovacím a/nebo terapeutickém postupu, ev. odeslat na specializované pracoviště. Čas, který ztratíme v 1. roce života dítěte pozdním nebo nedokonalým stanovením diagnózy a nefunkční léčebným plánem, je pro vývoj vidění kritický a nenahraditelný!!! Nelze se spokojit s odpovědí o nevyšetřitelnosti dítěte pro věk či neschopnost komunikace.
Je nutné vědět, že stanovením velikosti refrakční vady a zjištěním úrovně zrakové ostrosti můžeme včas zahájit léčbu např. tupozrakosti či šilhání, což v podstatě znamená brýle a pak ev. správná okluzní terapie a ortoptika (8). Tato konzervativní léčba jako příprava před případným chirurgickým řešením nebo na docvičení je nezastupitelná, a to i u nejmenších dětí, dětí nekomunikujících nebo i slabozrakých s viděním na hranici těžké slabozrakosti (7, 9).
Do redakce doručeno dne 15. 12. 2017
Do tisku přijato dne 26. 1. 2018
MUDr. Anna Zobanová
Soukromá oční ordinace
Krškova 807
152 00 Praha 5, Barrandov
e-mail: zobanova.anna@volny.cz
Zdroje
1. Divišová, G.: Strabismus, Avicenum Praha, 1979; 44–67.
2. Hyvarinen, L.: Vision in children normal and abnormal, Meaford, Ontario, 1988; 1–9, 11–16, 21–22.
3. Buckley, E. G.: Pediatric neuro-ophthalmology examination, Pediatric Ophthalmology and Strabismus, Wright K.W. and Spiegel P.H., Springer-Verlag New York, Inc., 2003; 865–875.
4. Stout, U.: Pediatric eye examination, Pediatric Ophtalmology and Strabismus, Wright K.W. and Spiegel, P.H., Springer-Verlag New York, Inc., 2003; 57–67.
5. Zobanova, A.: Respektování fysiologického vývoje zraku v preventivních prohlídkách dětí a dorostu, Vox pediatrie 2004; 9, 20–21.
6. Repka, M. X.: Refraction in infants and children, Pediatric Ophthalmology, Nelson L. B., Calhou J. H,. Harley R.d., Eds. W,B, Sauneders Company, 1991; 94–106.
7. Jacobson, L., Ek, U., Fernell, E. et al.: Visual impairment in preterm children with periventricular leukomalac – visual, cognitive and neuropaediatric characteristics related to cerebral imaging, Developmental Medicine and Child Neurology, 199; 38, 724–735.
8. Modlingerova, E., Zobanova, A.: Základní ortoptické vyšetření prováděné ortoptistou, Oftalmologie pro praxi, 2017; 15–17.
9. Zobanova, A.: Dětská mozková obrna z pohledu oftalmologa, Neurologie pro praxi, 2011; 12(4), 234–238.
Štítky
Oftalmologie
Článek Autorský rejstřík
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2017 Číslo 5-6- Stillova choroba: vzácné a závažné systémové onemocnění
- Familiární středomořská horečka
- První schválený léčivý přípravek pro terapii Leberovy hereditární optické neuropatie dostupný rovněž v ČR
- Diagnostický algoritmus při podezření na syndrom periodické horečky
- Možnosti využití přípravku Desodrop v terapii a prevenci oftalmologických onemocnění
-
Všechny články tohoto čísla
- OCT nálezy a dlouhodobé výsledky vitrektomie u jamky terče s makulopatií
- Perzistující arteria hyaloidea – indikovat k operaci či nikoli?
- Kombinovaná intravitreálna aplikácia kortikosteroidov a anti-vegf u pacientov s edémom makuly po uzávere žily sietnice
- Jubileum doc. MUDr. Šárky Pitrové, CSc., FEBO
- Sarkoidóza a její oční manifestace (rozbor šesti kazuistik)
- Výsledky léčby diabetické retinopatie laserovým systémem pascal
- Liečba melanómu corpus ciliare stereotaktickou rádiochirurgiou
- Výsledky liečby pacientov s lymfómovým ochorením v oblasti očnice
- Rozdíl mezi „Ganglion cells complex“ a vrstvou nervových vláken ve stejné altitudinální polovině sítnice u hypertenzních a normotenzních glaukomů
- Xeróza u pacientky s deficiencí vitaminu A
- Doporučený postup očního vyšetření u nejmenších dětí a dětí předškolního věku v běžné ambulantní praxi
- Autorský rejstřík
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Sarkoidóza a její oční manifestace (rozbor šesti kazuistik)
- Doporučený postup očního vyšetření u nejmenších dětí a dětí předškolního věku v běžné ambulantní praxi
- Perzistující arteria hyaloidea – indikovat k operaci či nikoli?
- Výsledky liečby pacientov s lymfómovým ochorením v oblasti očnice
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání








