-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Doporučení pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2021
Guidelines on intravenous thrombolysis in the treatment of acute cerebral infarction – 2021 version
The results of multicenter randomized and controlled clinical trials, which were published in 2018 and 2019, showed the efficiency and safety of intravenous thrombolysis in the treatment of acute ischemic stroke in selected patients even beyond the standard therapeutic time window, and in those with unknown time of ischemic stroke onset. Based on this scientific evidence, the availability of specific antidotes for direct anticoagulants and the publication of new recommendations of the European Stroke Organisation and the American Heart Association/American Stroke Association, an update of the Czech national guidelines on the treatment of acute ischemic stroke with intravenous thrombolysis from the year 2014 became necessary. These recommendations do not substitute the valid legislative norms and represent a consensual statement of the Executive Committee of the Czech Stroke Society (a part of the Czech Neurological Society of the Czech Medical Association J. E. Purkyně).
Keywords:
ischemic stroke – cerebral infarction – intravenous thrombolysis – alteplase – Clinical guidelines
Autoři: J. Neumann 1,2; D. Šaňák 1,3; A. Tomek 1,4; M. Bar 1,5; R. Herzig 1,6; M. Kovář 1,7; R. Mikulík 1,8; P. Reková 1,9; D. Součková 1,7,10; O. Škoda 1,11,12; D. Školoudík 1,13; M. Šrámek 1,4,14; D. Václavík 1,15
Působiště autorů: Cerebrovaskulární sekce České neurologické společnosti ČLS JEP 1; Neurologické oddělení, Krajská zdravotní, a. s. – Nemocnice Chomutov, o. z., Chomutov 2; Neurologická klinika, Komplexní cerebrovaskulární centrum, LF UP a FN Olomouc 3; Neurologická klinika, Komplexní cerebrovaskulární centrum, 2. LF UK a FN Motol, Praha 4; Neurologická klinika, Komplexní cerebrovaskulární centrum, LF OU a FN Ostrava 5; Neurologická klinika, Komplexní cerebrovaskulární centrum, LF UK a FN Hradec Králové 6; Neurologické oddělení, Komplexní cerebrovaskulární centrum, Nemocnice Na Homolce, Praha 7; Neurologická klinika, Komplexní cerebrovaskulární centrum, LF MU a FN u sv. Anny v Brně 8; Neurologická klinika a Centrum klinických neurověd, 1. LF UK a VFN v Praze 9; Sonolab s. r. o., Cerebrovaskulární poradna a neurosonologie, Praha 10; Neurologické oddělení, Nemocnice Jihlava, p. o., Jihlava 11; Neurologická klinika 3. LF UK a FN Královské Vinohrady, Praha 12; Centrum zdravotnického výzkumu, LF OU, Ostrava 13; Komplexní cerebrovaskulární centrum, Ústav klinických neurooborů, ÚVN – VFN, Praha 14; Neurologické oddělení a Vzdělávací a výzkumný institut, Nemocnice AGEL, Ostrava-Vítkovice 15
Vyšlo v časopise: Cesk Slov Neurol N 2021; 84/117(3): 291-299
Kategorie: Doporučené postupy
doi: https://doi.org/10.48095/cccsnn2021291Souhrn
V letech 2018 a 2019 byly publikovány výsledky multicentrických, randomizovaných a kontrolovaných studií, které prokázaly účinnost a bezpečnost intravenózní trombolýzy v léčbě akutního mozkového infarktu u vybraných pacientů i po standardním terapeutickém časovém okně a s neznámou dobou vzniku iktu. Na základě těchto vědeckých důkazů, při dostupnosti specifických antidot přímých antikoagulancií a v souvislosti se zveřejněním nových doporučení European Stroke Organisation a American Heart Association/ American Stroke Association nastala potřeba aktualizovat platný český národní doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu z roku 2014. Doporučené postupy nenahrazují platné legislativní normy a jsou konsensuálním stanoviskem výboru Cerebrovaskulární sekce České neurologické společnosti České lékařské společnosti J. E. Purkyně.
Klíčová slova:
ischemická cévní mozková příhoda – mozkový infarkt – intravenózní trombolýza – altepláza – doporučený postup
Úvod
Intravenózní trombolýza (IVT) je jedinou na důkazech založenou systémovou reperfuzní terapií akutního mozkového infarktu. Na základě výsledků studie European Cooperative Acute Stroke Study III (ECASS-3), které byly zveřejněny v roce 2008, bylo časové okno pro provedení IVT prodlouženo z 3 h na 4,5 h [1,2]. Časové okno do 4,5 h od vzniku příznaků bylo více než 10 let pokládáno za nepřekročitelnou hranici. Výjimkou byl akutní uzávěr arteria basilaris, v jehož případě bylo akceptováno provedení IVT po 4,5 h od začátku příznaků jako život zachraňující léčba [3]. Multicentrické, randomizované, placebem kontrolované klinické studie z let 2018 a 2019 a následné metaanalýzy přinesly důkazy o klinické účinnosti a bezpečnosti IVT v léčbě ischemické CMP (iCMP) u vybraných pacientů i po standardním časovém okně a s neznámou dobou vzniku [4–8]. Na základě těchto recentně publikovaných vědeckých důkazů, nových znalostí o absolutních i relativních kontraindikacích, při dostupnosti specifického antidota dabigatranu a v souvislosti s uveřejněním doporučení European Stroke Organisation (ESO) v roce 2021 a American Heart Association/ American Stroke Association (AHA/ ASA) v roce 2019 nastala potřeba aktualizovat dosud platný český národní doporučený postup pro IVT v léčbě akutního mozkového infarktu z roku 2014 [9–12].
Aktuální doporučený postup (verze 2021) je formulován na základě posouzení a shrnutí vědeckých důkazů, publikovaných klinických dat, mezinárodních doporučení a názorů expertů, které jsou v současnosti k dispozici. Doporučený postup je konsensuálním stanoviskem výboru Cerebrovaskulární sekce České neurologické společnosti České lékařské společnosti J. E. Purkyně (CVS ČNS ČLS JEP) a shrnuje odborný postup v léčbě akutního mozkového infarktu pomocí IVT. Doporučené postupy nenahrazují platné legislativní normy.
1. Každý pacient s rychle rozvinutými klinickými příznaky ložiskového postižení mozku během posledních 24 h má být hodnocen jako pacient s možným akutním iktem a kandidát rekanalizační léčby iCMP až do okamžiku, kdy je tato léčba na základě anamnestických, klinických, zobrazovacích a laboratorních dat indikována nebo vyloučena. Definice iCMP je uvedena v tab. 1 [13,14].
Tab. 1. Definice ischemické CMP [13,14]. ![Definice ischemické CMP [13,14].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/90fa4adbebba91b7ffc250dee8dd87f1.png)
2. Každý kandidát rekanalizační léčby je hodný zvláštního zřetele s ohledem na nutnost rychlého a efektivního postupu ke stanovení diagnózy iCMP a bezprostředně navazující léčbu.
3. Kandidát rekanalizační léčby má být v rámci přednemocniční triáže neodkladně transportován do Centra vysoce specializované cerebrovaskulární péče (dříve Komplexní cerebrovaskulární centrum [KCC]) nebo Centra vysoce specializované péče o pacienty s iktem (dříve Iktové centrum [IC]).
• V cílovém centru má být zajištěna taková organizace péče, která umožní převzetí pacienta buď na pracovišti CT nebo na urgentním příjmu s přímou návazností na diagnostický komplement pro zobrazovací vyšetření mozku.
4. U každého kandidáta rekanalizační léčby má být co nejdříve po příjezdu do nemocnice provedeno:
• změření tlaku krve (TK);
• stanovení glykémie glukometrem, pokud nebyla stanovena zdravotnickou záchrannou službou (ZZ S);
• stanovení mezinárodního normalizovaného poměru (international normalized ratio; INR) koagulometrem, zejména u pacientů, jejichž anamnéza stran antikoagulační léčby je nejasná nebo užívají kumarinová antikoagulancia (warfarin);
• rychlé zhodnocení neurologického deficitu a stanovení jeho tíže podle škály National Institutes of Health Stroke Scale (NIHSS);
• odběry na základní vyšetření krevního séra, krevního obrazu a
• hemokoagulačních parametrů (protrombinový čas [PT], aktivovaný parciální tromboplastinový čas [aPTT], fibrinogen); tyto odběry nesmí vést ke zpoždění zahájení IVT a mohou být provedeny i po zahájení IVT;
• zobrazení mozku pomocí CT nebo MR vč. angiografického vyšetření mozkových tepen (CTA nebo MRA), které potvrdí, nebo vyloučí symptomatický uzávěr mozkové tepny.
5. Platná pravidla triáže pacientů s akutní CMP v přednemocniční a nemocniční péči jsou uvedena v platném Věstníku Ministerstva zdravotnictví (MZ) ČR 2021 [15]. Přednemocniční péči poskytuje ZZ S. Aktuální seznam center vysoce specializované péče je zveřejněn v platném Věstníku MZ ČR 2021 [15].
• U pacienta, který je na základě přednemocničního testování identifikován jako pacient s možným uzávěrem velké mozkové tepny (kandidát mechanické trombektomie [MT]), může být preferován direktní transport do nejbližšího dostupného KCC nebo IC, jež splňuje personální, technické a věcné podmínky k provádění MT, pokud je doba dojezdu do tohoto centra z místa vzniku iktu nanejvýš o 30–45 min delší než do nejbližšího dostupného IC [11]. Pacient s podezřením na uzávěr velké mozkové tepny (kandidát MT) může být identifikován pomocí testu Face Arm Speech Test Plus (FAST PLUS), který posuzuje přítomnost těžké hemiparézy a predikuje možný symptomatický uzávěr velké mozkové tepny. Test je hodnocen jako pozitivní, pokud horní nebo dolní končetina po nastavení padá na podložku a následně je zaznamenán pouze minimální nebo žádný pohyb [16].
• Jestliže pacient nesplňuje výše uvedené podmínky, má být směrován do nejblíže dostupného IC. Pokud se při angiografickém vyšetření mozkových tepen (CTA nebo MRA) potvrdí symptomatický uzávěr intrakraniálního úseku arteria carotis interna (ACI) nebo proximální části arteria cerebri media (ACM – segment M1 nebo M2) či arteria basilaris (AB), je nutné po technickém provedení co nejrychleji provést interpretaci nálezu a neprodleně telefonicky konzultovat spádové KCC nebo nejblíže dostupné IC, které splňuje personální, technické a věcné podmínky k provádění MT. Transport pacienta k provedení MT má být poskytován ZZ S v režimu primárního pokračujícího transportu (výjezdová skupina ZZ S vyčká na výsledek vyšetření CT a zahájení léčby IVT v IC) s cílovou hodnotou času „door-in-door-out“ do 30 min [17].
6. Tento doporučený postup nemění a nenahrazuje Doporučení pro MT v léčbě akutního mozkového infarktu – verze 2019 a Klinický standard pro diagnostiku a léčbu pacientů s iCMP a s tranzitorní ischemickou atakou – verze 2016 [17,18].
Intravenózní trombolýza akutního mozkového infarktu
1. IVT rekombinantním tkáňovým aktivátorem plazminogenu (recombinant tissue plasminogen activator; rt-PA) je standardní léčbou akutního mozkového infarktu.
2. Lékem volby je altepláza podávaná intravenózně.
3. K rozhodnutí o indikaci IVT u pacienta v časovém okně do 4,5 h od vzniku příznaků akutního mozkového infarktu je standardním vyšetřením nekontrastní CT mozku (non-contrast CT; NCCT).
4. U pacienta v časovém okně do 4,5 h od vzniku příznaků akutního mozkového infarktu nejsou doporučeny další dodatečné multimodální neurozobrazovací sekvence (např. perfuzní zobrazení mozku), podle kterých by pacient byl indikován k provedení IVT.
5. U každého pacienta má být IVT zahájena co nejdříve od příjezdu do nemocnice. Prováděná vyšetření a nezbytné úkony nesmí vést ke zpoždění zahájení IVT (výjimkou je zajištění a stabilizace vitálních funkcí nebo farmakologická korekce TK, je-li > 185/ 110 mm Hg).
Personální, technické a věcné podmínky pro pracoviště provádějící IVT
1. Pacient indikovaný k léčbě akutního mozkového infarktu IVT má být léčen v centrech vysoce specializované péče (KCC, IC). Po dobu minimálně 24 h od zahájení léčby IVT má být pacient hospitalizován na jednotce intenzivní péče (JIP) odbornosti 2I9 nebo 2T9. Požadavky na personální zabezpečení, na technické a věcné vybavení KCC a IC jsou uvedeny v příslušném Věstníku MZ ČR [15]. Aktuální seznam center vysoce specializované péče je zveřejněn v platném Věstníku MZ ČR 2021 [15].
2. Při vzniku akutního mozkového infarktu v nemocnici, která není centrem vysoce specializované péče („necentrová neurologie“), může být IVT zahájena podle indikačních kritérií zhodnocených neurologem a po schválení takového postupu konzultací ve spádovém IC či KCC. Cestou ZZ S má být pacient poté buď neodkladně transportován do spádového IC či KCC, anebo se může podle výsledku konzultace v IC či KCC pokračovat v léčbě ve stávající nemocnici při splnění minimálních personálních, technických a věcných podmínek. Těmito podmínkami jsou 24h dostupnost neurologa a radiologa se specializovanou způsobilostí, 24h dostupnost NCCT, CTA a laboratorních vyšetření (klinická biochemie, hematologie) a 24h dostupnost JIP (optimálně odbornosti 2I9 nebo alespoň odbornosti 1I1). Před zahájením IVT má být zajištěna okamžitá dostupnost ZZ S k poskytnutí případného neodkladného transportu do IC či KCC.
3. Při vzniku akutního mozkového infarktu v oblasti s přechodně omezenou dostupností centra vysoce specializované péče, která nastala za výjimečných okolností (kalamita, epidemiologická situace), může být pacient k léčbě IVT neodkladně transportován do nejblíže dostupného zdravotnického zařízení, jež splňuje minimální personální, technické a věcné podmínky (viz bod 2. v tomto odstavci). Každý takový pacient má být konzultován ve spádovém KCC nebo IC k určení dalšího postupu.
Identifikace pacientů k léčbě IVT
K léčbě IVT je indikován pacient s akutním mozkovým infarktem, který splňuje vstupní a nemá vylučující kritéria.
Vstupní a vylučující kritéria pro léčbu IVT
Vstupní kritéria
• Diagnóza iCMP s náhle vzniklým a klinicky jasným neurologickým deficitem, který je příčinou disability.
• Věk ≥ 18 let.
• NIHSS ≥ 2. U pacienta s hodnotou NIHSS 2–4 se má jednat o funkčně významný nebo hendikepující neurologický deficit. V případě uzávěru velké mozkové tepny a nezávažného neurologického deficitu je potřeba postupovat individuálně.
• Časové okno do 4,5 h (trvání příznaků méně než 4,5 h při známé době vzniku)
• NCCT mozku je negativní nebo prokazuje časné ischemické změny malého až středního rozsahu, tj. v rozsahu < 1/ 3 povodí ACM nebo je hodnota Alberta Stroke Program Early CT Score (ASPECTS) ≥ 7. Časnými ischemickými změnami na NCCT jsou mimo jiné setření kontrastního rozdílu mezi šedou a bílou hmotou, zneostření ohraničení jader bazálních ganglií nebo edém ložiska s vyhlazením gyrifikace.
• MR mozku s průkazem ischemie na difuzí vážených sekvencích (diffusion weighted images; DWI) v rozsahu < 1/ 3 povodí ACM.
• Při rozsáhlejších časných ischemických změnách (v rozsahu ≥ 1/ 3 povodí ACM nebo při hodnotě ASPECTS < 7) lze u vybraných pacientů zvážit provedení IVT bez ohledu na rozsah časných ischemických změn, při pečlivém posouzení individuálního rizika a klinického prospěchu. Rozsáhlejší časné ischemické změny jsou prediktorem horšího výsledného klinického stavu a jsou spojeny s vyšším rizikem intrakraniálního krvácení. Pomocnými kritérii k rozhodnutí o indikaci IVT v této situaci jsou: předchozí funkční stav (modifikovaná Rankinova škála [mRS] 0–2), věk (< 80 let) a nepřítomnost závažné komorbidity (mimo jiné pokročilé demence nebo onkologického onemocnění s předpokládanou dobou přežití < 6 měsíců). IVT není doporučena u pacientů s rozsáhlejšími ischemickými změnami (≥ 1/ 3 povodí ACM nebo ASPECTS < 7), pokud je přítomna jasná hypodenzita.
• U pacienta se symptomatickou okluzí AB prokázanou CTA nebo MRA je na základě výsledku NCCT nebo MR vylučujícího rozsáhlou dokonanou ischemii mozkového kmene akceptováno provedení IVT i po časovém okně 4,5 h jako život zachraňující výkon. Další dodatečné perfuzní zobrazení, podle kterého by byli pacienti s okluzí AB indikováni k IVT, není doporučeno.
• Trvání příznaků do 4,5 h od probuzení (příznaky byly přítomny při probuzení a trvají méně než 4,5 h od probuzení)
• IVT může být provedena dle konsensuálního odborného stanoviska CVS ČNS ČLS JEP pokud:
• NCCT mozku je negativní nebo prokazuje časné ischemické změny malého až středního rozsahu (< 1/ 3 povodí ACM nebo ASPECTS ≥ 7) nebo
• MR mozku prokazuje časnou ischemii malého až středního rozsahu (< 1/ 3 povodí ACM) na sekvencích DWI a T2 vážené sekvence inversion recovery s potlačením signálu likvoru (fluid attenuated inversion recovery; FLAIR) jsou negativní, tj. bez průkazu akutní hyperintenzity.
• Trvání příznaků mezi 4,5–9 h při známé době vzniku nebo příznaky trvají 4,5–9 h od probuzení (příznaky byly přítomny při probuzení a trvají mezi 4,5 až 9 h od probuzení)
IVT může být provedena po multimodálním zobrazovacím vyšetření dle kritérií studií EXTEND, WAKE-UP [4–7] a doporučení ESO [10].
1. Na základě průkazu ischemické penumbry:
• Perfuzní CT (CTP) s průkazem CTP mismatch, který je definován podle kritérií studie EXTEND (jádro infarktu < 70 ml, mismatch > 1,2 a penumbra > 10 ml), nebo
• MR s průkazem DWI-FLAIR mismatch nebo DWI-PWI (perfuzí vážené sekvence) mismatch podle kritérií studie WAKE-UP (ischemie na DWI < 100 ml a negativní FLAIR) nebo EXTEND (pozitivní DWI-PWI mismatch).
• Podle doporučení ESO z roku 2021 lze v časovém okně mezi 4,5 a 9 h zvážit provedení IVT u vybraných pacientů s iCMP, u kterých je vyšetřením CT nebo MR identifikován „core/ perfusion penumbral mismatch“. „Core/ perfusion mismatch“ má být posouzen validovaným a plně automatizovaným softwarem.
• Kritéria pro provedení IVT: jádro infarktu < 70 ml (regionální průtok krve mozkem [regional cerebral blood flow; rCBF] < 30 % na CTP nebo Apparent Diffusion Coefficient [ADC] < 620 μm2/ s na DWI-MR) + mismatch > 1,2 (Tmax > 6 s na CTP nebo PWI-MR) + objem ischemické penumbry > 10 ml.
• U pacientů, kteří byli direktně transportováni do centra, jež provádí MT, a byl u nich prokázán „core/ perfusion mismatch“ a současně jsou kandidáty MT (průkaz symptomatického uzávěru velké mozkové tepny), v současné době nejsou k dispozici dostatečná vědecká data, zda by měla být IVT provedena před MT. U těchto pacientů je potřeba postupovat individuálně.
• U pacientů, kteří byli primárně transportováni do IC a u nichž byl prokázán „core/ perfusion mismatch“ a jsou současně kandidáty MT (průkaz symptomatického uzávěru velké mozkové tepny), je dle konsensuálního odborného stanoviska CVS ČNS ČLS JEP navrženo provést IVT před MT, tj. před transportem do KCC. Transport do KCC má být poskytován ZZ S v režimu primárního pokračujícího transportu. • U pacientů, u kterých není prokázán „core/ perfusion mismatch“, není IVT doporučena.
2. U pacientů, u kterých nelze provést multimodální neurozobrazení (MR nebo CTP), není IVT doporučena podle stanoviska ESO z roku 2021.
• Neznámá doba vzniku. Pokud je doba vzniku iCMP nejasná nebo tento údaj nelze získat (např. pro afázii nebo při poruše vědomí)
IVT může být provedena po multimodálním zobrazovacím vyšetření dle kritérií studií EXTEND, WAKE-UP [4–7] a doporučení ESO [10].
• Při přítomnosti MR DWI-FLAIR mismatch podle kritérií studie WAKE-UP (mismatch mezi akutními ischemickými změnami < 100 ml na sekvencích DWI a s absencí hyperintenzity v sekvencích FLAIR) nebo
• MR s průkazem DWI-PWI mismatch podle kritérií studie EXTEND (pozitivní PWI-DWI mismatch).
• Dle doporučení ESO je IVT doporučena u vybraných pacientů, u kterých byl vyšetřením CT nebo MR prokázán „core/ perfusion mismatch“.
• Kritéria pro provedení IVT: jádro infarktu < 70 ml (rCBF < 30 % na CTP nebo ADC < 620 μm2/ s na DWI-MR) + mismatch > 1,2 (Tmax > 6 s na CTP nebo PWI-MR) + objem penum - bry > 10 ml.
• U pacientů, kteří byli direktně transportováni do centra, jež provádí MT, a u nichž byl prokázán „core/ perfusion mismatch“ a současně jsou kandidáty MT (průkaz symptomatického uzávěru velké mozkové tepny), je dle odborného konsensuálního stanoviska ESO a CVS ČNS CLS JEP navrženo provést IVT před MT.
• U pacientů, kteří byli primárně transportováni do IC a u nichž byl prokázán „core/ perfusion mismatch“ a současně jsou kandidáty MT (průkaz symptomatického uzávěru velké mozkové tepny), je dle odborného konsensuálního stanoviska ESO a CVS ČLS JEP navrženo provést IVT před MT, tj. před transportem do KCC. Transport do KCC má být poskytován ZZ S v režimu primárního pokračujícího transportu.
• U pacientů, u kterých není prokázán „core/ perfusion mismatch“, není IVT doporučena.
• Pokud není dostupné multimodální neurozobrazení (MR nebo CTP), může být IVT zvážena podle konsensuálního odborného stanoviska CVS ČNS ČLS JEP u vybraných pacientů na základě NCCT s negativním nálezem nebo s nálezem časných ischemických změn malého až středního rozsahu (< 1/ 3 povodí ACM nebo ASPECTS ≥ 7), bez přítomnosti jasné hypodenzity. Pomocnými klinickými kritérii pro rozhodnutí o indikaci IVT jsou: předchozí funkční stav (mRS 0–2), věk (< 80 let) a nepřítomnost závažné komorbidity (mimo jiné pokročilé demence nebo onkologického onemocnění s předpokládanou dobou přežití < 6 měsíců).
• Indikační kritéria pro léčbu akutního mozkového infarktu IVT jsou uvedena v tab. 2.
Tab. 2. Indikační kritéria IVT. 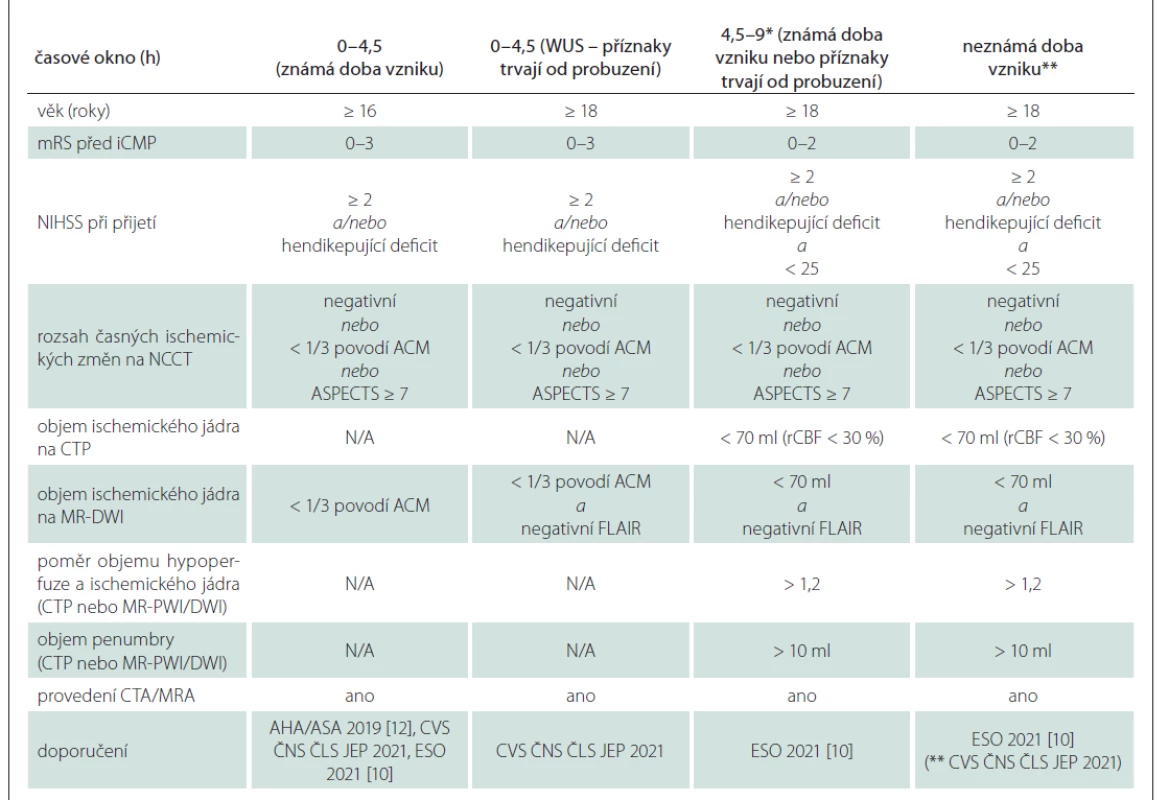
*U pacientů, u kterých nelze provést multimodální neurozobrazení (MR nebo CTP), není IVT doporučena. Výjimkou jsou pacienti se symptomatickou okluzí a. basilaris prokázanou CTA nebo MRA, u kterých je akceptováno provedení IVT i po časovém okně 4,5 h jako život zachraňující výkon, pokud je NCCT nebo MR vyloučena rozsáhlá dokonaná ischemie mozkového kmene (dodatečné perfuzní zobrazení, podle kterého by byli pacienti s okluzí AB indikováni k IVT, není doporučeno).
**Pokud není dostupné multimodální neurozobrazení (MR nebo CTP), může být IVT zvážena u vybraných pacientů (např. při afázii) na základě NCCT s negativním nálezem nebo s nálezem časných ischemických změn malého až středního rozsahu (< 1/3 povodí ACM nebo ASPECTS ≥ 7), bez přítomnosti jasné hypodenzity.
ACM – arteria cerebri media; AHA/ASA – American Heart Association/American Stroke Association; ASPECTS – Alberta Stroke Program Early CT Score; CVS ČNS ČLS JEP – Cerebrovaskulární sekce České neurologické společnosti České lékařské společnosti J. E. P., CTP – perfuzní CT;
DWI – difuzí vážené zobrazení; ESO – European Stroke Organisation; FLAIR – fluid attenuated inversion recovery; iCMP – ischemická CMP;
IVT – intravenózní trombolýza; mRS – modifikovaná Rankinova škála; N/A – není aplikováno; NCCT – nekontrastní CT; NIHSS – National Institutes of Health Stroke Scale; PWI – perfuzí vážené zobrazení; rCBF – regionální průtok krve mozkem; WUS – ischemický iktus s příznaky při probuzeníAbsolutní kontraindikace
• Známá přecitlivělost na léčebnou nebo na některou z pomocných látek.
• Nálezy při zobrazovacím vyšetření
• Průkaz intrakraniálního krvácení (ICH) na CT nebo MR.
• Průkaz jiného onemocnění mozku než ischemie jako příčiny akutního neurologického deficitu.
• Přítomnost rozsáhlých časných ischemických změn (v rozsahu ≥ 1/ 3 povodí ACM nebo ASPECTS < 7) s jasnou hypodenzitou při NCCT mozku nebo průkaz rozsáhlé ischemie na DWI-MR (v rozsahu ≥ 1/ 3 povodí ACM) + pozitivní nález v sekvencích FLAIR.
• Klinické nálezy
• Podezření na subarachnoidální krvácení (SAK) nebo klinické příznaky svědčí pro SAK, a to i při negativním nálezu na NCCT nebo MR mozku.
• Akutní vnitřní krvácení.
• Nekontrolovatelný systolický TK nad 185 mm Hg nebo diastolický TK nad 110 mm Hg. Nekontrolovatelný TK je takový TK, u kterého nelze i přes adekvátní antihypertenzní léčbu udržet hodnoty TK ≤ 185/ 110 mm Hg před zahájením IVT. Jednorázové, bolusové podání antihypertenziv i následná kontinuální aplikace není kontraindikací IVT, pokud je TK ≤ 185/ 110 mm Hg v čase zahájení IVT.
• Anamnestické údaje a přítomná závažná onemocnění
• Kraniocerebrální a spinální poranění v posledních 3 měsících, zejména u pacienta se závažným reziduálním klinickým nebo radiologickým nálezem.
• ICH v posledních 6 měsících.
• U pacientů s anamnézou ICH > 6 měsíců je vždy nutné pečlivě zvážit prospěch z léčby IVT a její rizika. IVT může být potenciálně nebezpečná, proto není doporučena u pacientů s mírným neurologickým deficitem.
• Manifestní nebo silné či nebezpečné krvácení v posledních 21 dnech, vč. krvácení do hrudníku, gastrointestinálního (GIT) nebo urogenitálního traktu (UGT).
• Známá hemoragická diatéza.
• Známá arteriovenózní malformace a známé symptomatické aneuryzma.
• Známé aneuryzma hrudní aorty, břišní aorty nebo periferních tepen.
• Intrakraniální nebo intraspinální operace v posledních 4 týdnech.
• Arteriální punkce na nekomprimovatelném místě v posledních 7 dnech.
• Porod v posledních 10 dnech nebo třetí trimestr s iminentním porodem.
• Známá infekční endokarditida.
• Disekce tepen aortálního oblouku. IVT je spojena s vysokým rizikem život ohrožujícího krvácení.
• Intrakraniální intrinzitní (intraaxiální) tumor nebo metastatické tumory CNS.
• Léčba nefrakcionovaným heparinem (unfractionated heparin; UFH) nebo nízkomolekulárním heparinem (low - -molecular-weight heparin; LMWH) v terapeutické dávce v posledních 24 h.
• Profylaktická léčba UFH nebo LMWH není kontraindikací IVT.
• Ostatní známé závažné stavy s vysokým rizikem vážného nebo život ohrožujícího krvácení (mimo jiné nádor GIT nebo UGT).
• Laboratorní nálezy
• INR > 1,7.
• Platí i pro pacienty, kteří užívají kumarinová antikoagulancia (warfarin). U pacientů, kteří užívají warfarin s INR > 1,7, není v současné době doporučeno podání 4F-PCC (čtyřsložkový koncentrát protrombinového komplexu) s následným provedením IVT.
• U pacientů, kteří užívají warfarin, je IVT indikována v časovém okně do 4,5 h, pokud je INR ≤ 1,7.
• Počet trombocytů < 100 000/ μl. U pacientů bez známé trombocytopenie je doporučeno zahájit IVT i bez znalosti počtu trombocytů, pokud by jejich stanovení a vyhodnocení vedlo k prodlevě zahájení IVT. Při zjištění počtu trombocytů < 100 000/ μl musí být IVT okamžitě ukončena.
• aPTT nad horní limit laboratoře. U pacientů bez známé koagulopatie je do poručeno zahájit IVT i bez znalosti hodnoty aPTT, pokud by její stanovení a vyhodnocení vedlo k prodlevě zahájení IVT. Při zjištění hodnoty aPTT nad horní limit laboratoře (zpravidla prodloužení o více než 10 s) musí být IVT okamžitě ukončena.
• Užívání přímých (direktních) perorálních antikoagulancií (DOAK) v posledních 48 h před vznikem iCMP, pokud není známá nebo je zvýšená hodnota příslušných testů pro daný lék nad horní limit laboratoře. Těmito testy jsou prodloužený trombinový čas (TT nad 60 s) nebo zvýšená hodnota specifického testu anti-Xa.
• Užívání dabigatranu. U pacienta, který užívá dabigatran, lze k okamžitému zrušení antikoagulačního účinku podat specifické antidotum idarucizumab (Praxbind ®; Boehringer Ingelheim, Ingelheim am Rhein, Německo) v dávce 5 g (2x 2,5 g/ 50 ml) intravenózně jako dvě po sobě následující infuze, každou v délce 5–10 min, nebo jako bolusovou injekci. Po podání specifického antidota je doporučeno ihned provést kontrolní vyšetření aPTT, TT a současně zahájit IVT. V případě výsledku kontrolních laboratorních hodnot aPTT a TT nad horní limit laboratoře je nutné okamžité ukončení IVT.
• Užívání apixabanu nebo rivaroxabanu. Pro pacienty, kteří užívají tyto léky, je k dispozici antidotum andexanetum alfa (Ondexxya®; Alexion Pharma International Operations Unlimited Company, Dublin, Irsko) ke zrušení antikoagulačního účinku při život ohrožujícím či nekontrolovatelném krvácení. V případě akutního mozkového infarktu a současného užívání těchto léků zatím neexistují dostatečná data pro použití andexanetum alfa k okamžitému zrušení antikoagulačního účinku s následným provedením IVT.
Relativní kontraindikace
Publikované vědecké důkazy ukazují, že IVT je účinná a bezpečná i u vybraných pacientů s akutním mozkovým infarktem s jednou či více relativními kontraindikacemi (při pečlivém posouzení individuálních rizik a klinického prospěchu).
Mírný neurologický deficit s hodnotou NIHSS < 2. U pacientů s NIHSS 0–1 se rutinní léčba IVT nedoporučuje.
Léčbu IVT lze zvážit v časovém okně do 4,5 h u pacienta se zvýšeným rizikem proproto grese neurologického deficitu. Zejména se jedná o pacienta s iCMP v zadní cirkulaci, o pacienta se symptomatickou okluzí mozkové tepny nebo o pacienta s rychle se zlepšujícím neurologickým deficitem, pokud trvá hendikepující neurologický deficit nebo u něj byla prokázána symptomatická okluze mozkové tepny. Pacienta, u kterého není IVT provedena z důvodu mírného neurologického deficitu nebo rychle se zlepšujícího neurologického deficitu, je doporučeno pravidelně sledovat a provést IVT při zhoršení neurologického deficitu v době časového okna pro IVT.
Léčbu IVT lze zvážit u pacienta s hendikepujícím deficitem (mimo jiné homonymní hemianopsie, anomická afázie či Gerstmannův syndrom).
NIHSS > 25 bodů. U pacienta s hodnotou NIHSS > 25 bodů lze IVT zvážit v časovém okně do 4,5 h. Akutní mozkový infarkt s těžkým ložiskovým neurologickým deficitem s hodnotou NIHSS > 25 bodů je významným prediktorem horšího výsledného klinického stavu a je spojen s vyšším rizikem ICH. Pomocnými kritérii k rozhodnutí o indikaci IVT jsou: předchozí funkční stav (mRS ≤ 2), věk (< 80 let) a nepřítomnost závažné komorbidity (mimo jiné pokročilé demence nebo onkologického onemocnění s předpokládanou dobou přežití < 6 měsíců).
Předchozí disabilita s mRS ≥ 4.
Epileptický záchvat na počátku rozvoje příznaků a s přetrvávajícím ložiskovým neurologickým deficitem. IVT má být provedena, pokud má ložiskový neurologický deficit vztah k akutní mozkové ischemii, zejména při průkazu symptomatické okluze intrakraniální tepny nebo při nálezu ischemie mozku na DWI-MR či při CTP, a není podezření na závažné poranění hlavy.
Glykemie < 2,7 mmol/ l nebo > 22,2 mmol/ l. Dle recentního doporučení ESO z roku 2021 je doporučeno provést IVT alteplázou i u pacientů s iCMP a glykémií > 22,2 mmol/ l za současného podávání inzulinu.
Infarkt myokardu (IM) v posledních 3 měsících. U pacienta s nedávným IM lze IVT provést v případě infarktu bez elevace ST (NSTEMI). V případě IM s elevací ST (STEMI) lze IVT zvážit při zohlednění časového odstupu od IM (> 7 dnů), velikosti nekrózy, aktuálních echokardiografických nálezů a toho, zda byla provedena perkutánní koronární intervence (koronární angioplastika). U pacienta s akutním IM může být IVT zvážena vč. následné koronární angioplastiky.
Velký chirurgický výkon nebo závažný úraz v posledních 14 dnech (s výjimkou intrakraniální nebo intraspinální operace či úrazu – viz odstavec absolutní kontraindikace IVT). Dle publikovaných dat je IVT spojena se 7% rizikem krvácení (z toho 3 % závažných a život ohrožujících krvácení) u pacientů, kteří podstoupili nedávný chirurgický výkon (vč. velké operace) v posledních 10 dnech.
Nedávná biopsie, punkce větších cév nebo nepřímá srdeční masáž při resuscitaci nejsou kontraindikací IVT, pokud u daného pacienta převažuje léčebný prospěch ve srovnání s možným rizikem závažných krvácivých komplikací.
Lumbální punkce v posledních 10 dnech. U každého pacienta je nutné pečlivě posoudit individuální riziko a klinický prospěch z léčby IVT pro nebezpečí spinálního krvácení.
Těhotenství. Dle publikovaných případů těhotných žen nebyla u nich IVT spojena s vyšším rizikem ICH a úmrtí oproti ženám, které nebyly těhotné a neměly kontraindikace pro léčbu IVT. Dle publikovaných dat je riziko abortu související s léčbou IVT < 10 %. Při zohlednění míry závažných krvácivých komplikací a vzhledem k faktu, že rt-PA neprochází placentou, není těhotenství absolutní kontraindikací léčby IVT. Těhotné ženy schopné dát souhlas s provedením IVT mají právo léčbu odmítnout na základě informací, že v publikovaných případech byla ojediněle zaznamenána uterinní krvácení a úmrtí plodu.
Intrakraniální extraaxiální tumor (mimo jiné meningeom, neurinom). IVT může být bezpečně provedena u pacientů s těmito tumory.
Oční onemocnění. U pacienta s anamnézou hemoragické retinopatie nebo s jinou hemoragickou oční komorbiditou může být IVT provedena, pokud klinický prospěch z léčby IVT jasně převyšuje riziko progrese poruchy visu při hemoragických očních komplikacích.
Chronická renální insuficience (CHRI). IVT není kontraindikována u pacientů v terminální fázi CHRI, vč. pacientů v hemodialyzačním programu nebo s transplantovanou ledvinou. Před indikací IVT je doporučeno vyčkat na výsledky koagulačních parametrů a IVT provést jen za předpokladu, že aPTT nebo PT nejsou prodlouženy nad horní limit laboratoře.
Specifické klinické situace
• Věk < 18 let.
• U dětí a dospívajících existuje jen omezená klinická zkušenost s použitím al teplázy v léčbě akutního mozkového infarktu [19].
• Podle konsensuálního odborného stanoviska CVS ČNS ČLS JEP lze IVT provést nitrožilním podáním alteplázy v léčbě akutní iCMP u dospívajících ve věku 16–17 let se shodnými požadavky na zobrazovací vyšetření, akutní management a vstupní či vylučující kritéria jako u dospělých. Dávka nitrožilně podané alteplázy pro dospívající ve věku 16–17 let je stejná jako o dospělých. Je doporučeno postupovat individuálně po zvážení přínosu a rizika u konkrétního pacienta. Za přínosnou je považována spolupráce pediatra, případně dětského neurologa a neurologa KCC nebo IC.
• IVT v dětském věku u dětí mladších 16 let je postupem „off-label“, který lze na základě aktuálně dostupných dat provádět pouze individuálně, po zvážení přínosu a rizika u konkrétního pacienta, vždy ve spolupráci s pediatrem, případně dětským neurologem a neurologem KCC nebo IC.
• Nedávná tranzitorní ischemická ataka není kontraindikací IVT.
• iCMP v posledních 3 měsících. IVT může být provedena v případě, že k iCMP došlo déle než před 1 měsícem, jednalo se o malý mozkový infarkt nebo byl příznivý výsledný klinický stav (mRS 0–2).
• Izolovaná disekce krční tepny (ACI, a. vertebralis) není kontraindikací IVT. U pacientů s disekcí intrakraniální tepny není IVT doporučena pro riziko ICH (vč. SAK).
• Chronické ischemické změny mozkové tkáně nejsou kontraindikací IVT.
• Mozkové mikrokrvácení (microbleed). U pacientů s neznámou anamnézou mozkového mikrokrvácení nebo při znalosti nízkého výskytu mozkového mikrokrvácení (≤ 10 ložisek) je IVT doporučena. U pacientů se známým vysokým výskytem mikrokrvácení mozku (> 10) není IVT doporučena dle stanoviska ESO z roku 2021.
• Společný výskyt diabetes mellitus a předchozí iCMP není kontraindikací IVT.
• Užívání protidestičkové léčby vč. duální (např. fixní kombinace kyseliny acetylsalicylové a dipyridamolu nebo kombinace kyseliny acetylsalicylové a klopidogrelu) není kontraindikací IVT.
• Neprasklé intrakraniální aneuryzma. Incidentální aneuryzmata jsou u pacientů s akutní iCMP relativně častá (5 %). Publikovaná klinická data a současná doporučení ukazují, že u pacientů s akutním mozkovým infarktem a aneuryzmatem ≤ 10 mm je provedení IVT bezpečné a doporučené u pacientů s hendikepujícím neurologickým deficitem. U pacientů, kteří mají aneuryzma > 10 mm, je bezpečnost IVT nejasná a je potřeba postupovat individuálně. IVT lze u těchto pacientů zvážit, pokud mají těžší neurologický deficit.
• Menstruace není kontraindikací IVT. Také u pacientky s anamnézou recentní metroragie může být IVT provedena, pokud není přítomna klinicky významná arteriální hypotenze (TK ≤ 90/ 50 mm Hg) a/ nebo klinicky významná anémie.
Dávkování alteplázy pro intravenózní léčbu mozkového infarktu
1. Dávka léku se řídí tělesnou hmotností. Je doporučeno podat alteplázu v dávce 0,9 mg/ kg tělesné hmotnosti; maximální dávka je 90 mg.
2. Při zahájení léčby alteplázou se 10 % dávky podá intravenózně jako bolus během 1 min a zbývajících 90 % v následující intravenózní infuzi po dobu 60 min.
3. Altepláza se nesmí mísit s jinými léky ve stejné infuzní láhvi nebo v lineárním dávkovači a nesmí být s jinými léky podávána stejným katetrem.
Některá specifika managementu pacientů léčených IVT
1. U pacienta, který splňuje vstupní a nemá vylučující kritéria pro provedení IVT, nemá být IVT vynechána, i když je pacient indikován k MT.
2. U pacienta s potvrzeným symptomatickým uzávěrem velké intrakraniální tepny nemá provedení IVT vést ke zdržení zahájení MT. Tím se rozumí, že se nesmí čekat na případné klinické zlepšení nebo provádět sonografické či radiologické kontroly uzávěru mozkové tepny během IVT. Transport z IC do KCC k provedení MT má být uskutečněn neprodleně po zahájení IVT a poskytuje jej ZZ S v režimu primárního pokračujícího transportu.
3. IVT lze provést současně s MT. Nejsou dostatečné důkazy pro předčasné ukončení IVT před zahájením vlastní MT.
4. Účinnost a bezpečnost IVT je závislá na čase. Proto má být zajištěna taková organizace péče, která umožní léčit většinu pacientů co nejdříve od příjezdu do nemocnice. Cílovou hodnotou mete diánu „door-to-needle time“ (DNT) má být 20 min (tj. nejméně polovina pacientů má být léčena s DNT pod 20 min).
Přístup k vysokému krevnímu tlaku
1. TK musí být snížen před zahájením IVT, pokud dosahuje hodnot > 185/ 110 mm Hg. Je doporučeno použít intravenózní léky s krátkým poločasem účinku, s co nejmenší úvodní dávkou a za stálé kontroly TK.
2. Léky první linie jsou:
2.1. Urapidil podaný intravenózně, zvolna iniciální bolus (obvykle 6,25–12,5 mg), který lze opakovat po 5 min nebo následuje kontinuální infuze s titrací dávky podle hodnot TK; doporučená rychlost infuze je 2–5 mg/ min (obvyklé ředění 50 mg urapidilu v 50 ml fyziologického roztoku).
2.2. Labetalol intravenózně, iniciální bolus 10–20 mg během 1–2 min, který lze jedenkrát opakovat nebo následuje kontinuální infuze rychlostí 2–8 mg/ min.
2.3. Esmolol intravenózně, iniciální bolus 200 mg, následně kontinuální infuze rychlostí 3–5 mg/ min.
3. Léky druhé linie:
3.1. Léky druhé linie (např. hydralazin, enalapril) mohou být použity při selhání léků první linie.
3.2. Při nekontrolovatelném vysokém TK lze podat nitroprusid sodný v kontinuální infuzi.
Management a monitorace pacienta během IVT a po jejím ukončení
1. Pacient léčený IVT má být hospitalizován na JIP po dobu minimálně 24 h.
2. Je doporučeno pravidelné sledování klinického stavu pacienta a kontinuální monitorování fyziologických a vitálních funkcí.
3. Po zahájení IVT je v prvních 2 h doporučeno pravidelné měření TK v intervalu 15 min, v následujících 6 h v intervalu 30 min a poté v hodinových intervalech do 24 h od zahájení IVT. V případě farmakologické korekce TK před a během IVT má být TK monitorován v intervalu 5 min, zejména během IVT.
4. Během IVT a po ukončení IVT je doporučeno pravidelné sledování stavu vědomí pomocí škály Glasgow Coma Scale (GCS) a neurologického deficitu pomocí škály NIHSS. Škálování může pro vádět i vyškolený střední zdravotnický personál.
5. Po 6 a 24 h od ukončení IVT je doporučeno kontrolovat koagulační parametry (aPTT, INR a fibrinogen).
6. Kontrolní NCCT nebo MR mozku je doporučeno provést za 22–36 h po zahájení IVT.
• Během IVT a do 24 h po jejím ukončení nesmí být podávána terapeutická antikoagulační léčba.
• Je-li v rámci časné sekundární prevence iCMP vyžadována perorální antikoagulační léčba, je doporučeno její zahájení až dle výsledku kontrolního NCCT nebo MR mozku, které vyloučí krvácení.
• Současně s IVT není doporučeno podávat inhibitory glykoproteinu IIb/ IIIa, protože zvyšují riziko krvácení.
• Je-li v rámci časné sekundární prevence iCMP vyžadována standardní protidestičková léčba, je doporučeno její zahájení až dle výsledku kontrolního vyšetření NCCT nebo MR mozku, které vyloučí krvácení.
• Pokud je ve výjimečných případech žádoucí léčba protidestičkovými léky do 24 h od ukončení IVT, lze tyto léky podat při jasném a prokazatelném benefitu (mimo jiné při současném akutním IM či akutním stentingu).
7. Při zhoršení neurologického deficitu o > 4 body ve škále NIHSS, při rozvoji poruchy vědomí, při silných bolestech hlavy nereagujících na farmakologickou léčbu nebo v případě opakovaného zvracení je doporučeno zastavit infuzi s altepázou, provést NCCT nebo MR mozku a dle výsledku rozhodnout o pokračování, či ukončení IVT.
8. Intramuskulární injekce nesmí být podána během IVT a do 1 h od ukončení IVT, eventuálně déle dle kontrolních koagulačních parametrů.
9. Močový měchýř nesmí být katetrizován během IVT a do 1 h po ukončení IVT.
10. Nazogastrická sonda, centrální žilní katetr a jiné invazivní vstupy nesmí být zaváděny po dobu IVT. Po ukončení léčby IVT je možné tyto úkony provést v době, kdy jsou dle příslušných laboratorních vyšetření normalizovány koagulační parametry.
11. Při vysokém riziku tromboembolické nemoci (TEN) a po pečlivém zvážení rizika krvácivých komplikací lze po ukončení IVT zvážit zahájení profylaktické antikoagulace subkutánně podaným UFH ve standardní profylaktické dávce maximálně 10 000 IU/ den nebo LMWH dle SPC jednotlivých přípravků. Je vhodné kombinovat farmakologickou profylaxi s mechanickými metodami (elevace končetin, kompresní punčochy nebo intermitentní pneumatická komprese). Rizikovými faktory TEN jsou předchozí TEN, známá trombofilie, středně těžká a těžká paréza nebo plegie dolní končetiny, imobilita, obezita, městnavé srdeční selhávání, známá malignita a věk > 75 let.
Prevence a léčba nejčastějších komplikací a situací při léčbě intravenózní trombolýzou
1. U pacientů léčených IVT je doporučeno pátrat po možných zdrojích krvácení, mimo jiné v místě vpichu, z dásní a z GIT nebo UGT.
2. Krvácení v místě vpichu, ojediněle z dásní, krev v moči, ve stolici nebo ve zvratcích bývají obvykle nezávažné povahy a nevyžadují specifickou terapii, v těchto případech IVT není nutné ukončit. Při dodržení správného postupu a způsobu provedení IVT dochází jen k malému poklesu hladiny fibrinogenu a dalších koagulačních faktorů v krvi, takže již krátce po ukončení IVT lze přikročit k eventuálnímu urgentnímu chirurgickému výkonu (např. karotické endarterektomii). V případě pochybností, zda přetrvává účinek alteplázy, je doporučeno vyšetřit TT a hladinu fibrinogenu v plazmě.
3. Pokud dojde k ICH nebo masivnímu či nekontrolovatelnému systémovému krvácení, je nutné IVT okamžitě ukončit. Substituce koagulačních faktorů není vzhledem ke krátkému biologickému poločasu léku zpravidla nutná a krvácení se léčí symptomaticky. Totéž platí pro předávkování alteplázou. V případě nutnosti lze podat:
• čerstvě zmraženou plazmu (obsahuje všechny koagulační faktory) – v úvodu podat 200–400 ml a dále dle stavu pacienta do celkové dávky 10–20 ml/ kg hmotnosti;
• nebo koncentrát 4F-PCC (Prothromplex ® Total NF; Baxalta Innovations GmbH, Rakousko nebo Ocplex®; Octapharma [IP] Limited, Velká Británie) v dávce 25–50 j/ kg, pomalá i.v. aplikace, max. rychlost 2 ml/ min (60 j/ min);
• nebo kyselinu tranexamovou (Exacyl ®; Sanofi-aventis, s.r.o., ČR), obvykle 2–4 g/ 24 h ve 2–3 injekcích.
4. Vzácně se po intravenózní aplikaci alteplázy mohou objevit nevolnost, zvracení, třesavka, vzestup teploty, kopřivka, mírná bolest hlavy, křeče, zmatenost. Léčba je symptomatická. Nežádoucí účinek alteplázy v průběhu infuze je indikací k zastavení aplikace léku.
5. Orolinguální angioedém je potenciálně závažnou komplikací intravenózní léčby alteplázou pro riziko obstrukce dýchacích cest.
• Je nutné okamžité ukončení léčby alteplázou. • Při laryngeální obstrukci je doporučeno ihned podat adrenalin v dávce 0,3–0,5 ml i. m. nebo hluboko s.c. a hydrocortison 200–300 mg i.v. (event. methylprednisolon v dávce až 1 mg/ kg hmotnosti).
• Při progredující dušnosti a stridoru je doporučena okamžitá intubace.
6. Při infarktu mozečku s expanzivním chováním a útlakem mozkového kmene je doporučena dekompresní kraniektomie v prvních 72 h.
7. Maligní mozkový infarkt.
• Dekompresní kraniektomii pro maligní hemisferální infarkt lze považovat za život zachraňující zákrok, přičemž přežívající pacienti mohou vykazovat reziduální neurologický deficit, který jim umožňuje samostatný život bez závislosti.
• Indikační kritéria pro dekompresní kraniektomii jsou následující: věk 18–60 let; těžký neurologický deficit (hodnota NIHSS > 15 bodů); kvantitativní porucha vědomí; ischémie přesahující polovinu povodí ACM dle NCCT (s nebo bez současného infarktu v povodí arteria cerebri anterior nebo arteria cerebri posterior na stejné straně) nebo objem infarktu > 145 cm3 dle sekvencí DWI-MR; čas do 45 h (operace do 48 h) od vzniku příznaků.
Intravenózní trombolýza tenekteplázou v časovém okně do 4,5 h dle doporučení ESO z roku 2021 a AHA/ ASA z roku 2019 [10,12]
• U pacientů s akutní iCMP, u kterých není indikována MT, je preferována IVT alteplázou před IVT tenekteplázou.
• U pacientů s akutní iCMP a se symptomatickou okluzí velké mozkové tepny, kteří jsou kandidáti MT a u nichž je indikována IVT před provedením MT, má být zvážena jako léčba první volby IVT tenekteplázou v dávce 0,25 mg/ kg hmotnosti (maximální dávka 25 mg) před IVT alteplázou v dávce 0,9 mg/ kg hmotnosti (maximální dávka 90 mg).
Závěr
U každého pacienta léčeného IVT musí být sledovány, vyhodnocovány a dokumentovány zejména tyto parametry:
• účinnost (hodnocená tíží neurologického deficitu a funkčního stavu pomocí škál NIHSS při přijetí a mRS při propuštění z nemocnice a za 3 měsíce);
• bezpečnost (hodnocená výskytem závažných komplikací a úmrtností);
• časový interval od příjezdu pacienta do nemocnice do zahájení IVT (DNT).
Data o léčbě IVT u pacientů s iCMP musí být zadávána do národního registru schváleného odbornou společností.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
MUDr. Jiří Neumann, FESO
Neurologické oddělení Krajská zdravotní, a.s. Nemocnice Chomutov, o.z. Kochova 1185 430 12 Chomutov
e-mail: jiri.neumann@kzcr.eu
Přijato do tisku: 11. 5. 2021
Zdroje
1. European Stroke Organisation. Guidelines for management of ischaemic stroke and transient attack. Cerebrovasc Dis 2008; 25(5): 457–507. doi: 10.1159/ 000131 083.
2. Hacke W, Kaste M, Bluhmki E et al. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med 2008; 359(13): 1317–1329. doi: 10.1056/ NEJMoa0804656.
3. Neumann J, Tomek A, Školoudík D et al. Doporučený postup pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2014. Cesk Slov Neurol N 2014; 77/ 110(3): 381–385.
4. Campbell BC, Ma H, Ringleb PA et al. Extending thrombolysis to 4,5–9 h and wake-up stroke using perfusion imaging: a systematic review and meta-analysis of individual patient data. Lancet 2019; 394(10193): 139–147. doi: 10.1016/ S0140-6736(19)31053-0.
5. Ma H, Parsons MW, Christenssen S et al. Thrombolysis guided by perfusion imaging up to 9 hours after onset of stroke. N Engl J Med 2019; 380(19): 1795–1803. doi: 10.1056/ NEJMoa1813046.
6. Thomalla G, Simonsen CZ, Boutitie F et al. MRI guided thrombolysis for stroke unknown time of onset. N Engl J Med 2018; 379(7): 611–622. doi: 10.1056/ NEJMoa1804355.
7. Thomalla G, Boutitie F, Ma H et al. Intravenous alteplase for stroke with unknown time of onset guided by ad vanced imaging: systematic review and meta-analysis of individual patient data. Lancet 2020; 396 : 1574–1584. doi: 10.1016/ S0140-6736(20)32163-2.
8. Tsivgoulis G, Katsanos AH, Malhotra K et al. Thrombolysis for acute ischemic stroke in the unwitnessed or extended therapeutic time window. Neurology 2020; 94(12): e1241–e1248. doi: 10.1212/ WNL.0000000000008 904.
9. Ahmed N, Audebert H, Turc G et al. Consensus statements and recommendations from the ESO-Karolinska Stroke Update Conference, Stockholm, 11–13 November 2018. Eur Stroke J 2019; 4(4): 307–317. doi: 10.1177/ 2396987319863606.
10. Berge E, Whiteley W, Audabert H et al. European Stroke Organisation (ESO) guidelines on intravenous thrombolysis for acute ischaemic stroke. Eur Stroke J 2021; 6(1): I–LXII. doi: 0.1177/ 2396987321989865.
11. Diener HC, Bernstein R, Butcher K et al. Thrombolysis and thrombectomy in patíents treated with dabigatran with acute ischemic stroke: Expert opinion. Int J Stroke 2017; 12(1): 9–12. doi: 10.1177/ 1747493016669 849.
12. Powers WJ, Rabinstein AA, Ackerson T et al. Guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/ American Stroke Association. Guidelines for the early management of patients with acute ischemic stroke: 2019 update to the 2018 guidelines for the early management of acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/ American Stroke Association. Stroke 2019; 50(12): e344–e410. doi: 10.1161/ STR.0000000000000 211.
13. Sacco RL, Kasner SE, Broderick JP et al. An Updated definition of stroke for the 21st century. Stroke 2013; 44(7): 2064–2089. doi: 10.1161/ STR.0b013e318296 aeca.
14. Škorňa M, Neumann J, Peška S et al. Management tranzitorní ischemické ataky nebo minor stroke. Cesk Slov Neurol N 2016; 79/ 112(2): 178–187. doi: 10.14735/ AMCSNN2016178.
15. Věstníky Ministerstva zdravotnictví České republiky. [online]. Dostupné z URL: https: / / www.mzcr.cz/ vestniky/ .
16. Václavík D, Bar M, Klečka L et al. Prehospital stroke scale (FAST PLUS Test) predicts patients with intracranial large vessel occlusion. Brain Behav 2018; 8(9): e01087. doi: 10.1002/ brb3.1087.
17. Šaňák D, Mikulík R, Tomek A et al. Doporučení pro mechanickou trombektomii akutního mozkového infarktu – verze 2019. Cesk Slov Neurol N 2019; 82/ 115(6): 700–705. doi: 10.14735/ amcsnn2019700.
18. Škoda O, Herzig R, Mikulík R et al. Klinický standard pro diagnostiku a léčbu pacientů s ischemickou cévní mozkovou příhodou a s tranzitorní ischemickou atakou – verze 2016. Cesk Slov Neurol N 2016; 79/ 112(3): 351–363. doi: 10.14735/ amcsn n2016351.
19. Rivkin MJ, Bernard TJ, Dowling MM et al. Guidelines for urgent managent of stroke in children. Pediatr Neurol 2016; 56 : 8–17. doi: 10.1016/ j.pediatrneurol.2016.01. 016.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2021 Číslo 3- Magnosolv a jeho využití v neurologii
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Ventilační terapie u pacientů s amyotrofickou laterální sklerózou
- Vývojová dysfázie – funkční a strukturální korelace
- Proteomika mozkomíšního moku u dětských onkologických pacientů
- Porovnání nálezů MR u glioblastomu a gliosarkomu – mohou být při konvenční MR odhaleny diagnostické rozdíly?
- Selektivní plastika pomocí záplaty z expandovaného polytetrafluorethylenu vs. primární sutura při karotické endarterektomii – 13letá zkušenost
- Možnosti chirurgické léčby u farmakorezistentní Ménièrovy choroby
- Specifika epidurálního hematomu v závislosti na věku
- Maligní prolaktinom – lze ovlivnit dlouhodobé přežívání?
- Chirurgická léčba esenciální glosofaryngeální neuralgie – kazuistika a přehled terapeutických modalit
- Multifokální metafyzární osteonekróza kolene v důsledku pulzní léčby steroidy po ukončení léčby fingolimodem u pacientky v 19. týdnu těhotenství
- Polymorfní low-grade neuroepiteliální tumor mladých
- Intoxikace etylenglykolem
- Léčba velkého supraklinoidního aneuryzmatu pomocí klipu s profylaktickým nízkoprůtokovým bypassem
- Doporučení pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2021
- Aktualita z kongresu AAN 2021
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vývojová dysfázie – funkční a strukturální korelace
- Doporučení pro intravenózní trombolýzu v léčbě akutního mozkového infarktu – verze 2021
- Intoxikace etylenglykolem
- Možnosti chirurgické léčby u farmakorezistentní Ménièrovy choroby
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



