-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Hypersomnia pri akútnej bitalamickej ischémii
Hypersomnia in acute bilateral thalamic ischemic stroke
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manu script met the ICMJE “uniform requirements” for biomedical papers.
Autoři: K. Klobučníková 1; P. Šiarnik 1; M. Mišenčíková 1; H. Štefucová 1; P. Turčáni 1; M. Mižičková 2; B. Kollár 1
Působiště autorů: I. neurologická klinika LF UK a UN, Bratislava 1; I. rádiologická klinika LF UK, SZU a UN, Bratislava 2
Vyšlo v časopise: Cesk Slov Neurol N 2019; 82(4): 453-455
Kategorie: Dopisy redakci
doi: https://doi.org/10.14735/amcsnn2019453Souhrn
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manu script met the ICMJE “uniform requirements” for biomedical papers.
Vážená redakcia,
paramediálne (intralaminárne) talamické jadrá sú súčasťou ascendentného retikulárneho aktivačného systému, ktorý udržiava bdelý stav. Ich bilaterálne poškodenie sa prejavuje hypersomnolenciou, poruchami okulomotoriky a kognitívnymi poruchami [1].
Príčina bilaterálneho poškodenia paramediálnych častí talamu spočíva vo variácii cievneho zásobenia v povodí arterií cerebri posteriores (ACP). Dve paramediálne mezencefalické artérie odstupujúce z ACP sú v tomto prípade nahradené tzv. Percheronovou artériou (PA) (obr. 1A). Uzáver PA vedie ku vzniku bilaterálnej ischémie v uvedenej oblasti a predstavuje cca 30 – 40 % ischémií v tejto lokalite, aj keď je pravdepodobne často poddiagnostikovaná [2,3]. Cieľom kazuistiky je upozorniť na tento syndróm, ktorý môže v klinickej praxi predstavovať diferenciálne diagnostický problém.
Obr. 1. A) Percheronova artéria – anatomický variant v cievnom zásobení talamov. B) CT mozgu s nálezom hypodenzných ložísk v talame bilaterálne, svedčiace pre čerstvú ischémiu. C, D) MR mozgu T2 sekvencie – C) transverzálne a D) koronárne rezy s nálezom hyper intenzitných ložísk v paramediálnych častiach oboch talamov asymetrického charakteru, svedčiace pre bilaterálne akútne ischemické lézie. E) Kontrolná CT mozgu po 7 dňoch, tzv. fogging efekt v oblasti ischémie v paramediálnych častiach talamov bilaterálne. AB – arteria basilaris; ACP – arteria cerebri posterior; PA – Percheronova artéria
Fig. 1. A) Percheron artery – an anatomical variant in the blood supply of the thalamus on both sides. B) Brain CT scan with the finding of bilateral thalamic hypodense lesions suggesting acute ischemia. C, D) Brain MRI scan – C) transversal and D) coronal T2-weighted with the finding of bilateral asymmetrical hyperintense lesions in paramedial area of the thalamus suggesting acute ischemia. E) Follow-up brain CT scan after 7 days with the finding of a bilateral fogging effect in paramedial areas of the thamalus. AB – basilar artery; ACP – posterior cerebral artery; PA – Percheron artery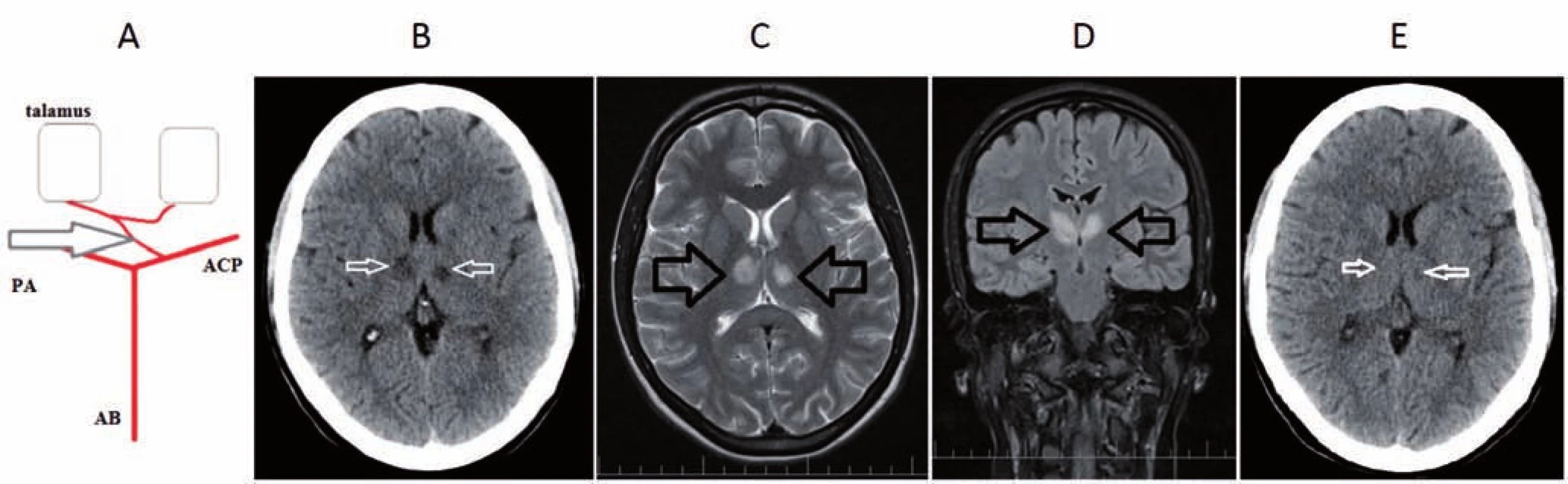
24-ročná pacientka bez celkových ochorení v anamnéze, bez vaskulárnych rizikových faktorov, úspešne študujúca v zahraničí sa v rámci prázdnin vrátila na Slovensko. Tri dni po návrate domov začala byť spavá, letargická, celkovo spomalená, objavili sa u nej problémy s pamäťou, niekedy nezrozumiteľne rozprávala. Po ďalších 2 dňoch jej rodičia privolali rýchlu zdravotnícku pomoc a pacientka bola poukázaná na internú ambulanciu. Kardiopulmonálne bola kompenzovaná, výsledky laboratórnych odberov krvi boli bez pozoruhodností. Internista odoslal pacientku k psychiatrovi, ktorý suponoval exhaustívny syndróm a akútnu reakciu na stres. Následne bola pacientka vyšetrená na ambulancii I. neurologickej kliniky LF UK a UN Bratislava. Pri neurologickom vyšetrení bola somnolentná, s ľahko spomaleným psychomotorickým tempom, orientovaná bola vo všetkých modalitách, neurologický nález bol inak bez lateralizácie a bez meningeálnej symptomatiky. Neurológom indikované CT vyšetrenie mozgu zobrazilo bilaterálne v talame lokalizované hypodenzné, v.s. čerstvé ischemické, ložiská (obr. 1B). CT-angiografia oblúka aorty, extra - a intrakraniálnych tepien aj so zobrazením venóznej fázy boli bez patologického nálezu. Pacientke bolo podaných 400 mg kyseliny acetylsalicylovej, napriek poučeniu však spolu s príbuznými odmietla hospitalizáciu. Nasledujúci deň bolo doplnené vyšetrenie MR mozgu, ktoré potvrdilo akútne ischémie v oboch talamoch (obr. 1C, 1D), pacientka už súhlasila s hospitalizáciou. Pri prijatí bola somnolentná, orientovaná osobou, v ostatných modalitách bola už dezorientovaná, iná neurotopická symptomatika nebola prítomná, pacientka bola afebrilná. USG vyšetrenie mozgovej cirkulácie bolo bez hemodynamicky závažnej stenózy. Kontrolná CT mozgu po siedmich dňoch zobrazilo ľahko naznačené ischémie v oblasti talamov, ktoré boli takmer izodenzné s okolitým tkanivom – tzv. fogging efekt (obr. 1E). Na základe neurozobrazovacích vyšetrení bol predpokladaný uzáver PA. Pátralo sa po možnej embolickej etiológii. Detekcia mikroembolov pomocou monitorovania transkraniálnym dopplerom z oblasti arteria cerebri media bilaterálne bola negatívna, transtorakálne aj transezofageálne echokardiografické vyšetrenie nepreukázali kardiálny zdroj embolizácie, nález Holter-EKG bol bez arytmie. Nepotvrdila sa vrodená koagulopatia ani zápalová autoimunitná etiológia.
V rámci neuropsychologického vyšetrenia bola pri rozhovore zistená nonfluentná anomická spontánna reč s agramatizmami a anozognózia. V Teste Rey-Osterriethovej komplexnej figúry boli napriek kvantitatívne relatívne priemernému výkonu prítomné znaky organického poškodenia mozgu – nepresne ukončované línie, zdvojené detaily, zvýrazňované čiary (obr. 2A) [4]. Kresbe spamäti po 30 min chýbal základný tvar figúry, prítomný bol malý počet detailov (obr. 2B). Po komplexnom zhodnotení neuropsychologického vyšetrenia bol konštatovaný kognitívny deficit manifestujúci sa v oblastiach krátkodobej a dlhodobej verbálnej pamäte, verbálnej fluencie a schopnosti učenia.
Obr. 2. Rey-Osterriethov test komplexnej figúry. A) Kresba kópie. Nepresne ukončované línie, zdvojené detaily, zvýrazňované čiary. B) Oddialené vybavenie po 30 min. Chýba základný tvar figúry, prítomný malý počet detailov.
Fig. 2. Rey-Osterrieth complex figure test. A) Drawing of a copy. Inaccurate endings of the lines, duplicated details, and highlighted lines. B) Delayed recall after 30 min. The basic shape of a figure is missing, and few details are present.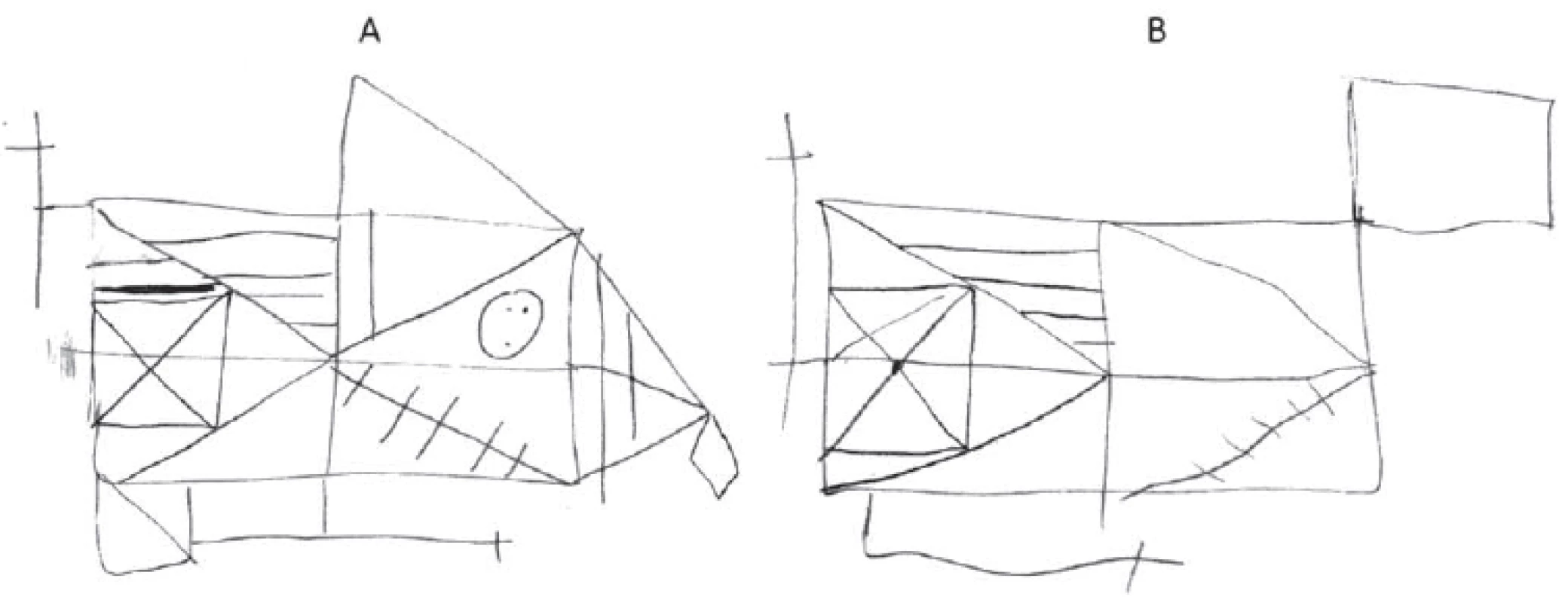
V klinickom obraze počas hospitalizácie neboli u pacientky prítomné okohybné poruchy ani hemiparéza. Okrem uvedenej psychopatológie u nej dominovala najmä výrazne zvýšená denná spavosť. Na jej objektivizáciu sa použil dotazník Epworthská škála spavosti (ESS), kde však pacientka udala skóre 0 bodov, teda subjektívne ťažkosti nemala. Naopak pri dotazníku Fatigue Severity Scale udala skóre 16 poukazujúce na výrazne zvýšenú únavu. Celonočné polysomnografické vyšetrenie potvrdilo vysokú spánkovú efektivitu nočného spánku (98,6 %), spánková architektúra bola zmenená s prevahou plytkých spánkových štádií N1, N2 a redukciou N3 a REM (rapid eye movement) spánku, poruchy respirácie alebo motoriky prítomné neboli. Realizovaný bol aj test mnohopočetnej latencie spánku. Zistená priemerná latencia spánku zo všetkých záznamov 8 min 45 s
(bez „sleep onset REM“) zvýšenú dennú spavosť potvrdila, narkolepsia bola vylúčená. Počas hospitalizácie bola pacientke okrem sekundárnej prevencie ischemickej CMP podávaná infúzna neurometabolická liečba. Jej stav sa čiastočne zlepšil, bola vigilnejšia, pretrvávala však apatia a kognitívny deficit. Pri prepustení jej bola ordinovaná antiagregačná liečba a statín. Na plánovanú neurologickú a psychologickú kontrolu po pol roku sa už pacientka nedostavila, nepodarilo sa nám ju kontaktovať ani telefonicky.Bilaterálna talamická ischémia bola po prvýkrát publikovaná už v roku 1936 [5]. V klinickom obraze typicky dominuje triáda príznakov – poruchy vigility, obrna vertikálneho pohľadu a amnestický syndróm. Táto trojica príznakov však nemusí byť vždy kompletná, čo samozrejme komplikuje diagnostiku. Porucha vigility súvisí s poškodením ascendentného retikulárneho aktivačného systému v intralaminárnych jadrách talamu. Má charakter dlhotrvajúcej kvantitatívnej poruchy vedomia na úrovni somnolencie až kómy, neskôr zvýšenej dennej spavosti, môže sa objaviť aj amnestický syndróm s poruchami pamäte, pozornosti a úsudku. Hypersomnolencia má dominantný behaviorálny aspekt, kedy je pacient apatický, somnolentný. Zvýšená denná spavosť nemá imperatívny charakter, ale pacient „drieme“ počas celého dňa. Podobný stav môže pretrvávať dlhšie obdobie, pacient je v „medzistave“ medzi bdelosťou a spánkom. Niektorí autori dokonca hovoria o pseudo-hypersomnii a behaviorálnom vzorci smerujúcom ku spánku [6]. Tiež môžu byť prítomné poruchy reči s redukciou spontánnej reči, verbálnej fluencie, s hypokinetickou dyzartriou alebo s obrazom transkortikálnej senzorickej afázie [7]. Dlhodobý outcome pacientov však býva dobrý s výnimkou prípadov s postihnutím štruktúr mezencefala [8].
Z klinického hľadiska je dôležité, že pacient s náhle vzniknutou hypersomnolenciou a apatiou, ku ktorej sa môžu pridávať ďalšie klinické symptómy ako okohybné poruchy a amnestický syndróm, môže mať bilaterálnu paramediálnu talamickú ischémiu. Kľúčové je včasné rozpoznanie tejto nozologickej jednotky, ktoré nám v ideálnom prípade umožňuje provedenie trombolytickej liečby.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Pavel Šiarnik, Ph.D.
I. neurologická klinika LF UK a UN
Mickiewiczova 13
813 69 Bratislava
e-mail: palo.siarnik@gmail.com
Přijato k recenzi: 21. 2. 2019
Přijato do tisku: 4. 7. 2019
Zdroje
1. Bassetti C, Marhis J, Gugger M et al. Hypersomnia following paramedian thalamic stroke: a report of 12 patients. Ann Neurol 1996; 39(4): 471 – 480. doi: 10.1002/ ana.410390409.
2. Hergottová A, Cibulčík F, Pribišová K et al. Bilaterálny paramediálny talamický infarkt ako zriedkavá príčina poruchy vedomia. Neurol Praxi 2008; 9(6): 374 – 376.
3. Chen XY, Wang Q, Wang Y et al. Clinical features of thalamic stroke. Curr Treat Options Neurol 2017; 19(2): 5. doi: 10.1007/ s11940-017-0441-x.
4. Osterrieth PA, Rey A. Rey-Osterriethov test komplexnej figúry. Bratislava: Psychodiagnostika a.s.
1997.5. Schuster P. Beiträge zur pathologie des thalamus opticus. Arch Psychiatr Nervenk 1936; 105 : 353 – 432.
6. Guilleminault C, Quera-Salva MA, Goldberg MP. Pseudo-hypersomnia and pre-sleep behaviour with bilateral paramedian thalamic lesions. Brain 1993; 116(6): 1549 – 1563.
7. Cséfalvay Z. Súčasný pohľad na diagnostiku a terapiu afázie. Cesk Slov Neurol N 2007; 70/ 103(2): 118 – 128.
8. Arauz A, Patiňo-Rodríguez HM, Vargas-Gonzáles JC et al. Clinical spectrum of artery of percheron infarct: clinical-radiological correlations. J Stroke Cerebrovasc Dis 2014; 23(5): 1083 – 1088. doi: 10.1016/ j.jstrokecerebrovasdis.2013.09.011.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2019 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
-
Všechny články tohoto čísla
- Editorial
- Intrakraniálna stenóza – najlepšiu konzervatívnu liečbu je vhodné kombinovať so stentom - ÁNO
- Intrakraniální stenóza – nejlepší konzervativní léčbu je vhodné kombinovat se stentem - NE
- Intrakraniálna stenóza – najlepšiu konzervatívnu liečbu je vhodné kombinovať so stentom
- Multisystémová atrofie
- Spektrum MR nálezů progresivní multifokální leukoencefalopatie u kohorty pacientů s roztroušenou sklerózou v ČR
- Stanovení míry shody mezi záchranáři a neurology při identifi kaci těžké hemiparézy u pacientů s akutní cévní mozkovou příhodou
- Vyšetření čichu před operací nosní polypózy a po ní
- Retrospektivní autoevaluace výsledků operací intrinsických mozkových nádorů – konsekutivní kohorta 270 operací v rámci jednoho neurochirurgického centra NOS ČOS (Neuroonkologické sekce České onkologické společnosti) z let 2015–2017
- Spina bifida v České republice – incidence a prenatální diagnostika
- Čichová dysfunkce u české skupiny pacientů s idiopatickou poruchou chování v REM spánku
- Dvě původní české zkoušky k vyšetření paměti za tři minuty – Amnesia Light and Brief Assessment (ALBA)
- Liečba ťažkej spasticity intratekálnym podávaním baklofénu – 15-ročné skúsenosti
- Profil behaviorálních projevů u idiopatické poruchy chování v REM spánku
- Vliv subkutánně podávaného interferonu β-1a na aktivitu onemocnění u pacientů s klinicky izolovaným syndromem – observační studie ATRACT
- Je nutné při operační léčbě chronického subdurálního hematomu trepanací a drenáží provádět i výplach hematomu?
- Hypersomnia pri akútnej bitalamickej ischémii
- Postižení sluchu po spinální anestezii
- Objemná pneumokéla frontálního sinu s rozsáhlým intrakraniálním šířením imitujícím dysfunkci lumboperitoneální drenáže u predisponovaného pacienta s Marfanovým syndromem
- Dehiscence horního polokruhovitého kanálku
- Analýza dat v neurologii LXXVI. Korelační analýza vícerozměrných souborů kvantitativních a kvalitativních dat – představení vybraných ukazatelů
- Komentář k článku autorů Zítek et al Anterior choroidal artery aneurysm Cesk Slov Neurol N 2019; 82/ 115(3): 350–351
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Multisystémová atrofie
- Dehiscence horního polokruhovitého kanálku
- Spina bifida v České republice – incidence a prenatální diagnostika
- Postižení sluchu po spinální anestezii
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



