-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Karpální tunel a neurochirurg – zkušenosti po 2 200 operacích
Carpal Tunel Syndrome and Neurosurgeon – Experience after 2,200 Surgeries
Objective:
The author’s experience with more than 2,200 open surgical releases of carpal tunnel syndrome with no serious complications are presented and compared with modern endoscopic methods.Patients and methods:
Over 13 years, one surgeon had operated all patients using the same surgical technique. Patients from the last two years were followed-up prospectively, evaluating anatomical variants and all kinds of complications.Results:
In 221 patients 299 surgeries were performed, 89 on the right side, 54 on the left and 78 on both hands (35.3%). Surprisingly positive results were also achieved in a subgroup of 87 seniors over 65 yrs. There was no injury to the median nerve or branches, postoperative hematoma or infection was not present. An important surgical variant was identified in 3 cases (1%), a minor anatomical change in 10%. Reoperation for scarring was needed in two cases (0.7%), with good final results. After 6 months, grip dysfunction and pillar syndrome were present in 1% of cases only, tendovaginitis of flexor pollicis longus was also treated in 1%.Conclusion:
Open surgical approach – mini-open technique – still offers excellent results with minimal number of complications and minimal financial expenses.Key words:
carpal tunnel syndrome – open surgery
Autoři: Miroslav Vaverka
Působiště autorů: Neurochirurgická klinika, LF UP a FN Olomouc
Vyšlo v časopise: Cesk Slov Neurol N 2012; 75/108(1): 44-50
Kategorie: Původní práce
Souhrn
Cíl:
Autor předkládá své zkušenosti s otevřenou chirurgickou technikou operace syndromu karpálního tunelu v porovnání se současnými endoskopickými trendy.Soubor a metoda:
Více než 2 200 pacientů bylo v průběhu 13 let operováno stejnou metodou jedním operatérem bez komplikace, jež by měla trvalé následky. Podsoubor 221 nemocných z let 2009–2010 byl sledován prospektivně. Anatomické anomálie byly dokumentovány a cíleně byly sledovány i tzv. malé komplikace a faktory ovlivňující výsledek.Výsledky:
U 221 nemocných bylo operováno 299 rukou – 89 vpravo, 54 vlevo, 78 oboustranně (35,3 %). Překvapivě dobré výsledky byly i u 87 nemocných starších 65 roků. K poranění nervu nebo jeho větví nedošlo, pooperační infekce ani hematom se nevyskytly. Významná anatomická anomálie byla nalezena 3krát (1 %), menší anatomické variace v 10 %. Ve dvou případech (0,7 %) byl nerv znovu uvolněn pro jizvení s dobrým výsledkem. Poruchy úchopu a bolesti v dlani byly po půl roce pouze v 1 %. Tendovaginitida šlachy dlouhého ohybače palce byla léčena rovněž v 1 %.Závěr:
Otevřená chirurgická technika „mini-open“ nabízí v současné době velmi dobré výsledky s minimálním počtem komplikací a minimální ekonomickou náročností.Klíčová slova:
syndrom karpálního tunelu – chirurgická léčbaÚvod
Syndrom karpálního tunelu (SKT) je nejznámější a nejčastější úžinový syndrom. V Dánsku (5,3 mil) byla mezi ženami podle EMG prevalence 5,8 % a mezi muži pouze 0,6 % [1]. Prevalence SKT v různých pracích kolísá a dosahuje až 9 %, přesná čísla pro Českou republiku (ČR) neznáme (tab. 1). V Dánsku v roce 2001 operovali 7 500 pacientů, v roce 2003, díky zvyšujícímu se záchytu, již 10 700. V ČR operují SKT plastičtí chirurgové, specialisté na chirurgii ruky, ortopedi, traumatologové a nejčastěji neurochirurgové. Řada neurochirurgů pracuje i pro jiná zařízení a tyto výkony se v přehledech neobjeví. Druhý nejčastější úžinový syndrom – kubitální – se operuje v ČR v počtu o řád nižším.
Tab. 1. Počet operací na neurochirurgických pracovištích ČR. 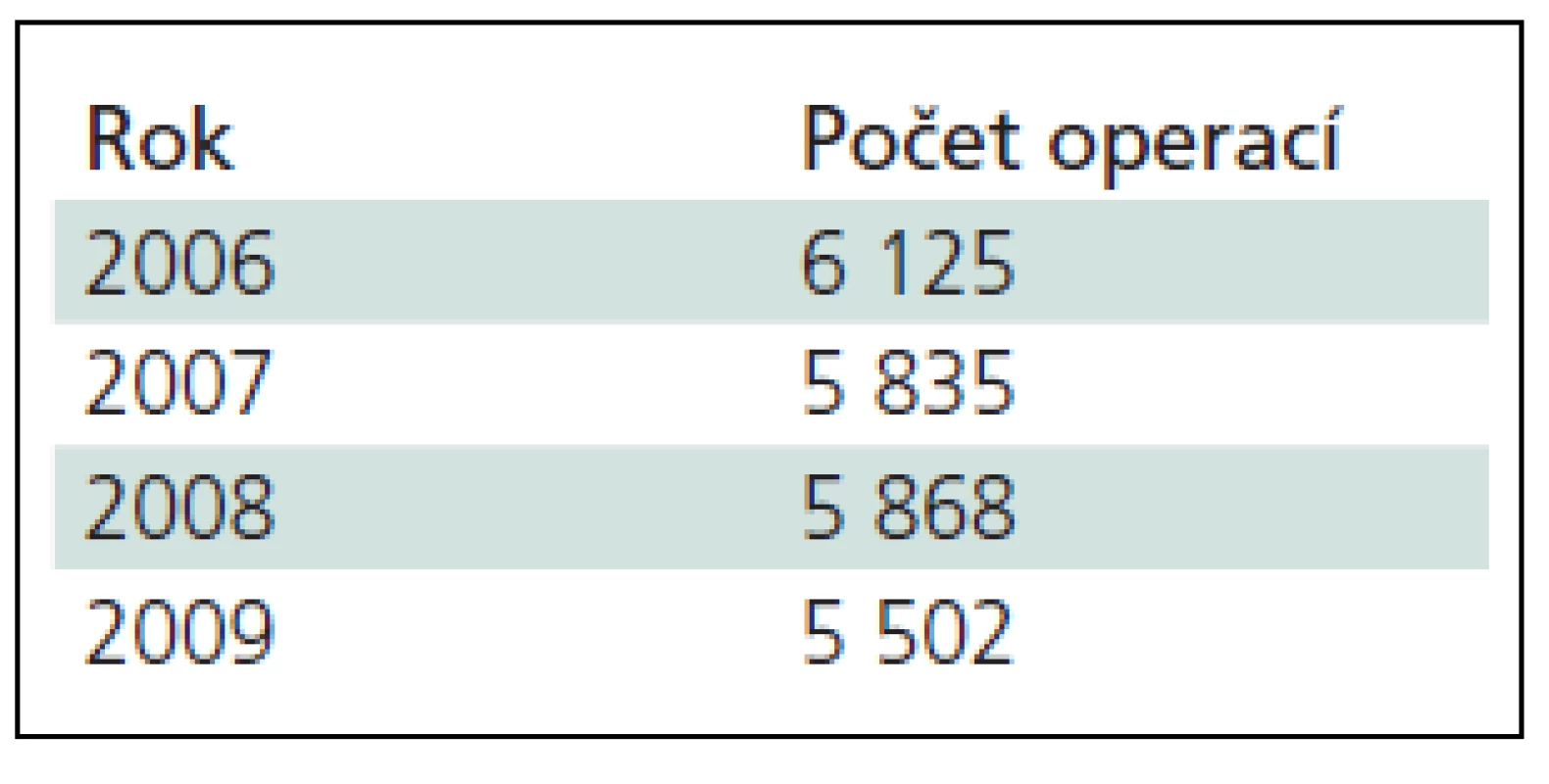
Hodnocení výsledku operace pacientem je subjektivní a často v rozporu s hodnocením lékaře. Komplikací není ušetřena ani zdánlivě jednoduchá operace SKT, při které lze standardně garantovat úspěšnost nad 90 %, jinde v neurochirurgii nedosažitelnou. Autor se zaměřuje na techniku výkonu a shrnuje zkušenosti z 2 200 operací.
Historie operování karpálního tunelu
Sir James Paget popsal SKT již v roce 1854. Marie a Foix 1913 doporučili chirurgickou dekompresi karpálního tunelu (KT) po anatomických studiích ztluštění nervu nad úžinou. Příčný vaz jako první přeťali podle Review of Mayo Clinic Galloway a MacKinnon v roce 1924 ve Winnipegu u pacienta s posttraumatickou neuropatií [2]. V Evropě provedl tento zákrok Learmonth v roce 1929. Druhá světová válka zlepšila léčbu poraněných nervů včetně operací SKT. V 50. letech se pozornost kliniků obrátila k SKT díky práci Phalena (1951), který popsal dekompresi z příčného řezu. Talesnik a Luch v 70. letech popsali dodnes nejrozšířenější otevřený přístup z podélné incize v dlani a na zápěstí. V ČR „objevili a obhájili“ SKT Pechan s Křížem až v 60. letech [3,4]. V poslední dekádě lze sledovat snahu o vylepšení výsledků operací SKT zavedením endoskopických metod.
Chirurgická anatomie karpálního tunelu
Nervus medianus prochází z předloktí KT a inervuje m. abductor a flexor pollicis brevis, oppones pollicis a I. a II. m. lumbricalis. KT je zastřešen vazem (ligamentum transversum – retinaculum flexorum), který začíná přibližně 1 cm na předloktí pod volární karpální ohybovou rýhou a pokračuje asi 3 cm do dlaně – výstup z tunelu určuje překřížení osy prsteníku a Kaplanovy linie. Před vstupem do tunelu ve vzdálenosti 3–13 cm vydává ramus palmaris nervi mediani, senzitivně zásobující tenar. Větvička nemívá variace a sestupuje radiálně do dlaně podél šlachy m. palmaris longus. Na výstupu z tunelu odstupuje motorický ramus recurrens, který se vrací k uvedeným svalům a jeho variabilní průběh (četnost anomálii je 1–3/100) může zavinit jeho přerušení – nejobávanější komplikaci, zvláště když penetruje příčný vaz nebo odstupuje z ulnární strany (obr. 1).Vedle známé Martin-Gruberovy anastomózy na předloktí existuje spojení mezi loketním a středovým nervem i v dlani (až ve 100 %). Anastomóza je variabilní a asi ve třetině případů lokalizovaná v místě druhé incize biportálního endoskopického přístupu. Poranění vede k dysesteziím na prsteníku a prostředníku. Před endoskopickou érou se tato komplikace nevyskytovala [5]. Větvičku nakreslil v roce 1741 malíř Petro Berrettino Cortonesi, do literatury zavedli název ramus Berrettini Meals a Calkins v roce 1991 (obr. 2) [5]. Tukovou vrstvu nad vazem kryje aponeurosis palmaris, přecházející ve fascia antebrachii a zesílená část tvoří ligamentum carpi volare, některými protínané při radikální dekompresi. Tato fascie na ulnární straně vytváří Guyonův kanál. Obsah kanálku má tenký kryt a může být poraněn branží rozvěrače. V aponeuróze se vytrácí vlákna šlachy m. palmaris longus. Zatímco větvičky z r. palmaris n. mediani leží radiálně, drobné větvičky ramus palmaris nervi ulnaris mohou křížit místo proximální části incize. Jsou subtilní, takže jejich přetětí bolestivý neurom vytváří málokdy.
Obr. 1. Anomálie – motorická větev vystupující transligamentózně v proximální části KT. 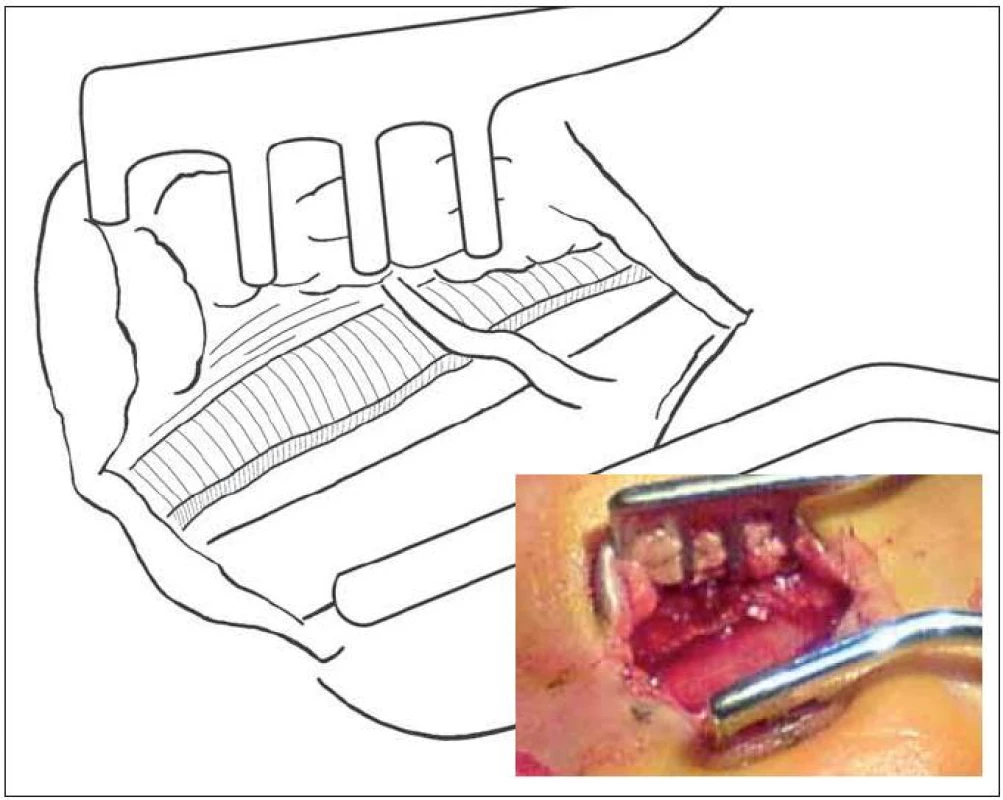
Obr. 2. Berrettiniho anastomóza mezi <em>nn. medianus</em> a ulnaris podle původního zobrazení. 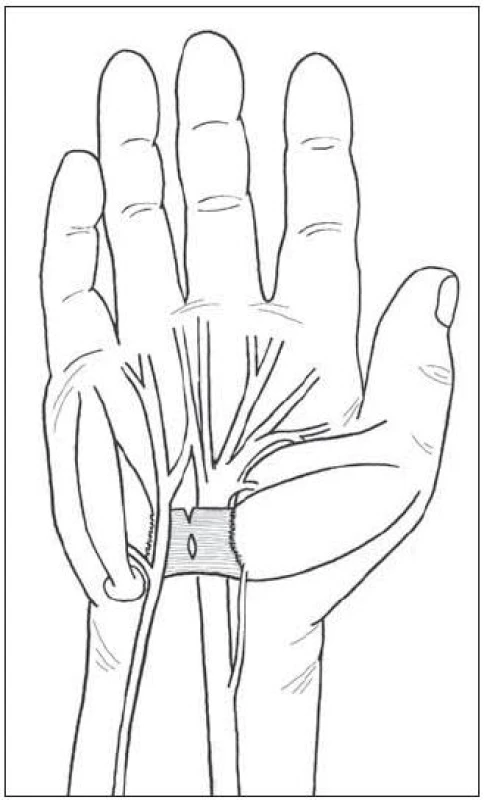
Magnetická rezonance (MR) přinesla zajímavé poznatky: KT má lehce kónický tvar, nejužší místo je asi 8 mm před jeho vyústěním do dlaně, střední délka je asi 360 mm a distální průřez měří 2 857 mm2. Objem tunelu se mění v závislosti na flexi a extenzi v zápěstí. Měření ve středním postavení ukázalo malý rozdíl, asi 16 % (1,5 cm3) mezi symptomatickými a asymptomatickými jedinci se SKT. Protětí vazu při dekompresi zvětšilo objem kanálu v jedné sérii kontrolované pomocí MR jen o 6 %, v jiné o 24 % [1].
Patofyziologie komprese středového nervu v karpální úžině
Hlavním patogenetickým mechanizmem SKT je chronická hypoxie nervu. Vedou k ní procesy zmenšující objem tunelu nebo zvětšující jeho obsah, změny lokální nebo systémové s kumulativním efektem. MR je schopna zobrazit dynamiku rozvoje komprese, ale korelace mezi MR, klinikou a neurofyziologií standardizována není.
Měření tlaku v KT má dlouhou historii s normou 3–6 mmHg v neutrální pozici, 20–60 při extenzi. Kanta et al [6] zaváděli tlakový senzor v průběhu endoskopického výkonu se snahou korelovat hodnoty s úplností protětí vazu.
Korelace mezi klinikou a elektrofyziologickým nálezem je v praxi běžná a dělí se podle pokročilosti nálezů. V první fázi intermitentní ischemie převážně senzitivních vláken vyvolává akroparestezie, noční bolesti a bolest po zátěži končetiny. Změny jsou reverzibilní a mluvíme o symptomatickém, ale neurofyziologicky negativním stadiu. Indikace k operaci je možná s dobrými výsledky. V druhém stadiu jsou poruchy citlivosti, noční bolest a časté jsou bolestivé parestezie denní. Delší periody ischemie vedou k permanentním poruchám mikrocirkulace s edémem mezi fascikly. Zvýšený intraneurální tlak zhoršuje kompresi nervu a bludný kruh se uzavírá. Chronická ischemie poškozuje myelinizovaná vlákna a tato porucha je podkladem zhoršujících se neurofyziologických parametrů. Počáteční biochemické změny přecházejí ve změny anatomické a v této fázi je operační léčba běžně doporučována [1].
V třetím stadiu jsou již přítomny vážné poruchy citlivosti a svalová atrofie. Degenerace axonů zhoršuje parametry vodivosti nervu až do úplné ztráty, objevují se denervační potenciály. Bolestivé parestezie jsou řídké a poruchy mohou vyústit v nebolestivý stav s anestezií prstů a atrofií svaloviny, s typickým žlábkem na tenaru.
Vymyká se vzácná těžká forma SKT, kde vedle klasické triády nalézáme ulcerativní projevy na kůži a odvápnění skeletu ruky. Za příčinu je pokládán kumulativní efekt „double crush“ syndromu, který je ale v posledních letech zpochybňován, dále přítomnost neuropatie, nejčastěji diabetické a narušení sympatické inervace [7]. Tento pokročilý syndrom překvapivě uspokojivě reaguje na dekompresi [8].
Vyšetřovací metody a výběr pacienta k operaci
Výběr pacienta k operaci zásadně ovlivňuje výsledek. Neurochirurg se setkává s kandidátem operační léčby až na vrcholu pyramidy, potíže pacienta již byly přefiltrovány diagnosticky i léčebně praktikem a neurologem. V případě brachialgie s buzením, s typickými úlevovými manévry, s ranní ztuhlostí prstů, s mediánovou distribucí parestezií, podepřené EMG nálezem a vyčerpávající se odpovědí na lokální injekci steroidů je indikace výkonu snadná i s předpokladem dobrého výsledku. Při hypestezii s počínající atrofií tenaru, která v praktickém životě zhoršuje schopnosti manipulace s drobnými předměty, je operace naléhavá a výsledkem je velmi často úplná úprava stavu. Obtížnější je indikace dekomprese u pokročilých zániků bez noční brachialgie, kdy částečná reinervace prstů může být vnímána nemocnými i negativně [1,8–10].
Řada autorů hodnotí senzitivitu a specifitu klinických, neurofyziologických a zobrazovacích testů. Neurochirurg klade důraz na vlastní klinické vyšetření a podrobný rozbor pacientových potíží. Neurofyziologické vyšetření před operací je standardem, bez kterého se zřejmě nikde v ČR neoperuje. EMG vyšetření je standardizováno [9]. Pro neurochirurga je podstatný závěr ve smyslu lehkého, středního a těžkého postižení. Dynamika nálezů řeší pochybnosti a dále EMG upozorní na přítomnost primární či sekundární polyneuropatie, která sice nevylučuje koincidenci se SKT, ale bude limitovat výsledek operace. Radikulopatie generovaná změnami v etáži C5/6 a C6/7 a SKT je typickým příkladem „double crush“ syndromu a EMG rutinně nerozliší podíl etážové komprese a řešení nepřinesou ani další metody (MEP). Souběh se SKT je vždy možný a řada pacientů má odoperovaný krk i ruku. Pravděpodobně se jedná ale pouze o koincidenci obou chorob. Současné poznatky „double crush“ syndrom, zavedený v 70. letech, nepotvrzují [11]. Pooperační EMG vyšetření je důležité při komplikacích a z posudkového hlediska. Je nezbytné porovnávat výsledky stejné laboratoře a mít na paměti důsledný standard vyšetření, protože již teplota místnosti a subjektivní faktory ovlivní nálezy až o 10 %.
Výkon při typické klinice a odpovědi na kortikoidy lze indikovat i při negativním EMG. Kompresi nervu lze potvrdit MR, ale vzhledem k nákladům a absenci standardů se jedná o výjimečnou záležitost (obr. 3).
Obr. 3. MR zápěstí: komprimovaný <em>n. medianus</em>. Typická klinika, zcela negativním EMG, nález těžké komprese s excelentním výsledkem operace. 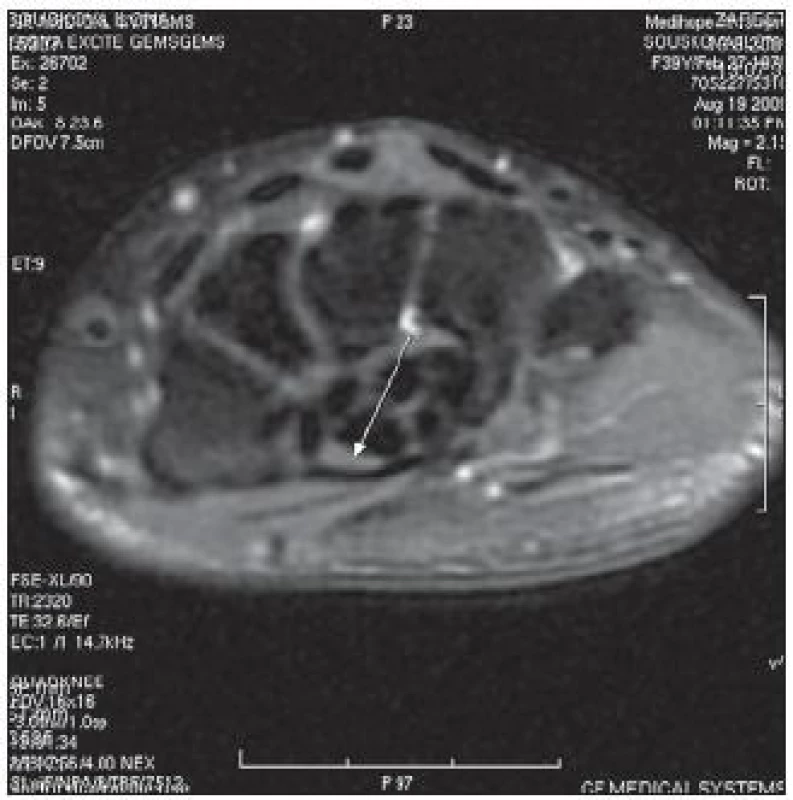
Ostatní zobrazovací metody včetně relativně dostupného sonografického vyšetření v klinické praxi nenabyly většího významu.
Přehled současných operačních metod
Otevřená chirurgická léčba SKT má řadu variant a je nyní konfrontována s metodami endoskopickými [12–16]. Na přechodu mezi těmito metodami je již vlastně Phalenovo přerušení vazu z příčného řezu na zápěstí nůžkami bez přímé zrakové kontroly. Přerušení vazu na žlábkové sondě, zavedené z jednoho nebo dvou řezů překvapivě dosud často používají plastičtí chirurgové. Variantou této metody je použití tzv. knifelight [17], kdy ke kontrole zavedeného hrotu „carpaltomu“ slouží přes kůži prosvítající LED dioda. Endoskopické metody jsou buď uniportální, nebo biportální, přičemž biportální technika podle Chowa je pokládána za srovnávací endoskopický standard. Hlavní výhodou je šetření tkání nad vazem, a tím i předpokládaná menší frekvence komplikací vztažených k úchopu. Nevýhodou je minimální potenciál pro řešení anatomických anomálií a extrémních kompresí. Počty komplikací až na výjimky kolísají mezi 5 a 10 % a referované série jsou nevelké s krátkodobým sledováním. Standardní techniku otevřené operace detailně popisuje S. McKinnon [18]. Operuje pod mikroskopem s bipolární koagulací s šetřením kožních větviček z ulnárně posunuté incize, do kanálu vstupuje ulnárně, klade důraz na variace, cíleně neuvolňuje motorickou větvičku ani neprovádí epineurektomii. Princip operace, doléčení i rehabilitace jsou velmi podobné autorovým postupům (obr. 4).
Obr. 4. Kožní řez autora (mediálně <em>v linea vitalis</em>) a řez podle S. MacKinnon při operaci SKT. 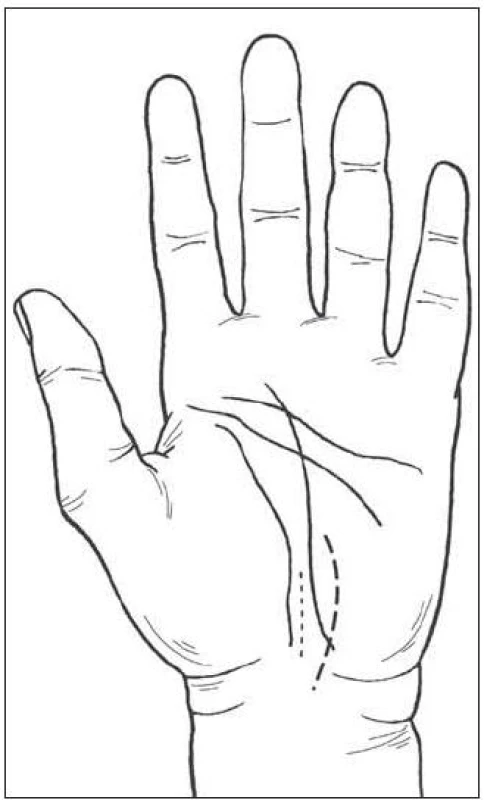
Otevřená reoperace KT bývá zvažována až v 10 % po všech metodách, nejčastější příčinou je neúplné protětí vazu a v této skupině jsou výsledky uspokojivé. U nemocných nespokojených díky citlivé jizvě a bolestivým pohybům v zápěstí je dosažení úspěchu reoperací daleko obtížnější. Jizvení a větší změny v oblasti KT řeší mnoho metod svalovými přesuny se snahou rekonstruovat KT nebo alespoň zakrýt nerv. Stopkatý tukový lalok získaný mobilizací hypotenarového tukového polštáře je nejvýhodnější [19].
Autorova technika
Současná technika je podobná „mini-open“ autorů Huanga a Zagera [20] a autor operuje při zvětšení 4,5krát binokulární lupou s vlastním zdrojem studeného světla. V instrumentáriu (obr. 5) dominují dva skalpely: No12 bříškatý a No15 srpovitý. Automatický rozvěrač s mírně zahnutými branžemi dovoluje nastavení pro expozici ve všech potřebných úhlech. Dva zahnuté peánky slouží k preparaci i dočasné hemostáze. Oční chirurgická pinzeta a nůžky vyhovují manipulaci v minimálním prostoru, pole čistí rozmotaným tamponem. Bipolární koagulace je v pohotovosti, ale při precizní disekci lze krvácení z kůže a podkožní spolehlivě kontrolovat rozvěračem a definitivně zastavit závěrečnou suturou, koagulace je nezbytná jen v desetině případů. Výkon začíná odmaštěním dlaně éterem, protože manuálně pracující mají kůži v dlani zbytnělou a nedokonalost domácí očisty dokumentují stopy na stíracím tamponu. Incize je vyznačena tužkou na textil před infiltrací anestetikem, které krajinu defiguruje. Modrou jehlou, 2ml stříkačkou se aplikuje marcain 0,25 % do KT na předloktí ulnárně od šlachy m. palmaris longus. Jemnost jehly i stříkačky umožní vnímat průnik do KT. Malé množství marcainu se při otevření vazu objeví v kanále a odděluje povrch nervu od vnitřní části vazu. V pooperačním období marcain minimalizuje další analgetizaci. Jehla je pak povytažena do podkoží a stříkačkou 10 ml s 1% mezokainem se infiltruje oblast distální ohybové karpální rýhy. Poté vzhledem ke zlomu v této oblasti je z druhého, již nebolestivého vpichu infiltrován masivně prostor nad příčným vazem. Je vhodné v této fázi ubezpečit nemocného, který stále cítí prsty, že manipulace v ráně bude bezbolestná. Následuje dezinfekce celé ruky a předloktí, pak zarouškování pomocí gumovky, malé a velké roušky. Vyznačený kožní řez lze při zvětšení modifikovat dle potřeby. Lokalizace v linea vitalis je ideální, garantuje dokonalou jizvu, případné prodloužení proximálně probíhá přes karpální ohybové rýhy šikmo. Délka řezu je průměrně 25 mm a lze ji zmenšit až na rozměr rozvěrače. Pro rozmanitost dlaní jsou vhodné různé velikosti rozvěrače. Po protětí kůže a nastavení rozvěrače je bříškatým skalpelem široce odsunuto podkoží na obě strany nad palmární aponeurózu, která je proťata podélně. Plošně užitým skalpelem je obnažen příčný vaz a naléhající tukový polštářek je uvolněn z radiální strany a přesunut postupně branží rozvěrače na stranu ulnární. Vytvořený lalok se v závěru operace kulisovitě vrátí na místo, zakryje otevřený karpální tunel a zabrání přímému projizvení od kůže k nervu. Vždy lze vyhledat a ušetřit kožní větvičky obou nervů. Příčný vaz má typickou strukturu, často bývá překryt svalovou vrstvou náležící k m. flexor carpi brevis. Někdy neprobíhá vaz horizontálně a je nalezen probíhající téměř vertikálně na radiální straně. V případě ztráty orientace při hledání vazu úspěch přinese znovu zaměřit střed zápěstí. Protětí vazu začíná ve středu přístupu bříškatým skalpelem krátkým řezem na ulnární straně KT (obr. 6).
Obr. 6. Otevření tunelu řezem vazu ve středu přístupu a rozšíření vstupu peánkem. 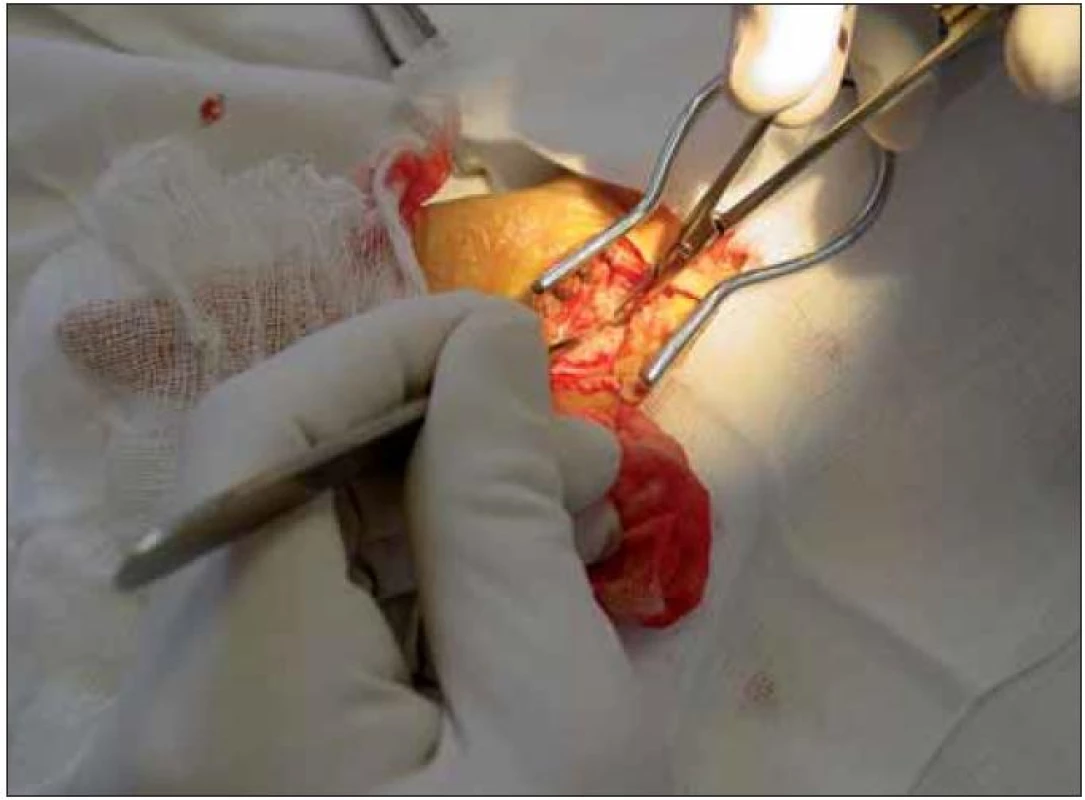
Na zavedených branžích peánku je incize rozšiřována oběma směry pod přímou kontrolou zraku. Distálně v dlani je výhodné lehce řez stáčet radiálně pro eliminaci poranění Berrettiniho větvičky. Typicky se posléze distálně objeví tukový polštářek, kryjící větvení středového nervu. Motorickou větvičku autor nehledá a neuvolňuje ji cíleně ani v případě těžké atrofie tenaru. Na předloktí je nerv uvolněn do volného prostoru srpovitým skalpelem, který lze užít i směrem do dlaně (obr. 7).
Obr. 7. Srpovitý skalpel při podkožní deliberace nervu oběma směry pod kontrolu zraku. 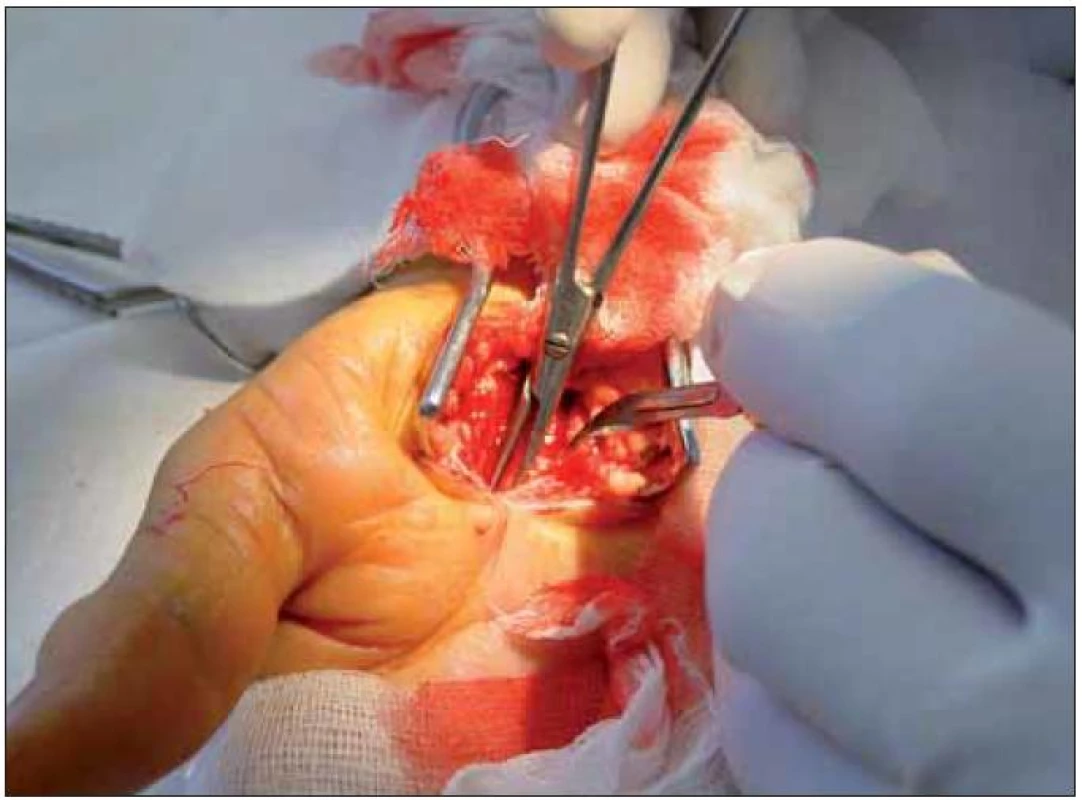
Přímá zraková kontrola nahrazuje různé testy úplnosti protětí – zavedení bříška malíku proximálně – „little finger pulp test“ a „fat pad sign“ [21] zachytí všechny možné anomálie, především atypicky odstupující větvičku motorickou, někdy jsou viditelné následky obstřiků – kalcifikace v nervu (obr. 8) a častější srůsty i změny na šlachách, vzácně expanze: ganglion a lipom. Typicky po dekompresi dochází k překrvení nervu a venostáza zbarvuje nerv z původní bledé na modrofialovou, je patrné oploštění nervu v rozsahu komprese (obr. 9). Na velkých rukou bývá nerv obalen na vstupu do KT cirkulární tukovou vrstvou, kterou není třeba rozrušovat. Autor neprovádí epineurektomii a uvolňuje pouze hrubé srůsty angulující průběh nervu a neseparuje šlachové obaly, neresekuje zbytnělou synovii ani okraje vazu. Před uzávěrem rány testuje opozici palce. Kožní sutura třemi adaptačními stehy monofilem 3-0 zabírá ve spodině vrstvu s aponeurózou. Rána je po očistění peroxidem a dezinfekci zakryta větší vrstvou běžného krytí a zavázána lehce pružícím obvazem bez omezení hybností prstů. Stehy se vytahují 9. den, převazuje se pouze při prokrvácení obvazu nebo při potížích, což se prakticky nestává, a pacient je vybídnut k časné aktivní hybnosti prstů a zápěstí bez zátěže. Odborná rehabilitace navazuje, je zaměřena na nácvik úchopové schopnosti ruky a k plné zátěži se dospěje po 6–8 týdnech. Doba PN je závislá na povaze zátěže i na individuálním přístupu nemocného. U těžce manuálně pracujících jsou běžné tři měsíce, naši kolegové lékaři slouží svoje služby ještě se stehy. U nemocných s rentovou tendencí a operací obou rukou autor zaznamenal výrazné prodloužení rehabilitace u druhé ruky.
Obr. 8. Nález kalcifikace v epineuriu po opakovaných obstřicích steroidy. 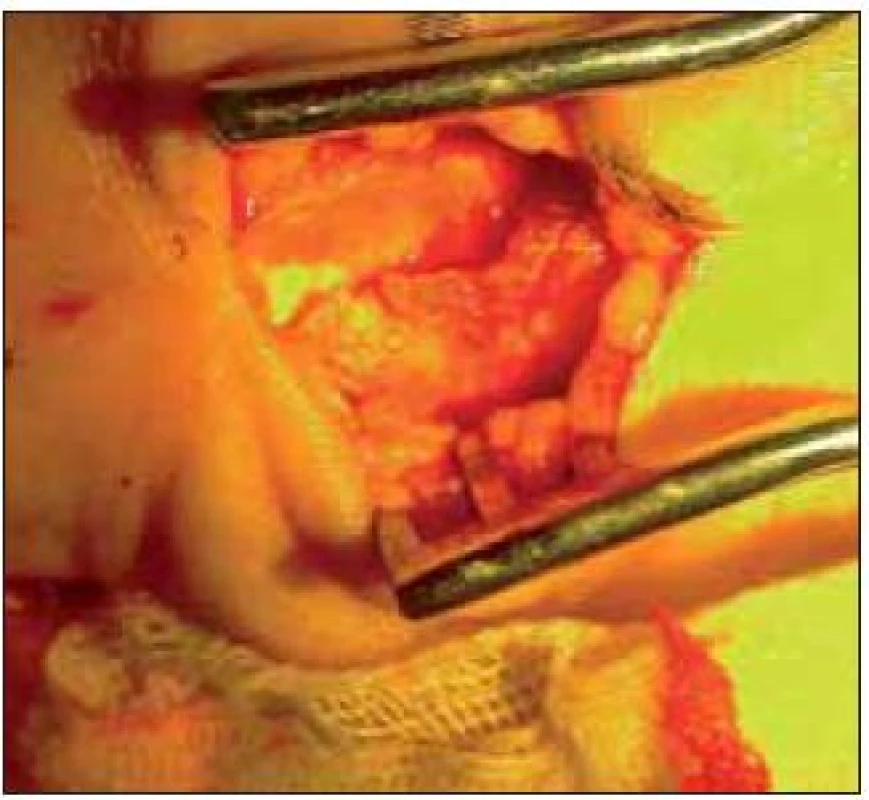
Obr. 9. Typické překrvení uvolněného nervu, periferně typický tukový polštářek. 
Vlastní soubor
Za 13 let bylo odoperováno více než 2 200 rukou, operatér vždy vyšetřil a indikoval výkon a provedl kontroly. Rehabilitace probíhala v zařízeních s přímou vazbou na operatéra, pooperační EMG rutinní nebylo. Při oboustranném postižení se osvědčil nejkratší interval mezi výkony 3–4 týdny.
Pacienti z období 2009 a 2010 byli posouzeni minimálně půl roku po operaci, v průběhu prospektivního sledování byly aktivně vyhledávány anomálie i malé komplikace a faktory přispívající k SKT. Soubor tvořilo 221 nemocných, 53 M (24 %) a 168 Ž (76 %), nejstarší 94 roků, nejmladší 32, starších 65 let bylo 87 (39 %), vpravo 89 (40,3 %), vlevo 54 (24,4 %), obě ruce 78 (35,3 %), celkem 299 rukou.
Ve třech případech (1 %) motorická větev vystupovala transligamentózně proximálně v kanále, kalcifikace v epineuriu byly 12× (4 %), výrazné srůsty 20× (6,7 %), výrazné změny v tvaru a kvalitě vazu byly 18× (6 %), překrytí vazu svalem a svalové atypie na výstupu z KT byly častější (10 %). Nikdy nedošlo k „velké“ komplikaci ve smyslu poranění nervu nebo vratné motorické větve, infekci rány nebo hematomu. Z malých komplikací v souboru 299 rukou byla úchopová bolest nebo bolest při tlaku na podložku po 8 týdnech nalezena pouze pětkrát (2,3 %), po půl roce pouze dvakrát (0,7 %). Třikrát byla diagnostikována a léčena tendovaginitida šlachy dlouhého palcového ohybače (1 %). Přibližně stejná byla frekvence v celém velkém souboru v korelaci s literaturou [22,23].
Jednou byla indikována revize pro zhoršení klinického i EMG nálezu po 3 měsících s nálezem těžkých adhezí a s dobrým efektem. V druhém případě po operaci druhé ruky byla při rehabilitaci pacientkou vnímána oslabená funkce palce levé ruky a EMG ukázalo podezření na částečnou lézi motorické větve při normalizaci senzitivních parametrů. Mikrochirurgická revize s exoneurolýzou nervu, včetně motorické větve (obr. 10), za 10 týdnů nenalezla zřetelnou příčinu, klinický nález se upravil k plné spokojenosti nemocné.
Obr. 10. Mikrofoto-selektivně uvolněné nepoškozené motorické větvičky. 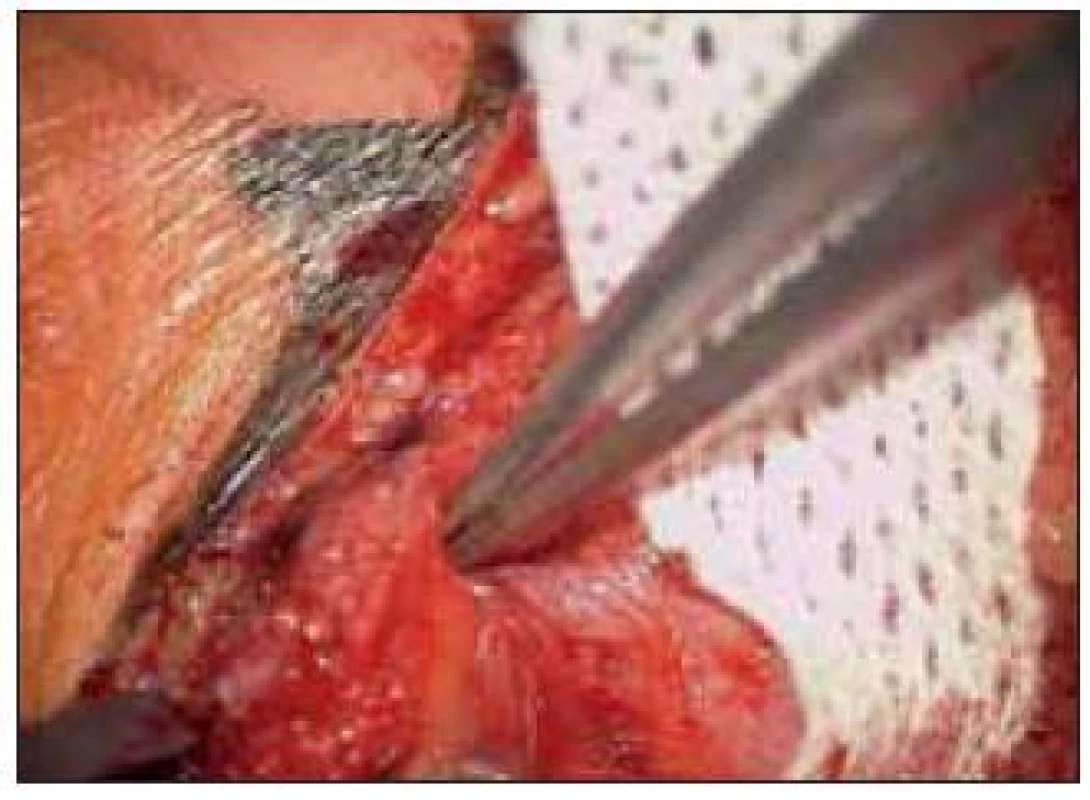
CB syndrom se vyskytl 5×, DM 12×, potvrzená polyneuropatie 7×, stav po CMP 3×, stav po zlomenině 4×. Dva nemocní s omartrózou byli operování v bizarní poloze vsedě s upaženou paží v pronaci předloktí. Tři warfarinizovaní nemocní byli standardně převedeni na heparin. S doporučovaným výkonem při ponechaném warfarinu nemá autor zkušenost.
Diskuze
Neadekvátní chirurgický výsledek má řadu příčin – nekorektní indikaci, nedostatečnou dekompresi nebo i přímé poranění nervu. Obtížná je definice dobrého výsledku [1], protože je-li hlavním příznakem noční bolest, pacient pocítí v 90 % úlevu již první noc, postupný návrat citlivosti prstů u pokročilejších stavů se hodnotí problematičtěji a těžká atrofie tenaru se plně nereparuje nikdy. U těžce pracujících až 80 % má bolesti v zápěstí, které mizejí v některých souborech teprve po půl roce. Překvapivě nejlepší výsledky měl autor u starých mužů. Infekce operační rány a pooperační hematom jsou vzácné. Velké iatrogenní komplikace jsou: poranění větví – palmární mediánové, vratné motorické a Berrettiniho anastomozující, zejména při jejich variacích, přímé poranění středového a ulnárního nervu, vzácně i r. superficialis n. radialis při příčných řezech [10]. Poranění šlach a povrchového arteriálního oblouku vyžadující reparaci se při otevřeném přístupu nevyskytují. Mezi malé komplikace patří jizva citlivá na opření dlaně nebo na úchop („pillar syndrome“). Příčinou může být amputační neuromek kožních větviček nebo spojení tkání projizvením až k nervu. Masivní masáž jizvy není vhodná, principem rehabilitace je aktivní hybnost, zpočátku bez zátěže. Luxace šlach spolu s nervem („bowstring sign“) se při pečlivé rehabilitaci nevyskytuje. Poruchy úchopu, oslabení svalové síly a ztuhlost zápěstí jsou častější při revmatických chorobách. Přestože šlacha hlubokého ohybače palce prochází KT ve vlastní pochvě na radiální straně mimo přístupovou manipulaci, setkával se autor s její stenozující tendovaginitidou, která vznikla v průběhu rehabilitace. Většinou se zhojila při klidovém režimu a antiflogisticích, vzácně si vyžádala chirurgické řešení. Běžná neurochirurgická literatura se touto komplikací nezabývá, v sestavách specialistů na choroby ruky je po SKT častější (kolem 5 %), ale rozbor na úrovni EBV vede k úvaze o koincidenci obou chorob (tendovaginitidy a SKT) s nejasnou vzájemnou závislostí [22,23]. Při mini-open technice lze očekávat citlivou jizvu po půl roce asi ve 2 % a bolesti v zápěstí u 5 %. Pechan s Křížem sledovali postupné zhoršování výsledků, autor tuto zkušenost popírá [3,4].
V období medicíny založené na důkazech je při vysoké úspěšnosti všech používaných metod obtížné prokázat prioritní postavení některé z nich. Endoskop zachová intaktní kůži, podkoží a palmární aponeurózu nad tunelem, ale je znevýhodněn při kritické kompresi a při anatomických variantách. Technika mini-open minimalizuje vstup a vytvoření podkožního laloku, který následně kulisovitě zakrývá otevřený tunel, tuto výhodu z větší části eliminuje. Podle údajů z Cochrane Review z roku 2005 nebyl endoskop při operaci SKT přínosem [1].
Závěr
Otevřená dekomprese KT v modifikaci mini-open provedená při zvětšení nabízí i v současné době nástupu endoskopických metod nejlepší operační výsledky. Přímá zraková kontrola vylučuje poranění neurálních struktur, řeší anatomické variace a technikou výkonu lze z větší části eliminovat výhody endoskopu. Výhodou je i cena instrumentária a operační čas (10 min). Výsledky s počtem vážných komplikací nad 1 % jsou eticky nepřijatelné u jakékoliv metody.
doc. MUDr. Miroslav Vaverka, CSc.
Neurochirurgická klinika
LF UP a FN Olomouc
I. P. Pavlova 6
772 00 Olomouc
e-mail: vaverka.miroslav@seznam.cz
Přijato k recenzi: 9. 3. 2011
Přijato do tisku: 30. 6. 2011
Zdroje
1. Haase J. Carpal tunnel syndrome – a comprehensive review. In: Schramm J (ed). Advances and technical standards. Vol. 32. New York, Wien: Springer 2007 : 175–249.
2. Schmidek AK, Winograd JM. Surgical management of median nerve compression at the wrist by open technique. In: Schmidek and Sweet’s Operative neurosurgical techniques. Vol I. 5th ed. Philadelphia: Saunders 2006 : 169–173.
3. Pechan J, Kříž K. Akroparestesie a komprese nervů na horních končetinách. Praha: Avicenum 1975.
4. Kříž K, Pechan J. Patogeneze a léčba akroparestesií horních končetin. Praha: SZdN 1961.
5. Stancić MF, Mićović V, Potocnjak M. The anatomy of the Berrettini branch: implication for carpal tunnel release. J Neurosurg 1999; 91(6): 1027–1030.
6. Kanta M, Ehler E, Kremláček J, Řehák S, Laštovička D, Adamkov J et al. The potential benefit of intracarpal pressure measurement in endoscopic carpal tunnel syndrome surgery – an analysis of EMG findings and pressure values. Acta medica (Hradec Králové) 2009; 52(2): 63–68.
7. Natale M, Spennato P, Bocchetti A, Fratta M, Savarese L, Rotondo M. Ulcerative and mutilating variant of carpal tunnel syndrome. Acta Neurochir 2005; 147(8): 905–908.
8. Lazaro RP. Neuropathic symptoms and musculoskeletal pain in carpal tunnel syndrome: prognostic and therapeutic implications. Surg Neurol 1997; 47(2): 115–119.
9. Kurča E. Syndrom karpálného tunela. Cesk Slov Neurol N 2009; 72/105(6): 499–510.
10. Greenberg MS. Median nerve entrapment. In: Handbook of neurosurgery. 5th ed. New York: Thieme 2001 : 535–539.
11. Russell BS. Carpal tunnel syndrome and the “double crush” hypothesis: a review and implications for chiropractic. Chiropr Osteopat 2008; 16 : 2.
12. Nazzi V, Franzini A, Messina G, Broggi G. Carpal tunnel syndrome: matching minimally invasive surgical techniques. J Neurosurg 2008; 108(5): 1033–1036.
13. Oertel J, Schroeder HW, Graab M. Dual-portal endoscopic release of the transverse ligament in carpal tunnel syndrome: results of 411 procedures with special reference to technique, efficacy and complications. Neurosurgery 2006; 59(2): 333–340.
14. Serra L, Panagiotopoulos K, Bucclero A, Mehrabi FK, Pescatore G, Santangelo M et al. Endoscopic release in carpal tunnel syndrome: analysis of clinical results in 200 Cases. Minim Invasiv Neurosurg 2003; 46(1): 11–15.
15. Filippi R, Reisch R, El Shki D, Grunert P. Uniportal endoscopic surgery of carpal tunnel syndrome: technique and clinical results. Minim Invasiv Neurosurg 2002; 45(2): 78–83.
16. Keiner D, Gaab MR, Schroeder HWS, Oertel J. Long-term follow-up of dual-portal endoscopic release of the transverse ligament in carpal tunnel syndrome: an analysis of 94 cases. Neurosurgery 2009; 64(1): 131–138.
17. Hwang PY, Ho CL. Minimally invasive carpal tunnel decompression using Knifelight. Neurosurgery 2007; 60 (Suppl 1): ONS162–ONS169.
18. Mackinnon SE. Featured subject: Peripheral Nerve. Surg Neurol 1997; 47 : 105–114.
19. Stütz NM, Gohritz A, Novotny A, Falkenberg U, Lanz U, Schonhoven J. Clinical and electrophysiological comparison of different methods of soft tissue coverage of the median nerve in recurrent carpal tunnel syndrome. Neurosurgery 2008; 62 (Suppl 1): 194–200.
20. Huang JH, Zager EL. Mini-open carpal tunnel decompression. Neurosurgery 2004; 54(2): 397–400.
21. Proubasta IR, Lluch A, Lamas CG, Oller BT, Itatre JP. “Fat pad“ and “little finger pulp“ signs are good indicators of proper release of carpal tunnel. Neurosurgery 2007; 61(4): 810–812.
22. Assmus H. Tendovaginitis stenosans: a frequent complication of carpal tunnel syndrome. Nervenartzt 2000; 71(6): 474–476.
23. Harada K, Nakashima H, Teramoto K, Nagai T, Hoshino S, Yonemitsu H. Trigger digits – associated carpal syndrome: relationship between carpal tunnel release and trigger digits. Hand Surg 2005; 10(2–3): 205–208.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2012 Číslo 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Webové okénko
-
Analýza dat v neurologii
XXXI. Bayesovská vs klasická statistika v medicínských aplikacích - Kdy vlastně začíná Alzheimerova nemoc – nová kritéria mírné kognitivní poruchy a Alzheimerovy nemoci
- Diabetes a schizofrenie
- Prof. MUDr. Stanislav Němeček, DrSc., osmdesátníkem
- IX. medzinárodné afaziologické sympózium, Bratislava
- Mezinárodní sympozium Dystonie a dystonické syndromy
- Multimodální neurozobrazování pomocí simultánního EEG-fMR
- Sonotrombolýza – mechanizmus účinku a její využití v léčbě ischemické cévní mozkové příhody
- Úvodník
- Laboratorní disekce drah laterálního aspektu mozkové hemisféry
- XIV. European Congress of Neurosurgery – Řím
- Variabilita genu pro angiotenzinogen a vnímavost k roztroušené skleróze
- Karpální tunel a neurochirurg – zkušenosti po 2 200 operacích
- Dětská intrakraniální aneuryzmata
- Zrakové funkce nedonošených dětí s perinatálním mozkovým postižením
- Správnost přednemocniční diagnózy cévní mozkové příhody
- Neurologická profesionální onemocnění v České republice v letech 1994–2009
- Rekanalizace akutních uzávěrů mozkových tepen pomocí retrahovatelného stentu
- Vertebroplastika – možnost léčby strukturálně narušených obratlů
- Paraneoplastická polymyozitida u karcinomu prostaty – kazuistika
- Kazuistika Guillainova-Barrého syndromu u pacienta s renálním karcinomem
- Diagnosticky specifické nálezy při posturografickém vyšetření – dvě kazuistiky
- Klinický standard pro farmakoterapii neuropatické bolesti
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vertebroplastika – možnost léčby strukturálně narušených obratlů
- Karpální tunel a neurochirurg – zkušenosti po 2 200 operacích
- Kazuistika Guillainova-Barrého syndromu u pacienta s renálním karcinomem
- Klinický standard pro farmakoterapii neuropatické bolesti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání