-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Trojhladinová ventilácia pľúc (3LV® – 3 level ventilation) – prvé klinické skúsenosti
Tri-level pulmonary ventilation (3LV®) – initial clinical experience
Objective:
To test whether in cases of considerably non-homogenous gas distribution in acute pathological lung conditions it is possible to improve gas distribution into slow broncho-alveolar compartments while decreasing the volume load of the fast compartments, and to improve gas exchange in the lungs while sustaining the principles of “non-injurious ventilation“, by using tri-level (3LV) IPPV.Setting:
Department of Anaesthesiology and Intensive Care Unit.Materials and methods:
Authors applied 3LV ventilation to a group of 12 patients with non-homogenous lung injury. Tri-level ventilation is defined as a type (modification) of IPPV consisting of background ventilation using the CMV, PCV or PS (ASB) ventilation mode and an added level called “on-background ventilation“ consisting of multiple levels of PEEP: PEEP (constant) and PEEPh (PEEP high) with variable frequency and duration of transition between individual levels of PEEP.Results:
The study population consisted of 12 patients with severe non-homogenous lung injury/disorder (atypical pneumonia and ARDS/ALI) who failed to achieve successful ventilation in the PCV mode after a recruitment manoeuvre (PaO₂/FiO₂ = 5–6). After the application of 3LV with respiratory rate of fPCV = 26 ± 4 b . min⁻¹ and PEEPh with frequency of fpeeph = 7 ± 2 b . min⁻¹ reaching minute ventilation (MV) of 12 ± 4 b . min⁻¹ , a considerable improvement in gas exchange was observed within 1–4 hours. Pulmonary shunt decreased from 50 ± 5% to approx. 30 ± 5%. Elimination of CO₂ improved from 7.8 ± 0.5 kPa to less than 6.0 ± 0.3 kPa and PaO₂ increased from 5.4 ± 0.4 kPa to 7.5 ± 1.2 kPa while FiO₂ could be reduced to 0.8–0.4. Alveolar recruitment due to PEEP of 1.2 ± 0.4 kPa which was manifested by an increase in static compliance Cst from 0.18 ± 0.02 l/kPa to 0.3 ± 0.02 l/kPa and later on 0.38 ± 0.05 l/kPa helped to improve gas exchange. Airway resistance (Raw) decreased by more than 30%. The improved aeration of the lungs is considered to be a manifestation of improved gas distribution to the areas with a long time constant. Patients were weaned to pressure support ventilation in 5 ± 1 and later successfully weaned off the ventilator and transferred to a standard ward.Conclusions:
The clinical results support the mathematical and physical simulation results of ventilation using 3LV. The authors conclude that 3LV improved pulmonary gas exchange compared to PCV in 2–4 hours. Tri-level ventilation could be a promising ventilatory mode for the lungs affected by a diffuse non-homogenous pathological process.Keywords:
IPPV – tri-level IPPV – ARDS – ALI
Autoři: Török Pavol; Šalantay Ján; Čandík Peter; Drbjáková Eva; Saladiak Stanislav; Göryová Jana; Popaďák Ján; Lakatoš Ivan
Působiště autorů: OAIM, Vranovská nemocnica n. o., Vranov nad Topľou, Slovenská republika
Vyšlo v časopise: Anest. intenziv. Med., 19, 2008, č. 2, s. 105-109
Kategorie: Intenzivní medicína - Původní práce
Souhrn
Cieľ práce:
Vyskúšať, či pri výrazne nehomogénnej distribúcii plynov v ťažko patologicky postihnutých pľúcach je možné trojhladinovou UVP zlepšiť distribúciu plynov do tzv. pomalých bronchoalveolárnych kompartmentov pri znížení objemového zaťaženia tzv. rýchlych kompartmentov a zlepšiť výmenu plynov v pľúcach pri zachovaní zásad „netraumatizujúcej ventilácie“.Názov a sídlo pracoviska:
Oddelenie anestéziológie a intenzívnej medicíny.Materiál a metóda:
Autori aplikovali v skupine 12 pacientov s nehomogénnym pľúcnym postihnutím trojhladinovú umelú ventiláciu pľúc. Trojhladinovú ventiláciu definujú ako spôsob (modifikáciu) UVP, pričom základnú hladinu ventilácie tvorí ventilačný režim CMV, PCV alebo PS (ASB) a nadstavbu, tzv. ventiláciu na pozadí tvoria dve hladiny PEEP. PEEP (konštantný) a PEEPh (PEEP high) s meniteľnou frekvenciou a trvaním (striedaním) prechodu medzi jednotlivými hladinami PEEP.Výsledky:
U 12 pacientov s ťažkým nehomogénnym poškodením pľúc (atypická pneumónia a ARDS/ALI) zaviedli po málo úspešnej ventilácii v režime PCV, po recruitment manévri (PaO₂/FiO₂ = 5–6 kPa), trojhladinovú ventiláciu pľúc (3LV). Po zavedení 3LV s frekvenciou fPCV = 26 ± 4 d . min⁻¹ a PEEPh s frekvenciou fpeeph = 7 ± 2 d . min⁻¹ pri dosiahnutej minútovej ventilácii MV = 12 ± 4 l . min⁻¹ nastali počas 1–4 hodín výrazne pozitívne zmeny vo výmene plynov v pľúcach. Pri porovnaní zmien po zavedení 3LV došlo k zníženiu pľúcneho skratu z 50 ± 5 % na hodnoty okolo 30 ± 5 %. Zvýšila sa eliminácia CO₂ s poklesom PaCO₂ na hodnoty pod 6 ± 0,3 kPa oproti pôvodnej hodnote 7,8 ± 0,5 kPa a stúplo PaO₂ na hodnoty 7,5 ± 1,2 kPa oproti pôvodnej hodnote 5,4 ± 0,4 kPa, pri znížení FiO₂ na 0,8–0,4.(PaO₂/FiO₂ = 5,5 vs. 13 kPa). Recruitment pľúc pôsobením PEEP = 1,2 ± 0,4 kPa, prejavujúci sa aj zvýšením statickej poddajnosti Cst z hodnôt 0,18 ± 0,02 l/kPa na 0,3 ± 0,02 l/kPa a neskôr až 0,38 ± 0,05 l/kPa, prispel k zlepšeniu výmeny plynov. Odpor dýchacích ciest (Raw) klesol o viac ako 30 %. Zlepšenú aeráciu pľúc hodnotia autori ako prejav aj zlepšenej distribúcie plynov do oblastí s dlhou časovou konštantou. Pacienti boli prevedení po 5 ± 1 dňoch na ventilačný režim PS, s postupným znižovaním ventilačnej podpory boli odpojení od ventilátora a preložení na základné oddelenie.Záver:
Napriek malému súboru klinické výsledky prinajmenšom podporujú výsledky teoretickej matematickej simulácie 3LV v matematickom a fyzikálnom modeli. 3LV zlepšila výmenu plynov v pľúcach v porovnaní s PCV aplikovanej počas prvých 2–4 hodín UVP a môže tak byť nádejným spôsobom pre ventiláciu pľúc postihnutých difúznym nehomogénnym patologickým procesom.Kľúčové slová:
UVP – trojhladinová UVP – ARDS – ALIÚvod
Po matematickom a fyzikálnom modelovaní viachladinovej umelej ventilácia pľúc (MLV –multilvel ventilation) [1] bola trojhladinová ventilácia (3LV) integrovaná do servoventilátora Chirolog SV Alfa+C (Chirana) a po technických skúškach v súlade s normami EN STN, pripravená na klinické použitie [2].
Trojhladinovú ventiláciu môžeme definovať ako režim umelej ventilácie pľúc (UVP) na troch programovateľných hladinách tlaku ( PEEP, PEEPh, Ppc, respektive Pps) [1, 2], pričom aj striedanie tlakových hladín a trvanie pôsobenia tlakových hladín v pľúcach je po nastavení obsluhou riadené softvérom ventilátora. Programované parametre sú kompatibilné aj so spontánnym dychovým úsilím pacienta.
Materiál a metodika
Po prvých skúsenostiach s ventiláciou nepostihnutých pľúc sme aplikovali 3LV u 4 pacientov s výraznou nehomogenitou distribúcie plynov pri obojstrannom pľúcnom poškodení závažného charakteru. Všetci štyria pacienti mali na RTG pľúc splývavé, viac či menej homogénne zatienenie dolných 2/3–3/4 oboch pľúcnych polí, spojené s respiračnou insuficienciou, až zlyhaním, vyžadujúcim okamžité riešenie zavedením UVP. U dvoch pacientov sa jednalo o atypickú pneumóniu, u jedného o masívny edém pľúc spojený s hypostatickou pneumóniou a u jedného ALI/ARDS po polytraume so závažným hemoragicko-traumatickým šokom. Demografické údaje a údaje o diagnózach sú v tabuľkách 1 a 2.
Tab. 1. Časové konštanty multikompartmentného modelu 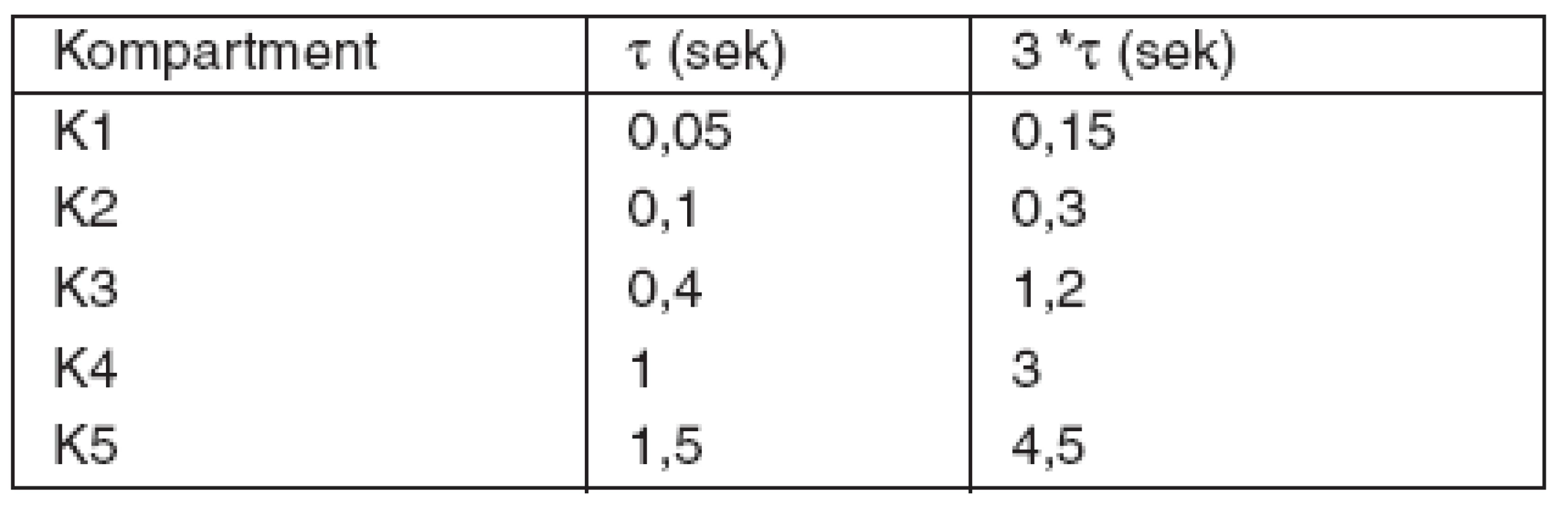
Tab. 2. Teoreticky optimálne frekvencie pre jednotlivé kompartmenty 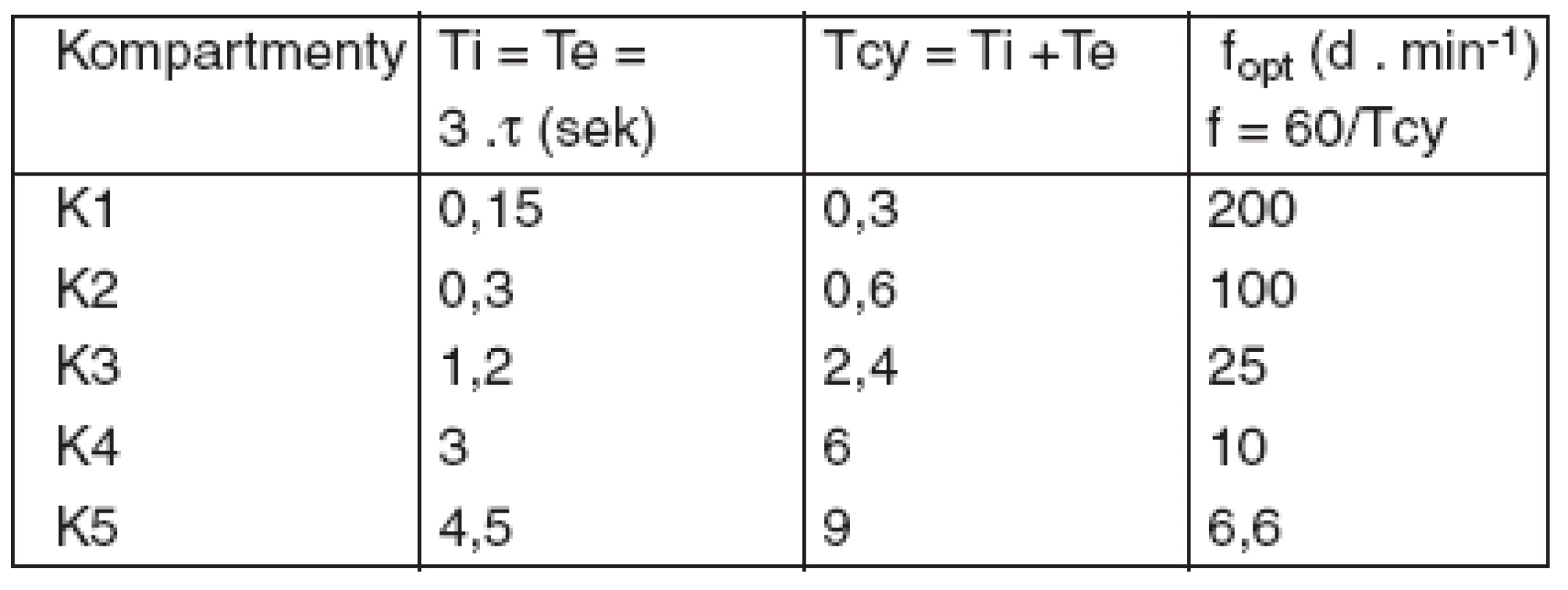
Dvaja pacienti boli už intubovaní a privezení na OAIM, u dvoch sme indikovali orotracheálnu intubáciu a UVP ihneď pri prijatí. Všetci pacienti boli prvých 48–72 hodín sedovaní (GCS 5–6) midazolamom v dávke 0,025–0,085 mg . kg-1. hod-1 a fentanylom v dávke 0,3–0,75 ug . kg-1. hod-1 kontinuálnou aplikáciou a pripojení na ventilátor Chirolog SV alfa+C (Chirana) v režime PCV. Nastavenie ventilačných parametrov sme robili podľa princípov „netraumatizujúcej ventilácie“ (VT < 6,5 ml . kg-1, f ≥ 18 d . min-1, PEEP 0,08 – 0,1 kPa/10 kg hmotnosti, Ti% = 40). FiO2 = 1,0 vynútené hodnotou PaO2 < 5–6 kPa, PaO2/FiO2 = 5–6 kPa. Odporúčané maximálne tlaky v dýchacích cestách Paw (3–3,5 kPa) nebolo možné vždy dodržať.
Počas prvých hodín sme sa snažili urobiť „recruitment pľúc“, ktorý je hlavne u pacientov s pneumóniou vždy dosť problematický. Cestou zvyšovania PEEP a kontinuálnym monitorovaním hodnôt statickej poddajnosti pľúc Cst, krivky Cst a V/P sľučky, ako aj ETCO2, respektive produkcie CO2 (VECO2) sme sa snažili dosiahnuť čo najvyššiu poddajnosť a zlepšenie difúznej kapacity alveolokapilárnej membrány. Adverzné účinky na hemodynamiku nám dovolili vystúpiť s PEEP len na hodnoty 1,2 ± 0,4 kPa. Pre pretrvávajúce problémy s oxygenáciou (pri FiO2 = 1,0) a elimináciou CO2 sme sa rozhodli po 2–4 hodinách UVP v režime PCV aplikovať ventilačný režim 3LV.
Parametre 3LV sme nastavovali na teoreticky modelované hodnoty matematickým modelom vyhodnocujúcim dynamickú exspiračnú časovú konštantu (τedyn), ktorá je na ventilátore kontinuálne monitorovaná [3]. Grafická podoba odporúčania vygenerovaná matematickým modelom bola k dispozícii pri ventilátore, viď obr. 1.
Obr. 1. Matematický model odporúčaného nastavenia frekvencií ventilácie v cykloch PCV a v cykloch PEEPh v závislosti od meranej hodnoty exspiračnej časovej konštanty (τedyn) na ose „X“ 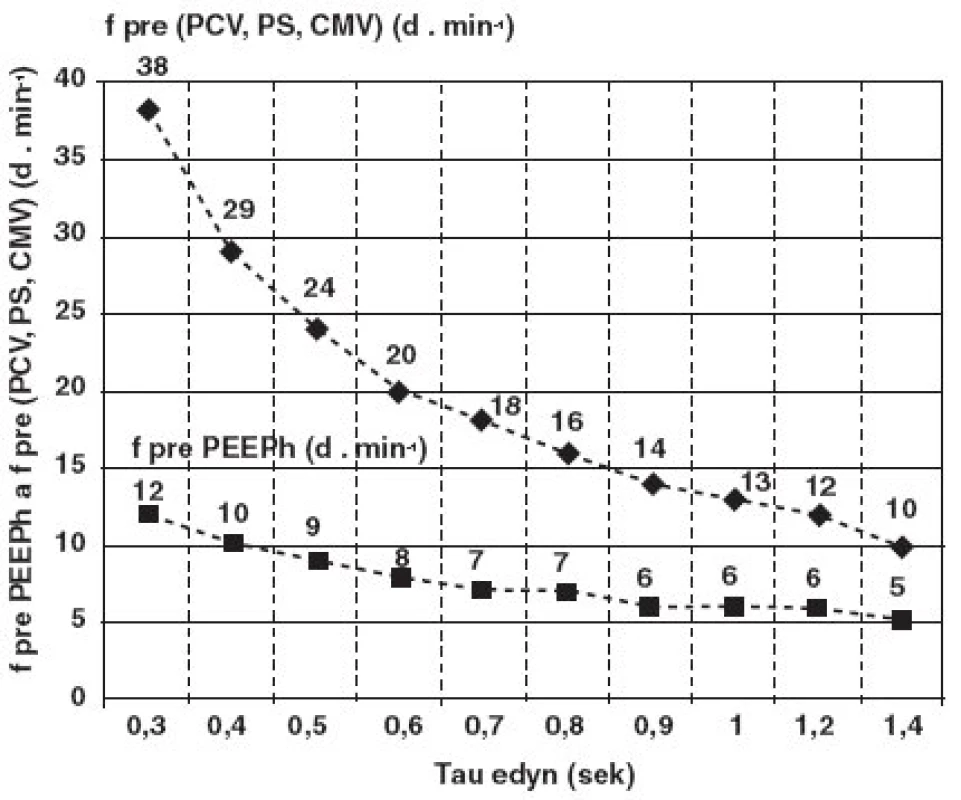
Hodnoty frekvencie ventilácie v cykle PCV sme nastavili na fpcv = 26 ± 4 d . min-1, hodnoty frekvencie striedania PEEPh (PEEP high) fpeph = 7 ± 2 d . min-1, so striedaním tlakov PEEP: PEEPh = 1 : 1. Tlaky Ppc a PEEPh na hodnoty nevyhnutné pre dostatočnú výmenu plynov, t. j. udržanie zvolenej minútovej ventilácie. Tlak – pressure control (Ppc) = 1,6 ± 0,9 kPa, a PEEPh = 0,9 ± 0,3 kPa. Pomer časov inspíria a exspíria v cykloch PCV bol nastavený Ti : Te = 1 : 1,5 (Ti% = 40).
Priebehy tlakovej a prietokovej krivky zobrazovanej na obrazovke ventilátora sú na obrázku 2.
Obr. 2. Priebeh tlakovej a prietokovej krivky odfotenej z obrazovky ventilátora Šípkami sú znázornené hodnoty jednotlivých nastavovaných parametrov. 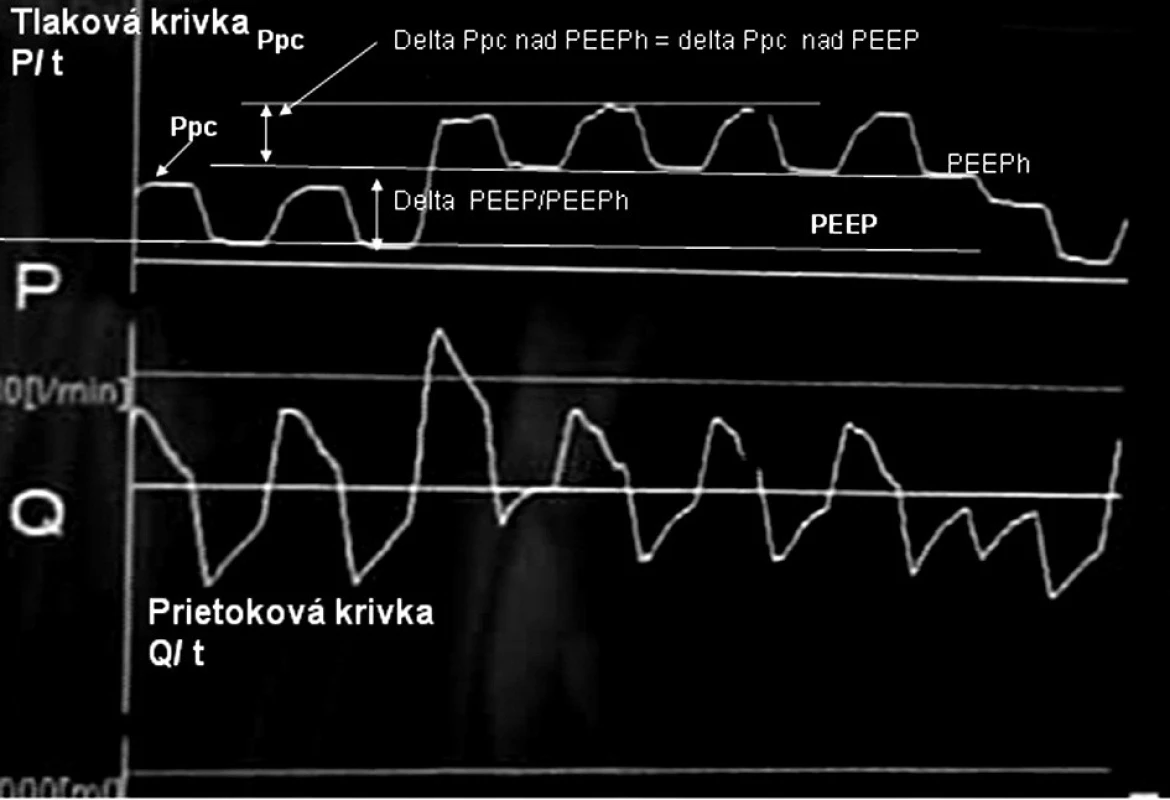
U všetkých pacientov bola kanylovaná centrálna véna. Bolo zavedené monitorovanie centrálneho venózneho tlaku (CVT), EKG, SpO2, ETCO2, VECO2, TK, pulzovej frekvencie, teploty diurézy, pľúcnej mechaniky, časovej konštanty (τedyn), statickej poddajnosti (Cst), odporu dýchacích ciest (Raw), parametrov UVP a krvných plynov. Farmakoterapia a terapia ATB bola vedená podľa základného ochorenia (obr. 3, 4, 5). Dobutamin kvôli zvýšeniu inotropie sme aplikovali v 3 prípadoch, počas prvých 48 ± 10 hodín liečby, v dávke 4,1 ± 1,5 ∝g . kg-1. hod-1 tak, aby sme udržali stredný arteriálny tlak (MAP) nad 75–80 mm Hg.
Obr. 3. Typický RTG nález pred napojením na UVP 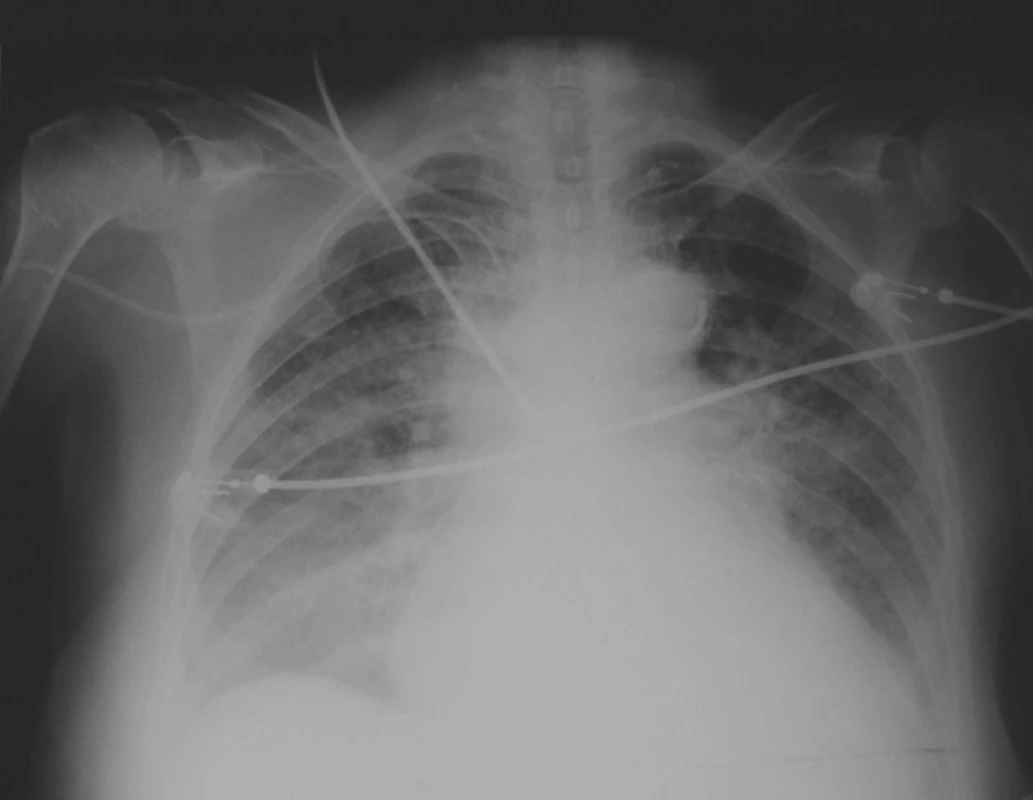
Obr. 4. Typický CT scan pred aplikáciou recruitment manévru a zavedením trojhladinovej UVP 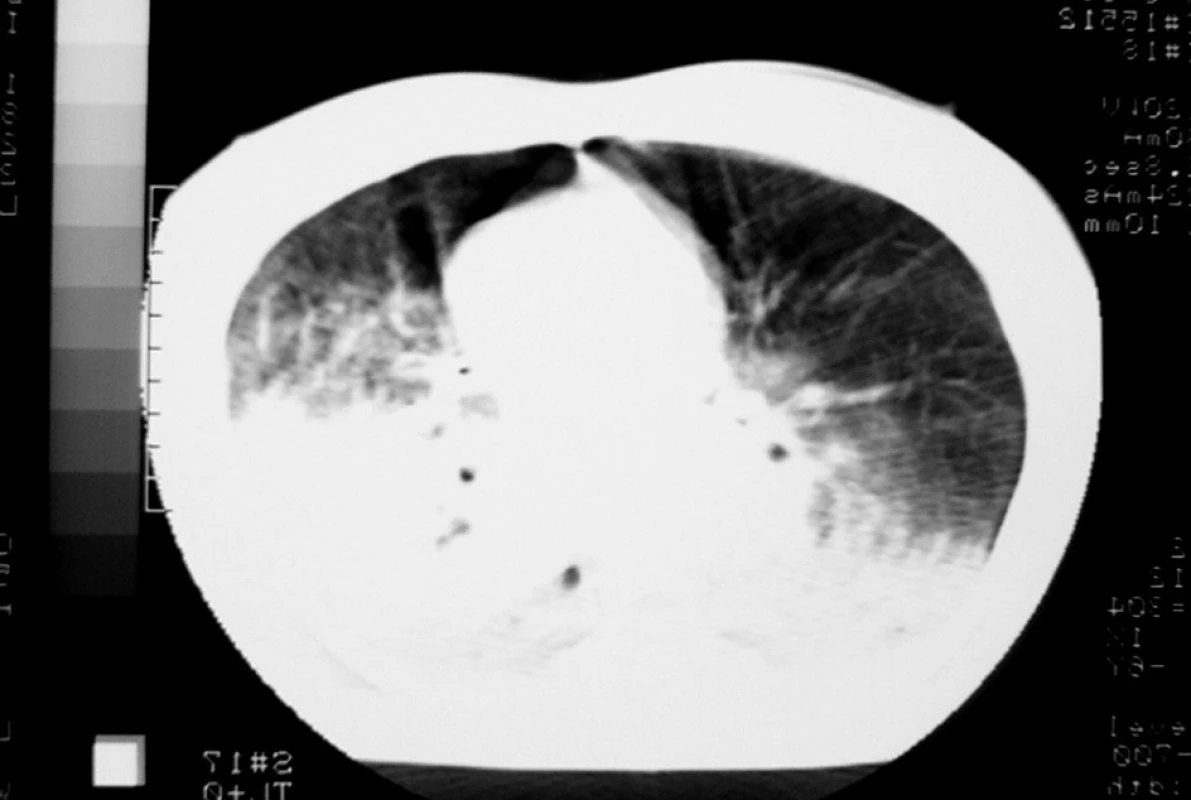
Obr. 5. RTG nález pred odpojením od ventilátora 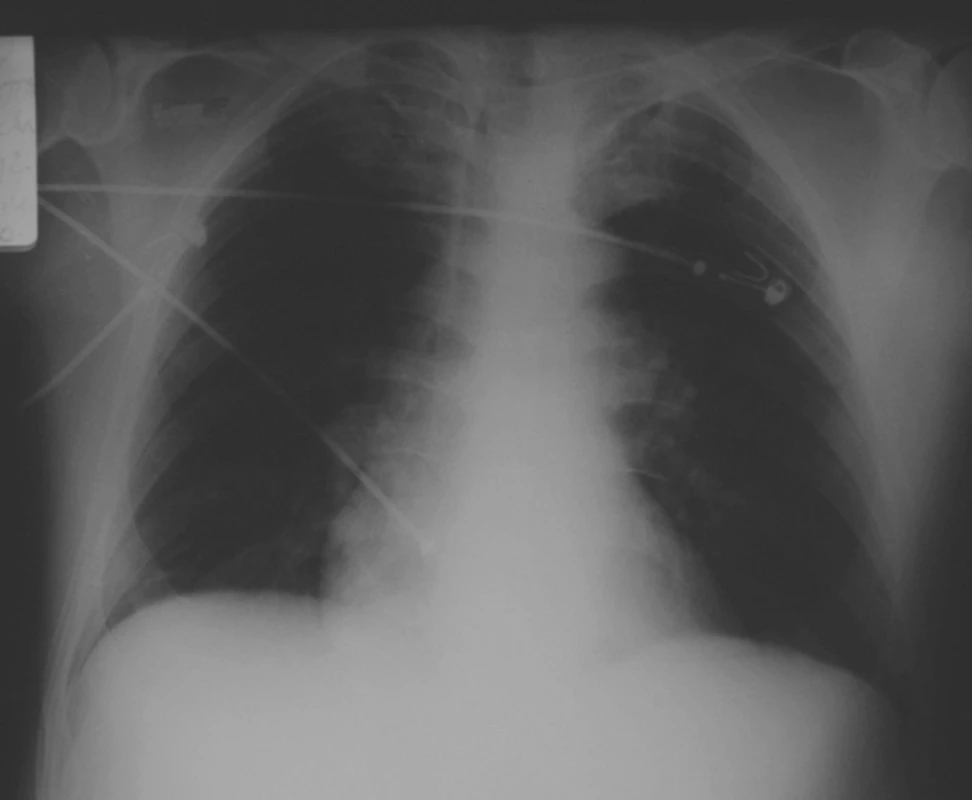
Výsledky sme štatisticky nehodnotili, pretože sa jedná o prvé skúsenosti s ventilačným režimom 3LV a malý súbor pacientov. Priemerné hodnoty vyhodnocovaných veličín sú v grafoch.
Výsledky
V režime 3LV sme pacientov ventilovali 5 ± 1 deň a postupne sme – po zlepšení klinického stavu a RTG i laboratórnych parametrov a po znížení sedácie – prechádzali na režim pressure support (PS) až do času odpojenia pacienta od ventilátora. Celková dĺžka UVP bola 6–10 dní. Všetci pacienti boli úspešne odpojení od UVP a preložení na základné oddelenie. Veličiny, ktoré považujeme za rozhodujúce, sme monitorovali, sú znázornené na nasledujúcich grafoch a zobrazujú prvých 5 dní 3LV až do prechodu na režim pressure support (PS), kedy bol stav pacientov stabilizovaný a boli pripravovaní na odpojenie od UVP.
Po pripojení na UVP sa pohybovali hodnoty pľúcneho shuntu (Qs/Qt) okolo 50 ± 5 %, ktoré klesli po 6 hodinách na 35 ± 5 % a po ďalších 6–12 hodinách pod 30 %, čo sme považovali za dobrý výsledok.
Monitorovali sme aplikované tlaky v okruhu ventilátora, ktoré sú znázornené na grafe 1.
Graf 1. Priemerné hodnoty tlakov aplikovaných v uvedených časových úsekoch počas ventilácie v režime PCV a počas trojhladinovej ventilácie (n = 4) 
Z grafu je zrejmé, že ak sme na začiatku UVP aplikovali relatívne vysoké špičkové tlaky (Paw okolo 4 kPa) pre dosiahnutie nevyhnutnej výmeny plynov, po niekoľkých hodinách 3LV sme mohli tlakové pomery podstatne viac optimalizovať na hodnoty okolo 3,5 kPa a nižšie.
Hodnoty výmeny plynov, pH a potrebnej FiO2 v dýchacej zmesi pre primeranú oxygenáciu s PaO2 > 7 kPa, sú na grafe 2.
Graf 2. Trendy priemerných hodnôt krvných plynov, pH a aplikovanej koncentrácie O2 v dýchacej zmesi (n = 4) 
Z výsledkov je zrejmé, že už po 2 hodinách 3LV sme zistili výrazné zlepšenie výmeny plynov a asi po 4–6 hodinách sme postupne mohli znížiť FiO2 na 0,8–0,4, (PaO2/FiO2 = 7,6–13 kPa), čo považujeme z hľadiska rizík UVP s vysokým FiO2 za zásadné. Hodnoty vitálnych funkcií sú zobrazené na grafe 3. Po zmene TK pri iniciálnom recruitmente, kedy výraznejšie poklesol, sa tlak krvi stabilizoval, určite aj zásluhou objemového doplnenia cievneho riečišťa a katecholamínov.
Graf 3. Trendy vitálnych funkcií (priemerné hodnoty) a úroveň sedácie pacientov (GCS skóre, n = 4) 
Priebeh ventilácie a zmeny pľúcnej mechaniky sú znázornené na grafe 4.
Graf 4. Trendy (priemerné hodnoty) parametrov pľúcnej mechaniky a VT sledujúce postupné klinické zlepšovanie stavu pacientov (n = 4) 
Z výsledkov je zrejmé, že zásadným problémom bola aj veľmi nízka poddajnosť pľúc, ktorá sa začala upravovať po prvej fáze recruitmentu a potom postupne po 4–12 hodinách, kedy došlo aj k zmenšeniu rezistencie dýchacích ciest (Raw). Po zavedení režimu 3LV, aj napriek veľmi nízkej Cst a relatívne veľmi vysokému odporu Raw, došlo pomerne rýchlo k výraznému zlepšeniu výmeny plynov v pľúcach do niekoľkých desiatok minút až hodín.
Diskusia
Hľadanie spôsobov ventilácie pacientov s difúznym nehomogénnym poškodením pľúc pri zachovaní zásad „netraumatizujúcej ventilácie“ predstavuje problém, ktorý nebol doposiaľ adekvátne vyriešený [4]. Nehomogenita distribúcie plynov do oblastí rôzne postihnutých patologickým procesom s rozdielnymi časovými konštantami (τdyn) nemôže byť optimalizovaná konvenčnými ventilačnými postupmi [1, 5].
Aplikáciou 3LV môžeme dosiahnuť redistribúcu alebo zlepšenú distribúciu plynov z kompartmentov s krátkou časovou konštantou do oblastí s dlhšou časovou konštantou. Aj pri minimálnom alebo žiadnom zvýšením minútovej ventilácie sa 3LV prejavila znížením skratov a zlepšením oxygenácie i eliminácie CO2 [1, 2].
Distribúcia ventilácie do oblastí s dlhou časovou konštantou, zvyčajne obštrukčných oblastí, môže viesť k zlepšeniu aerácie týchto partií, čo vedie k zlepšeniu výmeny plynov, ale môže podporovať recruitment pľúc práve v takto postihnutých kompartmentoch. Podobne pozitívny vplyv sa prejavil aj na znížení pľúcnych skratov, čo je pri zlepšení distribúcie plynov pochopiteľné [6].
Záver
Prvé klinické skúsenosti s trojhladinovou ventiláciou (3LV) predstavujú, aj to len do určitej miery, možnosti uvedeného spôsobu UVP, ktoré sme doposiaľ riešili v teoretickej rovine. Napriek tomu, že pre minimálny súbor pacientov sme štatistické vyhodnocovanie nerobili, trendy parametrov, ktoré sme merali a prezentujeme vo výsledkoch prinajmenšom podporujú výsledky teoretickej matematickej simulácie 3LV v matematickom a fyzikálnom modeli. Môžeme povedať, že 3LV zlepšila výmenu plynov v pľúcach v porovnaní s PCV aplikovanej počas prvých 2–4 hodín UVP a že môže byť nádejným spôsobom pre ventiláciu pľúc postihnutých difúznym nehomogénnym patologickým procesom. Je zrejmé, že až širšie klinické skúsenosti s vyšším počtom pacientov, ich porovnanie s klasickými spôsobmi UVP a štatistické hodnotenie môže priniesť potvrdenie výsledkov, ktoré boli naznačené.
Došlo 14. 2. 2007.
Přijato 6. 1. 2008.
Adresa pro korespondenci:
h. Doc. MUDr. Pavol Török, CSc.
E. Urxa 14
093 01 Vranov n/Topľou
Slovensko
e-mail: torokp@t-zones.sk
Zdroje
1. Török, P. Teória a matematický model viachladinovej umelej ventilácie pľúc. Anest. intenziv. Med., 2008, 19, 2, s. 96–103.
2. Chirana, s. r. o., Stará Turá Návod na obsluhu servoventilátora Chirolog SV ALFA+C. 2006.
3. Török, P., Májek, M., Kolník, J. Je časová konštanta Tau (τ) pri umelej ventilácii pľúc konštantou? Teoretický a fyzikálny model. Anest. neodklad. Péče, 2001, 12, s. 291–297.
4. Gattinoni, L. et al. Lung structure and function in different stages of severe ARDS. J. Amer. Med. Assoc., 1994, 271, p.1772–1779.
5. Török, P. Multilevel ventilation. In Zborník z konferencie Ruskej akadémie vied – Akútne zlyhanie pľúc. Piešťany-Moskva 30. 9.–3. 10. 2006, 187 s.
6. Oczenski, W. et al. Breathing and mechanical support. Blackwell Science : Vienna 1997, s. 236.
Štítky
Anesteziologie a resuscitace Intenzivní medicína
Článek Zprávy ČSARIMČlánek Poznámka k pětiletému výročí
Článek vyšel v časopiseAnesteziologie a intenzivní medicína
Nejčtenější tento týden
2008 Číslo 2- Jak souvisí postcovidový syndrom s poškozením mozku?
- Perorální antivirotika jako vysoce efektivní nástroj prevence hospitalizací kvůli COVID-19 − otázky a odpovědi pro praxi
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
- Léčba akutní pooperační bolesti z pohledu ortopeda
-
Všechny články tohoto čísla
- Trojhladinová ventilácia pľúc (3LV® – 3 level ventilation) – prvé klinické skúsenosti
- Epidemiologie invazivní kandidózy a kandidémie – stále aktuální problém
- Zprávy ČSARIM
- Report of the meeting of the Section and Board of Anaesthesiology (SBA) Istanbul, Saturday 17th November 2007
- Minimal Monitoring Standards in the Perioperative Period
- Poznámka k pětiletému výročí
- Nozokomiální versus komunitní infekce na JIP
- Laryngeální maska LMA-ProSeal™ – bezpečná možnost zajištění dýchacích cest pro laparoskopické cholecystektomie
- Použití intramuskulárního podání dexmedetomidinu u popálených – předběžné výsledky
- Intravenózní sedace kombinací dexmedetomidinu a ketaminu u operací v místní anestezii
- Klasifikace infekcí v intenzivní péči, srovnání inkubační doby a nosičství
- Teória a zjednodušený matematický model viachladinovej umelej ventilácie pľúc
- Anesteziologie a intenzivní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Nozokomiální versus komunitní infekce na JIP
- Epidemiologie invazivní kandidózy a kandidémie – stále aktuální problém
- Laryngeální maska LMA-ProSeal™ – bezpečná možnost zajištění dýchacích cest pro laparoskopické cholecystektomie
- Trojhladinová ventilácia pľúc (3LV® – 3 level ventilation) – prvé klinické skúsenosti
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



