-
Medical journals
- Career
Dysfunkce dolních močových cest u dětí
Authors: MUDr. Zdeněk Dítě
Authors‘ workplace: Subkatedra dětské urologie IPVZ, Praha ; Urologická klinika 1. LF UK a VFN, Praha
Published in: Urol List 2007; 5(1): 42-45
Overview
Dysfunkce dolních močových cest postihuje velké množství dětí všech věkových skupin. Většinou se jedná o reflektorické postižení charakterizované mikčními obtížemi a infekcí dolních močových cest. Naopak neurogenní dysfunkce představují závažná onemocnění a nebezpečí postižení horních močových cest, problémy s inkontinencí, infekcí močových cest a psychosociálními komplikacemi. Prvním krokem v léčbě všech postižených dětí je úprava pitného a mikčního režimu společně s nápravou toaletních návyků. Následuje farmakologická léčba a eventuálně autokatetrizace. Chirurgická léčba je rezervována pro pacienty s komplikovanými formami dysfunkce, perzistující inkontinencí a postižením horních močových cest. Většina dětí je vyléčena již během dětství.
Klíčová slova:
dysfunkce dolních močových cest, infekce močových cest, autokatetrizaceÚVOD
Některou z forem dysfunkcí dolních močových cest trpí 10–25 % dětí [1]. Postihují dětské pacienty všech věkových skupin. Tyto poruchy tvoří nehomogenní skupinu chorob, od vrozených vad, které jsou diagnostikovatelné již prenatálně (myelodysplazie), až po funkční poruchy dolních cest močových, které se projevují často v předškolním věku.
SYMPTOMATOLOGIE
Projevy mikčních poruch jsou značně variabilní, což je kromě jiného dáno i tím, že akt močení prochází fyziologickým postnatálním vývojem s relativně velkým a individuálním časovým rozptylem. U řady pacientů nacházíme poruchu funkce dolních močových cest (DMC) při vyšetřování jiných urologických chorob, jako je vezikoureterální reflux (VUR), recidivující infekce močového měchýře (RIMC) atd. Mikční symptomy se obtížně hodnotí zejména u dětí nižších věkových kategorií, nebo se může jednat pouze o projevy opoždění vývoje mikčních reflexů. Dolní cesty močové tvoří jeden funkční celek, ve kterém může organická porucha sekundárně vyvolat další poruchy funkční a naopak. Některé závažnější poruchy močení mohou mít velmi rychle devastující vliv na funkci ledvin a močovodů – neurogenní dysfunkce dolních močových cest (NDDMC). Naproti tomu celá řada nonneurogenních dysfunkcí dolních močových cest (NNDDMC) nemá ani při dlouhodobém působení na funkci horních cest močových negativní vliv, nejsou-li provázeny recidivujícími infekcemi močových cest. V popředí zájmu je tedy zvláště časná diagnostika závažných zejména neurogenních poruch, spojených s rizikem deteriorace funkce ledvin. Významnou úlohu zde sehrává screeningové prenatální či časně postnatální ultrazvukové a biochemické vyšetření.
KLASIFIKACE
Table 1. Klasifikace funkčních poruch dolních močových cest. 
NEUROGENNÍ PORUCHY MOČENÍ
U těchto poruch je přítomno neurologické onemocnění (tab) [3].
Klinický obraz
Děti jsou postiženy nejčastěji kombinací evakuačních problémů (obtížné přerušované močení s použitím auxiliárních vyprazdòovacích mechanizmů) a inkontinence.
Inkontinence moči je způsobená neurogenní hyperaktivitou močového měchýře, kombinovanou až ve 40 % případů s poruchou relaxace zevního svěrače, tzv. dyssynergií detruzorosfinkterickou (DSD). Tato porucha je nejnebezpečnější variantou, hrozící již do 3 let věku dítěte poškozením horních močových cest (vezikoureterální reflux, obstrukce, urolitiáza, v pokročilém stadiu porucha funkce ledvin, chronická renální insuficience a metabolická acidóza se všemi následky včetně růstových poruch). Pokud není DSD přítomna, je postižení ledvin závislé na přítomnosti vezikorenálního refluxu a infekci močových cest.
Diagnostika
Děti s myelodysplazií by měly být vyšetřeny již v kojeneckém věku [4]. Měříme porce moči vážením plen, postmikční rezidua, sledujeme charakter mikce. Hodnotíme dále kontinenci moči a stolice, evakuační schopnosti měchýře.
Vyšetříme ultrazvukem močový měchýř (kapacita, trabekulizace, síla detruzoru) a horní močové cesty. Provedeme videourodynamické vyšetření (VDUD) (obr. 1). VDUD se provádí většinou v rámci krátké hospitalizace. K vyšetření přichází pacient s negativním výsledkem bakteriologického rozboru moči. Katétr se zavádí v předstihu na oddělení. Součástí úvodního vyšetření je kompletní laboratorní screening. Podle stavu horních močových cest doplòujeme i izotopové vyšetření (scintigrafii ledvin). U komplikovaných dysfunkcí s VUR, cystolitiázou či podezřením na organickou infravezikální obstrukci provádíme kalibraci a panendoskopii.
Image 1. Videourodynamické vyšetření [5]. ![Videourodynamické vyšetření [5].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/5459edc14c6fe95aae053d30559d98ed.jpg)
Na základě výsledků úvodního vyšetření klasifikujeme funkční poruchu. Nejčastěji se setkáváme s neurogenní hyperaktivitou močového měchýře, která je v polovině případů kombinovaná s DSD. Méně se setkáváme s inkompetencí uretry způsobenou buï poruchou inervace zevního svěrače, nebo jeho fibrotizací.
Léčba
Základem léčby je u všech pacientů úprava pitného a mikčního režimu. Děti pijí v kratších časových intervalech menší porce tekutin, močí v takových časových intervalech, aby předešly vzniku urgencí, nejdéle však po 2 hodinách. Při močení co nejdokonaleji relaxují, v klidu a eventuálně opakovaným domočením se snaží vyprázdnit celý obsah močového měchýře. Součástí je také nácvik správné toaletní pozice, péče o pravidelnou stolici a dietetická opatření (zákaz potravin s kofeinem, coca-coly, kořeněné stravy, většího množství citrusových plodů, doporučení rostlinných extraktů s obsahem brusinek, borůvek, jogurtů atd). Tato opatření jsou shrnovaná v současnosti pod termín „uroterapie“.
Pacientům v případě hyperaktivního měchýře podáváme parasympatolytika a spazmolytika, u dětí s dyssynergií myorelaxancia či alfa-sympatolytika. Děti s přetrvávajícími evakuačními problémy jsou zavedeny na režim čisté intermitentní katetrizace (CIC). Stále širšího uplatnění se dostává intravezikální léčbě (spazmolytika, botulotoxin atd). Další léčebnou modalitou je elektrostimulační či elektromodulační léčba. Při neúspěchu konzervativní léčby je volena operační léčba – augmentace močového měchýře. Při insuficienci sfinkterového mechanizmu je doplòována plastikou či okluzí hrdla močového měchýře. Evakuace DMC je pak zajišována katetrizací prostřednictvím apendikostomie.
Prognóza
Prognóza je závislá od závažnosti dysfunkce. Při vhodně volené léčbě dosáhneme u většiny pacientů uspokojivé evakuace močových cest, velmi dobré (kompletní) kontinence a zabráníme postižení horních močových cest [5]. Rozhodující význam přitom má trvalé dodržování léčebného režimu.
Dispenzarizace
Pacienti jsou trvale dispenzarizováni nefrology, urology a v závislosti na závažnosti základního onemocnění také neurology. Děti s dekompenzovanou formou dysfunkce (postižení horních močových cest, těžká inkontinence, opakované pyelonefritidy) jsou kontrolovány v intervalech 3 měsíců i kratších. Je-li porucha dlouhodobě stabilizována klinicky a urodynamicky, děti jsou bez známek postižení horních močových cest, omezujeme se v dispenzarizačním programu na bakteriologické vyšetření moči a ultrazvukovou kontrolu postmikčního rezidua. Urodynamickou či rentgenologickou kontrolu provádíme v intervalu 12–36 měsíců.
NONNEUROGENNÍ PORUCHY MOČENÍ
Tyto dysfunkce vznikají jako reflektorické poruchy s podílem nerovnoměrného a opožděného dozrávání centrálních nervových struktur. Charakterizuje je negativní neurologický nález. Vyskytují se široce a často nerozpoznány či skryty za jinými obtížemi jako recidivujícími infekcemi močových cest nebo vezikoureterálním refluxem. V předškolním věku se vzhledem k fyziologické nezralosti reflexů vyšetřují pouze děti s výraznými mikčními obtížemi, známkami postižení horních močových cest, recidivujícími uroinfekcemi atd [5].
Klinický obraz
Jednotlivé typy nonneurogenních dysfunkcí jsou charakterizovány a klasifikovány podle převládajících klinických příznaků [6]:
- urgentní syndrom: frekventní mikce, urgence, urgentní inkontinence, překotné močení („supervoiding“)
- syndrom dysfunkčního močení: přerušované močení, oslabený proud, urgence nepravidelné mikční intervaly, pocit nedokonalého vymočení, IMC
- hypoaktivní měchýř (underactive bladder, původně lazy bladder syndrom) – – málo frekventní močení, oslabený proud, přerušované močení, postmikční rezidua, IMC
- nonneurogenní neurogenní měchýř (Hinmanův syndrom) – dyssynergní mikce s kombinovanou poruchou evakuace (obstrukční symptomy) a urgencemi [7]. Neléčený pacient je ohrožen postižením horních močových cest s chronickou renální insuficiencí.
- primární monosymptomatická noční enuréza – charakterizovaná nočním pomočením bez suchého intervalu a bez denní symptomatologie. Nejsou přítomny infekce močových cest [8].
Diagnostika
V rámci odběru anamnézy se ptáme mimo jiné na neurologické obtíže, na vývoj hygienických návyků, kontinenci moče a stolice. Základní informace poskytuje mikční a pitná karta [9]. Informuje nás o mikčních porcích, frekvenci močení, urgencích, o příjmu tekutin. U nejmenších dětí je nahrazena tzv. 4hodinovým monitoringem, při němž je batole kontinuálně sledováno rodičem, registrována každá mikce, měřeny časové intervaly, váženy pleny a zaznamenávány eventuální mikční obtíže. Paralelně je bilancován i příjem tekutin. Nejčastěji využíváme neinvazivní vyšetřovací metody (laboratorní vyšetření moči, parazitologické vyšetření, uroflowmetrii s elektromyografií pánevního dna, ultrazvukové vyšetření ledvin a močového měchýře, reziduální profil, izotopové vyšetření ledvin atd). Při podezření na závažnější dysfunkci postupujeme obdobně jako při vyšetření neurogenních dysfunkcí – provádíme (video)urodynamické vyšetření, mikční cystouretrografii, kalibraci uretry (při obstrukčních symptomech), eventuálně panendoskopii. Rozhodující význam má u komplikovaných dysfunkcí neurologické vyšetření, elektroencefalografie, nativní snímek páteře a eventuálně NMR či CT páteře. Tato vyšetření nám umožní odlišit v diferenciální diagnostice nonneurogenní a neurogenní dysfunkci.
Léčba
Základním prvkem v léčbě nonneurogenních dysfunkcí je úprava pitného a mikčního režimu (viz léčba neurogenních dysfunkcí). Při neúspěchu režimové léčby indikujeme u dysfunkcí, založených na diskoordinaci sfinkterické aktivity rehabilitaci pánevního dna (obr. 2). U nonneurogenních dysfunkcí je rehabilitační léčba na rozdíl od neurogenních dysfunkcí úspěšná až v 80 % případů.
Image 2. Rehabilitace pánevního dna (biofeedback). 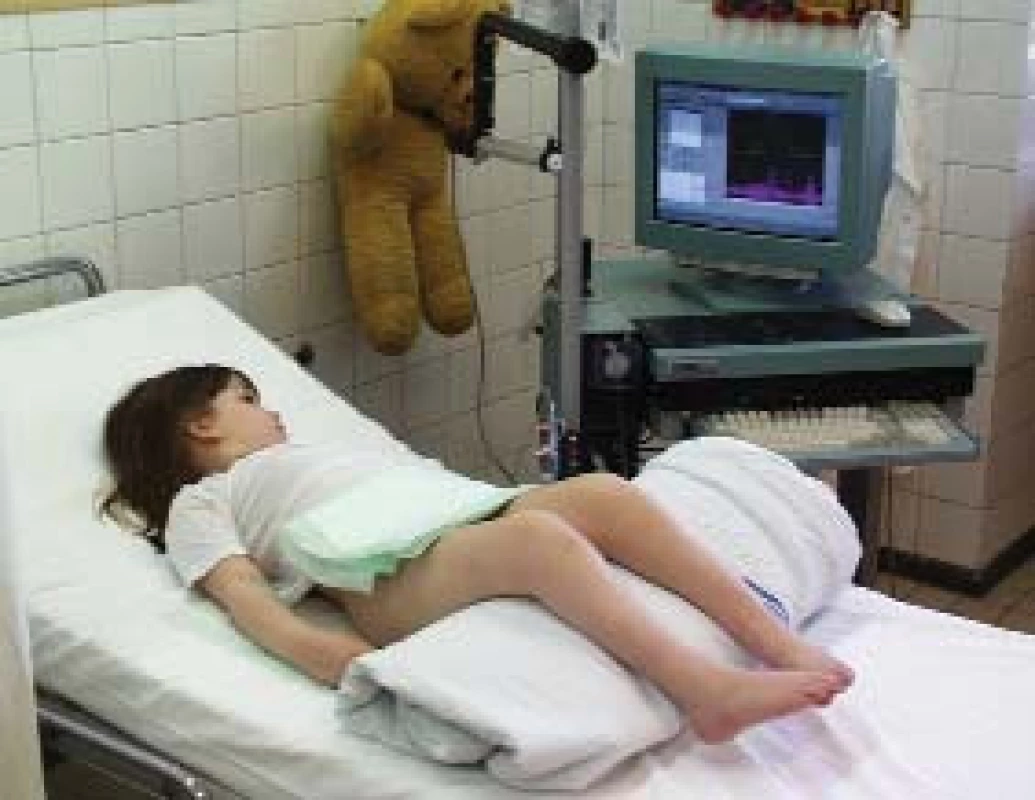
U dětí s prokázanou hyperaktivitou detruzoru používáme farmakoterapii spazmolytiky. Při poruchách evakuace močového měchýře volíme léčbu alfa-sympatolytiky. Pro tuto léčbu ale nejsou dosud k dispozici standardy, chybí rozsáhlejší klinické studie. V pokročilých případech, nereagujících na režimovou léčbu a farmakoterapii zavádíme čistou intermitentní katetrizaci. Autokatetrizaci lze rovněž použít pro intravezikální instilaci spazmolytik. Současně s léčbou dysfunkce dolních močových cest léčíme poruchy evakuace stolice [10].
Prognóza
Prognóza postižení je závislá od závažnosti dysfunkce. Většina těchto dysfunkcí jeví tendenci ke spontánní nápravě, která je podmíněna fyziologickým dozráváním CNS. K akceleraci tohoto procesu dochází zejména mezi 11. a 13. rokem věku dítěte. Vhodně volená léčba tento proces urychluje a u závažnějších dysfunkcí zabrání postižení horních močových cest. Zásadní význam má dlouhodobé dodržování léčebného režimu.
ZÁVĚR
Léčba poruch močení u dětí je v naprosté většině případů interdisciplinárním problémem. Většina dětí se obtíží s výjimkou nejtěžších dysfunkcí zbavuje již ve školním věku. Předpokladem je též trpělivost a systematičnost rodiny v dodržování relativně komplikovaných režimových opatření.
MUDr. Zdeněk Dítě
Urologická klinika 1. LF UK a VFN, Praha
Subkatedra dětské urologie IPVZ, Praha
Ke Karlovu 6, 128 00 Praha 2
e-mail: zdenekdite@seznam.cz
Sources
1. Hellström AL. Urotherapy in children with dysfunctional bladder. Scand J Urol Nephrol 1999; 33 : 49-52.
2. Bankhead RW. Evaluation and treatment of children with neurogenic bladders. J Child Neurol 2000; 15(3): 141-149.
3. Bauer SB. Pediatric Neurourology. In: Krane RJ, Siroky MB (eds). Clinical Neurourology. Boston: Little, Brown 1979 : 275-294.
4. Hanuš T. Diagnostika a terapie dysfunkcí dolních močových cest. Praha: ILF 1997.
5. Dítě Z. Poruchy močení z funkčních a anatomických příčin u dětí. Urolog pro praxi 2004; 5(3): 112-115.
6. Hjalmas K. Functional daytime incontinence: definitions and epidemiology. Scand J Urol Nephrol 1992; 141(suppl): 39-46.
7. Hinman F. Non-neurogenic bladder (Hinman´s syndrome) fifteen years later. J Urol 1986; 136 : 769-773.
8. The Standardisation of Terminology of Lower Urinary Tract Function in Children and Adolescents: Report from the Standardisation Committee of the International Children´s Continence Society (ICCS) 2005.
9. Hellerstein S, Linebarger JS. Voiding dysfunction in pediatric patients. Clin Pediatra 2003; 42 : 43-49.
10. Giramonti KM, Kogan BA, Agboola OO et al. The association of constipation with childhood urinary tract infection. J Ped Urol 2005; 1 : 273-278.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2007 Issue 1-
All articles in this issue
- Vezikoureterální reflux
- Poruchy sexuální diferenciace
- Obstrukční uropatie dětského věku
- Hypospadie: optimální možnosti řešení
- Problematika urolitiázy u dětského pacienta: přinesla moderní doba nové možnosti?
- Kryptorchizmus: kdy načasovat a jakou léčbu provést?
- Varikokéla: kdy načasovat a jakou léčbu provést?
- Fimóza v dětském věku
- Dysfunkce dolních močových cest u dětí
- Enuresis nocturna
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hypospadie: optimální možnosti řešení
- Varikokéla: kdy načasovat a jakou léčbu provést?
- Poruchy sexuální diferenciace
- Obstrukční uropatie dětského věku
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

