-
Medical journals
- Career
Příspěvek k bezpečnosti domácích a ústavních porodů
Authors: Petr Křepelka 1,2,3
Authors‘ workplace: Ústav pro péči o matku a dítě, Praha 1; Institut postgraduálního vzdělávání ve zdravotnictví, Praha 2; 3. LF UK v Praze 3
Published in: Prakt Gyn 2016; 20(2): 84-88
Category: Gynecology and Obstetrics
Overview
Plánovaný domácí porod je novodobým společenským jevem, který vychází z mylného předpokladu, že lidský porod je fyziologický proces, do jehož průběhu není třeba zasahovat. Lidský porod je však zatížen řadou obtížně předvídatelných rizik. Moderní porodnictví vzniklo s cílem tato rizika minimalizovat. Práce přináší přehled výsledků studií, které analyzují bezpečnost porodů vedených v různých podmínkách (plávané domácí porody, porody v porodních domech, nemocniční porody). Výsledky studií jsou kontroverzní. Recentní studie zahrnující velký počet subjektů však přes všechna omezení dokládají zvýšené riziko domácích porodů.
Klíčová slova:
domácí porod – porodní dům – mateřská mortalita – perinatální mortalitaLidský porod a jeho komplikace
V současné době se stále častěji setkáváme s postoji zejména laické veřejnosti vyjadřujícími své pochyby o účelnosti moderní porodnické péče poskytované zdravotnickými institucemi a vyzývajícími k návratu porodů do domácího prostředí. Argument, že porod je přirozeným fyziologickým jevem a do jeho průběhu není třeba zasahovat, však ve světle vývojové biologie neobstojí. Prakticky všechny druhy placentálních savců vykazují v průběhu porodu mateřské a novorozenecké ztráty. Lidský porod je zatížen jednak nepříznivým poměrem hmotnosti plodu a matky, dále pak nutnou vnitřní rotací hlavy plodu v průběhu porodu. Vnitřní rotaci si vyžádaly anatomické poměry ženské pánve, která se v důsledku bipedální lokomoce transverzálně rozšířila a dolichocefalické hlavy plodu dané objemným frontálním lalokem mozku. Poruchy porodního mechanizmu s projevy pomalé progrese, nebo úplné zástavy porodu s katastrofálními důsledky pro matku i plod mají biologické kořeny. Zástava progrese porodu se podílí 6 % na celkové mateřské mortalitě [1]. Porodnictví jako svébytný obor medicíny vznikl na základech nutné asistence u lidského porodu a lze jej vnímat jako velmi specifický příklad kulturně-sociální adaptace lidského druhu. Během historického vývoje porodnické péče v Evropě se od počátku 18. století do konce 20. století snížila mateřská mortalita z původní hodnoty 1 000 úmrtí až na 12 případů úmrtí na 100 000 živě narozených [2]. V rozvojových zemích s omezenou dostupností odborné péče jsou aktuální hodnoty až 2násobně vyšší, než jaké byly v Evropě na počátku 18. století [3]. Porod je obdobím vysokého rizika mortality a závažné morbidity jak pro matku, tak pro plod. Riziko ohrožení plodu je přibližně 20krát vyšší, než riziko ohrožení matky. Přibližně 10 % všech novorozenců vyžaduje v průběhu porodu nějakou intervenci, která je v zájmu prevence neonatálních komplikací, 1 % novorozenců vyžaduje po porodu neodkladnou resuscitaci.
Podmínky bezpečného porodu
Předpokladem bezpečného porodnického provozu je dostupnost personálních, technických a provozních podmínek pro poskytování akutní, vysoce specializované péče. V průběhu porodu se vyskytuje řada akutních stavů, jejichž úspěšné řešení je podmíněno neodkladnou aplikací standardizovaných postupů. Výskyt porodnických akutních stavů je relativně častý. Intervence v zájmu plodu při akutní hypoxii, management dystokie ramének či intenzivní péče o rodičku s poporodní hemoragií vyžadují okamžitou specializovanou péči, prodlení znamená neodvratitelnou porodnickou katastrofu. Organizačně provozní opatření při akutní intervenci v zájmu plodu vyžaduje neodkladnou realizaci císařského řezu. Zkrácení tzv. decision-to-delivery intervalu zlepšuje aktuální stav novorozence po porodu a jeho prognózu [4]. V situacích kritické hypoperfuze intervilózního prostoru je teoretická šance na dobrý stav novorozence při jeho vybavení do 15 minut. Vybavení plodu za dobu delší než 20 minut je spjato s významně vyšším rizikem hypoxicko-ischemické encefalopatie novorozence a časné novorozenecké úmrtnosti (tab.) [5].
Table 1. Výskyt komplikací porodu 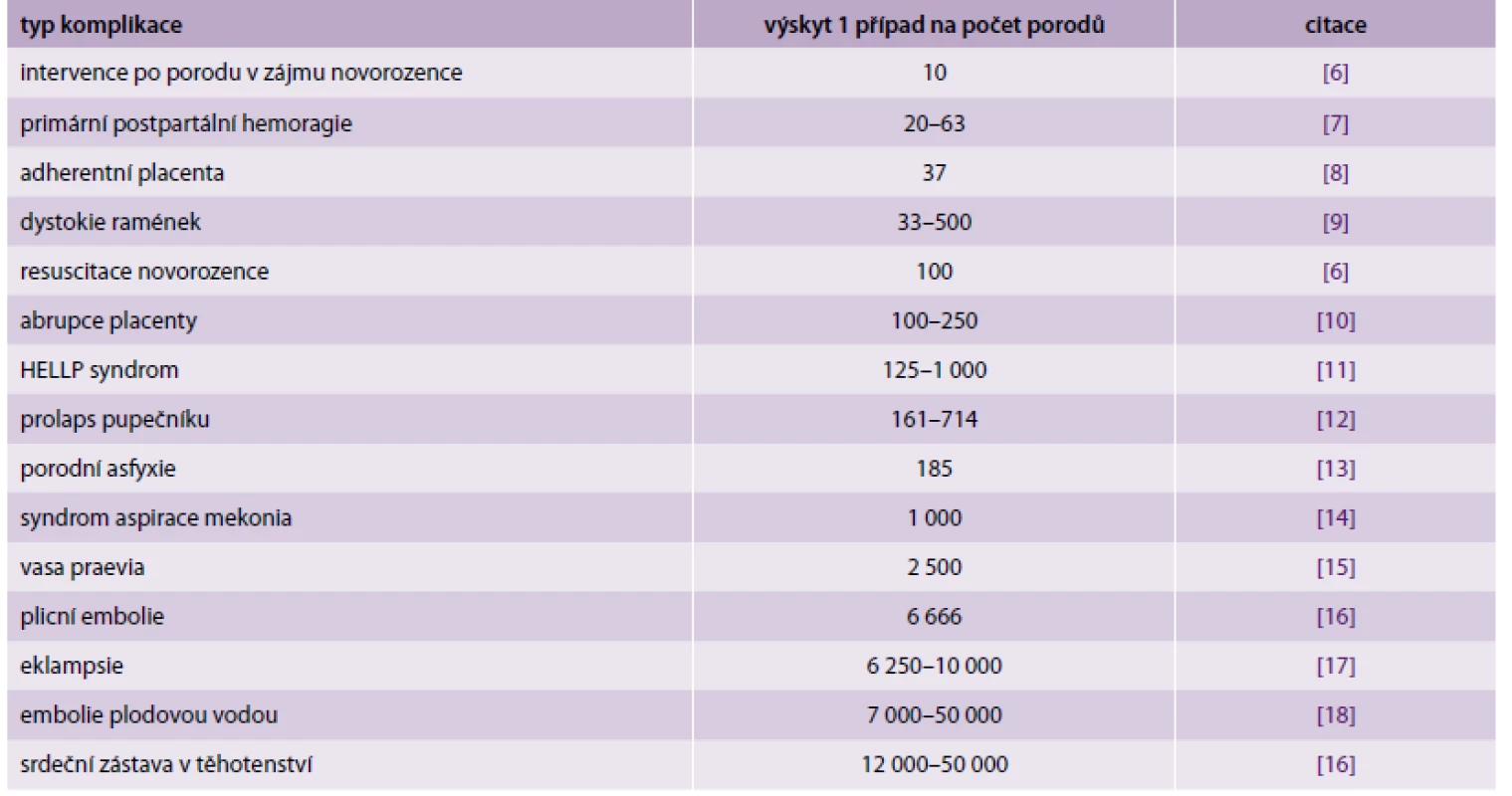
Pro bezpečné vedení porodu je nezbytné vytvořit podmínky pro resuscitaci novorozence i rodičky, zajistit dostupnost krevních derivátů a podmínek pro jejich aplikaci, umožnit neodkladné podání celkové anestezie a podmínky pro realizaci operačního porodu [19,20,21]. Otázka tedy nestojí, zda je bezpečnější ústavní porod, nebo porod v domácím prostředí, ale jaká je dostupnost nutných podmínek pro řešení závažných komplikací. V současné době lze podle místa realizace rozdělit porody na plánované domácí porody, porody v porodních domech a porody ve specializovaných porodnických odděleních nemocnic. Historický vývoj vedl od domácích porodů k porodům v nemocnicích z čistě racionálních důvodů s cílem omezit fatální komplikace. Tento proces byl dokončen v průmyslově rozvinutých zemích v 70. letech 20. století. Domácí porody byly vnímány jako nutnost pouze v případech, v nichž byla odborná ústavní péče nedostupná. Systém porodnictví založený na ústavní péči a převedení zodpovědnosti z porodních asistentek na lékaře byl doprovázen dramatickou redukcí počtu mateřských i neonatálních úmrtí [2].
Porodní domy
Přes nepochybné úspěchy vyvolalo porodnictví založené na technologických intervencích kritiku invazivity a poptávku po „přirozeném porodu“. Porod je vnímán jako fyziologický proces s hlubokým spirituálním obsahem, který je ve sterilním prostředí porodního sálu narušen. Propagátorem návratu k přirozenému porodu byl Grantly Dick-Read, který shrnul principy přirozeného porodu v monografii „Porod beze strachu“ [22]. Výsledkem kritiky moderního porodnictví byl vznik tzv. porodních center, která vznikala od 70. let 20. století a jejich koncepce byla založena na autonomní činnosti porodních asistentek. Porodní domy byly koncipovány jako samostatné subjekty umístěné mimo nemocnice poskytující péči zásadně u fyziologických porodů. Nastanou-li komplikace, je další péče realizována ve spolupracující nemocnici v podmínkách běžného ústavního porodnictví [23]. Odborný tým v porodních domech tvoří z 50 % certifikované porodní asistentky, 43 % ostatní porodní asistentky a 3,9 % lékaři [24]. Hlavním kritériem pro vedení odborné péče v porodních domech je fyziologický průběh těhotenství, tedy absence jakýchkoliv rizik komplikací těhotenství a porodu. Porod v porodních domech je doporučen pouze zdravým ženám neužívajícím drogy včetně kouření, ženám s negativní anamnézou komplikací v předchozích graviditách včetně stavu po císařském řezu. Podmínkou je též jednoplodová gravidita, plod v poloze podélné hlavičkou a termínový porod [25]. Porodní domy poskytují antepartální, intrapartální a postpartální péči o ženu a novorozence včetně návštěv doma. Podmínkou péče v porodních domech je informovaný souhlas ženy. Porodní centrum musí mít státní licenci k poskytování odborné péče. Nepovinnou je proces akreditace, který však zvýhodňuje centrum v podmínkách pojištění [26].
Plánovaný domácí porod
Plánovaný domácí porod ve vyspělých zemích je novým společenským jevem. Mezi nejčastěji publikované motivace žen volících domácí porod patří zejména požadavek omezeného počtu intervencí, kulturní a náboženské důvody, strach z nemocničního prostředí, požadavek svobodného rozhodování během porodu a požadavek porodu v pohodlí domova. Vzácně jsou důvodem logistické problémy dostupnosti nemocnice, nebo důvody čistě ekonomické [27]. Plánované domácí porody představují v porovnání s plánovanými nemocničními porody minoritu. V USA tvoří podíl 0,84 %, tedy 1 porod ze 140 je realizován plánovaně v domácím prostředí. Z celkového počtu 49 893 porodů mimo nemocnice připadalo 33 043 na domácí porody a 14 206 na porody v porodních centrech [28]. Ve Velké Británii tvoří 2,26% a v Austrálii 0,46% podíl [29,30]. Výjimku představuje tradičně Nizozemí s 23 % domácích porodů. Nápadný je však trend snížení zájmu o domácí porody, mezi roky 2005 a 2008 došlo k jejich redukci z 35 % na 25 % [31]. V České republice bylo dle údajů ÚZIS v roce 2013 hlášeno 193 porodů mimo zdravotnická zařízení. Nelze však určit, zda se jednalo o plánované, nebo neplánované domácí porody [32]. Plánované domácí porody jsou zatíženy přibližně 10–18,8% rizikem komplikací s nutností transferu běžícího porodu do nemocnice [33,45].
Bezpečnost porodů v porodních centrech
Činnost porodních domů byla hodnocena několika studiemi. Nejhodnotnější data poskytují prospektivní kohortové studie ze 79 porodních center ve 33 státech USA The National Birth Center Study – NBCS I, 1985–1987 a NBCS II, 2007–2010 [34]. Studie NBCS I analyzuje péči o 18 000 žen v porodních domech v letech 1985–1987. 14 % žen, které se zaregistrovaly v porodních centrech, byly předány v průběhu prenatální péče do péče nemocniční. Téměř 90 % komplikací se rozvinulo ve 3. trimestru. V průběhu vlastního porodu bylo nutné transferovat dalších 12 % rodiček. 4 % rodiček a 4 % novorozenců bylo nutné transferovat do nemocnice pro komplikace po porodu. 2,4 % případů probíhalo v podmínkách vitálního ohrožení. Nejčastějším důvodem překladu za porodu byla zástava progrese porodu (43 %), přítomnost mekonia v plodové vodě (11 %) a patologický kardiotokografický záznam (8 %). 9 % všech transferovaných a 7,9 % všech žen ve studii, nebo jejich novorozenců utrpělo vážnou komplikaci. Častěji byly pro poruchu porodního mechanizmu transferovány prvorodičky, u kterých byl indikován porod císařským řezem. V porodních domech porodilo 75 % prvorodiček a 95 % vícerodiček. Podíl žen rodících císařským řezem byl u žen, které plánovaly porod v porodním domě, nižší než celostátní průměr – 4,4 % vs 24,4 % [24]. V souboru nedošlo k žádnému mateřskému úmrtí. Perinatální úmrtnost souboru byla 1,3/1 000, s vyloučením vrozených vývojových vad 0,7/1 000 živě narozených. Perinatální úmrtnost u žen s nízkým rizikem, které byly přeloženy do nemocnice, byla 2,3/1 000 živě narozených. Ženy rodící v porodních centrech vyjadřovaly vyšší míru spokojenosti a častěji kojily [35]. Pokračování studie NBCS II v letech 2007–2010 analyzovalo soubor 15 574 žen. Transfer těhotných žen v průběhu prenatální péče byl nutný u 14 % žen, nejčastěji pro přenášení (10,7 %) a patologické naléhání plodu (10, 4 %). Těsně před porodem bylo nutné transferovat 4,5 % žen, nejčastěji pro předčasný odtok plodové vody bez nástupu děložní činnosti, patologické naléhání plodu, nebo při změně záměru rodičky. V průběhu porodu bylo nutné přeložit dalších 12 % žen, z toho 64 % případů pro prolongovanou první dobu porodní. Po porodu bylo nutné přeložit 2,4 % žen, z toho 68 % případů pro postpartální hemoragii. Po porodu muselo být přeloženo též 2,6 % novorozenců většinou pro respirační poruchy. Uvážíme-li, že primární výběr žen proběhl již před registrací v porodních domech, je nutné v dalším průběhu prenatální, intrapartální a postpartální péče přeložit do nemocnice celkem 35,5 % žen. Podobně jako NBCS I i NBCS II dokládá nízký výskyt operačních porodů, 6 % císařských řezů a 1 % vaginálních porodnických operací. V souboru nedošlo k mateřskému úmrtí, mrtvorozenost byla 0,47/1 000 a novorozenecká úmrtnost 0,4/1 000 živě narozených po vyloučení vrozených vývojových vad. Limitem studie je omezené množství dat, která zaslalo jen 53 % oslovených porodních center. Bezpečnost porodního centra je limitována dostupností podmínek pro operační vedení porodu a resuscitační péči o rodičku a novorozence. Porodní centrum může být jen jinou formou domácího porodu, nebo může poskytovat lepší podmínky než nedostatečně vybavená nemocnice [36].
Bezpečnost plánovaných domácích porodů
Studie dokládající bezpečnost plánovaných domácích porodů
Nizozemská retrospektivní kohortová studie analyzující 679 952 porodů u rodiček s nízkým rizikem v letech 2000–2007 dokládá, že domácí porody vedené porodními asistentkami a porody v nemocnicích vedené porodními asistentkami jsou zatíženy srovnatelnou neonatální mortalitou [37]. Další nizozemská kohortová studie analyzující 529 688 rodiček s nízkým rizikem (60,7 % absolvovalo plánovaný domácí porod a 30,8 % rodilo v nemocnici) neprokázala statisticky významný rozdíl v hodnotách perinatální mortality a závažné neonatální morbidity [38]. Kanadská studie z let 2000–2004 dokládá srovnatelné výsledky plánovaných domácích porodů a porodů v nemocnicích vyjádřených hodnotami perinatální mortality. Omezením je však malý soubor čítající pouze 2 889 plánovaných domácích porodů, 4 752 plánovaných nemocničních porodů vedených porodní asistentkou a 5 331 plánovaných nemocničních porodů vedených lékařem [39]. Podobně i švédská studie z období 1992–2004 dokládající srovnatelné výsledky domácích a nemocničních porodů co do hodnot neonatální mortality ale vychází z analýzy pouhých 897 plánovaných domácích porodů [40].
Studie dokládající rizika plánovaných domácích porodů
Holandská prospektivní kohortová studie analyzující 37 735 rodiček s nízkým rizikem dokládá, že rodičky rodící v primární péči porodní asistentky mají vyšší riziko perinatálního úmrtí oproti rodičkám, které rodily v sekundární péči pod dohledem lékaře (relativní riziko, dále jen RR 2,33). Porody, které si vyžádaly překlad z primární do sekundární péče, byly zatíženy ještě vyšším rizikem perinatálního úmrtí, RR 3,66 [41]. Britská studie specifikuje podmínky, za kterých má domácí porod přijatelnou míru rizika. Množství komplikací je srovnatelné u žen s plánovaným domácím porodem a nemocničním porodem pouze u vícerodiček s nízkým rizikem komplikací a jednočetnou graviditou, naopak může být vyšší u prvorodiček. Tvrzení je založeno na prospektivní kohortové studii 64 538 žen, 16 840 žen rodilo doma, 11 282 v samostatné jednotce vedené porodními asistentkami, 16 710 v porodnické jednotce vedené porodními asistentkami v nemocnici a 19 706 že v porodnické jednotce v nemocnici. Byla hodnocena kritéria perinatální mortalita a intrapartálně vzniklá závažná novorozenecká morbidita (posthypoxická encefalopatie, syndrom aspirace mekonia, paréza brachiálního plexu a neonatální zlomeniny. Zatímco u multipar nebyl zjištěn statisticky významný rozdíl ve výskytu výše uvedených stavů, u prvorodiček byl rozdíl významný, 9,3 vs 5,3/1 000 porodů, p < 0,05. Domácí porody jsou zatíženy proti porodům v nemocnici nižší hodnotou skóre dle Apgarové v 5. a 7. minutě, 2,51 % vs 1,23 % a vyšším rizikem neonatálních křečí, 0,08 % vs 0,03 % [36]. Waxova metaanalýza vyhodnotila 12 studií z průmyslově rozvinutých zemí. Podle metaanalýzy je riziko novorozeneckého úmrtí s vyloučením vrozených vývojových vad 2,9násobně vyšší u domácího porodu než u porodu v nemocnici [42]. Cohainova práce z roku 2013 analyzuje výsledky porodů u 14 milionů nízkorizikových novorozenců z jednoplodových gravidit. RR nulové hodnoty skóre dle Apgarové je 10,55 u porodů doma, u prvorodiček dokonce 14,24 ve srovnání s porody v nemocnici [43]. Grünebaumova práce z roku 2014 hodnotí 14 milionů porodů nízkorizikových novorozenců z jednobodových gravidit a včasných porodů. RR neonatálního úmrtí je u domácích porodů 3,87, u porodů ≥ 41. týden gravidity 6,67 a u porodů prvorodiček 6,74. Rozdíly mezi domácími porody a porody vedenými v nemocnici jsou vysoce statisticky významné [44]. Snowdenova studie publikovaná v roce 2015 hodnotí 79 727 rodiček s nízkým rizikem, z nichž 3 203 porodilo plánovaně v domácích podmínkách. Akutní transfer pro náhlou komplikaci si vyžádalo 18,8 % případů porodů doma. K perinatálnímu úmrtí došlo u domácích porodů v 3,9 případů, u porodů v nemocnici 1,8 případů na 1 000 porodů. Rozdíl je statisticky významný, podíl šancí odds ratio (OR) 2,43, 95% CI 1,37–4,30. Výskyt neonatálních úmrtí byl 1,6 u domácích porodů proti 0,6 na 1 000 u nemocničních porodů, OR 2,87, 95% CI 1,10–7,47. Výskyt mrtvorozenosti 2,4 u domácích porodů proti 1,2 u porodů nemocničních, p = 0,05 [45].
Výzkum bezpečnosti domácích a ústavních porodů bude vždy metodologicky limitován zejména retrospektivním a výběrovým zkreslením výsledků. Plánovaný domácí porod je výsledkem volby rodičky a studie nelze randomizovat. Výsledky jsou zatíženy též výraznou asymetrií zkoumaného souboru a kontrolní skupiny. Metaanalýzy studií narážejí na problém rozličnosti studií a hodnocení rozdílných proměnných reflektujících míru rizika u porodů vedených v různých podmínkách. Limity vědeckého bádaní bezpečnosti domácích a ústavních porodů nemění nic na tom, že je lidský porod zatížen specifickými riziky, která mají biologické kořeny a výskyt porodnických komplikací jen omezeně předvídatelný. Institucionalizace porodu je historicky prověřenou cestou jak těmto rizikům úspěšně čelit.
Doručeno do redakce 18. 4. 2016
Přijato po recenzi 13. 5. 2016
MUDr. Petr Křepelka, Ph.D.
petr.krepelka@upmd.eu
Ústav pro péči o matku a dítě, PrahaInstitut postgraduálního vzdělávání ve zdravotnictví3. LF UK v Praze
www.lf3.cuni.cz
Sources
1. The World Factbook. Maternal mortality. Dostupné z WWW: <https://www.cia.gov/library/publications/the-world-factbook/rankorder/2223rank.html>. [4. 4.2016].
2. [GBD 2013 Mortality and Causes of Death Collaborators]. Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013. Lancet 2015; 385(9963): 117–171. [17. 12. 2014].
3. Loudon I. The transformation of maternal mortality. BMJ 1992; 305(6868):1557–1560.
4. Weiner E, Bar J, Fainstein N et al. The effect of a program to shorten the decision-to-delivery interval for emergent cesarean section on maternal and neonatal outcome. Am J Obstet Gynecol 2014; 210(3): 224.e1-e6. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ajog.2014.01.007>.
5. Katz VL, Dotters DJ, Droegemueller W. Perimortem Caesarean delivery. Obstet Gynaecol 1986; 68(4): 571–576.
6. Kattwinkel J, Perlman JM, Aziz K et al. Part 15: Neonatal Resuscitation. 2010 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care. Circulation 2010; 122(18 Suppl 3): S909-S919. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.110.971119>.
7. Lu MC, Fridman M, Korst LM et al. Variations in the incidence of postpartum hemorrhage across hospitals in California. Matern Child Health J 2005; 9(3): 297–306.
8. Cheung WM, Hawkes A, Ibish S et al. The retained placenta: historical and geographical rate variations. J Obstet Gynaecol 2011; 31(1): 37–42.
9. Hoffman MK, Bailit JL, Branch DW et al. [Consortium on Safe Labor]. A comparison of obstetric maneuvers for the acute management of shoulder dystocia. Obstet Gynecol 2011; 117(6): 1272–1278.
10. Tikkanen M. Placental abruption: epidemiology, risk factors and consequences. Acta Obstet Gynecol Scand 2011; 90(2): 140–149.
11. Lewis G. The Confidential Enquiry into Maternal and Child Health (CEMACH). Saving Mothers’ Lives: reviewing maternal deaths to make motherhood safer – 2003–2005. The Seventh Report on Confidential Enquiries into Maternal Deaths in the United Kingdom. CEMACH: London 2007. ISBN: 978–0-9533536–8-2. Dostupné z WWW: <http://www.publichealth.hscni.net/sites/default/files/Saving%20Mothers‘%20Lives%202003–05%20.pdf>.
12. Koonings PP, Paul RH, Campbell K. Umbilical cord prolapse. A contemporary look. J Reprod Med 1990; 35(7): 690–692.
13. Thornberg E, Thiringer K, Odeback A et al. Birth asphyxia: incidence, clinical course and outcome in a Swedish population. Acta Paediatr 1995; 84(8): 927–932.
14. Whitfield JM, Charsha DS, Chiruvolu A. Prevention of meconium aspiration syndrome: an update and the Baylor experience. Proc (Bayl Univ Med Cent) 2009; 22(2): 128–131.
15. Bronsteen R, Whitten A, Balasubramanian M et al. Vasa previa: clinical presentations, outcomes, and implications for management. Obstet Gynecol 2013; 122(2 Pt 1): 352–357.
16. McColl MD, Ramsay JE, Tait RC et al. Risk factors for pregnancy associated venous thromboembolism. Thromb Haemost 1997; 78(4): 1183–1188.
17. Fong A, Chau CT, Pan D et al. Clinical morbidities, trends, and demographics of eclampsia: a population-based study. Am J Obstet Gynecol 2013; 209(3): 229.e1-e7. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ajog.2013.05.050>.
18. Abenhaim HA, Azoulay L, Kramer MS et al. Incidence and risk factors of amniotic fluid embolisms: a population-based study on 3 million births in the United States. Am J Obstet Gynecol 2008; 199(1): 49.e1-e8. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ajog.2007.11.061>.
19. Perlman JM, Risser R. Cardiopulmonary resuscitation in the delivery room: associated clinical events. Arch Pediatr Adolesc Med 1995; 149(1): 20–25.
20. Mousa HA, Alfirevic Z. Treatment for primary postpartum haemorrhage. Cochrane Database Syst Rev 2003(1): CD003249. Update in Treatment for primary postpartum haemorrhage. [Cochrane Database Syst Rev 2007].
21. McKeen DM, George RB, O’Connell CM et al. Difficult and failed intubation: Incident rates and maternal, obstetrical, and anesthetic predictors. Can J Anaesth 2011; 58(6): 514–524.
22. Dick-Read G. Childbirth Without Fear. The Principles and Practice of Natural Childbirth. 4th ed. Pinter & Martin: London 2005. ISBN 978–0953096466.
23. Rooks JP, Weatherby NL, Ernst EK et al. Outcomes of care in birth centers. The National Birth Center Study. N Engl J Med 1989; 321(26): 1804–1811.
24. DeJong RN, Shy KK, Carr KC. An out-of-hospital birth center using university referral. Obstet Gynecol 1981; 58(6):703–707.
25. The Commission for the Accreditation of Birth Centers. Policy regarding vaginal birth after cesarean section in accredited birth centers. 2010. Dostupné z WWW: <https://www.birthcenteraccreditation.org/>.
26. The Commission for the Accreditation of Birth Centers 2012. Dostupné z WWW: <http://www.birthcenteraccreditation.org/find-accredited-birth-centers/>. [4. 4.2016].
27. Lindgren HE, Rådestad IJ, Christensson K et al. Perceptions of risk and risk management among 735 women who opted for a home birth. Midwifery 2010; 26(2): 163–172.
28. Martin JA, Hamilton BE, Ventura S et al. National Vital Statistics Report. Births: Final data for 2011. National Vital Statistics Reports 2013; 62(1). Dostupné z WWW: <http://www.cdc.gov/nchs/data/nvsr/nvsr62/nvsr62_01.pdf>.
29. BirthChoiceUK – Summary of home birth rates 2011. Dostupné z WWW: <http://www.birthchoiceuk.com/Professionals/index.html>. [4. 4. 2016].
30. Australian Homebirth Statistics. Dostupné z WWW: <http://homebirthaustralia.org/statistics>. [4. 4. 2016].
31. McLachlan H, Forster D. The safety of home birth: is the evidence good enough? CMAJ 2009; 181(6–7): 359–360.
32. Rodička a novorozenec. ÚZIS ČR: Praha. Dostupné z WWW: <http://www.uzis.cz/katalog/zdravotnicka-statistika/rodicka-novorozenec>. [4. 4. 2016].
33. Lindgren H, Rådestad I, Hildingsson I. Transfer in planned home births in Sweden--effects on the experience of birth: a nationwide population-based study. Sex Reprod Healthc 2011; 2(3): 101–105.
34. Stapleton SR, Osborne C, Illuzzi J. Outcomes of care in birth centers: demonstration of a durable model. J Midwifery Womens Health 2013; 58(1): 3–14.
35. Rooks JP, Weatherby NL, Ernst EK. The National Birth Center Study. Part III--Intrapartum and immediate postpartum and neonatal complications and transfers, postpartum and neonatal care, outcomes, and client satisfaction. J Nurse Midwifery 1992; 37(6): 361–397.
36. Brocklehurst P, Hardy P, Hollowell J et al. [Birthplace in England Collaborative Group]. Perinatal and maternal outcomes by planned place of birth for healthy women with low risk pregnancies: the Birthplace in England national prospective cohort study. BMJ. 2011; 343: d7400. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.d7400>.
37. van der Kooy J, Poeran J, de Graaf JP et al. Planned home compared with planned hospital births in the Netherlands: intrapartum and early neonatal death in low-risk pregnancies. Obstet Gynecol 2011; 118(5): 1037–1046.
38. de Jonge A, van der Goes BY, Ravelli AC et al. Perinatal mortality and morbidity in a nationwide cohort of 529,688 low-risk planned home and hospital births. BJOG 2009; 116(9): 1177–1184.
39. Janssen PA, Saxell L, Page LA et al. Outcomes of planned home birth with registered midwife versus planned hospital birth with midwife or physician. CMAJ 2009; 181(6–7): 377–383. Erratum in CMAJ 2009; 181(9): 617.
40. Lindgren HE, Radestad IJ, Christensson K et al. Outcome of planned home births compared to hospital births in Sweden between 1992 and 2004. A population-based register study. Acta Obstet Gynecol Scand 2008; 87 : 751–759.
41. Evers AC, Brouwers HA, Hukkelhoven CW et al. Perinatal mortality and severe morbidity in low and high risk term pregnancies in the Netherlands: prospective cohort study. BMJ 2010; 341: c5639. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.c5639>.
42. Wax JR, Lucas FL, Lamont M et al. Maternal and newborn outcomes in planned home birth vs planned hospital births: a metaanalysis. Am J Obstet Gynecol 2010; 203(3): 243.e1-e8. Erratum in Am J Obstet Gynecol 2011; 204(4): e7-e13. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ajog.2010.05.028>.
43. Cohain JS. Apgar score of 0 at 5 minutes and neonatal seizures or serious neurologic dysfunction in relation to birth setting. Am J Obstet Gynecol 2014; 210(4): 377. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ajog.2013.11.005>.
44. Grünebaum A, McCullough LB, Sapra KJ et al. Early and total neonatal mortality in relation to birth setting in the United States, 2006–2009. Am J Obstet Gynecol 2014; 211(4): 390.e1-e7. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ajog.2014.03.047>.
45. Snowden JM, Tilden EL, Snyder J et al. Planned Out-of-Hospital Birth and Birth Outcomes. N Engl J Med 2015; 373(27): 2642–2653.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inPractical Gynecology

2016 Issue 2-
All articles in this issue
- Extrakt DT56a – ideální fytoSERM pro léčbu estrogenního deficitu
-
Boj s aterosklerózou u žen.
Stále hledáme lepší načasování -
Kardiovaskulární změny v těhotenství
I. Těhotenství zvyšuje riziko nemocí srdce a cév - Příspěvek k bezpečnosti domácích a ústavních porodů
- Vybrané ortopedické indikace k císařskému řezu
- Lokální pooperační analgezie u císařského řezu v celkové anestezii
- Aktuální poznatky o riziku prenatální expozice nikotinu a kouření pro poruchy lidské reprodukce
- Zkušenosti žen s ukončením těhotenství z genetické indikace
- Gynekologická sexuologie a její místo v oboru gynekologie a porodnictví
- Právní problematika vydávání placent rodičům po porodu ve zdravotnickém zařízení
- Practical Gynecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Extrakt DT56a – ideální fytoSERM pro léčbu estrogenního deficitu
- Vybrané ortopedické indikace k císařskému řezu
- Zkušenosti žen s ukončením těhotenství z genetické indikace
- Lokální pooperační analgezie u císařského řezu v celkové anestezii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

