-
Medical journals
- Career
Demografické, reprodukčné a socioekonomické rizikové faktory vzniku karcinómu krčka maternice v korelácii s cytologickým a histologickým nálezom
Authors: K. Brányik
Published in: Prakt Gyn 2008; 12(3): 162-170
Práce je převzata z časopisu Praktická gynekológi a, 2007; 14(2): 69– 79 na základě spolupráce redakcí našich časopisů a dohody o výměně odborných prací.
Overview
Karcinóm krčku maternice je jedným z častých nádorových ochorení postihujúci ženský reprodukčný systém. Viaceré typy infekcie humánnym papilomavírusom (HPV 16, 18, 31, 33), environmentálne, demografické, reprodukčné rizikové faktory (napr. skorý začiatok pohlavného života, viacero sexu álnych partnerov, fajčenie, kontraceptíva, imunodeficiencia, AIDS, strava chudobná na mikronutrienty, nízky socioekonomický status, sexu álne prenosné choroby) zvyšujú pravdepodobnosť rozvoja ochorenia. Cieľom práce bolo preniesť vyššie uvedené teoretické poznatky do klinickej praxe a zhodnotiť vplyv vybraných rizikových faktorov na incidenci u a charakter premalígnych lézi í porcia uteru na vzorke slovenských žien. Korelačnou analýzou a utori zistili štatisticky signifikantné korelácie medzi závažnosťou cytologického a histologického nálezu a vybranými rizikovými vplyvmi pre vznik malígneho ochorenia porcia uteru (tab. 2, obr. 18) [31].
Kľúčové slová:
karcinóm – cytológia – biopsia – krčok uteru – rizikové faktoryÚvod
Karcinóm krčku maternice je jedným z častých nádorových ochorení postihujúci ženský reprodukčný systém [15]. Takmer polovica všetkých prípadov ochorení sa vyskytuje v reprodukčnom období medzi 30. – 50. rokom života. Druhý vrchol prevalencie sa začína objavovať 10 – 15 rokov po nástupe menopa uzy. Viaceré typy infekcie humánnym papilomavírusom (HPV 16, 18, 31, 33), environmentálne, demografické, reprodukčné rizikové faktory (napr. skorý začiatok pohlavného života, viacero sexu álnych partnerov, fajčenie, kontraceptíva, imunodeficiencia, AIDS, strava chudobná na mikronutrienty, nízky socioekonomický status, sexu álne prenosné choroby) zvyšujú pravdepodobnosť rozvoja ochorenia [16]. Každopádne však dnes už vieme, že bez HPV infekcie len ťažko vznikne (mimo sporadických prípadov) epidermo idný typ karcinómu krčka maternice. Diagnostika HPV infekcie (hybridizačný test, polymerázová reťazová reakcia) sa tak stala popri prebioptických metódach jednou z hlavných oblastí záujmu v preventívnych programoch odhaľujúcich cervixové prekancerózy [27, 10].
Ako každý organizmus, i organizmus ženy po expozícii HPV vírusom sa začína tejto infekcii brániť. Ochorenie samo má intervalový charakter, kde od času primárnej infekcie až po prevalenci u ochorenia (progresia z ASCUS do L - SIL či invazívneho karcinómu alebo z L - SIL do HSIL či invazívneho karcinómu) nezriedka uplynie niekoľko mesiacov až rokov (5 – 8) [22]. Len v ojedinelých prípadoch má ochorenie rýchly progres, zväčša na predisponovanom teréne. Obdobie tejto latentnej fázy je sprevádzané progresiou ochorenia cez variabilné spektrum dnes už známych premalígnych stavov s nálezom zvýšenej expresie onkogénov E6/ E7 a väzieb ich produktov na onkosupresorické gény (p53, pRb), eventu álne v tých šťastnejších skorších prípadoch regresiou stavu s vyhojením lokálneho nálezu [12]. Pre tento fenomén, hoci známy, označovaný ako spontánna regresia premalígneho stavu, občasne i samotného karcinómu v inici álnom štádi u, nemáme jednoznačné vysvetlenie. Každopádne však primárnu úlohu zohráva stav imunitného systému a vrodená genetická výbava jedinca. Výskyt takéhoto fenoménu je zriedkavý, keďže súčasná lekárska prax pri náleze premalígnej lézie odporúča aktívne riešenie takéhoto nálezu formou viacerých možností operačnej intervencie.
Vďaka široko dostupnej možnosti hodnotenia cytologického nálezu formou PAP testu a od roku 2002 v lepších laboratóri ách i Bethesda systémom nastáva postupne redukcia výskytu karcinómu krčka maternice. Žiaľ, tento trend je skôr badateľný v ekonomicky vyspelých krajinách, zatiaľ čo u nás je tento stav viac menej konštantný [17]. Na základe národných analýz (incidencia, mortalita, štádiovosť ochorenia) je v súčasnosti Slovensko považované za krajinu, kde skríning a záchyt včasných štádi í ochorenia nie je uspokojivý [18].
Analýzou dostupnej literatúry sme zistili, že za posledné roky len minimum odborných prác bolo zameraných na podrobnú analýzu rizikových faktorov pri vzniku premalígnych lézi í u slovenských žien. V našich domácich odborných periodikách nachádzame síce široké spektrum publikáci í na túto tému, zväčša však vo forme prehľadných prác či návrhov a odporúčaní. Len málo priestoru sa venuje klinickým štúdi ám, hoci táto téma je v zahraničnej tlači opakovane prezentovaná. Cieľom našej práce bolo teda preniesť vyššie uvedené teoretické poznatky do klinickej praxe a zhodnotiť vplyv vybraných rizikových faktorov na incidenci u a charakter premalígnych lézi í porcia uteru na vzorke slovenských žien.
Súbor pacientok
Do štúdie bolo zahrnutých 206 žien, navštevujúcich naše pracovisko v rámci preventívneho programu detekcie karcinómu krčka maternice za obdobie rokov 2003 – 2006. Štúdia mala charakter prospektívnej práce, kde požadované rizikové faktory boli zisťované formou dotazníka a korelované s následným výsledkom onkocytologického (Bethesda) a histopatologického vyšetrenia (sériové rezy na H&E vzorkách zaliatych v parafíne) v prípade, ak pacientka podstúpila následný operačný výkon (konizácia, amputácia + kyretáž cervixového kanála). Prácu schválila etická komisia domáceho zdravotného zariadenia. Vstupný dotazník bol zameraný na nasledovné informácie: vek pri vyšetrení, bydlisko, vek nástupu ko itarché, vek nástupu menarché, počet pôrodov, fajčenie, alkohol, forma vzdelania a telesná hmotnosť. Zistené dáta boli korelované s výsledkami cytologických sterov, hodnotených Bethesda testom ako H - SIL, ev. L - SIL lézie alebo histopatologických nálezov (CIN 1 – 3, CIS/ ICA: invazívny karcinóm). Výsledky boli spracované štatisticky pomocou programu Excel a Statistix 5.0. Použili sme korelačné koeficienty (r) Pearson na vyjadrenie stupňa závislosti medzi jednotlivými rizikovými parametrami a vznikom ochorenia a za štatisticky významnú hodnotu sme považovali hladinu alfa nižši u ako 0,05.
Výsledky
Priemerný vek žien v súbore bol 43,1 ± 9,82 SD rokov v intervale 17 – 81. 137 žien žilo v mestskej a 69 v dedinskej aglomerácii. Proporcionálne zastúpenie participujúcich žien bolo teda 2 : 1. Priemerný vek nástupu menštru ačného krvácania bol 15,3 (interval 13 – 21 rokov) a ko itarché u žien v súbore bol v 15,9 roku. Priemerný počet pôrodov u žien bol 1,1 (interval 0 – 3), priemerná telesná hmotnosť bola 69,4 kg (interval 42 – 103 kg). 37,4 %, t. j. 77 žien v štúdii, predstavovalo nulipary, 27,2 % (56 žien) primipary, 25,2 % (52 žien) sekundipary a 10,2 % (21 žien) tercipary. 25,2 %, t. j. 52 žien, malo ukončené základné vzdelanie, 64,1 % (132 žien) – stredoškolské a 10,7 % (22 žien) – vysokoškolské vzdelanie. 38,4 %, t. j. 79 žien, bolo nefajčiarok a zvyšok, 61,6 %, udávalo abúzus tabakizmu s priemerom 6,3 roka v intervale 1 – 78 rokov. 47,6 %, t. j. 98 žien, ne užívalo alkohol v anamnéze, zatiaľ čo zvyšok vykazoval väčšie či menšie množstvo užívania alkoholu tak v minulosti, ako i v súčasnosti. V rámci celého súboru 206 žien sme zaznamenali nasledovné cytopatologické a histopatologické nálezy: 39,8 %, t. j. 82 žien, malo L - SIL a 60,2 %, teda 124 žien, H - SIL cytológi u, 24,3 %, t. j. 50 žien, malo negatívny histologický nález, 15,0 %, t. j. 31 žien, malo lézi u typu CIN 1, 25,2 %, teda 52 žien, lézi u typu CIN 2, 32,1 %, teda 66 žien, lézi u typu CIN 3 a 3,4 %, teda 7 prípadov, bolo označených ako CIS alebo invazívny karcinóm.
Podrobnou analýzou cyto - a histopatologických nálezov pre dva najčastejšie hodnotiace parametre (vek a fajčenie) sme zistili, že výskyt H - SIL lézi í bol až 2 - krát vyšší u žien mladších ako 30 rokov (66,7 % v. 33,3 %), 2,4 - krát vyšší u žien vo veku od 31 do 40 rokov (70,8 % v. 29,2 %), skoro 1,5 - krát vyšší u žien vo veku od 41 do 50 rokov (58,7 % v. 41,3 %) v porovnaní s výskytom L - SIL lézi í. Naopak výskyt H - SIL lézi í po 51. roku života až do 60. roku začal mierne klesať v porovnaní s L - SIL nálezmi, ktoré začali zľahka prevažovať. Avšak po 61. roku života začal zase prevažovať nález H - SIL v cytologickom obraze v pomere 2 : 1. Najväčší výskyt CIN 3 lézi í sme zaznamenali u žien vo veku 31 – 50 rokov a po 61. roku života, zatiaľ čo najvyšši u prevalenci u CIS/ ICA sme zaznamenali vo veku 31 – 40 rokov. Ženy fajčiarky mali až 63,8 % výskyt H - SIL nálezu v porovnaní len s 54,4 % výskytom tejto lézie u nefajčiarok. Rovnako ženy fajčiarky mali i najvyšší podiel CIN 2 nálezov v porovnaní s nefajčiarkami (30,0 % v. 17,7 %). Nezistili sme však rozdiel vo výskyte CIN 3 lézie (31,5 % v. 32,9 %) a naopak u nefajčiarok bol prekvapivo 2 - krát vyšší výskyt CIS/ ICA nálezu než u fajčiarok (5,1 % v. 2,4 %). Detailnú analýzu pozri v tab. 1.
Table 1. Podrobná analýza cyto- a histopatologických nálezov pre parametre (vek a fajčenie) s vyjadrením početnosti a percentuálneho zastúpenia. 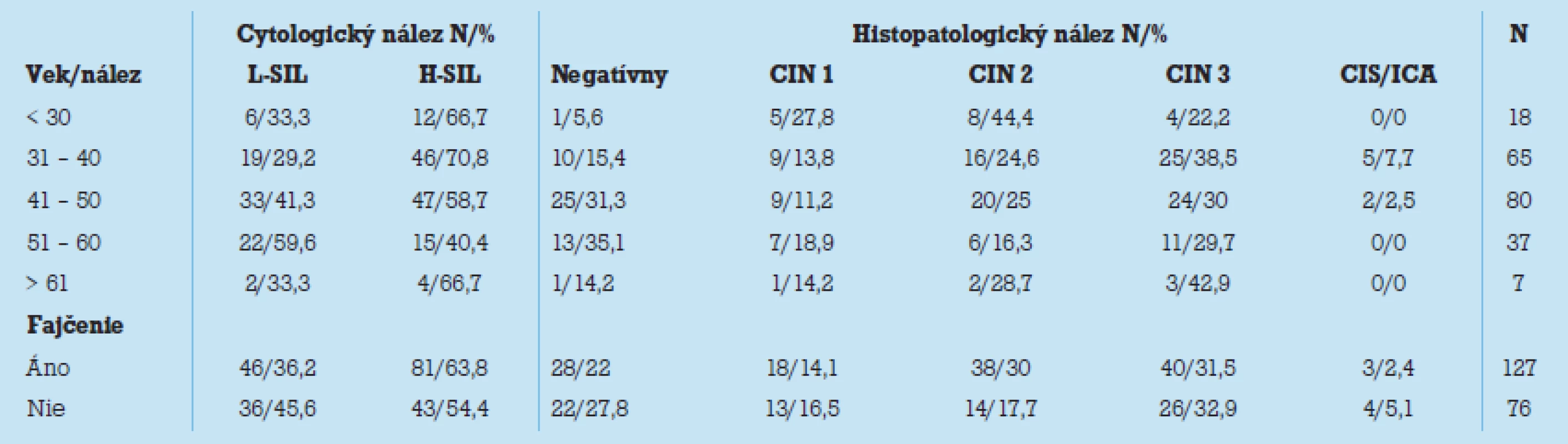
Korelačnou analýzou pre ďalšie rizikové faktory (reprodukčné, demografické, soci álne a environmentálne parametre) sme zistili štatisticky signifikantné korelácie medzi závažnosťou cytologického nálezu a vekom ženy pri vyšetrení, vekom nástupu prvého pohlavného styku, paritou a úrovňou vzdelania. Nesignifikantné korelácie (faktory) vyjadrujúce nezávislosť cytologického nálezu boli zistené pre vek nástupu menarché, telesnú hmotnosť, užívanie alkoholu, fajčenie a miesto bývania (mesto/ dedina). Podrobnejšie pozri v tab. 2. Trend závislosti medzi týmito parametrami a cytológiou bol nasledovný: so stúpajúcim celkovým vekom, neskorším nástupom menštru ácie, neskorším ko itarché, stúpajúcim množstvom konzumácie alkoholu a bývaním na vidieku klesala závažnosť cytologického nálezu (posun k L - SIL stavom). Pre ilustráci u pozri obr. 1, 2, 3, 5, 9. Naopak, so zvyšujúcou sa celkovou telesnou hmotnosťou, anamnézou a väčšou dĺžkou fajčenia, zvýšenou paritou a vyšším stupňom vzdelania sme zaznamenali vzostupný trend závažnosti cytologického nálezu (posun k H - SIL stavom). Pre ilustráci u pozri obr. 4, 6a, 6b, 7, 8. Podobná analýza vo vzťahu k týmto parametrom, avšak s vyjadrením pre histopatologické nálezy, odhalila nasledovné zistenia. Podobne ako pri hodnotení stupňa patológie cytologického nálezu, i histologický nález koreloval v rovnakých hodnotiacich faktoroch. Čiže rovnaké trendy rizikových faktorov ako pre cytológi u boli zaznamenané i pri histologickom hodnotení nálezov. Avšak na rozdiel od cytologickej analýzy vykazovala histologická korelácia popri negatívnej korelácii s množstvom užívania alkoholu i štatistickú významnosť tohto zistenia na úrovni (p < 0,05). Podrobnejšie pozri v tab. 2. Podobne ako pri cytologickom hodnotení, trendy vzájomnej závislosti v grafickom prejave sú zaznačené v obr. 10 – 18.
Table 2. Korelačná analýza pre vybrané rizikové faktory (reprodukčné, demografi cké, soci álne a environmentálne parametre) s vyjadrením trendu a stupňa koreláci e pomoco u Pe arsonovho r koefi ci entu s jeho 95 % intervalom spoľahlivosti (CI) a vyjadrením úrovne štatistickej významnosti vzájomnej závislosti. 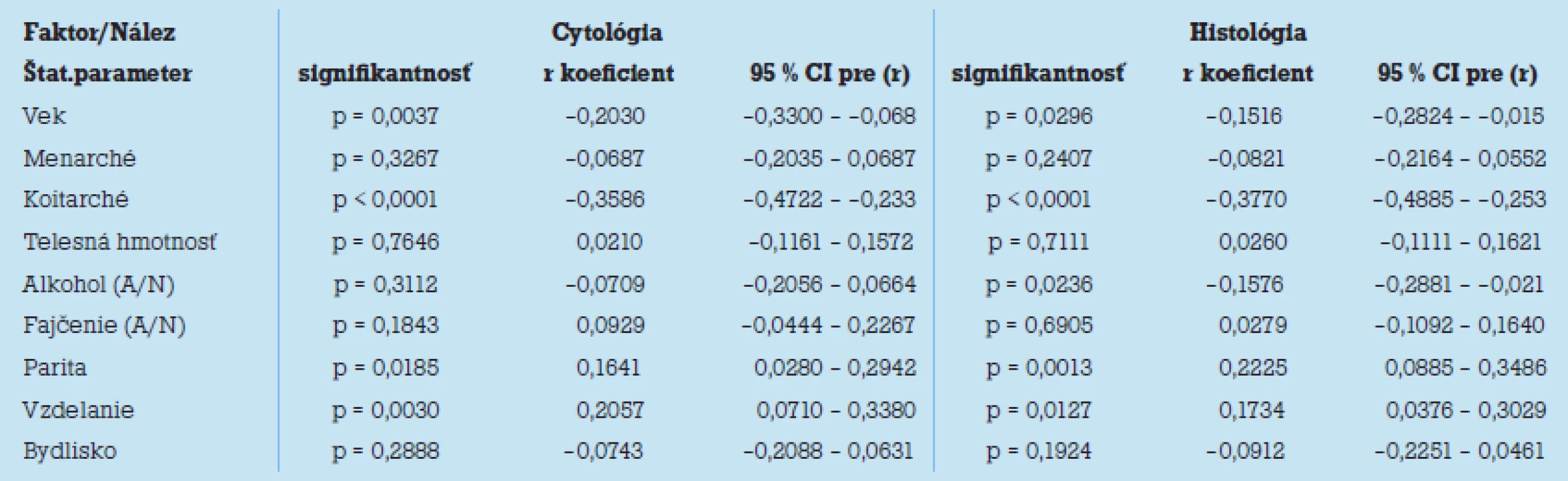
Image 1. Závislosť cytologického nálezu od veku ženy v čase vyšetrenia (1 = L- SIL, 2 = H- SIL). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 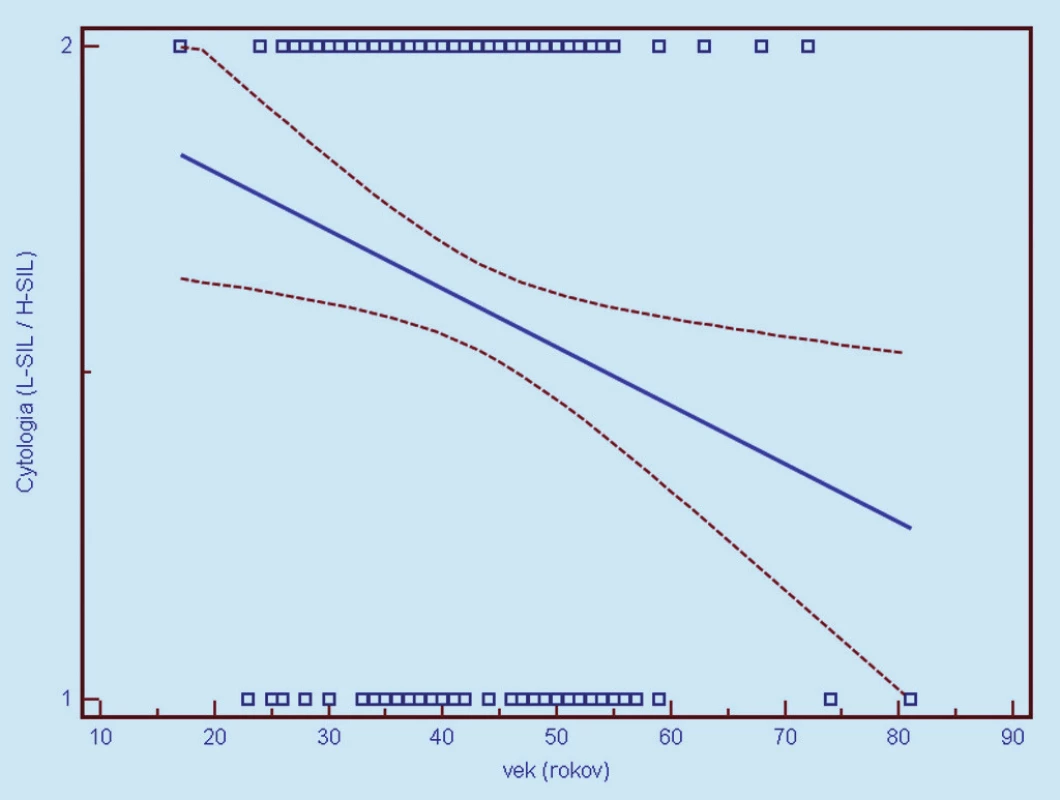
Image 2. Závislosť cytologického nálezu od veku nástupu menarché (1 = L- SIL, 2 = H- SIL). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 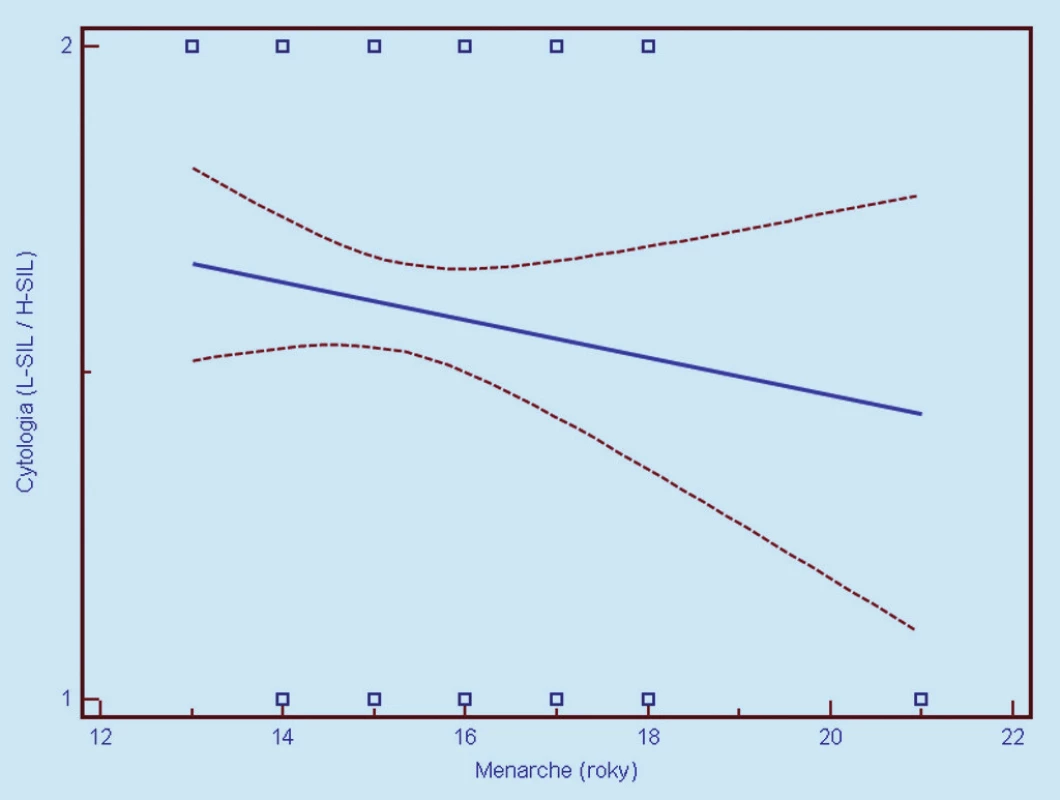
Image 3. Závislosť cytologického nálezu od veku nástupu koitarché (1 = L-SIL, 2 = H-SIL). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 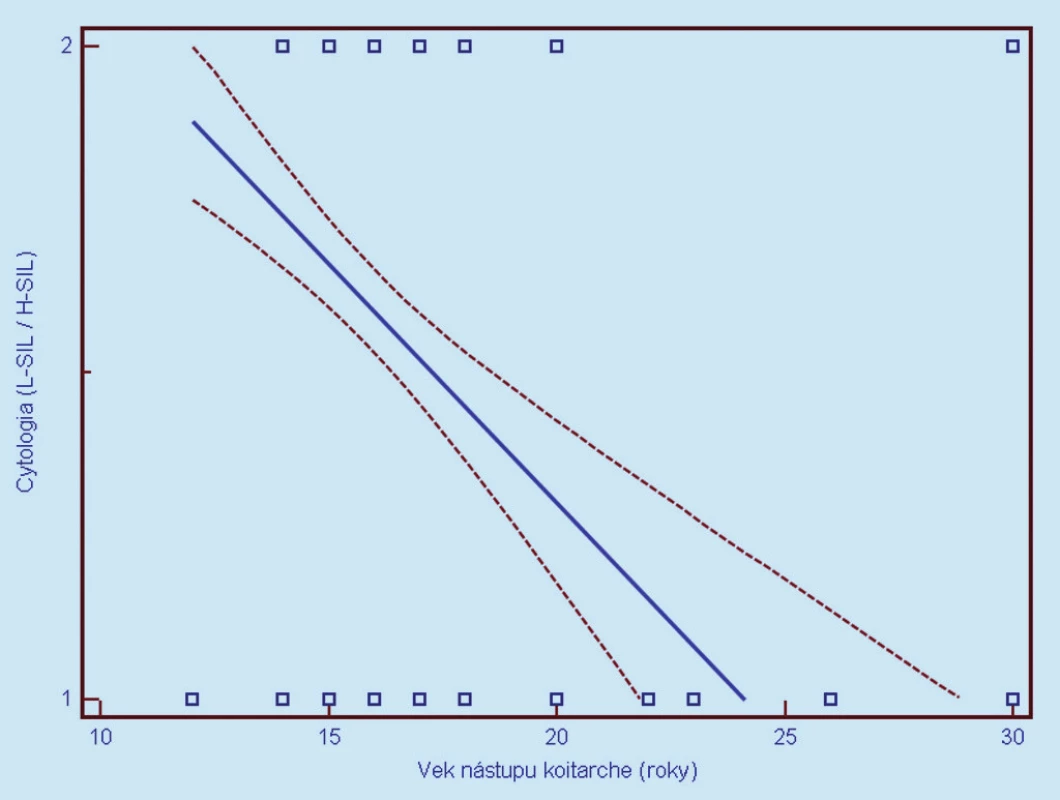
Image 4. Závislosť cytologického nálezu od telesnej hmotnosti (1 = L-SIL, 2 = H-SIL). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 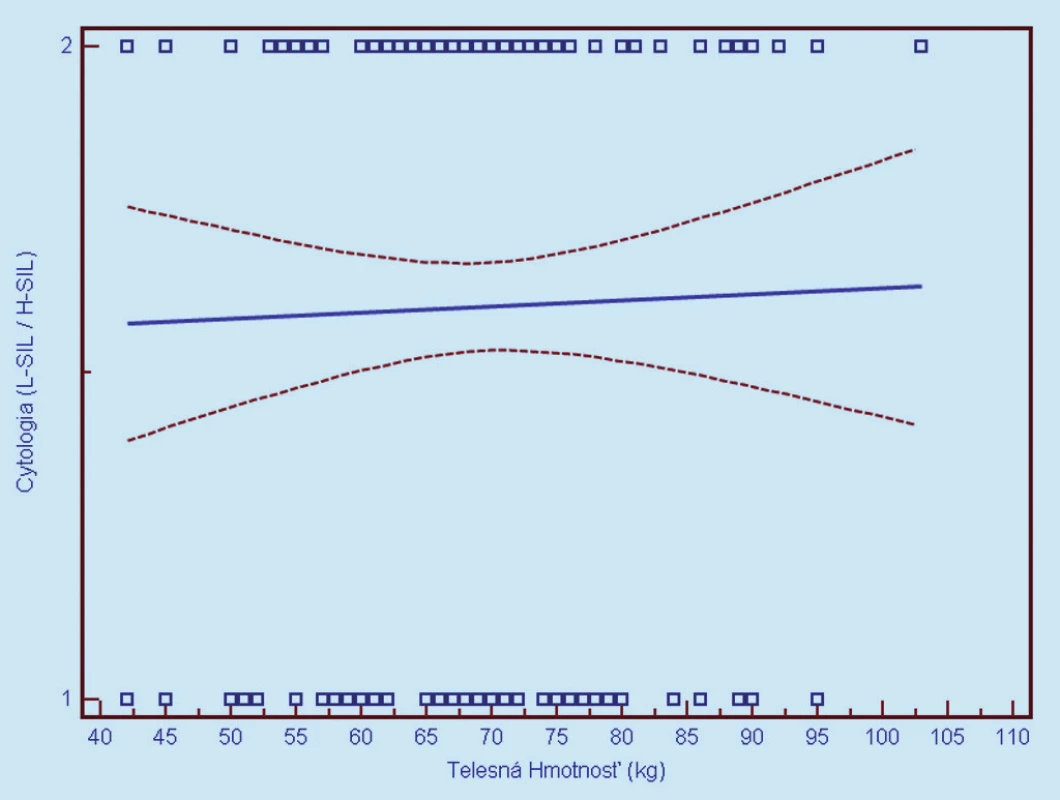
Image 5. Závislosť cytologického nálezu (1 = L- SIL, 2 = H- SIL) od užívani a alkoholu (0 = ne užíva, 1 = 0,2 dl denne, 2 = nekontrolovaný voľný konzum). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 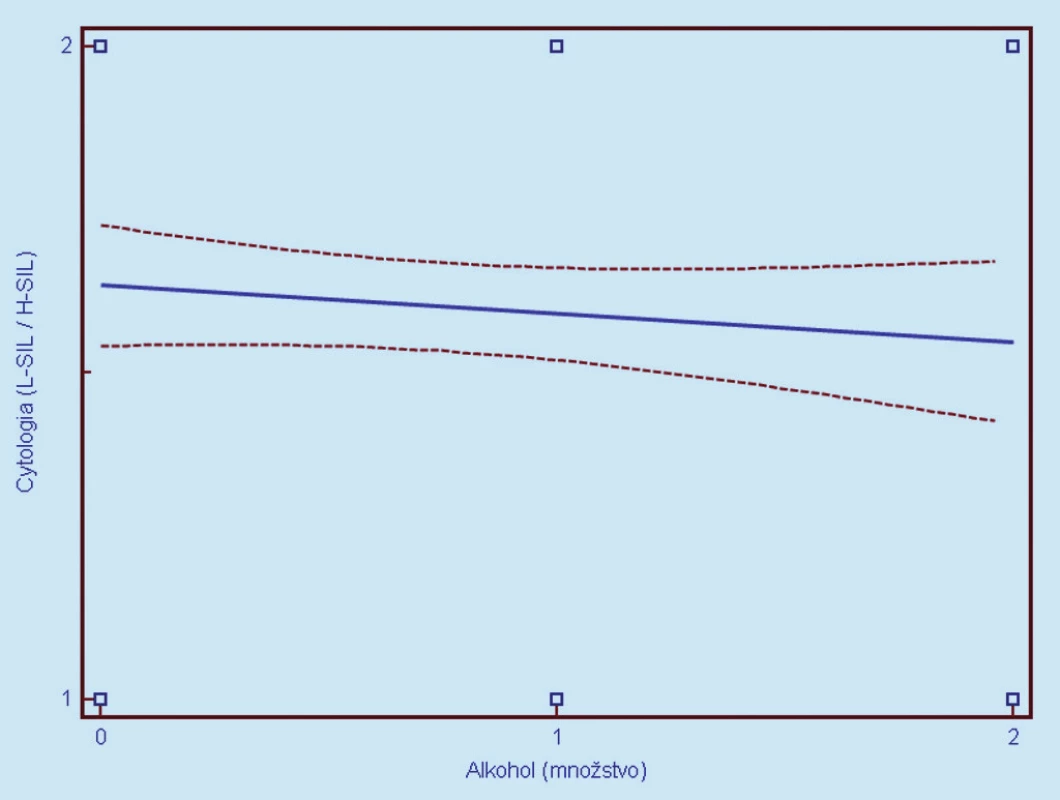
Obr. 6a. Závislosť cytologického nálezu (1 = L- SIL, 2 = H- SIL) od prítomnosti aktívneho fajčeni a (0 = nefajčiarka, 1 = fajčiarka). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 
Obr. 6b. Závislosť cytologického nálezu (1 = L- SIL, 2 = H- SIL) od dĺžky aktívneho fajčenia. Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 
#obr:6#
Image 6. Závislosť cytologického nálezu (1 = L- SIL, 2 = H- SIL) od parity. Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 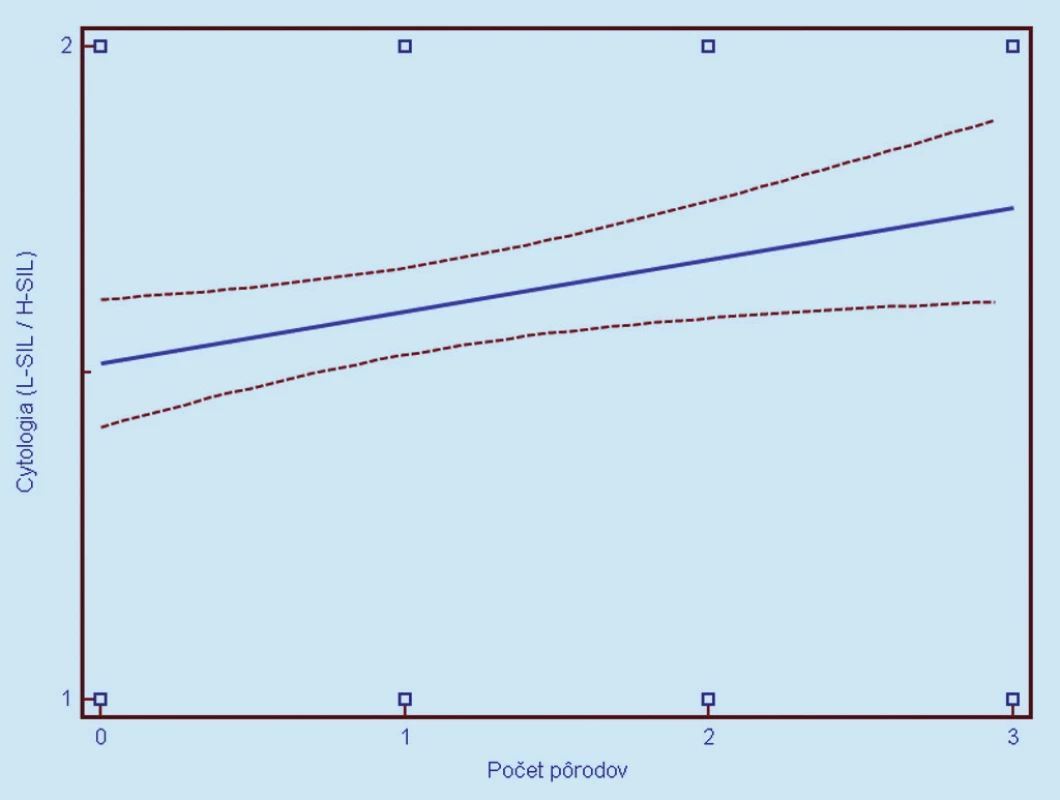
Image 7. Závislosť cytologického nálezu (1 = L- SIL, 2 = H- SIL) od dosiahnutého vzdelania. Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 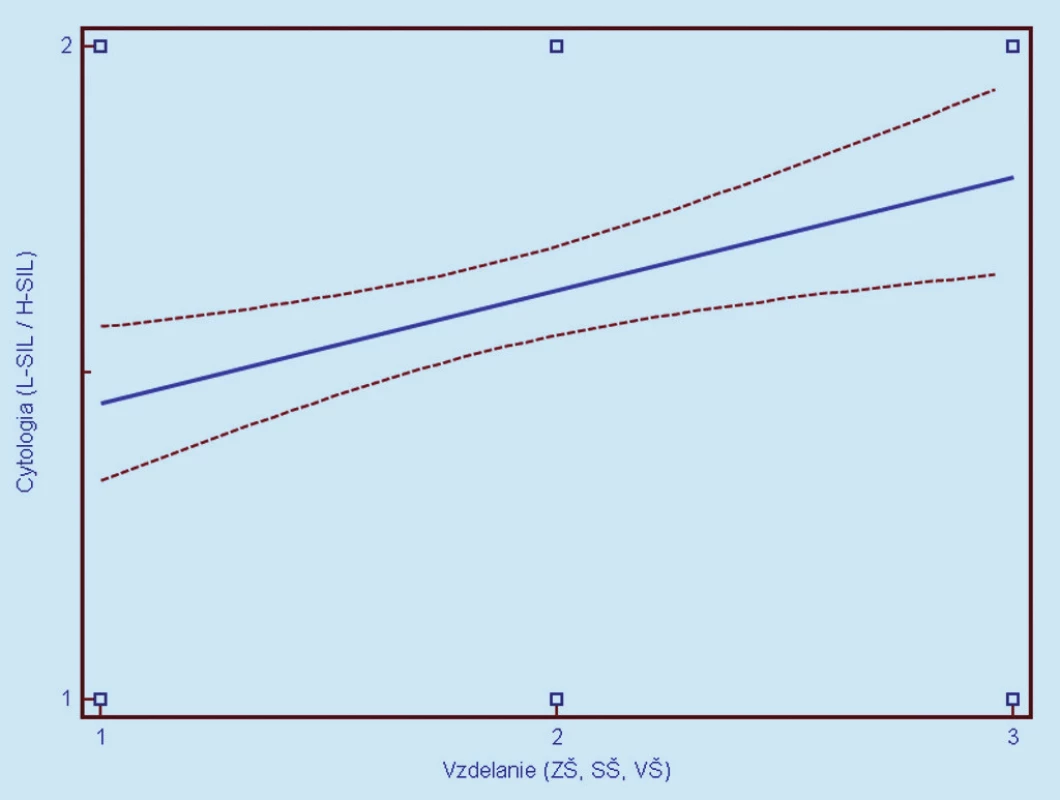
Image 8. Závislosť cytologického nálezu (1 = L-SIL, 2 = H- SIL) od miesta bývani a (1 = mesto, 2 = dedina). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 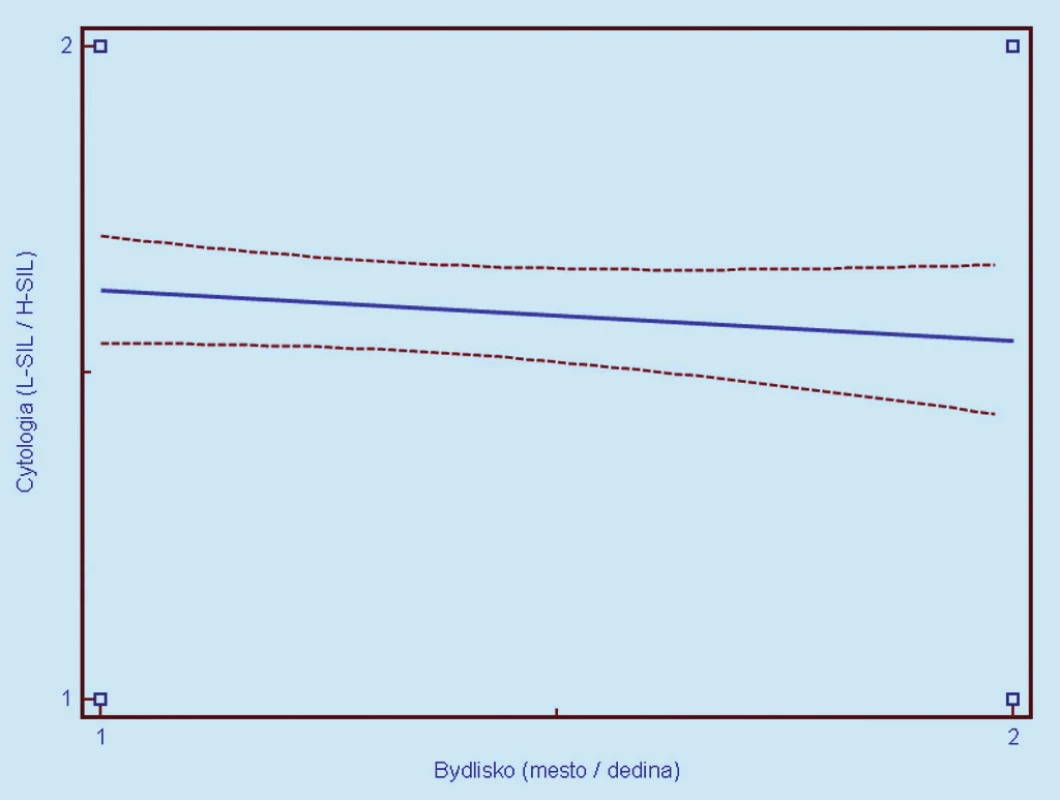
Image 9. Závislosť histologického nálezu od veku ženy v čase vyšetrenia (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA). Prerušované čiary predstavujúv 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 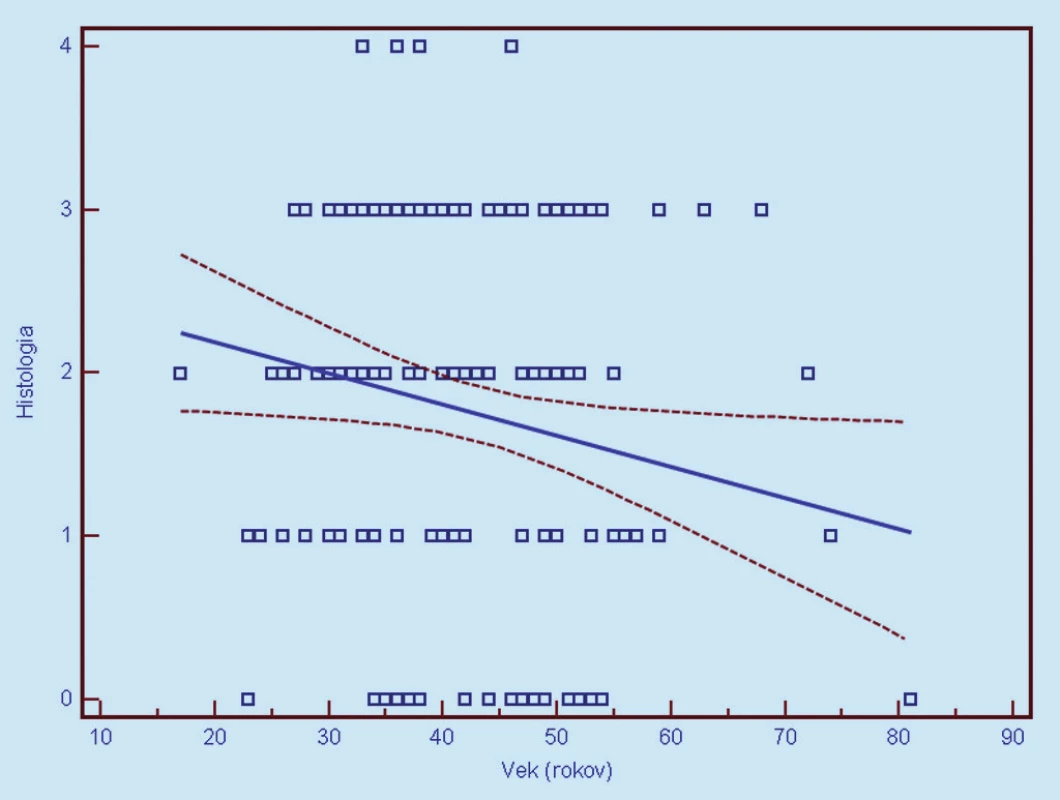
Image 10. Závislosť histologického nálezu od veku nástupu menarché (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 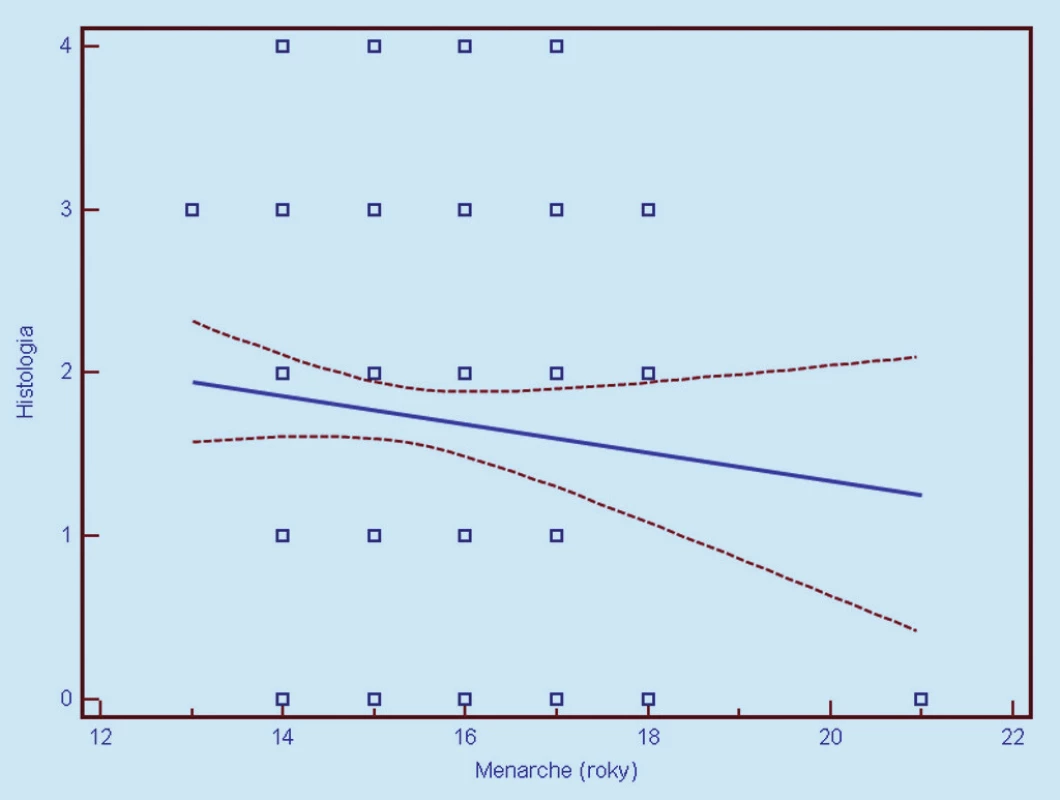
Image 11. Závislosť histologického nálezu od veku nástupu koitarché (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 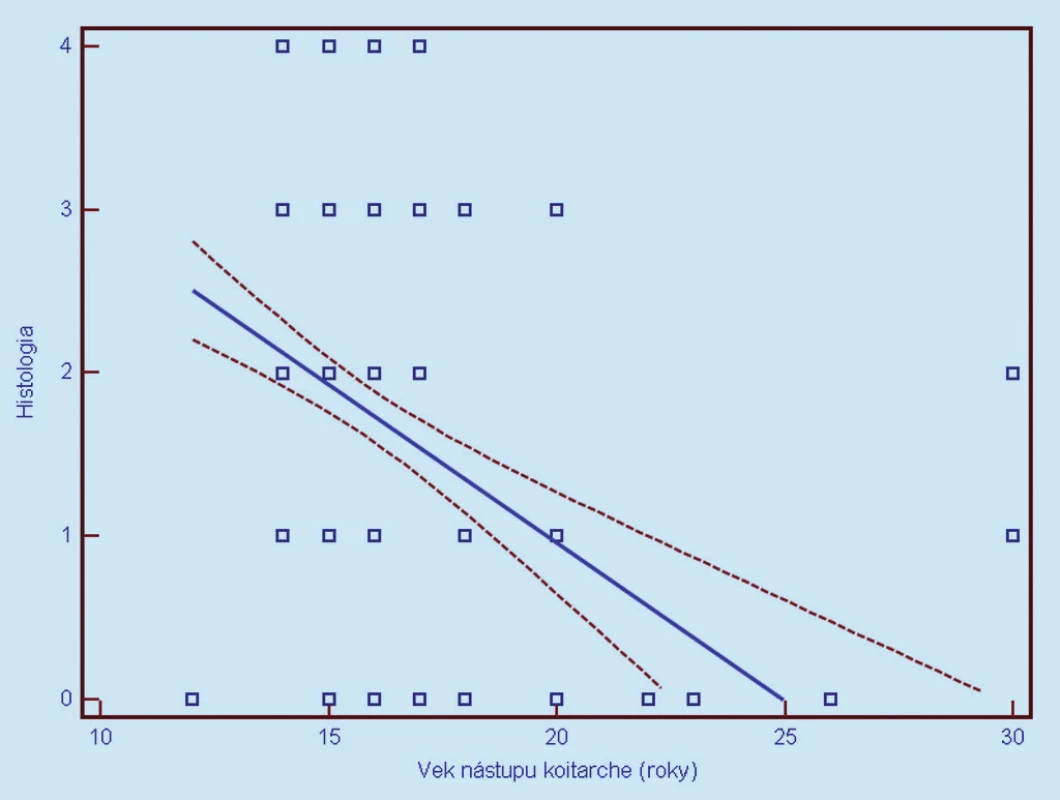
Image 12. Závislosť histologického nálezu od telesnej hmotnosti (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 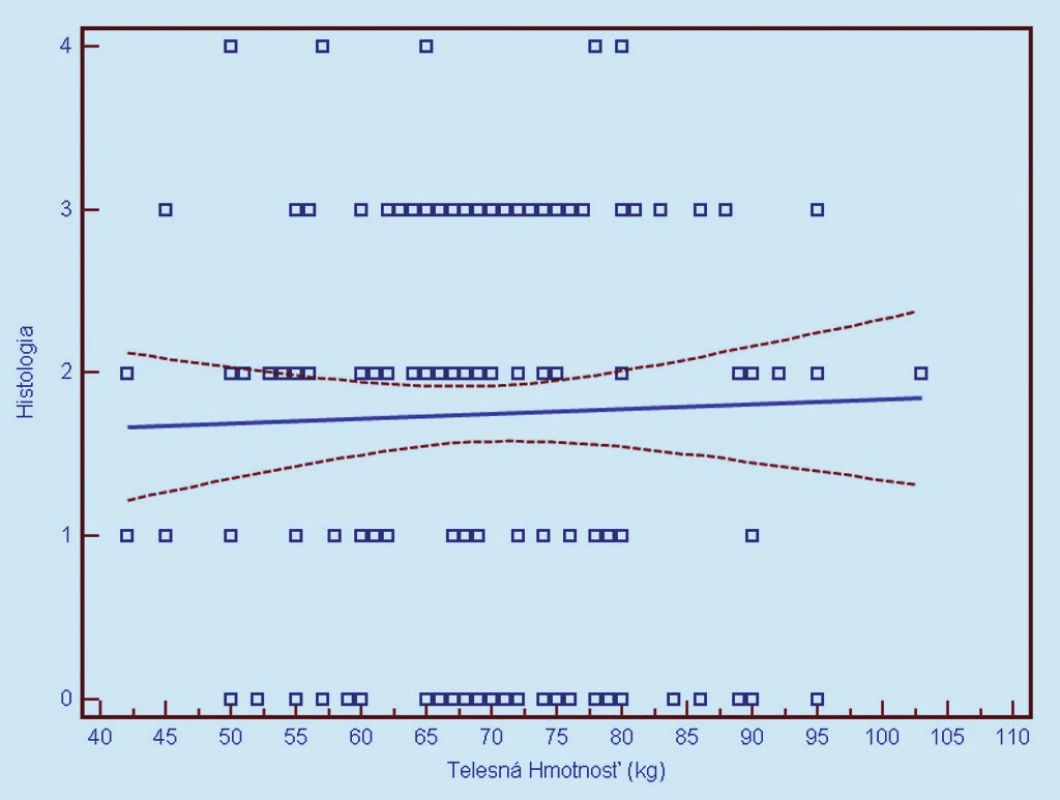
Image 13. Závislosť histologického nálezu (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA) od užívania alkoholu (0 = neužíva, 1 = 0,2 dl denne, 2 = nekontrolovaný voľný konzum). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 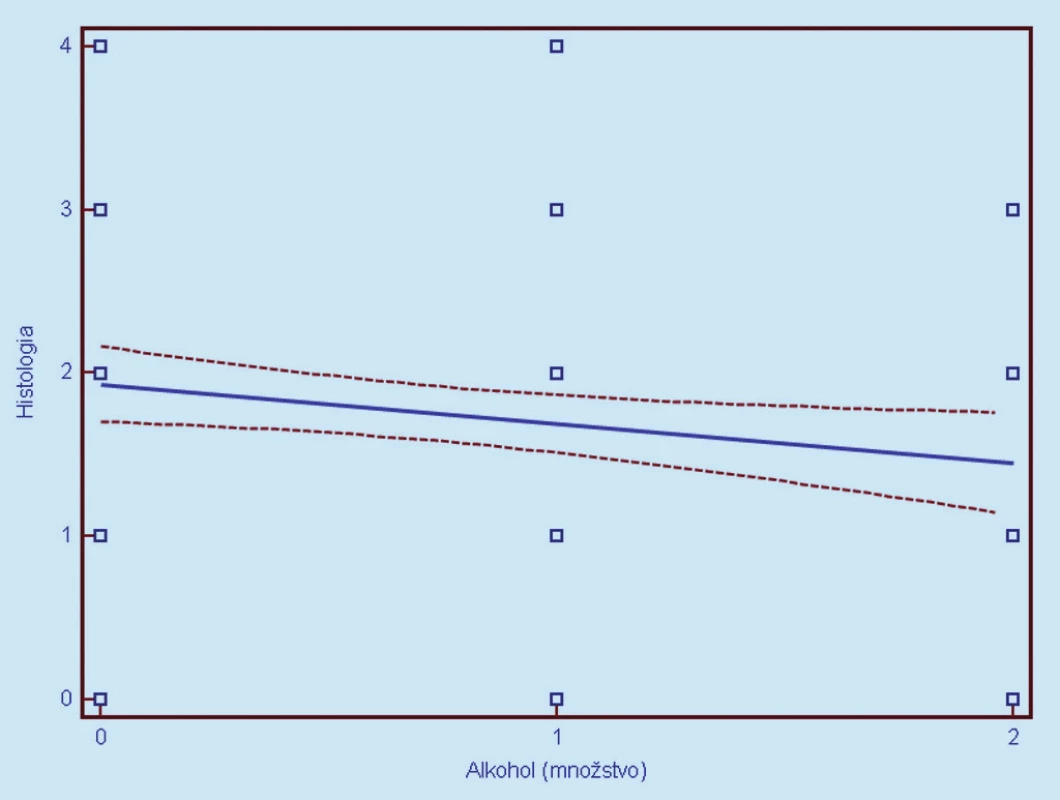
Obr. 15a. Závislosť histologického nálezu (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA) od prítomnosti aktívneho fajčenia (0 = nefajčiarka, 1 = fajčiarka). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 
Obr. 15b. Závislosť histologického nálezu (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA) od dĺžky aktívneho fajčenia. Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 
Image 14. Závislosť histologického nálezu (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA) od parity. Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 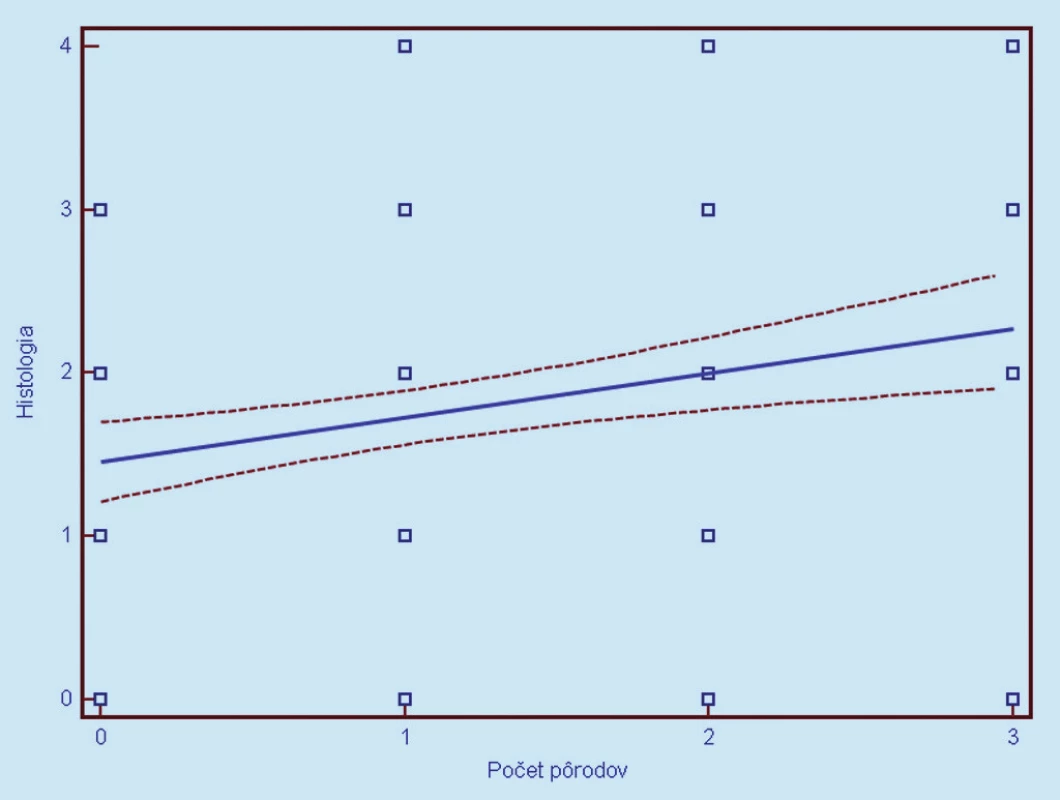
Image 15. Závislosť histologického nálezu (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA) od dosiahnutého vzdelania. Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 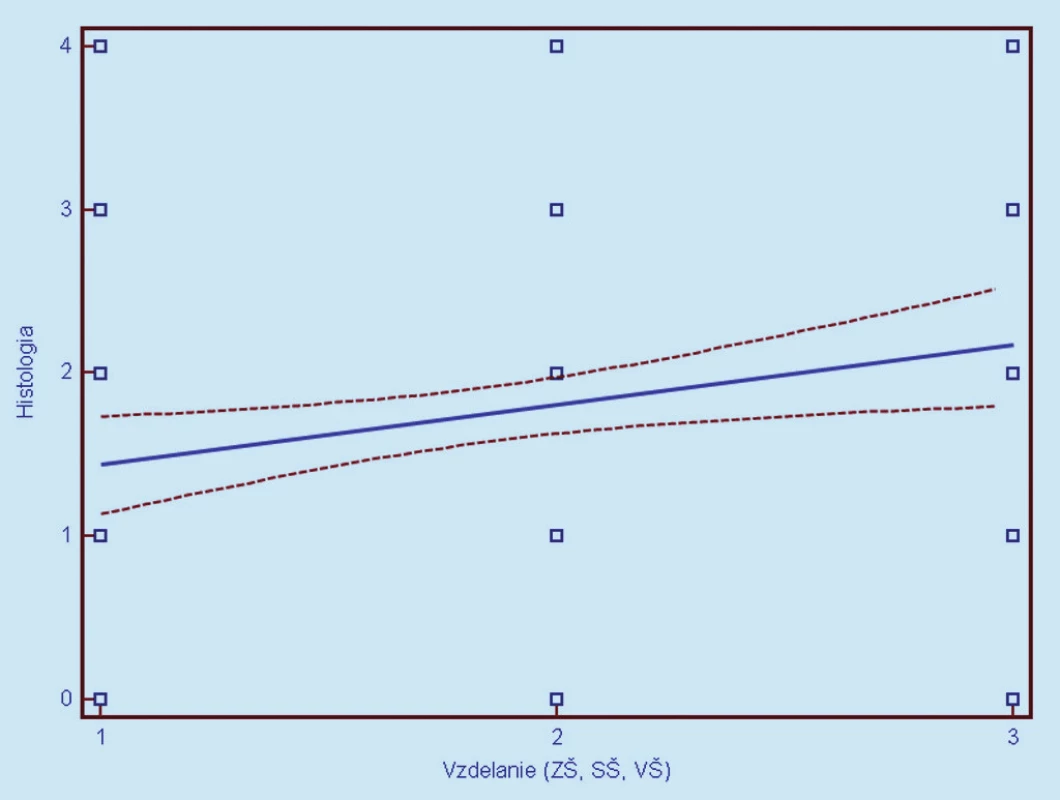
Image 16. Závislosť histologického nálezu (0 = negatívny, 1 = CIN 1, 2 = CIN 2, 3 = CIN 3, 4 = CIS/ ICA) od miesta bývani a (1 = mesto, 2 = dedina). Prerušované čiary predstavujú 95% interval spoľahlivosti (pravdepodobnosť) výskytu prechodu regresnej línie pre celú populáciu. 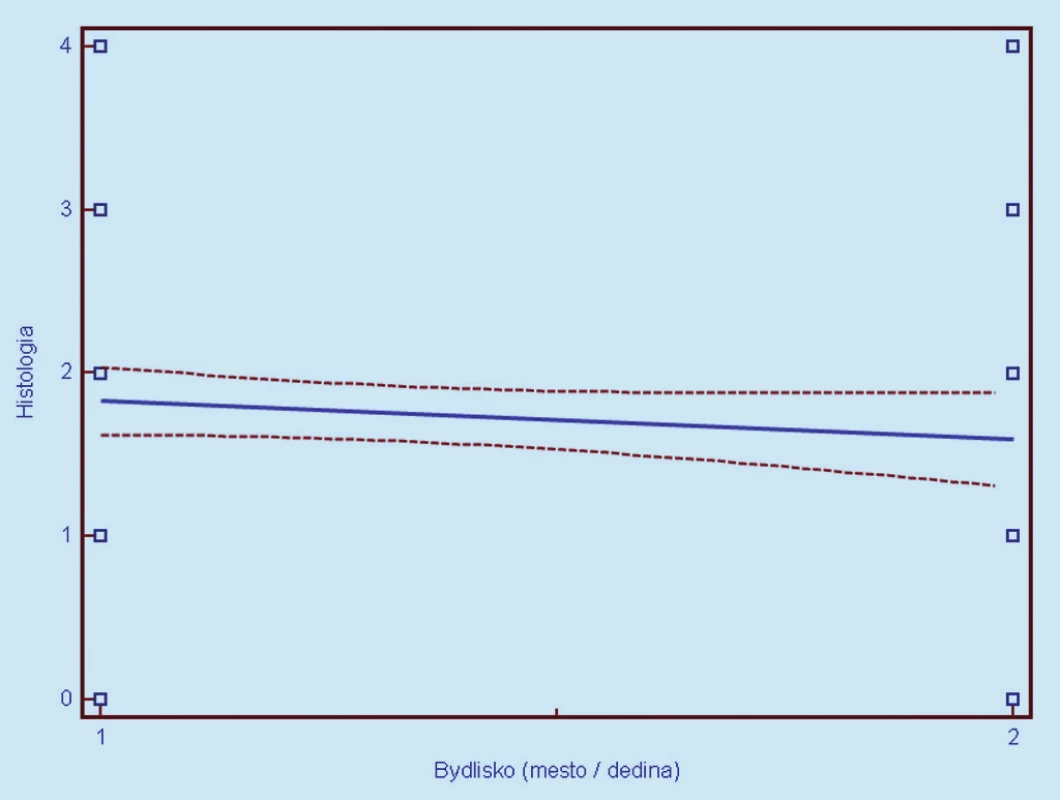
Diskusia
Po rakovine prsníka patrí karcinóm krčku maternice k najčastejšie sa vyskytujúcim zhubným ochoreniam žien v celosvetovom meradle. Pokles incidencie a mortality sa vo vyspelých krajinách za posledné roky výrazne prejavil [15], zatiaľ čo u nás a v rozvojových krajinách je tento trend len minimálny [17]. Viac - menej za lepšie výstupy môžeme skôr vďačiť skvalitneni u operačného výkonu a možnostiam adekvátnejšej adjuvantnej liečby. Stále však má Slovensko a niektoré ďalšie štáty stredoe urópskeho priestoru problémy s implementáciou skríningového programu. Hoci legislatívny a odborný podklad tento program má, kameň úrazu leží v nízkej účasti tých, na ktorých je zameraný. Za všetko hovorí trend, keď prakticky v krajinách západnej Európy či v USA je už problém „nájsť“ pacientku v III., eventu álne IV. FIGO štádi u ochorenia (až na sporadické výnimky), a odborné podujatia, kde poprední operatéri demonštrujú techniky operačného postupu u takýchto pacientok, sa presúvajú do „nášho“ regi ónu. Posledne napr. „Operating Theatre Course on Gynecologic Cancer Surgery pod hlavičkou ESGO” v marci 2007, uskutočnený v Budapešti. Príčinou je žiaľ jednoduché konštatovanie: stále v tomto regi óne existujú pokročilé prípady tohto ochorenia.
Keďže prognóza ochorenia výrazne závisí od štádia, v ktorom je zachytené [9, 4], je jeho skorá detekcia základom efektívnosti liečby a celkového výstupu. Avšak úspech, aký bol zaznamenaný vo vyspelých krajinách, sa dosiahne až vtedy, keď sa nebudeme snažiť len diagnostikovať skoré štádi um už vzniknutého karcinómu, ale aktívne mu predchádzať.
Vzhľadom na dobrú anatomickú prístupnosť cervixu a existenci u overených prebioptických metód sú akékoľvek preinvazívne štádi á ochorenia dobre diagnostikovateľné a liečiteľné [3]. Táto skutočnosť spolu so známymi rizikovými faktormi by mala byť teda primárnym podnetom v snahe o dôslednejši u implementáci u skríningových a preventívnych programov. Určitú opornú „barličku“ v tejto snahe predstavuje už niekoľkoročná možnosť vyšetrenia subtypu HPV infekcie pri suspektnej kolposkopii a cytológii, mimo dovtedy len dostupnej „punch“ biopsie. Druhou a o veľa pevnejšou oporou v tomto náročnom boji je súčasné uvedenie multivalentnej rekombinantnej vakcíny proti ľudskému papilomavírusu, typom 6, 11, 16, 18, pri ktorej sa udáva 95 – 100 % účinnosť ochrany pred vznikom epitelovej lézie porcia uteru a až 99 % účinnosť pred vznikom anogenitálnej kondylomatózy [28].
Ochranu proti vzniku karcinómu krčka maternice možno preto rozdeliť na dve formy. Prvou je dôkladná, správna a cielená skríningová aktivita, využívajúca možnosti prebioptickej diagnostiky a HPV typizácie. Vyžaduje si však odbornú erudíci u a up to time vzdelanie v hodnotení cytologických či kolposkopických nálezov [24, 20] a hlavne výrazne vyšši u participáci u žien na tomto programe. Druhou je včasná vakcinácia proti infekcii HPV, ktorá by sa mala vykonať ešte u neinfikovaných žien vo veku 11 – 12 rokov, teda v prepubertálnom období [28], alebo i u sexu álne aktívnych žien vo veku 13 – 26 rokov, ale po predošlom negatívnom vyšetrení na HPV [18, 28, 21]. Niekde medzi týmito dvoma formami ochrany sa pohybuje tzv. správna životospráva, zdravotná uvedomelosť a aktívna prevencia v populácii. Teda eliminácia možných a modifikovateľných rizikových vplyvov. Jednoducho povedané, účinná primárna a sekundárna prevencia [19].
Podobne ako iné štúdie vo svete [5], aj naša štúdia dokázala signifikantnú koreláci u medzi týmito vplyvmi a zhoršeným cytologickým či histologickým nálezom na krčku maternice. Správna identifikácia týchto stavov a odhalenie rizikových vplyvov nám umožní správne a efektívne manažovať výskyt prekanceróz maternicového krčka [16], ako aj samotného karcinómu [11]. Akceptácia týchto štandardných diagnostických a liečebných postupov je nevyhnutnou podmienkou. Len v súlade s nimi pri eliminácii rizikových faktorov môžeme postupovať „lege artis“ pri starostlivosti o ženy s rizikovou léziou porcia uteru. Vyhneme sa tak možným prípadom nedostatočnej liečby (undertreatment), ako aj nadmernej liečby (overtreatment) pacientky.
Klinická prax nás mnohokrát na učila, že pacient z obavy pred vznikom, progresiou či rekurenciou ochorenia častejšie pristupuje k radikálnejšiemu riešeni u svojich zdravotných ťažkostí. Tento trend je badateľný nielen pri ochoreniach prsníka či ovária [29], ale i v oblasti prekanceróz a karcinómu krčka maternice, a to nielen u postihnutých, ale niekedy i u relatívne zdravých žien, hoci rizikových z hľadiska vzniku ochorenia ženských rodidiel [26, 13]. Hoci fenomén spontánnej regresie malígneho ochorenia je známa vec [8, 6] a karcinóm krčka maternice je jedným z najčastejších malignít potvrdzujúcich túto biologickú variabilitu malígneho ochorenia [2, 25], len málokto z lekárov a ešte menej z pacientov podstúpi takéto riziko. Avšak nie každé ochorenie je nevyhnutné riešiť radikálne. Sú to práve prijaté odporúčania „guidelines“, ktoré vedú klinika na tej správnej ceste a znemožňujú postup „non lege artis“. Ich dodržiavanie a uvedomovanie si ich spolu s novými poznatkami o biológii premalígnych i malígnych lézi í porcia uteru nám umožnia čoraz viac individu alizovať diagnostický a terape utický postup v celom procese starostlivosti o zdravie ženy v populácii. Takýto prístup si navyše bude vyžadovať, aby zdravotný personál, ktorý sa touto problematikou a rizikovými pacientkami zaoberá, mal nielen všeobecné ambulantné vedomosti, ale adekvátne vzdelanie i v rámci subšpecializácie [14] pri súčasnom dodržiavaní zásad pre odporúčanie rizikových pacientok na špecializované onkogynekologické oddelenia [7].
V našej práci sme sa snažili poukázať na vplyv vybraných rizikových faktorov v asoci ácii so stupňom závažnosti cytologických a histologických nálezov lézi í krčka maternice. Práca priniesla určitý pohľad na rozsah vplyvu týchto faktorov na vznik ochorenia a svojím obsahom sčasti i určila smer, kam by sa malo upierať celkové zohľadnenie činnosti odbornej verejnosti v odstraňovaní rizikových vplyvov pred vznikom malígneho ochorenia krčku maternice.
Záver
V našej práci sme sa snažili priniesť bližší pohľad na vzájomnú súvislosť medzi vybranými rizikovými faktormi, lokálnym nálezom na krčku maternice a možnosťou vzniku karcinómu v tejto oblasti ženských rodidiel. Vyjadrenie stupňa vzájomného prepojenia sme sa snažili ozrejmiť na základe kvantifikácie rozsahu postihnutia tkaniva krčka maternice vyjadreného pomocou objektívne hodnotených parametrov, t. j. cytologického a histologického nálezu. Naša práca predstavuje jednu z prvých širších štúdi í zaoberajúcich sa touto problematikou na populačnej vzorke slovenských žien. V časti svojich výsledkov sa zhoduje s trendom, ktorý predstavujú rizikové faktory i v rozvinutých krajinách, avšak v niektorých parametroch naše výsledky prekvapivo ukázali opačnú závislosť vzhľadom na vznik danej patológie, ako sa vo všeobecnosti očakávalo (napr. stupeň dosiahnutého vzdelania, užívanie alkoholu). Preto pre podrobnú analýzu takejto závislosti bude potrebné v podobnej štúdii pokračovať s doplnením sledovaných parametrov i o ďalšie rizikové faktory (typ HPV infekcie) či využitie nových možností predikcie rizika ochorenia vo vzťahu k niektorým genetickým faktorom tak, ako je táto možnosť v súčasnosti využívaná v predikcii rizika vzniku karcinómu prsníka [30, 31] či karcinómu močového mechúra [23]. V neposlednom rade nielen možnosti predikcie vzniku ochorenia, ale hlavne – ak už ochorenie vzniklo – vzájomná korelácia cytológie, histológie a lokálnej expresie onkoproteínov umožní pomocou pochopenia molekulovej podstaty mechanizmu interakcie medzi tumorsupresorickými génmi (p53, RB, p73) a virálnymi onkoproteínmi (E6, E7) celý proces cervixovej karcinogenézy a stupeň jej závažnosti pre dané štádi um premalígnej lézie [1].
Poďakovanie
Autori práce ďakujú všetkým ženám, ktoré sa zúčastnili tejto štúdie, ako i zdravotnému a laboratórnemu personálu pri získavaní potrebných informáci í a výsledkov.
MUDr. Karol Brányik
Gynekologicko‑pôrodnícke oddelenie NsP Dunajská Streda
Sources
1. Anton M, Horký M, Bláha O. The role of tumour suppressors and viral oncoproteins in cervical carcinogenesis. Ceska Gynekol 2000; 65(4): 275 – 278.
2. Black PE, Brown EA. Spontaneous regression of carcinoma of the cervix: report of a case. J Maine Med Assoc 1959; 50 : 358 – 361.
3. Chabada J, Horváth A, Sílešová J et al. Prínos preventívnych gynekologických prehliadok k diagnostike a liečbe cervixových lézi í. Cs Gynek 1989; 54 : 532 – 533.
4. Chargui R, Damak T, Khomsi F et al. Prognostic factors and clinicopathologic characteristics of invasive adenocarcinoma of the uterine cervix. Am J Obstet Gynecol 2006; 194(1): 43 – 48.
5. Danaei G, Vander Ho orn S, Lopez AD et al. Comparative Risk Assessment collaborating group (Cancers). Ca uses of cancer in the world: comparative risk assessment of nine behavioural and environmental risk factors. Lancet 2005; 366(9499): 1784 – 1793.
6. Fujiwaki R, Sawada K. Spontaneous regression in recurrent epithelial ovarian cancer. Arch Gynecol Obstet 2007; 275(5): 389 – 391.
7. Guidelines for referral to a gynecologic oncologist: rationale and benefits. The Society of Gynecologic Oncologists. Gynecol Oncol 2000; 78(3 Pt 2): S1 – S13.
8. Horii R, Akiyama F, Kasumi F et al. Spontaneous „healing“ of breast cancer. Breast Cancer 2005; 12(2): 140 – 144.
9. Klačko M. Prognóza pacientky s karcinómom krčka maternice. Slov Gynek Pôrod 2004; 11(4): 197 – 191.
10. Kurillová L, Šimko J, Capiková D et al. Prvé skúsenosti s využitím polymerázovej reťazovej reakcie (PCR) pri detekcii a typizácii HPV infekcie u gynekologických pacientok s cervixovými léziami. Slov Gynek Pôrod 2004; 11 : 55 – 59.
11. Masák L. Štandardné postupy pri liečbe karcinómu krčka maternice. Gynekol prax 2003; 3(1): 26 – 29.
12. Moscicki AB, Shiboski S, Hills NK et al. Regression of low - grade squ amous intra - epithelial lesions in young women. Lancet 2004; 364(9446): 1678 – 1683.
13. Orr JW Jr. Radical hysterectomy: lessons in risk reduction. Gynecol Oncol 2001; 81(2): 129 – 132.
14. Orr JW, Roland PY, Orr PJ et al. Subspecialty training: does it affect the outcome of women treated for a gynecologic malignancy? Curr Opin Obstet Gynecol 2001; 13(1): 1 – 8.
15. Parkin DM, Bray F, Ferlay J, Pisani P. Global cancer statistics, 2002. CA Cancer J Clin 2005; 55(2): 74 – 108.
16. Potančok B, Sadovský O. Manažment prekanceróz maternicového krčka. Gynekol prax 2003; 1 : 9 – 15.
17. Redecha M, Korbeľ M, Nižňanská Z. Výskyt karcinómu maternicového krčka na Slovensku v rokoch 1990 – 2000. Gynekol prax 2004; 2(2): 118–124.
18. Redecha M, Korbeľ M, Redecha M. Karcinóm krčka maternice a HPV infekcia. Cesk Onkol 2006; 1(4): 234–238.
19. Rock CL, Michael CW, Reynolds RK, Ruffin MT. Prevention of cervix cancer. Crit Rev Oncol Hematol 2000; 33(3): 169 – 185.
20. Sadovský O, Potančok B, Štefanovič J et al. Nová medzinárodná kolposkopická terminológia a jej slovenská verzia. Prakt Gynek 2004; 11 : 12 – 15.
21. Saslow D, Castle PE, Cox JT et al. American Cancer Society Guideline for human papillomavirus (HPV) vaccine use to prevent cervical cancer and its precursors. CA Cancer J Clin 2007; 57(1): 7 – 28.
22. Schlecht NF, Platt RW, Du arte - Franco E et al. Human papillomavirus infection and time to progression and regression of cervical intraepithelial neoplasia. J Natl Cancer Inst 2003; 95(17): 1336 – 1343.
23. Sivoňová M, Matáková T, Dobrota D, Kliment J. Vzťah medzi genetickými polymorfizmami glutati ón - S - transferáz a karcinómom prostaty. Klin Urol 2003; 2(3): 173 – 175.
24. Solomon D, Davey D, Kurman R et al. The 2001 Bethesda System: terminology for reporting results of cervical cytology. JAMA 2002; 287(16): 2114 – 2119.
25. Spriggs AI, Boddington MM. Progression and regression of cervical lesions. Review of smears from women followed without initial biopsy or treatment. J Clin Pathol 1980; 33(6): 517 – 522.
26. Sviracevic B, Cuk D, Vuleta D, Sedlar S. Premalignant and malignant lesions of the uterine cervix - personal experience. Med Pregl 200; 53(7 – 8): 378 – 383.
27. Štefanovič J, Trupl J. Prínos detekcie papilomavírusovej infekcie v prevencii karcinómu krčka maternice. Prakt Gynek 2003; 10 : 61 – 64.
28. Zimmerman RK. HPV vaccine and its recommendations, 2007. J Fam Pract 2007; 56(2 Suppl Vaccines): S1 – S5.
29. Zubor P, Kajo K, Dussan CA et al. Repetitive demand for radical cancer risk reduction surgery in a young BRCA1 mutation carrier with strong family history of BRCA linked malignancies. Ginekol Pol 2006; 77(7): 543 – 549.
30. Žúbor P, Vojvodová A, Bartoš V et al. Genotyp HER - 2 a vplyv reprodukčných rizikových faktorov na vznik karcinómu prsníka. Slov Gynek Pôrod 2006; 13 : 3 – 8.
31. Žúbor P, Vojvodová A, Macháleková K et al. HER - 2 génový polymorfizmus a riziko karcinómu prsníka. Slov Gynek Pôrod 2006; 13 : 58 – 64.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inPractical Gynecology

2008 Issue 3-
All articles in this issue
- Prenatální prevence zubního kazu
- Dvě úspěšné gravidity u pacientky po transplantaci jater
- Chronická vaginální suchost u onkologických pacientek
- Demografické, reprodukčné a socioekonomické rizikové faktory vzniku karcinómu krčka maternice v korelácii s cytologickým a histologickým nálezom
- Specifické aspekty mentální anorexi e z pohledu dětské a dorostové gynekologi e
- Vývoj vnútorných genitálií a telesných parametrov pohlavného dospievania dievčat Bratislavského kraja
- Selektivní antagonista muskarinových M3 receptorů v léčbě hyperaktivního močového měchýře (overactive bladder, OAB) – darifenacin
- Practical Gynecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Chronická vaginální suchost u onkologických pacientek
- Specifické aspekty mentální anorexi e z pohledu dětské a dorostové gynekologi e
- Selektivní antagonista muskarinových M3 receptorů v léčbě hyperaktivního močového měchýře (overactive bladder, OAB) – darifenacin
- Prenatální prevence zubního kazu
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

