-
Medical journals
- Career
Iniciálne skúsenosti terénneho chirurgického pracoviskas miniinvazívnou kolorektálnou chirurgiou
Authors: D. Chlapík
Authors‘ workplace: Chirurgické oddelenie, Nemocnica Trenčín, Slovenská republika, primár: MUDr. D. Chlapík, Ph. D.
Published in: Rozhl. Chir., 2007, roč. 86, č. 9, s. 466-470.
Category: Monothematic special - Original
Overview
Cieľ práce:
Uviesť v retrospektívnej štúdii výsledky zavádzania miniinvazívnej kolorektálnej chirurgie na terénnom chirurgickom pracovisku.Materiál a metóda:
Autor zhodnotil výber pacientov k laparoskopickej resekcii ľavého hemikolon a rekta podľa diagnóz, veku, ASA, BMI, predošlej intraabdominálnej operácie. Popísal operačnú taktiku, techniku a lokalizačnú diagnostiku. Zaznamenal dĺžku trvania operácie, pooperačné komplikácie a dobu hospitalizácie.Výsledky:
Za obdobie od októbra 2006 do apríla 2007 indikoval k laparoskopickej resekcii kolorekta 12 pacientov, 6 mužov a 6 žien vo veku 48 až 78 rokov s diagnózou karcinóm rekta päťkrát, karcinóm sigmy trikrát, karcinóm lienálnej flexúry jedenkrát, recidivujúca divertikulitis sigmy dvakrát a prolaps rekta jedenkrát. ASA 2..7x, ASA 3..3x, ASA 4..2x. Raz konvertoval pre voluminózny karcinóm rekta. Trvanie laparoskopicky dokončených operácií bolo od 156 do 317 minút. Pooperačné komplikácie boli poanestetický útlm dýchania, prechodná paréza n. radialis l.dx., n. fibularis l.dx. a zmliaždenie pravého thenaru. Dĺžka hospitalizácie od 9 do 18 dní. Počet získaných uzlín pri malignite od troch do jedenásť.Záver:
Aj v našich podmienkach sa dajú bezpečne zaviesť laparoskopické kolorektálne operácie do bežnej praxe za predpokladu serióznej prípravy a výberu pacientov.Kľúčové slová:
všeobecná chirurgia – kolorektálna chirurgia – laparoskopická resekciaÚVOD
Miniinvazívne operovanie v dutine brušnej má čoraz väčší podiel na chirurgových zásahoch na intraabdominálnych orgánoch. Jeho výhody oproti klasickému operovaniu sú dobre dokumentované na základe EBM (Evidence Based Medicine). V oblasti kolorektálnej chirurgie sa to týka hlavne indikácií pre benígne ochorenia. Určitý prechodný útlm pri malignitách bol spôsobený počiatočným zvýšeným výskytom metastáz v portoch. Keď sa ale ich výskyt znížil pod 1,3 % [1], teda na úroveň klasickej chirurgie, nastal rozmach aplikácie techniky aj pri karcinómoch kolorekta. Miniinvazívne resekcie kolorekta tak prekročili rámec kontrolovaných klinických štúdií a zavádzajú sa do bežnej chirurgickej praxe už aj s ohľadom na zvyšujúcu sa incidenciu tejto malignity v našej geografickej oblasti. Potrebu zaradenia laparoskopického operovania do spektra operácií hrubého čreva a konečníka sme pocítili aj na našom pracovisku, ktoré je terénne a ťažisko jeho práce je vo všeobecnej chirurgii. Nachádzali sme sa v podobnej situácii akú vo svojom článku popisuje Do, L. V. z mimoakademického centra [2]. V tejto práci predkladáme naše skúsenosti.
MATERIÁL (SÚBOR PACIENTOV)
Ide o retrospektívnu štúdiu. Od októbra 2006 do apríla 2007 sme operovali laparoskopicky 12 pacientov s patológiou na ľavostranej polovici hrubého čreva a konečníka. Išlo o 6 mužov a 6 žien vo veku od 48 rokov do 78 rokov, priemer 61,1 roka. Nebrali sme ohľad na BMI (Body Mass Index), podľa ktorého bola normálna telesná hmotnosť u troch pacientov, u šiestich nadváha, u jedného obezita I. stupňa a u dvoch obezita II. stupňa. Rizikovosť pacientov podľa ASA (American Society of Anaesthesiology) bola nasledovná: ASA 1..0x, ASA 2..7x, ASA 3..3x, ASA 4..2x. Predošlá klasická alebo miniinvazívna operácia v brušnej dutine nevylučovala nami plánovanú laparoskopickú resekciu. Predoperačné indikácie boli: karcinóm rekta päťkrát, karcinóm sigmy trikrát, karcinóm lienálnej flexúry jedenkrát, recidivujúca divertikulitis sigmy dvakrát a prolaps rekta jedenkrát. V prípade malignity bol urobený odber materiálu na histologické vyšetrenie a USG heparu a RTG pľúc na prípadné zistenie parametra M. Vylúčení boli aj pacienti, u ktorých sme predpokladali T4.
METODIKA
Operačná taktika a technika boli u všetkých pacientov v podstate zhodné a uvedené sú v nasledovnom. Predoperačnú chromodiagnostiku sme vykonali deň pred operáciou pomocou patent blau u pacientov s polypóznym tumorom. Ráno v deň operácie sme vždy požiadali urológa o zavedenie ureterálnej cievky do ľavého močovodu.
Kapnoperitoneum bolo zakladané Veressovou ihlou z incízie nad pupkom. Tu bol inštalovaný prvý 10mm trokár pre optiku. Po vizuálnej revízii dutiny brušnej bol zavedený 12mm trokár v pravom podbrušku čo najnižšie smerom k Poupartskému väzu a laterálne od epigastrických ciev. Ďalší 10mm trokár bol zavedený v pravom mesogastriu tiež laterálne od epigastrických ciev tak, aby tvoril rovnoramenný trojuholník s predošlými dvoma. Štvrtý 10 mm trokár bol zavedený v úrovni 12mm trokáru v ľavom podbrušku laterálne od epigastrických ciev. Po anatomickej orientácii o promontóriu a vetvení aorty sme otvárali retroperitoneum. Preparovali sme ľavostranné spoločné ilické tepny a ľavostranný ureter. Nasledovala preparácia a trojité klipovanie s preťatím dolnej mezenterickej tepny pri karcinóme alebo pri benígnych diagnózach jej sigmoidálnej vetvy alebo a. rectalis superior a v. mesenterica inferior. Mobilizovali sme celé ľavé hemikolon orálne od lienálnej flexúry, prednej plochy chvosta pankreasu, ľavej obličky cez colon descendens a sigmu. Pri malignite rekta sme pokračovali v avaskulárnej vrstve na prednej ploche krížovej kosti so zavzatím mesorekta (TEM). Obligátne sme preparovali plexus hypogastricus. Ak sa dal po tejto rozsiahlej mobilizácii patologický proces anteponovať, tak sme ho resekovali z minilaparotomie dlhej 6 cm v mieste ľavého dolného portu. Ten bol vždy chránený LAPDISC-om (Ethicon-Endosurgery Inc., Johnson et Johnson comp. Cincinnati, OH, USA). Ak išlo o patológiu rekta, tak sme resekovali pomocou endoGIA-Endopath ETS Flex 45 (Ethicon Endo-Surgery Inc., Johnosn and Johnson comp. Cincinnati, OH, USA) zelenou cartridge na 2 - až 4krát. Do resekátu sme vždy zavzali aj príslušnú spádovú lymfatickú drenáž. Kontinuitu tráviacej rúry sme obnovili v prípade možnosti antepozície distálneho konca čreva ručne šitou spojkou jednotlivými stehmi v dvoch vrstvách vstrebateľným materiálom (Vicryl Johnson et Johnson Intl., Belgium). V prípade resekcie dolnej tretiny sigmy alebo rekta sme použili double stapling techniku end to end ak išlo o sigmu a side to end, ak išlo o rektum a to vždy po uzatvorení minilaparotomie a obnovení kapnoperitonea. Tesnosť spojky v malej panve sme skúšali jej prevrstvením FR a insufláciou vzduchu cez anus. Malú panvu sme drénovali Redonovým drénom. Resekčné línie boli ihneď vyšetrené zmrazovacou technikou. Perioperačne pacienti dostali tri dávky po 1 grame Vulmizolinu i.v. (Cefazolin Biotika, Slovenská Ľupča, SR) 3x 1 amp. Avrazoru i.v. (Ornidazol Zentiva, Praha, ČR) a 0,3 ml Fraxiparinu s.c. (Nadroparin GlaxoSmithKline, Notre dame de Bondeville Francúzsko). Zavedená ureterálna cievka bola odstraňovaná ihneď po operácii.
VÝSLEDKY
Súbor pacientov a všetky relevantné údaje o nich uvádza tabuľka 1.
Table 1. Súbor pacientov Tab. 1. Group of patients 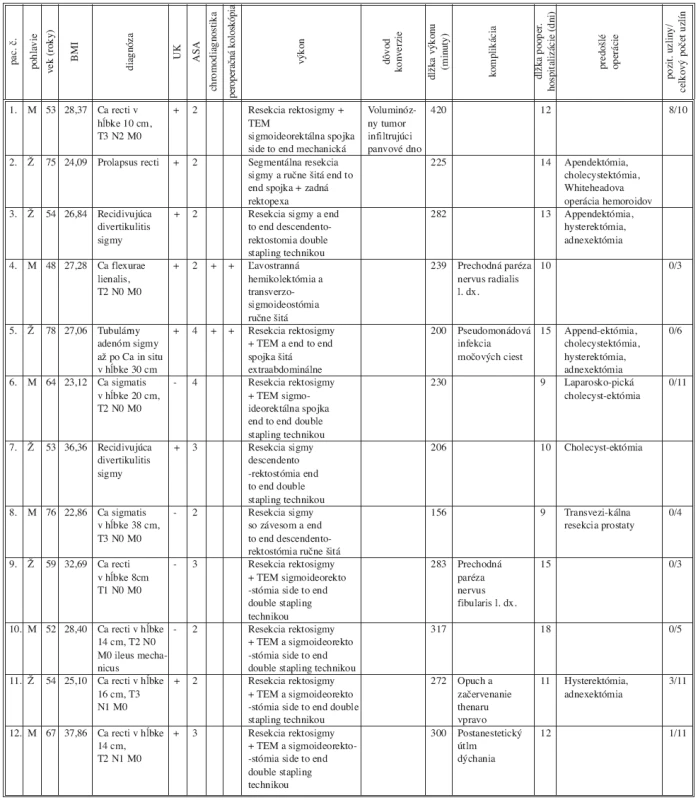
BMI – Body Mass Index UK – ureterálny katéter ASA – American Society of Anaesthesiology TEM – totálna excízia mezorekta O zavedenie UK cievky sa urológ pokúšal u všetkých 12 pacientov, podarilo sa mu to však iba u ôsmich. U ostatných štyroch sme vypreparovali ľavý ureter bez problémov aj bez jeho stentovania. Lokalizačná chromodiagnostika pomocou patent blau bola urobená u dvoch pacientov ale ani u jedného sme miesto sfarbenia nenašli. Dôvodom bol u jedného z nich karcinóm lokalizovaný presne v lienálnej flexúre a prekrytý tukovými závesmi, a u druhej pacientky pravdepodobne pre viacdňový odstup od aplikácie farbiva. U oboch sa vykonala peroperačná koloskópia, ktorá presne identifikovala polypózny karcinóm. U prvého pacienta zo zostavy sme museli konvertovať pre voluminózny tumor na panvovom dne, infiltrujúci okolité peritoneum. Aj pri otvorenej operácii bola jeho mobilizácia veľmi problematická. Na pokročilosť procesu poukázal aj nález ôsmich metastáz z desiatich vyšetrených uzlín. Sedemkrát sme použili double stapling techniku. Štyrikrát sme po mobilizácii príslušného segmentu hrubého čreva urobili jeho antepozíciu, resekciu a spojku sme šili ručne. Vo všetkých deviatich prípadoch malignity vyšetril patológ resekčné línie peroperačne a ani raz nenašiel ich malígnu infiltráciu. Dĺžka operácie meraná „skin to skin“ časom u laparoskopicky dokončených výkonov bola od 156 minút do 317 minút s priemerným časom 261 minút. Ide ale o počiatočný súbor pacientov, kde sme hlboko v oblasti learning curve. Okrem toho boli siedmi z nich po predošlej intraabdominálnej operácii, z toho tri pacientky dokonca po hysterektómii s adnexektómiou a rozsiahlymi zrastami kľučiek tenkého a hrubého čreva a dvaja pacienti s obe-zitou II. stupňa. Lymfatická drenáž bola vyšetrovaná u deviatich pacientov s malígnou diagnózou. Patológ nepoužíval žiadnu clearing techniku na odstránenie tuku, iba palpáciu uzlín. Počty získaných uzlín boli od troch po 11. Vyslovené pooperačné chirurgické komplikácie sme nezaznamenali. Raz bola nutná dvojdňová hospitalizácia pacienta na OAIM pre pretrvávajúci postanestetický útlm dýchania, 1x bola paréza n. radialis, 1x paréza n. fibularis a 1x výrazný opuch thenaru, všetko na pravej strane. Dĺžka pooperačnej hospitalizácie sa pohybovala od 9 do 18 dní (väzeň). Priemerný čas pooperačného pobytu na oddelení bol 12,3 dňa.
DISKUSIA
Prudký rozvoj mininvazívnej chirurgie v posledných dvoch desaťročiach pokračuje ďalšou fázou tzv. endoluminálnej, transluminálnej alebo NOTES=Natural Orifice Translumenal Endoscopic Surgery [3]. Je pochopiteľné, že drvivá väčšina terénnych pracovísk nemôže mať vo svojom repertoári túto špičkovú mininvazívnu chirurgiu. Ale preberať by mali už viac-menej osvedčené techniky. Takou je v súčasnosti už klasická laparoskopická technika resekcie ľavostranného hrubého čreva a konečníka, pekne popísaná Dostalíkom [4]. Nepatríme k pracoviskám, ktoré majú ekonomické možnosti na získanie praktických skúseností pobytom v renomovaných ústavoch alebo tréningom na porcínnych modeloch alebo kadáveroch [5]. Uvádzaná práca je dokladom toho, že napriek tejto nevýhode sme aj v našich podmienkach mohli uviesť do praxe techniku mininvazívnej resekcie hrubého čreva.
Museli sme si ale objasniť viaceré aspekty, dôležité v našich podmienkach, ako: indikácie, predošlé operácie, vplyv BMI, ASA. Z predoperačných faktorov to boli: lokalizačná chromodiagnostika, stentovanie ľavostranného ureteru. Keďže ide v princípe o zhodnú techniku, indikovali sme k operácii rôzne patológie včítane malignity od ampuly rekta až po lienálnu flexúru do štádia T3, čo je v súlade s Tekkisom [6]. Percento konverzií je podľa neho pri štádiu T3 16,7 % a pri T4 stúpne na 30,0 %. Ani predošlé operácie u šiestich pacientov či už v pravom hornom abdominálnom kvadrante alebo priamo v malej panve sme nepovažovali za technickú prekážku. U jednej pacientky s BMI 36,36 sme resekovali sigmu pre recidivujúcu divertikulitis a u jedného pacienta s karcinómom rekta a BMI 37,86 resekciu rekta s TEM a double stapling technikou, hoci Belizon [7] neindikuje laparoskopickú resekciu hrubého čreva pri BMI nad 35 kg/m2 hlavne pre zvýšený výskyt ranovej infekcie. On musel konvertovať aj pri divertikulitíde zasahujúcej do okolia sigmy a pri adhéziách. Carpelan-Holmström [8] vykonával resekčnú rektopexiu u pacientov s ASA 4. Preto ani my sme klasifikáciu 3 a 4 nepovažovali za kontraindikáciu, aj keď anesteziológ mal spočiatku veľké výhrady. Všetci štyria pacienti zvládli zákrok bez problémov, hoci trval od 200 do 283 minút. U siedmich pacientov sme urobili TEM (totálna excízia mesorekta) pri karcinóme rekta. U všetkých boli dodržané makroskopické aj mikroskopické požiadavky na jej riadne vykonanie ako ich uvádza Bretagnol [9]. Henny sa vo svojej metaanalýze [10] zaoberá rôznymi faktormi ovplyvňujúcimi priebeh laparoskopickej operácie, ale neuvádza pri polohovaní pacienta na operačnom stole možnosť tlakového poškodenia končatinových nervov. My sme ho zaznamenali dvakrát a jeden raz zmliaždenie thenaru zrejme aj ako dôsledok dlhotrvajúcich výkonov.
ZÁVER
Aj podľa nášho počiatočného súboru laparoskopicky operovaných pacientov s patológiou na hrubom čreve sa ukázalo, že technika miniinvazívnej resekcie hrubého čreva a konečníka sa dá zvládnuť aj na pracovisku, ktoré sa na tento typ operácií nešpecializuje. Myslíme si, že je už zrelá na použitie v bežnej klinickej praxi. Mala by byť súčasťou repertoáru chirurgických pracovísk, zaoberajúcich sa vo všeobecnosti operatívou hrubého čreva, pretože indikácie na jej použitie sú rôznorodé, či už benígne alebo malígne. Pri lokalizácii patologického procesu na hrubom čreve sa nedá spoliehať na chromodiagnostiku, ale jednoznačná je peroperačná koloskópia. Chirurg by mal identifikovať uretery aj bez pomoci cievok, lebo urológovi sa často ich zavedenie z rôznych príčin nepodarí. Musí sa klásť dôraz na správne a „atraumatické“ uloženie pacienta na operačnom stole z dôvodu prevencie pooperačných paréz končatinových nervov.
MUDr. D. Chlapík, Ph.D.
Legionárska 28
911 71 Trenčín
Slovenská republika
Sources
1. Kitano, S., Kitajima, M., Konishi, F., et al. A multicenter study on laparoscopic surgery for colorectal cancer in Japan. Surg. Endosc., 2006, roč. 20, č. 9, s. 1348–1352.
2. Do, L. V., Laplante, R., Miller, S., Gagné, J.-P. Laparoscopic colon surgery performed safely by general surgeons in a comunity hospital. A review of 154 consecutive cases. Surg. Endosc., 2005, roč. 19, č. 12, s. 1533–1537.
3. Malik, A., Melliger, J. D., Hazey, J. W., et al. Endoluminal and transluminal surgery: current status and future possibilities. Surg. Endosc., 2006, roč. 20, č. 8, s. 1179–1192.
4. Dostalík, J. Laparoskopická kolorektální chirurgie. 1. vyd., Presstempus s.r.o., 2004. 137 s., ISBN 80-903350-3-9.
5. Fleshman, J., Marcello, P., Stamos, M. J., Wexner, S. D. Focus Group on Laparoscopic Colectomy Education as endorsed by the American Society of Colon and Rectal Surgerons (ASCRS) and the Society of American Gastrointestinal and Endoscopic Surgeons (SAGES). Surg. Endosc., 2006, roč. 20, č. 7, s. 1162–1167.
6. Tekkis, P. P., Senagore, A. J., Delaney, C. P. Conversion rates in laparoscopic colorectal surgery. A predictive model with 1253 patients. Surg. Endosc., 2005, roč. 19, č. 1, s. 47–54.
7. Belizon, A., Sardinha, C. T., Sher, M. E. Converted laparoscopic colectomy. What are the consequences? Surg. Endosc., 2006, roč. 20, č. 6, s. 947–951.
8. Carpelan-Holmström, M., Kruuna, O., Scheinin, T. Laparo-scopic rectal prolapse surgery combined with short hospital stay is safe in elderly and debilitated patients. Surg. Endosc., 2006, roč. 20, č. 9, s. 1353–1359.
9. Bretagnol, F., Lelong, B., Laurent, C., et al. The oncological safety of laparoscopic total mesorectal excision with sphincter preservation for rectal carcinoma. Surg. Endosc., 2005, roč. 19, č. 7, s. 892–896.
10. Henny, C. P., Hofland, J. Laparoscopic surgery, Pitfalls due to anesthesia, positioning, and pneumoperitoneum. Surg. Endosc., 2005, roč. 19, č. 9, s. 1163–1171.
Labels
Anaesthesiology, Resuscitation and Inten Paediatric surgery Paediatric urologist Vascular surgery Chest surgery Maxillofacial surgery Plastic surgery Surgery Intensive Care Medicine Cardiac surgery Cardiology Neurosurgery Clinical oncology Orthopaedics Burns medicine Orthopaedic prosthetics Rehabilitation Nurse Traumatology Trauma surgery Urology Medical student
Article was published inPerspectives in Surgery

2007 Issue 9-
All articles in this issue
- Miniinvazivní videoasistovaná paratyroidektomie – naše první zkušenosti
- Role PET a CT vyšetření v managementu léčby zhoubného onemocnění tlustého střeva a konečníku – review
- Iniciálne skúsenosti terénneho chirurgického pracoviskas miniinvazívnou kolorektálnou chirurgiou
- Obturačný ileus spôsobený črevnou duplikatúrou
- První zkušenosti s využitím zevní pórované PTFE protézy v chirurgii arteriovenózních zkratů
- Symptomatický Meckelov divertikul u detí
- Vaskularizace laterální strany paty ve vztahu k extenzivnímu kožnímu řezu k osteosyntéze zlomeniny kalkanea
- Nepřímý antirefluxní výkon u gastroezofageální refluxní nemoci
- Perkutánní radiofrekvenční ablace renálních tumorů. První klinické zkušenosti miniinvazivní terapie
- Metoda aproximační střevní anastomózy v experimentálním modelu
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nepřímý antirefluxní výkon u gastroezofageální refluxní nemoci
- Symptomatický Meckelov divertikul u detí
- Obturačný ileus spôsobený črevnou duplikatúrou
- Miniinvazivní videoasistovaná paratyroidektomie – naše první zkušenosti
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

