-
Medical journals
- Career
Včasná a souběžná terapie dyslipidemie a hypertenze: kdy ji začít a jak udržet dlouhodobě dobrou adherenci pacientů?
Authors: Vladimír Soška
Authors‘ workplace: II. interní klinika LF MU a FN U sv. Anny v Brně ; Oddělení klinické biochemie, FN u sv. Anny v Brně
Published in: Vnitř Lék 2021; 67(1): 37-40
Category:
Overview
Terapie dyslipidemie a hypertenze je jednou ze základních podmínek pro snižování rizika aterosklerotických kardiovaskulárních onemocnění. Dyslipidemie a hypertenze se často vyskytují u jednoho pacienta současně, a proto je třeba oba tyto rizikové faktory současně intervenovat. Terapii je třeba zahájit dříve, než pacient dospěje do vysokého rizika fatální kardiovaskulární příhody. Pro zlepšení prognózy nestačí dosáhnout cílové hodnoty LDL -cholesterolu a optimální hodnoty krevního tlaku, ale je velmi důležité (a často obtížnější) udržet dlouhodobě adherenci pacienta k zavedené kombinované farmakoterapii. Pro zlepšení adherence k takové terapii přispívá i snížení počtu tablet, kterého lze dosáhnout použitím fixních kombinací statinů s antihypertenzivy.
Klíčová slova:
adherence – antihypertenziva – dyslipidemie – hypertenze – kardiovaskulární onemocnění – statiny – kardiovaskulární riziko
Úvod
Aterosklerotická kardiovaskulární onemocnění (AS KVO) zůstávají stále hlavní příčinou mortality mužů i žen. Jejich hlavními rizikovými faktory jsou dyslipidemie (DLP), hypertenze, kouření a diabetes mellitus, přičemž se zvyšujícím se počtem souběžných rizikových faktorů se riziko AS KVO násobí (1). Dva nejčastěji se vyskytující souběžné rizikové faktory v populaci jsou hypertenze a DLP (2). Asi polovina osob s hypertenzí má současně DLP a je prokázáno, že přítomnost DLP výrazně zvyšuje kardiovaskulární riziko osob s hypertenzí (3, 4). Pro zlepšení prognózy pacienta s hypertenzí a DLP není důležité pouze dosažení optimální hodnoty krevního tlaku a cílové hodnoty LDL‑cholesterolu (LDL‑CH); velmi důležité je zahájit intervenci obou těchto rizikových faktorů včas a následně udržet dlouhodobě dobrou adherenci pacienta k léčbě.
Vliv včasné intervence hypertenze a DLP na riziko AS KVO
Výsledky dlouhodobého sledování pacientů, kteří byli v klinických studiích randomizováni k aktivní léčbě hypertenze a/nebo DLP, prokázaly, že časnější zahájení terapie vede k velmi významnému zlepšení dlouhodobé prognózy v porovnání se zahájením identické farmakoterapie s několikaletým odkladem. Dokumentovat to lze např. na analýzách souboru pacientů ze studií WOSCOPS a ASCOT.
Do studie WOSCOPS (West of Scotland Coronary Prevention Study), která proběhla v letech 1989–1995, byli zařazeni muži ve věku 45–64 let s hypercholesterolemií, kteří byli randomizováni k léčbě pravastatinem 40 mg/den nebo placebem. Průměrná doba setrvání ve studii byla 4,9 roků. Ve větvi s pravastatinem léčené došlo ke statisticky významnému snížení úmrtí na AS KVO o 32 % (p = 0,033) (5). Po skončení studie byla zahájena farmakoterapie pravastatinem i v placebové větvi. Po 20 letech od ukončení studie byla v původně pravastatinem léčené větvi kardiovaskulární mortalita nižší o 21 % (p = 0,0004) a celková mortalita o 13 % (p = 0,0007) oproti těm, kteří byli na pravastatin převedeni až po ukončení studie (6). Zásadní přínos o pět let dříve zahájené terapie pravastatinem přetrvává i po 20 letech. Pozdější zahájení terapie znamená již natrvalo horší prognózu nejen z hlediska počtu AS KV příhod, ale i celkové mortality.
Studie ASCOT (Anglo‑Scandinavian Cardiac Outcomes Trial) byla zahájena v roce 1998 a byly do ní zařazeny osoby s hypertenzí a zvýšenou hladinou cholesterolu. Terapie atorvastatinem v dávce 10 mg v porovnání s placebem po dobu 3,3 roku snížila výskyt všech AS KVO o 21 % (p = 0,0005). V léčbě arteriální hypertenze byla porovnávána kombinace perindopril + amlodipin vůči kombinaci atenolol + diuretikum. Terapie kombinací perindopril + amlodipin snížila výskyt cévních mozkových příhod (CMP) o 33 % (p = 0,0003), infarktu myokardu (IM) a úmrtí na ischemickou chorobu srdeční (ICHS) o 36 % (p = 0,0005) oproti terapii atenolol + diuretikum (7). Po ukončení studie byli všichni účastníci studie převedeni na terapii atorvastatinem a kombinaci perindopril + amlodipin. Vyhodnocení tohoto souboru pacientů po 15 letech od ukončení studie se ukázalo následující: ve větvi léčené po dobu 3,3 roky atorvastatinem byla i po 15 letech kardiovaskulární mortalita o 15 % nižší v porovnání s pacienty, u nichž byla léčba atorvastatinem zahájena až po skončení studie (p = 0,039). U pacientů, kteří byli v počátku studie zařazeni do větve léčené perindopril + amlodipin, byla po 15 letech mortalita na CMP o 29 % nižší (p = 0,03) než ve větvi původně léčené kombinaci kombinací atenolol + diuretikum, která byla na kombinaci perindopril + amlodipin převedena až po ukončení studie (8). Ze závěrů studie ASCOT plyne, že pozdní zahájení terapie hypercholesterolemie a hypertenze zásadně zhoršuje celoživotní prognózu pacientů z hlediska AS KVO.
Vliv dlouhodobé expozice nižšímu cholesterolu a krevnímu tlaku na kardiovaskulární prognózu
Na prognózu z hlediska rizika AS KVO má vliv nejen koncentrace cholesterolu a hodnota krevního tlaku, ale také doba, po kterou tyto RF působí. Prokázaly to studie populací s polymorfismy genů, ovlivňující hladinu cholesterolu a krevního tlaku. Prokázalo se, že jen velmi malá, ale celoživotní (geneticky podmíněná) expozice snížené hodnotě LDL‑CH o 0,3 mmol/l vede ke 24% snížení rizika AS KVO (p < 0,001). Stejně tak i celoživotní expozice nižšímu systolickému krevnímu tlaku (STK) o 3 mm Hg snižuje riziko AS KVO o 18 % (p < 0,001). Při přepočtu změny kardiovaskulárního rizika na snížení LDL‑CH o 1 mmol/l je sníženo riziko AS KVO o 54 %. Stejné snížení LDL‑CH o 1 mmol/l pomocí statinů v klinických studiích vedlo ke snížení rizika AS KVO jen o 22 % (10, 11). Obdobně při přepočtu změny rizika AS KVO na snížení STK o 10 mm Hg sníží celoživotní expozice nižšímu STK riziko AS KVO o 46 %, zatímco stejné snížení STK farmakoterapií v klinických studiích, vedlo ke snížení rizika AS KVO o pouhých 16 % (12). Výhodná kombinace genetických polymorfismů, snižujících současně o 0,3 mmol/l LDL‑CH a o 3 mm Hg STK, snižuje riziko AS KVO o téměř neuvěřitelných 54 % (p < 0,001) (9).
Přínos celoživotně nižší hladiny LDL‑CH snižuje riziko AS KVO nezávisle na hodnotě STK, a naopak. Toto snížení rizika AS KVO je nezávislé na ev. dalších rizikových faktorech, jako např. diabetes mellitus, body mass index (BMI), pohlaví a věk. Účinek snížení LDL‑CH i krevního tlaku na riziko AS KVO je tedy kumulativní (9). Z výsledků uvedených studií vyplývá, že riziko AS KV příhod by bylo možné zásadně snížit i jen neagresivní, malou, ale velmi dlouho trvající terapií snižující LDL‑CH a/nebo STK, protože přínos takovéto intervence roste s časem. Výše uvedené výsledky klinických studií měly dopad na nově vytvořený text doporučení ESC/EAS (European Society of Cardiology/European Atherosclerosis Society) (13) pro léčbu DLP a pro prevenci AS KVO.
Souběžná terapie DLP a hypertenze
I když jsou DLP a hypertenze přítomny současně u jednoho pacienta, jejich diagnostika většinou nebývá souběžná. Dříve bývá diagnostikována hypertenze, protože měření krevního tlaku je samozřejmou součástí prakticky každé klinické kontroly u praktického lékaře či internisty. DLP bývá diagnostikována později, buď při cíleném vyšetření u rizikového pacienta, nebo náhodně při preventivní prohlídce. U obou těchto rizikových faktorů je žádoucí včasná intervence, jak ukázaly výsledky výše uvedených klinických studií. Je‑li pacient ve vysokém či velmi vysokém riziku fatální AS KV příhody, má být terapie zahájena ihned. U pacientů v primární prevenci AS KVO je obvykle zahajována antihypertenzní terapie hned nebo velmi časně po diagnostice hypertenze. Zahájení farmakoterapie DLP je ale často odkládáno o měsíce nebo roky, protože ošetřující lékař i pacient očekávají, že se lipidové spektrum upraví dietou a dalšími změnami životního stylu. Požadavek na odklad zahájení farmakoterapie DLP přichází v primární prevenci často od pacienta s odůvodněním, že ještě nechce užívat další léky a že se pokusí zpřísnit dietu a upravit životosprávu. To ale většinou nevede k dosažení cílové hladiny LDL‑CH. Farmakoterapie DLP je nakonec stejně zahájena, ale se zbytečným odkladem. Základem terapie DLP je dosažení cílové hodnoty LDL‑CH (nebo non HDL‑CH, nebo apolipoproteinu B) pro danou kategorii rizika pomocí statinů (Tab. 1). Farmakoterapie statiny je u osob v primární prevenci AS KVO indikována vždy, spadají‑li do kategorie vysokého nebo velmi vysokého rizika fatální AS KV příhody a nedosahují‑li cílové hladiny LDL‑CH. U osob se středním a nízkým rizikem má být terapie statiny zvážena, pokud změny životního stylu nevedou k dosažení příslušných cílových hodnot LDL‑CH, tzn. pokud zůstává u osob ve středním riziku hladina LDL‑CH v rozmezí 2,6–4,9mmol/l a u osob v nízkém riziku 3,0–4,9mmol/l. Pokud má pacient ve středním nebo nízkém riziku hladinu LDL‑CH nad 4,9 mmol/l, je terapie statiny indikována vždy, protože tato hladina LDL‑CH pacienta automaticky řadí do vysokého rizika (14).
Table 1. Cílové hodnoty LDL-cholesterolu, non HDL-cholesterolu a apolipoproteinu B pro jednotlivé kategorie kardiovaskulárního rizika (14) 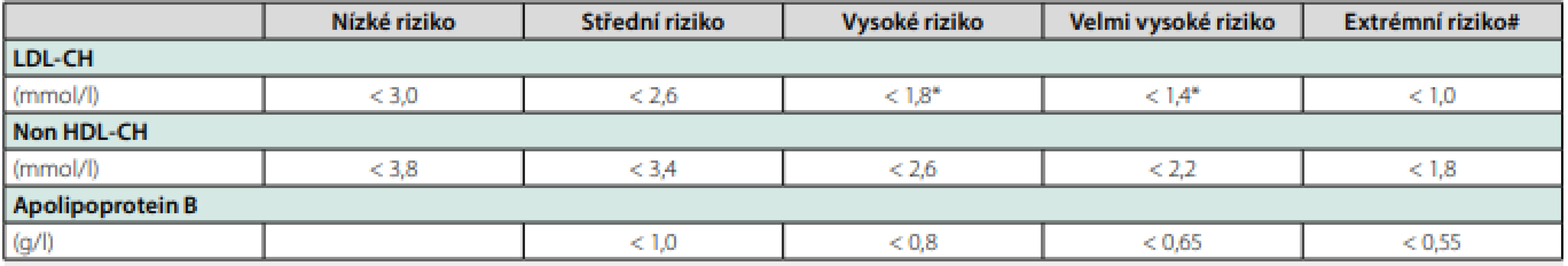
*Současně je požadováno snížení alespoň o 50 % z výchozí hodnoty před léčbou #Platí pro pacienty, kteří prodělali v posledních 2 letech recidivující aterosklerotickou kardiovaskulární příhodu i přes optimální farmakoterapii maximální tolerovanou dávkou statinu a ezetimibem Na pozdním zahájení terapie DLP se může podílet fakt, že DLP pacientům nezpůsobuje subjektivní obtíže, a proto necítí potřebu užívat léky. Je proto vhodné pacienta informovat o tom, že cílem léčby není pouze snížení hladiny cholesterolu, ale především snížení rizika vzniku srdečního infarktu a cévní mozkové příhody, a také prodloužení života za předpokladu, že léky bude užívat pravidelně a trvale. Užitečné je i předat informaci o tom, že čím dříve léčba začne, tím bude prognóza příznivější, zatímco odklad terapie prognózu natrvalo zhorší.
Dobrá adherence k dlouhodobé terapii jako předpoklad pro snížení rizika AS KV příhod
Udržet pacienty na dlouhodobé terapii hypertenze a hypercholesterolemie je stejně důležité jako včasné zahájení terapie a dosažení terapeutických cílů. Je prokázáno, že adherence pacientů k dlouhodobé terapii antihypertenzivy i hypolipidemiky se snižuje s dobou trvání terapie a se zvyšujícím se počtem tablet. Výsledky prací, sledujících adherenci pacientů k dlouhodobé terapii ukázaly, že zahájenou léčbu statiny přerušuje po jednom roce až 60 % pacientů, v případě terapie antihypertenzivy asi 50 % (15, 16). Průzkum v české populaci ukázal, že 40 % pacientů vysazuje terapii statiny do 2 let od jejího zahájení (17). Při kombinaci antihypertenziv a statinů pokračuje po šesti měsících od nasazení v této léčbě pouze 36 % pacientů (18). Přitom ukončení již zahájené terapie antihypertenzivy vede k asi 28% nárůstu výskytu CMP a k 5% nárůstu výskytu infarktu myokardu (19, 20). Špatná adherence k terapii statiny zvyšuje nejen riziko AS KV příhod, ale zvyšuje i celkovou úmrtnost (21).
Důvodem k vysazení medikace může být výskyt nežádoucích účinků této terapie. V tom případě je ale třeba vybrat jiný lék a/nebo změnit dávkování, nikoliv terapii ukončovat. V případě antihypertenziv je k dispozici široká paleta léků a jejich kombinací. V případě statinů jsou k dispozici 4 molekuly (atorvastatin, rosuvastatin, fluvastatin, simvastatin), které se liší svým metabolismem. Intolerance jednoho či dvou statinů neznamená, že léčba nemůže pokračovat jiným statinem bez nežádoucích účinků. U většiny pacientů lze nalézt jiný preparát/dávku, který jim žádné nežádoucí účinky nezpůsobuje. Je žádoucí vyzkoušet i „alternativní dávkování“ statinů, např. 5 mg atorvastatinu či rosuvastatinu ob den ještě před tím, než je konstatována statinová intolerance.
Pacienti ale často terapii ukončují, i když nemají žádné nežádoucí účinky. Důvodů je více, a jedním z nich může být fakt, že pacient nevnímá přínos zavedené terapie. Při úpravě krevního tlaku či krevních lipidů se pacient nemůže cítit lépe, protože mu hypertenze ani DLP nezpůsobovala subjektivní obtíže. A to, že terapie např. zabránila nějaké AS KV příhodě či náhlému úmrtí, nelze nijak vnímat, protože k žádné příhodě nedošlo a zdravotní stav se nezměnil. Z toho pak může vyplynout pocit, že léčba je zbytečná, protože se nic neděje a léky jsou užívány zbytečně. Pokud se k tomu přidají i zavádějící a nepravdivé informace např. o škodlivosti statinů, nebo se v průběhu terapie objeví nějaké subjektivní obtíže, které ale kauzálně s terapií statiny/antihypertenzivy nesouvisejí, adherence k terapii se výrazně sníží a pacient si léky trvale vysadí. Extrémně důležitá je komunikace lékaře s pacientem a osvětlení výše uvedené problematiky, a to opakovaně.
Fixní kombinace statinů s antihypertenzivy
Adherence k dlouhodobé terapii DLP a hypertenze se zhoršuje také s počtem tablet, které má pacient užívat. Jedna ze studií prokázala, že při současné terapii statiny a antihypertenzivy adherence rychle klesá a současně hypolipidemickou i antihypertenzní terapii užívá po půl roce pouze 36 % pacientů (18). Průzkum v ČR ukázal, že alespoň 80% adherenci (to je užití alespoň 80 tablet za sta předepsaných) k zavedené terapii statiny má jen asi 60 % pacientů, a při kombinaci s antihypertenzivy jen 50 % (17). Z tohoto hlediska lze adherenci zlepšit snížením počtu tablet, aniž bychom snížili počet a dávku účinných látek. Řešením je použití fixní kombinace statinu a antihypertenziva v 1 tabletě.
Fixní kombinace má další výhodu v tom, že nelze dle vlastní úvahy pacienta oddělit terapii statiny a antihypertenzivy na různé dny v týdnu, protože účinné látky jsou obsaženy v jedné tabletě.
Denní doba, kdy jsou léky užívány, by měla být dána dohodou mezi lékařem a pacientem. Nejčastěji používané statiny (atorvastatin, rosuvastatin ale také fluvastatin) mohou být dle SPC užívány kdykoliv během dne, nezávisle na jídle, protože jejich účinek s tím nijak nemění (22–24). Doba užívání kombinovaného preparátu závisí na tom, jak je nastavena doba užití antihypertenziv. Většinou to bývá ráno, což může zlepšit adherenci k terapii statiny, u kterých je prokázáno, že večerní dávkování vede k častějšímu zapomenutí lék užít (25). Nicméně v poslední době je diskutována i varianta přesunu dávkování antihypertenzní terapie na večer. V roce 2019 byla publikována práce, která dokládá, že užívání antihypertenziv na noc zlepšuje kontrolu krevního tlaku a snižuje riziko všech AS kardiovaskulárních příhod o více než 30 % ve srovnáním s režimem, kdy jsou užívány ráno (26). Pokud by tedy pacient přešel na večerní režim užívání antihypertenziv, může užívat ve večerních hodinách i kombinovaný preparát se statinem, protože užívání statinů není vázáno na žádnou denní dobu (22–24).
Další možností, jak dlouhodobou adherenci zlepšit, je i současné zahájení terapie DLP a hypertenze ve srovnání s tím, kdy je terapie obou těchto rizikových faktorů zahajována s časovým odstupem. Bylo prokázáno, že čím kratší je interval mezi zahájením antihypertenzní a hypolipidemické terapie, tím vyšší byla pravděpodobnost dosažení dobré dlouhodobé adherence k dlouhodobé terapii (18). Pro zahájení terapie hypercholesterolemie a lehčí formy hypertenze tak lze s výhodou využít např. fixní dvojkombinaci atorvastatinu s perindoprilem, což jsou molekuly, které získaly asi největší množství důkazů z klinických studií. Kombinace statinu s antihypertenzivem je obvykle dostupná v několika dávkových variantách, takže ji lze zvolit na míru konkrétního pacienta.
Včasně a současně zahájená terapie DLP i hypertenze má výhodu v tom, že může být méně agresivní: u pacientů nižšího věku a v nižším riziku jsou mírnější cílové hodnoty LDL‑CH a k jejich dosažení stačí nižší dávky účinných látek, takže je i nižší riziko ev. nežádoucích účinků. Naopak pozdně zahájená terapie u pacientů ve vysokém riziku AS KVO již vyžaduje agresivnější terapii vyššími dávkami statinů a kombinací více antihypertenziv (tedy většinou i více tablet), která bývá hůře tolerována.
Závěr
Je prokázáno, že souběžná léčba hypertenze a hypercholesterolemie snižuje velmi významně riziko AS KVO. Současným snížením systolického krevního tlaku o 10 % a hladiny LDL‑C také o 10 % se sníží riziko AS KVO o 45 % (27). Pacientům s hypertenzí a DLP tak lze prodloužit život včasným nasazením kombinované terapie, dosažením cílových hodnot LDL‑CH i krevního tlaku a udržením dlouhodobé dobré adherence pacienta k této léčbě. Samozřejmostí by měla být i současná úprava životního stylu, racionální strava a u kuřáků zanechání kouření. Nutná je komunikace lékaře s pacientem a jeho edukace. Včasná intervence je v souladu i s nejnovějšími odbornými doporučeními pro prevenci AS KVO. Aby terapie splnila svůj účel – snížení rizika AS KVO, musí být dlouhodobá, a je proto klíčové, aby pacient tuto léčbu trvale a pravidelně užíval. V tom může významně pomoci využití fixních kombinací statinů s antihypertenzivy.
KORESPONDENČNÍ ADRESA AUTORA:
prof. MUDr. Vladimír Soška, CSc.,
Oddělení klinické biochemie,
FN u sv. Anny v Brně,
Pekařská 53,
656 91 Brno
Cit. zkr: Vnitř Lék 2021; 67(1): 37–40
Článek přijat redakcí: 9. 12. 2020
Článek přijat po recenzích: 8. 1. 2021
Sources
1. Perk J, De Backer G, Gohlke H et al. European Guidelines on cardiovascular disease prevention in clinical practice (version 2012). The Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of nine societies and by invited experts). Eur He ‑ art J 2012; 33 : 1635–1701.
2. WHO. Global atlas on cardiovascular disease prevention and control 2015. Available from: https://www.world‑heart‑federation.org/cvd‑roadmaps/.
3. Thoenes M, Bramlage P, Zhong S et al. Hypertension control and cardiometabolic risk: a regional perspective. Cardiol Res Pract 2012; 2012 : 925046.
4. Neaton JD, Blackburn H, Jacobs D et al. Serum cholesterol level and mortality findings for men screened in the Multiple Risk Factor Intervention Trial. Multiple Risk Factor Intervention Trial Research Group. Arch Intern Med 1992; 152 : 1490–1500.
5. Shepherd J. The West of Scotland Coronary Prevention Study: a trial of cholesterol reduction in Scottish men. Am J Cardiol 1995; 76 : 113C–117C.
6. Ford I, Murray H, McCowan C et al. Long‑Term Safety and Efficacy of Lowering Low‑Density Lipoprotein Cholesterol With Statin Therapy: 20-Year Follow‑Up of West of Scotland Coronary Prevention Study. Circulation 2016; 133 : 1073–1080.
7. Sever PS, Dahlof B, Poulter NR, et al. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower‑than‑average cholesterol concentrations, in the Anglo‑Scandinavian Cardiac Outcomes Trial – Lipid lowering arm (ASCOT‑LLA): A multicentre randomised controlled trial. Drugs 2004; 64 : 43–60.
8. Gupta A, Mackay J, Whitehouse A et al. Long‑term mortality after blood pressure‑lowering and lipid‑lowering treatment in patients with hypertension in the Anglo‑Scandinavian Cardiac Outcomes Trial (ASCOT) Legacy study: 16-year follow‑up results of a randomised factorial trial. Lancet 2018; 392 : 1127–1137.
9. Ference BA, Bhatt DL, Catapano AL et al. Association of Genetic Variants Related to Combined Exposure to Lower Low‑Density Lipoproteins and Lower Systolic Blood Pressure With Lifetime Risk of Cardiovascular Disease. JAMA 2019; 322 : 1381–1391.
10. Ference BA, Yoo W, Alesh I et al. Effect of Long‑Term Exposure to Lower Low‑Density Lipoprotein Cholesterol Beginning Early in Life on the Risk of Coronary Heart Disease A Mendelian Randomization Analysis. Journal of the American College of Cardiology 2012; 60 : 2631–2639.
11. Ference BA, Majeed F, Penumetcha R et al. Effect of naturally random allocation to lower low‑density lipoprotein cholesterol on the risk of coronary heart disease mediated by polymorphisms in NPC1L1, HMGCR, or both: a 2 × 2 factorial Mendelian randomizati ‑ on study. J Am Coll Cardiol 2015; 65 : 1552–1561.
12. Ference BA, Julius S, Mahajan N et al. Clinical effect of naturally random allocation to lower systolic blood pressure beginning before the development of hypertension. Hypertension 2014; 63 : 1182–1188.
13. Authors/Task Force M, Guidelines ESCCfP, Societies ESCNC. 2019 ESC/EAS guidelines for the management of dyslipidaemias: Lipid modification to reduce cardiovascular risk. Atherosclerosis 2019; 290 : 140–205.
14. Mach F, Baigent C, Catapano AL et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J 2020; 41 : 111–188.
15. Benner JS, Glynn RJ, Mogun H et al. Long‑term persistence in use of statin therapy in elderly patients. JAMA 2002; 288 : 455–461.
16. Monane M, Bohn RL, Gurwitz JH et al. The effects of initial drug choice and comorbidity on antihypertensive therapy compliance: results from a population‑based study in the elderly. Am J Hypertens 1997; 10 : 697–704.
17. Skoupá J. Dlouhodobá adherence ke kardiovaskulární farmakoterapii v České republice na příkladu amlodipinu a atorvastatinu. Kapitoly z kardiologie 2011; 3 : 63–67.
18. Chapman RH, Benner JS, Petrilla AA et al. Predictors of adherence with antihypertensive and lipid‑lowering therapy. Arch Intern Med 2005; 165 : 1147–1152.
19. Kettani FZ, Dragomir A, Cote R et al. Impact of a better adherence to antihypertensive agents on cerebrovascular disease for primary prevention. Stroke 2009; 40 : 213–220.
20. Bohm M, Schumacher H, Laufs U et al. Effects of nonpersistence with medication on outcomes in high‑risk patients with cardiovascular disease. Am Heart J 2013; 166 : 306–314 e307.
21. Shin S, Jang S, Lee TJ et al. Association between non‑adherence to statin and hospitalization for cardiovascular disease and all‑cause mortality in a national cohort. Int J Clin Pharmacol Ther 2014; 52 : 948–956.
22. https://www.sukl.cz/modules/medication/detail.php?code=0093013 & tab=texts
23. https://www.sukl.cz/modules/medication/detail.php?kod=0148070 & tab=texts
24. https://www.sukl.cz/modules/medication/detail.php?code=0016054 & tab=texts
25. Lund TM, Torsvik H, Falch D et al. Effect of morning versus evening intake of simvastatin on the serum cholesterol level in patients with coronary artery disease. Am J Cardiol 2002; 90 : 784–786.
26. Hermida RC, Crespo JJ, Dominguez‑Sardina M et al. Bedtime hypertension treatment improves cardiovascular risk reduction: the Hygia Chronotherapy Trial. Eur Heart J 2019.
27. Emberson J, Whincup P, Morris R et al. Evaluating the impact of population and high‑risk strategies for the primary prevention of cardiovascular disease. Eur Heart J 2004; 25 : 484–491.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2021 Issue 1-
All articles in this issue
- Co může internista udělat pro svého pacienta po ischemické cévní mozkové příhodě
- Dlouhodobá EKG monitorace
- Patentní foramen ovale z pohledu intervenční kardiologie
- Následná péče po prodělaném covidu-19 a její úskalí
- Včasná a souběžná terapie dyslipidemie a hypertenze: kdy ji začít a jak udržet dlouhodobě dobrou adherenci pacientů?
- EMPEROR reduced – empagliflozin u nemocných se srdečním selháním se sníženou ejekční frakcí
- Kdy ukončit léčbu hepatitidy B?
- Fatálna koincidencia inaparentnej SARS‑CoV-2 infekcie a liekovej toxicity v teréne imunosupresie u 33-ročnej ženy
- Překryvný syndrom SLE – ANCA asociovaná vaskulitida
- Diagnostické hospitalizácie pred zaradením pacienta na čakaciu listinu pre transplantáciu obličky
- Komplexní interdisciplinární pohled na návrat ke sportu po prodělání infekce covid-19
- Úskalí řešení problémů polymedikace
- Taxánmi‑indukovaná polyneuropatia – aktuálne možnosti predikcie a manažmentu
- Horečka nejasného původu
- Nutriční podpora v časné fázi kritického stavu – zaostřeno na množství energie a bílkovin
- Kompetence pacienta a informovaný souhlas
- Internista a pacient po ischemické CMP
- Komentáře k analýze složení směsi flavonoidů v tabletách Diozen 500 mg metodou UHPLC
- Prof. MUDr. Jiří Vítovec, CSc., FESC, má jubileum
- Jubileum prof. MUDr. Vlastimila Ščudly, CSc.
- Je autoimunitní pankreatitida rizikovým faktorem adenokarcinomu pankreatu?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Horečka nejasného původu
- Dlouhodobá EKG monitorace
- Následná péče po prodělaném covidu-19 a její úskalí
- Překryvný syndrom SLE – ANCA asociovaná vaskulitida
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

