-
Medical journals
- Career
Následná péče po prodělaném covidu-19 a její úskalí
Authors: Martin Radvan 1,6; Elis Bartečků 2,6; Ubica Sýkorová 3,6; Radana Pařízková 4,6; Svatopluk Richter 5,6; Martin Kameník 1,6; Lumír Koc 1,6; Petr Kala 1,6
Authors‘ workplace: Interní kardiologická klinika FN Brno 1; Psychiatrická klinika FN Brno 2; Klinika nemocí plicních a tuberkulózy FN Brno 3; Infekční klinika FN Brno 4; Klinika radiologie a nukleární medicíny FN Brno 5; Lékařská fakulta Masarykovy univerzity 6
Published in: Vnitř Lék 2021; 67(1): 30-36
Category:
Overview
Covid-19 je infekční onemocnění, které je způsobené virem SARS -CoV-2 (syndrom těžké respirační tísně koronaviru 2) (1). Celková mortalita je nízká: pod 0,5 %. Úmrtí jsou převážně ve věkové skupině nad 60 let a u pacientů s jiným těžkým chronickým onemocněním. Většina nemocných se uzdraví v průběhu jednoho či dvou týdnů, nicméně u 5–10 % pacientů část symptomů přetrvává týdny a měsíce. Post-covid syndrom je multi -systémové onemocnění s překrývajícími se symptomy a zasahuje jedince bez ohledu na tíži předchozí akutní infekce. Při pohledu na počet postižených v České republice odhadujeme, že během následujících měsíců zde bude nejméně 50 000 postižených vyžadujících pozornost minimálně praktického lékaře, ale patrně i dalších specialistů. K zvládnutí následků pandemie SARS -CoV-2 je nezbytná znalost post-covid syndromu a tvorba účinných doporučení, ideálně založených na důkazech.
Klíčová slova:
COVID-19 – SARS -CoV-2 – long -covid-19 – post -covid-19 syndrom – dispenzární péče.
Úvod
Pandemie covidu-19 vyvolaná novým koronavirem (SARS‑CoV-2) od počátku roku 2020 postupně zasáhla celý svět. Dopad onemocnění na obyvatelstvo, zdravotnické systémy, ekonomiku i běžný život je bezprecedentní a názory na adekvátnost všech možných opatření se liší. Na druhé straně je hromadění poznatků enormní, řadu objektivních a klíčových dat, která v počátcích epidemie chyběla, se daří zpřesňovat. Mortalita je nyní udávána pod 0,4 %, což odpovídá údajům z počátku epidemie z německého Gangeltu (2), ale dramaticky se liší od údaje ze stejného období z Lombardie (odhad až 18 %), (3). Promořenost obyvatel narůstá, daní je ovšem přetížení zdravotních systémů s odkladem prakticky veškeré elektivní péče. Jen v naší republice je k datu psaní tohoto článku (4. ledna 2021) tři čtvrtě milionu potvrzených infekcí a více než dvanáct tisíc mrtvých (4). Porovnání dopadů pandemie na jednotlivé státy je přitom komplikováno rozdílností metodologie sběru dat i jejich interpretace, dostupností testů i přístupem lokálních autorit. Přetrvává nejistota ohledně dlouhodobé imunity po prodělaném onemocnění. S nadějí je pohlíženo na vyvíjené očkovací látky, z nichž některé jsou již schválené k použití v klinické praxi (5).
Nejohroženější skupiny obyvatel představují senioři, hypertonici a obézní. Mortalita v těchto skupinách přesahuje deset procent. Mladý a dosud zdravý člověk onemocnění v drtivé většině snadno překoná, komplikace jsou ojedinělé, hospitalizace s nutností oxygenoterapie či mechanické plicní ventilace je nutná zřídka. Z celkem 1 741 infikovaných členů posádky (tedy mladí, zdraví námořníci a námořnice) dvou letadlových lodí pod vlajkou USA, na jejichž palubách se virus rozšířil, zemřel jediný (mortalita 0,06 %) (6). Udávaná smrtnost je tedy pro mladší 65 let relativně nízká, ale stále v ohromném rozsahu – od 1,7/milion obyvatel v Německu po 79/milion v New York City (7). Mezi příčinami jsou zvažovány socioekonomické faktory a dostupnost zdravotní péče. Údaj o nízké mortalitě mladých tedy v žádném případě neznamená nutně benigní průběh ani absenci dlouhodobých následků prodělané choroby.
Impakt jakékoliv choroby na populaci ovšem není dán jen mortalitou. Závažnost i průběh akutního covidu-19 je napříč populací velmi variabilní. Dopad i lehkého nebo středně těžkého průběhu na dlouhodobou prognózu, celkovou funkční kapacitu, plicní, kardiovaskulární či jiné orgánové funkce je ovšem zatím nejasný (8). Patofyziologicky se může uplatňovat vlastní působení viru, reakce imunitního systému, prostá ztráta kondice nebo i samotné terapeutické intervence. Nelze vyloučit ani reinfekci či bakteriální superinfekci. Od časných fází pandemie se hovoří o nezvyklém počtu trombotických komplikací (9), vysokém riziku cévní mozkové příhody i u mladších 50 let (10), a to bez ohledu na závažnost průběhu akutní infekce.
Donedávna platná česká národní doporučení vycházela z názorů expertů a byla zaměřena zejména na zobrazovací metody (RTG či CT plic) (11) (Obr. 1), funkční plicní vyšetření včetně vyšetření plicní difúze a měření saturace v klidu i při zátěži (12, 13). Sledování pak bylo doporučeno zejména u pacientů po prodělané pneumonii, po hospitalizaci, případně s přetrvávající symptomatologií (námahová dušnost, perzistující kašel, nevýkonnost). Tato doporučení byla ovšem zcela nedávno aktualizována (viz níže). V souvislosti s covidem-19 se dále upozorňuje na riziko post‑pneumonické či post‑ARDS (acute respiratory distress syndrome) plicní fibrózy či vznik bronchiektázií. Komplexní doporučení k prevenci rozvoje plicní fibrózy či chronické trombembolické choroby včetně ohledů na efektivitu při přetížení systému během pandemie lze nalézt i v publikaci ze Spojeného království (14).
Image 1. Pacient s prokázanou virovou pneumonií covid-19 a typickým nálezem multifokálních okrsků denzit mléčného skla a vpravo v S6 o obrazem „crazy paving“ a rozšířenými bronchy v S6 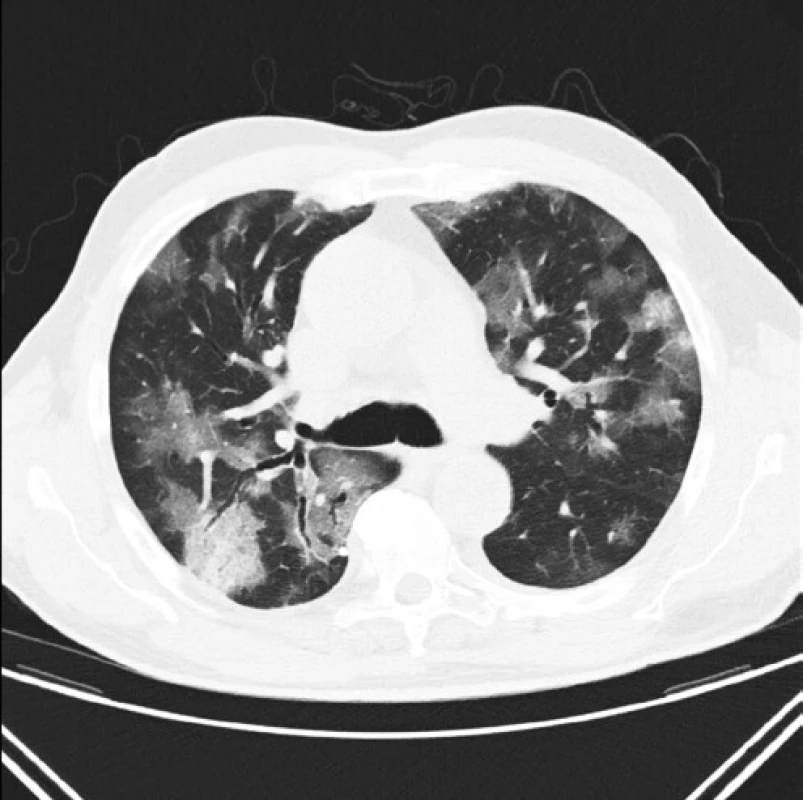
Post‑covid-19 syndrom
Přestože je covid-19 primárně akutní respirační onemocnění, v ambulancích praktických lékařů, internistů i jiných odborností se stále častěji objevují jedinci s přetrvávající symptomatologií po překonaném infektu SARS‑CoV-2. Přicházejí s dechovými potížemi, často navíc při normální funkci plic, ale i s pestrou symptomatologií s respiračním aparátem vůbec nesouvisející.
To vede ke komplexnějšímu pohledu na post‑covidovou pro ‑ blematiku. Příklad nabízí třeba Národní zdravotní služba Spojeného království (NHS: United Kingdom National Health Service). Průběh onemocnění covid-19 je dle britských odborných společností (NICE, SIGN, RCGP) dělen na akutní infekt s trváním do 4 týdnů, dále pokračující symptomatický covid (od 4. do 12. týdne) a post‑covid syndrom, který zahrnuje symptomy po 12. týdnu od stanovení diagnózy. Období symptomatologie pokračující po 4. týdnu je celkově označováno jako long covid (Tab. 1). Vždy je podmínkou absence jiné, potíže vysvětlující příčiny (15). Definice NHS doslova uvádí, že symptomy se nezřídka překrývají, syndrom může postihnout jakýkoliv orgánový systém a je proměnlivý v čase (16).
Table 1. Průběh onemocnění covid-19 dle NHS 
Většině pacientů po odeznění akutních příznaků potíže mizí, nicméně část zůstává symptomatická po týdny, někdy měsíce. Odhady jejich podílu se pochopitelně liší. Studie zaměřené na sledování jedinců po těžkém průběhu vyžadujícím hospitalizaci ukazují vyšší podíl pacientů: až 80 % s nejméně jedním symptomem (17). Soubory zahrnující i ambulantně léčené (18) udávají až 65 % jedinců navracejících se v průměru již po týdnu zpět k dřívějšímu zdravotnímu stavu, přičemž riziko perzistence symptomů se zvyšuje s věkem a komorbiditami. Ani lehký průběh u subjektů bez rizikových faktorů ovšem nevylučuje rozvoj post‑covid-19 syndromu. Pro srovnání: ve studiích po prodělané chřipce (influenza) nemá po 14 dnech žádné symptomy 90 % sledovaných (19).
NHS a její doporučení se zaměřují na pacienty po hospitalizaci pro covid-pneumonii a dále na jedince s přetrvávajícími symptomy déle než 12 týdnů. Jedná se o aktuální a živý dokument založený stále spíše na názorech expertů či maximálně registrech. Jeho vývoj se tedy dá více než předpokládat. Autoři mimo jiné předkládají komplex dotazníků hodnotících přetrvávající symptomatologii napříč orgánovými systémy včetně neurologické evaluace a psychopatologie.
Je výborným signálem, že pozadu nezůstává ani Česká pneumologická a ftizeologická společnost (ČPFS ČLS JEP) se svým zcela recentním dokumentem z ledna 2021 (20). Podrobně definuje post-covid syndrom a dále dělí pacienty po prodělané koronavirové infekci na čtyři skupiny:
I) pacienti po předchozí hospitalizaci s covid-pneumonií a hypoxemií,
II) ambulantně léčení pacienti s prokázaným covidem (pozitivní PCR či antigen v době diagnózy) v případě perzistence post‑covid symptomů déle než 12 týdnů,
III) ambulantně léčení pacienti se suspektním covidem (bez znalosti PCR či antigenu v době dg.) v případě perzistence post‑covid symptomů déle než 12 týdnů,
IV) pacienti po ambulantně léčené covid-pneumonii nezávisle na přítomnosti symptomů.
Dále dle respirační symptomatologie, výsledku zobrazovacích metod plic, nálezu na bodypletysmografii a šestiminutovém testu chůze (6-MWT) předkládá stratifikaci jedinců s post‑covid syndromem do čtyř tříd (A –D) a přidává i příznaky extrapulmonální (±E) (Obr. 2). Rovnou pak stanovuje i minimálních rozsah potřebných vyšetření a frekvenci sledování v jednotlivých třídách:
Image 2. Schéma stratifikace pacientů s post-covid syndromem do čtyř tříd (systém ABCD) dle respirační symptomatologie, výsledků zobrazovacích metod a funkčních testů dle České pneumologické a ftizeologické společnosti (20) 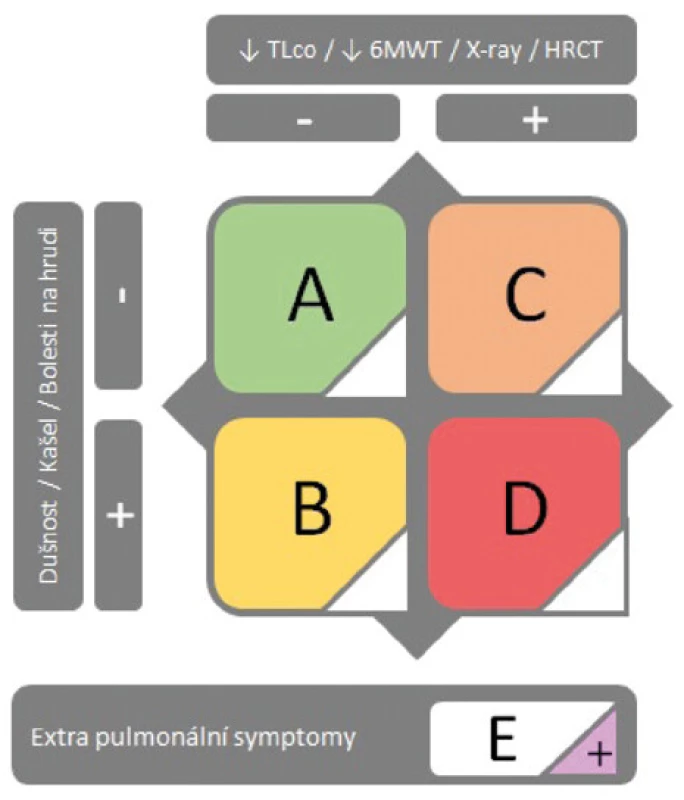
A. pacient bez respiračních symptomů a bez patologie na RTG, TLCO (transfer faktor, plicní difúze), 6-MWT
B. pacient trpí respiračními symptomy, není však patrná žádná patologie při RTG, není sníženo TLCO ani není přítomna desaturace během fyzické zátěže (například při 6-MWT)
C. pacient netrpí respiračními symptomy, nicméně má přítomnou patologii na RTG (či CT) a/nebo má redukci TLCO, či desaturuje při fyzické zátěži
D. pacient trpí respiračními symptomy a současně má patologii na RTG (či CT) a/nebo redukci TLCO či desaturuje při fyzické zátěži (například při 6-MWT).
Extrapulmonální příznaky post‑covid-19 syndromu
Mimo respirační (Tab. 2) patří mezi nejčastější přetrvávající symptomy po covidu-19 únava, generalizovaná bolest a cefalea. Typické je kolísání jejich intenzity v čase: potíže ustupují, aby znovu udeřily v plné síle po zdánlivém období klidu. Naopak horečka, která je běžná ve fázi akutní, přetrvává jen zřídka. Spektrum potíží ale může být velmi široké – kožní vyrážky, padání vlasů, zubů, zhoršení chronických kloubních potíží, poruchy zažívání včetně změn hmotnosti v obou směrech, erektilní dysfunkce a další. Shrnutí symptomatologie nabízí tabulka 3.
Table 2. Plicní projevy covidu-19 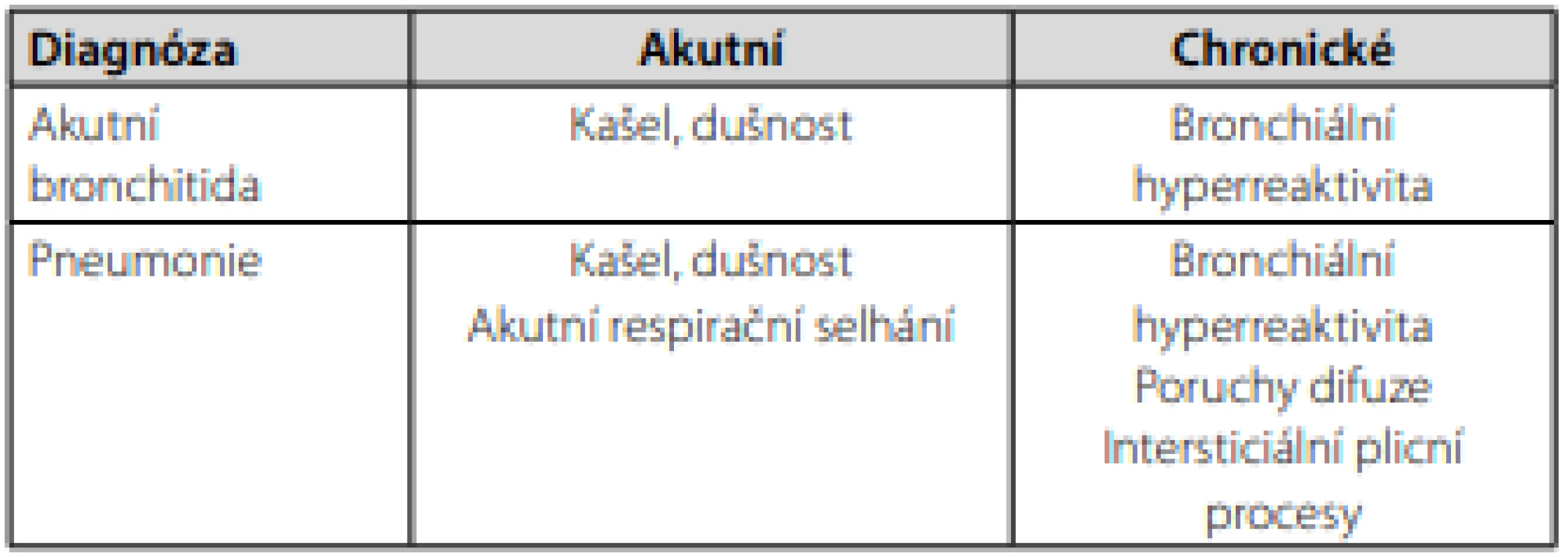
Table 3. Příznaky post-covid syndromu (14, 15, 16, 20) 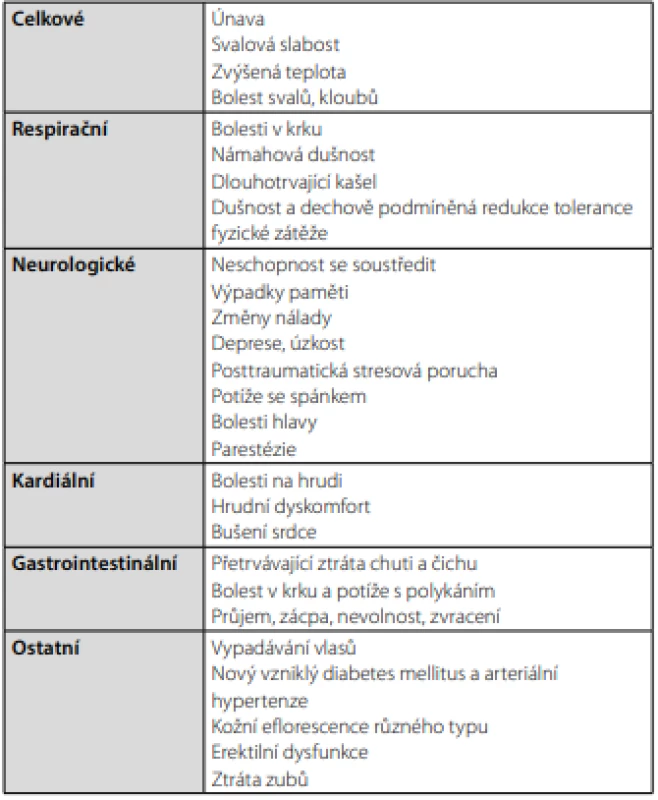
Samostatnou kapitolou je kardiovaskulární systém (Tab. 4). S covidem asociovaná myokarditida kolísá v akutní fázi od lehké (palpitace, únava) po středně závažnou (dušnost, poruchy rytmu, srdeční selhávání) až po pacienty s obrazem kardiogenního šoku vyžadující nejintenzivnější terapeutické protokoly. Změny na magnetické rezonanci (MR) srdce (provedené s odstupem od akutního infektu, medián 71 dní) odpovídající zánětu srdečního svalu (Obr. 3a, 3b) byly popsány u 60 % pacientů bez ohledu na tíži akutního průběhu (21). Následkem může být rozvoj srdečního selhání nebo vznik převodních poruch. Méně často se u pacientů setkáváme s perikardiálním výpotkem, zřídka srdeční tamponádou. Protrahovaný průběh covidu s rozvojem ARDS může postihnout pravou komoru srdeční a vést až k rozvoji chronického cor pulmonale. Infekci novým koronavirem v posledních měsících vnímáme jako vysoce trombofilní stav (22). Častou komplikací je hluboká žilní trombóza i plicní embolie. U akutního těžkého covidu-19 jsme sami několikrát indikovali systémovou trombolýzu nebo i ve fázi post‑akutní léčili katetrizačně trombolýzou lokální proximální flebotrombózy. V rámci akutní infekce covid, ale i v týdnech krátce po prodělání choroby, jsme ošetřili několik pacientů s akutními koronárními syndromy, často mladé jedince, nekuřáky, bez klasických rizikových faktorů. I zde patrně hraje roli získaný trombofilní stav s následnou intrakoronární trombózou. Zatímco v terapii akutního covidu je role farmakoprevence tromboembolie nízkomolekulárním heparinem u hospitalizovaných jasná, podávání po dimisi je v současné době vyhrazeno pouze pro pacienty s dalšími rizikovými faktory za předpokladu současně nízkého rizika krvácení (23). Doporučení délky léčby již vzniklé tromboembolické komplikace se dle současných názorů nijak neliší od terapie hluboké žilní trombózy a plicní embolie provokované jiným faktorem než infekce SARS‑CoV-2: nejméně 3 měsíce u první ataky žilní trombózy a 3–6 měsíců po plicní embolii (23).
Table 4. Kardiovaskulární projevy covidu-19 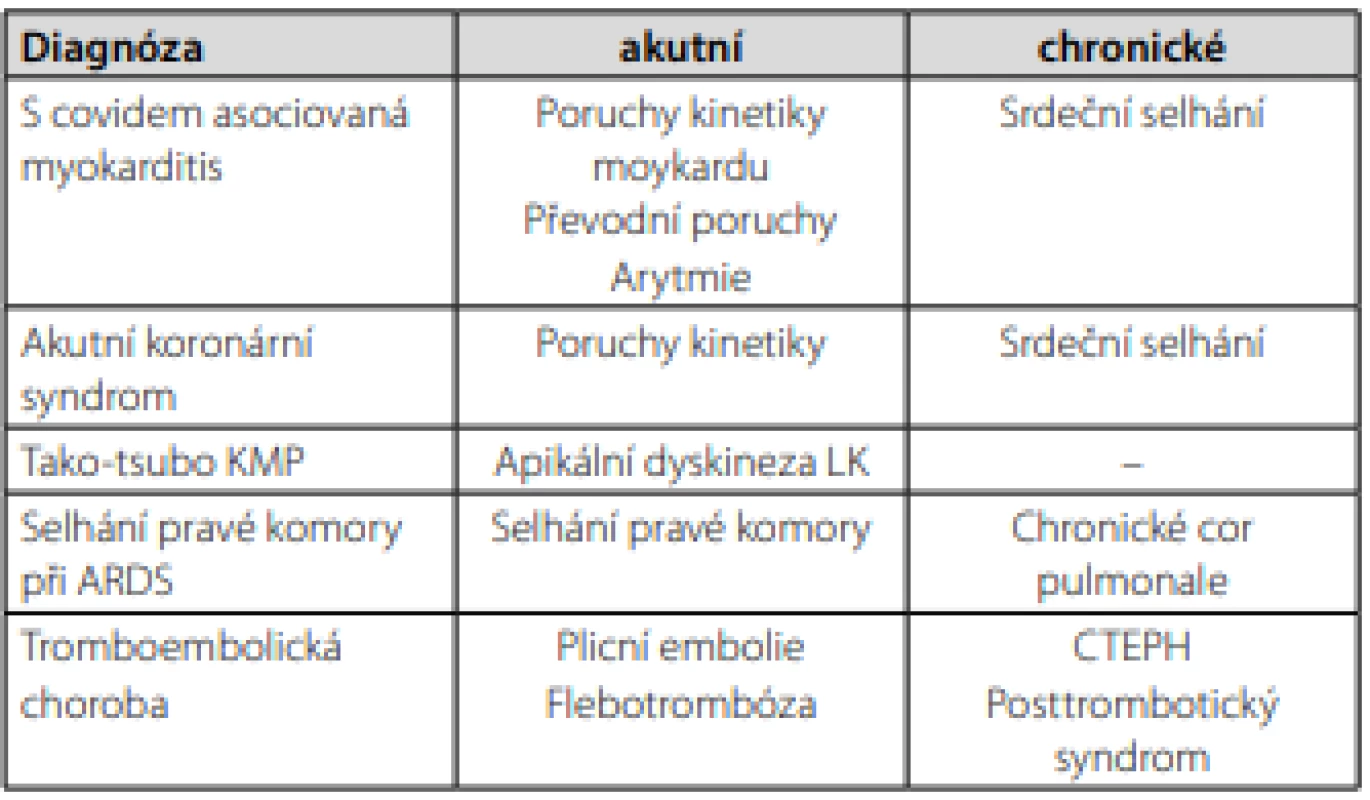
Image 3. a + b. Pacient s akutní myokarditidou. Na sekvenci s potlačením tuku (a) je vidět edém dolní stěny myokardu LK. Na sekvenci pozdního sycení (b) je ve stejném místě korelát patologického midmyokardiálního až subepikardiálního sycení neischemického typu. Diskrétní edém a pozdní sycení neischemického typu zachyceno i v interventrikulárním septu 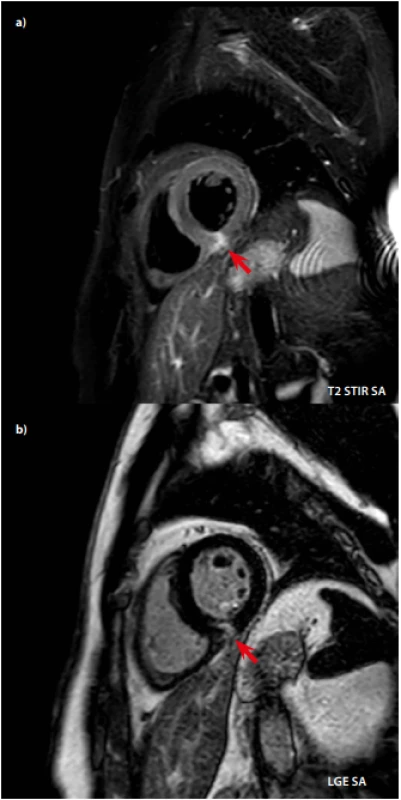
Ušetřen post‑covid symptomatologie není ani zažívací trakt. Průjem v akutní fázi není výjimkou, část pacientů ale trpí horním či dolním dyspeptickým syndromem i v delším odstupu od akutní infekce. Změny hmotnosti mají souvislost nejen se ztrátou chuti a/nebo čichu. Jaterní testy, často zvýšené v akutní fázi, se ve většině případů normalizují do několika týdnů. Dietní omezení lze jistě doporučit, ač důkazy, stejně jako pro případné podání hepatoprotektiv, chybí.
Neurologické příznaky long‑covid zahrnují celé spektrum potíží, přičemž nejčastější je cefalea s celou svou komplexní diferenciální diagnostikou. Ztráta chuti i čichu je v akutní fázi pro covid charakteristická. Přestože je její trvání zpravidla limitováno na týdny, máme v péči jedince z první jarní vlny, kteří trpí ztrátou obou smyslů dosud. Únavový syndrom, přes svou nespecifičnost, bude dle našeho názoru jedním ze symbolů long‑covid-19. Jiní pacienti s odstupem od infektu popisují rozostřené vidění, poruchy soustředění či doslova „mozkovou mlhu“.
V literatuře se objevují informace o možných psychiatrických a neuropsychiatrických konsekvencích covidu-19 (24). Až u 65 % pacientů s těžkým průběhem covidu-19 vyžadujícím pobyt na JIP byly v akutní fázi popisovány poruchy charakteru deliria (25, 26) a u 33 % pacientů při propuštění pak poruchy exekutivních funkcí a encefalopatie (26).
V recentní studii z King’s College bylo delirium dokonce zjištěno jako jediný symptom u pětiny pacientů starších 65 let se sníženou odolností (27). Častý výskyt deliria u seniorů s covidem-19 není překvapivý, jelikož delirium je nespecifická reakce centrálního nervového systému, která často doprovází alteraci tělesného stavu u vulnerabilních pacientů. Nicméně v případě covidu-19 je mimo nespecifického vlivu onemocnění zvažována také možnost přímého působení infekce na mozek (28). Přestože zatím existuje málo dat o dlouhodobých psychiatrických dopadech po prodělaném covidu-19, ze zkušeností po předchozích epidemiích způsobených koronaviry (SARS a MERS) je patrné, že s infekcí SARS‑CoV-2 je spojeno zvýšené riziko rozvoje depresivní a úzkostné symptomatologie a rovněž posttraumatické stresové poruchy (PTSD) (29). Důkazy o vztahu infekce SARS‑CoV-2 s těmito typy symptomů jsou v této chvíli zejména nepřímé: vyšší riziko bylo zjištěno u zdravotnických pracovníků pečujících o pacienty s covidem-19 (30, 31) a také v elektronické dokumentaci pacientů, kteří toto nemocnění prodělali (32). Možností, jak může infekce virem SARS‑CoV-2 souviset s neuropsychiatrickými a psychiatrickými komplikacemi, je více. Zahrnují přímý vliv infekce na mozkovou tkáň, vliv na cévní endotel, ovlivnění permeability hematoencefalické bariéry, alteraci hladin neuroaktivních cytokinů, vliv celkového závažného onemocnění (například v důsledku hypoxie), vliv terapie (například kortikoidy), ale také vlivy psychosociální (například stres v důsledku prodělání onemocnění, obavy o zdraví, stigmatizace pacientů, stresující podněty v okolí včetně závažnosti průběhu pandemie v dané oblasti a protiepidemických opatření) (29). První studie naznačují, že metabolické změny mozkové tkáně zjištěné pomocí MR spektroskopie u pacientů po covidu-19 se částečně podobají změnám u pacientů s posthypoxickou leukoencefalopatií jiné etiologie (33).
Pro dětské pacienty je typický lehký či zcela asymptomatický průběh covidu-19. Bohužel ale ani děti nejsou ušetřeny následných komplikací. Za zmínku stojí alespoň syndrom připomínající Kawasakiho vaskulitidu PIMS‑TS (pediatric inflammatory multisystem syndrome temporally associated with covid-19). Jedná se o multisystémovou zánětlivou odpověď časově navazující na infekci SARS‑CoV-2 projevující se horečkami, vyrážkou (Obr. 4), postižením sliznic, spojivek (Obr. 5), průjmy, bolestmi břicha a zejména postižením srdce (34).
Image 4. Exantém na rukou připomínající Kawasakiho vaskulitidu v rámci PIMS-TS (pediatric inflammatory multisystem syndrome temporally associated with covid-19) 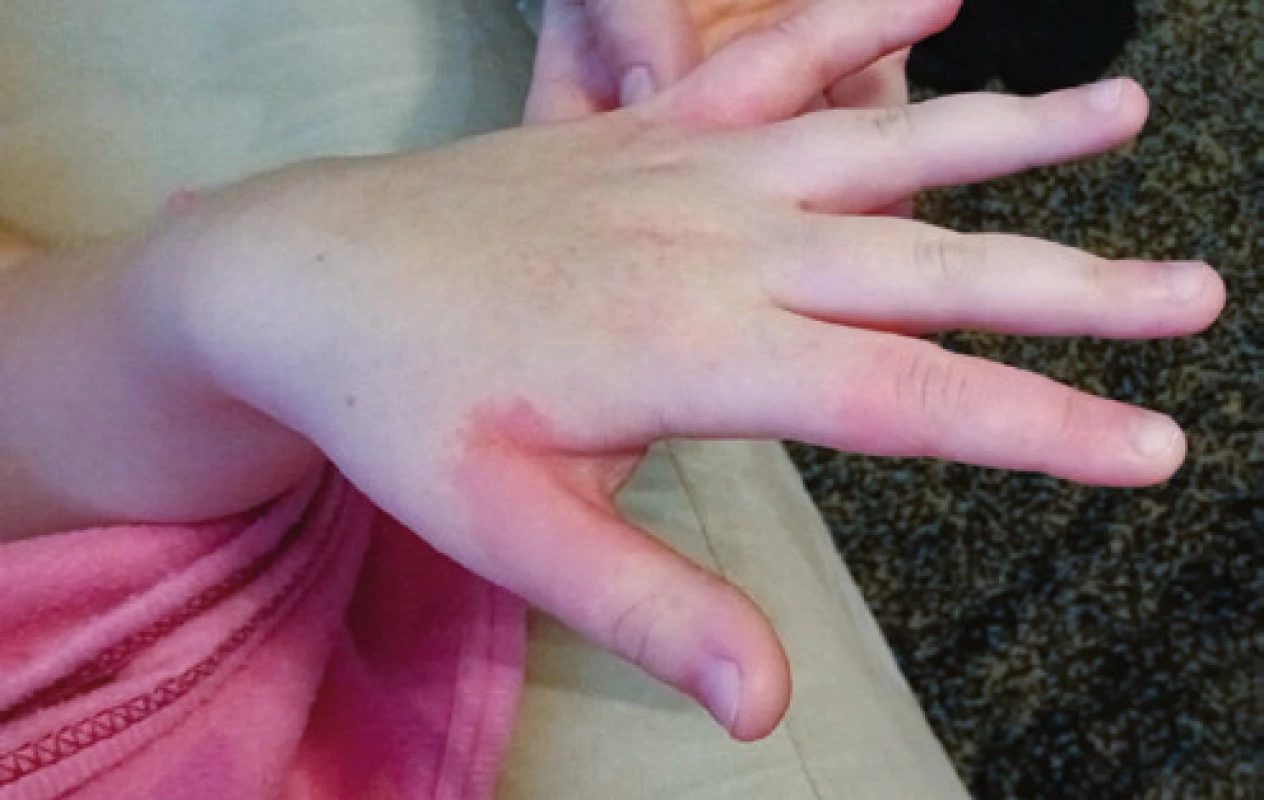
Image 5. Změny na spojivce při PIMS-TS (pediatric inflammatory multisystem syndrome temporally associated with covid-19) 
Péče o pacienty s post‑covid syndromem
Je nepochybné, že pro většinu pacientů po infekci SARS‑CoV-2 bude místem jejich prvního kontaktu se zdravotním systémem praktický lékař. Z toho také vycházejí zahraniční doporučení (35) pro následné sledování. Na prvním místě je cílená anamnéza stran průběhu akutní infekce, zásadní je dotazování na přetrvávající potíže. Dále je nutné věnovat pozornost symptomům naznačujícím tromboembolické komplikace pozorované i s odstupem od akutní infekce, a to nejen u pacientů s trombofiliemi. Od začátku vyšetřovacího procesu by měla být snaha vyloučit alternativní diagnózy vysvětlující udávané obtíže: anémii, tyreopatii, selhání ledvin, srdeční selhání, koronární postižení, plicní infekt a další. Případné chronické nemoci, jako je srdeční selhání, bronchiální astma, obstrukční plicní nemoc či diabetes, by měly být optimálně kompenzovány. Je žádoucí provést alespoň základní laboratorní vyšetření, a to včetně diferenciálního krevního obrazu, renálních funkcí, jaterních testů, C‑reaktivního proteinu (CRP), ferritinu, iontogramu, ideálně včetně kalcia a fosfátu, v případě hrudního dyskomfortu i srdeční troponiny. Pozitivní nález markerů zánětu by měl být imperativem pro odebrání kultivací vzhledem k možnosti bakteriální superinfekce. Při dostupnosti natočíme klidové EKG a oxymetrii nejen v klidu, ale i po zátěži (stačí schody či 10 dřepů), ideální je pak 6minutový test chůze. U pacientů s dušností má smysl i přes malou specificitu vyšetřit d‑dimery pro jejich vysokou negativní prediktivní hodnotu stran tromboembolie; při suspekci na kardiální příčinu dušnosti stanovíme B‑natriuretický peptid (BNP) či NT‑proBNP. Diagnostickou hodnotu má i RTG srdce a plic, další zobrazovací metody bude indikovat specialista. Odeslání na plicní ambulanci by dle našich zkušeností nemělo být limitováno jen na pacienty po verifikovaném zápalu plic, neboť řada pacientů své akutní onemocnění zvládla doma a vůbec zobrazovací metodu nepodstoupila. Indikace specializovaných vyšetření pochopitelně vychází ze zjištěných symptomů a nálezů: echokardiografie, holterovské vyšetření EKG, pohovor s psychologem, konzultace gastroenterologa, ORL specialisty či neurologa atd.
ČPFS doporučuje vyšetření respirační symptomatologie dle stratifikace ABCD včetně vhodné frekvence sledování (20), přičemž skupinu A (bez patologického nálezu a bez symptomatologie) ponechává v gesci praktického lékaře. Opačné spektrum pacientů ve skupině D (organické a/nebo funkční změny a respirační symptomy) naopak vyžaduje komplexní přístup s frekvencí sledování po jednom až třech měsících. Extrapulmonální symptomatologii dokument svěřuje do péče příslušných specialistů.
Závěr
V rámci první a zejména druhé podzimní vlny pandemie covidu-19 prodělalo onemocnění v ČR prokazatelně cca tři čtvrtě milionu lidí. Záchyt ale zdaleka není 100% – řada jedinců nebyla při asymptomatickém průběhu testována, navíc na vrcholu epidemie došlo k výpadku trasování. Při konzervativním odhadu má v ČR covid za sebou minimálně jeden milion lidí. Tedy při promořenosti populace cca 10 % lze dovodit, že pokud by se pouze u jednoho pacienta z dvaceti vyvinul post‑covid-19 syndrom, bude v ČR v příštích měsících cca 50 000 nových pacientů vyžadujících pozornost minimálně praktického lékaře a pneumologa, ale možná i internisty, infektologa, kardiologa, neurologa, psychiatra, gastroenterologa, hepatologa či dermatologa. Symptomy post‑covid-19 syndromu se mohou rozvinout i u části těch, kteří nebyli v průběhu akutního onemocnění z nejrůznějších důvodů testováni. S delším časovým odstupem také nemusí být vždy jednoznačná serologická odpověď ani epidemiologická souvislost. V klinické praxi navíc nebude pro řadu – zejména nespecifických potíží – zřejmá objektivně měřitelná patologie. O to důležitější bude holistický přístup k takto postiženým včetně doporučení postupně narůstající fyzické zátěže a dechové rehabilitace při současném zachování nákladové efektivity péče (36). Smysl má i informace o naději na postupné vymizení potíží, ačkoliv v nezvykle delším časovém horizontu.
Je zřejmé, že jakkoliv užitečná byla provizorní doporučení pneu ‑ mologů v první polovině roku 2020, je problematika post‑covid péče daleko komplexnější a vyžaduje péči napříč jednotlivými odbornostmi. Poziční dokument ČPFS ČLS JEP z ledna tohoto roku (20) je významným posunem v péči o pacienty po infekci SARS‑CoV-2. Samotné uznání, že post‑covid syndrom existuje, znalost jeho přirozeného průběhu a současně vědomí o jeho pestrých projevech včetně kolísání intenzity v čase, může přinést nejen úspěšnou terapii, ale i porozumění pro nemocné ze strany společnosti. Uznání syndromu jako nemoci pak může usnadnit i posudkovou činnost.
Podpořeno MZ ČR – RVO (FNBr, 65269705), MŠMT projekt VI CZECRIN (LM2018128), z Evropského fondu pro regionální rozvoj – projekt CZECRIN_4 PACIENTY (CZ.02. 1. 01/0.0/0.0/16_013/0001826) a z výtěžku sbírky Avast Global Employees Matching Collection.
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Martin Radvan, Ph.D.,
Interní kardiologická klinika FN Brno,
LF MU,
Kamenice 5,
625 00 Brno
Cit. zkr: Vnitř Lék 2021; 67(1): 30–36
Článek přijat redakcí: 6. 1. 2021
Článek přijat po recenzích: 26. 1. 2021
Sources
1. Wu Z, McGoogan JM. Characteristics of and Important Lessons from the Coronavirus Disease 2019 (COVID-19) Outbreak in China: Summary of a Report of 72314 Cases From the Chinese Center for Disease Control and Prevention. JAMA. 2020 Apr 7; 323(13): 1239–1242. Dostupné z DOI:
2. Streeck H, Hartmann G, Exner M et al. Universitätsklinikum Bonn, 09. 04. 2020. Dostup ‑ né z DOI: https://www.land.nrw/sites/default/files/asset/document/zwischenergebnis_ covid19_case_study_gangelt_0.pdf.
3. Signorelli C, Scognamiglio T, Odone A. COVID-19 in Italy: impact of containment measures and prevalence estimates of infection in the general population. Acta Biomed 2020; 91(3-s): 175–159
4. Dostupné z DOI: https://onemocneni‑aktualne.mzcr.cz/covid-19. 5. Polack FP, Thomas SJ, Kitchin N, et al.; C4591001 Clinical Trial Group. Safety and Efficacy of the BNT162b2 mRNA Covid-19 Vaccine. N Engl J Med. 2020 Dec 31; 383(27): 2603 – 2615. Dostupné z DOI:
5. Polack FP, Thomas SJ, Kitchin N, et al.; C4591001 Clinical Trial Group. Safety and Effica ‑ cy of the BNT162b2 mRNA Covid-19 Vaccine. N Engl J Med. 2020 Dec 31; 383(27): 2603 – 2615. Dostupné z DOI:
6. Haake D. Gangelt – A representative study on the lethality of COVID-19. Dostupné z DOI:
7. Ioannidis JPA, Cathrine Axfors C, Despina G. et al. Population‑level COVID-19 mortality risk for non‑elderly individuals overall and for nonelderly individuals without underlying diseases in pandemic epicenters: medRxiv 2020. 04. 05.20054361; Dostupné z DOI: htt ‑ ps://doi.org/10.1101/2020. 04. 05.2005.
8. Qingxian Cai, DeliangHuang, HongYu, et al. COVID-19: Abnormal liver functi ‑ on tests Journal of Hepatology, 2020, ISSN 0168-8278, https://doi.org/10.1016/j. jhep.2020. 04. 006.
9. Klok FA et al., Incidence of thrombotic complications in critically ill ICU patients with CO ‑ VID-19 Thrombosis Research, Dostupné z DOI: https://doi.org/10.1016/j.thromres.2020. 04. 013
10. Oxley et al. Large‑Vessel Stroke as a Presenting Feature of Covid-19 in the Young NEJM April 28, 2020, Dostupné z DOI: 10.1056/NEJMc2009787.
11. Mechl M., Júza T, Hodová S. CT vyšetření hrudníku u pacientů s onemocněním CO ‑ VID-19 – první zkušenosti, Ces Radiol 2020; 74(3): 189–195.
12. Dostupné z DOI: www.pneumologie.cz.
13. Dostupné z DOI: www.crs.cz.
14. George PM, Barratt SL, Condliffe R et al. Respiratory follow‑up of patients with CO ‑ VID-19 pneumonia. Thorax. 2020 Nov;75(11):1009-1016. Dostupné z DOI: doi: 10.1136/tho ‑ raxjnl-2020-215314. Epub 2020 Aug 24.
15. National Guidance for post‑COVID syndrome assessment clinics Dostupné z DOI: htt ‑ ps://www.england.nhs.uk/coronavirus/wp‑content/uploads/sites/52/2020/10/C0840_ PostCOVID_assessment_clinic_guidance_5_Nov_2020.pdf.
16. COVID-19 guideline scope: management of the long‑term effects of COVID-19 NICE, SIGN, RCGP Dostupné z DOI: https://www.nice.org.uk/guidance/gid‑ng10179/documents/final‑scope
17. Carfì A, Bernabei R, Landi F. Gemelli Against COVID-19 Post‑Acute Care Study Group. Persistent symptoms in patients after acute COVID-19. JAMA 2020; Dostupné z DOI: doi: 10.1001/jama.2020.12603 pmid: 32644129
18. Tenforde MW, Kim SS, Lindsell CJ et al. IVY Network InvestigatorsCDC COVID-19 Response TeamIVY Network Investigators. Symptom duration and risk factors for delayed return to usual health among outpatients with COVID-19 in a multistate health care systems network — United States, March‑June 2020. MMWR Morb Mortal Wkly Rep 2020; 69 : 993–998.
19. Petrie JG, Cheng C, Malosh RE, et al. Illness severity and work productivity loss among working adults with medically attended acute respiratory illnesses: US Influenza Vaccine Effectiveness Network 2012–2013. Clin Infect Dis 2016; 62 : 448–455.
20. Kopecký, Skála, Šnelerová et al. Post‑COVID syndrom – definice, diagnostika a klasifi ‑ kace, stručný poziční dokument ČPFS ČLS JEP (leden 2021) Dostupné z DOI: http://www. pneumologie.cz/novinka/1755/post‑covid‑syndrom‑definice‑diagnostika‑a-klasifikace ‑ ‑strucny‑pozicni‑dokument/
21. Puntmann VO, Carerj ML, Wieters I et al. Outcomes of Cardiovascular Magnetic Resonance Imaging in Patients Recently Recovered From Coronavirus Disease 2019 (COVID-19). JAMA Cardiol. 2020 Nov 1; 5(11): 1265–1273. Dostupné z DOI: doi: 10.1001/jama ‑ cardio.2020.3557. PMID: 32730619; PMCID: PMC7385689.
22. Malas MB, Naazie IN, Elsayed N et al. Thromboembolism risk of COVID-19 is high and associated with a higher risk of mortality: A systematic review and meta‑analysis. EClinicalMedicine. 2020; 29 : 100639 (ISSN 2589-5370)
23. Moores LK, Tritschler T, Brosnahan S et al. Prevention, Diagnosis, and Treatment of VTE in Patients With Coronavirus Disease 2019: CHEST Guideline and Expert Panel Report. Chest. 2020; 158(3): 1143–1163. Dostupné z DOI: doi:10.1016/j.chest.2020. 05. 559
24. Troyer E, Jokn J, Hong KS. Are we facing a crashing wave of neuropsychiatric sequelae of COVID-19? Neuropsychiatric symptoms and potential immunologic mechanisms Brain Behavior and Immunity. April 2020. 87 Dostupné z DOI: 10.1016/j.bbi.2020. 04. 027
25. KS‑S Leung, TT‑L Ng, AK‑L Wu et al. A territory‑wide study of early COVID-19 outbreak in Hong Kong community: a clinical, epidemiological and phylogenomic investigation medRxiv (2020) published online April 7. Dostupné z DOI: 10.1101/2020. 03. 30.20045740
26. Helms J, Kremer S, Merdji H, Clere‑Jehl R et al. Neurologic Features in Severe SARS‑CoV-2 Infection. N Engl J Med. 2020 Jun 4; 382(23): 2268–2270. Dostupné z DOI: doi: 10.1056/ NEJMc2008597. Epub 2020 Apr 15. PMID: 32294339; PMCID: PMC7179967.
27. Zazzara MB, Penfold RS, Roberts AL et al. Probable delirium is a presenting symptom of COVID-19 in frail, older adults: a cohort study of 322 hospitalised and 535 community‑based older adults. Age Ageing. 2020 Sep 28:afaa223. Dostupné z DOI: doi: 10.1093/ageing/ afaa223. Epub ahead of print. PMID: 32986799; PMCID: PMC7543251.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2021 Issue 1-
All articles in this issue
- What internist can do for the patient after the ischemic stroke
- Long-term ECG monitoring
- Patent foramen ovale from the point of view of interventional cardiology
- Follow‑up care after COVID-19 and its related concerns
- Early and concurrent therapy of dyslipidemia and hypertension: when to start it and how to maintain patient´s good and long-term adherence?
- EMPEROR reduced – empagliflozin in patients with heart failure and reduced ejection fraction
- Current view on hepatitis B diagnosis and therapy
- Fatal coincidence of inapparent SARS‑CoV-2 infection and drug toxicity in the field of immunosuppression in a 33-year old woman
- Overlap syndrome SLE – ANCA associated vasculitis
- Diagnostic hospitalizations before patient inclusion on the waiting list for kidney transplantation
- A comprehensive interdisciplinary view at the Return to Sport after COVID-19 infection
- Pitfalls of solving polypharmacy problems
- Taxane‑induced polyneuropathy – current possibilities of prediction and management
- Fever of unknown origin
- Nutritional support in the early stage of critical illness – focused on energy and protein intake
- Competence and informed consent
- Internista a pacient po ischemické CMP
- Komentáře k analýze složení směsi flavonoidů v tabletách Diozen 500 mg metodou UHPLC
- Prof. MUDr. Jiří Vítovec, CSc., FESC, má jubileum
- Jubileum prof. MUDr. Vlastimila Ščudly, CSc.
- Is autoimmune pancreatitis a risk factor for pancreatic adenocarcinoma?
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Fever of unknown origin
- Long-term ECG monitoring
- Follow‑up care after COVID-19 and its related concerns
- Overlap syndrome SLE – ANCA associated vasculitis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

