-
Medical journals
- Career
Diagnostika poruch motility gastrointestinálního traktu
: Jana Koželuhová; Karel Balihar; Lucie Zdrhová
: Gastroenterologické a hepatologické oddělení I. interní kliniky LF UK a FN Plzeň
: Vnitř Lék 2018; 64(6): 611-620
: Reviews
Gastrointestinální motilita a její vliv na clearance luminálního obsahu trávicím traktem lze diagnostikovat různými vyšetřovacími modalitami. V klinické praxi je jednou z nejdůležitějších diagnostických metod manometrie, a to zejména v detekci ezofageálních a anorektálních poruch. Také radiografické metody poruch motility gastrointestinálního traktu jsou cenným diagnostickým nástrojem. Scintigrafie je stále standardem pro hodnocení žaludečního vyprazdňování, 13C dechové testy jsou její alternativou. Mnoho jiných technik se používá především v rámci vědeckého výzkumu, nicméně některé vybrané metody mohou být začleněny do standardní diagnostiky poruch motility GIT.
Klíčová slova:
dechové testy – high-resolution manometrie – konvenční manometrie – radiodiagnostika – scintigrafie
Úvod
Poruchy gastrointestinální motility jsou běžné a mohou postihnout jednu nebo více oblastí trávicího traktu, který normálně vykazuje nepřetržitou pohybovou aktivitu. Vrstvy hladké svaloviny stěny gastrointestinálního traktu (GIT) produkují fázické kontrakce označované jako peristaltika. Kromě toho, hladký sval udržuje tonus měnící se dle různých okolností. V proximální a distální partii trávicí trubice doplňuje motilitu příčně pruhované svalstvo řízené volní kontrolou. Mnoho onemocnění gastrointestinálního traktu je způsobeno nebo spojeno s poruchami motility GIT. Existuje řada diagnostických modalit, které jsou schopny odhalit různé aspekty motility, jako je intraluminální tlak, tonus stěny gastrointestinálního traktu, peristaltika, myoelektrická aktivita a tranzit obsahu traktem. V tomto souhrnném článku jsou předloženy dostupné testy motility GIT, které jsou využívány v klinické praxi a jsou diskutovány indikace, technika a interpretace výsledků prováděných testů s cílem vyhodnotit poruchy motility gastrointestinálního traktu.
Manometrie
Monitorování intraluminálního tlaku, manometrie, se široce využívá k vyhodnocení gastrointestinální, zejména ezofageální a anorektální motility.
Horní část trávicího traktu
Základními indikacemi k vyšetření jícnovou manometrií jsou dysfagie a nekardiální bolest na hrudi, dále odynofagie a regurgitace. Manometrie je nezastupitelnou vyšetřovací metodou v diferenciální diagnostice motilitních poruch jícnu, jako jsou achalazie, spastické a hyperkontraktilní jícnové poruchy a onemocnění spojená se slabou peristaltikou. Díky high-resolution manometrii a možnosti detailního zobrazení ezofagogastrické junkce (esophagogastric junction – EGJ) a jejích komponent je vyšetření významné i v hodnocení pacientů s projevy refluxní choroby jícnu. Můžeme zhodnotit základní součásti antirefluxové bariéry a jejich případné dysfunkce. Manometrie jícnu je rovněž nezbytná před plánovanou antirefluxní operací, a to jak z důvodu správné indikace, tak pro volbu vhodného operačního zákroku. U pacientů s projevy refluxní choroby jícnu je nezbytné vyloučit achalazii, sklerodermii a jiné diagnózy, které se mohou skrývat za symptomy jícnového refluxu. Před antirefluxní operací je důležité zhodnotit i anatomické parametry jícnu a posoudit jeho peristaltickou funkci, která bývá letitým refluxem někdy významně narušena. Pacienti se slabou peristaltikou by po úplné fundoplikaci dle Nissena mohli trpět významnou postoperační dysfagií, proto u nich budeme volit spíše parciální fundoplikaci [1]. Naopak těžké změny jícnové motility jsou kontraindikací antirefluxní operace. Rovněž u ostatních jednotek jako sklerodermie, achalazie či difuzní jícnový spazmus (se současným refluxem nebo bez něj) nám manometrie pomůže nejen onemocnění správně diagnostikovat, ale i správně zvolit a načasovat vhodný operační zákrok. Absolutních kontraindikací k vyšetření není mnoho. V podstatě jsou shodné s kontraindikacemi nazální intubace, tj. známá obstrukce nazofaryngu nebo jícnu, klinicky významná těžká porucha krevní srážlivosti, těžká maxilofaciální traumata nebo zlomeniny spodiny lebeční, koronární nestabilita nebo jiný stav, při němž by vagová stimulace mohla být pro pacienta nebezpečná. Relativní kontraindikace jsou především nespolupracující pacient, dále ulcerace nebo tumor jícnu či jícnové varixy.
Před vyšetřením je vhodné vysadit alespoň na 24 hod léky ovlivňující jícnovou motilitu, jako jsou prokinetika, blokátory kalciových kanálů, nitráty, anticholinergika, kofein apod. Měřicí katétr se zavádí do jícnu obvykle nosem. Jeho správná lokalizace je u high resolution manometrie dobře viditelná na první pohled, a to přítomností zón zvýšeného tlaku na okrajích obrazovky, které představují horní jícnový svěrač a ezofagogastrickou junkci.
Konvenční manometrie a high-resolution manometrie
Multikomponentní a tím prostorově poměrně náročná sestava konvenční manometrie využívá vodou perfundovaný systém. Je složena z perfuzní pumpy, která kontinuálně plní katétr sterilní vodou, zásobníkem vzduchu s elektrickým vzduchovým kompresorem anebo tankem se stlačeným dusíkem, které pohánějí vodu uskladněnou v odděleném rezervoáru. Multiluminální katétr spojený s celou řadou externích objemově-tlakových převodníků je tvořen svazkem polyvinylových trubiček se zevně orientovanými otvory, které slouží jako tlakové senzory a které jsou v průběhu katétru umístěny v intervalu 3–5 cm od sebe [2]. Vzhledem k tomuto uspořádání je obvykle potřeba během vyšetření katétr postupně vytahovat ven (tzv. pull-through manévr), dokud poslední měřící senzor nedosáhne horního jícnového svěrače: jen tak je možné zobrazit tlakové změny postupně v celém jícnu. Zvláště důležité jsou tyto pohybové manévry v zobrazení jícnových svěračů. Využívá se metoda buď rychlého nebo stacionárního pull-through manévru, při němž se katétr vytahuje kontinuálně rychlostí 1 cm za minutu v případě prvním anebo se vytahuje postupně po 0,5–1 cm s posečkáním v každé poloze 30–60 s v případě druhém. Nedostatky bodových katétrů se snažil odstranit J. Dent užitím tzv. sleeve senzoru, což je 6centimetrová silikonová membrána zakomponovaná do perfuzního katétru, která zaznamenává nejvyšší tlak, jež je v průběhu její délky vyvíjen na vodní tok pod membránou. Limitací však zůstává nízká frekvence odpovědi, jež je zvláště v oblastech s rychlou aktivitou, jako jsou jícnové svěrače, vyžadována, nerespektování možné radiální asymetrie svěračů a v neposlední řadě potřebná zručnost k provádění těchto technik. Získaná data jsou u konvenční manometrie zobrazena převážně ve formě lineárních grafů tlakových amplitud v čase. Naproti tomu současná moderní technologie high-resolution manometrie (HRM) využívá katétry s celkem 20–36 kanály vzdálenými 1 cm od sebe. Není tak potřeba během vyšetření provádět pohybové manévry s katétrem, neboť všechny části jícnu od horního jícnového svěrače přes jícnové tělo až po dolní jícnový svěrač a proximální část žaludku jsou patrné v reálném čase současně. Manometrie využívají mechanicko-elektrický systém polovodičových tlakových senzorů (tzv. solid-state systém), který nevyžaduje robustní perfuzní systém a externí převodníky. Čidla na katétru obsahují vnitřní mikrotransducery a snímají tak tlakové změny přímo v jícnu. Celá manometrická sestava se díky tomu skládá z katétru, jenž je zevně spojen s počítačovým systémem. Katétry solid-state systému mají buď jednosměrně orientovaná čidla, jež měří tlak pouze z jednoho místa, nebo cirkumferenční čidla, která detekují tlakové změny z různých míst a výslednou hodnotu zprůměrují. To je výhodné zejména v oblasti jícnových svěračů, v níž bývá svalová asymetrie [3]. Další výhodou mechanicko-elektrického systému je snadná kalibrace, která vede k eliminaci artefaktů. Analýza a znázornění naměřených dat jsou u obou systémů podobná. Moderní zobrazovací software vykresluje tlakové změny ve formě barevných izobarických map. Jednotlivým tlakovým amplitudám je přidělena určitá barva (standardně používáme tlakové rozmezí od 0 do 150 mm Hg představované barevnými změnami od odstínu modré po tmavě fialovou), výsledná motilita jícnu je pak zobrazena jako spojitý barevný obrázek tlakových změn v čase (obr. 1). Společně se zvýšeným počtem senzorů představuje barevná topografie jícnu hlavní výhody oproti konvenční manometrii. Díky zobrazení celého jícnu v reálném čase jednoduše umístíme katétr do správné pozice, lépe odlišíme, která polknutí byla dobrá, redukujeme významně čas potřebný k vyšetření. Zvýšením počtu měřících čidel v průběhu katétru se významně zlepšila diagnostika jednotlivých motilitních poruch jícnu umožňující klasifikaci na klinicky relevantní subtypy, a tím i předvídat terapeutický výstup a zvolit tak optimální léčebný postup pro daného pacienta. Naopak hlavní nevýhodou high-resolution manometrie, a to zejména solid-state systému, je jeho cena. Katétry užívané konvenční manometrií stojí (dle počtu měřících čidel, zevního průměru, dodávající společnosti apod.) okolo 120–680 USD, zatímco katétry high-resolution manometrie se pohybují (v závislosti na počtu čidel, přítomnosti či nepřítomnosti současně impedančních čidel) mezi 890–14 500 USD [3]. Solid-state katétry vyžadují speciální čištění, není možné je dezinfikovat autoklávováním, jsou křehčí. Při opatrné manipulaci však výrobce zaručuje provedení minimálně 200 vyšetření. Životnost katétrů se dá ještě prodloužit používáním ochranných sheathů.
1. Zobrazení konvenční manometrií vs high-resolution manometrií 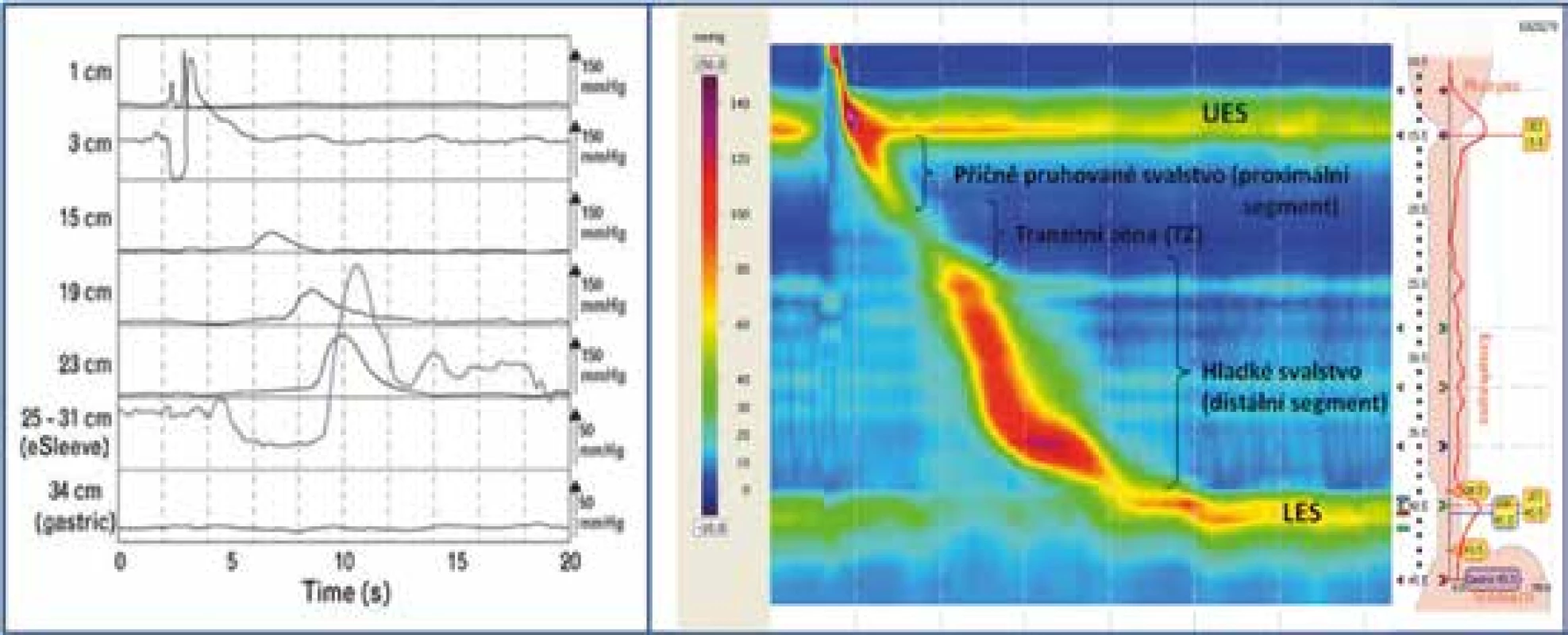
Klinický přínos high-resolution manometrie jícnu
High-resolution manometrie významnou měrou zpřesnila diagnostiku některých specifických onemocnění jícnu a zároveň umožnila predikci terapeutického výstupu, jak patrno především u achalazie a spastických poruch jícnu. Na základě high-resolution manometrie klasifikujeme achalazii na 3 subtypy, přičemž typ II, tzv. achalazie s jícnovou kompresí, je nejčastější (okolo 50 % všech achalazií) a má nejlepší terapeutický výstup při použití dostupných intervenčních metod. Přestože mají všechny 3 typy narušenou relaxaci dolního jícnového svěrače a abnormální peristaltiku, každý reprezentuje odlišnou patofyziologii a pravděpodobně díky tomu velkou variabilitu v léčebné odpovědi [4]. U II. typu achalazie má jícen zachovalou muscularis propria longitudinální svaloviny a rovněž dostatečnou excitaci cirkulární svaloviny, která je schopná generovat značný tlak v jícnovém těle. Pacienti tak budou dobře odpovídat na terapii, jež redukuje funkční obstrukci ezofagogastrické junkce. Naproti tomu III. typ má funkční obstrukci i hladkého svalstva distálního jícnu, projevy jsou podobné jako u pacientů s difuzním spazmem jícnu. Tito pacienti reagují na jakoukoli intervenci nejhůře. Typ I představuje patrně progresi z II. typu. Konvenční manometrie odlišila pouze klasickou a silnou (vigorózní) achalazii, která představuje achalazii II. a III. typu, které vyžadují odlišný přístup a mají i diametrálně odlišnou úspěšnost jednotlivých intervencí. Navíc silná jícnová kontrakce může zkrátit jícen natolik, že se distální část katétru dostane do žaludku a dolní jícnový svěrač je tak užitím konvenční manometrie chybně zhodnocen jako relaxovaný (pseudorelaxace). U těchto pacientů je pak chybně stanovena diagnóza jako difuzní spazmus jícnu, a proto jsou pacienti i chybně léčeni. High-resolution manometrie významně zlepšila senzitivitu a specificitu manometrického vyšetření. Odhalila segmentální původ jícnové peristaltiky, dokáže lépe zachytit fokální změny v peristaltice (fokální hypotenzní kontrakce, fokální spazmy, široká tranzitorní zóna apod), které mohly být konvenční manometrií přehlédnuty, a tím odliší abnormality, které ovlivní transport bolusu jícnem a které ne.
Dolní část trávicí trubice
Poruchy defekace jsou celkem běžně se vyskytující problémy, které se v současné době, dle různých literárních zdrojů, dají diagnostikovat u 2–30 % dospělé populace, reálný výskyt se pohybuje mezi 10–15 % [5,6]. Anorektální manometrie je široce používaná a pevně zavedená metoda v algoritmu vyšetření anorektální dysfunkce, schopná detailně zhodnotit anální sfinkterové funkce a determinovat rektoanální koordinaci. Zaznamenávání intraluminálního tlaku se postupně zdokonalilo z původního jednoduchého měření balonem, přes perfuzní systémy k dokonalému počítačovému systému. Nové diagnostické metody, mezi které jistě high-resolution anorektální manometrie (HRAM) patří, poskytují komplexní pochopení anorektální dysfunkce a pomáhají identifikovat fenotypy defekačních poruch a fekální inkontinence [7].
Konvenční a high-resolution anorektální manometrie
Tradičně je anorektální manometrie prováděna pomocí vodního perfuzního systému, jehož katétry mají ve srovnání s novými systémy omezený počet snímacích kanálů [8,9]. V posledních letech se využívá metoda high-resolution anorektální manometrie (HRAM), která díky zvýšenému počtu blízko sebe uložených senzorů měřících tlakové změny v celé cirkumferenci dokáže lépe vyhodnotit vztah tlakových hodnot v análním kanále a rektu v čase a prostoru. HRAM minimalizuje pohybové artefakty a poskytuje přehledněji fyziologické i patologické děje v anorektu. Na rozdíl od tradičních katétrů perfuzního systému dokáže HRAM katétr simultánně měřit tlak v análním kanále a v rektu současně, proto je využíván více ke komplexnímu zhodnocení anorektální funkce v klinické praxi [10,11]. V posledních letech byly učiněny snahy o validizaci metody HRAM a nové kroky k přesnější charakteristice defekačních poruch s využitím high-resolution anorektální manometrie [12]. HRAM technologie poskytuje zdokonalení manometrického topografického zobrazení a analýzy, přináší možnost přesnější diagnózy a tudíž optimální léčby pacientů s defekačními poruchami [13]. K manometrickému měření se tedy užívají v současné době 2 základní systémy: perfuzní systém (water-perfused manometry – WPM) a high-resolution manometrie. Každý z nich má své specifické výhody i nevýhody (tab. 1). Detailní prezentace konvenční a HR manometrie je uvedena v části popisující manometrii jícnu, katétry a systém jsou založeny na stejném principu, a není toto třeba opakovat, resp. s přihlédnutím na fyzikální, respektive mechanickou stránku věci, jsou principy vyšetření anorekta perfuzním manometrickým systémem i high-resolution manometrií prakticky totožné s vyšetřením jícnu a ostatních částí GIT. Výše popisované softwarem generované izobarické obrazce poskytují kontinuální a dynamickou prezentaci tlakových změn v análním kanále a v rektu [14].
1. Charakteristiky high-resolution anorektální manometrie (HRAM) a perfuzní manometrie (WPM) 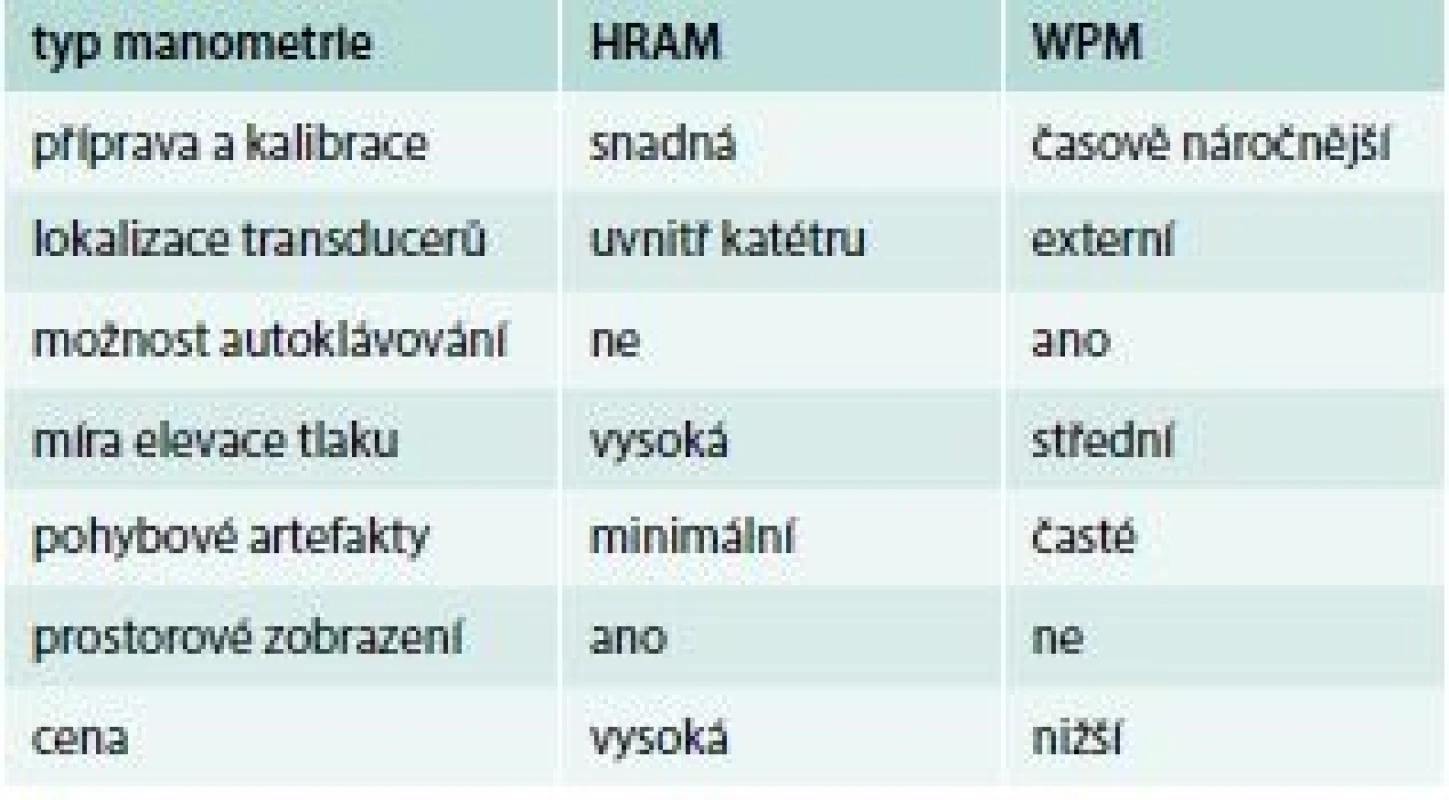
Analýza manometrického měření
HRAM poskytuje jasné informace o tlakových změnách v análním kanále a v rektu rezultujících z pohybů svalů pánevního dna. Bazální klidový tlak análního svěrače závisí primárně na klidovém tonu vnitřního svěrače (obr. 2). Následuje vědomá snaha pacienta o sevření anu, což je provedeno zevním svěračem. Test se označuje jako squeeze manévr neboli test sevření (obr. 3). V další fázi měření je prováděn tzv. bear-down manévr neboli test simulované defekace. Během tohoto manévru měří HR katétr tlaky v análním kanále a v rektu simultánně. Za normálních okolností dochází při tomto testu současně ke zvýšení intrarektálního tlaku a snížení bazálního tonu svěrače, k čemuž by mělo dojít běžně při defekaci. HRAM běžně zahrnuje hodnocení distenze rektálního balonku. Tento manévr má dvojí účel: jednak měří rektální vnímání, jednak je schopen zmapovat vyvolání odezvy anorekta distenzí balonku neboli vyvolání tzv. rektoanálního inhibičního reflexu (RAIR), tedy testuje integritu myenterického plexu. Při plnění rektálního balonku zaznamenáváme vnímání na různý objem insuflovaného vzduchu od prostého pocitu, přes nucení na stolici až po diskomfort, ke každé hodnotě objemu balonu zaznamenáme příslušný vjem. Po insuflaci balonu vzduchem dochází ke zvýšení intrarektálního tlaku a současně k poklesu tonu vnitřního svěrače. Na záznamu detekujeme redukci análního tlaku, ne však jeho vymizení, protože zevní svěrač udržuje jistý tonus. Úplné chybění RAIR je typické pro Hirschprungovu chorobu a megarektum. Kašlacím testem (cough manévr) demonstruje HRAM přítomnost reflexní kontrakce svazků příčně pruhované svalu zevního svěrače. Při kašli dochází ke zvýšení intraabdominálního tlaku, což spustí sakrální reflex, který zapříčiní kontrakci zevního análního sfinkteru a puborektálního svalu. Na HR manometrickém záznamu jsou při kašli patrné významné vzestupy intraanálního tlaku. Ztráta tohoto reflexu upozorňuje na poškození reflexního oblouku sestávajícího se z pudendálních nervů a sakrálních nervových kořenů [15].
2. Klidový tonus vnitřního análního svěrače. Měření klidového tonu análního svěrače v relaxované poloze pacienta 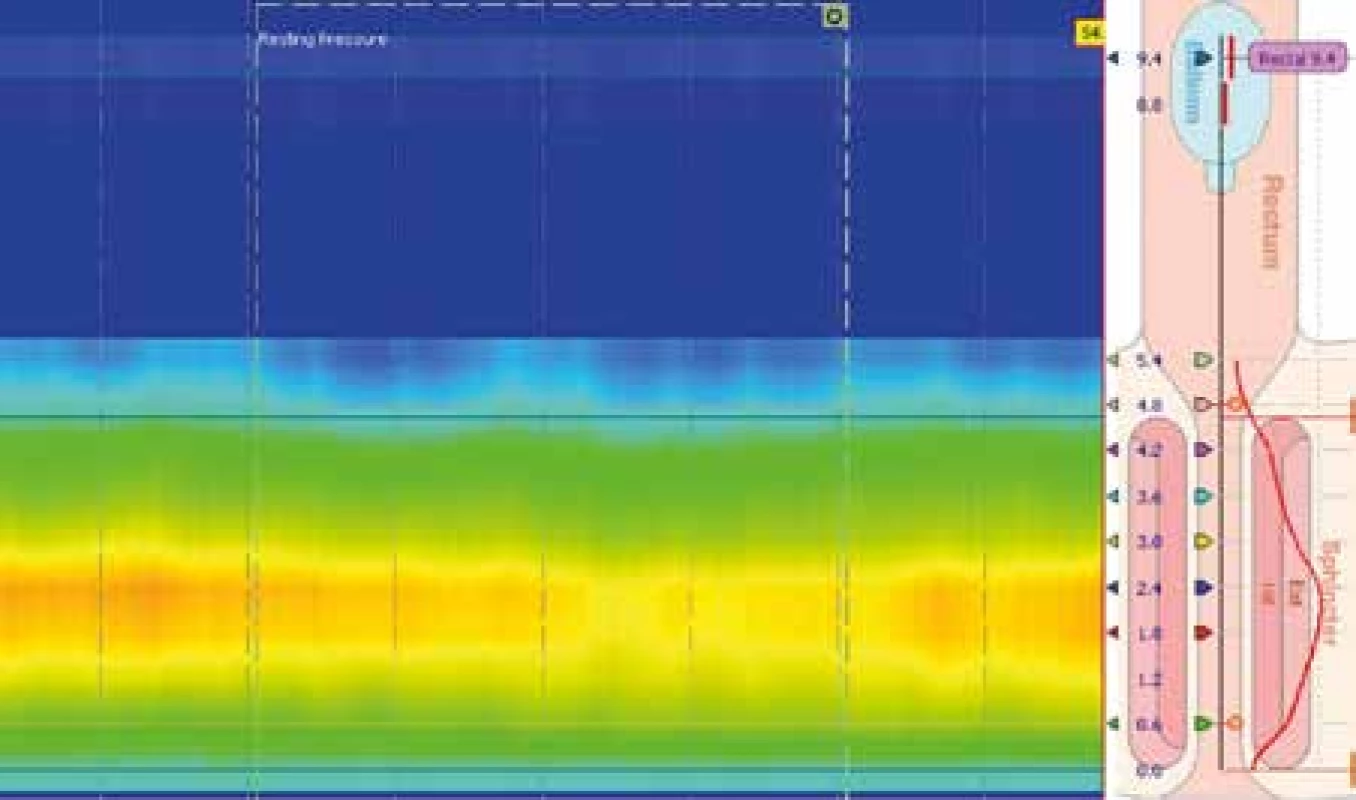
3. Měření tlaku v sevření. Pacient je požádán o kontrakci zevního svěrače, jakoby chtěl ukončit evakuaci stolice. Tlak v análním kanálu stoupá ve chvíli, kdy pacient provádí sevření 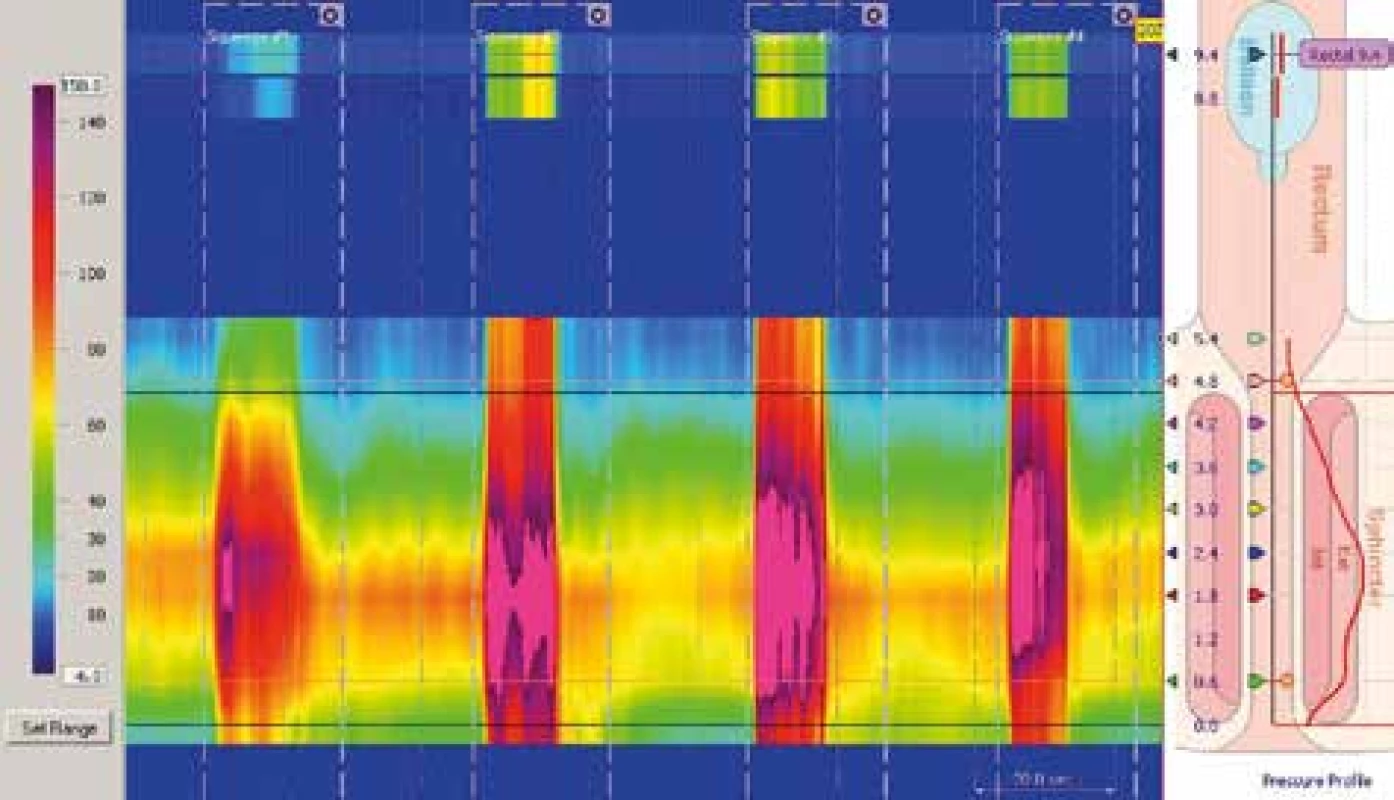
Klinický přínos high-resolution anorektální manometrie
Gastroenterologové se často setkávají s poruchami pánevního dna, které postihují 10–15 % dospělé populace a jejichž incidence nadále stoupá. Anorektum (AR) je komplexní orgán, který spolupracuje se svaly pánevního dna se zajištěním fekální kontinence a schopnosti defekace [16]. Hlavní indikací k provedení anorektální manometrie jsou defekační poruchy. Mezi hlavní indikace patří fekální inkontinence, chronická obstipace, vyšetření před a po operacích v oblasti pánve a anorekta včetně poporodních komplikací ke zhodnocení svěračových funkcí, k vyloučení Hirschprungovy choroby a nakonec k identifikaci pacientů vhodných k tréninku svěračových funkcí biofeedbackem. Kontraindikací k provedení anorektální manometrie jsou zejména organické choroby anorekta. Před provedením AR manometrie je bezpodmínečně nutné komplexním vyšetřením vyloučit organický podklad potíží. Myslí se tím zejména benigní a maligní tumory anorekta a aktivní idiopatické střevní záněty postihující rektum, které patří k hlavním kontraindikacím metody. Mezi ně lze počítat i infekční průjem, tedy průjem s etiologickým agens potvrzeným mikrobiologickým vyšetřením stolice provedeným preprocedurálně. U pacientů deklarujících pocit neúplné či obstruktivní defekace je nutné se zaměřit na tzv. outlet obstrukci způsobenou morfologickými defekty, většinou rektokélou, rektálním prolapsem či intususcepcí [16]. Při provádění anorektální manometrie z důvodu inkontinence stolice se zaměřujeme na zhodnocení klidového tonu svěrače, test sevření, kašlací reflex a vnímání rekta na různý objem rektálního balonu. Pacienti s inkontinencí stolice mívají snížený klidový tlak análního svěrače i tlak zevního svěrače při sevření. Poruchu vnímavosti rekta na větší objem rektálního balonu se zvýšením prahu citlivosti můžeme diagnostikovat jako časnou neuropatickou komplikaci u nemocných s diabetem. U pacientů s obstipací se anorektální manometrie využívá ke zhodnocení možné přítomnosti dyssynergie pánevního dna a k definování abnormální rektální senzitivity. Obstipace současně s bolestivými afekcemi v análním kanále se mohou v manometrickém záznamu prezentovat jako tzv. ultra pomalé vlny, což jsou velmi pomalé oscilace zjištěné při měření klidového análního tlaku. Významnou indikací k provedení anorektální manometrie je výše zmíněná dyssynergická defekace, což je fenomén, který můžeme také najít pod pojmem anizmus, dysfunkce pánevního dna či pánevní dyssynergie. Souhrnně se jedná o patologickou odpověď análních svěračů a svalů pánevního dna během pokusu o defekaci. Je přítomno několik variant pánevní dyssynergie, typickým představitelem je porucha referovaná jako dyssynergní defekace typu I s nálezem paradoxního zvýšení análního tlaku při pokusu o defekaci (obr. 4). U typu II dyssynergní defekace nezaznamenáme žádné zvýšení intraabdominálního tlaku a navíc dochází také ke zvýšení intraanálního tlaku během evakuace stolice. U typu III dyssynergní defekace je přítomna absence nebo nekompletní relaxace (< 20 %) análního tlaku, zaznamenáme adekvátní zvýšení intrarektálního tlaku. Typ IV dyssynergní defekační poruchy představuje neschopnost generovat zvýšení intraabdominálního tlaku s neadekvátní relaxací nebo chybění relaxace análního sfinkteru. Všechny typy dyssynergie vedou k negativnímu rektoanálnímu tlakovému gradientu. Hirschprungova choroba se vyvíjí v embryogeneze a je způsobena přítomností aganglionární zóny v análním kanále a téměř všichni pacienti jsou diagnostikováni již v novorozeneckém věku. Typickým nálezem na záznamu z HRAM je chybění rektoanálního inhibičního reflexu, tedy selhání relaxace vnitřního análního sfinkteru při distenzi rekta. Informace o funkci svěračů a komplianci rektálního pahýlu před obnovením kontinuity traktu jsou pro chirurga naprosto esenciální. Je třeba pečlivě zvážit správný výběr jednotlivých manometrických testů z hlediska přínosu pro různé potencionální diagnózy či situace (tab. 2). Rektoanální gradient, tedy poměr mezi rektálním a análním tlakem při evakuaci stolice, by měl být pozitivní u subjektů bez rektoanální dyssynergie, což představuje poruchu koordinace svalů pánevního dna, svěračových funkcí a břišních svalů. Nízký rektoanální gradient můžeme však vidět nejen u pacientů s pánevní dyssynergií a chronickou pánevní bolestí bez obstipace, ale je detekovatelný u řady asymptomatických žen. Výsledky dokazují přínos high-resolution anorektální manometrie v detailní deskripci defekačních poruch [17].
4. Dyssynergní defekace typ I. Paradoxní kontrakce análního svěrače při simulované defekaci 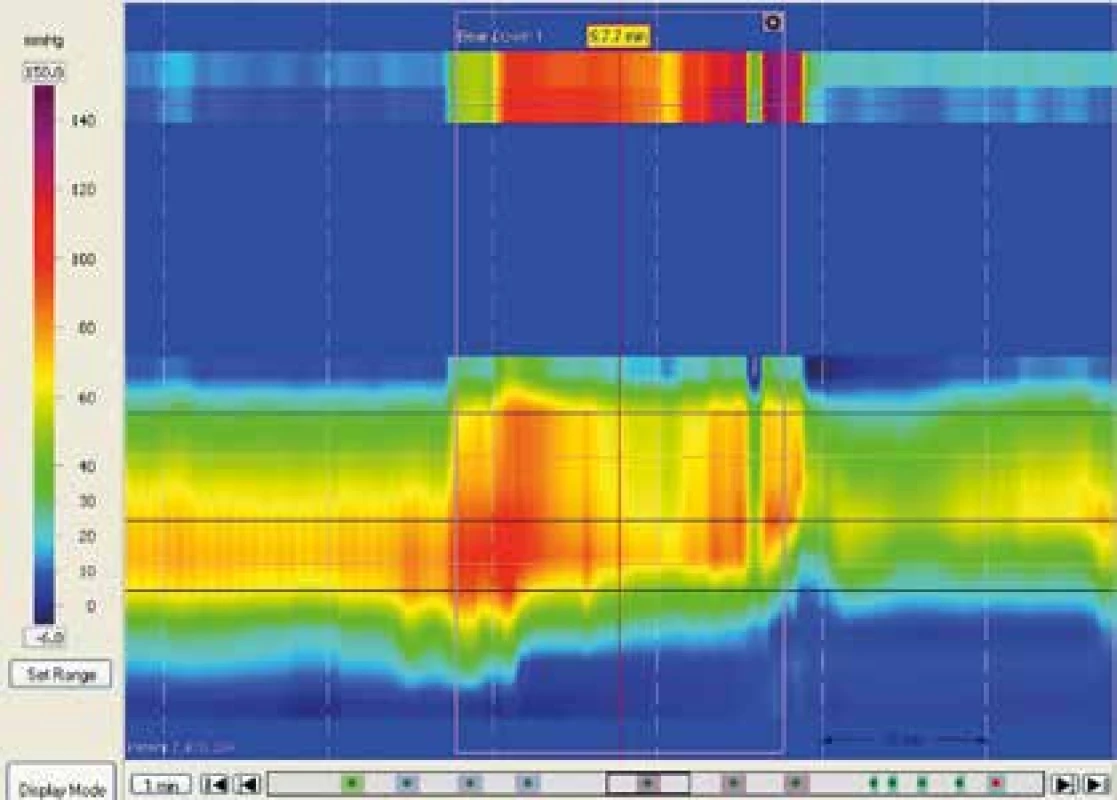
2. Seznam manometrických testů z hlediska přínosu pro potencionální indikace 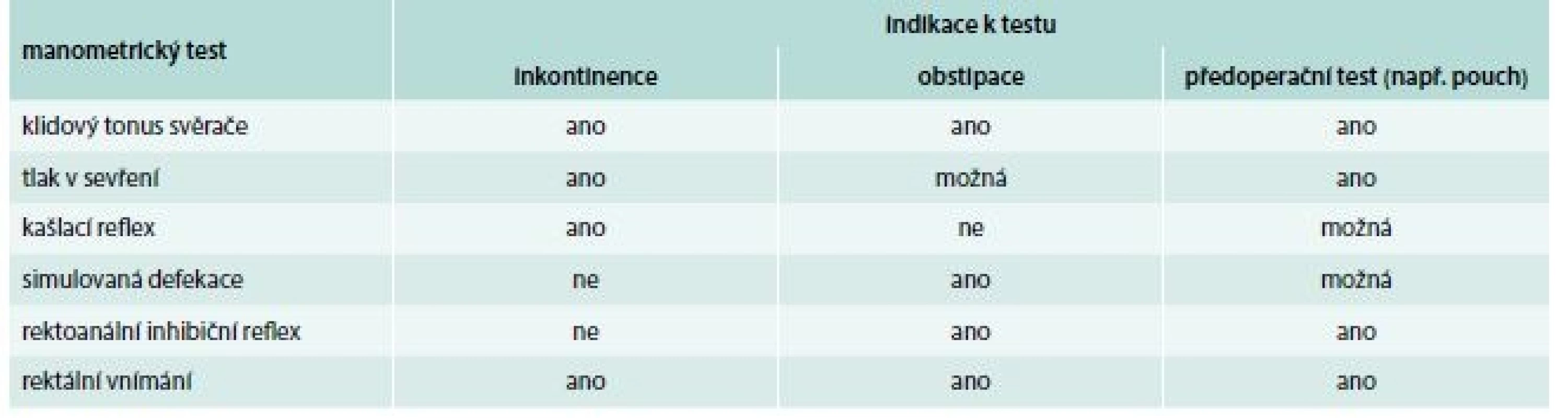
Radiodiagnostické metody
Radiografické vyšetření jícnu poskytuje informace o funkci jícnu u pacientů většinou s poruchou polykání, která není objasněna provedením endoskopie horní části trávicí trubice (HČTT). Hlavní indikací pro testování motility tenkého a tlustého střeva je chronická zácpa či průjem, chronická idiopatická intestinální pseudobstrukce, sklerodermie a malabsorpce. Vyšetření radiokontrastními markery může posoudit motilitu tračníku, zatímco scintigrafie a vyšetření motility bezdrátovou kapslí mohou být použity k vyhodnocení pasáže obsahu žaludkem, tenkým i tlustým střevem.
RTG polykací akt
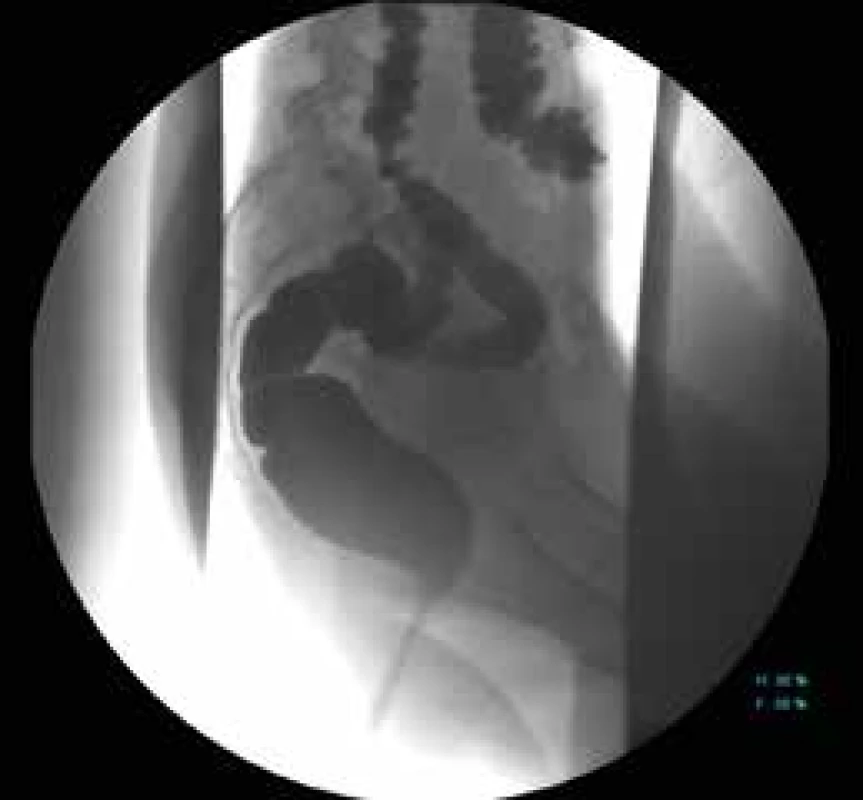
Normální polykací akt zahrnuje rychlý přesun tekutého nebo pevného sousta z hltanu skrze horní jícnový svěrač (HJS), který je tvořen krikofaryngeálním svalem, do proximálního jícnu. Tento polykací proces může být vizualizován dynamickým radiografickým vyšetřením, resp. videofluoroskopií polykacího aktu. Vyhodnocení poruch polykání vyžaduje komplexní multioborovou spolupráci, zejména gastroenterologa, radiologa, neurologa a otolaryngologa [18]. Ezofagografie baryovým kontrastem je neinvazivní, levný a snadno dostupný test, který může současně vyhodnotit polykací akt, motilitu jícnu a gastroezofageální reflux a vyloučit organické strukturální změny v hltanu a jícnu [19]. Současně poskytuje informace o funkci jícnu a je zvláště užitečná při sledování pacientů s achalazií [20]. I když má manometrie v hodnocení poruch motility jícnu nezastupitelnou roli, baryová skiaskopie zaujímá významné místo především v hodnocení orofaryngeální dysfagie a odliší strukturální a funkční onemocnění jícnu zvláště v oblasti horního jícnového svěrače. Pokud není dostupná manometrie, tak nám radiologické vyšetření pomůže odhalit hlavní motorické abnormality jícnu, jako je achalazie (obr. 5) či difuzní spazmus jícnu, není však citlivá v diagnostice inefektivní či hypertenzní peristaltiky a hůře odhalí onemocnění izolovaná na dolní jícnový svěrač.
5. RTG polykací akt u achalazie 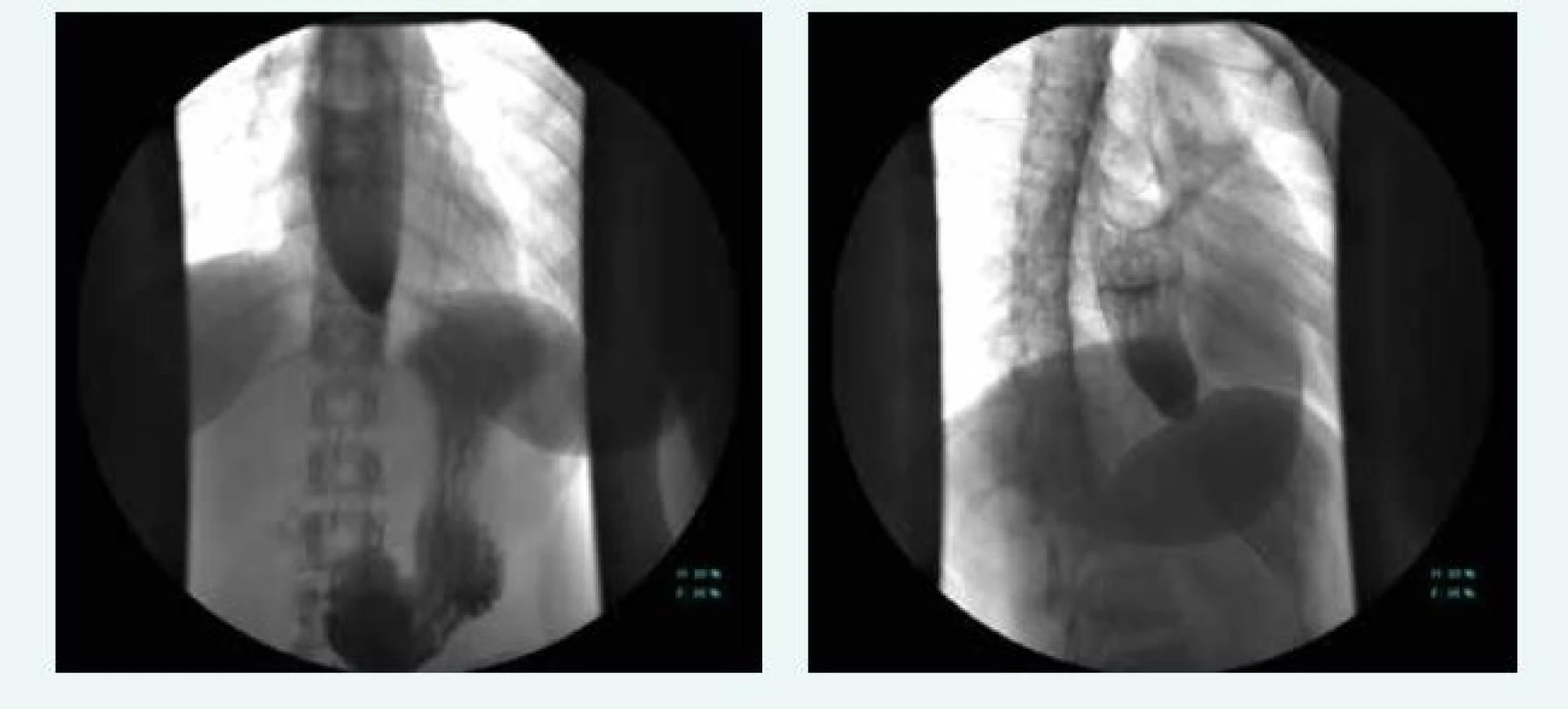
Technika RTG kontrastních markerů – kolonický transit time
Tento radiodiagnostický test hodnotí motilitu traktu sledováním posunu radiokontrastních značek gastrointestinálním traktem. Existují různé přístupy k vyhodnocení tohoto testu, resp. ke sledování posunu těchto markerů. První variantou je požití radiokontrastních značek po dobu 3 dnů, po kterých následuje řada RTG kontrol do vyloučení posledního markeru [21,22]. Většina zdravých subjektů evakuuje všechny kontrastní značky během 4–5 dnů. Zjednodušenou verzí tohoto vyšetření je pořízení jednoho RTG snímku v 5. nebo 6. dni po požití markerů [23]. U dospělých jedinců je fyziologickým nálezem, pokud je na konci vyšetření v tlustém střevě přítomno méně než 20 % původně požitých markerů v 5. dni sledování. Markerová diagnostika je využívána k hodnocení kolonického tranzitu v jednotlivých segmentech, tzn., že jsou kontrastní značky počítány separátně v pravém a levém tračníku a v rektosigmatu (obr. 6) [24]. Nicméně kontrolované studie potvrzující validitu měření kolonického tranzitu k výběru vhodných pacientů, kteří by měli prospěch z resekce segmentu s patologickým tranzitem, chybí.
6. Kolononický transit time s radiokontrastními markery 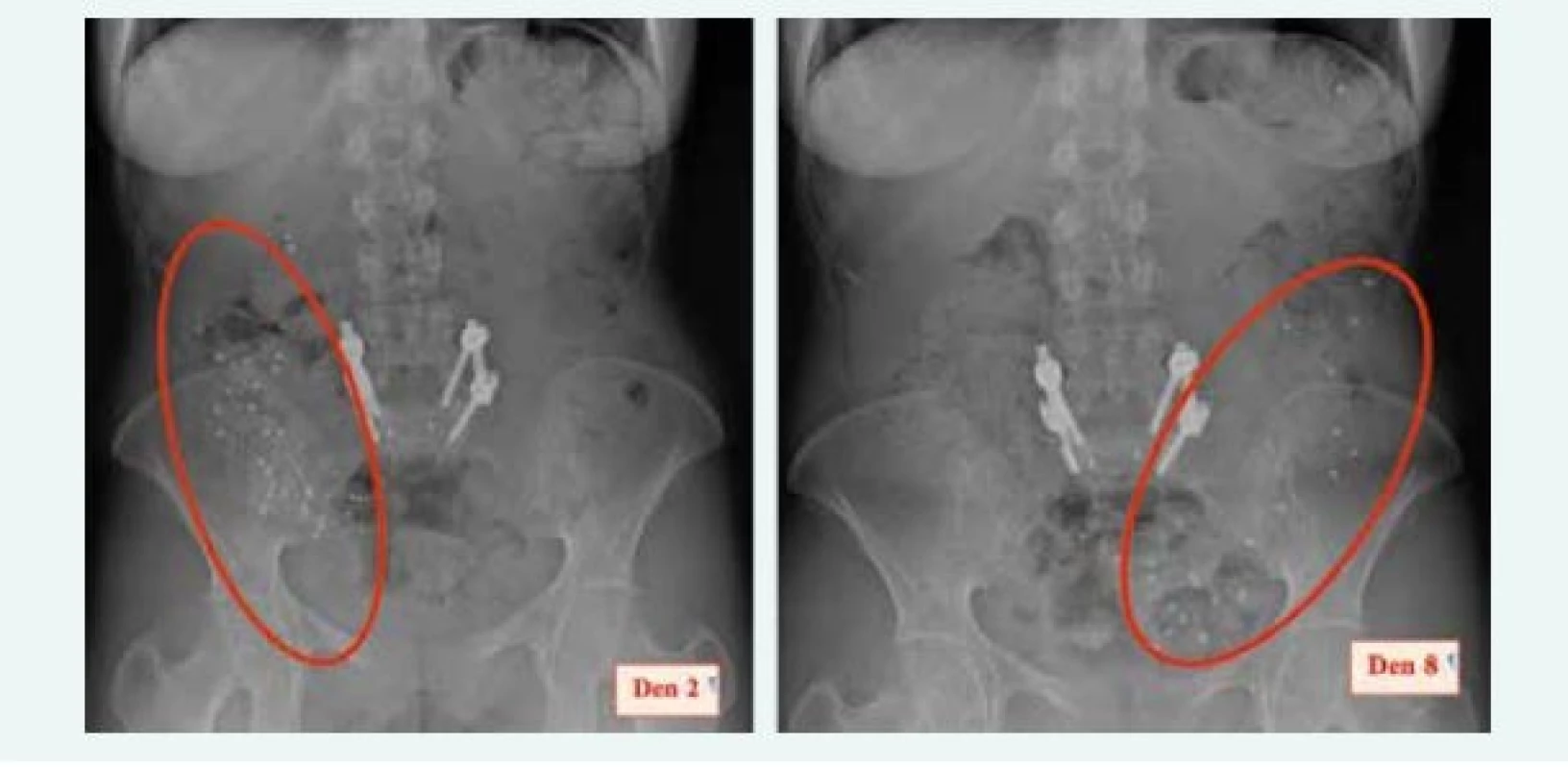
Defekografie – bariová, ev. dynamická MRI
Kontrastní vyšetření defekačního aktu se využívá zejména při podezření na poruchu mechaniky evakuace stolice z oblasti anorektální junkce. Hlavní indikací k provedení této diagnostiky je zácpa a relativní indikací je fekální inkontinence. Při vyšetření dochází k zobrazení vyprázdnění rekta, resp. 150 ml baryové náplně pomocí skiaskopie či dynamické magnetické rezonance ve snaze vyloučit morfologické příčiny poruchy evakuace stolice, jako je prolaps rekta, rektokéla či intususcepce (obr. 7).
Scintigrafie
Ezofageální scintigrafie, poprvé popsaná v roce 1972 [27], umožňuje hodnotit průchod bolusu tekutiny či hutné stravy celým jícnem. Studie ukazují, že scintigrafie jícnu je citlivou metodou k ověření evakuace obsahu jícnem ve všech segmentech. Scintigrafické hodnocení jícnového tranzitu je součástí diagnostického portfolia v mnoha centrech, i když zlatým standardem se jeví jícnová manometrie. Scintigrafie může také být použita k diagnostice gastroezofageálního refluxu, tato technika není však široce používána.
V klinické praxi se často využívá scintigrafické vyšetření v diagnostice poruch motility horní části trávicího traktu, resp. k měření evakuace žaludku. Scintigrafická metoda je citlivá a specifická pro detekci opožděného vyprazdňování žaludku. Jedná se o fyziologický, kvantitativní, neinvazivní test, který je stále považován za standardní metodu k hodnocení žaludeční evakuace [25]. V rámci této techniky se využívá požití různých druhů potravy značených izotopy, přičemž důležitým principem je, že izotop zůstává vázán na jídlo po celou dobu vyprazdňování žaludku. Nejčastěji se indikuje požití vaječné stravy označené izotopem technecia 99mTc. S ohledem na potřebu ionizujícího záření při vyšetření byly v posledních desetiletích vyvinuty různé další metody k měření vyprazdňování žaludku, jako je využití dechových testů, při nichž je testovací jídlo označené neradioaktivním izotopem 13C s následným změřením množství 13CO2 ve vydechovaném vzduchu. V několika studiích bylo zjištěno, že výsledky získané použitím dechového testu s radioizotopem uhlíku 13C jsou srovnatelné s těmi, které byly získány vyšetřením evakuace žaludku pomocí scintigrafie. Proto je již v mnoha centrech tato metoda technikou první volby pro vyšetření evakuace žaludku.
Scintigrafie současně umožňuje změření času tranzitu obsahu jak tenkým, tak tlustým střevem. Indikacemi k provedení scintigraficky změřeného času tranzitu jsou časná postprandiální sytost, dyspepsie, nevolnost a nadýmání a postprandiální průjem. Nejčastěji se scintigrafie tenkého střeva současně kombinuje s měřením žaludeční evakuace a střevní pasáže. Střevní pasáž se hodnotí jako procento radioaktivity, která dosáhne tračník po definovaném časovém období; např. jako porucha motility tenkého střeva se hodnotí přítomnost radioaktivního obsahu pod 11 % po 6 hod po podání izotopem značeného jídla [26]. Nevýhodou této metody je zátěž ionizujícím zářením, potřeba dlouhodobého použití gamakamery a problematický výklad naměřených hodnot. Proto je scintigrafické vyšetření vyhrazeno jen pro pacienty s extrémními poruchami motility tenkého střeva [26], použití této techniky je umožněno pouze ve vybraných centrech.
Scintigrafické měření průchodu obsahu tlustým střevem, komplexně i segmentálně, je ověřená technika jak u dospělých, tak u dětských pacientů [26,27]. Umožňuje kombinaci měření žaludečního vyprazdňování, tranzitu tenkým střevem a hodnocení motility tlustého střeva, což by se zdálo jako ideální technika k hodnocení komplexní motility GIT. Nicméně, jak již bylo uvedeno výše, je tato metoda zatížena radioaktivitou, délkou vyšetření s použitím gamakamery a dependentní na hodnocení expertem, takže náročná povaha této techniky omezuje její využití v klinické praxi [27].
Zobrazení magnetickou rezonancí
Zobrazení magnetickou rezonancí (Magnetic Resonance Imaging – MRI) může být použito k měření vyprazdňování žaludku a k vyhodnocení gastrické motility [40]. Po požití potravy značené gadoliniem umožňuje MRI hodnocení anatomických poměrů, motility a objemu žaludku. Výhodou této metody je její neinvazivita a nevystavení subjektu záření. MRI lze také použít k diagnostice rektální simulované evakuace radiokontrastního fekálního bolusu (defektografie MRI – viz výše). Tato technika umožňuje zhodnocení poruch evakuace obsahu anorektem a umožňuje detailní zobrazení anatomie pánevního dna [41]. Nevýhodou metody jsou vysoké náklady a omezená dostupnost. Tyto nevýhody značně zamezují využití této techniky v klinické praxi.
Kapslová manometrie
Kapslová manometrie (Wireless Motility Capsule – WMC) je metoda vyvinutá začátkem nového tisíciletí. Jedná se o telemetrický systém pro měření poruch motility gastrointestinálního traktu, který byl v červenci roku 2006 schválen FDA k diagnostice poruch motility GIT. Skládá se z kapsle se zabudovaným radiotransmitérem a senzory pro luminální pH, tlak a teplotu a přijímač. WMC je poživatelná bezdrátová tobolka o průměru 26 × 13 mm s životností baterie minimálně 5 dní. Po požití kapsle jsou poskytovány informace o vyprazdňování žaludku zjištěním luminálního pH, tlakovými a teplotními hodnotami (např. pH se náhle zvýší, když kapsle přechází do dvanáctníku). WMC je metodou k hodnocení regionální poruchy motility, s jejíž pomocí je umožněno vyhodnotit separátně evakuaci žaludku a průchod obsahu tenkým střevem a hodnotit tranzit tračníkem [28]. Kapslová manometrie současně poskytuje informace o kontraktilitě gastrointestinálního traktu, jako je frekvence a amplituda kontrakcí v žaludku a v proximálním tenkém střevě [28,29]. Citlivost a specifita vyšetření WMC jsou srovnatelné s výsledky vyšetření střevního tranzitu pomocí radiokontrastních značek i s hodnocením poruchy evakuace GIT pomocí scintigrafické metody [28,29]. WMC je dobře tolerována pacientem, přináší výhodu v eliminaci radiační a radioizotopové zátěže. Nevýhodou je finanční náročnost a malá dostupnost metody.
Počítačová tomografie
Novou neinvazivní technikou k ověření poruch žaludeční evakuace je single-fotoemisní komputerová tomografie (SPECT). Technika je založena na pořízení tomografických snímků radioizotopem technecia 99mTc značené žaludeční sliznice s použitím speciálního systému s gamakamerou [30]. Uvedený software pořizuje trojrozměrnou rekonstrukci snímků a umožňuje výpočet gastrického objemu nalačno a posléze v postprandiálním období. Výsledky změřeného objemu žaludku pomocí SPECT dobře korelují s ostatními diagnostickými metodami zabývajícími se poruchami evakuace žaludku [31]. Nevýhodou metody je nedostupnost, značná cenová náročnost a expertdependence.
Elektrogastrografie
V gastrointestinálním traktu dochází k fázovým kontrakcím cirkulárního hladkého svalstva. Kontrakce odpovídají cyklickým odchylkám transmembránového potenciálu buněk hladké svaloviny. Tato elektrická aktivita je obvykle označována jako „pomalá vlna“ nebo „základní elektrický rytmus“. Četnost těchto pomalých vln se mění v průběhu gastrointestinálního traktu, např. v lidském žaludku má frekvenci 3/min, v tenkém střevě frekvence pomalých vln postupně klesá z 12/min v dvanáctníku až na 7/min v terminálním ileu. Elektrogastrografie (EGG) je záznam motility žaludku povrchovými elektrodami, které jsou umístěny na břiše pacienta. EGG signály jsou analyzovány počítačovým softwarem. Mohou být zaznamenány jak abnormální frekvence, jako je bradygastrie či tachygastrie, tak změny motility žaludku ve vztahu k požití jídla. I když je tato metoda neinvazivní, tak se pro klinické účely nevyužívá [32].
Závěr
High-resolution manometrie se díky významné senzitivitě zejména v oblasti ezofagogastrické junkce a schopnosti vizuálně atraktivně znázornit kontraktilitu jícnu pomocí barevné topografie stala zlatým standardem ve vyšetřování motilitních poruch jícnu. Stejně tak high-resolution anorektální manometrie se v současnosti stává zavedenou metodou ve zkoumání anorektálních funkcí a poskytuje detailní rozkrytí dynamického vztahu mezi tlaky v rektu a v análním kanále a svaly pánevního dna. Baryová skiaskopie zaujímá významné místo především v hodnocení orofaryngeální dysfagie, odliší strukturální a funkční onemocnění jícnu zvláště v oblasti horního jícnového svěrače. Pokud není dostupná manometrie, radiografické a scintigrafické vyšetření pomůže odhalit hlavní motorické abnormality, jako je achalazie či difuzní spazmus jícnu, není však citlivá k inefektivní či hypertenzní peristaltice, hůře odhalí onemocnění izolovaná na dolní jícnový svěrač. Radiografické hodnocení polykacího aktu, poruch průchodu obsahu GIT a poruch anorektální evakuace zůstává užitečným diagnostickým nástrojem. Scintigrafie je stále standardní metodou v diagnostice poruch evakuace žaludku, nicméně dechové testy s izotopem uhlíku 13C se zdají adekvátní alternativou. Přestože dokážeme pomocí výše uvedených vyšetřovacích metod lépe zachytit řadu patologických stavů, interpretace a klinická významnost těchto nálezů bývá mnohdy obtížná. Rovněž terapeutické možnosti jsou často omezené, nejedná-li se o jasně definované jednotky, jako je např. achalazie nebo rektokéla. Nicméně díky těmto metodám se více přibližujeme k pochopení patofyziologických dějů v GIT, které jednotlivé poruchy motility provázejí a jejich studování nám pomůže hledat adekvátní léčebné postupy.
Podpořeno MZ ČR – RVO (Fakultní nemocnice Plzeň – FNPl, 00669806)
prim. MUDr. Jana Koželuhová, Ph.D.
Gastroenterologické a hepatologické oddělení I. interní kliniky LF UK a FN Plzeň
Doručeno do redakce: 4. 3. 2018
Přijato po recenzi: 18. 4. 2018
Sources
- Pandolfino JE, Kwiatek MA, Nealis T et al. Achalasia – A New Clinically Relevant Classification by High-Resolution Manometry - Gastroenterology 2008; 135(5): 1526–1533. Dostupné z DOI: <http://dx.doi.org/10.1053/j.gastro.2008.07.022>.
- Conclin J, Pimentel M, Soffer E (eds). Color Atlas of High Resolution Manometry. Springer 2009. ISBN 978–0387882925.
- Wang A, Pleskow DK, Banerjee S et al. [ASGE Technology Committee]. Esophageal function testing. Gastrointest Endosc 2012; 76(2)2 : 231–243. Dostupné z DOI: <https://doi.org/10.1016/j.gie.2012.02.022>.
- Fox M. High resolution manometry – an introduction. 2006. Dostupné z WWW: <http://www.synmed.se/res/ManoScan360/HRM_-Primer_Mark-Fox_29306.pdf>.
- Bharucha AE. Recent advances in functional anorectal disorders. Curr Gastroenterol Rep 2011; 13(4): 316–322. Dostupné z DOI: <http://dx.doi.org/10.1007/s11894–011–0194–8>.
- Whitehead WE, Bharucha AE. Diagnosis and treatment of pelvic floor disorders: what‘s new and what to do. Gastroenterology 2010; 138(4): 1231–1235. Dostupné z DOI: <http://dx.doi.org/10.1053/j.gastro.2010.02.036>.
- Lee YY, Erdogan A, Rao SS. High resolution and high definition anorectal manometry and pressure topography: diagnostic advance or a new kid on the block? Curr Gastroenterol Rep 2013; 15(12): 360. Dostupné z DOI: <http://dx.doi.org/10.1007/s11894–013–0360–2>.
- Deutekom M, Terra MP, Dobben AC et al. Selecting an outcome measure for evaluating treatment in fecal incontinence. Dis Colon Rectum 2005; 48(12): 2294–2301. Dostupné z DOI: <http://dx.doi.org/10.1007/s10350–005–0162–1>.
- Diamant NE, Kamm MA, Wald A et al. AGA technical review on anorectal testing techniques. Gastroenterology 1999; 116(3): 735–760.
- Jones MP, Post J, Crowell MD. High-resolution manometry in the evaluation of anorectal disorders: a simultaneous comparison with water-perfused manometry. Am J Gastroenterol 2007; 102(4): 850–855. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1572–0241.2007.01069.x>.
- Lee YY, Erdogan A, Rao SS. High resolution and high definition anorectal manometry and pressure topography: diagnostic advance or a new kid on the block? Curr Gastroenterol Rep 2013; 15(12): 360. Dostupné z DOI: <http://dx.doi.org/10.1007/s11894–013–0360–2>.
- Carrington EV, Brokjaer A, Craven H et al. Traditional measures of normal anal sphincter function using high-resolution anorectal manometry (HRAM) in 115 healthy volunteers. Neurogastroenterol Motil 2014; 26(5): 625–635. Dostupné z DOI: <http://dx.doi.org/10.1111/nmo.12307>.
- Jung KW, Joo S, Yang DH et al. A novel high-resolution anorectal manometry parameter based on a three-dimensional integrated pressurized volume of a spatiotemporal plot, for predicting balloon expulsion in asymptomatic normal individuals. Neurogastroenterol Motil 2014; 26(7): 937–949. Dostupné z DOI:<http://dx.doi.org/10.1111/nmo.12347>.
- Bredenoord AJ, Hebbard GS. Technical aspects of clinical high-resolution manometry studies. Neurogastroenterol Motil 2012; 24(Suppl 1): S5-S10. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1365–2982.2011.01830.x>.
- Rao SS. Advances in diagnostic assessment of fecal incontinence and dyssynergic defecation. Clin Gastroenterol Hepatol 2010; 8(11): 910–919. Dostupné z DOI: <http://dx.doi.org/10.1016/j.cgh.2010.06.004>.
- Bharucha AE, Rao SS. An update on anorectal disorders for gastroenterologists. Gastroenterology 2014; 146(1): 37–45. Dostupné z DOI: <http://dx.doi.org/10.1053/j.gastro.2013.10.062>.
- Ratuapli SK, Bharucha AE, Noelting J et al. Phenotypic identification and classification of functional defecatory disorders using high-resolution anorectal manometry. Gastroenterology 2013; 144(2): 314–322. Dostupné z DOI: <http://dx.doi.org/10.1053/j.gastro.2012.10.049>.
- Ekberg O, Olsson R. Dynamic radiology of swallowing disorders. Endoscopy 1997; 29(6): 439–446. Dostupné z DOI: <http://dx.doi.org/10.1055/s-2007–1004248>.
- Summerton SL. Radiographic evaluation of esophageal function. Gastrointest Endosc Clin N Am 2005; 15(2): 231–242. Dostupné z DOI: <http://dx.doi.org/10.1016/j.giec.2004.10.008>.
- Kostic SV, Rice TW, Baker ME et al. Timed barium esophagogram: a simple physiologic assessment for achalasia. J Thorac Cardiovasc Surg 2000; 120(5): 935–943. Dostupné z DOI: <http://dx.doi.org/10.1067/mtc.2000.110463>.
- Metcalf AM, Phillips SF, Zinsmeister AR et al. Simplified assessment of segmental colonic transit. Gastroenterology 1987; 92(1): 40–47.
- Chaussade S, Khyari A, Roche H et al. Determination of total and segmental colonic transit time in constipated patients. Dig Dis Sci 1989; 34(8): 1168–1172.
- Evans RC, Kamm MA, Hinton JM et al. The normal range and a simple diagram for recording whole gut transit time. Int J Colorectal Dis 1992; 7(1): 15–17.
- Cann PA, Read NW, Holdsworth CD et al. Role of loperamide and placebo in management of irritable bowel syndrome (IBS). Dig Dis Sci 1984; 29(3): 239–247.
- Horowitz M, Maddox AF, Wishart JM et al. Relationships between oesophageal transit and solid and liquid gastric emptying in diabetes mellitus. Eur J Nucl Med 1991; 18(4): 229–234.
- Abell TL, Camilleri M, Donohoe K et al. Consensus recommendation for gastric emptying scintigraphy: a joint report of the American Neurogastroenterology and Motility Society and the Society of Nuclear Medicine. Am J Gastroenterol 2008; 103(3): 753–763. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1572–0241.2007.01636.x>.
- Kazem I. A new scintigraphic technique for the study of the esophagus. Am J Roentgenol Radium Ther Nucl Med 1972; 115(4): 681–688.
- Farmer AD, Wegeberg AML, Brock B et al. Regional gastrointestinal contractility parameters using the wireless motility capsule: inter-observer reproducibility and influence of age, gender and study country. Aliment Pharmacol Ther 2018; 47(3): 391–400. Dostupné z DOI: <http://dx.doi.org/10.1111/apt.14438>.
- Saad RJ. The wireless motility capsule: One-stop shop for evaluation of GI motility disorders. Curr Gastroenterol Rep 2016; 18(3): 14. Dostupné z DOI: <http://dx.doi.org/10.1007/s11894–016–0489-x>.
- Bennink RJ, van den Elzen BD, Kuiken SD et al. Noninvasive measurement of gastric accommodation by means of pertechnetate SPECT: limiting radiation dose without losing image quality. J Nucl Med 2004; 45(1): 147–152.
- van den Elzen BD, Bennink RJ, Wieringa RE et al. Fundic accommodation assessed by SPECT scanning: comparison with the gastric barostat. Gut 2003; 52(11): 1548–1554.
- Parkman HP, Hasler WL, Barnet JL et al. Electrogastrography: a document prepared by the gastric section of the American Motility Society Clinical GI Motility Testing Task Force. Neurogastroenterol Motil 2003; 15(2): 89–102.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2018 Issue 6-
All articles in this issue
- Current trends in the diagnosis and treatment of gastroesophageal reflux disease
- Therapy for peptic ulcer disease
- History of celiac disease
- Celiac disease in 2018
- Diagnosis of gastrointestinal motility disorders
- Diverticular disease: diagnosis and treatment
- Familial adenomatous polyposis: complex patient management
- Conventional and biological therapy for inflammatory bowel disease
- The IBD outpatient care in the clinical practice
- PSC-IBD: specific phenotype of inflammatory bowel disease associated with primary sclerosing cholangitis
- Possibilities of therapeutic manipulation of the gut microbiota
- Prokinetics and their use in gastroenterology
- Colorectal cancer screening
- Therapeutic digestive endoscopy I
- Therapeutic digestive endoscopy II
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prokinetics and their use in gastroenterology
- Diverticular disease: diagnosis and treatment
- Diagnosis of gastrointestinal motility disorders
- Current trends in the diagnosis and treatment of gastroesophageal reflux disease
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career