-
Medical journals
- Career
Rekurentní nesetrvalá komorová tachykardie v těhotenství
Authors: K. Prymusová; O. Ludka; V. Musil; J. Špinar
Authors‘ workplace: Interní kardiologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MU Dr. Jindřich Špinar, CSc., FESC
Published in: Vnitř Lék 2009; 55(11): 1097-1101
Category: Case Reports
Overview
V těhotenství je výskyt arytmií častější, a to jak u žen se strukturálním onemocněním srdce, tak ve zdravé populaci. Arytmie se většinou projeví jako palpitace, slabost, vertigo či synkopa. Vzácně se mohou vyskytnout i život ohrožující maligní arytmie vyžadující akutní terapii. Léčbu těhotné pacientky se srdečními arytmiemi je nutné významně modifikovat ve srovnání se standardními postupy. Popisujeme gravidní pacientku ve 33. týdnu těhotenství s nově vzniklými recidivujícími nesetrvalými komorovými tachykardiemi, které nereagovaly na farmakologickou terapii. U pacientky jsme zvolili předčasné ukončení gravidity formou císařského řezu, po kterém komorové arytmie kompletně vymizely.
Klíčová slova:
arytmie – těhotenstvíÚvod
Arytmie se v těhotenství mohou vyskytovat ve zvýšené míře, a to jak u zdravých žen, tak u žen se známým srdečním onemocněním. Dispozici pro vznik arytmií mají především pacientky s chirurgicky korigovanou vrozenou srdeční vadou, které přežívají do dospělého (fertilního) věku, dále pacientky s vrozeným syndromem long QT [1]. V těhotenství se arytmie mohou manifestovat poprvé, stejně jako se může výskyt preexistujících dysrytmií stát frekventnější. Arytmie mohou být nezávažné, nevyžadující žádnou terapii, mohou se ale vyskytnout i život ohrožující arytmie, jež vyžadují akutní léčbu. Široký výběr farmakologické i nefarmakologické terapie nám umožňuje úspěšně řešit téměř všechny druhy dysrytmií. V dnešní době používaná antiarytmika jsou relativně bezpečná a pacienty dobře tolerovaná, všechna nicméně procházejí placentární bariérou a mohou negativně ovlivnit vývoj plodu. Problematika léčby dysrytmií u těhotných pacientek je tudíž komplexní, s maximální snahou o konzervativní terapii.
Kazuistika
34letá pacientka v 33. týdnu gravidity byla dne 18. 10. 2008 hospitalizována v periferní nemocnici na gynekologicko porodnickém oddělení, posléze na interním oddělení pro nově vzniklé palpitace, dušnost a vertigo. Při přijetí byla kardiálně kompenzovaná, TK 150/80mmHg, dechová frekvence 20/min, teplota 36,8 °C, váha 78kg, výška 167cm, medikovala Magnesium eff. p.o. Na vstupním EKG byly zjištěny opakované běhy nesetrvalé komorové tachykardie s aktuální tepovou frekvencí 150/min, proto byla pacientka uložena na jednotce intenzivní péče. I přes zavedenou medikaci – MgSO4 20% i.v., KCl 7,5% i.v., metoprolol a trimecain 1% v i.v. infuzi, Diazepam tbl., Magnesium lact. tbl. – nesetrvalé komorové arytmie přetrvávaly. Pacientka byla 19. 10. 2008 odeslána na pracoviště porodnice FN Brno. Při ambulantním gynekologickém vyšetření bylo zjištěno fyziologické těhotenství, jeden plod váhy 2 400g, normohydramnion, fyziologická placenta. Pacientka byla poté přijata na Interní kardiologickou kliniku FN Brno. Z osobní anamnézy pacientka udávala st.p. APPE, negovala kardiální či interní onemocnění, taktéž v rodině se vyskytlo pouze onemocnění aortální chlopně u matky. Pacientka byla již 3krát těhotná, z toho 2krát bylo těhotenství ukončeno spontánním abortem – graviditas extrauterina a missed abortion, 1krát pak porodem zdravého dítěte, těhotenství bylo komplikováno EPH gestózou. Po přijetí na naši kliniku jsme zjistili TK 95/60mmHg, TF 110/min, na EKG byly zachyceny četné monomorfní komorové extrasystoly vázané v bigeminiích, trigeminiích až po běhy nesetrvalé komorové tachykardie charakteru bloku levého raménka Tawarova. Vlastní rytmus byl sinusový s PQ 0,11, QRS 0,08, elektrická osa srdeční –40°, negativní T ve svodu III, rS III, tvar inkompletního bloku pravého raménka Tawarova (obr. 1). Echokardiografické vyšetření prokázalo nezvětšenou levou komoru srdeční s plochým pohybem mezikomorového septa a s asynchronní kontrakcí stěn levé komory při trvajících bězích komorové tachykardie, ejekční frakce levé komory činila 40–45%. Laboratoř prokázala kalium 3,7 mmol/l, chloridy 111 mmol/l, leukocyty 11 × 109/l, hemoglobin 119g/l, hematokrit 0,3, trombocyty 118 × 109/l, ostatní biochemické, hematologické a koagulační parametry byly v normálním rozmezí. Za hospitalizace jsme pokračovali v terapii MgSO4 20%, KCl 7,5% v intravenózní infuzi, opakovaně jsme podávali metoprolol a verapamil, avšak bez výrazného efektu na nesetrvalé komorové tachykardie. Pacientka byla trvale monitorována, kardiálně neselhávala, arytmie tolerovala, avšak subjektivně je vnímala velmi nepříjemně jako palpitace s pocity úzkosti. Během hospitalizace byly běhy nesetrvalé komorové tachykardie stále častější, prodlužovaly se a výše uvedené symptomy se zhoršovaly (obr. 2). Vzhledem k již poměrně vysokému stadiu těhotenství a k vysokému riziku vzniku maligní arytmie či progrese již incipientní dysfunkce levé komory srdeční bylo indikováno akutní ukončení gravidity. Dne 20. 10. 2008 pacientka podstoupila akutní sectio cesarea transperitonealis supracervicalis sec. Geppert. Výkon proběhl bez komplikací s porodem zdravého živého plodu ženského pohlaví, s krevní ztrátou 300ml. Ihned po sekci byl podán profylakticky cefazolin i.v. a zahájili jsme profylaktickou terapii enoxaparinem. Pacientka byla tlumená a ponechána na řízené ventilaci po dobu následujících 12 hod. Po příjezdu z operačního sálu již komorové tachykardie téměř vymizely, ojediněle se vyskytly krátké běhy nesetrvalé komorové tachykardie a přetrvávala četná komorová extrasystolie. Po podání bolusu propafenonu i.v. byl nastolen eufrekvenční sinusový rytmus s pouze ojedinělými izolovanými komorovými extrasystolami. Druhý den byla pacientka odtlumena, extubována, pro rozvoj febrilií jí byla zavedena antibiotická terapie cefuroximem. Postupně došlo k úplné regresi komorových i supraventrikulárních extrasystol, přetrvával sinusový rytmus s průměrnou TF 80/min, bez nutnosti podávání dalších antiarytmik (obr. 3). Za hospitalizace bylo provedeno kontrolní echokardiografické vyšetření s nálezem normální funkce levé komory srdeční s ejekční frakcí 50–55% a nevýznamnou mitrální regurgitací. Pacientka byla 23. 10. 2008 přeložena na gynekologicko porodnickou kliniku, odkud byla 29. 10. 2008 propuštěna bez záchytu arytmií, s terapií Actiferrin comp. pro sekundární postpartální anémii. Po uplynutí šestinedělí bylo provedeno kontrolní 24hodinové EKG Holterovo vyšetření bez průkazu setrvalých supraventrikulárních či komorových dysrytmií, s průměrnou TF 70/min, max. 140/min, min. 42/min ve spánku. Zachyceno bylo pouze 74 uniformních komorových extrasystol. Antiarytmická medikace nebyla indikována a byla doporučena EKG Holterova monitorace za 12 měsíců. Pacientka se subjektivně cítila dobře, palpitace ani jiné kardiální potíže neměla, stejně tak dobře prospívalo její dítě.
Image 1. EKG pacientky při přijetí na Interní kardiologickou kliniku: na záznamu přítomny pouze 2 sinusové komplexy (PQ 0,14 ms, QRS 0,10 ms), převažují salvy monomorfních extrasystol se širokým QRS komplexem (QRS 120 ms) s inferiorní osou a negativní konkordancí v hrudních svodech, což s největší pravděpodobností svědčí o komorovém původu extrasystol. 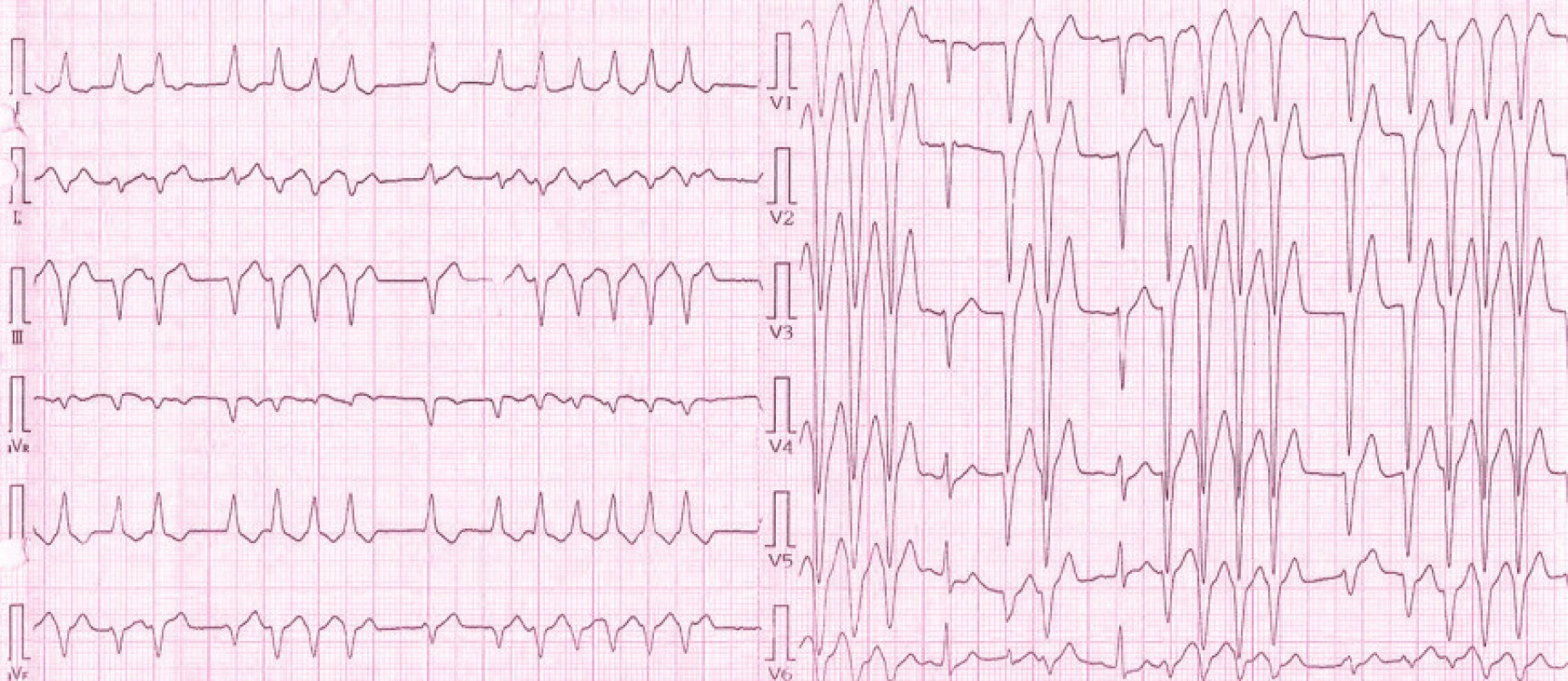
Image 2. Záznam monitorace z 5svodového EKG během hospitalizace na jednotce intenzivní péče: kuplety a triplety komorových extrasystol až běhy nesetrvalé monomorfní komorové tachykardie, jen ojedinělé sinusové komplexy. 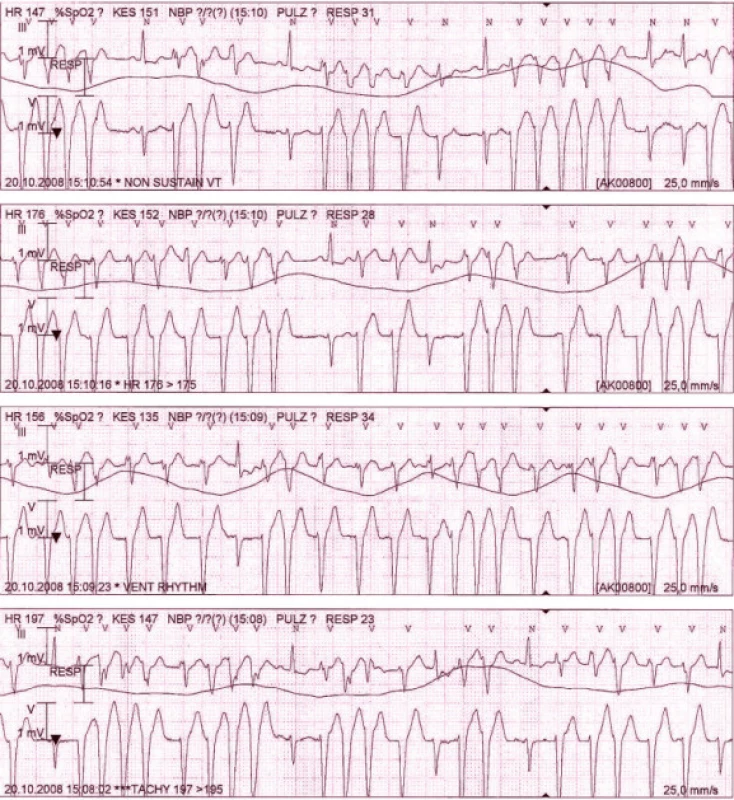
Image 3. EKG u pacientky 3. den po porodu před propuštěním z Interní kardiologické kliniky: fyziologická křivka sinusového rytmu, TF 85/ min s normálními převodními parametry (PQ 0,14 ms, QRS 0,08 ms), osa 0°, přechodová zóna V3, zcela bez komorových arytmií. 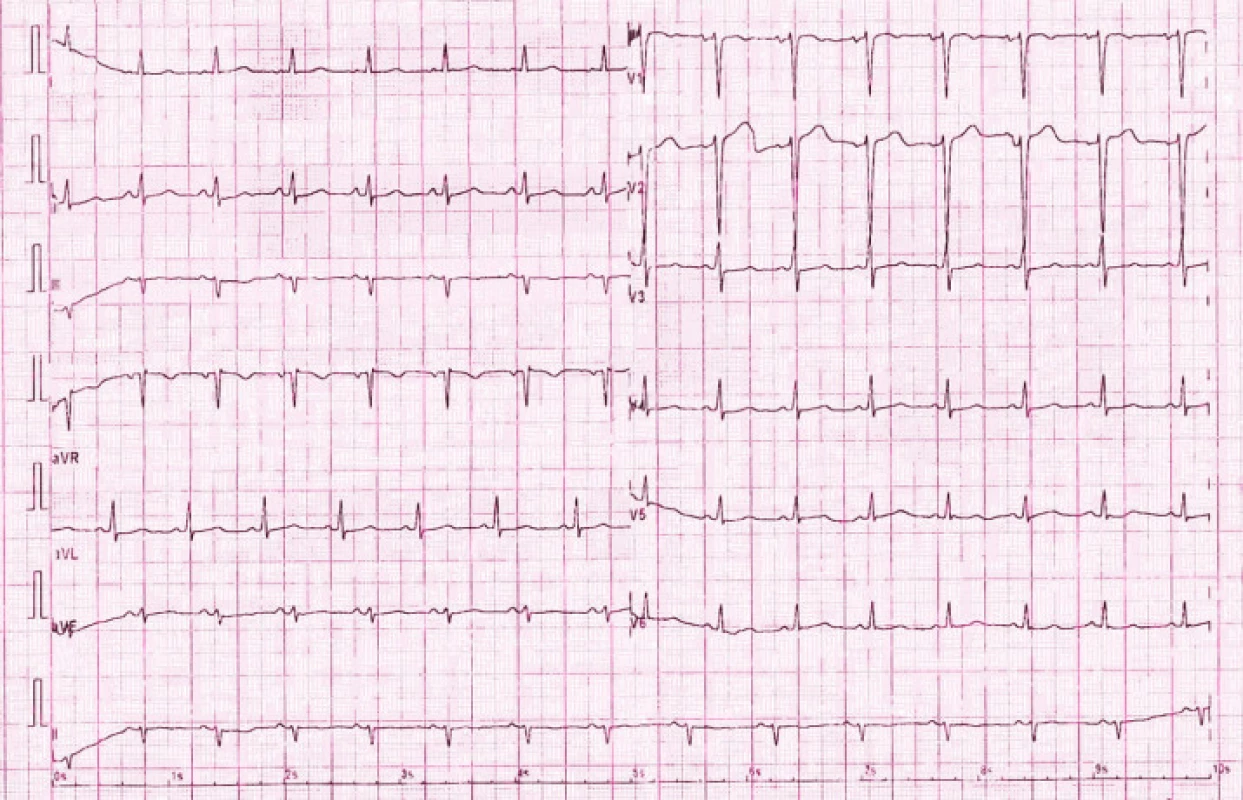
Diskuze
Incidence a manifestace tachyarytmií v těhotenství
Během těhotenství byl popisován zvýšený výskyt srdečních arytmií i u zdravých gravidních žen [2–4]. Tento jev je připisován zvýšené citlivosti na katecholaminy a efektu gestačních hormonů během gravidity [4], stejně jako fyziologickým změnám kardiovaskulárního systému během gravidity. Supraventrikulární arytmie se u zdravých žen poprvé manifestují v těhotenství s incidencí 4% [5]. Komorové arytmie jsou v těhotenství zřídkavé, mohou se vyskytnout v průběhu všech 3 trimestrů gravidity [6]. Arytmie se většinou manifestují palpitacemi, dušností, anxietou, závratěmi nebo synkopou.
Terapie tachyarytmií
Benigní arytmie typu supraventrikulárních či komorových extrasystol nepředstavují závažné riziko pro těhotnou a nevyžadují žádnou terapii v případě, že se jejich frekvence při fyzické zátěži nezvyšuje. Těhotné by se měly vyvarovat provokujících faktorů, jako jsou kofein, kouření či alkohol. V případě symptomatické extrasystolie může být podáván beta blokátor (skupina II antiarytmik). Beta blokátory jsou v léčbě těhotných považovány za relativně bezpečné léky, ačkoli byly popsány jejich nežádoucí účinky na plod, a to hlavně ve smyslu intrauterinní růstové retardace, pokud byl beta blokátor podáván v časných fázích gravidity [7]. Beta blokátory by tudíž měly být podávány až od 2. trimestru gravidity. Upřednostňovat by se měly kardioselektivní beta blokátory (beta1-antagonisté), protože tyto méně antagonizují beta2-receptory, a tím navozenou periferní vazodilataci a relaxaci děložního svalstva [8]. Supraventrikulární arytmie se štíhlým QRS komplexem (atrioventrikulární nodální reentry tachykardie, reciproční atrioventrikulární tachykardie na podkladě přídatné dráhy) vyžadují akutní terapii, pokud jsou symptomatické a setrvalé. Léčbu vždy zahajujeme vagovými manévry (masáž karotid, Valsalvův manévr), při jejich neúspěchu je lékem volby adenosin. V případě rekurence reentry tachykardií může být k jejich prevenci použit verapamil, beta blokátor či digoxin. Digoxin má dlouhou tradici velmi bezpečného antiarytmika během gravidity. Prochází volně placentou, a je proto používán i k terapii supraventrikulárních tachyarytmií plodu [9]. Fibrilace a flutter síní mohou být během těhotenství indukovány hemodynamickými, hormonálními, autonomními i emocionálními změnami. V první řadě by terapie fibrilace či flutteru síní měla vést k ukončení této arytmie, aby nebylo nutno zavádět antikoagulační terapii. V případě hemodynamicky netolerované arytmie je metodou volby elektrická kardioverze. V případě neúspěchu verze na sinusový rytmus lze k udržení frekvence použít beta blokátor, digoxin či verapamil (skupina IV antiarytmik) [10]. Největší medicínský problém představují komorová tachykardie, flutter a fibrilace komor. Léčba těchto život ohrožujících stavů musí být rychlá a účinná, tak aby nebyl ohrožen život matky i plodu. Vzhledem k odlišné terapii supraventrikulárních a komorových tachyarytmií je podstatné jejich rozlišení při záchytu širokých QRS komplexů. Nezbytné je tudíž posouzení 12svodového EKG. Ačkoli je setrvalá komorová tachykardie u mladých pacientů velmi zřídkavá, existují případy, kdy se tato arytmie vyskytla i u pacientů bez strukturálního postižení srdce. Nejčastějšími jsou tachykardie z výtokového traktu pravé komory srdeční nebo z levostranné části dolního segmentu mezikomorového septa [11,12]. U gravidních pacientek s normální systolickou funkcí levé komory srdeční je prognóza příznivá, nikoli však u žen s organickým postižením srdce, po chirurgické korekci vrozené srdeční vady či s vrozeným long QT syndromem [13,20,21]. Akutní terapie hemodynamicky netolerované tachykardie vyžaduje elektrickou kardioverzi nebo defibrilaci. Začínáme nižší energií 50–100 J, vždy v synchronním režimu, v případě neúspěchu je nezbytné použít vyšší energii 100–360 J, avšak i tato vyšší energie nepředstavuje významné riziko pro matku či plod [14]. V případě hemodynamicky tolerované komorové tachykardie je indikována farmakologická léčba. Lékem volby jsou trimecain a lidocain (skupina antiarytmik Ib), u nichž není známa teratogenita, ačkoliv se po jejich podání mohou projevit nežádoucí účinky ve smyslu zvýšení tonu myometria, snížení placentárního průtoku, bradykardie a poruchy vývoje CNS u plodu [15]. Tato antiarytmika je možné bezpečně podat i v časných stadiích těhotenství. Verapamil (skupina antiarytmik IV) se používá v terapii idiopatické komorové tachykardie z výtokového traktu pravé komory srdeční. Ačkoliv je podání verapamilu v těhotenství relativně bezpečné, mohou se vyskytnout nežádoucí účinky – u plodu bradykardie, srdeční blokády, deprese srdeční kontraktility, u matky pak hypotenze. Proto by podání verapamilu mělo být vždy pečlivě zváženo a přesně indikováno. Propafenon (skupina Ic) je lékem, jejž lze použít v terapii jak supraventrikulárních, tak i komorových arytmií. Jeho použití je bezpečné ve 3. trimestru gravidity, je však kontraindikován u pacientek po infarktu myokardu nebo s kardiomyopatií. Látkou s antiarytmickým účinkem a širokým použitím během těhotenství je magnesium sulfát. Podává se především u komorové tachykardie typu torsades de pointes při prolongaci QT intervalu. Použití magnesia sulfátu je bezpečné pro matku i plod, přesto byly popsány nežádoucí účinky – hypotermie matky a bradykardie u plodu [16,17]. Amiodaron (III. skupina antiarytmik) je v terapii komorových arytmií vysoce účinný, jeho použití v terapii těhotných je však omezené. Amiodaron stejně jako všechna ostatní antiarytmika prochází placentou. Vysoký obsah jódu v molekulách amiodaronu svou afinitou ke tkáním štítné žlázy plodu způsobuje fetální hypotyreózu, dále je příčinou nízké porodní váhy, předčasného porodu, bradykardií a prolongace QT intervalu [18,19,22]. Jeho teratogenita byla prokázána především v 1. trimestru gravidity, ale vedlejší účinky amiodaronu jsou závažné během celé gravidity, proto by jeho podání mělo být vyhrazeno pouze pro terapii život ohrožujících stavů, kdy selhaly jiné metody a benefit této léčby převažuje nad jejím rizikem.
Závěr
V těhotenství se mohou vyskytnout téměř všechny typy tachyarytmií, od nezávažných a asymptomatických až po život ohrožující hemodynamicky netolerované arytmie. Vždy je nezbytné pátrat po příčině arytmie, vyloučit organické postižení srdce a metabolické či systémové onemocnění. Terapie arytmií u těhotných pacientek se v zásadě výrazně neliší od léčby ostatních pacientů, v případě gravidity je však v řadě případů nezbytná mezioborová konzultace kardiologů, porodníků a neonatologů. Antiarytmická léčba potenciálně ovlivňuje jak matku, tak i plod, proto je vždy snaha o maximálně konzervativní léčbu. Většina antiarytmik prochází placentární bariérou a má proarytmogenní účinky, proto by terapie antiarytmiky měla být zahájena zároveň s kardiální monitorací matky a sledováním plodu. V naší kazuistice jsme pacientku s běhy nesetrvalých a setrvalých komorových tachykardií nereagující na antiarytmickou terapii indikovali k akutnímu porodu císařským řezem. Tento postup vedl k regresi dysrytmie a fyziologickému porodu zdravého dítěte.
MUDr. Krystyna Prymusová
www.fnbrno.cz
e mail: kprymusova@yahoo.com
Sources
1. Tan HL, Lie KI. Treatment of tachyarrhythmias during pregnancy and lactation. Eur Heart J 2001; 22 : 458 – 464.
2. Hameed A, Karaalp IS, Tummala PP et al. The effect of valvular heart disease on maternal and fetal outcome of pregnancy. J Am Coll Cardiol 2001; 37 : 893 – 899.
3. Brodsky M, Doria R, Allen B et al. New - onset ventricular tachycardia during pregnancy. Am Heart J 1992; 123 : 933 – 941.
4. Shotan A, Ostrzega E, Mehra A et al. Incidence of arrhythmias in normal pregnancy and relation to palpitations, dizziness and syncope. Am J Cardiol 1997; 79 : 1061 – 1064.
5. Lee SH, Chen SA, Wu TJ et al. Effect of pregnancy on first onset and symptoms of paroxysmal supraventricular tachycardia. Am J Cardiol 1995; 76 : 675 – 678.
6. Nakagawa M, Katou S, Ichinose M et al. Characteristics of new‑onset ventricular arrhythmias in pregnancy. J Electrocardiol 2004; 37 : 47 – 53.
7. Lydakis C, Lip G, Beevers M et al. Atenolol and fetal growth in pregnancy complicated by hypertension. Am J Hypertens 1999; 12 : 541 – 547.
8. Frishman W, Chesner M. Beta‑adrenergic blockers in pregnancy. Am Heart J 1988; 115 : 147 – 152.
9. Chan V, Tse T, Wong V. Transfer of digoxin across 23 the placenta and into breast milk. Br J Obstet Gynaecol 1978; 85 : 605 – 609.
10. Kautzner J, Bytešník J, Čihák R. Arytmie. In: Aschermann M et al (eds). Kardiologie. Praha: Galén 2007 : 1126 – 1146.
11. Belhassen B, Shapira I, Pelleg A et al. Idiopathic recurrent sustained ventricular tachycardia responsive to verapamil: an ECG - electrophysiologic entity. Am Heart J 1984; 108 : 1034 – 1037.
12. Page RL, Shenasa H, Evans JJ et al. Radiofrequency catheter ablation of idiopathic recurrent ventricular tachycardia with right - bundle branch block, left axis morphology. Pacing Clin Electrophysiol 1993; 16 : 327 – 336.
13. Roden DM, Lazzara R, Rosen M et al. Multiple mechanisms in the long QT syndrome: current knowledge, gaps and future directions. Circulation 1996; 94 : 1996 – 2012.
14. Finlay AY, Edmunds V. DC cardioversion in pregnancy. Br J Clin Pract 1979; 33 : 88 – 94.
15. Joglar JA, Page RL. Antiarrhythmic drugs in pregnancy. Curr Opin Cardiol 2001; 16 : 40 – 45.
16. Cardosi RJ, Chez RA. Magnesium sulfate, maternal hypothermia and fetal bradycardia with loss of heart rate variability. Obstet Gynecol 1998; 92 : 691 – 693.
17. Varon ME, Sherer DM, Abramowicz JS et al. Maternal ventricular tachycardia associated with hypomagnesaemia. Am J Obstet Gynecol 1992; 167 : 1352 – 1355.
18. Widerhorn J, Bhandari AK, Bughi Set al. Fetal and neonatal adverse effects profile of amiodarone treatment during pregnancy. Am Heart J 1991; 122 : 1162 – 1166.
19. Magee LA, Downar E, Sermer M et al. Pregnancy outcome after gestational exposure to amiodarone in Canada. Am J Obstet Gynecol 1995; 172 : 1307 – 1311.
20. Janků K, Srp B. Problematika závažných kardiovaskulárních chorob v těhotenství. Česk Gynekol 1993; 58 (Suppl): 38 – 43.
21. Chaloupka V, Nekvasil R, Janků K et al. Některé problémy mladistvých s kardioangiopatiemi v souvislosti se stavem těhotenství. Vnitř Lék 1982; 28 : 882 – 887.
22. Janků K, Martinčík J, Pilka L. Příspěvek k problematice peripartální srdeční nemoci. Vnitř Lék 1977; 23 : 1173 – 1177.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2009 Issue 11-
All articles in this issue
- Dlouhodobé sledování pacientů s diabetes mellitus 1. typu léčených inzulinem glargin
- Idiopatické střevní záněty – familiární a sporadická forma
- Sociální, ekonomické a psychické vlivy jako rizikové faktory kardiovaskulárních chorob
- Porovnání struktury a funkce nazální a bronchiální sliznice u nemocných s CHOPN (pilotní projekt ciliární studie)
- Endoskopická diagnostika a léčba pankreatobiliárních onemocnění u pacientů po resekci žaludku podle Billrotha II
- Neuroendokrinní tumory appendixu
- Karcinoid appendixu s pohárkovými buňkami
- Současné ochlazovací metody pro indukci mírné hypotermie po srdeční zástavě
- Môže tromboelastografia ovplyvniť manažment pacientov v kardiológii a kardiochirurgii?
- High‑sensitivity metody stanovení srdečních troponinů 2009: klinický potenciál, současná praxe a přínos, perspektiva
- Výsledky studie RE- LY slibují účinnější, bezpečnější a jednodušší prevenci embolických komplikací u nemocných s nevalvulární fibrilací síní
- Vymizení nefrotického syndromu a zlepšení funkce ledvin u nemocné s light chain deposition disease po vysokodávkované chemoterapii s autologní transplantací kmenových krvetvorných buněk. Popis případu a přehled literatury
- Rekurentní nesetrvalá komorová tachykardie v těhotenství
- Opakovaná lokální trombolýza u poranění a trombózy axilární a podklíčkové žíly
- Výsledky léčby nemocných s esenciální trombocytemií a dalšími myeloproliferacemi provázenými trombocytemií – zpráva z registru pacientů léčených Thromboreductinem®
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Neuroendokrinní tumory appendixu
- Rekurentní nesetrvalá komorová tachykardie v těhotenství
- Endoskopická diagnostika a léčba pankreatobiliárních onemocnění u pacientů po resekci žaludku podle Billrotha II
- Opakovaná lokální trombolýza u poranění a trombózy axilární a podklíčkové žíly
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

