-
Medical journals
- Career
Diagnostika a léčba chronické hepatitidy C
Doporučený postup České hepatologické společnosti a Společnosti infekčního lékařství České lékařské společnosti J. E. Purkyně
Authors: P. Urbánek 1; P. Husa 2; J. Šperl 3; P. Kümpel (koordinátoři) 4; J. Galský 5; P. Hůlek 6; V. Němeček 7; S. Plíšek 8; M. Volfová 9
Authors‘ workplace: IV. interní klinika 1. lékařské fakulty UK a VFN, Praha, přednosta doc. MUDr. Aleš Žák, DrSc. 1; Klinika infekčních chorob Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta doc. MUDr. Petr Husa, CSc. 2; Klinika hepatogastroenterologie IKEM, Praha, přednosta doc. MUDr. Julius Špičák, CSc. 3; Infekční oddělení Slezské nemocnice, Opava, přednosta prim MUDr. Petr Kümpel 4; Infekční oddělení nemocnice, Mělník, přednosta prim MUDr. Jan Galský 5; II. interní klinika Lékařské fakulty UK a FN, Hradec Králové, přednosta prof. MUDr. Jaroslav Malý, CSc. 6; Národní referenční laboratoř pro virové hepatitidy Státního zdravotního ústavu, Praha, ředitel MUDr. Jaroslav Volf, Ph. D. 7; Infekční klinika Lékařské fakulty UK a FN, Hradec Králové, přednosta doc. MUDr. Václav Dostál 8; Hepato-Gastroenterologie HK s r. o., Hradec Králové 9
Published in: Vnitř Lék 2005; 51(11): 1307-1313
Category: Guidelines
Datum vydání doporučení: červenec 2005
Overview
Prevalence infekce virem hepatitidy C (HCV) v České republice činí 0,2 %. Na celém světě je infikováno kolem 180-200 milionů osob. Standardním terapeutickým postupem v případech HCV-infekce indikovaných k podání protivirové terapie je kombinace tzv. pegylovaného interferonu α (PEG-IFN) a virostatika ribavirinu (RBV). V závislosti na vstupních parametrech před zahájením léčby (zejména na genotypu a viremii HCV) je léčba indikována po dobu 24-48 týdnů. Zmíněné virologické parametry a pokročilost jaterního postižení jsou rovněž nejdůležitějšími předpovědními faktory účinků terapie. Setrvalé virologické odpovědi (SVR), která je považována za kritérium vyléčení infekce, je dosahováno kombinovanou léčbou PEG-IFN + RBV přibližně v 50 % případů. Protivirová terapie může mít řadu různě závažných nežádoucích a vedlejších účinků, nelze ji proto aplikovat paušálně ve všech případech HCV-infekce. Nezanedbatelná je také cena používaných preparátů. Bylo jednoznačně dokázáno, že při použití standardních, přesně definovaných postupů vypracovaných metodami „medicíny založené na důkazech“, je podání protivirové léčby ve všech směrech výhodnější nežli péče o pacienty s pokročilým jaterním onemocněním. Předkládaný standardní diagnostický a terapeutický postup byl vypracován společně zástupci pracovních skupin pro virové hepatitidy České hepatologické společnosti a Společnosti infekčního lékařství na základě nejnovějších doporučení několika mezinárodních odborných společností. Pozornost je věnována nejen typickým a nekomplikovaným případům HCV-infekce, ale podrobně jsou rozebírány postupy i v případech pokročilých jaterních postižení charakteru jaterní cirhózy. Samostatně je rozebírána problematika pacientů s koinfekcí HCV/HIV, pacientů s různým stupněm renální insuficience, s trvale normální aktivitou ALT a s některými extrahepatálními projevy HCV-infekce.
Klíčová slova:
virus hepatitidy C - interferon - pegylovaný interferon - ribavirin1. Proč léčit chronickou infekci virem hepatitidy C (HCV)?
Celosvětová prevalence HCV se pohybuje v běžné populaci kolem 3 %. V roce 2001 bylo pomocí sérologického přehledu zjištěno, že prevalence anti-HCV-reaktivity v běžné populaci ČR činí 0,2 %. HCV-infekce je nejčastější příčinou jaterních onemocnění ve vyspělých zemích světa. Ve 40-90 % případů dochází k přechodu akutní HCV-infekce do chronické. Riziko rozvoje chronické infekce je dáno více faktory, roli zřejmě hraje cesta přenosu, infekční dávka, věk infikované osoby apod. Chronická HCV-infekce je v jasném příčinném vztahu ke vzniku hepatocelulárního karcinomu (primární rakoviny jater). Jaterní cirhóza při chronické HCV-infekci je nejčastější indikací ortotopické transplantace jater (OLT).
2. Používaná terminologie
Chronická HCV-infekce - prokazatelná přítomnost viru v organizmu po dobu delší nežli 6 měsíců (pozitivní průkaz sérové HCV RNA metodou polymerázové řetězové reakce - PCR - s detekčním limitem 50 IU/ml) a každá prokázaná infekce s neznámým okamžikem vzniku infekce.
Virologická odpověď - negativní sérová HCV RNA metodou PCR s detekčním limitem 50 IU/ml.
Odpověď na konci léčby (ETR, End of Treatment Response) - odpověď v okamžiku ukončení léčebné kůry. V tomto okamžiku lze rovněž rozlišovat odpověď biochemickou a virologickou ve smyslu níže uvedených definicí.
Časná virologická odpověď (EVR, Early Virological Response) - negativní sérová HCV RNA metodou PCR s detekčním limitem 50 IU/ml nebo pokles viremie o 2 log proti výchozím hodnotám ve 12. týdnu léčby.
Setrvalá virologická odpověď (SVR, Sustained Virological Response) - negativní sérová HCV RNA metodou PCR s detekčním limitem 50 IU/ml 24 týdnů po skončení terapie.
Rezistence na terapii - ve 12. týdnu terapie nedošlo k poklesu viremie alespoň o 2 log proti výchozím hodnotám metodou PCR.
Relaps HCV-infekce - znovuobjevení sérové HCV RNA u pacienta s dosažením odpovědi na léčbu (ETR), ke kterému dojde po skončení terapie.
Breakthrough (fenomén průlomu) - během léčby, po dosažení virologické odpovědi, dojde k novému vzplanutí infekce, tj. původně negativní sérová HCV RNA se stává opět pozitivní, původně normální ALT se opět zvyšuje nad horní hranici normy.
Pozn.: Během kombinované léčby s použitím ribavirinu se může objevit tzv. virologický breakthrough. Takto je označován stav, kdyse po přechodném vymizení sérové HCV RNA tato stává opět prokazatelnou, přičemž není zvýšená aktivita sérové ALT.
3. Kritéria pro zahájení terapie chronické infekce virem hepatitidy C
Všichni pacienti s chronickou HCV-infekcí jsou potenciálními kandidáty protivirové léčby. Terapie je jednoznačně doporučena pro pacienty se zvýšeným rizikem vzniku jaterní cirhózy. Tito pacienti jsou charakterizováni detekovatelnou sérovou HCV RNA (PCR s detekčním limitem 50 IU/ml), jaterní biopsií s portální nebo přemosťující fibrózou a s alespoň střední aktivitou zánětu. Většina těchto pacientů má také trvale vyšší aktivitu ALT. Trvale normální aktivita ALT není kontraindikací zahájení protivirové léčby. V některých zvláštních skupinách pacientů nejsou rizika a přínosy terapie přesně definovány. Případná léčba těchto pacientů by měla být zahájena po pečlivém individuálním zvážení konkrétního případu (kap. 6).
4. Cíle terapie chronické infekce virem hepatitidy C
a) Chronická hepatitida
Dosažení setrvalé virologické odpovědi doprovázené trvalým potlačením až vymizením nekroinflamatorní aktivity histologického procesu.
Pozn.: Zdá se, že dlouhodobé potlačení virové replikace může vést ke zpomalení progrese jaterní fibrózy. Tento účinek dosud nelze považovat za jednoznačně prokázaný, proto zatím nelze považovat dlouhodobou protivirovou terapii (bez dosažení virologické odpovědi ve smyslu výše uvedených kriterií) za standardní postup.
b) Jaterní cirhóza
- Dosažení setrvalé virologické odpovědi doprovázené trvalým potlačením až vymizením nekroinflamatorní aktivity histologického procesu.
- Přechodné potlačení replikace HCV a nekroinflamatorní aktivity histologického procesu a z toho vyplývající jednak zpomalení progrese jaterní cirhózy a oddálení nutnosti jaterní transplantace, jednak významné snížení rizika vzniku primární rakoviny jater.
5. Optimální léčba chronické infekce virem hepatitidy C v „typických případech“
a) Naivní (dosud neléčení) pacienti s chronickou hepatitidou C (obr. 1)
Image 1. Terapeutický algoritmus pro dosud neléčeného pacienta. 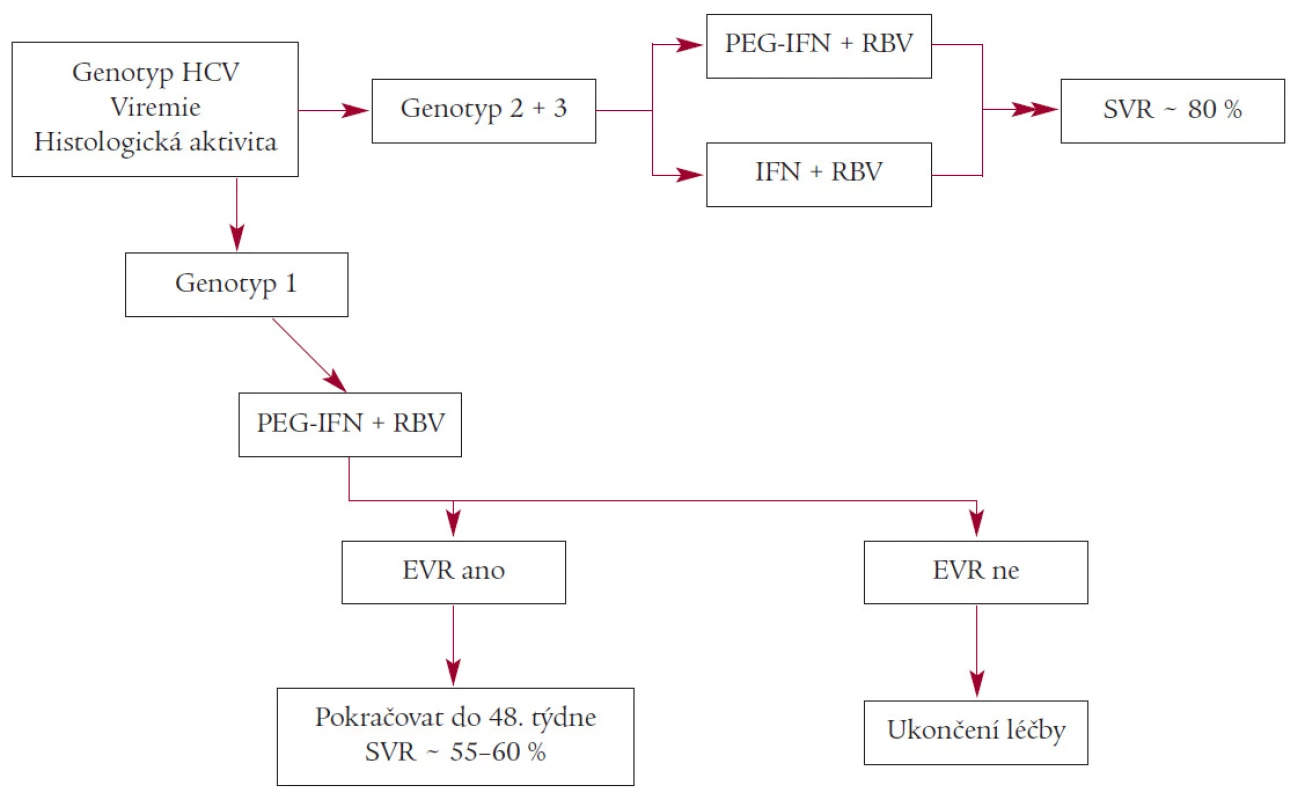
Postupem první volby je pro dosud neléčeného pacienta kombinace pegylovaného interferonu α (PEG-IFN) a ribavirinu (RBV).
Faktory asociované s úspěšnou terapií jsou:
- genotypy HCV 2 a 3;
- nízká viremie (do 800 000 IU/ml);
- nižší histologická aktivita;
- nižší tělesná hmotnost či menší povrch těla.
Účinnost kombinace PEG-IFN + RBV ve smyslu dosažení SVR je u genotypu 2 a 3 obdobná jako u kombinace „konvenční“ IFN + RBV. U těchto genotypů tedy může být použita kombinace konvenčních IFN a RBV jako postup první volby.
Terapie PEG-IFN + RBV u genotypu HCV 1 by měla trvat 48 týdnů. Je-li tato kombinace použita pro genotypy HCV 2 a 3, je dostatečná léčba trvající 24 týdnů.
Časná virologická odpověď (EVR) má vysokou negativní prediktivní hodnotu, a to pro oba dostupné typy pegylovaných interferonů. Pokud tedy není EVR dosaženo, je indikováno ukončení léčby po 12 týdnech. V určitých případech lze na základě rozhodnutí ošetřujícího lékaře pokračovat v terapii i nadále: splnění cílů léčbu u jaterní cirhózy, některé zvláštní skupiny osob (kap. 6), pokročilé jaterní onemocnění.
Terapie při kontraindikaci ribavirinu: zde je odůvodnitelná monoterapie IFN, např. u pacientů na hemodialýze. Monoterapií IFN lze dosáhnout významně méně SVR nežli kombinovanou terapií. Monoterapie má být přednostně vedena pegylovaným IFN.
b) Opakovaná léčba
Při zvažování opakované léčby pacientů s chronickou HCV-infekcí je třeba zvážit následující faktory:
i) předchozí léčebný režim a rozdíl v účinnosti mezi současnými léčebnými možnostmi a tímto režimem: jednoznačná indikace k opakované terapii s použitím PEG + RBV je v těchto případech: pacient relabující po monoterapii konvenčním IFN, pacient relabující po kombinaci konvenční IFN + RBV a pacient rezistentní na monoterapii IFN či na kombinaci konvenční IFN + RBV;
ii) závažnost existujícího jaterního postižení;
iii) genotyp HCV a další prediktivní faktory terapie;
iv) tolerance léčby;
iiv) spolupráce a motivace pacienta pro další léčbu.
Současná data svědčí pro to, že asi 15-20 % pacientů rezistentních na léčbu kombinaci konvenční IFN + RBV dosáhne SVR s pomocí kombinace PEG-IFN + RBV. Pacienti s genotypy HCV 2 a 3 odpovídají na opakovanou léčbu lépe nežli pacienti s genotypem HCV 1.
Pacienti relabující po skončení kombinované terapie PEG-IFN + RBV nebo na tuto terapii rezistentní představují v současné době významný problém, zejména v případech významné fibrózy nebo již jaterní cirhózy. V současné době probíhají ve světě studie zaměřené na efekt dlouhodobé monoterapie PEG-IFN ve smyslu prevence progrese jaterní cirhózy, její dekompenzace a vzniku primárního karcinomu jater. Do jejich zveřejnění nelze ale tento postup jednoznačně doporučit.
6. Terapie chronické infekce virem hepatitidy C u zvláštních skupin pacientů
1. Pacienti s trvale normální aktivitou ALT
Definice
Kritéria pro zařazení pacientů s chronickou HCV-infekcí (pozitivní sérovou HCV RNA metodou PCR s detekčním limitem 50 IU/ml) do podskupiny s trvale normální aktivitou ALT (PNALT) nebyla dosud jednoznačně definována. Nebyla jednoznačně stanovena ani frekvence stanovení ALT ani období, během něhož by vyšetřování aktivity ALT mělo být prováděno. Metodika stanovení horního limitu sérové aktivity ALT je v současné době podrobována kritice odborné veřejnosti. Nelze vyloučit, že v dohledné době bude třeba snížit horní hranice normy ALT, ale i jiných biochemických parametrů. Dosavadní výsledky svědčí pro skutečnost, že pouze pacienti, kteří mají opakovaně zcela normální aktivitu ALT během období minimálně 18 měsíců, mají jednak minimální histologickou aktivitu jaterního postižení v okamžiku stanovení diagnózy, jednak mají minimální riziko progrese jaterního postižení z dlouhodobého pohledu.
Zdá se proto, že ideální definice pro trvale normální aktivitu zní: opakovaně zcela normální aktivita sérové ALT během období 18 měsíců.
Pozn.: Při řazení pacientů do této skupiny je považováno za vhodné popisně uvést alespoň sledovací období, na jehož základě je pacient považován za osobu s trvale normální aktivitou ALT, např. 6 měsíců normální ALT, 18 měsíců normální ALT ap.
Terapeutický postup
Dosavadní znalosti o dlouhodobém průběhu onemocnění, rozvoji komplikací jaterních i mimojaterních a výsledky terapie s použitím kombinace PEG-IFN a ribavirinu u osob s PNALT odůvodňují zahájení protivirové terapie v této skupině. Před zahájením léčby bývá doporučováno zvážit i některé další faktory, zejména:
- genotyp HCV;
- přítomnost či nepřítomnost jaterní fibrózy;
- motivace pacienta;
- příznaky onemocnění;
- přidružené nemoci;
- věk pacienta.
Obr. 2. ukazuje navržený terapeutický algoritmus pro pacienty s PNALT.
Image 2. Terapeutický algoritmus pro pacienty s PNALT. 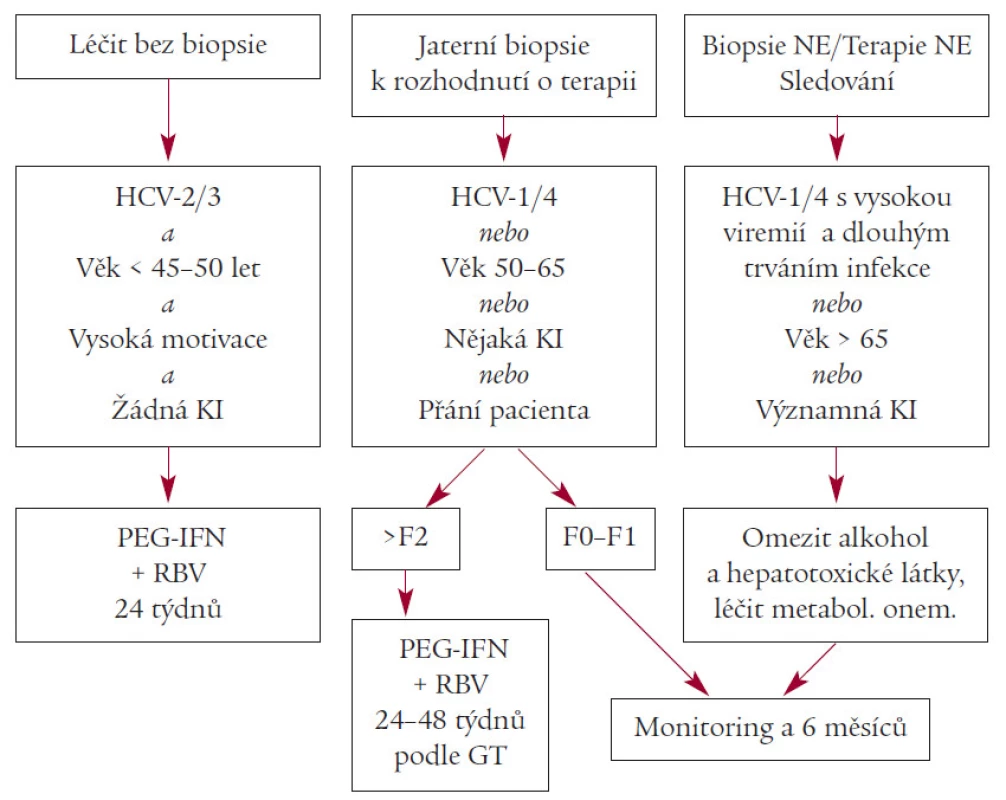
2. Pokročilé jaterní onemocnění
Znalosti o bezpečnosti a účinnosti interferonu (konvenčního či pegylovaného) s ribavirinem či bez ribavirinu u pacientů s pokročilým jaterním onemocněním jsou odvozeny z analýzy podskupin ve větších klinických studiích. SVR je dosahováno významně méně často nežli u pacientů bez cirhózy. V současné době není jasné, zda dlouhodobá protivirová terapie oddálí rozvoj jaterní cirhózy u pacientů s pokročilou fibrózou. Pro pacienty s dekompenzovanou jaterní cirhózou je terapií volby jaterní transplantace. Studie s protivirovou terapií u pacientů čekajících na jaterní transplantaci v současné době probíhají, u některých pacientů byly však pozorovány potenciálně život ohrožující vedlejší účinky protivirové léčby. Terapie by v této indikaci měla být vedena pouze v rámci klinických studií v transplantačních centrech.
3. Děti ve věku do 18 let
V současné době nejsou dostupné rozsáhlejší studie zabývající se kombinační terapií PEG-IFN + RBV u dětí. Studie s monoterapií IFN dosahovaly poněkud vyšší účinnosti (% SVR) nežli u dospělých, asi 33-45 %. Studie s PEG-IFN či kombinací PEG-IFN + RBV nejsou v současnosti dostupné.
4. Dialyzovaní nemocní
Pacienti zařazení do pravidelného dialyzačního léčení (PDL) představují velmi speciální skupinu nemocných s chronickou HCV-infekcí. Základním kritériem pro zahájení protivirové léčby pacienta v PDL je perspektiva transplantace ledviny. V ostatních případech je třeba zcela individuálního přístupu, zvážení závažnosti jaterního postižení, celkové prognózy nemocného a především možných rizik vyplývajících z podání protivirové léčby. Léčba pacientů v PDL by měla být vedena na pracovišti, které má s touto skupinou nemocných zkušenosti. Tito pacienti by měli být léčeni monoterapií PEG-IFN jako lékem první volby bez ohledu na genotyp HCV. Odmítnutí terapie pacientem není kontraindikací transplantace ledviny. Protivirová léčba podaná po provedení transplantace ledviny je spojena s vysokým rizikem rejekce a selhání štěpu, podání interferonu (konvenčního i pegylovaného) je proto v této situaci kontraindikováno.
5. Pacienti s koinfekcí HCV + HIV
Základní fakta
- HIV negativně ovlivňuje průběh akutní i chronické HCV-infekce. Pacienti HIV pozitivní s chronickou infekcí HCV mají 3krát vyšší riziko rozvoje jaterní cirhózy nežli osoby HIV-negativní. Vyšší riziko je i pro rozvoj hepatocelulárního karcinomu.
- Jaterní choroby, zejména vzniklé v souvislosti s chronické HCV-infekcí, jsou v současnosti nejčastější příčinou úmrtí mezi HIV-pozitivními pacienty.
- HIV/HCV koinfikované osoby mají významně vyšší viremii nežli osoby infikované jenom HCV.
- Hladina CD4 pozitivních T-buněk je nejspolehlivějším prediktorem progrese jaterního postižení u osob HIV/HCV-pozitivních. Dalšími predikčními faktory jsou: pohlaví, trvání HCV-infekce a konzumace alkoholu.
- Přes možné hepatotoxické vlivy vysoce aktivní antiretrovirové terapie (HAART) se zdá, že její podání výrazně zpomaluje progresi jaterního postižení u HCV/HIV-osob. Všem koinfikovaným osobám by proto některý z režimů HAART měl být podán.
- Data o průběhu HIV infekce u koinfikovaných osob, tj. jak průběh HIV ovlivňuje HCV-infekce, nejsou dosud jednoznačná a nelze z nich dělat žádné závěry.
Diagnóza HCV/HIV-konfekce
Všechny osoby HIV pozitivní by měly být vyšetřeny na HCV-infekci. Zde je třeba myslet na skutečnost, že část osob s HIV-infekcí (a především s nízkým počtem CD4 buněk) je anti-HCV-negativní, nebo že titr anti-HCV je minimální a je proto neprokazatelný. U všech HIV-pozitivních osob je tedy správné uvažovat vždy o vyšetření sérové HCV RNA metodou PCR. Všechny osoby HIV-pozitivní, u kterých je sérová HCV RNA negativní (zejména u těch, které jsou přitom anti-HCV-pozitivní) je třeba vyšetření několikrát opakovat.
Jaterní biopsie se týkají stejná doporučení jako u HIV-negativních osob (kap. 8). Vzhledem k vyššímu riziku závažnějšího jaterního postižení je u koinfikovaných osob jaterní biopsie jednoznačně indikována. Všem osobám HIV-pozitivním by měla být doporučena vakcinace HBV (pokud jsou HBsAg a anti-HBs negativní) a vakcinace proti HAV. Samozřejmostí je minimalizace expozice všem ostatním hepatotoxickým vlivům (zejména alkoholu).
Terapie
Protivirová terapie HCV-infekce by měla být zvážena u osob s dobře kontrolovanou HIV infekcí, nejspíše pomocí HAART. Anti-HCV-léčba (léčba HCV-infekce) by měla být poskytnuta zejména osobám s vysokým rizikem rozvoje jaterní cirhózy - osoby HCV RNA pozitivní s histologickým nálezem aktivního zánětu a pokročilé fibrózy. Standardním terapeutickým postupem je kombinace PEG-IFN a ribavirinu v běžném dávkování jako u osob HIV-negativních. SVR je ve skupině koinfikovaných osob dosahováno v 27-40 % případů. Nejpříznivějším predikčním faktorem efektu terapie je genotyp jiný nežli 1. Monoterapie PEG-IFN je účinnou variantou (SVR ve 20 %) pro pacienty s některou kontraindikací či nesnášenlivostí ribavirinu. Anti-HCV-terapie má pozitivní efekt i pro pacienty bez dosažení SVR: > 30 % osob bez dosažení virologické odpovědi během léčby vykázalo významné histologické zlepšení. Zdá se tedy, že u pacientů HCV/HIV-koinfikovaných s pokročilou fibrózou či již rozvinutou jaterní cirhózou představuje udržovací terapie racionální postup. Pokles CD4+ T - buněk, ke kterému obligatorně dochází, je reverzibilní po skončení léčby.
U osob, u kterých i přes výše uvedené postupy dojde k progresi jaterní cirhózy, lze uvažovat o provedení jaterní transplantace. V ČR tuto indikaci nelze zatím považovat za standardní.
6. Pacienti s koinfekcí HCV + HBV
Indikace protivirové léčby se v těchto případech řídí stejnými zásadami jako v typických případech infekce HCV. V současné době není jednoznačný názor, jakým způsobem oba viry interagují, ani zda je třeba kombinovat léčbu HCV-infekce s podáním virostatik užívaných v léčbě infekce HBV.
7. Pacienti se symptomatickou smíšenou kryoglobulinemií
Indikace protivirové léčby se v těchto případech řídí stejnými zásadami jako v typických případech infekce HCV. Ohledně vhodného terapeutického schématu není jednoznačné doporučení. První terapeutický kurz by měl být veden standardní dvojkombinací PEG-IFN + ribavirin po dobu vždy alespoň 48 týdnů (bez ohledu na genotyp viru). Tento režim poskytuje nejvyšší naději na dosažení SVR, která podmiňuje trvalé vymizení produkce kryoglobulinů. Pokud tato léčba selže, nebo dojde k relapsu infekce, nebo je pacient rezistentní, je možno uvažovat o dlouhodobé (doživotní?) monoterapii PEG-IFN, která ve většině případů vede k omezení virové replikace, a tím k omezení (či dokonce k vymizení) produkce kryoglobulinů, v důsledku čehož dochází k udržení klinické remise onemocnění.
8. Pacienti s chronickou HCV-infekcí a s klinickou manifestací porfyria cutanea tarda
Porfyria cutanea tarda (PCT) je považována za jednu z extrahepatálních manifestací chronické HCV-infekce. Mechanizmus ovlivnění aktivity uroporfyrinogen dekarboxylázy (URO-D) v případě HCV-infekce není dosud znám. Zdá se, že při úvahách o podání protivirové léčby se v těchto případech lez rovněž řídit stejnými zásadami jako v typických případech infekce HCV. Dosud není jasné, zda dosažení remise PCT (klinické i laboratorní) je podmínkou pro zahájení protivirové terapie. Podle současných znalostí je možno vést léčbu antimalariky (např. chlorochinem) současně s protivirovou terapií. Zdá se, že pouze protivirová léčba sama k navození remise PCT nevede.
7. Kritéria vyléčení HCV-infekce
Kritériem vyléčení HCV-infekce je dosažení setrvalé virologické odpovědi (kap. 2).
Pozn.: Z definice setrvalé odpovědi byla vypuštěna normální aktivita ALT. Zvýšená aktivita ALT může v některých případech přetrvávat, a je dána pokročilostí jaterního poškození (významná fibróza, cirhóza jater). Výše zmíněné kriterium vyléčení se proto týká pouze infekce virem hepatitidy C, nikoli vyléčení jaterního onemocnění.
8. Role a postavení jaterní biopsie
1. Jaterní biopsie před léčbou
Jaterní biopsie je součástí diagnostického procesu v případech chronické HCV-infekce. Samotný fakt neprovedení jaterní biopsie (při kontraindikacích výkonu či při odmítnutí pacientem) nelze považovat za kontraindikaci zahájení protivirové terapie. Přínos histologického hodnocení je:
- Žádná jiná dostupná standardní metoda neurčí stupeň a aktivitu jaterního postižení v jednotlivém případě. Stanovení různých markerů fibroprodukce umožňuje stanovení pokročilých stupňů fibrózy jater, nikoli však dřívějších stádií onemocnění. Ani jiné metody (aktivita ALT, výpočet diskriminačního skóre ap.) nenahrazují histologické hodnocení aktivity v plném rozsahu.
- Znalost histologického nálezu umožňuje s vysokou pravděpodobností identifikovat pacienty s velkým rizikem progrese jaterního onemocnění, ev. s již rozvinutou jaterní cirhózou.
- Znalost závažnosti jaterního postižení může mít i právní význam - odškodnění, omezení pracovní schopnosti apod.
- Znalost závažnosti jaterního postižení může modifikovat terapeutický postup.
Jaterní biopsie je indikována i u pacientů s trvale normální aktivitou ALT při chronické HCV-infekci. Tito pacienti mají velmi vzácně závažné postižení ve smyslu jaterní fibrózy či cirhózy, nicméně pouze jaterní biopsie nás o tom může ujistit. Tito nemocní mají v případě mírné histologické aktivity zřejmě velmi příznivou prognózu. Provedení biopsie s histologickým hodnocením tedy může u těchto pacientů odůvodnit nezahájení terapie či alespoň její oddálení.
2. Jaterní biopsie po léčbě
Jaterní biopsie po ukončení terapie není standardní součástí terapeutického procesu. U pacientů se SVR lze předpokládat histologické zlepšení.
3. Opakování jaterní biopsie
O opakování jaterní biopsie je možno uvažovat v případech neúspěšné terapie (relapsy, rezistence na terapii). Není jednoznačně doporučovaný interval, ve kterém by biopsie byla indikována. Za vhodný bývá udáván interval 3-5 let.
9. Možnosti histologického hodnocení
Základem histologického hodnocení je podrobný slovní popis se zhodnocením dle současné nomenklatury. Druhá část hodnocení spočívá v použití skórovacích systémů (HAI dle Knodella, Ishakova modifikace, systém METAVIR). Použití těchto systémů umožňuje:
- kvantitativní zhodnocení aktivity;
- odlišit grade a stage;
- posoudit progresi či naopak regresi změn u každého konkrétního pacienta;
- vzájemné srovnání různých skupin nemocných.
10. Dispenzarizace pacientů s infekcí virem hepatitidy C
1. Během léčby
Je doporučováno následující schéma laboratorních a klinických kontrol (v týdnech): 0, 2, 4, 8 a 12. V dalším období lze intervaly individualizovat podle dosaženého účinku a tolerance. Intervaly mezi klinickými a laboratorními kontrolami by však neměly přesáhnout 8 týdnů.
2. Po ukončení léčby
Není jednoznačné doporučení k dispenzarizaci pacientů po skončení léčby. Během prvních 3 měsíců po skončení terapie je nutné zkontrolovat pacienta z pohledu odeznění nežádoucích účinků terapie (anémie, leukopenie apod). K posouzení odpovědi na léčbu je indikováno vyšetření sérové HCV RNA 24 týdnů po skončení terapie.
Dosáhne-li pacient setrvalé virologické odpovědi, je v nekomplikovaných případech indikována klinická i laboratorní kontrola v intervalu 1 roku.
3. Pacienti s trvale normální aktivitou ALT
Tito pacienti, pokud nejsou léčeni, by měli být dispenzarizováni a pravidelně kontrolováni v intervalu 6 měsíců.
4. Pacienti s jaterní cirhózou
Dispenzarizace nemocných s jaterní cirhózou se neliší od doporučení pro jiné etiologie jaterní cirhózy.
11. Vyšetřování sérové HCV RNA
1. Kvalitativní stanovení
Kvalitativní vyšetření je indikováno:
- v rámci prvotního vyšetření při ověřené pozitivitě anti-HCV;
- v odůvodněných případech i při anti-HCV-negativitě (koinfekce HCV/HIV, pacienti v PDL apod.);
- v průběhu léčby ve 24. týdnu terapie a ve 48. týdnu terapie;
- po skončení terapie ve 24. týdnu;
- dále kdykoliv při podezření na breakthrough fenomén.
Ve všech výše zmíněných případech po pozitivním kvalitativním vyšetření může následovat kvantitativní stanovení viremie.
2. Kvantitativní stanovení
Kvantitativní vyšetření je indikováno:
- před zahájením protivirové léčby;
- ve 12. týdnu léčby.
3. Genotypizace HCV
Genotypizace (ev. sérotypizace) HCV je indikována před zahájením protivirové léčby.
12. Vakcinace proti ostatním virovým infekcím jater
Všichni pacienti s chronickou HCV-infekcí by měli být očkováni proti virové hepatitidě A. Séronegativní pacienti (tj. HBsAg a anti-HBs negativní) by měli být očkováni i proti virové hepatitidě B.
doc. MUDr. Petr Urbánek, CSc.
www.vfn.cz
e-mail: urbánek@cesnet.cz
Doručeno do redakce: 4. srpna 2005
Tento doporučený postup byl současně zaslán k publikaci i v časopise Klinická mikrobiologie a infekční lékařství.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2005 Issue 11-
All articles in this issue
- Rizikové faktory ovlivňující přežívání pacientů s implantabilními kardiovertery-defibriátory
-
Incizionální a neincizionální síňové makroreentry tachykardie u dospělých pacientů
Příčiny, principy mapování a dlouhodobé výsledky katétrové ablace - Význam sérových hladin volných lehkých řetězců imunoglobulinu v diagnostice a hodnocení aktivity mnohočetného myelomu a vybraných monoklonálních gamapatií
- Vzťah medzi hodnotami prolaktínu a mierou funkčnej neschopnosti hodnotenej dotazníkom HAQ u pacientov s reumatoidnou artritídou
- Vplyv skrátenia pasívnej fázy na diagnostickú výťažnosť nitroglycerínom stimulovaného head-up tilt testu
- Regresné rovnice pre interval QT a QTc elektrokardiogramu
- Nové možnosti léčby chronické tromboembolické plicní hypertenze v České republice
- Diabetes mellitus 1. typu a autoimunita
- Neobvyklá komplikace po aortokoronárním bypassu: akutní cholestatická hepatitida a agranulocytóza indukovaná tiklopidinem a simvastatinem u pacienta s alergií na salicyláty
-
Diagnostika a léčba chronické hepatitidy C
Doporučený postup České hepatologické společnosti a Společnosti infekčního lékařství České lékařské společnosti J. E. Purkyně - První zkušenosti s léčbou chronické hepatitidy C PegIntronem a Rebetolem v České republice
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Regresné rovnice pre interval QT a QTc elektrokardiogramu
- Neobvyklá komplikace po aortokoronárním bypassu: akutní cholestatická hepatitida a agranulocytóza indukovaná tiklopidinem a simvastatinem u pacienta s alergií na salicyláty
- Diabetes mellitus 1. typu a autoimunita
- Nové možnosti léčby chronické tromboembolické plicní hypertenze v České republice
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

