-
Medical journals
- Career
Polyfarmacie a malnutrice ve stáří
Authors: Z. Zadák
Published in: Geriatrie a Gerontologie 2017, 6, č. 2: 75-78
Category: Review Article
Overview
Účinek polyfarmacie na výživu je odvozen z pozorování, že problém malnutrice se vyskytuje převážně u starších pacientů a také u nich je nejčastější výskyt polyfarmacie. Je známo, že 65 % hospitalizovaných pacientů má horší nutriční stav než jejich zdraví vrstevníci. Zhoršený nutriční stav ovlivňuje negativně proces léčby.
Klíčová slova:
léčiva – malnutrice – nutriční stav – polyfarmacieÚvod
Pojem polyfarmacie vyjadřuje nadužívání léků v terapii. V naší literatuře se někdy používá i pojem polypragmazie v léčbě. Termín polypragmazie se používá více v německé literatuře, zatímco polyfarmacie v anglickém písemnictví. Počet léčiv považovaný za polyfarmacii podle jednotlivých států a oblastí poněkud kolísá, ale většina farmakoepidemiologů považuje za polyfarmacii, pokud pacient používá více než 5 léčiv současně, případně 7 léčiv (komponent). Tím je míněn i počet léčiv ve vícekomponentních lécích. Týká se to jak hospitalizovaných pacientů, tak pacientů léčených ambulantně(1). Mezi země s nejvyšším výskytem polyfarmacie v Evropě je zahrnována Česká republika a Finsko, zatímco nejnižší prevalence polyfarmacie se vyskytuje v Norsku a Holandsku. Zásadním problémem a důsledkem polyfarmacie je výskyt malnutrice, zejména u polymorbidních pacientů. Vliv polyfarmacie na výživu je zjišťován s rostoucím věkem pacientů. Je dobře známo, že 65 % hospitalizovaných pacientů má horší nutriční stav, než je nalézán u zdravých jedinců stejného věku. Špatný nutriční stav přitom ovlivňuje negativně i vlastní proces léčby, včetně poruch farmakokinetiky a farmakodynamiky(2). Kombinace malnutrice a polyfarmacie je zásadním negativním jevem, který zřetelně ovlivňuje morbiditu, mortalitu, kvalitu života i ekonomické důsledky léčby, a přitom je tato kombinace velmi často přehlížena.
Se stoupajícím věkem je spojena malnutrice a excesivní podávání počtu jednotlivých léčiv. Malnutrice se vyvíjí buď nezávisle, ve spojení s procesem stárnutí, nebo jako důsledek choroby, případně má iatrogenní příčinu. Současně s malnutricí se vyskytuje sarkopenie, která je spojena se snížením fyzické aktivity a poklesem chuti k jídlu. Samostatně vznikající malnutrice je významně závislá na věku, takže u osob starších 80 let je výskyt malnutrice významný i bez ohledu na socioekonomický stav jedince.
Vztah mezi polyfarmacií a malnutricí je založen na větším počtu mechanismů. Dlouhodobé nadužívání více léčiv vyvolává anorexii, obecně jako důsledek poruchy gastrointestinálního traktu menšího nebo většího rozsahu. Malnutrice je pravidelně spojena s poklesem plazmatických bílkovin, zejména albuminu, prealbuminu a transferinu, jejichž koncentrace jsou zásadní pro transport hydrofilních léčiv, takže hypoproteinemie vede ke zhoršení biologické dostupnosti léků a změnám jejich farmakokinetiky. Tím vzniká začarovaný kruh, při kterém polyfarmacie, zejména ve své excesivní formě, zhoršuje příjem potravy, hypoproteinemie narušuje transport a kinetiku léčiv a je nutnost používat zvýšené dávky léčiv. Tím dochází k prohlubování nežádoucích a vedlejších účinků a současně zhoršení malnutrice. Tyto vztahy vyjadřuje obrázek 1.
Image 1. Začarovaný kruh: vztah mezi stárnutím, malnutricií a polyfarmacií 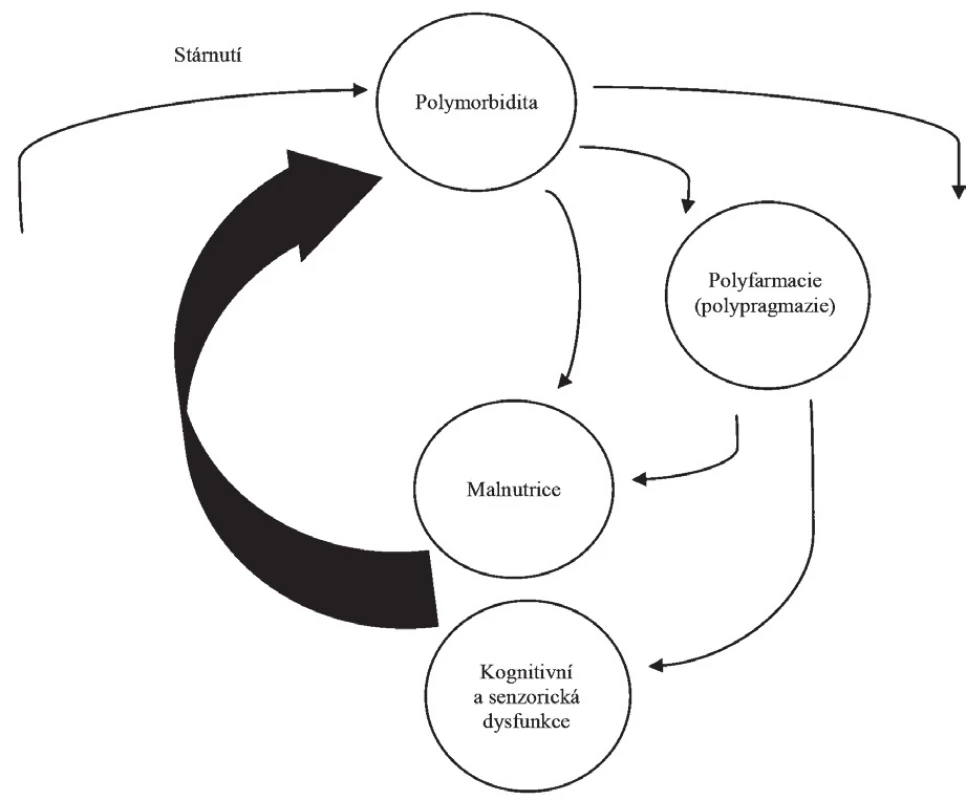
Vztah polyfarmacie a malnutrice můžeme postulovat do těchto klíčových bodů:
- Malnutrice a polyfarmacie stoupá s věkem a polymorbiditou, přičemž jejich vztah je založen na mechanismech, které nejsou dosud přesně definovány. U většího počtu léků nejsou exaktně respektovány také jejich interakce, jejichž riziko stoupá s počtem použitých léčiv. Interakce více než 5 léků je složitá, takže zkušení farmakologové i klinici nevypočitatelnost těchto vztahů definují výrokem, že „kombinace 4 a více léků u polymorbidního pacienta je z hlediska účinků často za hranicemi vědy“.
- Vzájemný vztah malnutrice a polyfarmacie je založen zejména na poruchách gastrointestinálního traktu (GIT) a účincích na centrální nervový systém (CNS).
- Účinek polyfarmacie na výživu je odvozen z pozorování, že problémy s nutricí se vyskytují nejvíce u starých pacientů a takoví jsou nejčastěji vystaveni polyfarmacii.
Velmi důležitým faktem je zjištění, že malnutrice je častá nejenom u pacientů před přijetím do nemocnice, ale že se mnohdy vyvíjí v nemocnici jako důsledek kombinace iatrogenie a polyfarmacie. Nejčastěji se onemocnění a celkové nemocniční podmínky uplatní při vývoji malnutrice u následujících skupin pacientů:
- Pacientů vyšší věkové skupiny. Zvláště ohroženou skupinou jsou nemocní starší 80 let (výskyt malnutrice 50 % a více).
- Pacienti s chronickou respirační insuficiencí (45 %).
- Pacienti s poruchami gastrointestinálního traktu (80 %).
- Pacienti s onemocněním onkologického charakteru (85 %).
- Pacienti s rizikem závažného katabolismu při infekcích a horečnatých stavech (65 %, s největším podílem pacientů malnutrice kwashiorkorového typu).
- U nemocných trpících neurodegenerativní chorobou (dále chronické infekce, psychiatrická onemocnění).
Tyto zmíněné skupiny onemocnění jsou často spojeny s dlouhodobou terapií využívající kombinaci více léčiv. Riziko a přítomnost malnutrice je naprosto nezbytné trvale kontrolovat pomocí jednoduchého screeningu MUST – Malnutrition Universal Screening Tool(3).
Hodnocení a screening nutričního stavu
Ve stáří je užitečný i systém evaluace nutričního stavu pomocí Mini Nutritional Assessment (MNA), který je založen na vyšetření antropometrických dat, dietního screeningu, klinickém vyšetření a zhodnocení kvality života. Již zmíněná deplece plazmatických proteinů, která je pravidelným důsledkem malnutrice, má zvláštní důležitost ve farmakokinetice hydrofilních léčiv. Nízká hladina plazmatických proteinů má za následek relativní vzestup volné frakce léčiva v plazmě, která určuje biologickou dostupnost léčiva, a tím jeho farmakologickou účinnost. Na druhé straně významné snížení plazmatických proteinů vede z důvodů převahy volné frakce léčiva k rychlé eliminaci a katabolismu léčiva nenavázaného na protein. To má za následek zhoršenou účinnost léčiva a nutnost zvyšovat dávku farmaka a zkracovat dobu mezi jednotlivými dávkami, případně paradoxně to vede k podání více léčiv. Tento fenomén má zásadní důležitost pro léčbu staršího jedince, který trpí malnutricí, a nerespektování tohoto mechanismu, podcenění stavu malnutrice, zejména hypoproteinemie, vede k velkým škodám při sestavení racionálního plánu farmakoterapie. Zanedbání tohoto mechanismu je evidentním proviněním proti správné lékařské praxi a zdrojem časté polyfarmacie.
Vliv iatrogenie, délky podávání léků a polymorbidity
V účinku polyfarmacie se uplatňuje nejen počet léků, ale také délka podávání. Zatímco lehčí stupeň polyfarmacie je vyjádřen podáváním 5–7 léků, těžký stupeň polyfarmacie je vyjádřen počtem 9 a více léků. Uplatňuje se však délka podávání v tom smyslu, že polyfarmacie má významnější důsledky, pokud jsou léky podávány po dobu 240 dnů a déle.
Jestliže je polyfarmacie spojena se suboptimálním výsledkem léčby, případně nevhodnou preskripcí, celkově je tento problém zařazen do oblasti iatrogenie.
Polyfarmacie nemusí být pouze výsledkem nepromyšleného terapeutického plánu, ale musíme připustit, že u polymorbidních pacientů trpících několika vážnými chorobami je nutné kombinovat zcela nevyhnutelně větší počet léčiv. Ve studii Mosse(4) je dobře dokumentována polyfarmacie, při níž ženy ve věku nad 65 let a po srdečním infarktu užívaly od 1 do 15 léčiv s mediánem 4 léčiva. Mezi reprezentanty těchto léčiv patřily antikoagulanty, statiny, betablokátory a inhibitory angiotenzin konvertujícího enzymu. Všechny tyto léky byly doporučeny jako nezbytné pro léčbu i pro sekundární kardiální prevenci. Z tohoto důvodu je někdy podávání více léčiv nezbytné, ale přesto je důležité si uvědomit, že polyfarmacie, zejména u malnutričních pacientů, musí být náležitě zdůvodněna a opomenutí nutriční podpory při hypoproteinemii a změnách farmakokinetiky je vážnou chybou.
Přehled příčin polyfarmacie
Důvody pro podávání nadměrného množství léků je možné shrnout do následujících bodů:
- pacient i lékař si někdy myslí, že pokrytí širokého spektra obtíží farmakoterapií zajišťují kvalitu péče,
- část pacientů provozuje tzv. „medicínskou turistiku“ – navštěvují nezávisle více lékařů, a tím se dostávají do rizika polyfarmacie a mnohdy užívají na řešení jednoho problému více stejných léčiv,
- polymorbidita je zdrojem polyfarmacie, v případech polymorbidity zejména u starších nemocných se interpretují nežádoucí účinky jako důsledek chorobného stavu, a následně pacienti užívají další léky na odstranění iatrogenních obtíží (tzv. preskripční kaskáda),
- pokud není léčebného cíle dosaženo tím, že pacient nemá dostatečnou compliance k užívání léků (neužívá léky pravidelně a podle doporučení lékaře, případně nerespektuje doporučenou změnu režimu), výsledkem je preskripce dalšího léku, případně více léků,
- vzhledem k existenci mnoha generických léků na farmaceutickém trhu si pacient, případně lékař neuvědomí, že pacient užívá stejné léčivo pod jiným názvem, a vytváří se tak duplicita v léčbě a často dochází k předávkování,
- vlivem nedostatečného kontaktu v předávání informací o farmakoterapii, zejména pokud pacient přechází z hospitalizace na domácí léčbu a opačně, vzniká nesoulad mezi doporučenou nemocniční léčbou a ambulantní léčbou,
- nedostatečné porozumění lékaře, případně pacienta rizikům, které farmakoterapie obecně přináší,
- nedochází k důsledné kontrole účinku farmakoterapie a srovnání přínosu s rizikem; není zhodnocen celkový účinek léčby na průběh onemocnění a kvalitu života – CGA (comprehensive geriatric assessment),
- nedostatek a nespolehlivé informace o farmakodynamice a mechanismu účinku podávaného léku, nedostatečný vliv klinického farmakologa na terapeutický postup,
- lehká dostupnost volně prodejných léků v lékárnách, případně z internetové sítě; v terapeutickém plánu není lékařem dostatečně vyhodnocen účinek samoléčitelství, případně vlivu a doporučení lékárníka – toto kritérium mnohdy chybí i v hodnocení důsledků polyfarmacie.
Důsledky polyfarmacie
I když polyfarmacie nemusí nezbytně znamenat vitální ohrožení pacienta, existují příčiny, které vedou z důvodu polyfarmacie k hospitalizaci. Nejčastější příčiny problémů vyvolaných nesprávným používáním léků vycházejí z polyfarmacie.
Analýzy problémů, které polyfarmacie vyvolá, odhalují na jedné straně nutnost redukovat farmakoterapii, je však nepřípustné za tu cenu vynechat nezbytnou léčbu nebo se uchýlit k poddávkování.
Důsledky polyfarmacie můžeme shrnout do následujících bodů:
- polyfarmacie přináší zvýšené riziko lékových interakcí a zdvojení léčby, stejné léčivo může být obsaženo pod jiným názvem nebo jako komponenta jiného léku,
- zvýšené riziko nežádoucích účinků roste nejen s počtem lékových interakcí, ale také s pravděpodobností výskytu kontraindikací,
- zvýšené finanční nároky na léčbu jsou způsobeny nejen zvýšeným počtem léků, ale také náklady, které jsou vyvolány nežádoucími nebo vedlejšími účinky léků,
- polyfarmacie významně snižuje lékovou compliance a zhoršuje důsledné a přesné užívání léků,
- polyfarmacie významně zhoršuje nutriční stav nemocného a je jednou ze závažných příčin malnutrice.
Obecně platí, že u pacientů vystavených polyfarmacii je zvýšené riziko výskytu komplikací způsobených léky. Výsledky několika studií(5, 6, 7) dokumentují, že 6 % pacientů je přijato k hospitalizaci z důvodů komplikací vyvolaných léky.
Obecný vliv léků a polyfarmacie na nutriční stav nemocného
Léky mohou způsobit poruchy příjmu potravy a někdy vykazují nepřímo metabolický účinek ovlivňující vznik malnutrice. Celkem je označeno asi 250 léčiv, které mohou ovlivnit příjem, absorpci a metabolismus nutričních substrátů. Farmakoterapie je pravděpodobně nejčastější příčinou dyspepsie, která vede k poruchám výživového stavu. Léky navozená dyspepsie je velmi často těžko odlišitelná od jiných příčin, jako je samo onemocnění a další příčiny. Dyspepsie se spontánně vyskytuje u mnoha pacientů a z různých příčin (onemocnění, dietní chyby, emoční stavy a další). Mechanismus, kterým léky ovlivňují nutriční stav, shrnuje tabulka 1.
Table 1. Možné základní účinky léků na nutriční stav 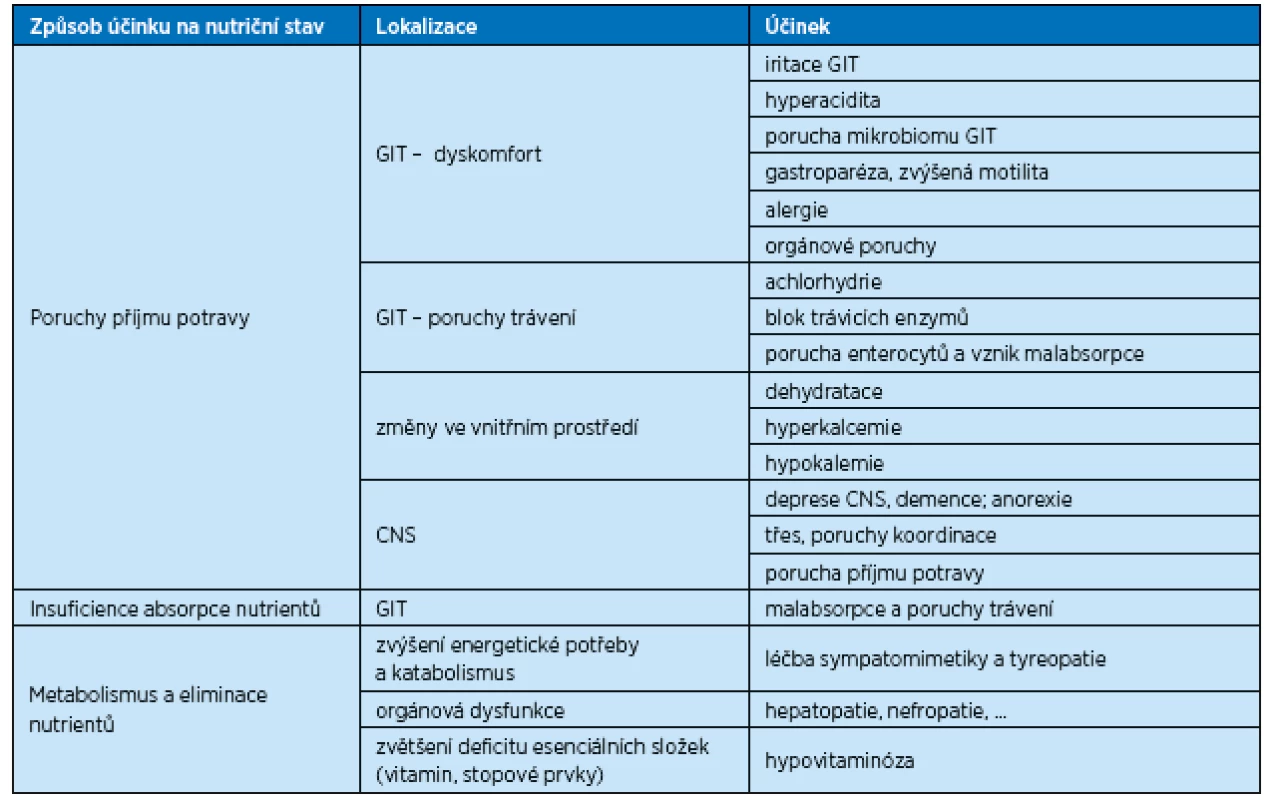
CNS – centrální nervový systém, GIT – gastrointestinální trakt Ostatní vedlejší účinky léků, které negativně ovlivňují nutriční stav, jsou způsobeny anorexií (inhibitory acetylcholinesterázy, antibiotika, digoxin, hypnotika), léky, které vedou k předčasnému pocitu nasycení (anticholinenergika, sympatomimetika), léky redukujícími schopnost přijímat potravu (sedativa, opiáty), léky působícími dysfágii (nesteroidní antirevmatika), léky, které vedou k zácpě, a tím nepřímo zhoršují příjem potravy (opiáty, diuretika), dále laxativy a některými antibiotiky. Tyto vedlejší účinky zhoršují již existující subklinické známky nutričního deficitu a sníženého příjmu energie, zejména u starších pacientů. Polyfarmacie a malnutrice se vzájemně ovlivňují (obr. 1). Přestože je obtížné odlišit u pacientů vyššího věku s polymorbiditou přesnou příčinu malnutrice a kvantitativní podíl polyfarmacie na tomto ději, je známo, že zhoršený nutriční stav má 65 % hospitalizovaných pacientů.
Závěr
Polyfarmacie je globální problém, který se objevuje bez závislosti na kontinentu a typu zdravotní péče. Vzájemný vztah malnutrice a polyfarmacie má zásadní význam pro průběh onemocnění i kvalitu života pacienta. Malnutrice narušuje cestou hypoproteinemie zásadním způsobem transport, farmakokinetiku i farmakodynamiku léků. Tyto a další vlivy vztahu malnutrice a farmakoterapie, které jsou často jednou z komponent polyfarmacie, nejsou dosud doceněny, přestože jsou příčinou selhání farmakoterapie, zhoršení kvality života a zvýšení morbidity a mortality. Nerovnováha volné frakce léčiva k jeho frakci vázané na plazmatické proteiny vede k snížení jejich účinku a zvýšení toxicity. Pokles účinnosti léčiva má za následek zvyšování jeho dávek, zkracování intervalů mezi podáními, a to dále zvyšuje výskyt nežádoucích účinků.
Podpořeno MZ ČR – RVO (FNHK, 00179906).
prof. MUDr. Zdeněk Zadák, CSc.
Centrum pro výzkum a vývoj, FN Hradec Králové
prof. MUDr. Zdeněk Zadák, CSc.
e-mail: zdenek.zadak@fnhk.cz
Studoval na LF UK v Hradci Králové. Působil jako vojenský lékař, pracoval v izotopové laboratoři Vojenské lékařské akademie v Hradci Králové a ve Vojenském lékařském výzkumném ústavu. Roku 1976 založil na II. interní klinice FN HK metabolickou jednotku intenzivní péče, kterou vedl do roku 1991. Poté se stal přednostou Kliniky gerontologické a metabolické FN HK. Založil Českou společnost pro parenterální a enterální výživu (nyní Společnosti klinické výživy a intenzivní metabolické péče), jejímž byl předsedou do r. 2002. Profesorem pro obor vnitřního lékařství byl jmenován roku 1994. Je členem mnoha redakčních rad odborných časopisů, organizoval 18 sjezdů s mezinárodní účastí. Podílel se na vývoji přípravků pro umělou výživu, aminokyselinových roztoků a tukových emulzí. V roce 2007 byl prezidentem kongresu Evropské společnosti parenterální a enterální výživy (ESPEN) v Praze. Je zakladatelem Nadace pro rozvoj v oblasti metabolismu, výživy a gerontologie. V současné době vede Centrum pro výzkum a vývoj LF UK a FN HK.
Sources
1. Fialová D, Topinková E, Gambassi G, et al. Potentially inappropriate medication use among elderly home care patients in Europe. JAMA 2005; 16 : 1348–1358.
2. Zadak Z, Hyspler R, Ticha A, Vlcek J. Polypharmacy and malnutrition. Curr Opin Clin Nutri Metab Care 2013; 16 : 50–55.
3. Elia M. The „MUST“ report. Nutritional screening for adults: a multidisciplinary responsibility. Development and use of the „Malnutrition Universal Screening Tool“ (MUST) for adults. British Association for Parenteral and Enteral Nutrition (BAPEN), 2003.
4. Moss L, Crane PB. Exploring polypharmacy in elderly women after myocardial infarction. J Women Aging 2010; 22 : 22–33.
5. Elia M. Quantitative biology and nutritional support. Clin Nutr 2003; 22(S2): S33-S35.
6. Runciman WB, Roughead, EE, Semple, SJ, et al. Adverse drug event. and medication errors in Australia. Int J Qual Health Care 2003; 15(S1): i49–i59.
7. Lisby M, Nielsen LP, Mainz J. Errors in the medication proces: frequency, type, and potential. Int J Qual Health Care 2005; 17 : 15–22.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2017 Issue 2-
All articles in this issue
- Aktivní přístup k akutně hospitalizovanému geriatrickému pacientovi jako prevence ztráty svalové hmoty a soběstačnosti
- Polyfarmacie a malnutrice ve stáří
- Delirium – nové poznatky a zkušenosti pro praxi
- Paliativní péče v zařízení následné péče (LDN)
- Mimovizuální účinky světla: chronobiologická fototerapie
- Porucha kognice není vždy demence
- Plicní nokardióza u geriatrické pacientky
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Delirium – nové poznatky a zkušenosti pro praxi
- Paliativní péče v zařízení následné péče (LDN)
- Plicní nokardióza u geriatrické pacientky
- Porucha kognice není vždy demence
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


