-
Medical journals
- Career
Delirium – nové poznatky a zkušenosti pro praxi
Authors: I. Holmerová
Published in: Geriatrie a Gerontologie 2017, 6, č. 2: 79-82
Category: Review Article
Overview
Delirium (dříve také akutní amentní stav) je komplexním akutním geriatrickým syndromem. Je časté zejména u hospitalizovaných geriatrických pacientů. Jeho rozvoj výrazně zhoršuje prognózu pacientů jak v průběhu hospitalizace, tak po ní. Proto je důležitá prevence tohoto syndromu, včasné rozpoznání a adekvátní léčba a komplexní management. Jeho význam narůstá se stárnutím populace a vyšším počtem pacientů vyššího věku. V článku představujeme syndrom deliria ve světle některých nových poznatků z posledních dvou let a zejména praktických doporučení pro prevenci a péči o pacienty s deliriem, které vydaly zdravotní služba Anglie a Skotska.
Klíčová slova:
delirium – geriatrický syndrom – riziko deliria – management deliria – diagnostika deliriaDefinice a význam
Delirium představuje jeden ze závažných problémů zejména u hospitalizovaných geriatrických pacientů (výskyt 20–40 %). Jde o stav, který byl dříve nazýván akutní amentní stav, akutní stav zmatenosti a podobně. Nyní se pro tento syndrom ustálilo označení delirium. Jedná se v různé míře o poruchu kognitivních funkcí, kvalitativní poruchu vědomí, vnímání, poruchy spánku, výpadky krátkodobé paměti, psychotické příznaky (bludy a halucinace), agitovanost, či naopak apatii. Delirium se rozvíjí zpravidla v průběhu hodin či dnů, jedná se tedy o akutní klinický syndrom. Může mít formu hyperaktivní či hypoaktivní, které se však mohou střídat, stav vědomí i celkový stav pacienta mohou fluktuovat(1). Pacienti s deliriem vyžadují náročnější péči, doba jejich hospitalizace bývá delší. Rychlost a úspěšnost zvládnutí deliria u akutně nemocných starších lidí je jedním z významných faktorů další prognózy pacienta za hospitalizace(2) i v období po hospitalizaci(3). U pacientů, kteří prodělali delirium, je vyšší incidence demence a vyšší pravděpodobnost snížené soběstačnosti a potřeby dlouhodobé péče. Význam deliria tak přesahuje oblast akutní péče o geriatrické pacienty, ale zasahuje i do dalších oblastí zdravotnického systému a sociální péče.
Výběr vhodných testů
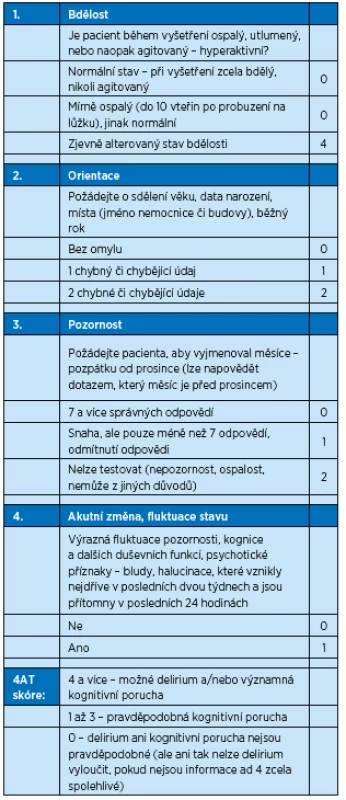
Jak bylo uvedeno výše, delirium je komplexním syndromem, který zahrnuje, ale neomezuje se výlučně na poruchu kognitivních funkcí, proto není vhodné používat rychlé screeningové testy pro demenci u pacientů s podezřením na delirium(4). Ani některé běžně používané testy nemusejí poskytnout adekvátní informaci u daného pacienta vzhledem k velké různorodosti příznaků tohoto syndromu, proto je důležitá zejména klinická zkušenost a s tím související výběr adekvátního screeningového nástroje a jeho kritické použití(5). Bylo prokázáno, že jednoduché a krátké testy (například AMT-4 – Abbreviated Mental Test 4 nebo MOTYB) mají sice dobrou senzitivitu, ale nízkou specificitu, takže je lze využívat opravdu jen k úvodnímu rozhodování. Obdobně dobrou službu může učinit také jednoduchá otázka (SQUID – Single Question to Identify Delirium – zdá se vám pacient více dezorientovaný či zmatený než jindy?). Například ale již 4AT test má jak dobrou senzitivitu, tak již i velmi dobrou specificitu(6). To potvrzují jiní autoři (De), kteří potvrdili i jeho validitu u jiných jazykových skupin.
Příčiny vzniku deliria
Příčiny deliria jsou různé a zpravidla multifaktoriální. Velmi často jeho rozvoj souvisí s akutním onemocněním nebo přichází v pooperačním období. Mezi rizikové situace pro vznik deliria patří operace proximálního femuru. Jedná se o velmi časté operační zákroky právě u pacientů vyššího věku. K rizikovým faktorům patří již existující kognitivní porucha, vysoký věk, život v instituci, srdeční selhání, rozsáhlý operační výkon, četné komorbidity a užívání opiátů(7). Bolest je však dalším z významných rizikových faktorů deliria v pooperačním období(8). Delirium je velmi častým stavem při hospitalizaci starších pacientů všeobecně a některé situace za hospitalizace samotné mohou působit jako precipitující faktory: jedná se zejména o zavedení permanentního katétru či jiný způsob omezení pohybu, polypragmazie (více než tři přidané léky a dále zejména léky s anticholinergním efektem), nízká hladina sodíku(9). Někteří autoři(10) vysloveně upozorňují na nebezpečí omezovacích prostředků jako faktoru precipitujícího vznik deliria a výrazně negativně ovlivňujícího celkovou prognózu pacienta. Významnou situací, které dosud nebyla věnována adekvátní pozornost, je delirium nasedající na demenci, ke kterému dochází u vysokého procenta pacientů s demencí, pokud jsou hospitalizováni. Pacienti s demencí tak představují většinu starších pacientů, u kterých se za hospitalizace rozvine delirium(11). Již samotná hospitalizace je u pacientů s demencí rizikovým faktorem deliria(12). Samostatné rizikové faktory za hospitalizace představuje přemísťování pacientů mezi odděleními, demence, delirium a pád v anamnéze a užívání inhibitorů protonové pumpy(13).
Kdy bychom tedy měli na riziko deliria myslet (podle „Think Delirium“ NHS Education for Scotland a Scottish Delirium Association a NICE guidelines Delirium prevention, diagnosis and management), ukazují souhrnně tabulky 1 a 2.
Table 1. Zvýšené riziko deliria 
Table 2. Indikátory pravděpodobného deliria 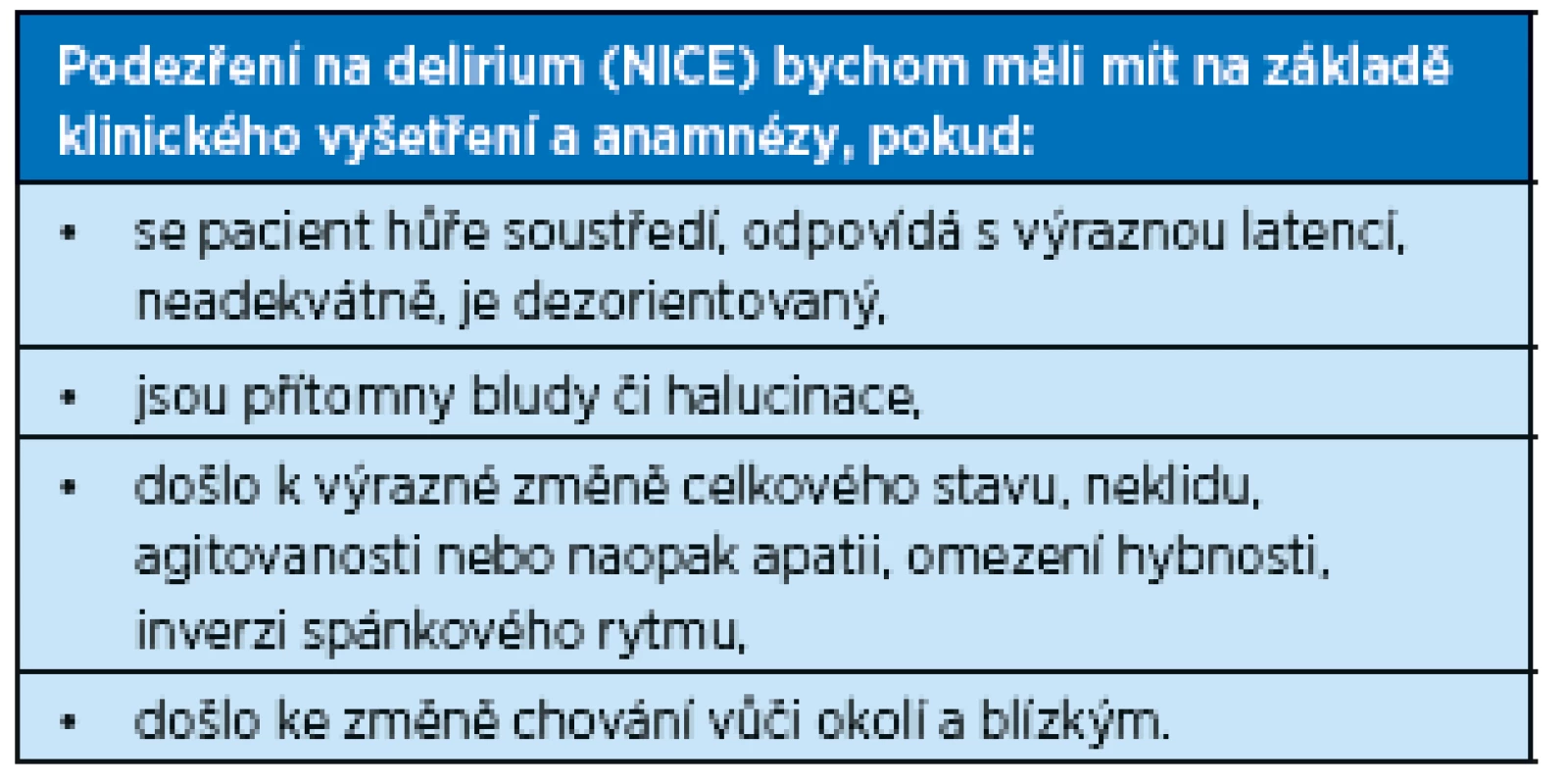
4AT
V těchto případech je vhodné stav pacienta skórovat nejlépe pomocí 4AT škály, a zejména pátrat po příčině deliria a bez prodlení řešit situace, které jsou závažné a zjevné (sepse, závažná infekce, hypoxie, srdeční selhání, hypoglykemie…), a pátrat po dalších možných příčinách (tab. 3).
Vyšetření pacienta
Při podezření na delirium provádíme tato vyšetření a opatření:
- pečlivá anamnéza s ohledem i na možnou změnu kognitivních funkcí, změny soběstačnosti, depresivitu,
- celkové klinické vyšetření, včetně orientačního vyšetření kognitivních funkcí, vzít v úvahu možnost retence moči, konstipace, bolest (škála bolesti), orientační neurologické vyšetření, stav smyslů,
- revize dosavadní medikace s ohledem na potenciálně rizikové léky (opiáty, benzodiazepiny, antipsychotika, spasmolytika, antiepileptika, antihistaminika, antihypertenziva – u hypotenze, kortikoidy, tricyklická antidepresiva, digoxin, antiparkinsonika…) – změny medikace je však třeba provádět pozvolna a postupně.
Z pomocných vyšetření se uplatňují:
- základní laboratoř (CRP, glykemie, minerály, krevní obraz, jaterní, renální funkce) včetně metabolismu kalcia a funkce štítné žlázy, saturace kyslíku,
- rtg hrudníku, EKG, případně mikrobiologické vyšetření tam, kde je relevantní,
- CT mozku (zejména v případě antikoagulační léčby).
Management deliria
Důležité je včasné a adekvátní zaléčení jak pravděpodobné příčiny deliria, tak komorbidit podle výsledků vyšetření. Vzhledem ke komplexnosti tohoto syndromu je nutné zvažovat také komplexní opatření, která zahrnují medicínské a ošetřovatelské postupy(15), ale také například poučení rodinných příslušníků(16). Používání antipsychotika jako prevence deliria u akutně nemocných pacientů nevykazuje žádné výhody, což je prokázáno v současné době již systematickým přehledem studií více než 10 tisíc probandů (Neufeld). Množí se důkazy o efektu nefarmakologických intervencí(11).
Doporučené postupy managementu deliria zohledňují jednotlivé domény (modifikováno podle NICE)
- Vytvořit terapeutický vztah a důvěru – s pacientem i jeho blízkými. Opakované poučení, vysvětlování a ujišťování („engage and explain“). Vstřícnost a srozumitelnost v komunikaci. Krátká, srozumitelná sdělení, v případě potřeby opakovaná.
- Vytvořit stabilní prostředí – zbytečně nepřesunovat, nestěhovat, neměnit prostředí, neprovádět výkony, které nejsou potřebné (vzhledem k akutnímu stavu a mohou být vykonány později, vážit mezi přínosem a zátěží pro pacienta).
- Podporovat orientaci:
- adekvátní osvětlení, signalizace, viditelné hodinya podobně,
- trvalý kontakt s pacientem, trvalé a trpělivé informování, šetrné orientování realitou, trpělivé zodpovídání jeho opakovaných dotazů,
- zavedení psychosociálních intervencí, co nejdříve je to možné a vhodné (čtení, reminiscence),
- kontakt s blízkými a jejich instruování k zapojení do výše uvedené strategie péče ke zvládnutí dezorientace a podpory kognitivních funkcí.
- Zajistit péči o vyměšování, prevenci zácpy.
- Věnovat pozornost možné hypoxii, srdečnímu selhání, hypoperfuzi mozku atd. – léčit jejich příčiny.
- Věnovat pozornost možné infekci a léčit ji, vyvarovat se permanentních katétrů, zajistit prevenci jiných infekcí.
- Vyvarovat se imobilizace:
- zajistit včasnou mobilizaci po operačním výkonu,
- poskytnout adekvátní pomůcky (chodítka, hole).
- Zajistit kontrolu bolesti:
- průběžná evaluace – škály bolesti včetně škál určených pro pacienty s demencí,
- aktivně se ptát na bolest,
- sledovat nonverbální projevy bolesti u pacientů s omezenou verbální komunikací,
- včasná a adekvátní léčba bolesti.
- Upravit medikaci (vyvarovat se rizikových léků viz výše). Pouze v případě nutnosti: zejména agitovanosti nezvládnutelné psychosociálními intervencemi krátkodobě antipsychotika (některá doporučení uvádějí haloperidol 0,5–1 mg, maximálně 2 mg denně, některá novější antipsychotika – doporučujeme postup podle zkušeností pracoviště), která však nelze volit u pacientů s Parkinsonovou nemocí či demencí s Lewyho tělísky.
- Zajistit adekvátní a dostatečnou výživu a hydrataci – asistence při jídle, pomoc při jídle a pití, sledování příjmu jídla a tekutin, vhodná forma a způsob podání. Pokud nejsou dostatečné, zvolit nejméně stresující imobilizující alternativu.
- Kompenzovat smyslové poruchy:
- zjistit stav zraku a sluchu,
- používat kompenzační pomůcky,
- zajistit funkčnost kompenzačních pomůcek (sluchadel, brýlí),
- vyšetřit uši a eventuálně odstranit cerumen.
- Podporovat přirozený rytmus spánku a jeho dostatek:
- vynechat ošetřovatelské a lékařské procedury v době spánku,
- podání medikace (pokud je to možné), aby co nejméně rušila rytmus spánku pacienta,
- světelný režim v době spánku a bdění,
- noční klid, pokud je to možné, redukce hluku.
Výše uvedená opatření neobsahují žádnou překvapující zásadu. Pro úspěšnou implementaci těchto (a eventuálně dalších potřebných opatření) je však zapotřebí spolupráce v rámci multidisciplinárního týmu, kdy je důležitá role lékaře, který rozhoduje o diagnostice příčin, diagnostických procedurách a terapeutických opatřeních, ale klíčová v managementu deliria je také role sestry, která by měla řídit ošetřovatelský proces tak, aby odpovídal komplexním potřebám pacientů s rizikem deliria a se syndromem deliria, pokud již k jeho rozvinutí došlo. Nezbytné je také zapojení rodinných příslušníků, tak aby nebyli rušivým, ale naopak terapeutickým prvkem. Důležitá je také adaptace prostředí (klid, světelný režim) a zajištění pomůcek, které pacienti potřebují. Celý tým musí dostatečně komunikovat, koordinovat jednotlivé činnosti a přijmout jednotnou strategii péče o pacienta vycházející z jeho potřeb. Při takovéto optimalizaci péče a péči zaměřené na pacienta může delirium odeznít za několik dnů, ale může přetrvávat i delší dobu, byť i v mitigované podobě (například přechodné kognitivní poruchy), až po několik týdnů.
doc. MUDr. Iva Holmerová, Ph.D.
Gerontologické centrum
Praha 8
doc. MUDr. Iva Holmerová, Ph.D.
e-mail: iva.holmerova@gerontocentrum.cz
Od roku 1992 působí jako ředitelka Gerontologického centra Praha 8. Je proděkankou Fakulty humanitních studií UK, od roku 2014 hostující profesorkou University of the West of Scotland. Ph.D. získala v sociální gerontologii, postgraduální specializaci ve veřejném zdravotnictví, všeobecném lékařství, geriatrii a medicíně dlouhodobé péče. V letech 2007–2008 byla členkou skupiny pro paliativní péči (Alzheimer Europe), od roku 2008 je členkou výboru Alzheimer Europe, od roku 2011 jeho místopředsedkyní, je zakladatelkou České alzheimerovské společnosti V letech 2007–2011 byla a od roku 2016 je předsedkyní České gerontologické a geriatrické společnosti ČLS JEP a členkou výboru IAGG. Také je členkou EUGMS. Od roku 2011 vede výzkumný tým Centra pro studium dlouhověkosti a dlouhodobé péče (CELLO) při FHS UK. Publikuje v oblasti problematiky demence, geriatrie, dlouhodobé péče a poskytování a organizace zdravotních a sociálních služeb pro seniory.
Sources
1. Inouye, SK, Westendrop, Rudi GJ, Saczynski, Jane S. Delirium in elderly people. The Lancet 2014; 383.9920 : 911–922.
2. Jorge-Ripper C, et al. Prognostic value of acute delirium recovery in older adults. Geriatrics & Gerontology International 2016.
3. Vasunilashorh SM, et al. Quantifying the Severity of a Delirium Episode Throughout Hospitalization: the Combined Importance of Intensity and Duration. Journal of general internal medicine 2016; 31.10.: 1164–1171.
4. Adamis D, et al. The utility of the clock drawing test in detection of delirium in elderly hospitalised patients. Aging & mental health 2016; 20.9 : 981–986.
5. Voyer P, et al. Assessment of inattention in the context of delirium screening: one size does not fit all!. International Psychogeriatrics 2016; 28(8): 1293–1301.
6. Hendry K, et al. Evaluation of delirium screening tools in geriatric medical inpatients: a diagnostic test accuracy study. Age and ageing 2016; 45(6): 832–837.
7. Yang, Y, et al. Risk factors for postoperative delirium following hip fracture repair in elderly patients: a systematic review and meta-analysis. Aging clinical and experimental research 2016; 1–12.
8. Xue P, et al. Incidence and risk factors of postoperative delirium in elderly patients undergoing transurethral resection of prostate: a prospective cohort study. Neuropsychiatric disease and treatment 2016; 12 : 137.
9. Tomlinson EJ, et al. Risk factors for incident delirium in an acute general medical setting: a retrospective case-control study. Journal of clinical nursing 2016.
10. Dharmarajan K, et al. Pathway from Delirium to Death: Potential In Hospital Mediators of Excess Mortality. Journal of the American Geriatrics Society 2016.
11. Kolanowski A, et al. Effect of Cognitively Stimulating Activities on Symptom Management of Delirium Superimposed on Dementia: A Randomized Controlled Trial. Journal of the American Geriatrics Society 2016; 64(12): 2424–2432.
12. Ford AH. Preventing delirium in dementia: Managing risk factors. Maturitas 2016; 92 : 35–40.
13. Otremba I, at al. Delirium in the geriatric unit: proton-pump inhibitors and other risk factors. Clinical interventions in aging 2016; 11 : 397.
14. Holmerová I, et al. Geriatrický pacient, geriatrická farmakoterapie a kvalita života. Prakt lékáren 2013; 9(2): 27–30.
15. Ettema RGA, et al. Nursing PREDOCS consultation prevents postoperative delirium, depression, pressure ulcers, infection. Journal of Advanced Nursing 2016; 72.Suppl. S1 : 47–47.
16. Bull J, Boaz L; Jermé M. Educating Family Caregivers for Older Adults About Delirium: A Systematic Review. Worldviews on Evidence-Based Nursing 2016; 13.3 : 232–240.
17. NICE: Delirium: prevention, diagnosis,diagnosis and management. Clinical guideline, published: 28 July 2010.
18. Neufeld KJ, et al. Antipsychotic Medication for Prevention and Treatment of Delirium in Hospitalized Adults: A Systematic Review and Meta-Analysis. Journal of the American Geriatrics Society 2016; 64(4): 705–714.
19. De J, et al. Validating the 4A‘s test in screening for delirium in a culturally diverse geriatric inpatient population. International Journal of Geriatric Psychiatry 2016.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2017 Issue 2-
All articles in this issue
- Aktivní přístup k akutně hospitalizovanému geriatrickému pacientovi jako prevence ztráty svalové hmoty a soběstačnosti
- Polyfarmacie a malnutrice ve stáří
- Delirium – nové poznatky a zkušenosti pro praxi
- Paliativní péče v zařízení následné péče (LDN)
- Mimovizuální účinky světla: chronobiologická fototerapie
- Porucha kognice není vždy demence
- Plicní nokardióza u geriatrické pacientky
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Delirium – nové poznatky a zkušenosti pro praxi
- Paliativní péče v zařízení následné péče (LDN)
- Plicní nokardióza u geriatrické pacientky
- Porucha kognice není vždy demence
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career