-
Medical journals
- Career
Cystické nádory pankreatu – aktuální souhrn
Authors: F. Čečka 1; B. Jon 1; R. Repák 2; Z. Šubrt 1,3; A. Ferko 1
Authors‘ workplace: Chirurgická klinika LF UK v Hradci Králové a FN Hradec Králové, Přednosta: prof. MUDr. Alexander Ferko, CSc. 1; II. interní klinika LF UK v Hradci Králové a FN Hradec Králové, Přednosta: prof. MUDr. Jaroslav Malý, CSc. 2; Univerzita obrany, Brno, Fakulta vojenského zdravotnictví, Hradec Králové, Katedra válečné chirurgie, Vedoucí katedry: doc. MUDr. Leo Klein, CSc. 3
Published in: Prakt. Lék. 2011; 91(7): 388-391
Category: Reviews
Overview
Cystické nádory pankreatu jsou definovány jako léze s převažující cystickou složkou. Jejich záchyt se v posledních letech zvyšuje, což může být dáno stoupající frekvencí zobrazovacích vyšetření. Hlavním klinickým problémem je jejich diferenciální diagnostika, která může být obtížná. V rámci diferenciální diagnostiky cystických procesů pankreatu je nutné odlišit
– zánětlivé léze,
– vrozené cystické útvary, a
– solidní maligní tumory s cystickou degenerací.
Ve skupině cystických nádorů je nutno rozlišit benigní, premaligní a maligní varianty.
Mezi nejčastější cystické nádory pankreatu se řadí
♦ intraduktální papilární mucinózní nádor (IPMN),
♦ serózní cystadenom (SCA), a
♦ mucinózní cystická neoplazie (MCN).
V tomto sdělení autoři popisují typické charakteristiky jednotlivých cystických tumorů pankreatu, zejména se soustřeďují na diagnostické metody, z nichž velký význam má endoskopická ultrasonografie.Klíčová slova:
cystické nádory pankreatu, endoskopická ultrasonografie, resekce pankreatu.Úvod
Jako cystické nádory pankreatu jsou označovány tumory pankreatu s převažující cystickou složkou. Jde o nádory méně časté, nicméně jejich záchyt se zvyšuje, což je mimo jiné dáno stoupající frekvencí zobrazovacích vyšetření a jejich vyšší kvalitou (1). Jejich symptomy jsou nespecifické a neurčité, zahrnují mírné bolesti v epigastriu, nauzeu, někdy zvracení. Asi v jedné třetině jsou asymptomatické a jsou zjištěny náhodně při zobrazovacím vyšetření prováděném z jiného důvodu. Hlavním klinickým problémem je jejich diferenciální diagnostika, která může být obtížná.
V rámci diferenciální diagnostiky cystických procesů pankreatu je nutné odlišit
- zánětlivé léze (pseudocysty, retenční cysty),
- vrozené cystické útvary (lymfoepiteliální cysty), a
- solidní tumory s cystickou degenerací (cystická forma duktálního adenokarcinomu a endokrinních nádorů, solidní pseudopapilární tumor).
Ve skupině cystických nádorů je nutno rozlišit benigní, premaligní a maligní varianty(2).
Mezi nejčastější cystické nádory pankreatu se řadí
- intraduktální papilární mucinózní nádor (IPMN),
- serózní cystadenom (SCA), a
- mucinózní cystická neoplazie (MCN).
Ostatní cystické nádory pankreatu jsou málo časté až raritní. Cílem tohoto sdělení je shrnout současné poznatky o cystických nádorech pankreatu pro snadnější orientaci v ordinaci praktického lékaře.
Intraduktální papilární mucinózní neoplazie (IPMN)
IPMN byl poprvé popsán v roce 1982 japonskými autory (3). O 20 let později byly případy IPMN publikovány se zvyšující se frekvencí (4, 5). Narůstající frekvence je způsobena tím, že dříve byly nádory chybně klasifikovány jako mucinózní cystické nádory nebo adenokarcinomy a také proto, že v současné době se častěji používá zobrazovacích metod (6).
IPMN patří do skupiny cystických nádorů pankreatu vycházejících z hlavního pankreatického vývodu nebo z jeho hlavních větví. IPMN se rozdělují na
- benigní,
- hraničně maligní,
- maligní neinvazivní, nebo
- maligní invazivní (6, 7).
Incidence IPMN se udává kolem 5 % všech nádorů pankreatu (8). Klinické symptomy jsou nespecifické, IPMN se většinou projeví bolestmi v epigastriu, někdy může být přítomen sekundární diabetes mellitus, ztráta hmotnosti, steatorea nebo i akutní pankreatitida. Obstrukční ikterus se objeví pouze asi u 20 % pacientů a zpravidla pouze u invazivní formy (8). Ve 20–30 % případů se jedná o náhodný asymptomatický nález (9, 10).
Z morfologického hlediska se IPMN rozdělují na
- typ vycházející z hlavního vývodu (main duct type), a
- typ vycházející z větví pankreatického vývodu (branch duct type).
V některých případech rozdělení na tyto dva typy není možné, a nádor se označuje jako smíšený (mixed type).
Rozdělení na typy je důležité z hlediska prognózy pacientů: typ vycházející z vedlejších vývodů má menší maligní potenciál než typ vycházející z hlavního vývodu. Frekvence maligního IPMN vycházejícího z vedlejších vývodů je asi 30%, IPMN vycházející z hlavního vývodu se vyskytuje v 60–70 % (10-12).
V diagnostice je zásadním vyšetření CT, kde se může zobrazit cystický útvar pankreatu a dilatace pankreatického vývodu (obrázek 1a, 1b).
Obr. 1a:.CT s kontrastní látkou i.v. ve venózní fázi. Maligní neinvazivní forma IPMN zasahující tělo a kaudu pankreatu. 
Obr. 1b. Peroperační fotografie stejné pacientky, provedena levostranná resekce pankreatu. 
Přesnější vyšetřovací metodou je ERCP a MRCP, které zobrazí dilatovaný pankreatický vývod s defekty v náplni. Pootevřená Vaterská papila s vytékajícím hlenem, tzv. „fish mouth”, je poměrně řídký nález na ERCP a je diagnostický pro IPMN. EUS zobrazí fokálně nebo difúzně dilatovaný pankreatický vývod, solidní porce léze a cysty obsahující hyperechogenní materiál (8, 10).
Odlišení IPMN z větví pankreatického vývodu od MCN je problematické a v některých případech nemožné, protože tyto dva nádory mají několik stejných charakteristik. Histologicky se IPMN a MCN může odlišit přítomností ovariálního stromatu u MCN. Navíc MCN zpravidla nekomunikuje s pankreatickým vývodem (13).
Main duct forma IPMN je jednoznačně indikována k resekci (10). Drobné nádory typu branch duct (pod 3 cm) sice nesou riziko malignizace, které je ale relativně malé (do 5 % ročně), proto je možné je sledovat a resekci indikovat až při progresi nálezu.
Pro nádory v hlavě pankreatu je doporučována parciální duodenopankreatektomie, pro nádory v těle a kaudě pankreatu je indikována levostranná resekce pankreatu, pro difúzní nádory celého pankreatu je doporučována totální duodenopankreatektomie.
Limitované resekce nebo enukleace nejsou metodou volby pro IPMN. Adjuvantní chemoradioterapie není indikována. Nicméně pacienti by měli být vedeni v pečlivé dispenzarizaci z důvodu časného záchytu případné recidivy onemocnění. Někdy může být recidiva lokalizována v pahýlu pankreatu a může být dále léčena dokončením totální duodenopankreatektomie (8).
Prognóza pacientů závisí zejména na invazivitě IPMN. Pětileté přežití u neinvazivních forem dosahuje 77 %, u invazivních forem IPMN je pouze 43 %. Dalším prognostickým faktorem je na pozitivita lymfatických uzlin: pokud jsou lymfatické uzliny v resekátu postiženy nádorem, je pětileté přežití nulové, zatímco při negativních uzlinách dosahuje až 85 % (10). Prognóza pacientů s invazivní formou IPMN je samozřejmě lepší než u pacientů s invazivním adenokarcinomem pankreatu (8, 10).
Serózní cystadenom (SCA)
SCA je benigní cystický nádor, který se skládá z množství malých cyst o velikosti 1–20 mm oddělených tenkými septy. Nejčastěji se vyskytuje mikrocystický typ SCA, méně často se může vyskytnout makrocystická varianta (14). Vyskytuje se rovnoměrně v celém parenchymu slinivky. Přechod serózního cystadenomu do maligního cystadenokarcinomu je extrémně vzácný (15).
SCA je častější u žen než u mužů. Jeho incidence je asi 1–2 % všech exokrinních nádorů pankreatu. Maximum výskytu je v šesté a sedmé dekádě věku.
Symptomy jsou nespecifické, nejčastěji se projeví bolestí v epigastriu nebo hmatnou rezistencí. V jedné třetině až jedné polovině případů se jedná o náhodný asymptomatický nález. Na CT se zobrazí lobulované ložisko v pankreatu s centrální hvězdicovitou jizvou a amorfní centrální kalcifikací (ty jsou častější u větších tumorů). Postkontrastně se sytí septa oddělující drobné cysty, a to zejména v pozdní fázi. Důležitým faktem je, že tumor nekomunikuje s pankreatických vývodem (obr. 2).
Image 1. CT s kontrastní látkou i.v. ve venózní fázi, lobulovaný útvar v kaudě pankreatu, jedná se o mikrocystický serózní cystadenom. 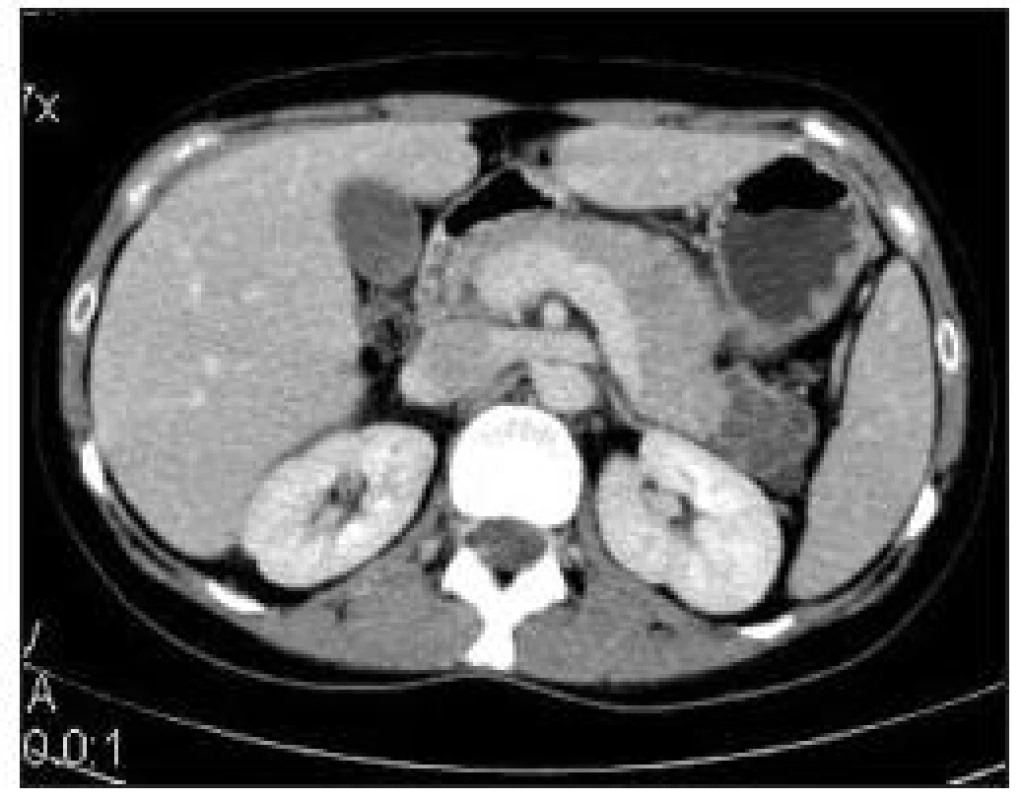
Multicentrická studie francouzských autorů sledovala 26 neoperovaných pacientů s SCA po 3 roky. Nebyla pozorována žádná progrese do malignity (16). Chirurgická léčba je indikována pouze u symptomatických lézí a u lézí větších než 4 cm (17). Pokud je to technicky možné, metodou volby je prostá enukleace. U malých asymptomatických lézí je možné postupovat konzervativně. Nicméně i v těchto případech je vhodná pečlivá dlouhodobá dispenzarizace.
Mucinózní cystický nádor (MCN)
MCN se vyskytuje ve formě
- cystadenomu,
- cystadenokarcinomu in situ, a
- invazivního cystadenokarcinomu.
Incidence MCN se udává mezi 2 a 5 % všech exokrinních nádorů pankreatu. Mucinózní cystadenom se nejčastěji nachází v těle a kaudě pankreatu u žen středního věku. Tento nádor se skládá z mnoha cyst různých rozměrů, což jej odlišuje od SCA.
Ve velké multicentrické studii byl průměrný věk pacientů s cystadenomem 50 let a pacientů s cystadenokarcinomem 65 let, statisticky byl prokázán signifikatní rozdíl (16). Zajímavé je, že až polovina cystadenokarcinomů je lokalizována v hlavě pankreatu, což není v korelaci s lokalizací benigního cystadenomu. Nicméně maligní transformaci cystadenomu na cystadenokarcinom lze předpokládat (16).
Symptomatologie mucinózního cystadenomu je identická s SCA. Až v jedné třetině případů může být asymptomatický. Pacienti s maligním cystadenokarcinomem mají symptomy podobné duktálnímu adenokarcinomu. Obstrukční ikterus se projeví u 25–54 % případů (18).
Na CT se zobrazí cystický tumor, který může být napojen na pankreatický vývod. Může obsahovat solidní složku, která se vyklenuje do lumen vývodu. Má vždy fibrózní silnou stěnu, někdy i kalcifikace ve stěně. Tumor obsahuje mucin, který je viskózní na rozdíl od obsahu serózních nádorů nebo pseudocyst. Velká multilokulární cysta, zvláště v těle a kaudě pankreatu by měla být vždy indikována k resekci a další vyšetřovací metody nejsou nutné. V případě nejasností nebo anamnézy akutní pankreatitidy je metodou volby EUS s punkcí a vyšetřením obsahu cysty, které odliší SCA nebo pseudocystu.
Léčba MCN je méně kontroverzní než léčba SCA. MCN jsou potenciálně maligní a k chirurgickému řešení indikujeme biopticky suspektní léze, které jsou větší než 2 cm a obsahují vysokou hladinu CEA v aspirátu. V případě mucinózního cystadenokarcinomu je indikována agresivní chirurgická resekce. Měl by být resekován primární nádor, a pokud jsou přítomny resekabilní metastázy, tak i metastázy (16). Prognóza u cystadenokarcinomu po resekci je výrazně lepší než u duktálního adenokarcinomu, naproti tomu prognóza neresekabilního cystadenokarcinomu je obdobná jako u neresekabilního duktálního adenokarcinomu (1).
Celkové pětileté přežití po chirurgické resekci u adenomu a karcinomu in situ se blíží 100 %, u invazivního karcinomu přesahuje 50 % (19).
Diskuze a závěr
Cystické nádory pankreatu jsou poměrně heterogenní skupinou nádorů, které mají různý maligní potenciál. Na prvním místě je důležité správně diagnostikovat jednotlivé typy nádorů a ze správné diagnózy následně určit adekvátní terapii.
Z cystických útvarů pankreatu jsou nejčastější pseudocysty, které představují 80 % všech cystických formací (obr. 3a, 3b). Nicméně pokud pacient v minulosti neprodělal pankreatitidu nebo úraz pankreatu, je diagnóza pseudocysty málo pravděpodobná. Kromě odběru anamnézy, fyzikálního vyšetření a laboratorních vyšetřovacích metod (zejména onkomarkery CEA a CA 72-4) mají ve vyšetřovacím procesu hlavní roli zobrazovací metody, které mohou správně určit typ nádoru. Z těchto zobrazovacích metod jsou nejdůležitější CT, MRCP a zejména endoskopická ultrasonografie (EUS) (20).
Obr. 3a. CT s kontrastní látkou i.v. ve venózní fázi. Pacient s anamnézou akutní pankreatitidy, v hlavě pankreatu se vytvořila pseudocysta o velikosti 78 mm, komunikující s hlavním pankreatickým vývodem. 
Obr. 3b. Kontrolní CT sodstupem 3 týdnů. Pseudocysta se zmenšila na 42 mm. 
EUS je vynikající modalita k morfologickému zhodnocení cystických lézí pankreatu, protože dokáže podrobně popsat strukturu stěny cysty, to je důležité při rozlišení maligních cystických lézí od benigních (20). Prakticky je vhodné k cílené biopsii indikovat všechny suspektní cystické útvary o velikosti nad 15–20 mm nebo ložiska s progresí velikosti v čase.
Endosonografické známky malignity jsou:
- solidní masa sousedící s cystickou formací,
- nepravidelnost stěny cysty,
- lymfadenopatie v okolí pankreatu,
- dilatace pankreatického vývodu.
Samotná EUS nemůže však maligní léze od benigních spolehlivě rozlišit (21). Aspirace tenkou jehlou pod EUS kontrolou (EUS-FNA) umožní odebrat materiál na cytologické vyšetření, obsah cysty na vyšetření onkomarkerů, zejména CEA a CA 72-4, a vyšetření amyláz v obsahu cysty. Cytologie samotná může být nediagnostická až v 50 % případů, a proto nemůže vždy spolehlivě odlišit SCA od MCN (16). Vyšší hladiny CEA a CA 72-4 v aspirátu svědčí spíše pro mucinózní léze (MCN). Hladina CEA a CA 72-4 nebývá zvýšená u benigních serózních cystických lézí (SCA) a u pseudocyst (20). Naopak vysoká hladina amyláz v obsahu cysty svědčí pro zánětlivou pseudocystu.
Incidence všech cystických nádorů pankreatu stoupá, jedním z hlavních důvodů je častější provádění zobrazovacích vyšetření. Nicméně incidence jednotlivých cystických tumorů dosud nebyla podrobně zpracována. Údaje z velkých center pro jednotlivé cystické nádory se značně liší a jsou pouze přibližná (22).
Závěrem je nutné zdůraznit, že při zjištění cystického nádoru pankreatu je důležité pacienta včas odeslat do specializovaného centra, které se diagnostikou a léčbou nádorů pankreatu zabývá a disponuje veškerými potřebnými metodami diagnostiky a léčby. Tam se dokončí diagnostický proces a provede adekvátní terapie.
Práce byla podpořena výzkumným záměrem Ministerstva zdravotnictví České republiky MZO 00179906.
MUDr. Filip Čečka, PhD.
Chirurgická klinika LF UK a FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
Sources
1. Garcea, G., Ong, S.L., Rajesh, A., et al. Cystic lesions of the pancreas. A diagnostic and management dilemma. Pancreatology 2008, 8(3), p. 236-251.
2. Lewandrowski, K.B., Southern, J.F., Pins, M.R., et al. Cyst fluid analysis in the differential diagnosis of pancreatic cysts. A comparison of pseudocysts, serous cystadenomas, mucinous cystic neoplasms, and mucinous cystadenocarcinoma. Ann. Surg. 1993, 217(1), p. 41-47.
3. Ohashi K, M.Y., Maruyama M. Four cases of mucin-producing cancer of the pancreas on specific findings of the papilla of Vater. Prog. Dig. Endoscopy 1982, 20, p. 348-351.
4. Sohn, T.A., Yeo, C.J., Cameron, J. L. et al. Intraductal papillary mucinous neoplasms of the pancreas: an increasingly recognized clinicopathologic entity. Ann. Surg. 2001, 234(3), p. 313-321.
5. Yamaguchi, K.,Tanaka, M. Intraductal papillary-mucinous tumor of the pancreas: a historical review of the nomenclature and recent controversy. Pancreas 2001, 23(1), p. 12-19.
6. Adsay, N. V. The “new kid on the block”: Intraductal papillary mucinous neoplasms of the pancreas: current concepts and controversies. Surgery 2003, 133(5), p. 459-463.
7. Hruban, R.H., Takaori, K., Klimstra, D.S., et al. An illustrated consensus on the classification of pancreatic intraepithelial neoplasia and intraductal papillary mucinous neoplasms. Am. J. Surg. Pathol. 2004, 28(8), p. 977-987.
8. Salvia, R., Fernandez-Del Castillo, C., Bassi, C. et al. Main-duct intraductal papillary mucinous neoplasms of the pancreas: clinical predictors of malignancy and long-term survival following resection. Ann. Surg. 2004, 239(5), p. 678-685.
9. Fernandez-Del Castillo, C., Targarona, J., Thayer, S.P. et al. Incidental pancreatic cysts: clinicopathologic characteristics and comparison with symptomatic patients. Arch. Surg. 2003, 138(4), p. 427-423.
10. Sohn, T.A., Yeo, C.J., Cameron, J.L. et al. Intraductal papillary mucinous neoplasms of the pancreas: an updated experience. Ann. Surg. 2004, 239(6), p. 788-797.
11. Kitagawa, Y., Unger, T.A., Taylor, S. et al. Mucus is a predictor of better prognosis and survival in patients with intraductal papillary mucinous tumor of the pancreas. J. Gastrointest. Surg. 2003, 7(1), p. 12-18.
12. Sugiyama, M., Izumisato, Y., Abe, N. et al. Predictive factors for malignancy in intraductal papillary-mucinous tumours of the pancreas. Br. J. Surg. 2003, 90(10), p. 1244-1249.
13. Balzano, G., Zerbi, A., Di Carlo, V. Intraductal papillary mucinous tumors of the pancreas: incidence, clinical findings and natural history. JOP 2005, 6(1 Suppl), p. 108-111.
14. Brugge, W.R. Cystic pancreatic lesions: can we diagnose them accurately what to look for? FNA marker molecular analysis resection, surveillance, or endoscopic treatment? Endoscopy 2006, 38(Suppl 1), p. S40-47.
15. Strobel, O., Z’graggen, K., Schmitz-Winnenthal, F.H. et al. Risk of malignancy in serous cystic neoplasms of the pancreas. Digestion 2003, 68(1), p. 24-33.
16. Le Borgne, J., De Calan, L., Partensky, C. and the French Surgical Association. Cystadenomas and cystadenocarcinomas of the pancreas: a multiinstitutional retrospective study of 398 cases. Ann. Surg. 1999, 230(2), p. 152-161.
17. Tseng, J.F. Management of serous cystadenoma of the pancreas. J. Gastrointest. Surg. 2008, 12(3), p. 408-410.
18. De Calan, L., Levard, H., Hennet, H., Fingerhut, A. Pancreatic cystadenoma and cystadenocarcinoma: diagnostic value of preoperative morphological investigations. Eur. J. Surg. 1995, 161(1), p. 35-40.
19. Suzuki, Y., Atomi, Y., Sugiyama, M. et al. Cystic neoplasm of the pancreas: a Japanese multiinstitutional study of intraductal papillary mucinous tumor and mucinous cystic tumor. Pancreas 2004, 28(3), p. 241-246.
20. Repák, R., Rejchrt, S., Bártová, J. et al. Endoscopic ultrasonography (EUS) and EUS-guided fine-needle aspiration with cyst fluid analysis in pancreatic cystic neoplasms. Hepatogastroenterology 2009, 56(91-92), p. 629-635.
21. Ahmad, N.A., Kochman, M.L., Lewis, J.D., Ginsberg, G.G. Can EUS alone differentiate between malignant and benign cystic lesions of the pancreas? Am. J. Gastroenterol. 2001, 96(12), p. 3295-3300.
22. Šálek C. Klasifikace a etiopatogeneze cystických tumorů pankreatu. Bulletin HPB, 2007, 15(1), p. 33-34.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2011 Issue 7-
All articles in this issue
- Cystické nádory pankreatu – aktuální souhrn
- Prenatální diagnostika nejčastějších chromozomálních aberací
- Měření postojů seniorů ke stáří
- Posuzování bolesti a ztížení společenského uplatnění dle vyhlášky č. 440/2001 Sb.
- Akutní endoskopické řešení krvácení do horní části gastrointestinálního traktu: zkušenosti jednadvaceti let
- Přetížení pečovatele z pohledu sester agentur domácí péče
- Ošetřovatelský výzkum a současné možnosti publikování jeho výsledků
- Lapatinib v léčbě pokročilého karcinomu prsu
- Nazální provokační test v diagnostice profesní rinitidy
-
Základy kognitivní, afektivní a sociální neurovědy
VII. Lhaní - Zdravotní rizika nadměrného příjmu fruktózy
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Cystické nádory pankreatu – aktuální souhrn
- Prenatální diagnostika nejčastějších chromozomálních aberací
- Akutní endoskopické řešení krvácení do horní části gastrointestinálního traktu: zkušenosti jednadvaceti let
- Zdravotní rizika nadměrného příjmu fruktózy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

