-
Medical journals
- Career
The role of pH impedance in patients with excessive supragastric belching
Authors: Prokopič M.; Ďuriček M.; Bánovčin P. jr.; Hyrdel R.
Authors‘ workplace: Interná klinika – gastroenterologická JLF UK a UN Martin
Published in: Gastroent Hepatol 2019; 73(4): 308-312
Category: Clinical and Experimental Gastroenterology: Original Article
doi: https://doi.org/10.14735/amgh2019308Overview
Background: Excessive supragastric belching is is a functional esophageal disorder defined by the Rome IV criteria as frequent, repetitive, and bothersome belching from the esophagus that is sufficiently severe to affect usual activities. Some patients experience up to several hundred episodes of belching per day, which negatively affects their quality of life. Diagnosis is based on 24 hour multichannel, intraluminal impedance pH monitoring (24-MII-pH), which allows the gaseous bolus in the esophagus to be accurately followed.
Patients and methods: A prospectively collected group of patients with excessive supragastric belching was retrospectively analyzed. Clinical characteristics, associated esophageal and non-esophageal symptoms, effect of treatment, and high-resolution manometry (HRM) and 24-MII-pH records were evaluated.
Results: During the study period, we identified eight patients with excessive supragastric belching. The most common esophageal symptoms were regurgitation and heartburn followed by dysphagia and non-cardiac chest pain. The majority of patients exhibited a motility disorder on HRM characterized by ineffective esophageal motility or the absent contractility. The number of belches ranged from 15 to 250 per hour during the day, with within normal range in most patients during the night. The acid exposure time was increased in three patients. The number of reflux episodes was in the normal range for most patients. Proton pump inhibitors, prokinetics, and antireflux surgery did not improve belching or quality of life.
Conclusion: Excessive supragastric belching is a functional disorder that can be diagnosed by 24-MII-pH monitoring based on clearly defined diagnostic criteria. Patients have refractory symptoms that significantly affect their quality of life and are resistant to conventional treatment. 24-MII-pH monitoring in conjunction with appropriate patient education significantly contributes to management of patients. At present, cognitive-behavioral therapy is the gold standard of treatment and leads to a significant improvement in quality of life.
Submitted: 15. 6. 2019
Accepted: 1. 8. 2019
Conflict of Interest: The authors declare that the article/ manuscript complies with ethical standards, patient anonymity has been respected, and states that they have no financial, advisory or other com mercial interests in relation to the subject matter.
Publication Ethics: The article/manuscript has not been published or is currently be ing submitted to another review.
The authors agree to publish their name and e-mail in the published article/manuscript.
Dedication: This study was supported by grant VEGA 1/0304/19. The Editorial Board declares that the manuscript met the ICMJE „uniform requirements“ for bio medical papers.
Keywords:
eructation – esophagus – manometry – electric impedance – esophageal motility disorders – gastroesophageal reflux
Úvod
Eruktácia je jav sprevádzajúci fyziologické i patologické procesy. U zdravých jedincov slúži k dekompresii žalúdka, a to najmä postprandiálne, kedy dochádza v dôsledku plynovej distenzie proximálnej časti žalúdka k tranzitórnej relaxácii dolného a následne aj horného pažerákového zvierača. Tento typ eruktácie označujeme ako gastrická eruktácia [1].
Nadmerná supragastrická eruktácia je funkčná porucha definovaná Rímskymi kritériami IV ako pretrvávajúca, nadmerná a opakujúca sa eruktácia z pažeráka obťažujúca pacienta v bežných činnostiach. Tieto kritéria musia byť splnené min. v posledných 3 mesiacoch s nástupom symptómov min. 6 mesiacov pred stanovením diagnózy [2]. Nadmerná supragastrická eruktácia sa popísala u 3,4 % pacientov referovaných do terciárneho pracoviska pre symptomatiku horného tráviaceho traktu [3]. U niektorých pacientov sa vyskytuje až v stovkách epizód za deň, a má preto výrazne negatívny vplyv na kvalitu ich života.
Monitorovanie 24hod multikanálovej intraluminálnej impedancie s pH-metriou (24-MII-pH) umožňuje sledovanie orálnej či aborálnej pasáže tekutín a vzduchu v pažeráku a následnú identifikáciu supragastrickej a gastrickej eruktácie so zaznamenaním počtu epizód a vďaka pH sonde tiež počtu kyslých refluxných epizód, celkový čas expozície pažerákovej sliznice žalúdočnej kyseline (AET – acid exposure time) a asociáciu medzi eruktáciou a refluxom, resp. eruktáciou a symptómom u týchto pacientov [3–5].
Vo väčšine prípadov sa supragastrická eruktácia vyskytuje v spojitosti s inými príznakmi, medzi ktoré patria v prvom rade klasické refluxové symptómy ako pyróza či regurgitácia, no tiež dysfágia a nadmerné nafukovanie [3]. Častá je asociácia s rumináciou, globusom či hypomotilitou pažeráka, ktorá sa vyskytuje prevažne u pacientov s najťažšími formami supragastrickej eruktácie [3,6].
Nadmerná supragastrická eruktácia sa považuje za behaviorálnu poruchu psychogénnej príčiny, čo potvrdzuje aj vymiznutie príznakov pri rozprávaní a v spánku. Posledné výsledky dokazujú efekt kognitívno-behaviorálnej terapie, po ktorej dochádza k redukcii počtu epizód supragastrickej eruktácie a k zlepšeniu kvality života pacientov [7].
Táto práca predstavuje súbor pacientov s nadmernou supragastrickou eruktáciou zachytených na terciárnom pracovisku. Venujeme sa v nej rozboru parametrov hodnotených monitorovaním manometrie s vysokým rozlíšením (HRM – high-resolution manometry) a 24h MII-pH s cieľom zdôrazniť prínos týchto diagnostických metód u pacientov s nadmernou eruktáciou.
Súbor pacientov a metódy
Pacienti
Prospektívny zber pacientov s následnou retrospektívnou analýzou sa uskutočnil od júna 2016 do júna 2019. Súbor sa skladá z pacientov vyšetrených na Internej klinike – gastroenterologickej a JLF UK a UN Martin pre refraktérne symptómy horného gastrointestinálneho traktu. Všetci pacienti absolvovali HRM a 24-MII-pH (s podpísaním informovaného súhlasu), na základe čoho sa stanovila diagnóza nadmernej supragastrickej eruktácie.
Diagnostika
Manometrické vyšetrenie a 24h-MII-pH monitoring sa uskutočnili po nočnom hladovaní a min. 7 dní od posledného užitia inhibítorov protónovej pumpy (IPP) alebo prokinetík. Na manometrické vyšetrenie sme používali ManoScanTM ESO HRM system (Given Imaging). 24-MII-pH monitoring sa zaznamenával pomocou záznamníku DigiTrapperTM pH-Z Testing System a kombinovaného pH/impedančného katétra VersaFlexTM s 2 pH senzormi a 8 prstencovými elektródami zaznamenávajúcimi impedanciu v 6 segmentoch a to od 3 do 17 cm nad dolným pažerákovým zvieračom. Katéter bol transnazálne zavedený tak, aby bola pH sonda umiestnená 5 cm nad dolným pažerákovým zvieračom. Následne sme nálezy vizuálne analyzovali pomocou software AccuView pH-Z version 5.2 (Given Imaging) [8]. Za supragastrickú eruktáciu sme v impedančnom obraze považovali náhly vzostup impedancie (> 1 000 Ω) v aborálnom smere s následným rýchlym vzostupom impedancie v orálnom smere [5]. Počet epizód supragastrickej eruktácie považovaný za patologický je 13 epizód za deň [3]. V našom súbore pacientov sme sledovali priemerný počet epizód eruktácie za hod (mimo spánku), počet kyslých refluxov a AET pažerákovej sliznice. Ide o čas, ktorý pH metrický senzor (umiestnený vo výške 5 cm nad dolným pažerákovým zvieračom) strávi v prostredí s pH < 4, a to počas 24 hod. Nálezy boli následne manuálne vyhodnotené. Z klinických charakteristík získaných anamnesticky sme zhodnotili predominantné symptómy a efektivitu dovtedajšej liečby.
Výsledky
Charakteristika pacientov
V sledovanom období sme zaznamenali 8 pacientov s nadmernou supragastrickou eruktáciou, z ktorých 7 bolo ženského a 1 mužského pohlavia. Priemerný vek bol 51 rokov s rozmedzím 26–70 rokov. Z pridružených ochorení bola u 2 pacientiek prítomná funkčná dyspepsia, u 1 pacientky syndróm dráždivého čreva a u 1 pacientky rekurentná depresia.
Symptomatológia
Nadmerná eruktácia bola hlavným obťažujúcim symptómom u všetkých pacientov. Z pažerákových symptómov boli v našom súbore najčastejšími prejavmi pyróza a regurgitácia u 4 pacientov a dysfágia u 3 pacientov, u 1 pacienta sa vyskytla odynofágia a pocit stagnácie potravy v pažeráku. Najčastejšími mimopažerákovými symptómami vyskytujúcimi sa u polovice pacientov z nášho súboru boli retrosternálna bolesť a strata hmotnosti a to 10–20 kg v období kratšiom ako 6 mesiacov. Medzi menej časté príznaky v našom súbore patrilo nafukovanie, zápcha, abdominálne kŕče a suchý kašeľ.
Dovtedajšia liečba
Najčastejšie užívanou liečbou v rámci predchádzajúceho manažmentu u pa-cientov v našom súbore boli IPP, ktoré však ani u jedného z pacientov neviedli k zlepšeniu symptómov. Častou alternatívou boli prokinetiká (itoprid, metoklopramid, domperidon), ktoré viedli k čiastočnej úprave stavu v zmysle zlepšenia vyprázdňovania žalúdka u 2 pacientov, zároveň však bez efektu na nadmernú eruktáciu. U 1 pacientky bola pre závažný gastroezofágový reflux (GERD – gastroesophageal reflux disease) a veľkú hiátovú herniu vykonaná Nissenova fundoplikácia, ktorá však nemala významnejší efekt na kvalitu života.
Manometrické nálezy
Iba u 1 pacientky bola v manometrickom náleze prítomná normálna motilita pažeráka. U zvyšných 7 pacientov bola zaznamenaná porucha motility, a to vo forme neefektívnej pažerákovej motility u 4 pacientov až absentujúcej kontraktility u 3 pacientov.
Impedančné a pH-metrické nálezy
Sledovali sme počet epizód eruktácie, AET pažerákovej sliznice a množstvo kyslých refluxov. Počet epizód eruktácie bol variabilný, a to ako počas dňa hodinu od hodiny, tak aj pri porovnaní dňa a noci. Počas dňa sa pohyboval od 15 do 250 epizód eruktácie za hod (viac ako 13 epizód za 24 hod je považovaných za nadmernú eruktáciu), v noci sa eruktácia nevyskytovala ani u jedného zo sledovaných pacientov. Hodnoty AET boli v rozmedzí 0,1–14 %. U 4 pacientov sme zaznamenali normálne hodnoty (do 4 %), u 1 pacientky bola hodnota AET 4,9 %, a teda zodpovedala tzv. šedej zóne (4–6 %) a u 3 pacientiek bola hodnota jednoznačne vysoká (nad 6 %). Počet refluxných epizód bol 7–86/deň (priemer 33,8).
Diskusia
Nadmerná supragastrická eruktácia je funkčná porucha, ktorú na podklade jasne definovaných kritérií môžeme pomerne jednoznačne diagnostikovať za pomoci 24-MII-pH monitoringu. Dochádza pri nej k nasatiu alebo vtlačeniu vzduchu z úst do pažeráka a následnému rýchlemu vypudeniu vzduchu orálnym smerom bez dosiahnutia žalúdka (obr. 1) [5]. V Rímskych kritériách IV funkčných porúch tráviaceho traktu pojem supragastrická (a gastrická) eruktácia nahradil staršie označenie aerofágia. V našom súbore sme zachytili za sledované obdobie osem pacientov so supragastrickou eruktáciou. Ide o diagnózu, na ktorú lekár primárne nemyslí pri snahe vylúčiť morfologické ochorenie, čo vedie k vzniku skupiny pacientov s refrakternými ťažkosťami v podobe nadmernej eruktácie a s ňou asociovaných symptómov nereagujúcich na konvenčnú liečbu. V dôsledku toho pacienti často striedajú lekárov, čo vedie k opakovaným vyšetreniam s negatívnymi nálezmi a k zhoršujúcej sa kvalite života.
1. Epizóda supragastrickej eruktácie počas monitoringu 24hod multikanálovej intraluminálnej impedancie s pH-metriou (AccuView). Šípky naznačujú smer vzostupu impedancie.
Fig. 1. Episode of supragastric belch on 24-hour multichannel, intraluminal impedance-pH monitoring (Accu- View). Arrows indicate direction of impedance rise.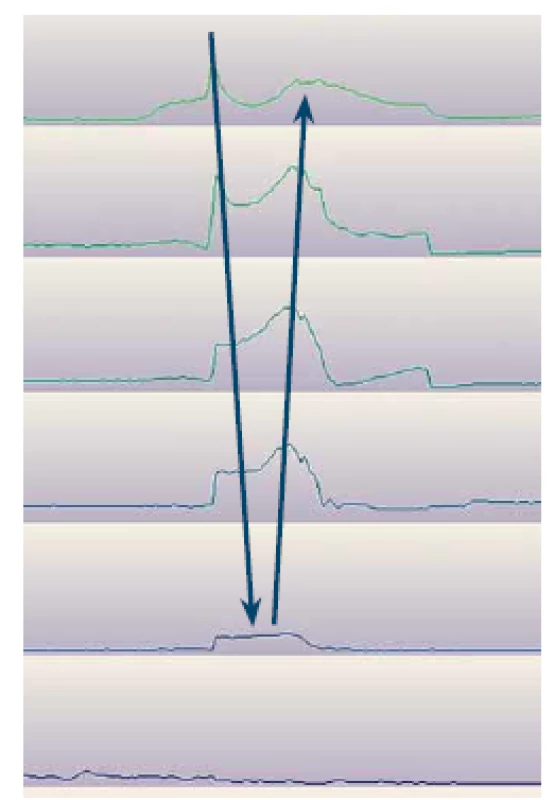
Ochorenie býva asociované s GERD, často je však za GERD aj zameniteľné pre symptomatickú podobnosť. Pyróza a regurgitácia sa podľa najväčšej štúdie uskutočnenej na kohorte 100 pacientov so supragastrickou eruktáciou vyskytujú až v 95 % prípadoch a nafukovanie až u 50 % pacientov [3]. V našom súbore bola pyróza prítomná u polovice pacientov rovnako ako regurgitácia, ktoré spolu s retrosternálnou bolesťou a obťažujúcou nadmernou a opakujúcou sa eruktáciou v klinickom obraze jednoznačne dominovali. Naše nálezy dopĺňajú obraz variabilnej symptomatiky u týchto pacientov a upozorňujú na to, že aj nadmerná eruktácia môže byť v určitých prípadoch príčinou dysfágie. Prevalencia váhového úbytku v našom súbore je vyššia než v iných prácach. Vzhľadom na to, že vo väčších kohortách nebola dominujúcim príznakom, sme opatrní v nadinterpretácii týchto výsledkov. Nemožno vylúčiť, že hmotnostný úbytok bol prejavom asociovaných funkčných ochorení tráviaceho traktu.
Poruchy motility pažeráka (obr. 2) sa vyskytujú až u 44 % pacientov so supragastrickou eruktáciou [3]. V našom súbore bol tento nález percentuálne výrazne vyšší, čo môže byť podmienené veľkosťou súboru. U pacientov so supragastrickou eruktáciou asociovanou s poruchou motility sa popisuje výraznejšia symptomatika, signifikantne vyšší počet epizód eruktácie a vyšší AET pažerákovej sliznice [3]. V našom súbore pacientka s neefektívnou kontraktilitou mala zároveň najvýraznejšie symptómy a tiež najvyššiu hodnotu AET.
2. Záznam z manometrie pažeráka s vysokým rozlíšením. A – normálna motilita, B – neefektívna motilita, C – absentujúca kontraktilita.
Fig. 2. High resolution manometry tracing. A – normal motility, B – ineff ective motility, C – absent contractility.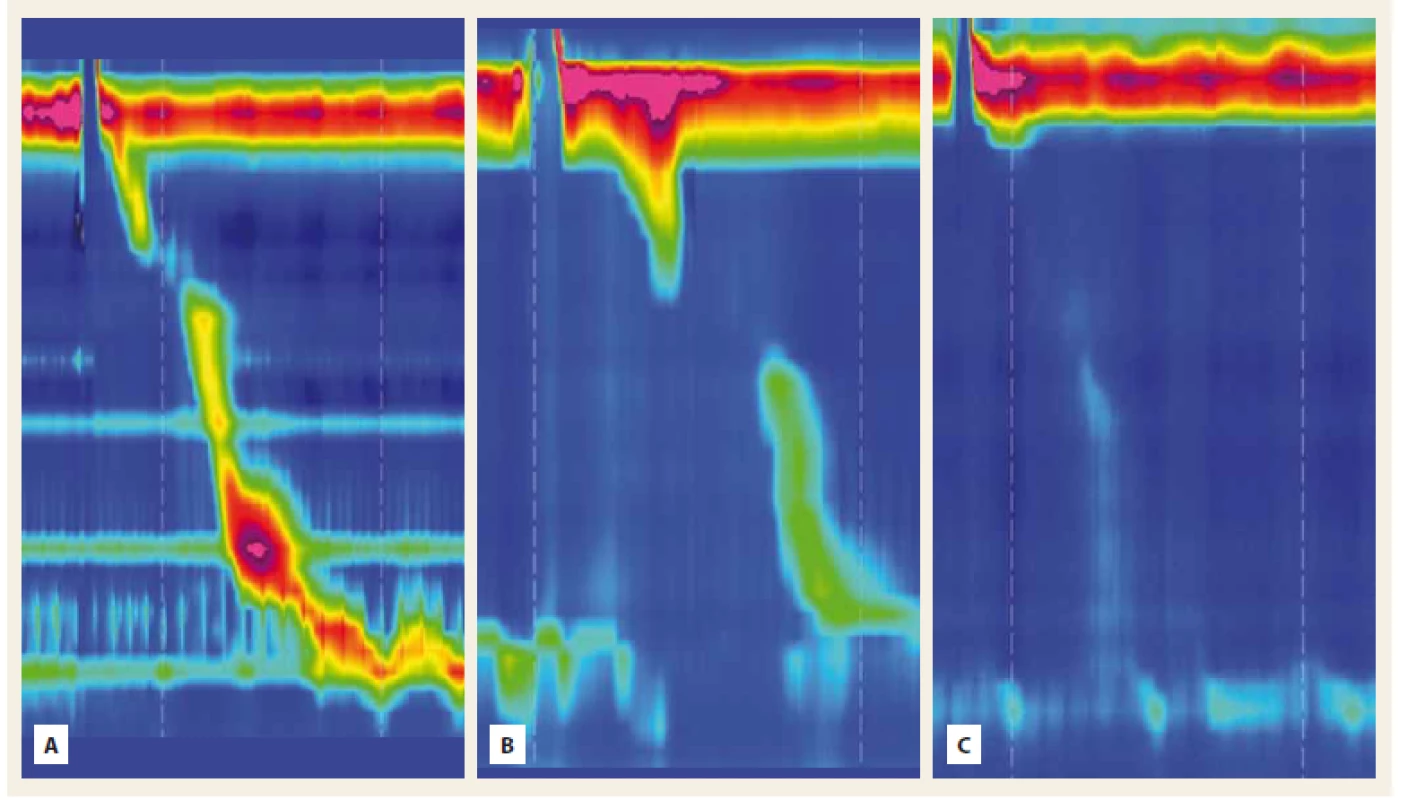
U viac než polovice našich pacientov bol AET v norme alebo mierne zvýšený, no nie patologický. Aj to je jeden z faktorov súvisiacich s neúčinnosťou IPP u týchto pacientov. Zároveň však treba poznamenať, že IPP nemajú výraznejší efekt ani u pacientov s patologickým AET, rovnako ako prokinetiká, čo sa potvrdilo aj naším pozorovaním. Pre častú koincidenciu s GERD môže dochádzať u pacientov s nadmernou supragastrickou eruktáciou k nevhodnému vyhodnoteniu manažmentu a k odporučeniu antirefluxnej operácie, ktorá často nemusí viesť k predpokladanému efektu. Napriek tomu, že niektoré štúdie popisujú pokles s refluxom asociovaných epizód eruktácie u pacientov po absolvovaní antirefluxnej operácie [9,10], u pacientky v našom súbore sme zaznamenali AET s patologickými hodnotami, s vysokým počtom epizód eruktácie počas dňa a s výrazne negatívnym efektom na kvalitu života.
Z medikamentóznej liečby sa dokázal efekt baklofenu, analógu gama-aminomaslovej kyseliny, ktorý zvýšením bazálneho tlaku dolného pažerákového zvierača znižuje množstvo jeho relaxácií [11]. Synergický efekt sa pozoroval pri kombinácii s pregabalínom [12]. Pregabalín, rovnako ako baklofen však môžu mať výrazný sedatívny účinok a spôsobovať rôzne nežiadúce účinky na úrovni centrálnej a autonómnej nervovej sústavy. Odporúčanou, no v našom regióne horšie dostupnou je kognitívno-behaviorálna liečba, ktorá spolu s psychoedukáciou predstavuje najúčinnejšiu metódu liečby supragastrickej eruktácie. Psychoedukácia (kognitívna zložka liečby) spočíva vo vysvetlení príčiny eruktácie, upozornení, že supragastrická eruktáciou nevedie k vymiznutiu pyrózy a nedochádza pri nej k dekompresii žalúdka, a tiež v identifikovaní varovných príznakov (tlak v pažeráku alebo nad bránicou), ktoré eruktácii predchádzajú, a zamedziť tak jej následnému vyvolaniu formou dychového cvičenia [13]. Behaviorálna zložka pozostáva z opakovaného nácviku abdominálneho dýchania z pootvorených úst s polohou jazyka za horným zuboradím, čo vedie k potlačeniu vzniku supragastrickej eruktácie. Až u polovice pacientov sa po absolvovaní kognitívno-behaviorálnej terapie popísala signifikantná redukcia počtu epizód eruktácie (116 pred liečbou vs. 45 po liečbe), redukcia AET (9,1 % pred liečbou vs. 6 % po liečbe) a výrazné zlepšenie kvality života, a to najmä na sociálnej úrovni [7]. Tieto výsledky potvrdzujú behaviorálnu príčinu ochorenia, čo je zrejmé aj z negatívneho vplyvu stresu a rozrušenia na počet epizód eruktácie (zvýraznenie eruktácie) a naopak vymiznutia eruktácie počas spánku, čo sme pozorovali aj u našich pacientov [14,15]. Z nášho súboru sme okrem prvej zachytenej pacientky všetkým odporučili medikamentóznu liečbu baklofenom a psychologickú konzultáciu s kognitívno-behaviorálnou liečbou.
Limitáciou našej štúdie je nízky počet pacientov v súbore a retrospektívny charakter vyhodnocovania dát. Navyše, ťažkosti sme zisťovali anamnestickým dotazovaním, nepoužili sme štandardizované dotazníky na hodnotenie refluxných, dysfagických či dyspeptických ťažkostí. Zároveň absentuje aj prospektívne sledovanie stavu pacientov a efektu nami odporúčanej terapie.
Doručené: 15. 6. 2019
Prijaté: 1. 8. 2019
MUDr. Martin Ďuriček, PhD.
Interná klinika – gastroenterologická
JLF UK a UN Martin
Kollárova 2
036 59 Martin
Konflikt záujmov: Autori deklarujú, že text článku zodpovedá etickým štandardom, bola dodržaná anonymita pacientov a vyhlasujú, že v súvislosti s predmetom článku nemajú finančné, poradenské ani iné komerčné záujmy.
Publikačná etika: Príspevok nebol doteraz publikovaný ani nie je v súčasnosti zaslaný do iného časopisu na posúdenie.
Autori súhlasí s uverejnením svojho mena a e-mailového kontaktu v publikovanom texte.
Dedikácia: Táto štúdia bola podporená grantom VEGA 1/ 0304/ 19.
Redakčná rada potvrdzuje, že rukopis práce splnil ICMJE kritériá pre publikácie zasielané do bio medicínskych časopisov.
Sources
1. Wyman JB, Dent J, Heddle R et al. Control of belching by the lower oesophageal sphincter. Gut 1990; 31 (6): 639–646. doi: 10.1136/gut.31.6.639.
2. Stanghellini V, Chan FK, Hasler WL et al. Gastroduodenal disorders. Gastroenterology 2016; 150 (6): 1380–1392. doi: 10.1053/j.gastro.2016.02.011.
3. Koukias N, Woodland P, Yazaki E et al. Supragastric belching: prevalence and association with gastroesophageal reflux disease and esophageal hypomotility. J Neurogastroenterol Motil 2015; 21 (3): 398–403. doi: 10.5056/jnm15002.
4. Hobbs P, Gyawali CP. The role of esophageal pH-impedance testing in clinical practice. Curr Opin Gastroenterol 2018; 34 (4): 249–257. doi: 10.1097/MOG.0000000000000441.
5. Bredenoord AJ, Weusten BL, Sifrim D et al. Aerophagia, gastric, and supragastric belching: a study using intraluminal electrical impedance monitoring. Gut 2004; 53 (11): 1561–1565. doi: 10.1136/gut.2004.042945.
6. Ooi JL, Vardar R, Sifrim D. Supragastric belching. Curr Opin Gastroenterol 2016; 32 (4): 302–309. doi: 10.1097/MOG.0000000000000276.
7. Glasinovic E, Wynter E, Arguero J et al. Treatment of supragastric belching with cognitive behavioral therapy improves quality of life and reduces acid gastroesophageal reflux. Am J Gastroenterol 2018; 113 (4): 539–547. doi: 10.1038/ajg.2018.15.
8. Duricek M, Banovcin P, Halickova T et al. Acid-ic pharyngeal reflux does not correlate with symptoms and laryngeal injury attributed to laryngopharyngeal reflux. Dig Dis Sci 2019; 64 (5): 1270–1280. doi: 10.1007/s10620-018-53 72-1.
9. Broeders JA, Bredenoord AJ, Hazebroek EJ et al. Effects of anti-reflux surgery on weakly acidic reflux and belching. Gut 2011; 60 (4): 435–441. doi: 10.1136/gut.2010.224824.
10. Kessing BF, Broeders JA, Vinke N et al. Gas-related symptoms after antireflux surgery. Surg Endosc 2013; 27 (10): 3739–3747. doi: 10.1007/s00464-013-2959-7.
11. Blondeau K, Boecxstaens V, Rommel N et al. Baclofen improves symptoms and reduces postprandial flow events in patients with rumination and supragastric belching. Clin Gastroenterol Hepatol 2012; 10 (4): 379–384. doi: 10.1016/j.cgh.2011.10.042.
12. Kunte H, Kronenberg G, Fink K et al. Successful treatment of excessive supragastric belching by combination of pregabalin and baclofen. Psychiatry Clin Neurosci 2015; 69 (2): 124–125. doi: 10.1111/pcn.12223.
13. Riehl ME, Kinsinger S, Kahrilas PJ et al. Role of a health psychologist in the management of functional esophageal complaints. Dis Esophagus 2015; 28 (5): 428–436. doi: 10.1111/dote.12219.
14. Karamanolis G, Triantafyllou K, Tsiamoulos Z et al. Effect of sleep on excessive belching: a 24-hour impedance-pH study. J Clin Gastroenterol 2010; 44 (5): 332–334. doi: 10.1097/MCG.0b013e3181bd885e.
15. Bredenoord AJ. Management of belching, hiccups, and aerophagia. Clin Gastroenterol Hepatol 2013; 11 (1): 6–12. doi: 10.1016/j.cgh.2012.09.006.
Labels
Paediatric gastroenterology Gastroenterology and hepatology Surgery
Article was published inGastroenterology and Hepatology
2019 Issue 4-
All articles in this issue
- Clinical and experimental gastroenterology
- Evolution of insulin resistance after liver transplantation – a prospective study
- The role of pH impedance in patients with excessive supragastric belching
- Imaging activity in nerves that mediate pain from gastrointestinal organs
- Does proton pump inhibitors treatment affect the risk of gastrointestinal bleeding in patients on novel antithrombotic therapy?
- New oral anticoagulants and upper gastrointestinal bleeding
- Insulinoma as a cause of severe hypoglycemia in a patient with neurological symptoms
- Dysphagia as a symptom of an adverse effect of anticoagulant therapy
- Unusual manifestation of tuberculosis in an ulcerative colitis patient treated with infliximab
- Part 4 – Mortality and life expectancy in IBD patients
- Dvě dekády endoskopické léčby časného karcinomu žaludku v České republice perspektivou kongresu IGCC 2019
- Tofacitinib – the fi rst JAK inhibitor in the treatment of ulcerative colitis. Beginning of the therapeutic era of „small molecules“ in infl ammatory bowel disease?
- Memory B lymphocytes in peripheral blood in coeliac disease – a pilot study
- Cystic fibrosis and exocrine pancreatic insufficiency
- Gastroenterology and Hepatology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Insulinoma as a cause of severe hypoglycemia in a patient with neurological symptoms
- Part 4 – Mortality and life expectancy in IBD patients
- New oral anticoagulants and upper gastrointestinal bleeding
- Dysphagia as a symptom of an adverse effect of anticoagulant therapy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

