-
Medical journals
- Career
Komplikácie infrainguinálnych revaskularizačných výkonov u pacientov v geriatrickom veku
Authors: P. Šeliga; J. Vaško; P. Kováč; M. Šimko 1
Authors‘ workplace: Oddelenie cievnej chirurgie FNsP J. A. Reimana, Prešov, Slovenská republika ; Oddelenie rádiodiagnostiky FNsP J. A. Reimana, Prešov, Slovenská republika 1
Published in: Kardiol Rev Int Med 2012, 14(1): 31-35
Overview
Cieľ:
Autori v práci analyzujú pacientov v geriatrickom veku s komplikáciami po chirurgickom infrainguinálnom revaskularizačnom výkone. Hodnotia skúsenosti pracoviska s liečbou týchto komplikácií.Metóda:
Retrospektívna analýza pacientov hospitalizovaných v rokoch 2003–2008 na Oddelení cievnej chirurgie FNsP J. A. Reimana s komplikáciou po chirurgickom infrainguinálnom revaskularizačnom výkone. V sledovanom období sme vykonali 251 infrainguinálnych revaskularizácií u 209 pacientov s vekom nad 70 rokov. Pooperačné komplikácie u týchto pacientov rozdelili na celkové, lokálne cievne a lokálne necievne.Výsledky:
Z celkových komplikácií zaznamenali kardiálne komplikácie u 21 pacientov (8,37 %), respiračné komplikácie u 8 pacientov (3,19 %), neurologické komplikácie u 2 pacientov (0,80 %), hemokoagulačné komplikácie u 21 pacientov (8,37 %) a akútne renálne zlyhanie u 2 pacientov (0,80 %). Z lokálnych cievnych komplikácií v sledovanom období sa vyskytla trombóza rekonštrukcie v 33 prípadoch (13,15 %), infekcia rekonštrukcie v 7 prípadoch (2,79 %), pseudoaneuryzma v anastomóze v 1 prípade (0,40 %), krvácanie v 12 prípadoch (4,78 %), zlyhávajúca rekonštrukcia v 6 prípadoch (2,39 %) a hĺbková žilová trombóza v 1 prípade (0,40 %). Z lokálnych necievnych komplikácií infrainguinálnych revaskularizačných výkonov sa vyskytli lymfokély a lymfatické fistuly v 4 prípadoch (1,59 %), pooperačný edém končatiny v 22 prípadoch (8,76 %), kompartment syndróm v 3 prípadoch (1,20 %) a ischemická neuropatia v 2 prípadoch (0,80 %).Záver:
Revaskularizačné výkony u geriatrických pacientov s akútnymi aj chronickými uzávermi tepien dolných končatín sú plne indikované. Infrainguinálne revaskularizácie majú uspokojivú dlhodobú priechodnosť, záchranu končatiny a funkčné výsledky. Vysoký vek pacienta nie je kontraindikáciou revaskularizačného výkonu.Kľúčové slová:
infrainguinálne revaskularizácie – geriatrický vek – komplikácieÚvod
Infrainguinálne revaskularizačné výkony pre akútnu a chronickú končatinovú ischémiu u pacientov v geriatrickom veku majú vyššie percento komplikácií v porovnaní s mladšími pacientmi [1].
Komplikácie chirurgických infrainguinálnych revaskularizačných výkonov u pacientov geriatrickom veku podľa lokalizácie rozdeľujeme na celkové a lokálne. Lokálne komplikácie delíme na lokálne cievne komplikácie a lokálne necievne komplikácie [2].
Medzi celkové patria komplikácie kardiálne, respiračné, renálne, neurologické a hemokoagulačné.
K lokálnym cievnym komplikáciám zaraďujeme trombózu rekonštrukcie, infekčné komplikácie (obr. 1–3), pseudoaneuryzmu v anastomóze (obr. 5), krvácanie, zlyhávajúcu rekonštrukciu (obr. 4), myointimálnu proliferáciu a hĺbkovú žilovú trombózu.
Image 1. Infekcia a dehiscencia operačných rán 1 mesiac po implantácii femoropopliteálneho distálneho bypasu s autológnou reverznou vena saphena magna na ľavej dolnej končatine. 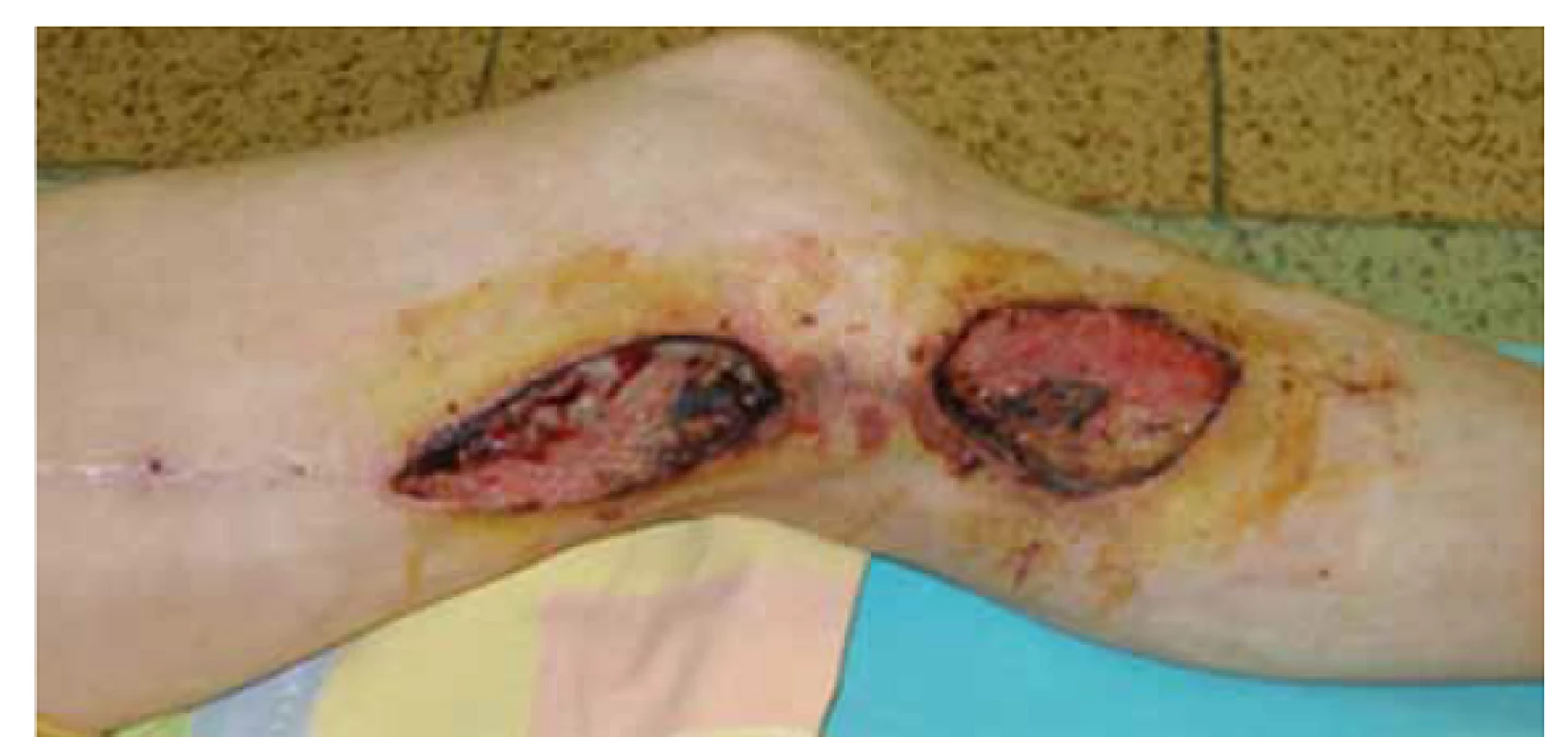
Obnažený priechodný bypas v operačnej rane nad kolenom. (Fotodokumentácia z materiálu Oddelenia cievnej chirurgie FNsP J. A. Reimana Prešov). Image 2. Ultrasonografický obraz abscesu pod jazvou mediálne v trigonum femorale u pacientky po embolektómii s následnou revíziou operačnej rany pre krvácanie. 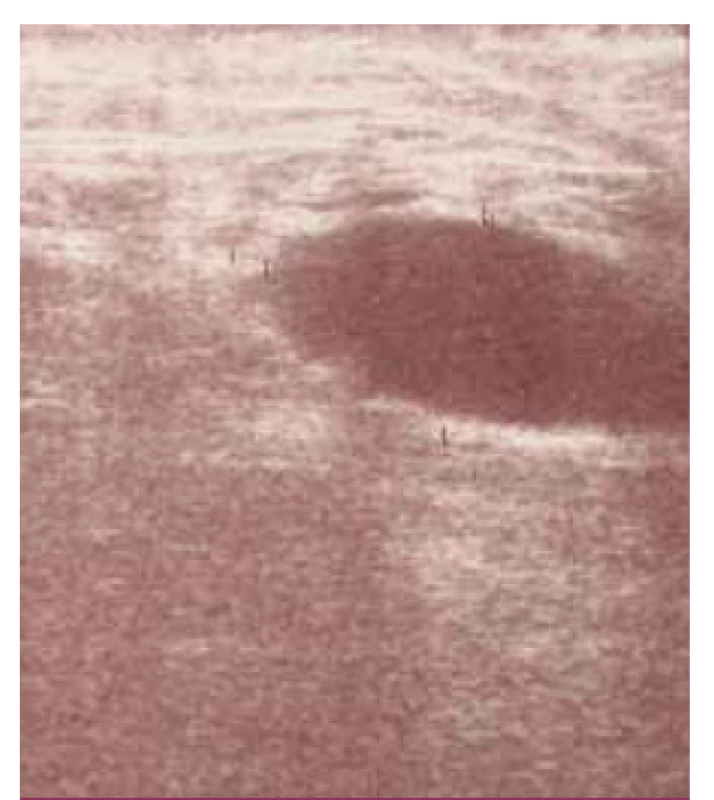
(Fotodokumentácia z materiálu Oddelenia rádiodiagnostiky FNsP J. A. Reimana Prešov). Image 3. Vykonaná repozícia bypasu subfasciálne a prekrytie pomocou musculus sartorius. 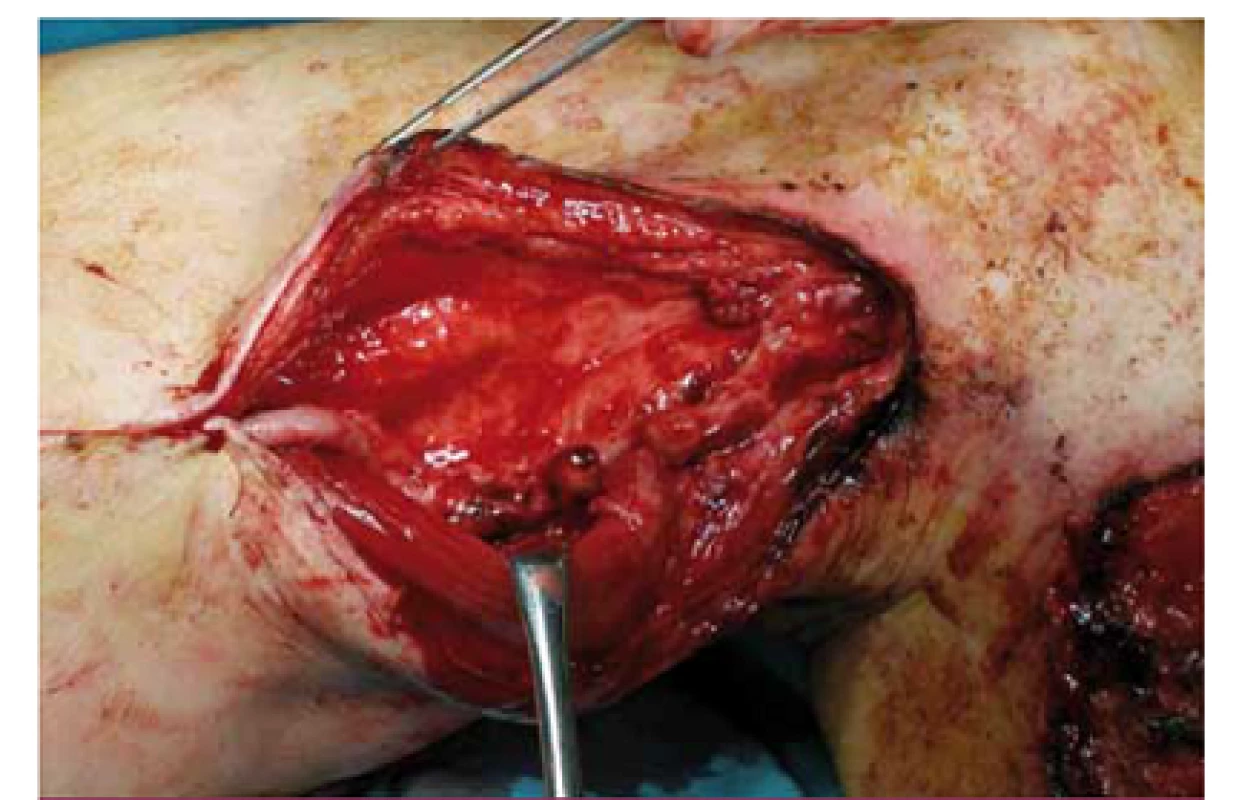
(Fotodokumentácia z materiálu Oddelenia cievnej chirurgie FNsP J. A. Reimana Prešov). Image 4. DSA obraz zlyhávajúceho femoropopliteálneho distálneho bypasu s autológnou reverznou vena saphena magna na ľavej dolnej končatine rok po implantácii. 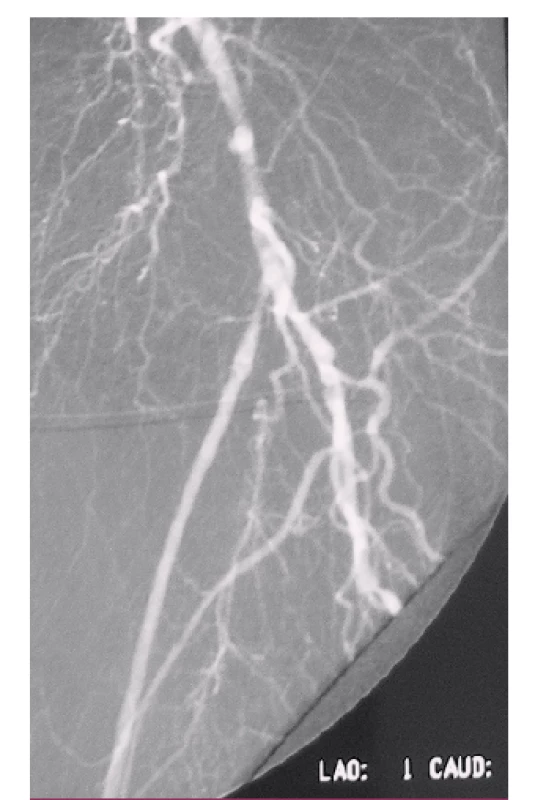
Prítomná stenóza v odstupovej časti bypasu, odstupový uzáver arteria femoralis superficialis. (Fotodokumentácia z materiálu Oddelenia rádiodiagnostiky FNsP J. A. Reimana Prešov). Medzi lokálne necievne komplikácie patria lymfokély, lymfatické fistuly, ischemická neuropatia, ischemicko-reperfúzny syndróm, kompartmentový syndróm, pooperačný edém končatiny a poranenie nervus saphenus.
Cieľom práce je analýza skúseností nášho pracoviska s riešením komplikácií chirurgických infrainguinálnych revaskularizačných výkonov u pacientov nad 70 rokov.
Metodika
Na pracovisku Oddelenia cievnej chirurgie FNsP J. A. Reimana Prešov bolo v období od 1. 1. 2003 do 31. 12. 2008 vykonaných celkovo 768 chirurgických infrainguinálnych revaskularizácií. Z tohto počtu bolo 251 výkonov uskutočnených u 209 pacientov s vekom nad 70 rokov (tab. 1, 2).
Table 1. Počet chirurgických infrainguinálnych revaskularizácií vykonaných v rokoch 2003–2008 na pracovisku Oddelenia cievnej chirurgie FNsP Prešov u pacientov nad 70 rokov. 
Table 2. Výskyt pridružených ochorení v súbore pacientov nad 70 rokov s infrainguinálnym revaskularizačným výkonom. 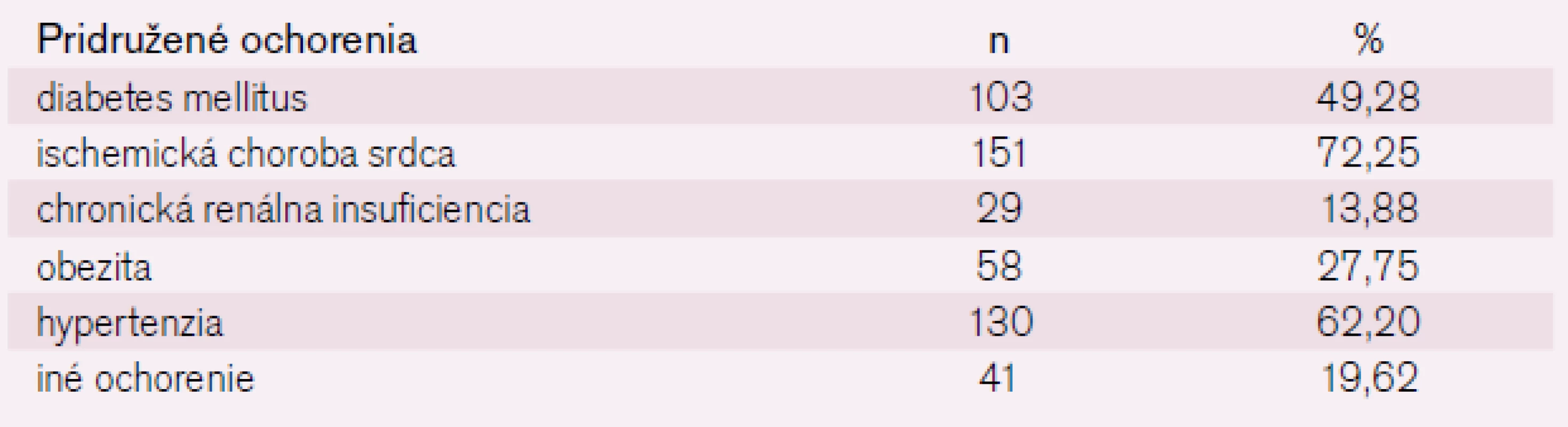
Priemerný vek v súbore 209 pacientov bol 76,4 rokov (s rozptylom 70–94 rokov). Mužov bolo 132 (63,16 %), žien 77 (36,84 %). U pacientov sa vyskytol vysoký počet pridružených ochorení (tab. 2).
Chirurgické infrainguinálne revaskularizačné výkony u pacientov s vekom nad 70 rokov boli indikované pre klaudikácie v 41 prípadoch (16,34 %), kľudovú bolesť v 123 prípadoch (49 %), gangrénu v 63 prípadoch (25,10 %) a trombózu rekonštrukcie v 24 prípadoch (9,56 %) (tab. 3).
Table 3. Indikácia revaskularizačného výkonu. 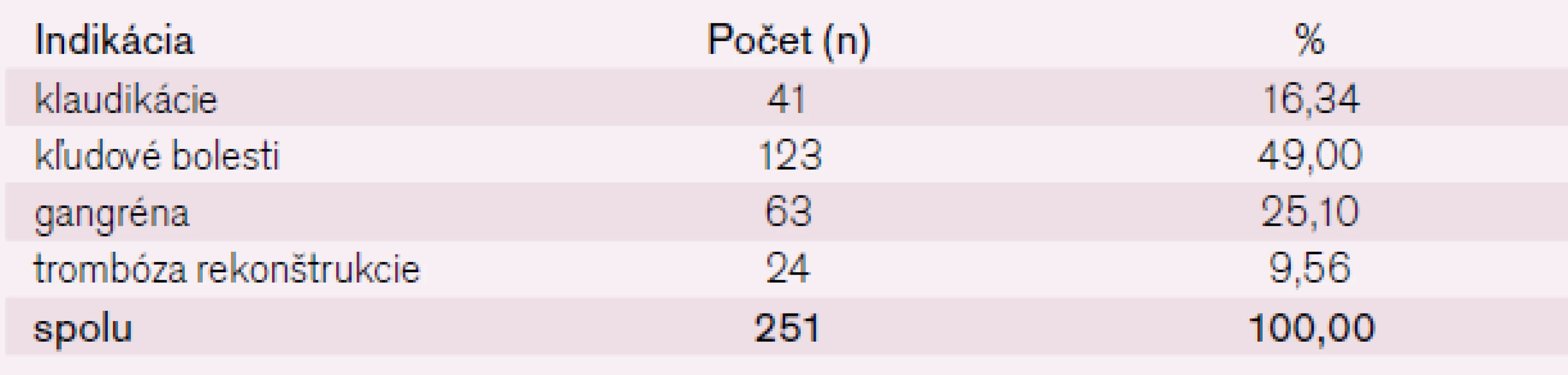
Štandardne sme peroperačne používali antibiotickú profylaxiu, prvá dávka bola aplikovaná vždy pred úvodom do anestézie. Antibiotiká sme podávali 24 hodín po operačnom výkone [3].
Primárna priechodnosť infrainguinálnych rekonštrukcií u pacientov nad 70 rokov, v našom súbore pacientov, hodnotená metódou analýzy tabuliek dožitia po 12 mesiacoch od implantácie bola 86 %. Záchrana končatiny po 12 mesiacoch od výkonu bola 91 %.
Výsledky
Závažnosť jednotlivých komplikácií je ťažké hodnotiť a porovnávať. Môžu byť príčinou úmrtia pacienta, trvalej invalidity, reoperácie, môžu predĺžiť hospitalizáciu alebo budú nezávažné.
Počet a typ celkových komplikácií chirurgických infrainguinálnych revaskularizácií v sledovanom období, ktoré sa vyskytli do 30 dní od operácie je uvedený v tab. 4. Z kardiálnych komplikácií sa vyskytla srdcová arytmia v 3 prípadoch (1,20 %), nestabilná angina pectoris v 7 prípadoch (2,79 %), srdcové zlyhanie v 7 prípadoch (2,79 %) a infarkt myokardu v 4 prípadoch (1,59 %). Z respiračných komplikácií sa vyskytol ARDS v 1 prípade (0,40 %), bronchopneumónia v 3 prípadoch (1,19 %), pľúcna embólia v 2 prípadoch (0,80 %) a respiračné zlyhanie v 2 prípadoch (0,80 %). Z neurologických komplikácií sa vyskytla cievna mozgová príhoda v 1 prípade (0,40 %) a tranzitórny ischemický atak v 1 prípade (0,40 %).
Table 4. Prehľad celkových komplikácií chirurgických infrainguinálnych revaskularizačných výkonov u pacientov nad 70 rokov. 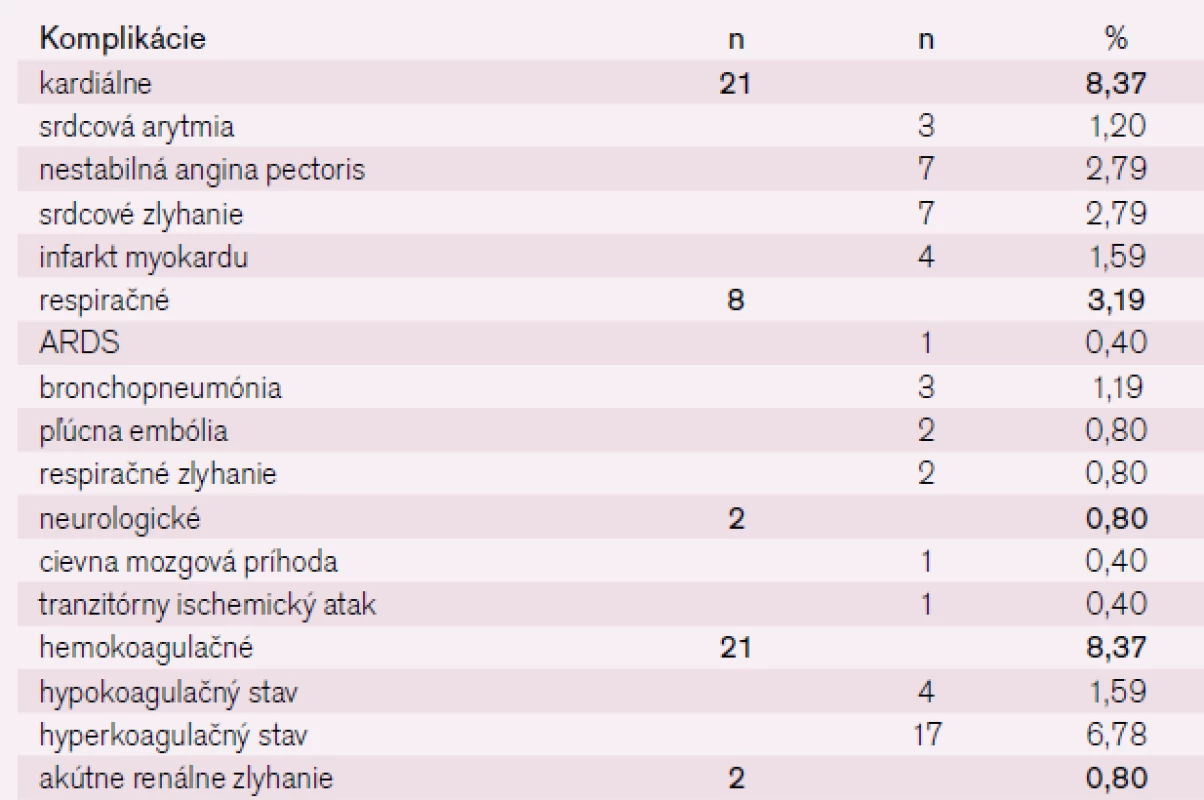
Z hemokoagulačných komplikácií vznikol hypokoagulačný stav v 4 prípadoch iatrogénne (1,59 %), hyperkoagulačný stav v 17 prípadoch (6,78 %). Najčastejším diagnostikovaným hyperkoagulačným stavom bola zvýšená hladina fibrinogénu, v 2 prípadoch (0,80 %) sa vyskytlo akútne renálne zlyhanie.
Príčinou úmrtia pacienta v pooperačnom období môže byť základné ochorenie, komplikácia chirurgickej liečby alebo príčina úmrtia môže byť neznáma. Úmrtie po revaskularizačnom výkone sa v našom súbore pacientov nad 70 rokov v sledovanom období vyskytlo v 6 prípadoch (2,39 %) (3-krát infarkt myokardu, 2-krát pľúcna embólia, 1-krát multiorgánové zlyhanie).
Z lokálnych cievnych komplikácií v sledovanom období sa vyskytla trombóza rekonštrukcie v 33 prípadoch (13,15 %), infekcia rekonštrukcie v 7 prípadoch (2,79 %), pseudoaneuryzma v anastomóze v 1 prípade (0,40 %), krvácanie v 12 prípadoch (4,78 %), zlyhávajúca rekonštrukcia v 6 prípadoch (2,39 %) a hĺbková žilová trombóza v 1 prípade (0,40 %) (tab. 5).
Table 5. Prehľad lokálnych cievnych komplikácií chirurgických infrainguinálnych revaskularizačných výkonov v sledovanom období. 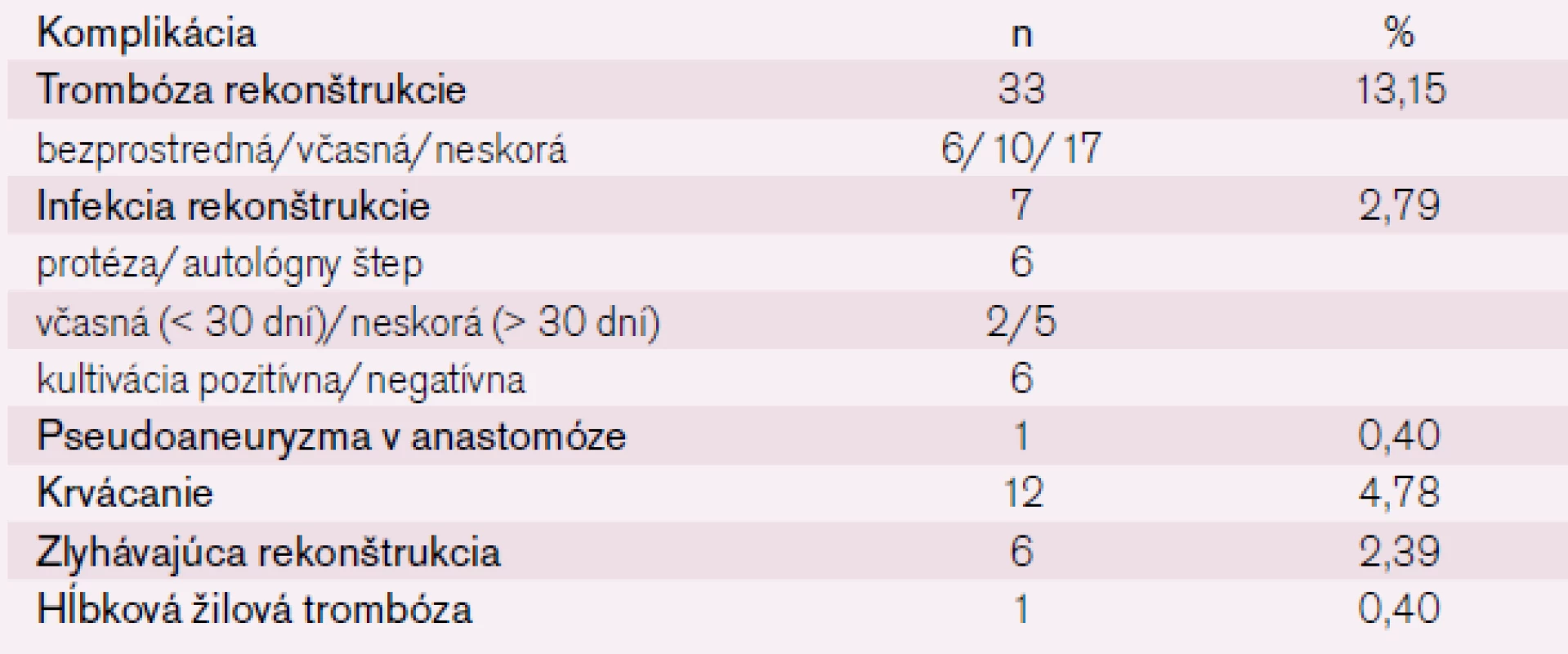
Z lokálnych necievnych komplikácií infrainguinálnych revaskularizačných výkonov sa vyskytli lymfokély a lymfatické fistuly v 4 prípadoch (1,59 %), pooperačný edém končatiny v 22 prípadoch (8,76 %), kompartment syndróm v 3 prípadoch (1,20 %) a ischemická neuropatia v 2 prípadoch (0,80 %) (tab. 6).
Table 6. Prehľad lokálnych necievnych komplikácií chirurgických infrainguinálnych revaskularizačných výkonov v sledovanom období. 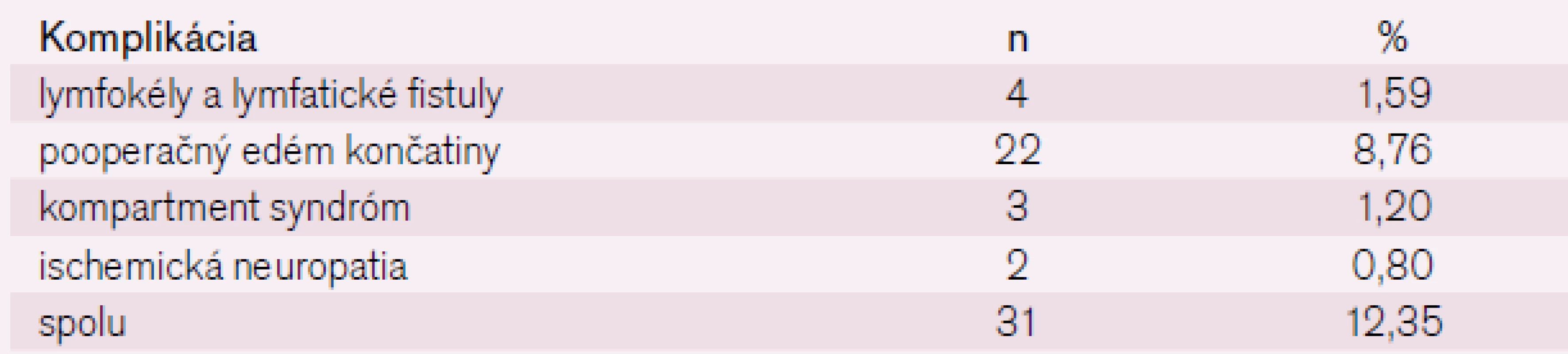
Diskusia
Primárna priechodnosť rekonštrukcií v našom súbore pacientov nad 70 rokov hodnotená metódou analýzy tabuliek dožitia je porovnateľná s výsledkami zahraničných pracovísk [4]. Priechodnosť infrainguinálnych rekonštrukcií po implantácii je ovplyvnená predovšetkým kvalitou výtokového riečiska v dobe implantácie bypasu. U časti pacientov, u ktorých došlo po úspešnej rekonštrukcii k zhojeniu trofických defektov, zostáva končatina zachovaná aj napriek neskoršiemu uzáveru rekonštrukcie.
Pooperačné sledovanie rekonštrukcií duplexným ultrazvukovým vyšetrením s korekciou detekovaných lézií výrazne zlepšuje priechodnosť rekonštrukcií [5]. Prítomnosť kritickej končatinovej ischémie, ženské pohlavie, femoro-krurálna alebo femoro-pedálna rekonštrukcia a použitie nežilového materiálu na revaskularizačný výkon sa považujú za nezávislé rizikové faktory pre uzáver rekonštrukcie u geriatrických pacientov [6].
Sekundárne arteriálne rekonštrukcie po trombotizácii protetických bypasov môžeme rozdeliť do dvoch skupín. Do prvej patria výkony spojené s trombektómiou, revíziou a pokusom o záchranu pôvodnej protézy. Do druhej patria výkony, pri ktorých implantujeme nový bypas so žilou. Na našom pracovisku sa o ďalšom postupe po trombotizácii bypasu rozhodujeme po vykonaní DSA vyšetrenia. Častým problémom u pacientov v našom súbore bola ich polymorbidita s vysokým výskytom pridružených ochorení [7–10]. Chirurgická revaskularizácia je relatívne kontraindikovaná pri nádorových ochoreniach [11–15]. Progresia aterosklerózy je najčastejšou príčinou trombotizácie [16].
Infekciu protézy sme zaznamenali u 6 pacientov. Do protetických infekcií boli zahrnuté aj infekcie protéz ponechaných pri vysokej amputácii v stehne. Optimálny manažment pacientov s protetickou infekciou je problematický. Ak infikovaná protéza nie je trombotizovaná, v záujme predísť amputácii, musíme vykonať alternatívny revaskularizačný výkon. Vhodný autológny materiál často nie je k dispozícií, často je spotrebovaný pri predchádzajúcich revaskularizačných výkonoch. Výsledky neresekčných metód liečby protetických infekcií nie sú dobré. Rekurentná infekcia so septickými príznakmi, vznikom pseudoaneuryzmy a anastomotickým krvácaním je častá [17]. Ak je vykonaná kompletná excízia protézy, incidencia reinfekcie je signifikantne nižšia. V liečbe protetickej infekcie je nutné kompletné odstránenie protézy s débridementom infikovaných tkanív spolu s cielenou antibiotickou liečbou.
V liečbe infrainguinálnych infekcií autológnych venóznych štepov sa presadzuje snaha o záchranu štepu, ktorá má niekoľko výhod v porovnaní s rutinným ligovaním a excíziou bypasu. U pacientov s priechodným štepom, bez celkových príznakov sepsy a bez krvácania, by mala byť snaha zachrániť štep. Individuálne rozhodnutie v konkrétnom prípade je kriticky dôležité, lebo u pacientov pri konzervatívnej liečbe bez tendencie hojenia treba zvážiť ligatúru bypasu ako prevenciu krvácania [18].
Používanie heparínu alebo iných látok s antitrombotickým účinkom zvyšuje riziko krvácania v pooperačnom období. V našom súbore sa vyskytlo pooperačné krvácanie u 12 pacientov. Pri infrainguinálnych revaskularizačných výkonoch je nebezpečný najmä vznik kompresívneho hematómu, ktorý môže spôsobiť uzáver rekonštrukcie. V našom súbore spôsobil kompresívny hematóm v 1 prípade bezprostredný uzáver rekonštrukcie.
Čo sa týka pooperačného obdobia, podľa literárnych údajov nie je zhoda medzi autormi ohľadom indikácie antikoagulačnej, eventuálne antiagregačnej liečby. Na našom pracovisku po revaskularizačnom výkone odporúčame dlhodobo užívať antiagregačnú liečbu, ak nie je z kardiálnych, alebo iných príčin, indikovaná perorálna antikoagulačná liečba. Použitie perorálnych antikoagulancií zlepšuje priechodnosť rekonštrukcií, za cenu zvýšeného počtu hemoragických komplikácií. Vek pacienta nad 75 rokov, systolický krvný tlak nad 140 mmHg a diabetes mellitus predstavujú rizikové faktory pre hemoragické komplikácie u pacientov s perorálnou antikoagulačnou liečbou [19,20]. Schanzer et al [21] zistili benefit liečby statínmi na mortalitu pacientov 12 mesiacov po infrainguinálnom revaskularizačnom výkone pre kritickú končatinovú ischémiu.
Výsledky analýz súboru pacientov s infrainguinálnou revaskularizáciou sú v súlade s literárnymi údajmi týkajúcimi sa tejto problematiky. Najčastejšie detekovanou komplikáciou chirurgickej infrainguinálnej revaskularizácie bola trombóza rekonštrukcie, ktorá sa vyskytla u 33 pacientov.
Liečba pacienta s komplikáciou po chirurgickom infrainguinálnom revaskularizačnom výkone vyžaduje medziodborovú spoluprácu. Cieľom tejto práce bolo podať komplexný prehľad možných komplikácií na základe analýzy skúsenosti z vlastného pracoviska. Pre prognózu pacienta je kľúčové správne načasovanie intervencie a spôsob ošetrenia.
Záver
Revaskularizačné výkony u geriatrických pacientov s akútnymi aj chronickými uzávermi tepien dolných končatín:
- sú plne indikované,
- majú uspokojivú dlhodobú priechodnosť, záchranu končatiny a funkčné výsledky,
- vysoký vek pacienta nie je kontraindikáciou revaskularizačného výkonu.
Doručeno do redakce 16. 2. 2012
Přijato po recenzi 27. 2. 2012
MUDr. Peter Šeliga, PhD.
Oddelenie cievnej chirurgie FNsP J. A. Reimana, Prešov, Slovenská republika
seliga@szm.sk
Sources
1. Nehler MR, Moneta GL, Edwards JM et al. Surgery for chronic lower extremity ischemia in patients eighty or more years of age: Operative results and assessment of postoperative independence. J Vasc Surg 1993; 18 : 618–626.
2. Rutherford RB, Baker JD, Ernst C et al. Recomended standards for reports dealing with lower extremity ischemia: Revised version. J Vasc Surg 1997; 26 : 517–538.
3. Kyslan K, Mýtnik M, Kyslan K Jr. Zásady úspešnej prevencie ranej infekcie v chirurgii. Slovenská chirurgia 2004; 1 : 26–28.
4. Dalman RL. Expected outcome: Early results, life table patency, limb salvage. In: Mills JD (ed.). Management of chronic lower extremity ischemia. London: Arnold 2000 : 106–112.
5. Gibson KD, Caps MT, Gillen D et al. Identification of factors predictive of lower extremity vein graft thrombosis. J Vasc Surg 2001; 33 : 24–31.
6. Tangelder MJ, Algra A, Lawson, JA et al. Risk factors for occlusion of infrainguinal bypass grafts. Eur J Vasc Endovasc Surg 2000; 20 : 118–124.
7. Kyslan K, Barla J, Kyslan K Jr et al. Syndróm AMS a jeho riešenia. Rozhledy v chirurgii 2008; 5 : 255–258.
8. Babčák M, Merčiaková M, Németh F. Starnutie z pohľadu diabetológa. Zdravotníctvo a sociálna práca 2006; 1 : 42–45.
9. Boroňová I, Bernasovský I, Bernasovská J et al. Detection of Philadelphia chromosome in patients with chronic myeloid leukemia from the Prešov region in Slovakia (1995–2004). Int J Hum Gen 2007; 7 : 297–301.
10. Boroňová I, Bernasovský I, Bernasovská J. Detekcia Philadelphia chromozómu u pacientov s chronickou myeloidnou leukémiou v Prešovskom kraji (1995–2004). Klin Onkol 2007; 20 : 357–360.
11. Mýtnik M, Daňo J, Straka Ľ. Myxoidný liposarkóm. Slovenská chirurgia 2005; 3 : 24–26.
12. Boroňová I, Bernasovský I, Bernasovská J et al. Cytogenetics of chronic myeloproliferative disorders. Slov antropol 2008; 11 : 20–27.
13. Boroňová I, Bernasovský I, Bernasovská J et al. Constitutional translocation t(11,22) in Slovak Romanies from the Prešov region (Slovakia). The Anthropologist: International journal of contemporary and applied studies of man 2008; 10 : 1–4.
14. Boroňová I, Bernasovský I, Bernasovská J. Chromozómová analýza u pacientov s MDS syndrómom v Prešovskom kraji (1995–2004). Slovenská antropológia: bulletin Slovenskej antropologickej spoločnosti pri SAV 2005; 8 : 32–33.
15. Boroňová I, Bernasovský I, Bernasovská J. Detection of fragile X syndrome by cytogenetic methods in the Prešov region in Slovakia (1992–2004). Slovenská antropológia: bulletin Slovenskej antropologickej spoločnosti pri SAV 2005; 8 : 42.
16. Ascer E, Collier P, Gupta SK et al. Reoperation for polytetrafluoroethylene bypass failure: The importance of distal outflow site and operative technique in determining outcome. J Vasc Surg 1987; 5 : 298–310.
17. Kikta MJ, Goodson SF, Bishara RA et al. Mortality and limb loss with infected infrainguinal bypass grafts. J Vasc Surg 1987; 5 : 566–571.
18. Treiman GS, Copland S, Yellin AE et al. Wound infections involving infrainguinal autogenous vein grafts: A current evaluation of factors determining succsesful graft preservation. J Vasc Surg 2001; 33 : 948–954.
19. Ariesen MJ, Tangelder MJ, Lawson JA et al. Dutch Bypass Oral Anticoagulants or Aspirin Study Group. Risk of major haemorrhage in patients after infrainguinal venous bypass surgery: Therapeutic consequences? The Dutch BOA (Bypass Oral Anticoagulants or Aspirin) Study. Eur J Vasc Endovasc Surg 2005; 30 : 154–159.
20. Babčák M, Racz O a kol. Diabetes mellitus a artériová hypertenzia. Prešov: DAH 2008.
21. Schanzer A, Hevelone N, Owens CD et al. Statins are independently associated with reduced mortality in patients undergoing infrainguinal bypass graft surgery for critical limb ischemia. J Vasc Surg 2008; 47 : 774–781.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2012 Issue 1-
All articles in this issue
- Vitamin D a kardiovaskulární choroby
- Subklinické poškození mozku u starších pacientů s hypertenzí a demence
- Hluboká žilní trombóza a plicní embolie v geriatrické medicíně – dvě strany jedné mince
- Nové postupy v antikoagulační léčbě u seniorů s fibrilací síní
- Komplikace kardiostimulace u starších nemocných
- Komplikácie infrainguinálnych revaskularizačných výkonov u pacientov v geriatrickom veku
- Dyslipidemie v roce 2012
- Atherosclerosis of the intracranial arteries – current view, 2nd part
- Nezvyklá diagnostika perforace pravé komory defibrilační elektrodou
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Komplikace kardiostimulace u starších nemocných
- Vitamin D a kardiovaskulární choroby
- Hluboká žilní trombóza a plicní embolie v geriatrické medicíně – dvě strany jedné mince
- Nové postupy v antikoagulační léčbě u seniorů s fibrilací síní
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

