-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení?
Prevention of cardiovascular diseases in clinical practice: is it possible to achieve improvement?
Prevention through evaluation and treatment of cardiovascular risk factors is an efficient approach to reduce the risk of cardiovascular events, however, the problem remains that the available treatment options are underused. Implementation of cardiovascular disease prevention guidelines into clinical practice is therefore important for decreasing the burden of cardiovascular disease in general population. However, there are many barriers to this process, including questionable relevance of scientific results for clinical practice, personal preferences and expertise of the doctors, patient attitudes, lack of time, and economical factors. All these factors need to be taken into account for any change in the clinical practice to be successful. With respect to cardiovascular disease prevention, insufficient screening for risk factors, inappropriate risk estimation and hesitation to keep to the guidelines-based treatment targets contribute most to inadequate control of risk factors, and this has been repeatedly demonstrated to be difficult to improve. In this context, our studies demonstrate that the emphasis on systematic application of the principles of cardiovascular prevention results in improved control of cardiovascular risk factors. Adequate support for transforming the guidelines-based knowledge into practicable habit appears therefore important for successful prevention of cardiovascular disease in clinical practice and may translate into substantial reduction of cardiovascular risk in general population.
Key words:
cardiovascular risk – cardiovascular risk reduction – dyslipidemia – guidelines implementation – hypertension
Autoři: Tomáš Štulc; Michaela Šnejdrlová; Richard Češka
Působiště autorů: III. interní klinika 1. LF UK a VFN Praha, přednosta prof. MUDr. Štěpán Svačina, DrSc., MBA
Vyšlo v časopise: Vnitř Lék 2014; 60(11): 931-936
Kategorie: Přehledné referáty
Souhrn
Diagnostika a léčba rizikových faktorů kardiovaskulárních onemocnění je efektivním způsobem jak snižovat riziko kardiovaskulárních příhod. I přesto, že jsou aktualizované doporučené postupy prevence kardiovaskulárních onemocnění všeobecně známé a dostupné a přesto, že máme k dispozici nepřeberné množství dostupných léčebných prostředků k ovlivnění rizikových faktorů, je třeba zdůraznit, že stále nejsou dostatečně využívány. Tomuto procesu brání řada faktorů, počínaje omezenou platností výsledků klinických studií pro klinickou praxi, osobními preferencemi a zkušenostmi lékařů, konče nedostatkem času, ekonomickými faktory a postoji pacientů. K neuspokojivé prevenci rizikových faktorů kardiovaskulárních onemocnění přispívá mj. nedostatečný screening rizikových faktorů, nepřesné stanovení rizika a váhavost v dodržování cílových hodnot daných doporučenými postupy. Námi provedené studie prokázaly, že důraz na systematickou aplikaci principů prevence kardiovaskulárních chorob a snaha o co nejpřísnější dodržování cílových hodnot vede ke zlepšení kontroly kardiovaskulárních rizikových faktorů, z čehož jasně vyplývá, že převedení znalostí daných doporučenými postupy v proveditelný návyk je důležité pro úspěšnou prevenci kardiovaskulárních chorob v klinické praxi a může vést k podstatnému snížení kardiovaskulárního rizika v běžné populaci. Praxe bohužel stále ukazuje, že přestože se zlepšení výše uvedených kroků jeví velmi jednoduše, převedení teorie do praxe stále pokulhává.
Klíčová slova:
arteriální hypertenze – dyslipidemie – kardiovaskulární riziko – redukce kardiovaskulárního rizika – zavádění doporučených postupůÚvod
Celá řada studií prokázala pozitivní dopad důsledného ovlivňování rizikových faktorů kardiovaskulárních onemocnění (KVO) na jejich následnou incidenci a prevalenci [1–6]. Tyto výsledky však nelze zcela jednoznačně vztáhnout na běžné pacienty, kteří jsou často velmi odlišní od účastníků klinických studií. Účastníci studií jsou typicky léčeni monoterapií nebo přesně definovanou kombinací léků, zatímco v klinické praxi často používáme léků několik, v různých dávkovacích schématech, čímž vyvstává problém lékových interakcí, vedlejších účinků a také kompliance pacienta [7]. K diskrepancím navíc přispívají i další faktory, např. osobní preference a zkušenosti lékaře, nedostatek znalostí, nedostatek času, postoje pacienta a v neposlední řadě ekonomické faktory [8–12]. Díky všem výše uvedeným skutečnostem je kontrola kardiovaskulárních rizikových faktorů v běžné populaci neuspokojivá a využití dostupných léčebných prostředků nedostatečné [13–14].
Je tedy zřejmé, že otázka implementace výsledků studií do klinické praxe vyžaduje naši pozornost. Nicméně navzdory nadbytku dat klinických studií existuje nedostatek výzkumů na toto téma a proces účinného převodu vědeckých poznatků do rutinní klinické praxe začíná být pozvolna předmětem samostatných výzkumů [15–18]. Předmětem tohoto článku je vyhodnocení obecných překážek mezi vědeckými znalostmi a klinickou praxí, diskuse nad jejich rolí v kontextu prevence KVO a náš náhled na základě námi provedených výzkumů.
Od důkazů k praxi: překážky, se kterými se setkáváme
Současná medicína staví na základech medicíny založené na důkazech a předpokládá aplikaci výsledků studií do péče o pacienta [19]. Nicméně tento předpoklad není v žádném případě samozřejmostí. Zwolsman et al ve svém přehledu čerpajícím z obsáhlé literatury předkládá přehled překážek přenosu vědeckých důkazů do obecné praxe [11]. Mezi nejdůležitější patří ty, které souvisí s omezenou platností výsledků klinických studií pro praxi, osobními preferencemi a zkušenostmi lékařů, s postoji pacienta či ekonomickými faktory.
Překážky implementace vědeckých důkazů do klinické praxe:
- relevantnost vědeckých výsledků pro klinickou praxi, pokud jsou vnímány jako sporné
- nedostatek času
- na celoživotní vzdělávání
- na adekvátní rozhovor s pacientem, který umožní dostatečné vysvětlení problematiky a odpovědi na dotazy pacienta
- předchozí zkušenosti lékaře mohou být protichůdné s novými postupy
- problémy ve vztahu k pacientovi
- nedostatečné porozumění problematice nemoci
- obtíže s dodržováním (nákladné a únavné) terapie
- ekonomické faktory – praktikování medicíny založené na důkazech může představovat nárůst nákladů pro pacienty a poskytovatele zdravotní péče
Praktikující lékaři vnímají rozdíly mezi svými pacienty a populací klinických studií velmi silně [20–22]. V klinických studiích jsou účastníci velmi pečlivě vybíráni na základě mnoha kritérií, která jsou typicky vztahována k základní chorobě, komorbiditám a probíhající terapii. Tato selekce je ve vztahu k otázkám výzkumů oprávněná, nicméně populace klinického výzkumu se tak stává zcela odlišnou od velmi variabilní populace pacientů, se kterými se v rutinní klinické praxi setkáváme, a validita výsledků výzkumu je tak mnohdy sporná. Výsledkem je pak to, že efekt léčby je v praxi vyjádřený daleko méně a vedlejší účinky daleko častější než ve studii. Ve vztahu ke kardiovaskulární prevenci je to např. krvácení po aspirinu, ortostatická hypotenze po antihypertenzní medikaci nebo svalové symptomy po statinové léčbě [23]. Zcela specifickým problémem je pak polymorbidita a z ní vycházející polypragmazie spolu s problematikou lékových interakcí, vedlejších účinků a spolupráce pacienta [7]. Typickým příkladem této diskrepance mezi výzkumem a klinickou praxí je problematika geriatrických pacientů, se kterými se lékaři velmi často setkávají a kteří jsou zpravidla z klinických studií vyloučeni nebo zastoupeni ve velmi malém počtu. Pro geriatrické pacienty máme velmi málo důkazů o přínosu léčby a jejich léčba je většinou založena na extrapolaci výsledků mladších pacientů. Navíc jsou, vzhledem k polymorbiditě a polypragmazii, náchylnější k projevům vedlejších účinků a lékových interakcí [23,24].
Dalším faktorem, který může pracovat proti doporučeným postupům, jsou předchozí odborné znalosti a zkušenosti. Odborná znalost a zkušenost, získaná postupně léty praxe, je očividně nejdůležitější součástí lékařské kvalifikace, nicméně právě časová dimenze získávání zkušeností může působit jistou odolnost proti změně a obvykle trvá dlouhou dobu, než se nové postupy stanou rutinní součástí péče o pacienty. Uvědomíme-li si vztah mezi velkým nadbytkem informací na straně jedné a nedostatkem času ke vzdělávání na straně druhé, je zřejmé, že „udržet krok“ v jakékoliv medicínské specializaci je velmi obtížné [25,26]. Nové vědecké poznatky jsou navíc stále často prezentovány značně „akademickým“ způsobem, což opět zpomaluje jejich využití v klinické praxi [27].
Do celkového procesu diagnostiky a terapie musí být zahrnuty také preference pacienta, jeho očekávání, vzdělání a ekonomická situace. Tento problém je obzvlášť zřejmý v oblasti primární prevence chronických onemocnění, mezi která KVO či diabetes mellitus 2. typu bezpochyby patří. Lékaři často čelí obtížnému úkolu přesvědčování svých pacientů o nutnosti změny životního stylu, nutnosti pravidelných návštěv lékaře a často o vynakládání nemalých částek za terapii – to vše na léčbu „choroby“, která je nebolí a obecně nečiní žádné subjektivní potíže. Navíc vysvětlování problematiky pacientům a diskuse o jednotlivých možnostech je velmi časově náročná. Z těchto důvodů se mnozí lékaři domnívají, že praktikování na důkazech založené medicíny není možné bez adekvátní institucionální a finanční podpory [28].
Prevence kardiovaskulárních chorob: náročná cesta od „guidelines“ k pacientovi
Prevence KVO je pro snížení kardiovaskulárního rizika v populaci naprosto klíčová. Přestože máme v současné době k dispozici širokou škálu běžně dostupných farmak užívaných k léčbě rizikových faktorů KVO, míra jejich využití je stále nedostatečná, a to i u vysoce rizikových pacientů (tab. 1) [13,29,30]. Studie EUROASPIRE ukázaly i u pacientů v sekundární prevenci, tedy u pacientů s nejvyšším rizikem kardiovaskulárních chorob, dosažení cílových hodnot cholesterolu a krevního tlaku u méně než poloviny pacientů [13].
Tab. 1. Dosahování cílů dle guidelines u pacientů s prokázanou ischemickou chorobou srdeční ve studii EUROASPIRE III. Upraveno podle Perka et al [6] ![Dosahování cílů dle guidelines u pacientů s prokázanou ischemickou chorobou srdeční ve studii EUROASPIRE III. Upraveno podle Perka et al [6]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/b125cabf1d887cbe4f589ea2a22c9cd5.jpg)
Prevence kardiovaskulárních chorob zahrnuje 2 důležité kroky: identifikaci vysoce rizikových pacientů a ovlivnění rizikových faktorů.
K identifikaci rizikových pacientů je nezbytný odpovídající systém hodnocení rizika. U pacientů s již diagnostikovanou kardiovaskulární chorobou (sekundární prevence) nebo DM je toto hodnocení poměrně jednoduché – spadají do kategorie vysokého rizika již z titulu své choroby. U pacientů zdánlivě zdravých je situace o něco složitější, je potřeba použití predikčních modelů rizik [6]. Tyto modely vycházejí z hodnocení rizikových faktorů, proto je nutné se zaměřit na pacienty potencionálně rizikové a tyto informace od nich získat. Obecně platí, že rizikové faktory by měly být stanovovány u mužů nad 40 let a žen nad 50 let, u všech pacientů s již známými rizikovými faktory (např. obezita, kouření atd) a u pacientů s pozitivní rodinnou anamnézou předčasné manifestace KVO. Kvalita screeningu rizikových faktorů na populační úrovni není známa, nicméně již jeho nesystematické využití ukazuje na jeho nedostatečnost. Prvním předpokladem úspěšné kontroly rizikových faktorů je tedy zvýšení povědomí lékařů o screeningu pacientů zmíněných výše, nejjednodušší a nejpraktičtější se jeví podporovat praktické lékaře v kontrolách krevního tlaku, vyšetřování hladiny cholesterolu v krvi a zjištění eventuálního nikotinizmu u všech pacientů ve středním věku, kteří je navštíví s jakýmkoliv problémem.
Adekvátní stanovení rizika je druhým předpokladem identifikace vysoce rizikových pacientů. Kardiovaskulární riziko by mělo být stanoveno za použití uznaných predikčních modelů, jako např. SCORE [31] v Evropě nebo Framingham [32] v USA. Ačkoliv lékaři toto doporučení znají, mnoho z nich preferuje intuitivní hodnocení založené na osobní zkušenosti. Ve studii prováděné v 6 evropských zemích 85 % lékařů vědělo, že by měli počítat kardiovaskulární riziko, nicméně 62 % dotazovaných použilo ke stanovení rizika intuitivních metod [8]. Subjektivní metody však často přinášejí nesprávné výsledky, podle studie Perssona [33] většinou riziko podhodnocují, nicméně je mohou i nadhodnocovat. Lékaři obecně nadhodnocují riziko u mladých jedinců (kteří mají ale většinou nízké krátkodobé riziko navzdory přítomnosti mnoha rizikových faktorů), a naopak podhodnocují u starších pacientů, kteří spadají do kategorie vysokého rizika už z titulu svého věku. Podle švýcarské studie jsou nejčastějšími důvody, proč lékaři nevyužívají skórovací systémy, obavy z přílišného zjednodušení stanovení rizika nebo riziko neadekvátní terapie, resp. možnost zahájení farmakoterapie u neindikovaného pacienta. Mnoho lékařů také nebylo schopno interpretovat numerický údaj získaný použitím skórovacího systému [12]. Maximální zjednodušení skórovacích systémů a poskytnutí jasného pojítka mezi skórovacím výsledkem a léčebným rozhodnutím by jistě zlepšilo dodržování metod stanovení rizika.
Adekvátní stanovení rizika však neznamená automaticky i adekvátní management rizikových faktorů. V německé studii Bertholda et al většina pacientů s DM2T nedostávala statiny [30], což pravděpodobně znamená, že lékaři váhali s aplikací terapie dle doporučených postupů, ačkoliv si byli vědomi vysokého rizika u těchto pacientů. Stručná edukace lékařů primární péče v kardiovaskulární prevenci nevedla ke zvýšené preskripci statinů na základě stanovení rizika [15] a podobně identifikace pacientů vhodných k terapii statiny (provedeno lékárníky) nevyústila v častější preskripci statinů [16]. Systematický přehled studií zkoumajících efekt stanovení rizika dle doporučených postupů na klinické výsledky ukázal jen mírné zlepšení kardiovaskulárních rizikových faktorů [34].
Bohužel, k nedostatečné terapii rizikových faktorů přispívá mj. také nedostatek znalostí dané problematiky. V nedávné české studii o použití statinů byla nejčastěji předepisovaná denní dávka jakéhokoliv statinu 20 mg [35], což ukazuje na přílišné zjednodušení a nedostatečné porozumění rozdílům mezi jednotlivými statiny.
Dalším aspektem, který se může podílet na nedostatečné léčbě, jsou neadekvátní obavy z vedlejších účinků vyšších dávek léků a také navýšení nákladů na terapii, které jsou často striktně regulovány.
Faktory spojené s osobou konkrétního pacienta jsou také velmi důležité, protože, jak bylo zmíněno výše, pacienti mohou často špatně chápat nutnost léčby „neuchopitelných“ kardiovaskulárních rizikových faktorů. Lékaři jsou si toho velmi dobře vědomi a překážkou žádoucího ovlivnění rizikových faktorů se tak stává nedostatek času na diskusi s pacientem.
Od teoretických znalostí do praxe: praktický přístup k prevenci kardiovaskulárních chorob
Incidence KVO v České republice zůstává vysoká navzdory setrvalému poklesu v posledních 20 letech. Kontrola kardiovaskulárních rizikových faktorů je neadekvátní v primární i sekundární prevenci [14], což představuje značné rezervy pro další snižování rizika. My jsme proto provedli 2 studie hodnotící účinnost co nejpřísnějšího dodržování doporučených postupů na zlepšení kardiovaskulárních rizikových faktorů (se zaměřením na dyslipidemii a hypertenzi) v klinické praxi [36,37].
Obě studie měly mnoho společných znaků a přinesly podobné výsledky (tab. 2). Participujícími lékaři byli praktičtí lékaři (asi 2/3) a specialisté zapojení do léčby kardiovaskulárních rizikových faktorů ambulantních pacientů – většinou internisté, kardiologové a diabetologové. Design studií sestával ze 2 hlavních kroků – systematický screening rizikových pacientů a podpora léčby arteriální hypertenze a dyslipidemie dle současných platných doporučených postupů. Lékaři měli za úkol stanovit kardiovaskulární riziko u všech pacientů, kteří je navštívili, bez ohledu na důvod návštěvy. Měli porovnávat hodnoty lipidogramu a hodnoty krevního tlaku s požadovanými cílovými hodnotami během každé návštěvy a pacienty adekvátně léčit. Terapeutický protokol nebyl přesně stanoven, v souladu s guidelines byl k léčbě arteriální hypertenze v první řadě doporučen lék ovlivňující systém renin-angiotenzin-aldosteron (tedy ACE inhibitor nebo blokátor AT1 receptorů), dále blokátor vápníkových kanálů, k léčbě dyslipidemie pak moderní statin (atorvastatin nebo rosuvastatin). Všichni pacienti obdrželi doporučení o změně životního stylu. Data pacientů byla zaznamenána do jednoduchých tabulek, které byly navrženy tak, aby usnadnily porovnávání výsledků s cílovými hodnotami. Léčba ani její výsledky nebyly během studie jakkoliv kontrolovány nebo hodnoceny. Obě studie ukázaly podobný pokles LDL-cholesterolu a krevního tlaku a zlepšení i jiných rizikových faktorů. Studie VARO také hodnotila efekt léčby na stanovení kardiovaskulárního rizika, které pokleslo o 35 %.
Tab. 2. Hlavní výsledky studií VARO a ATRACTIV 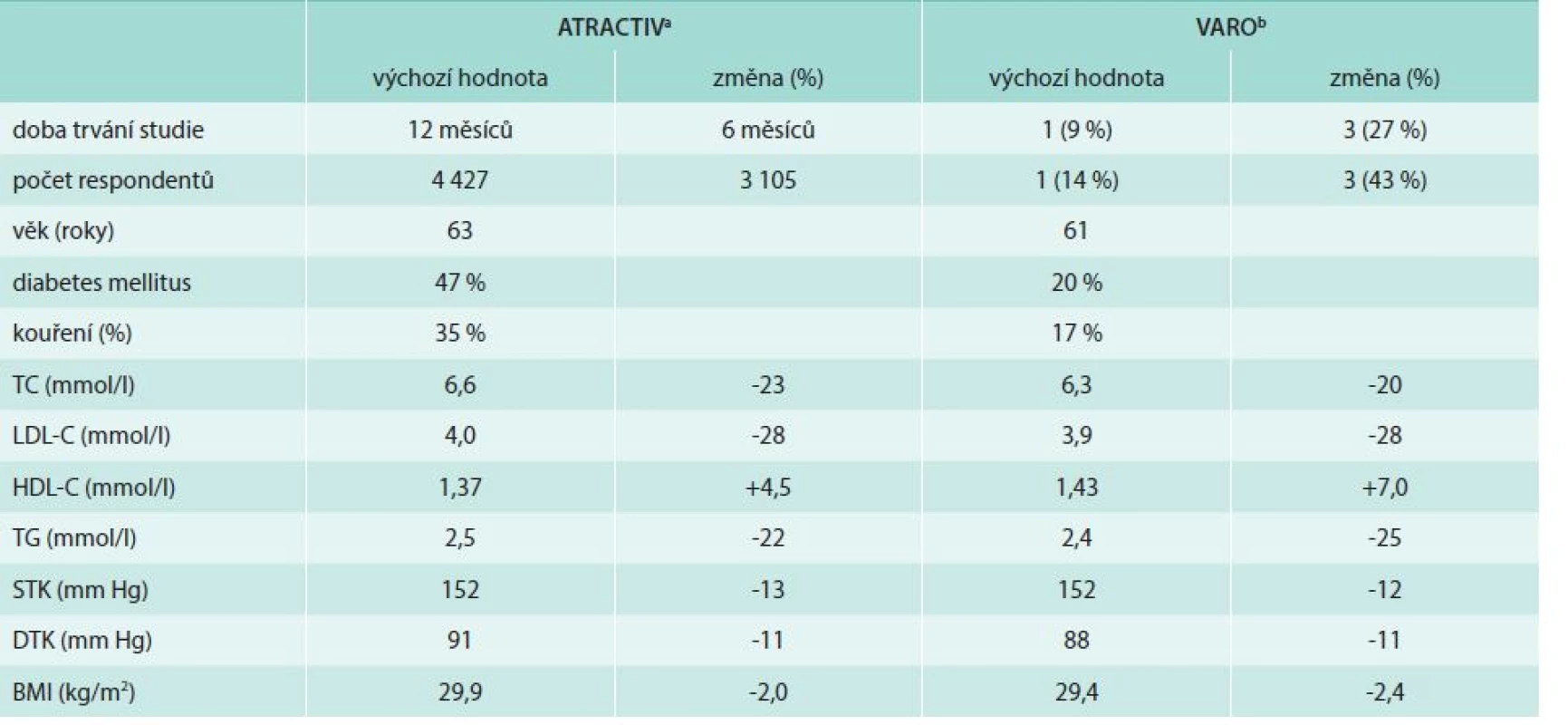
Procentuální změny pro každou proměnnou vypočítané jako rozdíl mezi poslední a vstupní návštěvou TC – celkový cholesterol LDL-C – LDL-cholesterol HDL-C – HDL-cholesterol TG – triglyceridy STK – systolický krevní tlak DTK – diastolický krevní tlak BMI – body mass index Zdroje dat: aVrablík et al [36], bČeška et al [37] Podstatné zlepšení pozorované v těchto studiích kontrastuje s celkovými negativními výsledky výše zmiňovaných studií zaměřených na zlepšení kontroly kardiovaskulárních rizikových faktorů [15,16,34]. Bylo by tedy vhodné identifikovat faktory přispívající k příznivým výsledkům našich studií. Lékaři měli za úkol stanovit kardiovaskulární riziko, zkontrolovat dosažení cílových hladin lipidů a krevního tlaku a dále postupovat podle výsledků – tedy léčbu potencovat, ponechat, popř. změnit. V našich jednoduchých doporučeních bylo jen málo nových informací a zjednodušeně řečeno, lékaři měli za úkol dělat precizněji jen to, co už jsou zvyklí dělat. Nicméně pouhé připomínání nemusí nutně vést ke zlepšení výsledků. V německé studii nevedlo vzdělávání lékařů primární péče v kardiovaskulární prevenci ke zlepšení, resp. zvýšení preskripce statinů ve srovnání se skupinou bez vzdělávacího programu [15]. Nejdůležitější a zdánlivě jednoduchý se zdá být důraz na systematické dodržování principů kardiovaskulární prevence. Většina lékařů primární péče si je vědoma nutnosti stanovení kardiovaskulárního rizika, ale v běžné současné praxi jej očividně neprovádějí u všech pacientů, kteří vyhledají jejich péči, a to bylo přesně to, co prováděli během studie. Podobně je obecně známa nutnost léčby arteriální hypertenze nebo dyslipidemie, lékaři však často nezasáhnou nebo příliš váhají s adekvátní léčbou. Postavení před jasné porovnání získaných a cílových hodnot v pacientských tabulkách pravděpodobně snížilo možnost přehlédnutí či podhodnocení výsledků. Obecně řečeno, nejdůležitějším faktorem v našich studiích nebylo poskytnutí nové informace, ale spíše podpora v přenosu získané znalosti do klinické praxe.
Toto zjištění je podpořeno výsledky podobné studie provedené mezi řeckými lékaři [38], která ukázala podstatné zlepšení kardiovaskulárních rizikových faktorů a významné snížení kardiovaskulárního rizika díky komplexnímu přístupu na základě několika intervencí. Podobně jako v našich studiích, klíčovou komponentou programu byly pacientské tabulky navržené tak, aby vedly lékaře procesem stanovení rizika a managementem; řečtí autoři ale zašli ještě dále – jejich tabulky obsahovaly jasné stanovení důvodů, pokud hodnoty pacientů zůstaly mimo stanovené meze.
Závěr
Zátěž KVO je enormní a navzdory setrvalému poklesu incidence v posledních dekádách stále zůstávají hlavní příčinou mortality a invalidity ve vyspělých zemích. Prevence cestou stanovení a léčby kardiovaskulárních rizikových faktorů je efektivním přístupem ke snížení rizika kardiovaskulárních příhod. K terapii kardiovaskulárních rizikových faktorů máme dostupné léčebné prostředky, problém spočívá v tom, že nejsou využívány dostatečně, a to ani v případě vysoce rizikových pacientů. Zlepšení aplikace znalostí z výzkumů do praxe je tedy klíčovým faktorem úspěšné prevence KVO.
Klíčové kroky k prevenci kardiovaskulárních chorob v obecné populaci
- screening kardiovaskulárních rizikových faktorů
- u všech pacientů středního věku, kteří navštíví lékaře
- u všech pacientů s již známými rizikovými faktory
- u pacientů s rodinnou anamnézou předčasné manifestace kardiovaskulárního onemocnění
- stanovení kardiovaskulárního rizika na základě stanovených predikčních modelů
- léčba rizikových faktorů k dosažení cílových hodnot doporučenými postupy
Implementace vědeckých důkazů do klinické praxe není tak samozřejmá, jak by se dalo očekávat. Tomuto zdánlivě jednoduchému procesu stojí v cestě celá řada překážek zahrnujících širokou paletu problémů přesahujících jen prostou neznalost dané problematiky. Zahrnují problematickou platnost výsledků klinických studií pro klinickou praxi, osobní preference a zkušenosti lékařů, postoje pacientů, nedostatek času a ekonomické faktory. K podhodnocení kardiovaskulárního rizika a následné nedostatečné léčbě nejvíce přispívá nedostatečný screening rizikových faktorů a nedostatečné stanovení rizika (za použití subjektivních metod namísto schválených modelů). Stejně tak váhavost v dosahování cílů léčby je velmi častá a obtížně zlepšitelná. Naše studie ukazují, že důraz na systematickou identifikaci vysoce rizikových pacientů a jejich léčba v souladu se současnými léčebnými cíli vede ke zlepšení kontroly kardiovaskulárních rizikových faktorů.
Autoři děkují za finanční podporu grantů NT 12217–5/2011 a NT 14152–3/2013 z IGA MZ ČR.
MUDr. Michaela Šnejdrlová, Ph.D.
Michaela.Snejdrlova@vfn.cz
III. interní klinika 1. LF UK a VFN, Praha
www.vfn.cz
Doručeno do redakce 11. 9. 2014
Přijato po recenzi 1. 10. 2014
Zdroje
1. Sever PS, Dahlöf B, Poulter NR et al. Prevention of coronary and stroke events with atorvastatin in hypertensive patients who have average or lower-than-average cholesterol concentrations, in the Anglo-Scandinavian Cardiac Outcomes Trial – Lipid Lowering Arm (ASCOT-LLA): a multicentre randomised controlled trial. Lancet 2003(9364); 361 : 1149–1158.
2. Hsia J, MacFadyen JG, Monyak J et al. Cardiovascular event reduction and adverse events among subjects attaining low-density lipoprotein cholesterol < 50 mg/dl with rosuvastatin. The JUPITER trial (Justification for the Use of Statins in Prevention: an Intervention Trial Evaluating Rosuvastatin). J Am Coll Cardiol 2011; 57(16): 1666–1675.
3. Teo K, Yusuf S, Sleight P et al. Rationale, design, and baseline characteristics of 2 large, simple, randomized trials evaluating telmisartan, ramipril, and their combination in high-risk patients: the Ongoing Telmisartan Alone and in Combination with Ramipril Global Endpoint Trial/Telmisartan Randomized Assessment Study in ACE Intolerant Subjects with Cardiovascular Disease (ONTARGET/TRANSCEND) trials. Am Heart J 2004; 148(1): 52–61.
4. Cholesterol Treatment Trialists’ (CTT) Collaboration. Efficacy and safety of more intensive lowering of LDL cholesterol: a meta-analysis of data from 170,000 participants in 26 randomised trials. Lancet 2010; 376(9753): 1670–1681.
5. Czernichow S, Zanchetti A, Turnbull F et al. Blood Pressure Lowering Treatment Trialists’ Collaboration. The effects of blood pressure reduction and of different blood pressure-lowering regimens on major cardiovascular events according to baseline blood pressure: meta-analysis of randomized trials. J Hypertens 2011; 29(1): 4–16.
6. Perk J, De Backer G, Gohlke H et al. European Guidelines on cardiovascular disease prevention in clinical practice (version 2012). The Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of nine societies and by invited experts). Eur Heart J 2012; 33(13):1635–1701.
7. Nichol MB, Knight TK, Wu J et al. Transition probabilities and predictors of adherence in a California Medicaid population using antihypertensive and lipid-lowering medications. Value Health 2009; 12(4): 544–550.
8. Graham IM, Stewart M, Hertog MG. Factors impeding the implementation of cardiovascular prevention guidelines: findings from a survey conducted by the European Society of Cardiology. Eur J Cardiovasc Prev Rehabil 2006; 13(5): 839–845.
9. Grol R, Grimshaw J. From best evidence to best practice: effective implementation of change in patients’ care. Lancet 2003; 362(9391): 1225–1230.
10. van Steenkiste B, van der Weijden T, Timmermans D et al. Patients’ ideas, fears and expectations of their coronary risk: barriers for primary prevention. Patient Educ Couns 2004; 55(2): 301–307.
11. Zwolsman S, te Pas E, Hooft L et al. Barriers to GPs’ use of evidence-based medicine: a systematic review. Br J Gen Pract 2012; 62(600): e511-e521.
12. Eichler K, Zoller M, Tschudi P et al. Barriers to apply cardiovascular prediction rules in primary care: a postal survey. BMC Fam Pract 2007; 8 : 1.
13. Kotseva K, Wood D, De Backer G et al. Cardiovascular prevention guidelines in daily practice: a comparison of EUROASPIRE I, II, and III surveys in eight European countries. Lancet 2009; 373(9667): 929–940.
14. Cífková R, Skodová Z, Bruthans J et al. Longitudinal trends in major cardiovascular risk factors in the Czech population between 1985 and 2007/8. Czech MONICA and Czech post-MONICA. Atherosclerosis 2010; 211(2): 676–681.
15. Keller H, Hirsch O, Kaufmann-Kolle P et al. Evaluating an implementation strategy in cardiovascular prevention to improve prescribing of statins in Germany: an intention to treat analysis. BMC Public Health 2013; 13 : 623. Dostupné z DOI: <http://doi: 10.1186/1471–2458–13–623>.
16. van de Steeg-van Gompel CH, Wensing M et al. Implementation of a pharmacist-led intervention to enhance statin prescribing for secondary prevention in primary care: a cluster randomized trial. Eur J Prev Cardiol 2012; 19(2): 169–176.
17. Smidth M, Christensen MB, Olesen F et al. Developing an active implementation model for a chronic disease management program. Int J Integr Care 2013; 13: e020.
18. Bernhardsson S, Larsson ME, Eggertsen R et al. Evaluation of a tailored, multi-component intervention for implementation of evidence-based clinical practice guidelines in primary care physical therapy: a non-randomized controlled trial. BMC Health Serv Res 2014; 14 : 105. Dostupné z DOI: <http://doi: 10.1186/1472–6963–14–105>.
19. Sackett DL, Rosenberg WM, Gray JA et al. Evidence based medicine: what it is and what it isn’t. BMJ 1996; 312 (7023]: 71–72.
20. Mayer J, Piterman L. The attitudes of Australian GPs to evidence-based medicine: a focus group study. Fam Pract 1999; 16(6): 627–632.
21. Jacobson LD, Edwards AG, Granier SK et al. Evidence-based medicine and general practice. Br J Gen Pract 1997; 47(420): 449–452.
22. Hannes K, Leys M, Vermeire E et al. Implementing evidence-based medicine in general practice: a focus group based study. BMC Fam Pract 2005; 6 : 37.
23. Bruckert E, Hayem G, Dejager S et al. Mild to moderate muscular symptoms with high-dosage statin therapy in hyperlipidemic patients – the PRIMO study. Cardiovasc Drugs Ther 2005; 19(6): 403–414.
24. Stone NJ, Intwala S, Katz D. Statins in very elderly adults (debate). J Am Geriatr Soc 2014; 62(5): 943–945.
25. Freeman AC, Sweeney K. Why general practitioners do not implement evidence: qualitative study. BMJ 2001; 323(7321): 1100–1102.
26. Carlsen B, Norheim OF. “What lies beneath it all?” an interview study of GPs’ attitudes to the use of guidelines. BMC Health Serv Res 2008; 8 : 218. Dostupné z DOI: <http://doi: 10.1186/1472–6963–8–218>.
27. Khan KS, Coomarasamy A. A hierarchy of effective teaching and learning to acquire competence in evidence-based medicine. BMC Med Educ 2006; 6 : 59.
28. Wyatt JC, Sullivan F Keeping up: learning in the workplace. BMJ 2005; 331(7525): 1129–1132.
29. Ghandehari H, Kamal-Bahl S, Wong ND. Prevalence and extent of dyslipidemia and recommended lipid levels in US adults with and without cardiovascular comorbidities: the National Health and Nutrition Examination Survey 2003–2004. Am Heart J 2008; 156(1): 112–119.
30. Berthold HK, Gouni-Berthold I, Böhm M et al. Patterns and predictors of statin prescription in patients with type 2 diabetes. Cardiovasc Diabetol 2009; 8 : 25. Dostupné z DOI: <http://doi: 10.1186/1475–2840–8–25>.
31. Conroy R, Pyorala K, Fitzgerald AP et al. Estimation of ten-year risk of fatal cardiovascular disease in Europe: the SCORE project. Eur Heart J 2003; 24(11): 987–1003.
32. Anderson KM, Wilson PWF, Odell PM et al. An updated coronary risk profile: A statement for health professionals. Circulation 1991; 83(1): 356–362.
33. Persson M, Carlberg B, Tavelin B et al. Doctors’ estimation of cardiovascular risk and willingness to give drug treatment in hypertension: fair risk assessment but defensive treatment policy. J Hypertens 2004; 22(1): 65–71.
34. Sheridan SL, Crespo E. Does the routine use of global coronary heart disease risk scores translate into clinical benefits or harms? A systematic review of the literature. BMC Health Serv Res 2008; 8 : 60. Dostupné z DOI: <http://doi: 10.1186/1472–6963–8–60>.
35. Hradec J, Bultas J, Kmínek A et al. How are statins used in the Czech Republic? STEP survey – results. Cor Vasa 2011; 53(10): 527–534.
36. Vrablik M, Freiberger T, Lanska V et al. The Atractiv project: improvement of cardiovascular prevention in primary care in the Czech Republic. Vnitř Lék 2008; 54(12): 1131–1139.
37. Ceska R, Snejdrlova M, Prusikova M et al. Complex Approach in the Decrease of Cardiovascular Risk in Daily Practice, the Varo Study. Circulation 2013; 128(22 Suppl): A11969.
38. Hatzitolios AI, Athyros VG, Karagiannis A et al. Implementation of strategy for the management of overt dyslipidemia: the IMPROVE-dyslipidemia study. Int J Cardiol 2009; 134(3): 322–329.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2014 Číslo 11- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Účinnost a bezpečnost inzulinu lispro u obézních pacientů s diabetes mellitus 2. typu: retrospektivní metaanalýza sedmi randomizovaných kontrolovaných studií
- Pražské evropské dny interní medicíny 2014
-
Vrbíková J, Fanta M, Koryntová D. Syndrom polycystických ovarií.
Průvodce ošetřujícího lékaře. - Za profesorem Zdeňkem Plachetou
-
Úvodní slovo předsedy České internistické společnosti J. E. Purkyně profesora MUDr. Richarda Češky, CSc., FACP, FEFIM
Interna a ateroskleróza: Více rozdílů nebo pojítek? -
K preventivní medicíně musí lékař dozrát
Rozhovor s prof. MUDr. Hanou Rosolovou, DrSc. - Empagliflozin: další z tichých revolucionářů – editorial
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Prevence kardiovaskulárních onemocnění v běžné klinické praxi: lze dosáhnout zlepšení?
- Markery reziduálního kardiovaskulárního rizika
- Nové pohledy na hormonální substituční terapii
- Novinky v oblasti hypolipidemické léčby
- Nefarmakologická léčba – výsledky z Poděbrad
-
Familiární hypercholesterolemie včera a dnes.
Vlastní zkušenosti a nálezy u našeho souboru nemocných s familiární hypercholesterolemií - LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
- Co mají společného žilní a tepenná onemocnění?
- Kardiovaskulární rizikový profil u 40letých mužů a 50letých žen v České republice: výsledky průřezové studie
-
Adherence pacientů s diabetem 2. typu k aplikaci inzulinových analog: vynechávání, časový posun a snižování dávek
Výsledky průzkumu GAPP2TM (Global Attitudes of Patient and Physicians) v České republice
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Nové pohledy na hormonální substituční terapii
- LDL-aferéza v léčbě familiárních hyperlipoproteinemií
- Nový SGLT2 inhibitor empagliflozin: moderní a bezpečná léčba diabetu
- Rozšiřující se možnosti antikoagulační léčby tromboembolické nemoci
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



