-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Katetrizace jaterních žil – vybrané aspekty hodnocení
Hepatic cein catheterisation – selected assessment aspects
Introduction:
Hepatic vein catheterisation and portal hypertension assessment using the value of portal hepatic gradient (HVPG) is currently a method of choice.Methodology:
In our paper we shall compare HVPG with the so ‑ called direct gradient – using the difference in pressure in the portal vein and free hepatic vein in 5 groups of patients with liver cirrhosis.Results:
Hepatic vein catheterisation is reliable for assessing the portal hypertension in the group of patients with liver cirrhosis of ethylic etiology. In patients with liver cirrhosis resulting from hepatitis B, Wilson’s disease or primary biliary cirrhosis, a statistically significant difference between HVPG and the direct gradient has been found. In patients with liver cirrhosis resulting from hepatitis C the obtained values differed but without statistical significance.Conclusion:
In catheterisation of hepatic veins the HVPG value in liver cirrhosis with a presinusoidal component may be reduced, which has to be primarily taken into account when assessing the relationship to some critical values of the portal hepatic gradient.Key words:
portal hypertension – hepatic vein catheterisation – liver cirrhosis – portal hepatic gradient
Autoři: J. Petrtýl 1; R. Brůha 1; P. Urbánek 2; Z. Mareček 3; M. Kaláb 1
Vyšlo v časopise: Vnitř Lék 2013; 59(7): 587-590
Kategorie: 80. narozeniny prof. MUDr. Marie Brodanové, DrSc.
Souhrn
Úvod:
Katetrizace jaterních žil a hodnocení portální hypertenze pomocí hodnoty portohepatálního gradientu (HVPG) je v současné době metodou volby.Metodika:
V naší práci porovnáváme HVPG s tzv. přímým gradientem – rozdílem mezi tlakem v portální žíle a ve volné jaterní žíle u 5 skupin nemocných s jaterní cirhózou.Výsledky:
Katetrizace jaterních žil je spolehlivá při hodnocení portální hypertenze ve skupině nemocných s jaterní cirhózou etylické etiologie. U nemocných s jaterní cirhózou na podkladě hepatitidy B, Wilsonovy nemoci a primární biliární cirhózy byl zjištěn statisticky významný rozdíl mezi HVPG a přímým gradientem. U nemocných s jaterní cirhózou na podkladě hepatitidy C se naměřené hodnoty lišily, ale rozdíl nebyl statisticky významný.Závěr:
Při katetrizaci jaterních žil může být hodnota HVPG u jaterní cirhózy s presinusoidální složkou snížena, což je třeba zvažovat při hodnocení především ve vztahu k některým kritickým hodnotám portohepatálního gradientu.Klíčová slova:
portální hypertenze – katetrizace jaterních žil – jaterní cirhóza – portohepatální gradientÚvod
Katetrizace jaterních žil je v současné době považována za standardní metodu v hodnocení portální hypertenze, stanovení prognózy pacientů s portální hypertenzí a léčebného postupu, popř. v hodnocení efektu léčby [1]. Využívá hodnocení portální hypertenze nepřímou metodou pomocí katétru zavedeného v jaterní žíle. Měříme tlak v jaterní žíle v zaklínění – WHVP (wedged hepatic venous pressure) a tlak ve volné jaterní žíle – FHVP (free hepatic venous pressure). Rozdílem obou hodnot je portohepatální gradient – HVPG (hepatic venous pressure gradient). Normální hodnota HVPG je 4 – 5 mm Hg [2], za klinicky významnou portální hypertenzi je považováno zvýšení HVPG nad 10 mm Hg [3], pro krvácení z jícnových varixů je rizikové zvýšení portohepatálního gradientu nad 12 mm Hg [4,5].
Hodnocení portální hypertenze pomocí portohepatálního gradientu, a tedy tlakového spádu eliminuje při měření intravaskulární objemové změny, které mají vliv na portální hemodynamiku, a tedy i absolutní hodnoty tlaku v portálním řečišti. Tlak v jaterní žíle v zaklínění (WHVP) by měl odpovídat absolutním hodnotám tlaku v portálním řečišti. Vztah absolutní hodnoty portálního tlaku a tlaku v jaterní žíle v zaklínění (WHVP) však byl v minulosti často diskutován, zejména u presinusoidální portální hypertenze. Sami jsme pozorovali u některých nemocných s portální hypertenzí krvácení z jícnových varixů, přestože portohepatální gradient (HVPG) nedosahoval kritické hodnoty 12 mm Hg. Rozhodli jsme se proto vyhodnotit vztah portohepatálního gradientu k absolutním hodnotám tlaku ve v. portae, resp. rozdílu mezi absolutní hodnotou tlaku v portálním řečišti a tlaku ve volné jaterní žíle (FHVP).
Metodika a soubor nemocných
Vyšetřili jsme celkem 69 nemocných s jaterní cirhózou různé etiologie (5 skupin). Diagnóza jaterní cirhózy byla ověřena laboratorním i zobrazovacími metodami a u všech pacientů také jaterní biopsií. Vyšetřovaným nemocným nebyly v den katetrizace a nejméně 4 týdny předtím podávány léky s prokázaným či předpokládaným vlivem na portální hemodynamiku. Katetrizaci jaterních žil jsme prováděli standardní technikou [6]. Po punkci v. jugularis int. vpravo byl za skiaskopické kontroly zaveden do jaterních žil balónkový katétr (obr. 1). Měřili jsme tlak ve volné jaterní žíle (FHVP) a po insuflaci a obturaci jaterní žíly balonkem tlak v jaterní žíle v zaklínění (WHVP) (obr. 2, 3). Postup byl 3krát opakován a výsledná hodnota byla průměrem naměřených hodnot. Poté byl zaveden do jaterních žil katétr s transjugulární bioptickou jehlou a po punkci portálního řečiště byl měřen absolutní tlak v portálním řečišti. Punkce portálního řečiště byla prováděna buď v rámci transjugulární jaterní biopsie, nebo výkonu TIPS. Měření tlaku bylo prováděno elektronicky. Portohepatální gradient (HVPG) byl počítán jako rozdíl mezi tlakem v jaterní žíle v zaklínění (WHVP) a tlakem ve volné jaterní žíle (FHVP). Tzv. přímý gradient byl stanoven jako rozdíl mezi tlakem ve v. portae a tlakem ve volné jaterní žíle (FHVP).
Obr. 1. Pozice katétru v jaterní žíle při odečítání FHVP. 
Obr. 2. Pozice balónkového katétru v zaklínění při měření WHVP a zobrazení periferní větve portální žíly pomocí retrográdního nástřiku kontrastní látky. 
Obr. 3. Záznam z katetrizace jaterních žil ukazující vzestup tlaku (A) při nafouknutí balónku a opětný pokles tlaku (B) při vyfouknutí balónku. 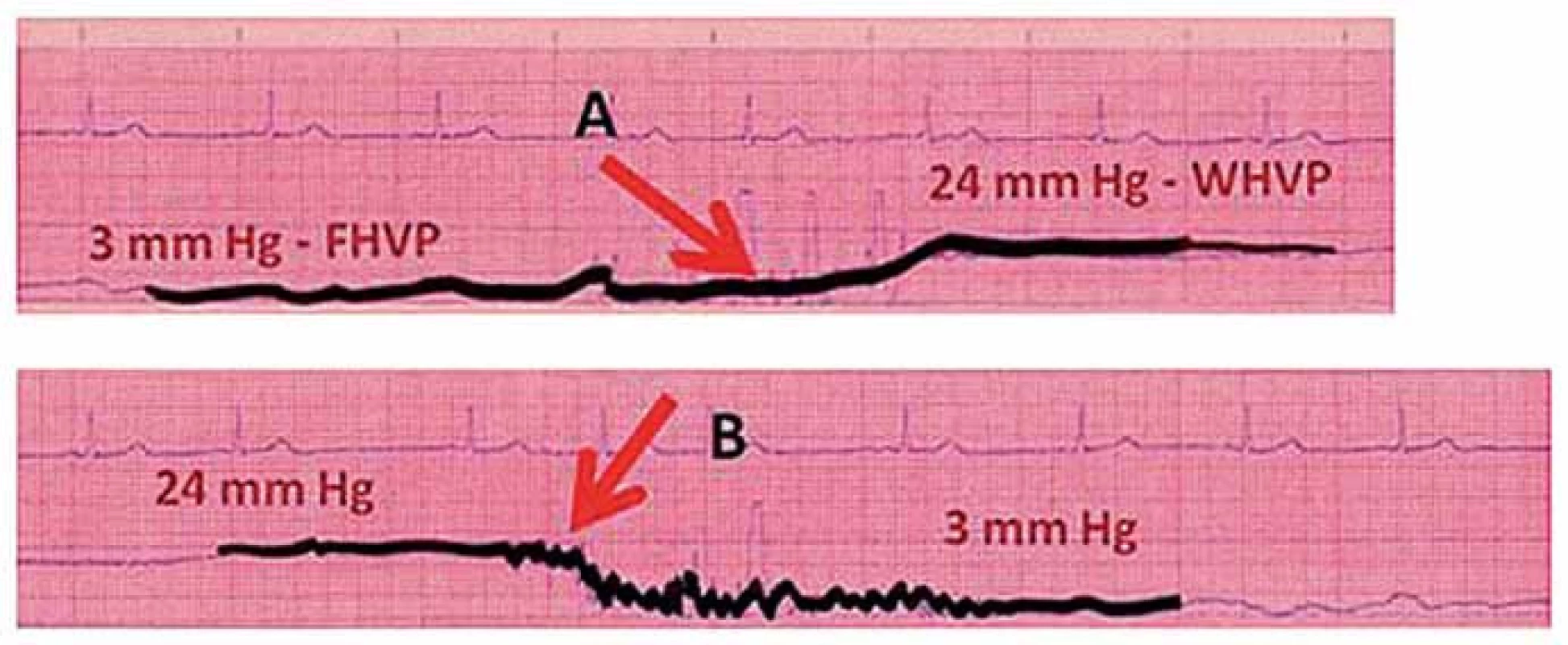
Práce byla provedena plně ve shodě s Helsinskou deklarací i místními etickými požadavky. Všichni pacienti podepsali informovaný souhlas s vyšetřením.
Statistické metody
Výsledky jsou uvedeny jako průměrné hodnoty se standardní odchylkou. Hodnoty portohepatálního gradientu v jednotlivých skupinách pacientů byly srovnávány pomocí testu ANOVA (STATISTICA CZ v. 8, StatSoft, Praha, ČR). Za statisticky významnou byla považována hodnota p ≤ 0,05.
Výsledky
Prvním vyšetřovaným souborem byli nemocní s etylickou jaterní cirhózou. Vyšetřili jsme 34 nemocných (22 mužů a 12 žen) průměrného věku 47,4 roku (28 – 64 let). Ve vyšetřované skupině byli zastoupeni nemocní Child - Pugh A – C. Výsledky jsou uvedeny v tab. 1 a grafu 1.Mezi hodnotami HVPG a tzv. přímého gradientu nebyl u nemocných s etylickou jaterní cirhózou zjištěn statisticky významný rozdíl.
Tab. 1. Hodnoty přímého a nepřímého (HVPG) portohepatálního gradientu u pacientů s jaterní cirhózou různé etiologie. 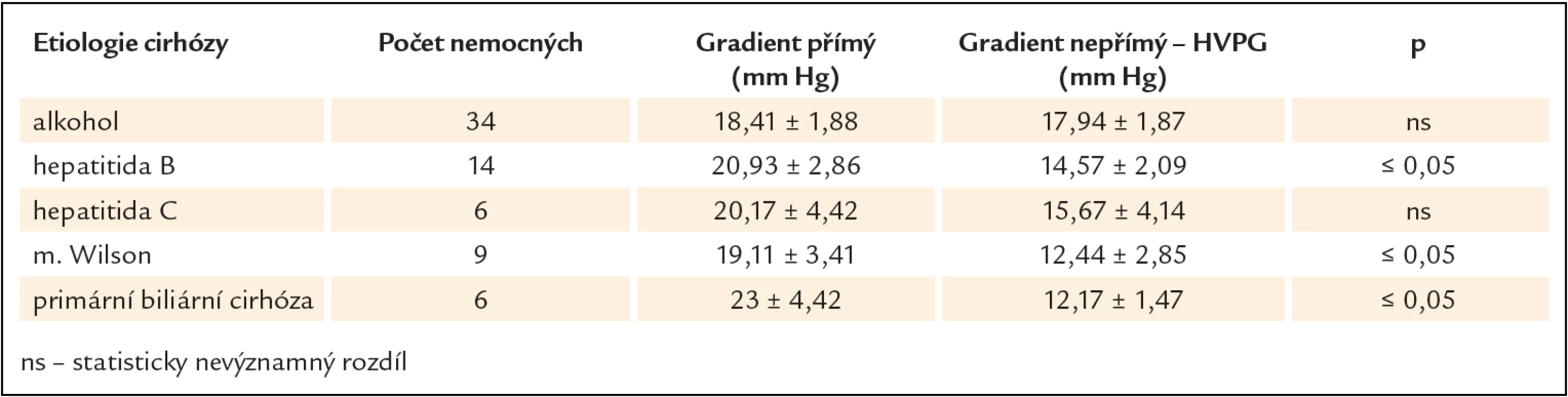
Graf 1. Alkoholická jaterní cirhóza. 
Druhým souborem byli nemocní s jaterní cirhózou na podkladě hepatitidy B. Vyšetřili jsme 14 nemocných (11 mužů a 3 ženy) průměrného věku 56,9 roku (30 – 66 let). Opět byli zastoupeni nemocní ve všech 3 skupinách funkční klasifikace. Výsledky obsahuje tab. 1 a graf 2. Rozdíl mezi přímým gradientem a HVPG byl statisticky významně vyšší.
Graf 2. Jaterní cirhóza – hepatitida B. 
Třetím vyšetřovaným souborem byli nemocní s jaterní cirhózou na podkladě hepatitidy C. Vyšetřeno bylo 6 nemocných (2 muži a 4 ženy) průměrného věku 55,8 roku (48 – 66 let). Funkční klasifikace zahrnovala nemocné Child - Pugh A a B. Výsledky jsou shrnuty v tab. 1 a grafu 3. Mezi hodnotami HVPG a přímého gradientu nebyl zjištěn statisticky významný rozdíl.
Graf 3. Jaterní cirhóza – hepatitida C. 
Čtvrtý soubor zahrnoval nemocné s jaterní cirhózou na podkladě Wilsonovy nemoci. Vyšetřeno bylo 9 nemocných (5 mužů a 4 ženy) funkční klasifikace Child - Pugh A a B. Průměrný věk byl 22,9 roku (18 – 35 let). Výsledky zobrazuje tab. 1 a graf 4. Mezi přímým gradientem a HVPG byl zjištěn statistiky významný rozdíl.
Graf 4. Jaterní cirhóza – m. Wilson. 
Pátým vyšetřeným souborem bylo 6 žen průměrného věku 54,7 (37 – 72 let) s portální hypertenzí a primární biliární cirhózou, Child - Pugh A – C. Opět byl zjištěn statisticky významný rozdíl mezi oběma měřenými hodnotami ve prospěch přímého gradientu. Výsledky jsou uvedeny v tab. 1 a grafu 5.
Graf 5. Primární biliární cirhóza. 
Diskuze
Hodnocení portální hypertenze pomocí katetrizace jaterních žil a portohepatálního gradientu (HVPG) eliminuje vliv intravaskulárního objemu na hodnocení portální hypertenze. Také vyhovuje patofyziologii vzniku vaskulárních komplikací jaterní cirhózy, protože ty vznikají na podkladě tlakového spádu mezi portálním a systémovým řečištěm. Hodnocení portální hypertenze pomocní katetrizace jaterních žil však může skrývat jistá úskalí. Při samotném měření tlaku v různých segmentech jaterního parenchymu můžeme získat různé hodnoty [7]. Hodnota tlaku v zaklínění (WHVP) odpovídá sinusoidálnímu tlaku [2,8]. Řada autorů popisovala statisticky významný rozdíl mezi intrasplenickým tlakem a WHVP u nemocných s necirhotickou portální hypertenzí a presinusoidálním postižením [9,10]. Naopak byly publikovány výsledky, kdy WHVP odpovídá portálnímu tlaku u jaterní cirhózy etylické etiologie [8,11]. Podobné výsledky dokládají i naše měření. Presinusoidální složka je popisována u nemocných s primární biliární cirhózou [10], diskutována je u ostatních onemocnění [12]. S falešně nižší hodnotou portohepatálního gradientu u nemocných s presinusoidální složkou portální hypertenze je třeba počítat zejména ve vztahu k některým kritickým hodnotám portohepatálního gradientu – 12 mm Hg pro krvácení z jícnových varixů [4,5], vzestup gradientu nad 16 mm Hg [13] zvyšuje mortalitu při krvácení. Vyšší riziko selhání endoskopické léčby bylo popsáno u pacientů s portohepatálním gradientem vyšším než 20 mm Hg [14]. Hodnota HVPG je tak v dnešní době významným parametrem, který je brán v úvahu při monitoraci [15] a výběru vhodné léčby při krvácení z jícnových varixů [16,17]. Je známo, že hodnota HVPG je jedním z nejlepších nezávislých prognostických parametrů v hepatologii [18,19]. Vyšetření HVPG je doporučováno provádět v rámci screeningu portální hypertenze [20].
Nalezení presinusoidální složky portální hypertenze může mít i význam diagnostický, protože je pro určitá jaterní onemocnění typická [21], zatímco např. u etylické jaterní cirhózy chybí.
Obtížná je interpretace výsledků. Presinusoidální složka portální hypertenze u nemocných s přestavbou jaterního parenchymu nejspíše souvisí se stupněm postižení portálních venul a tedy podílem pasivních složek portální hypertenze. Stupeň funkčního postižení (Child ‑ Pugh), který by mohl být zvažován jako určité vodítko, však s portální hypertenzí nekoreluje [22].
Přímé měření tlaku ve v. portae je technicky poměrně náročné a jistě nedosáhne rutinního rozšíření, přesto však ověření našich výsledků na vyšším počtu pacientů, resp. rozšíření počtu vyšetřovaných skupin na další onemocnění způsobující přestavbu jaterního parenchymu a portální hypertenzi by bylo vhodné.
Závěr
Katetrizace jaterních žil je v současné době „zlatým standardem“ v hodnocení portální hypertenze, efektu léčby nebo stanovení prognózy nemocných s portální hypertenzí, přestože se jedná o vyšetření invazivní. Metoda využívá nepřímého stanovení tlaku v portálním řečišti a hodnotí portální hypertenzi jako rozdíl tlaku mezi portálním a systémovým řečištěm. Tato metoda má však i svá úskalí, především u portální hypertenze s presinusoidální složkou, kdy může být tlak v jaterní žíle v zaklínění nižší než tlak ve v. portae. Může tedy dojít k negativnímu zkreslení výsledků a mylné informaci o závažnosti onemocnění.
Podpořeno IGA MZ ČR NT 12290/ 4.
MU Dr. Jaromír Petrtýl, CSc.
www.vfn.cz
e‑mail: petrtyl@hotmail.com
Doručeno do redakce: 8. 5. 2013
Zdroje
1. Bosch J, García ‑ Pagán JC. Complication of cirrhosis. I. Portal hypertension. J Hepatol 2000; 32 (Suppl 1): 141 – 156.
2. van Leeuwen DJ, Howe SC, Scheuer PJ et al. Portal hypertesion in chronic hepatitis: relationship to morphological changes. Gut 1990; 31 : 339 – 343.
3. de Franchis R. Updating consensus in portal hypertension: report of the Baveno III Consensus Workshop on definitions, methodology and therapeutic strategies in portal hypertension. J Hepatol 2000; 33 : 846 – 852.
4. Garcia ‑ Tsao G, Groszmann RJ, Fisher RL et al. Portal pressure, presence of gastroesophageal varices and variceal bleeding. Hepatology 1985; 5 : 419 – 424.
5. Feu F, García ‑ Pagán JC, Bosch J et al. Relation between portal pressure response to pharmacotherapy and risk of recurrent variceal hemorrhage in patients with cirrhosis. Lancet 1995; 346 : 1056 – 1059.
6. Zipprich A, Winkler M, Seufferlein T et al. Comparison of balloon vs. straight catheter for the measurement of portal hypertension. Aliment Pharmacol Ther 2010; 32 : 1351 – 1356.
7. Keiding S, Vilstrup H. Intrahepatic heterogeneity of hepatic venous pressure gradient in human cirrhosis. Scand J Gastroenterol 2002; 37 : 960 – 964.
8. Bosch J, Mastai R, Kravetz D et al. Hemodynamic evaluation of the patient with portal hypertension. Semin Liver Dis 1986; 6 : 309 – 317.
9. Sarin SK, Sethi KK, Nanda R. Measurement and correlation of wedged hepatic intrahepatic, intrasplenic and intravariceal pressures in patients with cirrhosis of liver and non‑cirrhotic portal fibrosis. Gut 1987; 28 : 260 – 266.
10. Lebrec D, Benhamou JP. Noncirrhotic intrahepatic portal hypertension. Semin Liver Dis 1986; 6 : 332 – 340.
11. van Leeuwen DJ. Assessment of portal hypertension: understanding will improve treatment. Dig Dis 1991; 9 : 92 – 105.
12. Deplano A, Migaleddu V, Pischedda A et al. Portohepatic gradient and portal hemodynamics in patients with cirrhosis due to hepatitis Cvirus infection. Dig Dis Sci 1999; 44 : 155 – 162.
13. Patch D, Armonis A, Sabin C et al. Single portal measurement predicts survival in cirrhotic patients with recent bleeding. Gut 1999; 44 : 264 – 269.
14. Moitinho E, Escorsell A, Bandi JC et al. Prognostic value of early measurement of portal pressure in acute variceal bleeding. Gastroenterology 1999; 117 : 626 – 631.
15. Albillos A, Bañares R, Gonzáles M et al. Value of the hepatic venous pressure gradient to monitor drug therapy for portal hypertension: a meta‑analysis. Am J Gastroenterol 2007; 102 : 1116 – 1126.
16. Villanueva C, Aracil C, Colomo A et al. Acute hemodynamic response to beta‑blockers and prediction of long‑term outcome in primary prophylaxis of variceal bleeding. Gastroenterology 2009; 137 : 119 – 128.
17. Abraldes JG, Villanueva C, Bañares R et al. Hepatic venous pressure gradient and prognosis in patients with acute variceal bleeding treated with pharmacologic and endoscopic therapy. J Hepatol 2008; 48 : 229 – 236.
18. Ripoll C, Groszmann R, Garcia ‑ Tsao G et al. Hepatic venous pressure gradient predicts clinical decompensation in patients with compensated cirrhosis. Gaastroenterology 2007; 133 : 481 – 488.
19. Triantos CK, Nikolopoulou V, Burroughs AK. Review article: the therapeutic and prognostic benefit of portal pressure reduction in cirrhosis. Aliment Pharmacol Ther 2008; 28 : 943 – 952.
20. de Franchis R. Revising consensus in portal hypertension: report of the Baveno V consensus workshop on methodology of diagnosis and therapy in portal hypertension. J Hepatol 2010; 53 : 762 – 768.
21. Raia S, Mies S, Macedo AL. Portal hypertension in schistosomiasis. Clin Gastroenterol 1985; 14 : 57 – 82.
22. Molina EG, Amaro R, Ness J et al. Change in Child’s score does not predict progression in size of esophageal varices. Hepatology 1999; 30 : 577A.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Onemocnění jater u diabetikůČlánek Polypózy trávicího traktuČlánek Wilsonova chorobaČlánek Mnohočetný myelomČlánek Flavonoidy vážně i nevážně
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2013 Číslo 7- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- S prof. Vladimírem Paličkou o racionální suplementaci kalcia a vitaminu D v každodenní praxi
-
Všechny články tohoto čísla
- K významnému životnímu jubileu prof. MUDr. Marie Brodanové, DrSc.,
- K životnímu jubileu prof. MU Dr. Marie Brodanové, DrSc.
- Onemocnění jater u diabetiků
- Účinky GLP-1 (glucagon‑like peptide 1) na játra
- Polypózy trávicího traktu
- Vrozené hyperbilirubinemie a molekulární mechanizmy žloutenky
- Cystické nádory pankreatu – naše zkušenosti
- Wilsonova choroba
- Vliv jaterní cirhózy na farmakokinetiku a farmakodynamiku léčiv
- Katetrizace jaterních žil – vybrané aspekty hodnocení
- Reaktivace chronické hepatitidy B
- Akutní pankreatitida – novinky v léčbě
- Postižení jater u nemocných s ne-Hodgkinovým lymfomem
- Léčba chronické infekce virem hepatitidy C na začátku nové éry
- Vztah bilirubinu k nemocem vyvolaným zvýšeným oxidačním stresem
- Pokroky v onkohematologii v 21. století
- Inhibitory tyrozinových kináz – zásadní změna v prognóze chronické myeloidní leukemie
- Mnohočetný myelom
- Pokroky v léčbě chronické lymfocytární leukemie
- Myelodysplastický syndrom – pokrok v léčbě v 21. století
- Rifaximin v léčbě chronické divertikulózy
- Flavonoidy vážně i nevážně
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Vztah bilirubinu k nemocem vyvolaným zvýšeným oxidačním stresem
- Cystické nádory pankreatu – naše zkušenosti
- Onemocnění jater u diabetiků
- Akutní pankreatitida – novinky v léčbě
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



