-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Aktuální poznatky o nových perorálních antikoagulanciích z Kongresu Evropské kardiologické společnosti v Mnichově (25.–29. 8. 2012)
Autoři: J. Kvasnička
Vyšlo v časopise: Vnitř Lék 2012; 58(9): 697-700
Kategorie: Aktualita
Pradaxa® je prvním z nových perorálních antikoagulancií (dále NOAC), které bylo dne 27. 3. 2008 schváleno Evropskou lékovou komisí k léčebnému použití, zprvu k prodloužené profylaxi žilní trombózy po velkých ortopedických operacích. Jde o „prolék“ dabigatran etexilát, který je až v organizmu esterázami metabolizován na aktivní substanci dabigatran. Ta pak má ve srovnání s warfarinem rychlý nástup antikoagulačního účinku (maximum za 0,5–2 hod) a plazmatický poločas 12–14 hod.
Vzhledem k tomu, že dabigatran je rovněž prvním z NOAC schváleným pro profylaxi cévních mozkových příhod (dále CMP) u nemocných s nevalvulární fibrilací síní (dále FS), je dabigatran v této indikaci v současnosti nejrozšířenější. S tímto lékem máme tudíž nejvíce zkušeností v běžné klinické praxi a následující text je proto zaměřen převážně na sdělení, které zazněla na kongresu ESC v Mnichově v souvislosti s jeho podáváním. Schválení indikace prevence CMP u pacientů s nevalvulární FS vychází z velmi dobrých výsledků klinické studie RE-LY, která byla provedena u více než 18 000 pacientů.Dabigatran zde v dávce 150 mg 2krát denně snížil riziko vzniku CMP a systémové embolizace o 35 % (RR 0,65), riziko ischemické CMP o 25 % (RR 0,75) pokud byl porovnáván s dobře kontrolovaným warfarinem (průměr času v požadovaném terapeutickém rozmezí 64,4 %). Při nižší dávce 2krát 110 mg denně snižuje ve srovnání s warfarinem i závažné krvácivé příhody. U obou dávek je to i významné snížení hemoragických CMP a klinicky nejzávažnějšího intrakraniálního krvácení. Na základě dosažených výsledků studie RE-LY byl pak dabigatran dne 1. 8. 2011 v Evropě schválen pro indikaci prevence cévní mozkové příhody a systémové embolie u dospělých pacientů s nevalvulární fibrilací síní s jedním nebo více následujícími rizikovými faktory: cévní mozková příhoda, tranzitorní ischemická ataka nebo systémová embolie v anamnéze, EF LK < 40 %, symptomatické srdeční selhání třídy II či vyšší dle klasifikace NYHA, věk ≥ 75 let, nebo věk ≥ 65 let spojený s jedním z následujících onemocnění: diabetes mellitus, ischemická choroba srdeční nebo hypertenze (SPC Pradaxa®: www.emea.europa.eu/humandocs/Humans/EPAR/pradaxa/pradaxa.htm). Z důvodu vyšší účinnosti při prevenci CMP je pro většinu pacientů doporučeno jednotné dávkování 150 mg dabigatranu 2krát denně.
Uplynul tedy více než 1 rok, kdy je již toto NOAC v Evropě běžně používáno místo warfarinu v celé řadě klinických situací. Cílem kongresu ECS bylo proto přinést nejen nové poznatky z dalších subanalýz RE-LY zaměřených na použití Pradaxy® v určitých dalších podskupinách nemocných s fibrilací síní, ale hlavně zde diskutovat a vyhodnotit i prvé zkušenosti s tímto přípravkem získané z reálné praxe. Došlo zde i k přijetí novelizovaných doporučení Evropské kardiologické společnosti zaměřených na léčbu fibrilace síní (2012 focused update of the ESC Guidelines for the management of atrial fibrillation), které vzápětí vyšly na webových stránkách společnosti (www.escardio.org/guidelines).
Vedle podání warfarinu je zde již jasně doporučeno podat NOAC, včetně dabigatranu. Pro zjištění rizika CMP a zda je pacient indikován k antikoagulační léčbě se doporučuje použít již jen rozšířený bodový systému hodnocení, označovaný jako CHA2DS2-VASc (tab. 1), který by měl z léčby antikoagulancii na rozdíl od dříve používaného skórovacího systému CHADS2 vyloučit opravdu již jen ty pacienty s nejnižším rizikem CMP (< 1). Pro ostatní je léčba orálními antikoagulancii vhodná bez ohledu na výši věku. Aspirin, popřípadě účinnější kombinace aspirinu s klopidogrelem jsou zde doporučovány jen pro nemocné, u kterých není možné použít warfarin nebo NOAC. K prevenci se zde obecně doporučuje použít všechna u nás již dostupná antikoagulancia – warfarin, dabigatran, rivaroxaban i apixaban s tím, že u apixabanu se očekává ještě jeho schválení příslušnými institucemi. Pro snížení rizika krvácení se pak při volbě antikoagulancia a výše dávky doporučuje použít tzv. HAS-BLED skórovací systém (tab. 2) místo méně praktických skórovacích systémů HEMORR2HAGES nebo ATRIA. Je zde mimo jiné hodnocena jako rizikový faktor i nestabilita laboratorního testování účinku warfarinu, která je jak známo podmíněná hlavně geneticky. Jedná se o nosiče alel genu cytochromu P 450 C 9 2* a nebo 3* a dále haplotypu A genu VKORC1. V naší populaci se to může týkat až 30 % osob [1]. V tomto případě je pak místo warfarinu doporučeno použít NOAC. Ty jsou místo warfarinu indikovány také při vysokém riziku krvácení, pokudje hodnota skóre HAS-BLED ≥ 3 body. Je o nich známo, že snižují riziko intra-kraniálního krvácení. V případě dabigatranu je pak možné s výhodou použít místo dávky 150 mg 2krát denně nižší dávkování 2krát 110 mg (hodnoceno stupněm IIa B). Samotné zvýšené riziko krvácení by však podle Doporučení nemělo být ještě důvodem pro nepodání antikoagulační léčby. V zájmu zvýšené ochrany pacienta se pak pro všechna NOAC doporučuje, že by neměla být podávána u pacientů s CrCl < 30 ml//min. Zaznělo, že tito pacienti nebyli zařazováni do klinických studií a nejsou k dispozici data pro používání u pacientů s těžkou poruchou funkce ledvin. Dále vzhledem k tomu, že všechna NOAC, jsou částečně vylučována renálně, zvláště pak dabigatran, je rovněž pro všechna NOAC nutné zhodnocení funkce ledvin, které by mělo být prováděno u pacientů s normální nebo mírnou poruchou funkce ledvin jednou ročně a častěji (2–3krát ročně) u ostaních pacientů s renálním poškozením. Převod z warfarinu na nová antikoagulancia by pak měl následovat, až když INR poklesne < 2, i když jsou odlišnosti v SPC jednotlivých přípravků. V novelizovaných Doporučeních ECS je dále popsán antikoagulační postup před kardioverzí. V případě, že fibrilace síní trvá více než 48 hod nebo kdy je tato doba neznámá, je doporučeno podávat warfarin (INR 2,0–3,0) či dabigatran po dobu nejméně 3 týdnů před kardioverzí a nejméně 4 týdny poté. Za zmínku stojí i to, že v Doporučení ESC je také diskutován nález nesignifikantního zvýšení počtu infarktu myokardu u nemocných léčených dabigatranem ve studii RE-LY. Závěr je, že po opětovné podrobné analýze nebylo při léčbě dabigatranem prokázáno zvýšení ani nových hospitalizací pro anginu pectoris, ani revaskularizací, a celkový čistý klinický benefit z léčby vyzněl v prospěch dabigatranu před warfarinem. ICHS je naopak zařazena do indikací léčby dabigatranem u osob s fibrilaci síní, pokud jsou starší 65 let. Z důvodu významného snížení rizika ischemické i hemoragické CMP při podání dabigatranu 150 mg 2krát denně, by v případě, že pacienta postihne akutní ischemická CMP a užívá jiná NOAC (z nichž žádné významně nesnížilo riziko ischemické CMP ve srovnání s warfarinem v příslušných studiích), mělo by být místo toho zváženo podání dabigatranu 150 mg 2krát denně.
Tab. 1. Stratifikace rizika CMP podle CHA2DS2-VASc. 
CMP – cévní mozková příhoda, TIA – tranzitorní ischemická ataka Tab. 2. Stratifikace rizika krvácení – HAS-BLED skóre. 
INR – mezinárodní normalizovaný poměr. Hypertenze je definována jako systolický tlak krve > 160 mm Hg. Abnormální funkce ledvin je definována jako přítomnost chronické dialýzy nebo stav po transplantaci ledviny nebo koncentrace kreatininu v séru ≥ 200 μmol/l. Abnormální funkce jater jsou definovány jako chronické onemocnění jater (např. cirhóza) nebo biochemické poškození jater ve smyslu signifikantně zvýšené sérové koncentrace bilirubinu (dvojnásobek horního limitu normy ve spojení s trojnásobkem horního limitu normy u aminotransferáz – AST/ALT/alkalická fosfatáza). Krvácení znamená krvácení v anamnéze nebo přítomnost predispozice ke krvácení (krvácivá diatéza, anemie aj.). Jako kolísavá hodnota INR jsou nestabilní/vysoké hodnoty INR nebo časté hodnoty mimo terapeutické rozmezí (např. 60 %). Léky nebo alkoholem je míněna doprovodná léčba např. antiagregancii, nesteroidními antiflogistiky nebo nadměrná konzumace alkoholu. Novelizaci doporučených postupů v prevenci CMP u nemocných s fibrilací síní se zaměřením na úlohu dabigatranu bylo na kongresu ESC věnovano rozsáhlé sympozium řízené profesorem Michaelem Böhmem z University v Homburg/Saar z SRN, na kterém vystoupili další renomovaní odborníci. Přehled všech klinických studií s perorálními antikoagulancii, včetně NOAC přednesl prof. Gregory Lip z Centra pro kardiovaskulární vědu z Birminghamu, UK, který je nejen autorem validovaného skórovacího systému CHA2DS2-VASC, ale také aktualizovaných Doporučení ESC. Znovu zde zopakoval na základě provedených klinických studií význam podání antikoagulancí při fibrilaci síní. Benefit ze snížení incidence CMP a systémové embolizace zde jasně převyšuje možné riziko krvácení. Bylo to nyní opět potvrzeno rozsáhlou studií provedenou ve Švédsku v kohortě 182 678 pacientů s fibrilací síní. K indikaci warfarinu zde již byl použit skorovací systém CHA2DS2-VASC [2]. Připomněl opět snížení smrtelných komplikací intrakraniálního krvácení, pokud se NOAC použijí místo warfarinu, přičemž nejvyšší procentuální snížení relativního rizika v porovnání s warfarinem bylo dosaženo s dabigatranem ve studii RE-LY. Na výsledcích dánské studie JB Olesena et al [3] pak dokázal výhodnost použití skorovacího systému CHA2DS2-VASC při určení nízkého rizika CMP (skóre 0), kdy jedině nemusí být podána antikoagulancia. Pokud by byl výpočet rizika výskytu CMP proveden podle starého, dříve doporučovaného systému CHADS2, byl by při skóre 0 výskyt CMP 1,59 %/rok. To se již blíží počtu CMP 1,75 %/rok při skóre 1, pokud by byl použit CHA2DS2-VASC. Zde je však při skóre 0, kdy nemusí být použita antikoagulancia, jen 0,5% výskyt CMP/rok. Další sdělení zaměřené na optimalizaci prevence CMP dabigatranem a dalšími NOAC v klinické praxi přednesl prof. Stuart Connolly z McMaster University v Hamiltonu,Ca, který je jedním z autorů studie RE-LY. Zopakoval základní údaje o designu této klinické studie zaměřené na průkaz non-inferiority dabigatranu v dávkování 2krát 150 mg a nebo 2krát 110 mg v porovnání s warfarinem u nemocných s fibrilací síní, které byly publikovány v NEJM 2009 a rozebral výsledky, které opět publikoval v NEJM 2010. Soustředil se na rozbory výsledků ve skupinách osob různého věku (pod 65, 65–75 a starších 75 let), závislosti na pohlaví, na vliv předchozí léčby s warfarinem (u 50 % pacientů), BMI a hmotnosti. Uvedl i výskyt intrakraniálních a závažných krvácení ve vztahu použité dávce dabigatranu a celkový čistý klinický benefit této léčby ve srovnání s warfarinem. Dávku 2krát 150 mg doporučuje redukovat na 2krát 110 mg v případě vyššího věku (nad 80 let), vyššího rizika krvácení, a na základě vyšetření renálních funkcí. Nicméně v zemích Evropské unie, a tedy i v České republice je tato dávka určena kromě pacientů starších 80 let ještě pacientům, kteří současně s dabigatranem užívají verapamil. Nižší dávka by též měla být zvážena na základě posouzení rizika tromboembolie nebo krvácení u pacientů: ve věku 75 až 80 let, se středně těžkou poruchou funkce ledvin (CrCl 0,5–0,83 ml/s), s gastritidou, ezofagitidou nebo s gastroezofageálním refluxem a u ostatních se zvýšeným rizikem krvácení. Tím je možno s výhodou snížit riziko krvácení ve srovnání s léčbou warfarinem při docílení minimálně stejného efektu na snížení rizika CMP. Sérii přednášek zaměřených na indikaci dabigatranu při prevenci CMP zakončila přednáška neurologa prof. Mathiase Endrese z univerzitní nemocnice Charité z Berlína, SRN. Ta byla u nemocných s fibrilací síní zaměřená i na sekundární prevenci CMP, tedy u nemocných, kteří prodělali prvou ataku CMP, včetně tranzitorní ischemické příhody. Zatím platí, že pokud dojde k ověřené ischemické CMP, je vhodné včas použít trombolýzu s t-PA. Uvedl, jak postupovat v případě, že pacient užíval dabigatran, kdy trombolýza by zde měla být podána, až pokud není zjištěna porucha koagulace (aPTT, trombinový čas, Hemoclot test či ekarinový test nepřesahují horní hranice normy). Rovněž specifikoval, v jakém časovém období je pak možné opět podat NOAC, které by měly mít v tomto případě řadu výhod před warfarinem. Je to již z důvodu dosaženého vyššího skóre CHA2DS2-VASC (prodělaná CMP sama o sobě představuje 2 body). Léčbu s NOAC je možné po TIA nasadit co nejdříve, pokud je vyloučeno cerebrální krvácení iktu. Po iktu s lehkým, nebo se středně závažným klinickým nálezem je to asi za 3–7 dní, po jeho těžkém průběhu až za 14 dnů. Autor opět zopakoval výši rizika intrakraniálního krvácení při použití NOAC a warfarinu, kdy nejnižší riziko je při denní dávce dabigatranu 2krát 110 mg (RR jen 0,30). Připomenul, že riziko intrakraniálního krvácení existuje i při kontrolované léčbě s warfarinem (INR 2,0–3,0). Aspirin pak v těchto případech není alternativou antikoagulancií. Riziko krvácení je zde stejné, jako při použití warfarinu. I z tohoto důvodu není samotný aspirin vůbec doporučován pro prevenci CMP u FS. Závěrem doporučuje volit místo warfarinu při sekundární prevenci CMP NOAC.
V průběhu kongresu byly otázce NOAC věnovány další přednášky a diskuzní fóra (v rámci programů FOCUS) zaměřené na možnosti laboratorní kontroly jejich účinnosti a řešení komplikací, které přináší běžná kardiologická praxe. K laboratorní kontrole je zatím možné použít kalibrované testy jen v případě léčby dabigartanem (Hemoclot). O jeho antikoagulačním efektu nepřímo informuje i prodloužení aPTT, trombinového času a nebo ekarinového testu. Při katerizaci je používán i ACT, který je prodloužen. Pokud má být u nemocného léčeného dabigatranem podán z různých důvodů (například při PCI) heparin nebo nízkomolekulární heparin je třeba vyčkat aspoň 12 hod a heparin podat při poklesu aPTT pod 1,5násobek hodnoty normálu laboratoře. K laboratorní kontrole přímých inhibitorů FXa je možné použít protrombinový čas anebo test inhibice F Xa. Oba testy ale zatím nejsou na tyto NOAC kalibrovány. Diskutována byla i tzv. trojitá antitrombotické léčba (aspirin, klopidogrel a antikoagulans) u nemocných s fibrilací síní, kteří mají zaveden stent. Zde je možno vedle warfarinu (INR 2,0–2,5) podat i dabigatran. Ve studii RE-LY k tomu došlo u 38,4 % nemocných. Při dávkování 2krát 110 mg dabigatranu byl výskyt krvácivých komplikací nižší než při léčbě s warfarinem. Pokud je u pacienta léčeného NOAC třeba provést PCI je doporučeno volit spíše radiální přístup a zvolit kovový stent, vyžadující kratší dobu trvání duální protidestičkové léčby. Pokud má být u nemocného léčeného dabigatranem provedena perkutánní ablace je vhodné dabigatran předtím vysadit. Postup je stejný jako před operací – délka závisí na výši možné ledvinné dysfunkce. To je asi 24 hod při CrCl vyšším než 60 ml/min, 48 hod při CrCl 40–60 ml/min a 60 hod při CrCl pod 40 ml/min. Během procedury je pak nemocný zajištěn kontrolovanou infuzní léčbou heparinem (ACT asi 225 s). Po skončení je heparin eliminován protaminem a antikoagulační zajištění je provedeno LMWH enoxaparinem 0,5 mg/kg hmotnosti. Dabigatran je možno opět podat za 10 hod po posledním podání LMWH. Je však třeba podotknout, že v těchto případech šlo většinou o ad hoc doporučení diskutujících expertů. Na jejich ověření je třeba vyčkat až po provedení příslušných kontrolovaných klinických studií. Podobně se vybraní experti vyjadřovali o léčbě přpadných krvácení při léčbě s NOAC. Při léčbě dabigatranem je možné se pokusit o jeho eliminaci při závažném krvácení hemodialýzou. V kontrolované studii jsou zatím neověřené pokusy o nastolení hemostázy s rekombinantním lidským FVIIa a nebo přípravky protrombinového komplexu, či FEIBA. Závěrem je třeba se zmínit i o výsledcích genetické substudie RE-LY presentované poslední den Konference dr. Guillaume Paré z McMaster University, Hamilton. U pacientů ze studie RE-LY provedl tzv. celogenomovou analýzu (sledoval u každého více než 550 000 genetických znaků), která měla za cíl nalézti polymorfizmy, které by byly odpovědné za výskyt vyššího krvácení při léčbě dabigatranem. Zjistil, že nosiči variantní alely genu karboxylesterázy CES1 (rs 2244613) měli méně krvácivých epizod (OR 0,67; p = 0,00007) v porovnání s kontrolními pacienty léčenými warfarinem, nebo s pacienty léčenými dabigatranem pokud tuto mutaci neměli. Přítomnost variantní alely pak v průměru znamenala o 15 % nižší hladinu dabigatranu a o 27 % snížené riziko krvácení. Prevalence nosičů této variantní alely rs 2244613 je v evropské populaci asi 33 %. Pacienti s tzv. wild typem (67 %) jsou pak více ohroženi krvácením, a proto by měli mít nižší dávkování dabigatranu. Na účinnost prevence CMP však tento polymorfizmus vliv neměl (OR 0,70, p = 0,34). Další vývoj tedy ukáže, zda toto nebude cesta k dalšímu zvýšení bezpečnosti léčby dabigatranem.
Co je třeba říci na závěr? Nové poznatky o účinku NOAC prezentované na Kongresu ESC v Mnichově ukázaly, že NOAC jsou v prevenci CMP u pacientů s nevalvulární FS lepší nebo srovnatelné s účinkem warfarinu. Dabigatran jako jediný z dosud povolených NOAC v dávce 150 mg 2krát denně dokáže významně snížit i riziko ischemické CMP ve srovnání s warfarinem (tab. 3). Všechna NOAC ale nakonec docilují vyšší celkový klinický benefit při této prevenci než warfarin. Je to zejména díky nižšímu výskytu závažných intrakraniálních krvácení. Dostupnost různých NOAC a u dabigatranu také možnost volby výše dávky pak umožňuje tuto léčbu individuálně upravovat podle určené výše rizika CMP, nebo krvácení při respektování názorů informovaného pacienta. V naší zemi má již od 1. 5. 2012 přípravek Pradaxa® schválenou úhradu pro prevenci CMP u nemocných s nevalvulární fibrilací síní podle SPC. Může jej předepisovat kardiolog, internista a neurolog. Je hrazen při kontraindikaci warfarinu, tj. a) nemožnost pravidelných kontrol INR, b) nežádoucí účinky při léčbě warfarinem, c) nemožnost udržet INR v terapeutickém rozmezí 2,0–3,0; tzn. 2 ze 6 měření nejsou v uvedeném terapeutickém rozmezí, d) rezistence na warfarin, tj. nutnost podávat denní dávky více než 10 mg. Lze tedy očekávat, že tato léčba více ochrání před devastujícími následky ischemických příhod, bude minimalizovat obávaná mozková krvácení a tím zvýší počet adekvátně zajištěných pacientů v České republice.
Tab. 3. Účinnost dabigatranu ve srovnání s warfarinem v prevenci CMP u pacientů s nevalvulární FS. 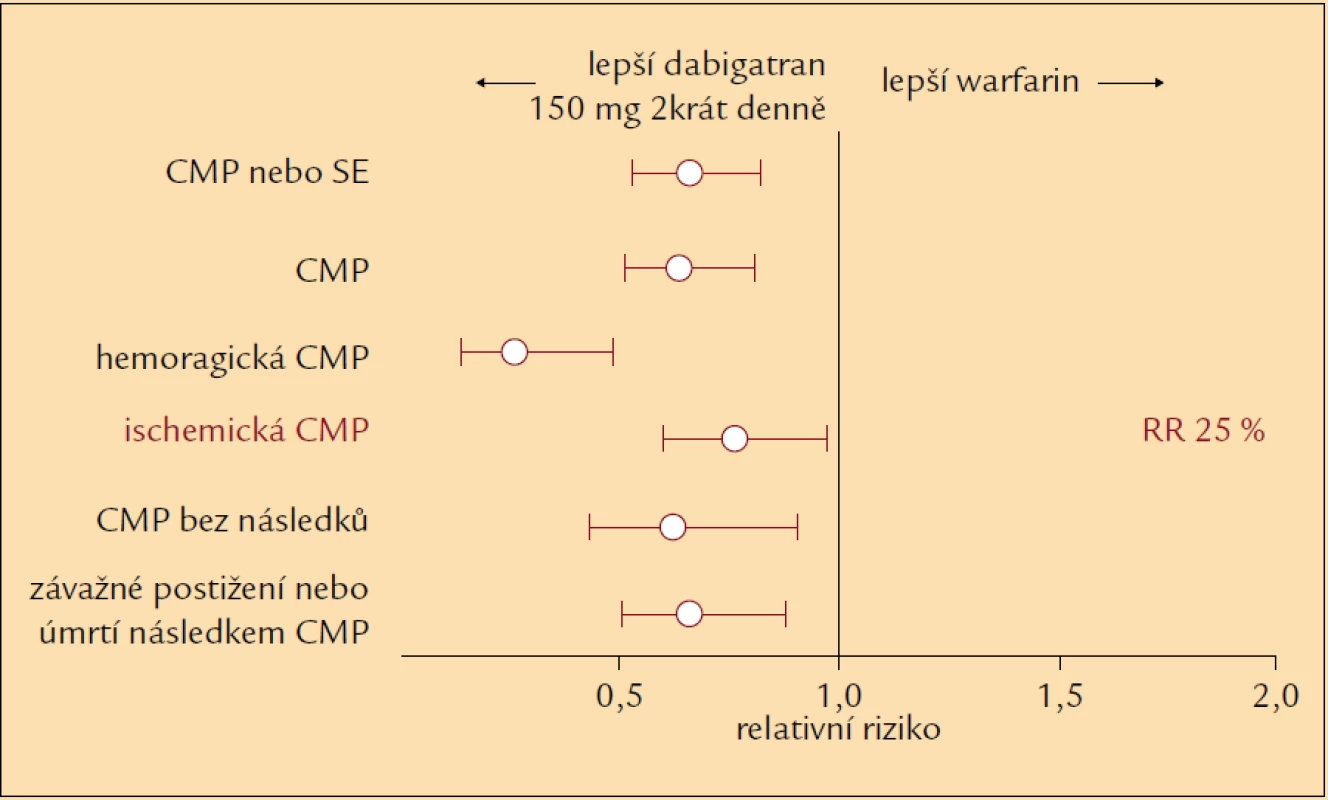
Podpořeno RVO VFN 64165/2012.
prof. MUDr. Jan Kvasnička, DrSc.
http://ukb.lf1.cuni.cz
e-mail: kvasnicka.jan@vfn.cz
Doručeno do redakce: 19. 9. 2012
Zdroje
1. Kvasnička J, Hájková J, Bobčíková et al. Prevalence polymorfismů CYP2C9 a VKORC1 v České republice a zamyšlení nad výhledy antikoagulační léčby warfarinem. Cor Vasa 2011; 53 : 1–5.
2. Friberg L, Rosenqvist M, Lip GY. Net clinical benefit of warfarin in patients with atrial fibrillation: a report from the Swedish atrial fibrillation cohort study. Circulation 2012; 125 : 2298–2307.
3. Olesen JB, Torp-Pedersen C, Hansen ML et al. The value of the CHA2DS2-VASc score for refining stroke risk stratification in patients with atrial fibrillation with a CHADS2 score 0–1: a nationwide cohort study. Thromb Haemost 2012; 107 : 1172–1179.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2012 Číslo 9- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Splenektomie a sepse: pacienti musí být informováni o riziku, musí být vakcinováni a v určitých případech užívat profylakticky antibiotika
- Je možné snížit četnost závažných infekcí u pacientů po splenektomii?
- Leptospiróza
- Srovnání dvou metod dlouhodobého externího telemonitorování EKG po ablaci fibrilace síní
- Časný pohybový režim snižuje asymetrický dimetylarginin po transplantaci ledviny
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Léková compliance – úskalí terapie revmatoidní artritidy?
- Peripartální život ohrožující krvácení – mezioborové konsenzuální stanovisko
- Upozornění na nebezpečí invazivních infekcí u splenektomovaných pacientů. Zkušenosti z FN Brno 2011
- Morbus Weil – kazuistika a princípy
- Nádor srdce manifestující se náhlou srdeční smrtí
- Naše zkušenosti s léčbou multicentrické plazmocelulární Castlemanovy choroby s projevy vaskulitidy – popis případu a přehled literatury
- Hyperventilační echokardiografie v diagnostice vazospastické anginy pectoris
- Aktuální poznatky o nových perorálních antikoagulanciích z Kongresu Evropské kardiologické společnosti v Mnichově (25.–29. 8. 2012)
- Zpráva o konání XVI. česko-slovenského hematologického a transfuziologického sjezdu a XIII. česko-slovenské konference laboratorní hematologie
- Prestižní cena pro jihočeské kardiocentrum
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
- Splenektomie a sepse: pacienti musí být informováni o riziku, musí být vakcinováni a v určitých případech užívat profylakticky antibiotika
- Upozornění na nebezpečí invazivních infekcí u splenektomovaných pacientů. Zkušenosti z FN Brno 2011
- Povrchová tromboflebitida, neprávem podceňovaná choroba – je čas změnit názor?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



