-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Chemoterapie BOVAPEC v primární léčbě středně pokročilých stadií Hodgkinova lymfomu
Chemotherapy of BOVAPEC in the primary treatment of Hodgkin´s lymphoma intermediate stages
Design:
Chemotherapy of BOVAPEC is the modification of temporary intensified Stanford V protocol, an effective primary treatment of advanced Hodgkin´s lymphoma (HL) in spite of limited toxicity. Nitrogen mustard was substituted by less myelotoxic cyclophosphamide and the protocol has been used in the treatment of patients with an intermediate stage of HL.Methods:
The primary treatment with BOVAPEC was started in 62 patients. Complete chemotherapy schedule was administered to 60 patients (97 %) and the median of its overall duration was 13 (12 - 18) weeks. 31 patients (50 %) underwent adjuvant “involved field” radiotherapy (RT). The median of posttherapeutic follow-up was 37 (range 8 - 85) months.Results:
During the treatment, a neutropenia of grade 3 and 4 was observed in 14 patients (23 %) but without the development of any serious infectious complications. The manifestation of early non-hematological toxicity did not overcome grade 2. 58 patients (94 %) achieved the complete remission of HL. A relapse was observed in 11 cases (19 %) and estimated five years disease-free survival (DFS) is 72 %. The combination of BOVAPEC and RT in primary treatment was associated with higher probability of five years DFS but actually without statistical significance (88 % vs 58 %; p = 0.08).Conclusion:
The BOVAPEC regimen with its acceptable toxicity may represent effective primary therapeutic approach to the patients with the intermediate stage of HL. Adjuvant RT is essential in all patients diagnosed with nodal bulk and/or residual lymphadenomegaly.Key words:
Hodgkin´s lymphoma - intermediate stage - chemotherapy - Stanford V - radiotherapy - toxicity
Autoři: L. Raida 1; T. Papajík 1; K. Indrák 1; M. Heřman 2; B. Pauček 2; J. Zapletalová 3
Působiště autorů: Hemato-onkologická klinika Lékařské fakulty UP a FN Olomouc, přednosta prof. MUDr. Karel Indrák, DrSc. 1; Radiologická klinika Lékařské fakulty UP a FN Olomouc, přednosta doc. MUDr. Miroslav Heřman, Ph. D. 2; Ústav lékařské biofyziky Lékařské fakulty UP Olomouc, přednosta prof. Ing. Jan Hálek, CSc. 3
Vyšlo v časopise: Vnitř Lék 2007; 53(1): 31-37
Kategorie: Původní práce
Souhrn
Design:
Chemoterapie BOVAPEC je modifikací časově intenzifikovaného protokolu Stanford V, účinné a relativně málo toxické primární léčby pokročilých stadií Hodgkinova lymfomu (HL). Mustargen byl nahrazen méně myelotoxickým cyklofosfamidem, a tato chemoterapie byla podána nemocných se středně pokročilým stadiem HL.Materiál a metodika:
Primární léčbu s BOVAPEC zahájilo 62 pacientů. Plánovanou chemoterapii absolvovalo v plném rozsahu 60 nemocných (97 %) a medián celkové délky její aplikace byl 13 (12–18) týdnů. 31 pacientů (50 %) podstoupilo adjuvantní „involved field“ radioterapii (RT). Medián sledování souboru po ukončení léčby byl 37 (rozmezí 8–85) měsíců.Výsledky:
Neutropenie 3. a 4. stupně byla pozorována v průběhu léčby u 14 nemocných (23 %), ale ani u 1 pacienta nebyla provázena závažnými infekčními komplikacemi. Manifestace časné nehematologické toxicity nepřesáhla 2. stupeň. 58 pacientů (94 %) dosáhlo kompletní remise HL. Relaps choroby byl zatím pozorován u 11 nemocných (19 %) a pravděpodobnost 5letého přežití bez známek choroby (DFS) je 72 %. Kombinace chemoterapie BOVAPEC s radioterapií (RT) v primární léčbě byla spojena s vyšší, i když statisticky zatím nevýznamně, pravděpodobností 5letého DFS (88 % vs 58 %; p = 0,08).Závěr:
Režim BOVAPEC se svou akceptovatelnou toxicitou může představovat účinný primární léčebný přístup pro nemocné se středně pokročilým stadiem HL. Adjuvantní RT je nezbytnou součástí primární léčby u všech pacientů s iniciálně velkými pakety uzlin („bulk“) a/nebo zbytkovou lymfadenomegalií.Klíčová slova:
Hodgkinův lymfom – středně pokročilé stadium Hodgkinova lymfomu - chemoterapie - Stanford V - radioterapie - toxicitaÚvod
Hlavním důvodem aplikace intenzifikovaných chemoterapeutických režimů v primární léčbě Hodgkinova lymfomu (HL) je snaha o zamezení opětovného nárůstu nádorové masy mezi jednotlivými chemoterapeutickými cykly po předchozí redukci [1]. Intenzifikaci lze realizovat 3 způsoby:
- zkrácením intervalu mezi jednotlivými cykly (časová intenzifikace)
- zvýšením dávky aplikovaných cytostatik (dávková intenzifikace)
- kombinací obou těchto přístupů.
Nejčastější komplikací takto vedené léčby je myelotoxicita provázená zejména rozvojem neutropenie. Aplikace růstových faktorů však může zkrátit dobu nezbytnou k regeneraci krvetvorby, a intervaly mezi chemoterapeutickými cykly pak nemusí být prodlužovány. Výskyt pozdních komplikací (kardiálních, plicních a endokrinních, sterility, sekundárních malignit atd) obvykle vyplývá z celkové kumulativní dávky podaných cytostatik, aplikace radioterapie (RT), většinou při použití techniky „širokého pole“ („extended field“ - EF-RT) nebo kombinace obou modalit [2-11].
Chemoterapeutický protokol Stanford V je příkladem časové intenzifikace léčby a byl úspěšně aplikován v primární léčbě nemocných s pokročilým stadiem HL. Součástí léčby zahájené touto kombinovanou chemoterapií je i aplikace adjuvantní radioterapie (ART), která je však vyhrazena pro pacienty s iniciálně velkými uzlinovými pakety (bulk), mediastinální masou a/nebo zbytkovou abnormální lymfatickou tkání (zbytkovou lymfadenomegalií). Toxicita, a to jak časná, tak pozdní, se zatím jeví, vzhledem k dosaženému procentu léčebných odpovědí, jako akceptovatelná, včetně výskytu sekundárních malignit [12]. Pro pacienty v pokročilém stadiu HL je nezanedbatelnou předností, která vyplývá z časové intenzifikace umožněné podle protokolu i každodenní aplikací kolonie granulocytů stimulujícího faktoru (G-CSF), zkrácení celkové délky primární léčby na 3, resp. 4-5 měsíců, pokud je protokol Stanford V doplněn RT.
Kurabilita středně pokročilých, intermediárních nebo také rizikových časných stadií HL je obecně vysoká, avšak standardně používané kombinované terapeutické přístupy mohou být zatíženy nežádoucí pozdní toxicitou, včetně incidence sekundárních nádorů. Z alkylačních cytostatik použitých v chemoterapii má zejména mustargen-leukemogenní potenciál umocněný eventuálně kombinací s RT. Pozdní komplikace a sekundární malignity pak mohou významně ovlivnit dlouhodobé přežití a kvalitu života [13].
Koncepce režimu BOVAPEC vychází z principu časové intenzifikace protokolu Stanford V. Vyšší dávková denzita cytostatik by měla zajistit dostatečnou terapeutickou účinnost, aniž by proti standardním režimům aplikovaným v léčbě středně pokročilých stadií HL byla překročena jejich celková kumulativní dávka. Ta je zejména u alkylačních látek dokonce nižší, čímž může být snížen i výskyt jak časných, tak pozdních nežádoucích účinků primární léčby. Toxický potenciál BOVAPEC je ještě snížen náhradou myelotoxického mustargenu šetrnějším cyklofosfamidem. Změnou v primární léčbě středně pokročilých stadií HL, která využívá časově intenzifikovaný BOVAPEC, je i indikace RT. Ta není, na rozdíl od většiny standardních přístupů používaných u této skupiny pacientů, aplikována obligatorně. Podobně jako ve stanfordském protokolu doplňuje primární léčbu pouze v případech s iniciálně velkou nádorovou masou („bulk“, mediastinální masa) a potenciálně vyšším rizikem relapsu nebo progrese choroby při reziduální lymfadenomegalii po chemoterapii. Cílem fakultativní indikace RT po BOVAPEC je co nejvíce snížit riziko pozdních komplikací primární léčby při zachování jejího vysokého kurabilního potenciálu.
Prezentovaná analýza pilotního souboru 62 nemocných, kteří podstoupili primární léčbu časově intenzifikovaných režimem BOVAPEC (± RT) pro diagnózu středně pokročilého stadia HL, přináší první informace o léčebné účinnosti tohoto přístupu a jeho, vzhledem k zatím krátkému sledování, časné toxicitě.
Soubor nemocných a metody
Primární léčba
Od ledna roku 1998 do června roku 2005 bylo k primární léčbě chemoterapeutickým protokolem BOVAPEC (plánována 12týdenní aplikace) indikováno 62 pacientů se středně pokročilým stadiem HL (tab. 1 a 2). Určení rozsahu choroby se opíralo o původní kritéria intermediárních stadií daná Německou studijní skupinou pro Hodgkinův lymfom (German Hodgkin´s Lymphoma Study Group - GHSG) a používaná ve 3 generacích terapeutických protokolů prakticky až do konce 90. let 20. století [14,15].
Tab. 2. Kritéria středně pokročilých stadií HL. 
Na rozdíl od protokolu Stanford V byl v BOVAPEC mustargen nahrazen cyklofosfamidem a zvýšena celková dávka etopozidu v cyklu (ze 120 na 150 mg/m2), která však byla aplikována v průběhu 1 dne (tab. 3).
Tab. 3. Schémata protokolů Stanford V a BOVAPEC. 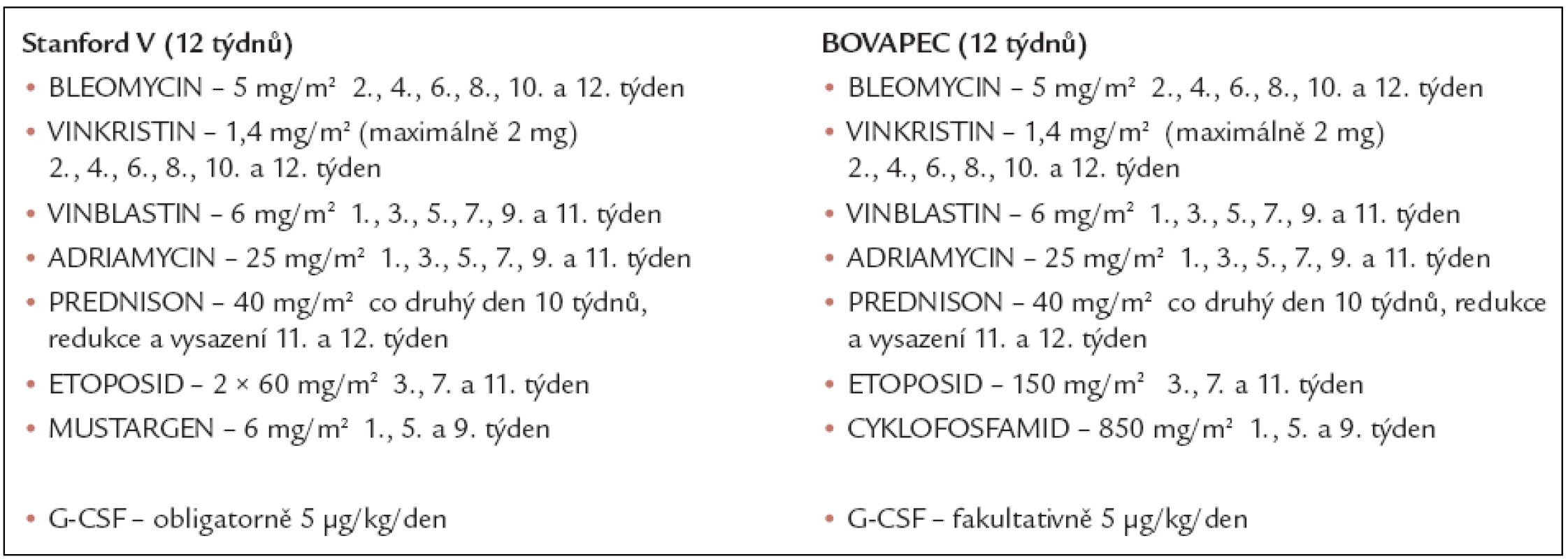
Adjuvantní RT doplnila chemoterapii u 31 nemocných (50 %). V letech 1998-2001 byla indikována pouze v případech se zbytkovou lymfadenomegalií, která vykazovala potenciální nádorovou aktivitu při vyšetřeních funkčními zobrazovacími metodami, jako je zobrazení magnetickou rezonancí (MRI) nebo celotělová galliová scintigrafie. U těchto nemocných byla použita „involved field“ radioterapie (IF-RT) a dávkou 30 Gy byly ozářeny primárně postižené a sousední okrsky lymfatických uzlin. Dávka záření byla v oblastech s aktivní lymfadenomegalií navýšena (boost) o dalších 10 Gy. RT byla zahájena 4-6 týdnů po ukončení chemoterapie BOVAPEC. Denní frakce záření činila 1,8-2 Gy. Tento přístup byl zvolen s cílem maximálně redukovat potenciální riziko pozdních komplikací vyplývající z kombinace obou léčebných modalit, chemoterapie i RT (13 ze 30 pacientů; 43 %). Avšak v prosinci roku 2001 prokázalo průběžné hodnocení prvních 18 pacientů, kteří touto primární léčbou dosáhli remise HL, 22 % incidenci relapsů choroby při mediánu sledování 22 (6-35) měsíců; 75 % relabovaných nemocných bylo léčeno pouze chemoterapií a 75 % z nich bylo primárně diagnostikováno s uzlinovým „bulk“. K manifestaci relapsů HL došlo v mediánu 8 (4-18) měsíců po dosažení kompletní remise. Jejich relativně vysoký výskyt byl, i přes malý počet hodnocených pacientů, hlavním důvodem změny strategie týkající se indikace RT po BOVAPEC v primární léčbě. Od ledna roku 2002 byla adjuvantní IF-RT s celkovou dávkou 30 Gy aplikována ve všech případech iniciálního uzlinového „bulk“, a to bez ohledu na případnou úplnou normalizaci velikosti lymfatických uzlin po chemoterapii. IF-RT dávkou 30 Gy doplněná o cílený boost 10 Gy byla podána všem nemocným se zbytkovou lymfadenomegalií, i když vyšetření pomocí MRI, galliovou scintigrafií nebo v posledních letech i pozitronovou emisní tomografií (PET) s použitím 18fluordeoxyglukózy (18FDG-PET) nepotvrdila její nádorovou aktivitu (18 ze 32 pacientů; 56 %). Časový odstup RT od chemoterapie a denní frakce záření zůstaly nezměněny.
Toxicita
Hematologická a nehematologická toxicita primární léčby (BOVAPEC ± RT) byla hodnocena podle kritérií WHO. Všechny v následujícím období získané a jinak nevysvětlitelné morfologické či funkční abnormity orgánů a tkání byly považovány za projev pozdní toxicity aplikované léčby.
Léčebná odezva
Léčebná odpověď byla poprvé vyhodnocena, pokud nebylo již v průběhu léčby nutno vyloučit progresi HL, 4-6 týdnů po poslední aplikaci cytostatik. Kromě anamnézy a fyzikálního vyšetření pacienta byla součástí standardního „restážování“ tato vyšetření: sedimentace erytrocytů (SE), krevní obraz (včetně diferenciálního rozpočtu leukocytů), biochemické vyšetření sérových hladin minerálů, urey, kreatininu, kyseliny močové, transamináz (AST, ALT), alkalické fosfatázy (ALP), gamaglutamyltransferázy (GMT), bilirubinu, laktátdehydrogenázy (LDH), C-reaktivního proteinu (CRP), elektroforézy sérových bílkovin, β2-mikroglobulinu (β2MG), sérové thymidinkinázy (S-TK) a počítačová tomografie (CT) mediastina, plic, břicha a pánve. Při potvrzení přítomnosti zbytkové lymfadenomegalie nebo abnormální tkáně byla doplněna funkční zobrazovací vyšetření celotělovou galliovou scintigrafií, MRI, ev. 18FDG-PET, a to zejména v případech zbytkové mediastinální tkáně [16-19]. Pokud nemocný podstoupil adjuvantní RT, byla uvedená „restážovac“ vyšetření zopakována 8 až 10 týdnů po jejím ukončení.
Kompletní remise HL
Takto byl hodnocen stav, při němž u pacientů nebyla potvrzena přítomnost zvětšených lymfatických uzlin, abnormální tkáně a známky aktivity onemocnění. Pokud přetrvávala zbytková, ale neaktivní masa (scintigrafie, MRI, 18FDG-PET), byl tento stav rovněž hodnocen jako kompletní remise KR.
Parciální remise HL
Parciální remise byla definována jako stav s redukcí velikosti původní nádorové masy o více než 50 % a s přetrvávajícími známkami aktivity choroby, ať již klinicky, laboratorně nebo na funkčních zobrazovacích vyšetřeních.
Stabilní choroba
Termín stabilní choroba (SCH) byl vyhrazen pro regresi původní masy o méně než 50 % nebo její nárůst o méně než 25 % se zjevnými projevy aktivity základního onemocnění.
Progrese choroby
Za progresi choroby (PCH) byly považovány stavy s nárůstem nádoru o více než 25 % oproti jeho původnímu rozsahu.
Statistická analýza
Vliv demografických parametrů (pohlaví, věk) a markerů charakterizujících nádor, jeho rozsah (histologický subtyp HL, stadium, přítomnost nádorového bulku, počet nádorově postižených okrsků lymfatických uzlin) a aktivitu (B-symptomy, SE, LDH, hladina albuminu, CRP, počet leukocytů a lymfocytů, hladina hemoglobinu, β2MG, S-TK) na riziko relapsu HL po léčbě byl hodnocen s využitím χ2-testu (nemetrické parametry) nebo t-testu, resp. Mannova-Whitneyho U-testu (metrické parametry).
Pomocí Kaplanovy-Meierovy metody byla vypočtena pravděpodobnost přežití bez známek choroby (disease-free survival - DFS), která byla definováno jako časový interval mezi dosažením KR choroby a jejím relapsem nebo úmrtím z jakékoliv příčiny. Kromě kalkulace DFS pro všechny nemocné v KR, byly Kaplanovy-Meierovy křivky pravděpodobného DFS sestrojeny zvlášť pro skupinu léčenou primárně pouze chemoterapií (BOVAPEC) a kombinací obou modalit (BOVAPEC + RT). Rozdíl byl statisticky vyhodnocen log-rank-testem.
Výsledky
Toxicita
Chemoterapii BOVAPEC v jejím plném rozsahu absolvovalo 60 nemocných (97 %). Medián celkové délky chemoterapie v průběhu primární léčby byl 13 (12-18) týdnů. Nejčastější příčinou přerušení plánované léčby byly komunitní virové infekce dýchacích cest. Chemoterapeutický protokol byl předčasně přerušen a ukončen u 2 pacientů (3 %) po 6, resp. 8 týdnech. Oba odmítli pokračovat v této léčbě, následně podstoupili pouze IF-RT a dosáhli KR choroby přetrvávající u obou shodně 45 měsíců.
Dominujícím rysem hematologické toxicity byla neutropenie, ale 3. a 4. stupeň podle klasifikace WHO byl pozorován pouze u 14 nemocných (23 %). G-CSF byl v průběhu chemoterapie BOVAPEC aplikován 23 pacientům (37 %) souboru, 9 z nich při neutropenii 1. a 2. stupně, ale se zřejmou tendencí k dalšímu poklesu s rizikem progrese do 3. a 4. stupně. Těžká trombopenie nebyla vůbec pozorována a pouze u 2 nemocných (7 %) došlo k rozvoji anémie 3., resp. 4. stupně (tab. 4), avšak bez potřeby substituce transfuzemi erytrocytů. V průběhu léčby ani bezprostředně po ní nedošlo u nikoho k projevům těžké nehematologické toxicity (tab. 5). Maximální orgánová toxicita dosáhla 2. stupně a naprosto dominujícím nálezem byla neurotoxicita manifestující se periferní neuropatií u 22 pacientů (36 %). Časná plicní toxicita byla pozorována u 10 nemocných (16 %) a u všech byla chemoterapie BOVAPEC doplněna RT na oblast nitrohrudních lymfatických uzlin, ať již mediastinálních a/nebo hilových.
Tab. 4. Časná hematologická toxicita BOVAPEC. 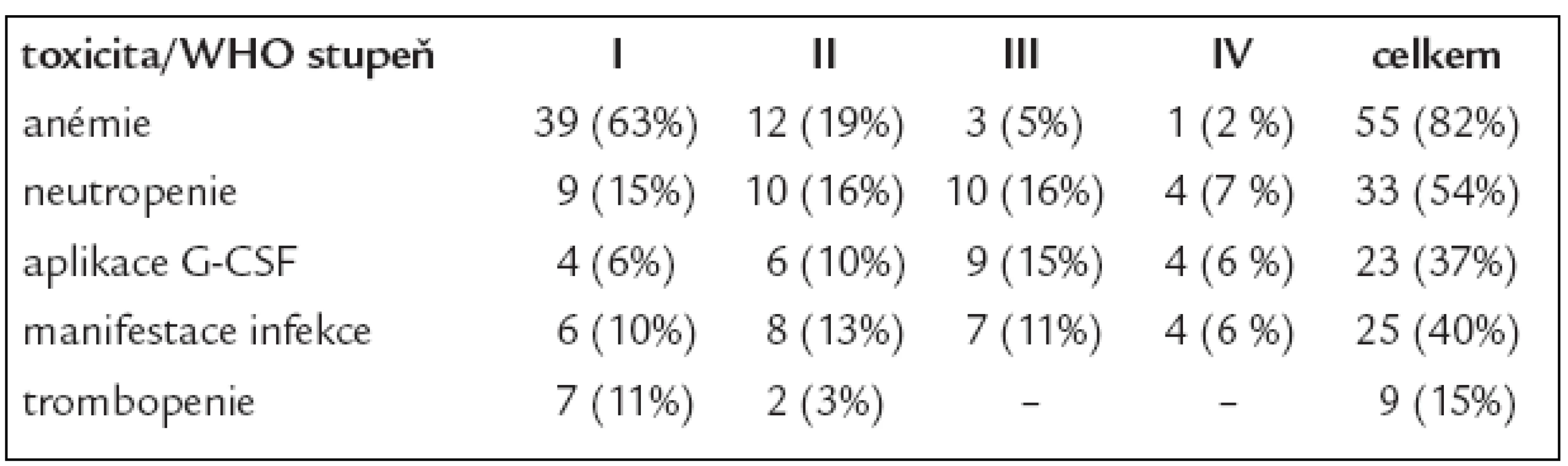
Tab. 5. Časná nehematologická toxicita primární léčby. 
Plicní fibróza a hypotyreóza byly jako pozdní komplikace pozorovány zatím u 1 (2 %), resp. 5 pacientů (8 %). Všichni absolvovali primární léčbu HL s kombinací obou modalit. U žádné z 33 pacientek ve fertilním věku nedošlo k rozvoji ovariálního selhání a následně byly u 3 z nich (9 %) zaznamenány 4 gravidity (2, 3, 3 a 5 let po ukončení léčby) s porody zdravých dětí. Jiná malignita než HL byla v průběhu sledování po primární léčbě diagnostikována u 2 nemocných (3 %). V prvém případě se jednalo o difuzní velkobuněčný B-lymfom (DLBCL), k jehož manifestaci došlo 4 roky po dosažení KR HL pouze chemoterapií BOVAPEC. U 1 pacienta byl, jako u jediného z celého souboru, primárně diagnostikován histologický subtyp nodulární lymfocytární predominance HL (NLPHL). Bronchogenní karcinom byl druhou sekundární malignitou v tomto pilotním souboru. Potvrzen byl u nemocného 2 roky po dosažení KR HL léčbou kombinující BOVAPEC s IF-RT primárně postižených nitrohrudních lymfatických uzlin. Pacient zemřel na komplikace vyplývající z progrese tohoto nádoru 4 měsíce po stanovení diagnózy. Bylo to zatím jediné úmrtí (2 %) v průběhu dosavadního sledování souboru.
Léčebná odezva
KR lymfogranulomu dosáhlo 58 nemocných (94 %). U 2 nemocných byla odezva vyhodnocena jako PR (3 %), resp. SCH (3 %). U 11 pacientů (19 %) došlo k relapsu HL v mediánu 11 (rozmezí 3-46) měsíců po dosažení KR (graf 1). Riziko rekurence choroby nebylo ovlivněno demografickými nebo dalšími parametry charakterizujícími rozsah a aktivitu choroby. Výjimkou byl pouze počet uzlinových okrsků postižených HL. Nemocní s iniciálně vyšším počtem postižených uzlinových skupin byli při hodnocení t-testem zatíženi vyšším rizikem relapsu (p = 0,05). Avšak Mannův-Whitneyho U-test, i přes hraniční výsledek (p = 0,06), tento závěr nepotvrdil.
Graf 1. Odpověď na primární léčbu. Čísla ve výsečích označují počty pacientů. 
Pravděpodobný 5letý DFS 58 pacientů, kteří dosáhli KR, byl 72 % (graf 2). Aplikace RT po BOVAPEC zvýšila tuto pravděpodobnost na 88 %. DFS nemocných léčených v primární léčbě pouze chemoterapií byl 58 %. Rozdíl mezi těmito dvěma skupinami však nebyl statisticky významný (p = 0,08), graf 3.
Graf 2. DFS všech nemocných, kteří dosáhli primární léčbou KR. 
Graf 3. DFS nemocných s/bez RT v primární léčbě. 
Diskuse
Časově intenzifikovaný chemoterapeutický režim BOVAPEC se jeví jako potenciálně účinný primární léčebný přístup u nemocných se středně pokročilým, intermediárním nebo rizikovým časným stadiem HL. Náhrada mustargenu, který je součástí protokolu Stanford V, snížila myelotoxický potenciál a incidenci těžké neutropenie. Hodnoty neutrofilů < 0,5 × 109/l se při léčbě Stanford V manifestovaly u 82 % nemocných [12], zatímco u BOVAPEC byla těžká neutropenie zaznamenána ve 23 % případů. Proto byla aplikace G-CSF fakultativní a její reálná potřeba vyvstala jen asi u 1/3 nemocných. V prezentovaném souboru nebyl v rámci primární léčby zaznamenán výskyt závažnější časné nehematologické toxicity. Jejím nejčastějším projevem byla manifestace reverzibilní periferní neuropatie, která však dosáhla maximální intenzity 2. stupně škály WHO. Ve stanfordském protokolu byly různé projevy neurotoxicity 3. stupně zaznamenány až u 28 % pacientů [12]. Tato komplikace byla zřejmě způsobena zkrácením intervalu mezi jednotlivými aplikacemi vinkaalkaloidů (vinkristin, vinblastin) v průběhu aplikace BOVAPEC, aniž by, oproti standardním chemoterapeutickým protokolům, byla zvýšena jejich celková dávka.
Kombinace BOVAPEC a RT byla spojena s nízkým rizikem relapsu choroby, a tedy vysokým kurabilním potenciálem. Její účinnost u středně pokročilých nebo také rizikových časných stadií není nikterak překvapující a zejména evropská praxe primární léčby těchto nemocných tento přístup s kombinací obou modalit preferuje. Klinické studie se zaměřují zejména na různé adjuvantní radioterapeutické přístupy. Účinnost je hodnocena jak ve vztahu k rozdílnému rozsahu ozařovacího pole, tak celkové dávce záření. Hlavním cílem je minimalizovat toxicitu RT při zachování vysoké terapeutické účinnosti kombinace s chemoterapií. IF-RT je možno zajistit léčebnou odpověď srovnatelnou s použitím ozáření typu „extended field“ (EF-RT) [15,20,21]. Nicméně v zámoří se k terapeutickým standardům u rizikových časných stadií HL (termín intermediární či středně pokročilá stadia zde není prakticky používán) řadí i samotná chemoterapie a dosažená kompletní remise je zajištěna ještě dalšími dvěma konsolidačními cykly [22].
Časová intenzifikace, která je pro BOVAPEC (jako Stanford V) charakteristická, však může být proti standardně používaným chemoterapeutickým kombinacím (ABVD, COPP/ABVD, MOPP/ABVD, COPP/ABV, MOPP/ABV) výhodná a vést k vynechání RT z primární léčby nemocných bez masivního uzlinového postižení či zbytkové lymfadenomegalie s následným snížením potenciálního rizika pozdních komplikací. Studie HD11 (GHSG) sice srovnává 4 cykly intenzifikované chemoterapie BEACOPP a standardního režimu ABVD v primární léčbě středně pokročilých stadií HL a neprokázala rozdíl v léčebné odpovědi nebo celkovém přežití, avšak všichni nemocní podstoupili také IF-RT, i když různé intenzity (20 Gy vs 30 Gy). Pozdní toxicita je v této studii pro krátké sledování zatím nehodnotitelná [23]. Adjuvantní RT je po BOVAPEC nezbytná při vstupním uzlinovém „bulk“ nebo přítomnosti lymfadenomegalie verifikované „restážováním“, a to bez ohledu na negativní výsledky funkčních zobrazovacích vyšetření [16].
Sledování uvedeného souboru nemocných po této léčbě je zatím příliš krátké na validní hodnocení její pozdní toxicity. Rozvoj hypotyreózy a plicní fibrózy byl pozorován pouze u pacientů, u kterých byla součástí léčby RT na oblast horní lymfatické etáže [6,8,9]. Podobně jako po léčbě protokolem Stanford V [12] nedošlo ani u jediné z fertilních žen v souboru k ireverzibilnímu ovariálnímu selhání. Všechny 4 zatím zaznamenané gravidity proběhly bez jakýchkoliv komplikací s následnými porody zdravých dětí. Avšak významně vyšší riziko vzniku malformací u dětí rodičů léčených pro HL nebylo v minulosti potvrzeno ani po standardních chemoterapeutických (COPP/ABVD), radioterapeutických nebo kombinovaných přístupech [24]. U mužů nebyla fertilita před a po terapii hodnocena, nicméně vzhledem k potenciálnímu riziku následné sterility, jim byla nabízena možnost kryoprezervace spermatu. Jiné malignity než HL byly v průběhu sledování této sestavy pozorovány zatím pouze u 2 nemocných. DLBCL u 1 nemocného by mohl být považován buď za sekundární malignitu, nebo přirozenou transformaci původně diagnostikované lymfoproliferace typu NLPHL. Bronchogenní karcinom u 2. pacienta odpovídal spíše nádorové duplicitě než sekundární malignitě, protože byl diagnostikován neobvykle brzy (2 roky) po ukončení primární léčby [5,7], navíc u dlouholetého silného kuřáka.
Přestože od primární léčby časově intenzifikovaným chemoterapeutickým režimem BOVAPEC nelze očekávat další zásadní zvýšení kurability nemocných se středně pokročilým stadiem HL, může být tento protokol přínosem pro:
- zkrácení celkové délky chemoterapie a vůbec primární léčby oproti standardně používaným přístupům (např. 4krát ABVD, 4krát COPP/ABV, 4krát MOPP/ABV, 2krát COPP/ABVD apod) s pozitivními psychosociálními dopady pro pacienty
- snížení celkové kumulativní dávky cytostatik
- cílenou neobligatorní indikaci adjuvantní RT, čímž lze snížit potenciální riziko pozdních komplikací vyplývající ze „zbytečné“ kombinace terapeutických modalit, a to zejména u nemocných ve věkové kategorii do 30 let (prakticky polovina diagnostikovaných případů) bez zmiňovaných atributů velké nádorové masy nebo postchemoterapeutické zbytkové lymfadenomegalie.
Práce byla podpořena grantem IGA MZ ČR NR 7876-3/2004.
MUDr. Luděk Raida, Ph.D.
Hemato-onkologická klinika LF UP a FN
www.fnol.cy
e-mail: raida@fnol.cz
Doručeno do redakce: 11. 5. 2006
Přijato po recenzi: 15. 9. 2006
Zdroje
1. Loeffler M, Hasenclever D, Diehl V. Model based development of the BEACOPP regimen for advanced stage Hodgkin´s disease. Ann Oncol 1998; 9(Suppl 5): S73-S78.
2. Aisenberg AC, Finkelstein DM, Doppke KP et al. High risk of breast carcinoma after irradiation of young women with Hodgkin´s disease. Cancer 1997; 79 : 1203-1210.
3. Andrieu JM, Ifrah N, Payen C et al. Increased risk of secondary acute nonlymphocytic leukemia after extended-field radiation combined with MOPP chemotherapy for Hodgkin´s disease. J Clin Oncol 1990; 8 : 1148-1154.
4. Boivin JF, Hutchison G, Lubin JH et al. Coronary artery disease mortality in patients treated for Hodgkin´s disease. Cancer 1992; 69 : 1241-1247.
5. Foss Abrahamsen A, Andersen A, Nome O et al. Long-term risk of second malignancy after treatment of Hodgkin´s disease: the influence of treatment, age and follow-up time. Ann Oncol 2002; 13 : 1786-1791.
6. Hancock SL, Cox RS, McDougall IR Thyroid disease after treatment of Hodgkin´s disease. N Engl J Med 1991; 325 : 599-605.
7. Henry-Amar M. Second cancer after the treatment for Hodgkin´s disease: A report from the International Database on Hodgkin´s Disease. Ann Oncol 1992; 3(Suppl 4): 117-128.
8. Lund MB, Kongerud J, Nome O et al. Lung function impairment in long-term survivors in Hodgkin´s disease. Ann Oncol 1995; 6 : 495-501.
9. Melinová L, Heřmanská Z, Halíková J et al. Plicní komplikace a jejich prevence v léčbě Hodgkinovy choroby. Vnitř Lék 1995; 41 : 313-319.
10. Sears JD, Greven KM, Ferree CR et al. Definitive Irradiation in the Treatment of Hodgkin´s Disease. Analysis of outcome, prognostic factors, and long-term complications. Cancer 1997; 79 : 145-151.
11. Viviani S, Santoro A, Ragni G et al. Gonadal toxicity after combination chemotherapy for Hodgkin´s disease. Comparative results of MOPP vs ABVD. Eur J Cancer 1985; 21 : 601-605.
12. Horning SJ, Hoppe RT, Breslin S et al. Stanford V and radiotherapy for locally extensive and advanced Hodgkin´s disease: Mature results of a prospective clinical trial. J Clin Oncol 2002; 20 : 630-637.
13. Aleman BMP, van den Belt-Dusebout AW, Klokman WJ et al. Long-Term Cause-Specific Mortality of Patients Treated for Hodgkin´s Disease. J Clin Oncol 2003; 21 : 3431-3439.
14. Sieber M, Tesch H, Pfistner B et al. Rapidly alternating COPP/ABV/IMEP is not superior to conventional alternating COPP/ABVD in combination with extended-field radiotherapy in intermediate-stage Hodgkin´s lymphoma: final results of the German Hodgkin´s Lymphoma Study Group Trial HD5. J Clin Oncol 2002; 20 : 476-484.
15. Engert A, Schiller P, Josting A et al. Involved-field radiotherapy is equally effective and less toxic compared with extended-field radiotherapy after four cycles of chemotherapy in patients with early-stage unfavourable Hodgkin´s lymphoma: results of the HD8 trial of the German Hodgkin´s Lymphoma Study Group. J Clin Oncol 2003; 21 : 3601-3608.
16. Devizzi L, Maffioli L, Bonfante V et al. Comparison of gallium scan, computed tomography, and magnetic resonance in patients with mediastinal Hodgkin´s disease. Ann Oncol 1997; 8(Suppl 1): 53-56.
17. Jerusalem G, Beguin Y, Fassotte MF et al. Early detection of relapse by whole-body positron emission tomography in the follow-up of patients with Hodgkin´s disease. Ann Oncol 2003; 14 : 123-130.
18. Maisey NR, Hill ME, Webb A et al. Are 18fluorodeoxyglucose positron emission tomography and magnetic resonance imaging useful in the prediction of relapse in lymphoma residual masses? Eur J Cancer 2000; 36 : 200-206.
19. Salloum E, Brandt DS, Caride VJ et al. Gallium scans in the management of patients with Hodgkin´s disease: a study of 101 patients. J Clin Oncol 1997; 15 : 518-527.
20. Marková J, Feltl D, Kozák T Léčba Hodgkinovy choroby v roce 2002. Klinická onkologie 2002; 15 : 198-200.
21. Feltl D Potřebujeme radioterapii v léčbě Hodgkinovy choroby? Klinická onkologie 2003; 16 : 184-187.
22. Connors JM. Evolving Approaches to primary Treatment of Hodgkin´s Lymphoma. ASH Educational Book 2005.
23. Diehl V, Stein H, Hummel M et al. Intensification of chemotherapy and concomitant dosis reduction of radiotherapy in intermediate stage Hodgkin´s lymphoma: interim results of the HD11 trial of the GHSG. ASH Educational Book 2003.
24. Dienstbier Z, Heřmanská Z, Zámečník J et al. Děti rodičů léčených pro Hodgkinovu chorobu ozařováním a chemoterapií. Vnitř Lék 1994; 40 : 163-166.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek XXVI. dny mladých internistůČlánek Z odborné literatury
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2007 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- XXVI. dny mladých internistů
- Z odborné literatury
- Porucha regulace glukózového metabolizmu u pacientů s mnohočetným myelomem léčených vysokými dávkami kortikosteroidů na naší klinice v roce 2004
- Smoothness index betaxolol hydrochloridu u pacientů s čerstvě zjištěnou hypertenzí
- Chemoterapie BOVAPEC v primární léčbě středně pokročilých stadií Hodgkinova lymfomu
- Význam stanovení Nt-proBNP a big-endotelinu pro diagnostiku chronického srdečního selhání u nemocných v pravidelném hemodialyzačním programu
- Epilepsia a reprodukčné poruchy
- Metabolický syndrom a tuková tkáň: opravdu za všechno mohou adipocyty? - editorial
- Aortální alograft (homograft) v léčbě chlopenních srdečních vad dospělých s důrazem na léčbu infekční endokarditidy aortální chlopně
- FEVER studie (The Felodipine EVEnt Reduction), randomizovaná, dvojitě slepá, placebem kontrolovaná studie u čínských hypertenzních pacientů
- Intermediární stadium Hodgkinova lymfomu - citius, altius, nebo fortius? - editorial
- Plicní hypertenze u Takayasuovy arteritidy: kazuistika
- Metodické pokyny pro farmakoterapii akutní a chronické nenádorové bolesti
- Zdravé osoby versus pacienti s diagnózou diabetes mellitus 2. typu: vybrané parametry v séru a v subkutánní abdominální tukové tkáni
- Metodické pokyny pro farmakoterapii nádorové bolesti
- 28. světový kongres interní medicíny (10.–13. listopadu 2006, Tchaj−pej, Tchaj−wan)
- Osmdesátiny primáře Julia Vachtenheima
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Aortální alograft (homograft) v léčbě chlopenních srdečních vad dospělých s důrazem na léčbu infekční endokarditidy aortální chlopně
- Metodické pokyny pro farmakoterapii akutní a chronické nenádorové bolesti
- Epilepsia a reprodukčné poruchy
- Význam stanovení Nt-proBNP a big-endotelinu pro diagnostiku chronického srdečního selhání u nemocných v pravidelném hemodialyzačním programu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




