-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
The Quality of Life Following Laparoscopic Fundoplication in Correlation with Preoperative Symptomatology
Aim:
Gastroesophageal reflux disorder (GERD) is a serious health problem in the Western world, with prevalence rates between 9 and 42%. The correct preoperative diagnostics including assessment of symptomatology is a prerequisite for the establishment of adequate therapy, including surgery. The aim of this study was to assess the quality of life in patients with GERD, based on their preoperative symptomatology.Methods:
From IX/2004 to XII/2008, a total of 237 patients underwent antireflux procedures in the Brno Faculty Hospital (FN Brno) Surgical Clinic. The patients underwent preoperative and postoperative gastroenterological examination, including endoscopy, manometry, pH-metry. The patients were asked to fill in the GIQLI (GastroIntestinal Quality of Life Index) questionnaire. The results were statistically assessed and evaluated.Results:
The study included a total of 178 patients. 135 subjects (76.7%) presenting with typical symptomatology and 41 subjects (23.3%) with atypical symptomatology were indicated for surgery. The mean preoperative quality of life index, based on the GIQLI questionnaire, was 101.6 points, while at 6 months after the procedure, the quality of life was evaluated with 106.9 points. There is a statistically significant difference in the quality of life between the patients with atypical and the patients with typical symptomatology, both prior to the procedure (p = 0.002), as well as after the procedure (p = 0.006), with the atypicaly symptomatology patients declairing poorer quality of life than the typical symptomatology ones. The risk of prolonged dysphagia (over 6 weeks after the procedure) is higher in the atypical symptomatology subjects, with statistical significance of p < 0.001.Conclusion:
Laparoscopic antireflux surgery increases the quality of life independent of the preoperative symptomatology. Patients with atypical symptoms must be carefully examined and indicated with caution, considering the higher risk of prolonged postoperative dysphagia.Key words:
quality of life – laparoscopy – reflux – symptoms
Autoři: F. Marek; V. Procházka
; Z. Kala
; Jiří Dolina 1
; T. Pavlík 2
Působiště autorů: Chirurgická klinika FN Brno-Bohunice a LF Masarykovy univerzity, přednosta: prof. MUDr. Z. Kala, CSc. ; Interní gastroenterologická klinika FN Brno a LF Masarykovy univerzity Brno, přednosta: prof. MUDr. A. Hep, CSc. 1; Institut biostatistiky a analýz, LF a PřF Masarykovy univerzity, vedoucí pracoviště: doc. RNDr. L. Dušek, Dr. 2
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 3, s. 166-171.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Cíl:
Gastroezofageální refluxní choroba jícnu je závažným zdravotním problémem západního světa s prevalencí mezi 9–42 %. Přesná předoperační diagnostika včetně stanovení symptomatologie je důležitá ke stanovení správného léčebného postupu, včetně operačního řešení. V naší studii jsme se zaměřili na kvalitu života u pacientů s GERD na základě předoperační symptomatologie.Metody:
Od IX/2004 do XII/2008 byla u 237 pacientů na Chirurgické klinice FN Brno provedena antirefluxní operace. Pacienti byli předoperačně a pooperačně vyšetřeni gastroenterologem, byla provedena endoskopie, manometrie, pH-metrie a vyšetření kvality života dotazníkem GIQLI (GastroIntestinal Quality of Life Index). Výsledky byly statisticky zpracovány a vyhodnoceny.Výsledky:
Hodnoceno bylo 178 pacientů. Indikováno k operaci bylo 135 pacientů (76,7 %) s typickou symptomatologií a 41 pacientů (23,3 %) s atypickou symptomatologií. Předoperační index kvality života byl na základě vyplněného dotazníku GIQLI v průměru 101,6 bodů a 6 měsíců po operaci byla kvalita života hodnocena 106,9 body. Pacienti s typickou i atypickou symptomatologií se statisticky významně liší v kvalitě života jak před operací (p = 0,002), tak po operaci (p = 0,006) s tím, že pacienti s atypickou symptomatologií uvádějí horší kvalitu života než pacienti s typickou symptomatologií. Pacienti s atypickou symptomatologií mají vyšší riziko vzniku prolongované dysfagie (déle než 6 týdnů od operace), a to na hladině statistické významnosti p < 0,001.Závěr:
Laparoskopická antirefluxní chirurgie zvyšuje kvalitu života nezávisle na předoperační symptomatologii. Pacienty s atypickými příznaky musíme pečlivěji došetřit i indikovat vzhledem k vyššímu riziku pooperační prolongované dysfagie.Klíčová slova:
kvalita života – laparoskopie – reflux – symptomyÚVOD
Gastroezofageální refluxní choroba jícnu (GERD) se stává závažným zdravotním problémem západního světa, jelikož téměř polovina obyvatel Spojených států amerických udává pocit pálení žáhy minimálně jednou za měsíc. Z epidemiologických studií vyplývá, že prevalence GERD se v Evropě pohybuje mezi 9–42 % [1]. V Asii je prevalence GERD mírně nižší než v Evropě či Severní Americe, ale v posledních letech se jim začínají asijské státy v prevalenci přibližovat. V Japonsku je prevalence ezofagitidy mezi 14–16 % [2].
Je třeba připomenout, že příznaky GERD nekorelují se závažností onemocnění a jejich tíže nepředpovídá stupeň postižení jícnu v endoskopickém obrazu. Pro chirurga je ale zhodnocení symptomů důležité k indikační rozvaze před plánováním antirefluxní operace. Symptomy lze z pohledu chirurga rozdělit na typické (jícnové) a atypické (mimojícnové). Zvláštní skupinou jsou symptomy alarmující.
1. Symptomy typické
- pyróza – klasická a nejčastější manifestace patologického refluxu, je považována za specifickou pro GERD a vyskytuje se u 73–83 % nemocných [3]. Nejčastěji se pyróza objevuje po jídle a v horizontální poloze. Jindy se regurgitace objevuje v předklonu;
- regurgitace – regurgitace refluxátu (převážně kyselého, výjimečně alkalického) do jícnu či úst je příznakem u 66 % pacientů s GERD [4];
- mezi další již méně časté symptomy můžeme řadit epigastrickou bolest, říhání či zvýšené slinění. Dysfagii a odynofagii jsme zařadili mezi příznaky alarmující.
2. Symptomy atypické
Za vyvolávající mechanismy mimojícnových příznaků jsou považovány:
- přímý vliv žaludečního obsahu na sliznici postižené oblasti;
- aspirace (pravděpodobně mikroaspirace);
- kyselinou vyvolaný vagem zprostředkovaný ezofago-bronchiální a ezofago-kardiální reflex [5];
- ORL oblast – vyskytuje se u 25 % pacientů s GERD. Jedná se o pocit suchosti v krku, pálení v ústech, helitóza způsobená zubními kazy, otalgie, cervikální bolest, globus, chrapot, chronický kašel, noční kašel, stridor, laryngospazmus až apnoe [6];
- bronchopulmonální manifestace – zde je nejčastějším projevem astma bronchiale – 80 % pacientů s astmatem má při 24hodinovém monitorování pH abnormální hodnoty a 25 % z nich lze léčit pouhou supresí kyseliny (7). Mezi další bronchopulmonální postižení GERD patří bronchitida, rekurentní pneumonie, plicní absces či chronická bronchopulmonální obstrukční choroba;
- symptomatologie z dráždění vagu – do této skupiny je řazena bradykardie a bronchokonstrikce [8];
- mezi další atypické symptomy jsou řazeny syndrom spánkové apnoe a nekardiální bolesti na hrudi (může imitovat anginózní bolesti). U dětí je popisována apnoe a náhlá smrt [9].
3. Symptomy alarmující
Do této skupiny řadíme symptomy, které jsou závažné a vyžadují buď pečlivé došetření k vyloučení sekundarismů či akutní chirurgické řešení. Řadíme sem váhový úbytek, anemizaci či krvácení.
- dysfagii či odynofagii – obtížné polykání či subjektivní pocit váznutí sousta se vyskytuje u asi 40 % nemocných s GERD. Dysfagie u nemocných s refluxní ezofagitidou je zapříčiněna zúžením jícnového lumen fibrózou při utváření striktury nebo zánětlivým edémem, ale může ukazovat i na rozvoj karcinomu v Barrettově jícnu. Pokud je současně porucha polykání i tekuté stravy, pak tento stav poukazuje na manifestaci abnormální peristaltiky při ezofagitidě. Pokud se vyskytuje odynofagie s progresivní dysfagií, pak je třeba vždy pátrat po maligním onemocnění [8].
Laparoskopická antirefluxní chirurgie nabízí atraktivní a levnou alternativu léčby v porovnání s celoživotní medikamentózní léčbou zejména u pacientů s rekurentní refluxní chorobou jícnu. V podstatě téměř každý pacient s perzistující nebo rekurentní formou GERD a/nebo komplikacemi gastroezofageálního refluxu či s vizí doživotní medikamentózní terapie je kandidátem antirefluxní operace [10]. Důležitý je ale správný výběr pacienta, ke kterému nám dopomůže anamnéza, standardní předoperační vyšetření zahrnující endoskopii, manometrii a 24hodinovou pH-metrii. Dále je to erudice chirurgického týmu v operativě oblasti bráničního hiátu. Domníváme se, že korelace kvality života s předoperačními hodnotami vyšetření a pooperačním průběhem by mohla usnadnit kategorizaci pacientů vhodných k laparoskopické fundoplikaci a eliminaci pacientů s následnými možnými pooperačními komplikacemi. Pro naši práci jsme si vybrali nemoc – specifický dotazník kvality života GIQLI (Gastrointestinal Quality of Life Index).
Dotazník byl vytvořen profesorem Ernestem Eypaschem s kolektivem v letech 1989–1994 na univerzitě v Kolíně nad Rýnem. Jedná se o dotazník kvality života určený pro pacienty s chorobami trávicího traktu. Byl vytvořen v době, kdy podobný dotazník týkající se gastrointestinálního traktu nebyl celosvětově dostupný. Dotazník je skládá z 36 otázek zaměřených na oblast fyzickou, emocionální a sociální a na typické gastrointestinální symptomy. Každá otázka je ohodnocena body podle stupnice 0–4. Celkový index tvoří součet jednotlivých položek s maximem 144 bodů. Čím vyšší je součet, tím vyšší je index kvality života. Dotazník byl vytvořen týmem čtyř chirurgů a tří metodologů. Tvorba dotazníku probíhala ve třech fázích na velkých souborech pacientů s různými onemocněními trávicího traktu a na souboru kontrolní skupiny zdravých jedinců. Do skupiny nemocných byli zařazeni pacienti s onemocněním jícnu, žaludku, žlučníku, slinivky, tenkého a tlustého střeva a konečníku. Spolehlivost a validita dotazníku byly potvrzeny statistickými metodami. Na základě vyšetření zdravých jedinců byla stanovena průměrná hodnota zdravé populace na 125,8 bodů. Test byl ověřen opakovaně statistickými metodami s intervalem spolehlivosti 0,77–0,97 [11].
MATERIÁL A METODA
V období od září roku 2004 do prosince roku 2008 podstoupilo na Chirurgické klinice Fakultní nemocnice Brno-Bohunice 237 pacientů laparoskopickou antirefluxní operaci. Všichni pacienti byli prospektivně sledováni, minimální doba sledování byla u všech pacientů 12 měsíců. Do studie byli zařazeni pacienti s GERD na základě klinického konsenzu s odesílajícím gastroenterologem a na základě klinických zkušenosti pracoviště. Byli zařazeni pacienti s typickou (převážně regurgitace a pyróza) i atypickou symptomatologií, pacienti s dobrým efektem medikamentózní léčby PPI a rekurenci příznaků při vysazení léčby, pacienti indikovaní na základě vlastního rozhodnutí chirurgické léčby jako alternativy dlouhodobé medikamentózní terapie i pacienti se selhávající konzervativní léčbou.
Ze studie byli vyřazeni pacienti s neúplnými klinickými daty před a po operaci, pacienti s peptickou stenózou jícnu, pacienti s up-side-down stomachem a pacienti, co nebyli ambulantně sledováni po dobu minimálně 12 měsíců.
Pacienti byli předoperačně došetřeni gastroenterologem, měli provedenu gastrofibroskopii, jícnovou manometrii a 24hodinovou pH-metrii jícnu. Před operací pacienti vyplnili dotazník kvality života GIQLI. U všech pacientů byla provedena laparoskopická fundoplikace podle Nissena-Rossettiho či podle Toupeta na základě předoperačních vyšetření. Fundoplikace byly provedeny bez přerušení krátkých gastrických cév, byla provedena zadní hiátoplastika a gastropexe. Všechny výkony byly provedeny třemi erudovanými chirurgy v oblasti bráničního hiátu.
V pooperačním období byli pacienti postupně zatíženi tekutou stravou, břišní drén byl extrahován první pooperační den, dimise čtvrtý pooperační den. Při klinické kontrole 6. pooperační měsíc byla provedena kontrolní manometrie, 24hodinová pH-metrie jícnu a pacienti vyplnili kontrolní dotazník kvality života GIQLI.
Následně byly výsledky statisticky zpracovány a vyhodnoceny. Zvolená hladina významnosti testů
VÝSLEDKY
Celkem bylo v našem souboru 237 pacientů s refluxní chorobou jícnu. Z nich u 178 pacientů (75,1 %) byla dostupná informace o kvalitě života jak před operací, tak i po operaci. Těchto 178 pacientů bylo následně podrobeno detailní analýze.
V souboru bylo hodnoceno 96 mužů (53,9 %) a 82 žen (46,1 %). Průměrný věk operovaných pacientů byl 45,6 roků s průměrným body mass indexem 26,7. Indikováno k operaci bylo 135 pacientů (76,7 %) s typickou symptomatologií a 41 pacientů (23,3 %) s atypickou symptomatologií. Z celkového počtu 178 operací bylo 122 (68,5 %) laparoskopických fundoplikací provedeno podle Nissena-Rossettiho a 56 (31,5 %) podle Toupeta.
Předoperační kvalita života na základě vyplněného dotazníku GIQLI byla v průměru 101,6 bodů a 6 měsíců po operaci byla kvalita života hodnocena 106,9 body.
Předoperační manometrické vyšetření udalo hodnotu tonu dolního jícnového svěrače (LES-lower esophageal sphincter) na 11 mm Hg a při kontrolním pooperačním vyšetření byl pozorován nárůst na 20,6 mm Hg. Při předoperační 24hodinové pH-metrii byla stanovena průměrná hodnota DeMeesterova skóre 60,3, po operaci klesla na 15,8. Nárůst kvality života, tonu LES i pokles DeMeesterova skóre v porovnání s předoperačními hodnotami jsou statisticky významné na hladině p < 0,001.
Výsledky vzhledem k předoperační symptomatologii jsou uvedeny na obrázku 1 a v tabulce 1. Pacienti s typickou i atypickou symptomatologií se statisticky významně liší v kvalitě života jak před operací (p = 0,002) tak po operaci (p = 0,006) s tím, že pacienti s atypickou symptomatologií uvádějí horší kvalitu života než pacienti s typickou symptomatologií. V samotné změně kvality života však mezi oběma skupinami statisticky významný rozdíl není. Dále jsme pacienty s atypickou symptomatologií podrobili další analýze a došli jsme k závěru, že pacienti s atypickou symptomatologií mají vyšší riziko vzniku prolongované dysfagie (déle než 6 týdnů od operace), a to na hladině statistické významnosti p < 0,001 (Tab. 2).
Obr. 1. Kvalita života vzhledem k předoperační symptomatologii (legenda: medián je vyznačen střední úsečkou, box vyznačuje 25% a 75% kvantil, koncové úsečky vyznačují 5% a 95% kvantil pozorovaných hodnot) Fig. 1. Quality of life in correlation with preoperative symptomatology (legend: median is marked with a medium vector, the box marks the 25% and 75% quantiles, the end vectors mark 5% and 95% quantiles of the observed values) 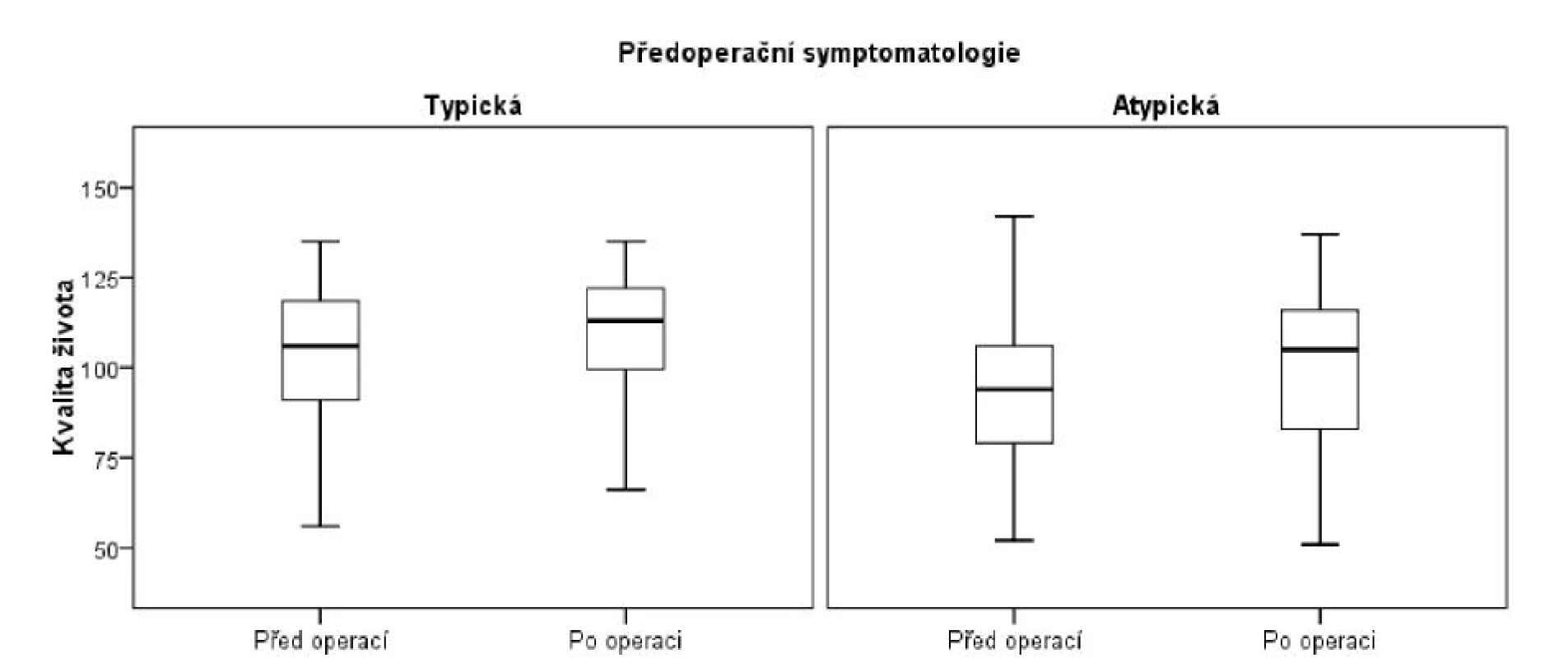
Tab. 1. Sumarizace kvality života vzhledem k předoperační symptomatologii Tab. 1. Summary of the quality of life in correlation with preoperative symptomatology 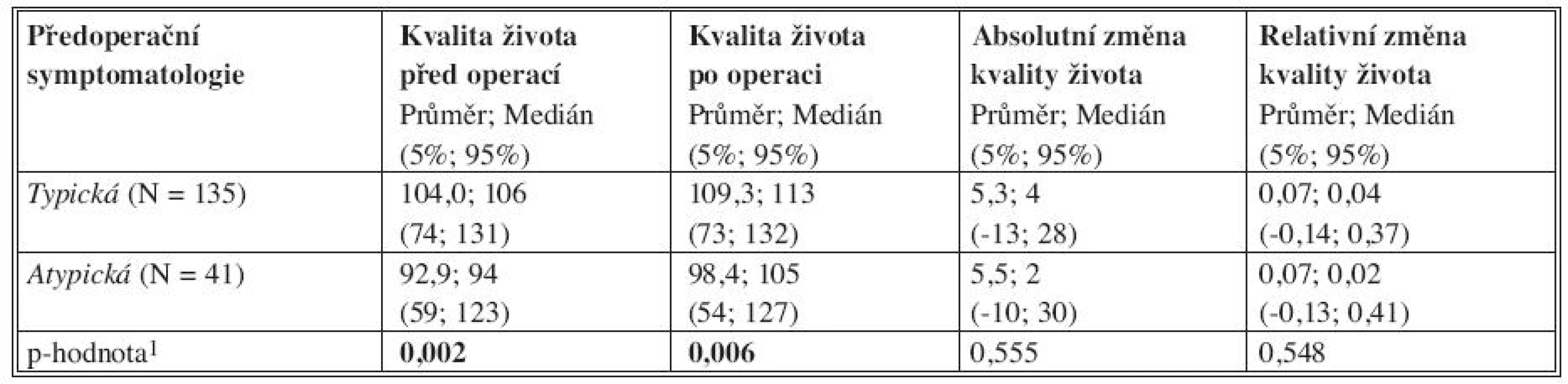
Tab. 2. Typologie pacientů podle protrahované dysfagie Tab. 2. Typology of patients in correlation to protracted dysphagia 
DISKUSE
Typické symptomy GERD jako pálení žáhy, regurgitace žaludečního obsahu a dysfagie mají významný vliv na pacientovu kvalitu života [12, 13]. Terapie onemocnění, ať už chirurgická nebo medikamentózní, by měla zlepšit pacientovy potíže a tím zvýšit kvalitu života. Laparoskopická antirefluxní chirurgie je pacienty dobře akceptována vzhledem k tomu, že je spojena s dobrým kosmetickým efektem, krátkou hospitalizační dobou a velmi krátkou dobou rekonvalescence. Hodnocení pacientovy kvality života se stalo v poslední době důležitou součástí diagnostiky a léčby. Subjektivní vnímání dopadu refluxní choroby nesouvisí pouze se specifickými symptomy daného pacienta, ale také s jeho schopností dosáhnout duševní pohody, s dopadem choroby na sociální vztahy a další psychologické efekty [14]. Index GIQLI je vyzkoušeným měřítkem kvality života tohoto onemocnění.
Výsledky naší studie ukazují statisticky významné zlepšení kvality života v porovnání předoperačního vyšetření s pooperačním. Vstupní kvalita života u žen je nižší než u mužů, ale celková změna kvality života je shodná. Rozdíl v GIQLI indexu před a po operaci je 6 bodů, přičemž průměrná hodnota GIQLI po operaci dosahuje 107 bodů. Podobnou studii provedl prim. Drahoňovský z chirurgického oddělení v Neratovicích na souboru 100 pacientů, kdy udává předoperační GIQLI index 89 bodů a po operaci 121 bodů. Všechny pacienty operoval podle Nissena-Rossettiho a porovnával kvalitu života po 2 a 5 letech, přičemž ve výsledcích neshledával žádné rozdíly [15]. Podobné výsledky udává ve své studii Mobius, který hodnotil kvalitu života u pacientů před operací a následně 3 roky po operaci. Hodnota indexu kvality života v jeho souboru dosáhla 86 bodů před operací a 116 bodů po operaci [16]. V obou studiích není uvedeno, zdali pacienti vyplňovali dotazníky při plné medikamentózní terapii nebo před operací tuto léčbu vysadili. Ani v jedné studii včetně naší nedošlo ke zlepšení kvality života na úroveň zdravé populace (128 bodů) v průměru, přestože u některých pacientů kvalita života tuto hranici významně přesáhla. Naši pacienti vyplňovali dotazník kvality života GIQLI při dlouhodobé léčbě inhibitory protonové pumpy (PPI) a většina taktéž na léčbě prokinetiky. Tím si vysvětlujeme pouze malý vzestup kvality života v porovnání před operací a po operaci. Pokud uznáváme antirefluxní operace jako alternativu medikamentózní léčby, pak je toto vysvětlení pochopitelné. Zlepšení života nastává vymizením nepříjemných symptomů jako pálení žáhy a regurgitace. Dobře známé nepříznivé dopady antirefluxních operací jako gas-boat syndrom, flatulence či dysfagie určitě mají také vliv na kvalitu života pacientů, ale podle našich výsledků pacienty obtěžují méně než symptomy předoperační.
V porovnání s velkým množstvím studií [17, 18] i v naší studii dochází ke statisticky významnému snížení expozice jícnu kyselému refluxátu podle výsledků kontrolní 24hodinové pH-metrie vztažené na DeMeesterovo skóre. Stejně tak dochází ke statisticky významnému zvýšení tonu LES tlakem antirefluxní manžety a tím i ke zvýšení antirefluxní bariéry.
Kvalita života u pacientů s atypickými symptomy byla předoperačně nižší o více než 11 bodů, ale celková změna v kvalitě života je porovnatelná s pacienty s typickými symptomy. Nicméně ani pooperační hodnota indexu kvality života nedosahuje předoperační hodnoty skupiny pacientů s typickými příznaky. Jedna z mála studií s pacienty s atypickými symptomy byla provedena Duffym a kolektivem na Kalifornské univerzitě v Los Angeles. Do studie bylo zařazeno 184 pacientů s GERD, polovina s atypickými a polovina s typickými příznaky. Hodnoty indexu kvality života se v této studii pohybují mezi 50 a 70 body, tedy významně nízko, což může být způsobeno tím, že pacienti byli obesláni dotazníkem, kdy v pooperačním období zpětně hodnotili předoperační stav. Závěrem této studie je zvýšení kvality života u obou skupin pacientů, přestože u pacientů s atypickými symptomy se pohybuje v nižších hodnotách [19]. Přestože jsou výsledky sledování indexu kvality života příznivé, podle našich výsledků i zdrojů z literatury [20] dochází k vyššímu výskytu pooperační prolongované dysfagie. Souvislost dysfagie a atypické symptomatologie není v literatuře přesně popsána. V práci Farrela z roku 2001 byl zjištěn rozdíl v efektu antirefluxní operace u pacientů s atypickou symtomatologií podle jejich motorických funkcí jícnu. Ve skupině pacientů s respirační symtomatologií a dysmotilitou jícnu byla výrazně vyšší efektivita antirefluxní operace než u pacientů bez dysmotility jícnu [21]. Bude třeba dalších studií, protože tyto souvislosti vyvolávají otázku, zda část pacientů s atypickou symtomatologií GERD nemá pouze zvýšenou citlivost jícnu na podněty. Vzhledem k těmto výsledkům a klinickým zkušenostem indikujeme pacienty s atypickou symptomatologií velmi uvážlivě.
Pacienty, u kterých předpokládáme velmi dobrý efekt a nekomplikovaný průběh, indikujeme ke kompletní manžetě. Jedná se zejména o pacienty s typickou symptomatologií a dobrou odpovědí na léčbu PPI. Pacienty, u kterých je podezření na možné pooperační problémy, indikujeme k manžetě parciální. Postupně jsme rozšířili spektrum pacientů, které indikujeme k parciální manžetě: poruchy motility jícnu, mladé ženy, pacienty s netypickými příznaky, špatným efektem konzervativní medikace a v neposlední řadě i s podezřením na psychickou nadstavbu. Po parciální fundoplikaci jsme zaznamenali stejný výskyt pooperační dysfagie jako po manžetě kompletní. U žádného z pacientů ale nebyla nutná invazivní léčba, ať už dilatace nebo reoperace pro dysfagie. U všech pacientů dysfagie postupně spontánně odezněla při dodržování dietních opatření [22].
Výsledky naší studie mohou být tímto přístupem a předchozími klinickými zkušenostmi s pacienty s atypickou symptomatologií pozitivně ovlivněny [23].
ZÁVĚR
Laparoskopická antirefluxní chirurgie je alternativou medikamentózní léčby GERD, zvyšuje kvalitu života nezávisle na typu symptomatologie, přestože u atypické symptomatologie se celkově pohybuje v nižších hodnotách. Vzhledem k vyššímu riziku vzniku pooperační prolongované dysfagie by měli být pacienti s atypickými symptomy pečlivě předoperačně vyšetřeni všemi dostupnými metodami včetně konzultace s příslušnými specialisty, aby bylo vyloučeno maximum pacientů, u kterých nejsou potíže spouštěny gastroezofageálním refluxem.
MUDr. Filip Marek
Merhautova 173
613 00 Brno
e-mail: filip.marek@email.cz
Zdroje
1. Delaney, B. C. Review article:prevalence and epidemiology of gastro-oesophageal reflux disease. Aliment Pharmacol. Ther., 2004; 20(suppl): 2–4.
2. Fujimoto, K. Review article:prevalence and epidemiology of gastro-oesophageal reflux disease in Japan. Aliment Pharmacol. Ther., 2004; 20 : 5–8.
3. Tytgat, G. N. J., Janssens, J., Reynolds, J. C., Wienbeck, M. Update on the patophysiology and management of gastro-oesophageal reflux disease: the role of prokinetic therapy. Eur. J. Gastroenterol. Hepatol., 1966; 8 : 603–611.
4. Parkman, H. P., Cohen, S. Heartburn, Regurgitation, Odynophagia, Chest pain, and Dysphagia. In: Bocus Gastroenterology. Haubrick SW., Schaffner F., Berk JE. WB Saunders Comp. Philadelphia, 1995; 30–40.
5. Lukáš, K., Mandys, V., Mareček, P., Hraboš, V., Hornig, A., Varnerová, Z., Šmejkalová, K., Aschermann, M. Srovnání výsledků endoskopického a histologického vyšetření u pacientů se symptomy refluxní choroby jícnu. Čes. a Slov. Gastroenterol., 2000; 54(4): 129–131.
6. Gaynor, E. B. Otolaryngologic manifestation of gastroesophageal reflux. Amer. J. Gastroenterol., 1991; 86 : 801–808.
7. Sonntag, S. J., Schnell, T. G., Miller, T. Q., et al. Rolling review: Gastroesophageal reflux disease. Aliment Pharmacol. Ther., 1993; 7 : 293–312.
8. Lukáš, K. Refluxní choroba jícnu. Karolinum, 2003.
9. Orlando, R. C. Reflux esophagitis. In: Textbook of gastroenterology. Yamada T. Lippincot, Baltimore, 1991; 1123–1147.
10. Stein, H. J., Feussner, H., Siewert, J. R. Surgical therapy of gastroesophageal reflux disease:which patient, which procedure, which approach? Dis. Esoph., 1994; 7 : 239–244.
11. Eypasch, E., Williams, J. I., Wood Dauphine, S., Ure, B. M. Schmulling, C., Neugebauer, E. Gastrointestinal Quality Of Life Index:developement, validation and application of a new instrument. Br. J. Surg., 1995; 82 : 216–222.
12. DeVault, K. R. Overview of medical therapy for gastroesophageal reflux disease. Gastroenterol. Clin. N. Am., 1999; 28 : 831–845.
13. Revicki, D. A., Wood, M., Maton, P. N., Sorensen, S. The impact of gastroesophageal reflux disease on health-related quality of life. Am. J. Med., 1998; 104 : 252–258.
14. Pope, C. E. The quality of life following antireflux surgery. World J. Surg., 1992; 16 : 355–359.
15. Drahoňovský, V., Vrbenský, L., Kmeť, L., Pecák, P. Laparoskopická antirefluxní operace dle Nissen-Rossettiho – výsldky u 100 operovaných po 2 a 5 letech ve srovnání s předoperačním stavem. Čes. a Slov. Gastroenterol. a Hepatol., 2006; 60 (1): 17–25.
16. Mobius, C., Stein, H. J., Feith, M., et al. Quality of life before and after laparoscopic Nissen fundoplication. Surg. Endosc., 2001; 15 : 353–356.
17. Stein, H. J., DeMeester, T. R., Hinder, R. A. Surgical therapy of gastroesophageal reflux disease: which patient, which procedure, which approach? Dis. Esoph., 1994; 7 : 239–244.
18. Watson, D. I., Jamieson, G. G. Antoreflux surgery in laparoscopic era. Br. J. Surg., 1998; 85 : 1173–1184.
19. Duffy, J. P., Maggard, M., Hiyama, D. T., Atkonson, J. B. Laparoscopic Nissen Fundoplication improves quality of lofe in patients with atypical symptoms of gastresophageal reflux. Am. Surg., 2003; 69 : 833–838.
20. Jackson, P. G., Gleiber, M. A., Askari, R., Evans, S. R. T. Predictors of outcome in 100 consecutive laparoscopic antireflux procedures. Am. J. Surg., 2001; 181 : 231–235.
21. Farrel, T. M., Richardson, W. S., Trus, T. L., Smith, C. D., Hunter, J. G. Response of atypical symptoms of gastroesophageal reflux surgery. Br. J. Surg., 2001; 88 : 1649–1652.
22. Procházka, V. Dysfagie a dysmotilita v antirefluxní chirurgii, disertační práce. Brno, 2006.
23. Kala, Z., et al. Refluxní choroba jícnu – diagnostika a chirurgická léčba. Praha, Grada, 2003.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2011 Číslo 3- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Hojení análních fisur urychlí čípky a gel
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Role VATS v léčení empyému hrudníku
- Vzdálený syndrom zraněného gliomu po stereotaktické biopsii – kazuistika
- Biliární komplikace po velkých resekcích jater
- Jednotná klasifikace plicních lymfatik. Cesta ke status quo
- Přednosti klasického operačního přístupu v chirurgické léčbě plicních metastáz
- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Program C34 CIS v praxi MMX. Předběžná zpráva
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Nové možnosti diagnostiky karcinómu pankreasu
- Metastáza světlobuněčného renálního karcinomu do ductus choledochus
- Laparoskopická resekce pankreatu v experimentu a klinické praxi
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Kvalita života po laparoskopické fundoplikaci v závislosti na předoperační symptomatologii
- Laparoskopická distálna pankreatektómia pre neuroendokrinné nádory pankreasu – prvé skúsenosti
- Laparoskopické ošetření poranění tlustého střeva při kolonoskopii
- Vplyv pooperačných komplikácií na prežívanie pacientov s karcinómom pankreasu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



