-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Preskripční a indikační omezení na léky v ČR
Prescription and indication cost-containment in the Czech Republic
Many cost-containment measures are enforcedin the Czech Republic to lower health care spending, among them is the provision that certain drugs are reimbursed only if they are prescribed by specialist or when prescribed to patient with certain health conditions, e. g. high blood cholesterol. In the last eight years the number of drugs with such restrictions rose more than twofold. Two cases of „cost-saving” bureaucratic measures which would bring costs increase instead were presented, and the genesis of one completely useless measure was described. In EU at least six countries define medical conditions for reimbursement (e. g. Sweden), but only in Austria and Netherlands the specialists are vaguely mentioned, and, unlike in CR, such measures are enforced only for highly specialized medicines such as biologics and new anticancer drugs. SWOT analysis for such measures is performed and more rational approach for cost-containment measures is recommended.
Keyword:
cost-containment measures in public health service – regulation of prescription drug costs
Autoři: Prokeš Michal
Působiště autorů: Infopharm a. s.
Vyšlo v časopise: Reviz. posud. Lék., 16, 2013, č. 1, s. 34-39
Kategorie: Přehledové články
Souhrn
V České republice je uplatňována řada regulačních opatření snižujících náklady na zdravotní péči, mezi jinými též opatření, že některé léky budou hrazeny z veřejného zdravotního pojištění, jen pokud budou předepsány určitými specialisty nebo pouze u pacientů s určitým zdravotním stavem, např. zvýšením cholesterolu v krvi. Za posledních osm let vzrostl počet léčivých přípravků, které jsou takto omezeny, na více než dvojnásobek. Byly prezentovány dva případy byrokratických omezení, která by místo úspor přinesla zvýšení nákladů, a byla popsána geneze jednoho zcela zbytečného opatření. V EU nejméně šest zemí omezuje preskripci léků na diagnózu (např. Švédsko), omezení na odbornost však bylo zjištěno pouze v Rakousku a Nizozemí, a to dosti neurčitým způsobem. Na rozdíl od ČR bývají takto omezeny pouze vysoce specializované léky, jako např. biologické léky a nová onkologika. Je provedena SWOT analýza takových opatření a je doporučeno, aby šetřící opatření byla zaváděna až po provedení řádné rozvahy.
Klíčová slova:
zadržování nákladů na zdravotnictví – regulace nákladůna lékyÚVOD
Preskripční a indikační omezení léčivých přípravků patří do „podmínek úhrady“, kterou stanovuje SÚKL spolu s výší úhrady v rámci správních řízení. Preskripční omezení znamená, že preskripce léčivého přípravku je prováděna pouze lékařem příslušné odbornosti (symbol E), nebo může být prováděna i jiným lékařem, ale pouze na základě písemného schválení lékaře příslušné odbornosti (symbol L). Symbol P znamená, že SÚKL definoval indikace, u kterých je léčivý přípravek hrazen z veřejného zdravotního pojištění.
Pro stanovení maximální ceny i výše úhrady existuje řada pokynů a vzorců, avšak podmínky úhrady stanovují úředníci SÚKLu podle svého uvážení. Před rokem 2008 byla tato omezení diskutována v rámci kategorizační komise se zástupci odborných společností, tedy lékařů, kteří umějí posoudit účelnost takových opatření, nyní jsou oponenty SÚKLu pouze zdravotní pojišťovny a zástupci farmaceutických firem, není tedy divu, že se pohled klinického lékaře v některých případech vytrácí.
KAZUISTIKA 1
Kyselina acetylsalicylová
Úředník SÚKLu při pravidelné revizi úhrad zjistil, že podle platných právních norem musí zvýšit úhradu přípravků obsahujících kyselinu acetylsalicylovou v síle 100 mg p. o., čímž by náklady na tyto léky vzrostly o 12,8 milionů Kč za rok. Tomuto zvýšení nákladů chtěl čelit tím, že stanovil pro tyto léky preskripční omezení L/INT, HEM, KAR, NEU a GER. Odborné společnosti a Sdružení praktických lékařů ČR vypočítaly, že tímto omezením se peníze neušetří a že bude navíc vydáno více než 100 milionů Kč za rok. Celoroční léčba těmito přípravky jednoho pacienta totiž stojí zhruba 200 Kč, zatímco vyšetření specialisty více, přičemž je sporné, zda by specialista kyselinu acetylsalicylovou vysazoval bez náhrady u významného počtu pacientů. SÚKL nakonec od svého záměru stanovit omezení ustoupil (spis SUKLS193969/2010).
KAZUISTIKA 2
Mirtazapin
V roce 2000 bylo do systému úhrad v ČR zavedeno nové antidepresivum mirtazapin. Na trhu byly dostupné přípravky pouze od jednoho výrobce a podobně jako u jiných patentových léků byla jejich cena vysoká, jeden měsíc léčby stál zhruba 1 000 Kč. Z těchto důvodů bylo pro mirtazapin stanoveno omezení L/PSY, SEX, NEU. Nástup generik cenu těchto léků snížil a mirtazapin se stal běžně užívaným antidepresivem, takže bylo možno odstranit i preskripční omezení (graf 1). V roce 2011 se úředníci SÚKLu rozhodli úhradu ještě více snížit a z neznámých důvodů usoudili, že je třeba výše zmíněné preskripční omezení znovu zavést. Firmy se odvolávaly, správní řízení byla různě dlouhá, a tak teprve koncem roku 2012 bylo omezení stanoveno poslednímu přípravku s mirtazapinem. Paradoxem je, že nejčastěji užívaná antidepresiva – inhibitory zpětného vychytávání serotoninu (SSRI) – mají úhradu vyšší než mirtazapin (tab. 1).
Graf 1. Mirtazapin – cena, přípravky, omezení 
Tab. 1. Úhrady a omezení spotřeby nejčastěji užívaných antidepresiv v ČR 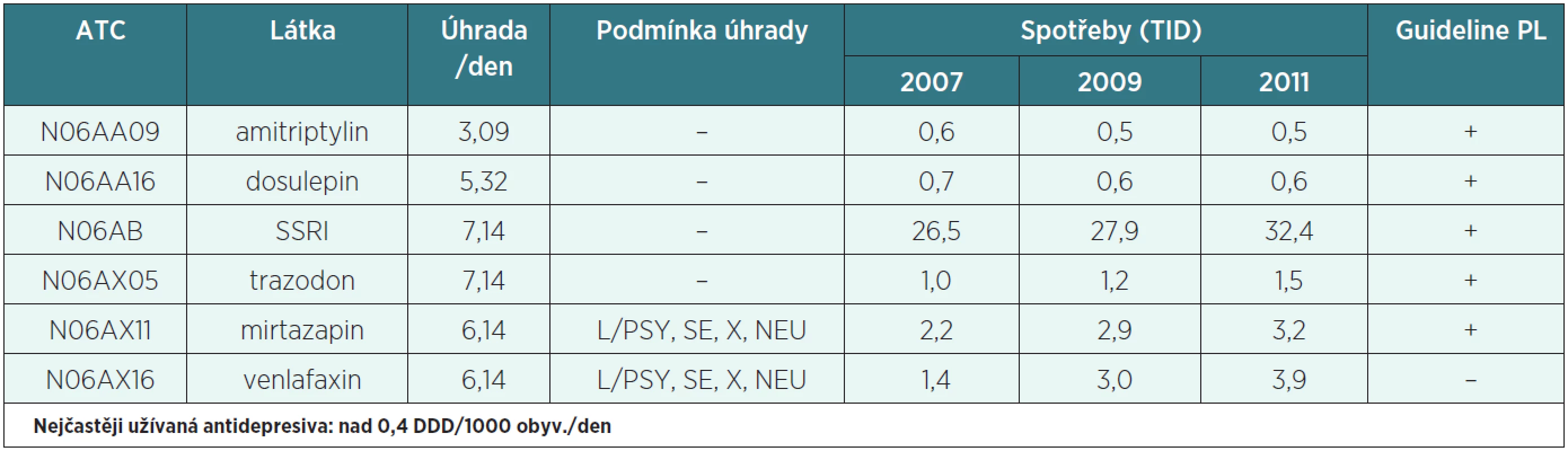
KAZUISTIKA 3
Digoxin
Úředník SÚKLu při pravidelné revizi úhrad zjistil, že podle platných právních norem musí zvýšit úhradu přípravků obsahujících digoxin o 0,5 Kč denně a v tomto smyslu vydal rozhodnutí. Zástupci VZP ČR se proti tomu odvolali s tím, že každé zvýšení úhrad musí být provázeno farmakoekonomickou studií. Úředníci SÚKLu marně argumentovali, že digoxin i po zvýšení ceny zůstane extrémně levným lékem, který nemá pro určité pacienty se srdečním selháním alternativu. Ministerstvo zdravotnictví, které odvolání VZP ČR vyřizovalo, dalo za pravdu VZP s tím, že srdeční selhání lze léčit i jinak neždigoxinem (!). SÚKL začal zvažovat stanovení indikačního omezení a opatřil si vyjádření předních odborníků ČR, kteří potvrdili, že digoxin je pro určité pacienty nenahraditelný. Odborníci upozornili, že indikační omezení by nemělo žádný smysl, neboť digitalisové glykosidy jsou lékařům dobře známé již od 18. století. VZP si však nakonec (zbytečné) indikační omezení prosadila.
Z uvedeného je zřejmé, že preskripční i indikační omezení jsou někdy spíše dílem právníků než erudovaných regulátorů, kteří jsou dostatečně seznámeni s lékovou problematikou v klinické praxi. Úspory deklarované na papíře se pak ve skutečnosti mohou stát ztrátami. K tomu přispívají další byrokratická opatření. Dříve totiž platilo, že lékař musí mít na příslušnou odbornost atestaci. Nyní je příslušnou odborností míněna ta odbornost, kterou má lékař (respektive pracoviště zdravotnického zařízení) uvedenou ve smlouvě se zdravotní pojišťovnou. Lékař, který dříve složil první nebo i druhou atestaci z vnitřního lékařství a nyní pracuje jako praktický lékař, dříve mohl předepisovat léky se symbolem INT, avšak nyní nikoliv. To má smysl pro jednodušší vyhledávání lékařů, kteří „překračují pravidla“, avšak není zohledněno, že „překračující lékař“ může být stejně erudován jako lékař se smlouvou s pojišťovnou na příslušnou specializaci a že překračováním byrokratického pravidla pojišťovně vlastně šetří peníze za (zbytečné) vyšetření specialistou.
Počet přípravků s preskripčním omezením v ČR stoupá (tab. 2) a stoupá i počet přípravků s omezením indikačním (P) – tabulka 3.
Tab. 2. Počty přípravků s preskripčním omezením v ČR 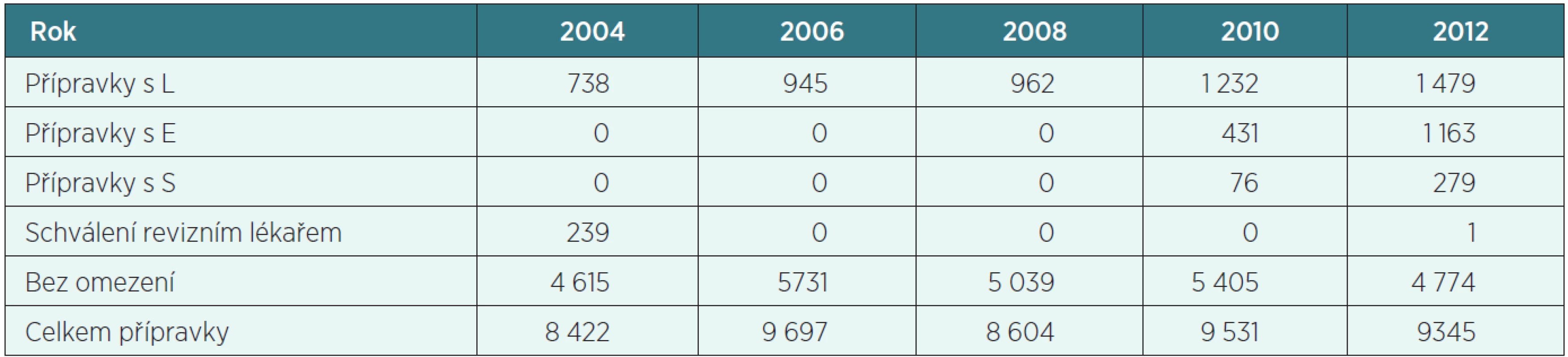
Tab. 3. Počty přípravků s indikačním omezením v ČR 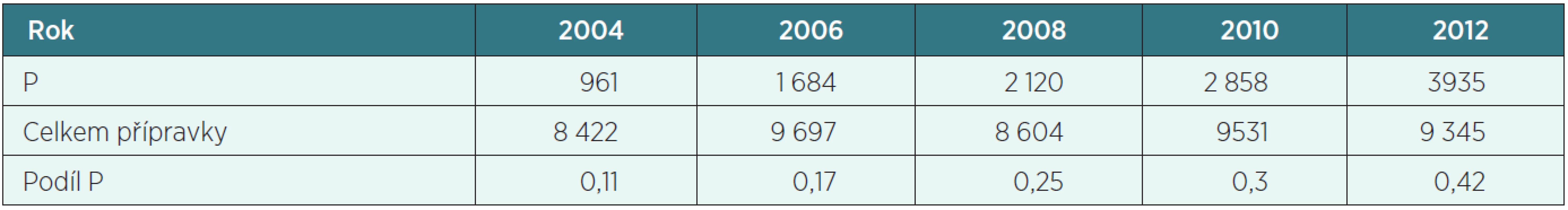
Vzestup preskripčních omezení je způsoben tím, že:
- prakticky každému novému léku (kromě generik) je stanoveno takové omezení, kdežto jen málo léků omezení ztrácí;
- řada léků měla preskripční omezení uvedené v textu omezení indikačního, kdežto nyní je preskripční omezení uvedeno zvlášť (což lze považovat za pozitivní krok směrem k větší transparenci).
Obrázek 1 znázorňuje vzestup přípravků s omezením pro vybrané odbornosti. Nárůst nemusí znamenat jen zpřísnění omezení, může se jednat též o rozšíření indikačního omezení z „KAR“ též na „INT,GER“ a podobně.
Obr. 1. Vzestup omezení léčivých přípravků pro vybrané odbornosti 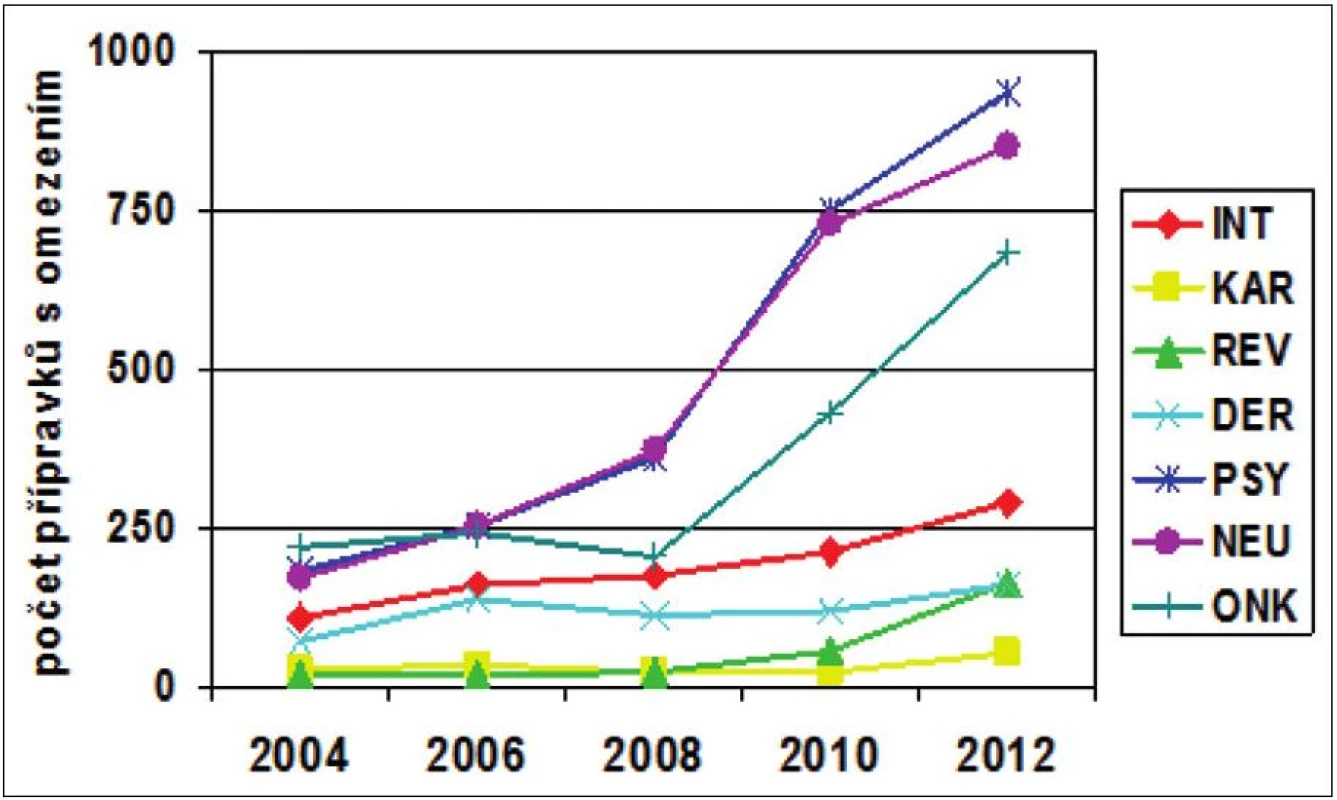
JAKÉ PODMÍNKY ÚHRADY PRO LÉČIVÉ PŘÍPRAVKY JSOU STANOVOVÁNY V ZAHRANIČÍ?
Rakousko
Existují čtyři kategorie hrazených přípravků, které jsou znázorněny barvami:
- Červená: Přípravky, které jsou v systému úhrad nové, nejvýše 2–3 roky. Jejich úhrada podléhá schválení „chef-artz“, což je určitá obdoba našich revizních lékařů.
- Žlutá: Přípravky s indikačním omezením, ojediněle je omezena doba jejich hrazené preskripce (např. 14 dní). Teoreticky může být vymezena i odbornost, ve skutečnosti bývá v indikačním omezení uvedeno jen neurčité ustanovení, např. pro Interferon alfa 2a: „Diagnostika, indikace a pravidelné kontroly budou prováděny v příslušném specializovaném centru.“ (Erstattungkodex – EKO, ab 1. Jänner 2010)
- Světle žlutá: Léky s indikačním omezením, mohou je předepisovat všichni lékaři. Takto je omezen např. klopidogrel a statiny.
- Zelená: Přípravky bez omezení (většina přípravků včetně mirtazapinu, kyseliny acetylsalicylové i digitalisových glykosidů).
Preskripce všech lékařů je pravidelně monitorována a v případě pochybností jsou lékaři vyzváni k odůvodnění preskripce. Neplatí, že by po předepsání léku jiným než určeným lékařem následovala automaticky finanční srážka.
Dánsko
Existují tři kategorie hrazených léků:
- Léky omezené na schválení „úředním lékařem“. Mezi takové léky ještě nedávno patřily např. statiny, ale schvalování je prováděno po internetu, zátěž lékaře je minimální a odezva automatická, bez jakéhokoli prodlení.
- Indikační omezení na diagnózu (tedy preskripční omezení).
- Léky předepisované bez omezení.
Preskripce všech lékařů je pravidelně monitorována, od roku 1996 pracuje speciální léková agentura zabývající se podporou racionální farmakoterapie, na regionální úrovni pracují „lékové komise“ předepisujících lékařů.
Nizozemí
Existují tři kategorie hrazených léků:
- Skupina „Annex A1“: Léky zařazované do referenčních skupin.
- Skupina „Annex A2“: Léky, které nelze zařadit do referenčních skupin
- Skupina „Annex B“: Léky, které jsou hrazeny jen pro určité diagnózy, nebo jsou předepsány specialisty. Sem bývají zařazovány nové drahé léky.
V Nizozemí existuje zcela specifický systém podpory účelné farmakoterapie založený na určitých „kroužcích účelné farmakoterapie“, které jsou složeny z lékařů pracujících na úrovni okresu a lékárníků.
Finsko
Sice existují tři kategorie hrazených léků, ale tyto jsou využívány k odlišení úhrady: 100 % pouze pro vyjmenované chronické nemoci, 75 % pro jiný seznam nemocí, 42 % pro ostatní léky bez specifikace onemocnění. Seznamy nemocí jsou oficiálně stanoveny vládními výnosy. Preskripce všech lékařů je pravidelně monitorována, státem je podporována racionální farmakoterapie, na regionální úrovni pracují „lékové komise“ předepisujících lékařů. Není proto třeba oficiálně stanovovat odbornosti lékařů, kteří mohou léky se 100% nebo 75% úhradou stanovovat.
Švédsko
Některé léky mají indikační, nikoliv však preskripční omezení. Příkladem jsou statiny, kdy musí být prokázána dyslipidémie, přičemž rosuvastatin je hrazen jen pokud není dyslipidémie dostatečně kompenzována jinými statiny.
Ve Švédsku již 40 let existuje systém podpory racionální farmakoterapie. Existuje centrální komise, která provádí zejména metodickou činnost, vlastní práce probíhá na regionálních komisích. Pravidelně jsou prováděny rozbory preskripce, vzdělávací akce, jsou vyhlašovány speciální programy (např. program pro podporu správné preskripce antibiotik STRAMA).
Není proto třeba omezovat preskripci na odbornost lékařů.
Maďarsko
Obrázek 2 znázorňuje různé kategorie léčivých přípravků. Existuje kategorie, kde lék předepsaný praktickým lékařem bez omezení na diagnózu má úhradu nízkou (např. 25%), ale tentýž lék předepsaný nebo doporučený specialistou pro vybrané indikace má úhradu vyšší (např. 50%).
Obr. 2. Přehled úhrad léků v Maďarsku 
Maďarsko deklaruje, že zavádí systém podpory účelné farmakoterapie, výsledky zatím nejsou známy.
Další země s podmínkami úhrady
Na Slovensku a v Itálii existuje indikační omezení na vyjmenované diagnózy, avšak nikoliv omezení na odbornost lékaře.
V Portugalsku údajně regulační autority zvažují, že by preskripční omezení na odbornost lékaře zavedli, dosud se tak nestalo.
V řadě zemí existuje skupina tzv. „nemocničních léků“, které mají spíše charakter našich „centrových léků“ označovaných u nás „S“. Patří sem např. biologické léky na zánětlivá revmatická onemocnění, imunosupresiva a onkologika. Typickou zemí je Francie, kde se tyto léky na oficiálním „seznamu hrazených léků“ nevyskytují, běžní lékaři je tedy nemohou na úhradu pojišťoven předepisovat. Zajímavostí Francie je existence seznamu léků, které mají „negativní preskripční omezení“, tzn. formuluje situace, pro které daný lék NENÍ indikován. Počet takových omezení kolísá, je mezi 100 a 200, jedná se zpravidla o nové a drahé léky.
Ve Velké Británii existuje National Institute for Clinical Excelence (NICE), který vydává doporučení, pro jaká onemocnění jsou které léky indikované. Implementace těchto doporučení jsou prováděna na regionální úrovni metodami podpory účelné farmakoterapie, která má ve VB desítky let trvající tradici a je prováděna profesionály. Není proto třeba, aby ani velmi nákladné a specializované léky byly omezovány na speciální odbornosti lékaře, jiný než odborný lékař je prostě nepředepisuje.
Z uvedeného je zřejmé, že omezení preskripce léků na určité nemoci není ve státech EU výjimečné, ojediněle se vyskytuje i omezení na odbornost lékaře. Autorovi tohoto sdělení však není známa země, kde by lékař byl automaticky pokutován za překročení omezení preskripce na odbornost lékaře. Ve vyspělých zemích je upřednostňována systematická podpora účelné farmakoterapie, pravidelné rozbory preskripce a provádění auditů tam, kde existuje podezření na suboptimální péči (nejen z hlediska plýtvání, ale i z hlediska kvality zdravotní péče).
Bude třeba zkvalitnit proces rozhodování o podmínkách úhrad, proto nabízím následující analýzu takového regulačního opatření jako východisko pro další diskusi:
1. Silné stránky preskripčních omezení
Důvodem tohoto opatření je, aby určité léky předepisoval pouze lékař určité odbornosti, neboť ten:
- nejlépe umí stanovit diagnózu příslušného onemocnění a lék indikovat,
- nejlépe zná účinky příslušného léku, a to účinky žádoucí i nežádoucí.
Účelem tohoto opatření je tedy vyšší bezpečnost pacienta a racionální vynakládání peněz (respektive zamezení plýtvání). Z uvedeného vyplývá, že preskripční omezení by mělo být aplikováno tam, kde:
- a) léčená nemoc je tak řídká, že ji správně diagnostikuje pouze specialista;
- b) nebo se jedná o lék až třetí nebo ještě vyšší volby, takže s ním běžný (praktický) lékař nemá patřičné zkušenosti;
- c) nebo se jedná o novou léčivou látku, o níž mají dostatečné informace pouze specialisté.
2. Slabé stránky preskripčních omezení
Pokud by preskripční omezení bylo stanoveno čistě proto, že lék je drahý (přičemž by nebyla splněna výše zmíněná kritéria a, b nebo c), spotřeba léku sice bude nižší, než pokud by lék zůstal bez omezení, ale náklady by se mohly přelít do jiných segmentů zdravotní péče:
- do nákladů na další vyšetření lékařem-specialistou, kdy toto vyšetření nepřináší ani zlepšení diagnózy, ani zpřesnění léčby. Každý lékař (i bez indikačního omezení) by totiž měl vědět, kdy má pacienta odesílat na konzultaci a kdy naopak může rozhodovat o diagnostickém i léčebném postupu sám, vodítkem jsou odborné guidelines;
- do nákladů na jiné, méně efektivní léčebné postupy včetně léků symptomatických.
Kontrola delegovatelného preskripčního omezení „L“ je pro revizní lékaře pojišťoven obtížnější, neboť musí přímo v ordinaci lékaře prověřit, zda příslušný specialista lék skutečně delegoval.
Lékař, který nemá smlouvu s pojišťovnou na určitou specializaci, však může mít příslušnou erudici (atestaci z vnitřního lékařství, i když má smlouvu pouze na odbornost „praktický lékař“). Takový lékař šetří peníze pojišťovny za další specializovaná vyšetření a trvání na tom, aby léky označené L/INT nebo E/INT nepředepisoval, je kontraproduktivní.
3. Hrozby
- Snížení dostupnosti péče, respektive delší dojíždění na lékařem-specialistou, což může vadit zejména mimo větší města.
- U léků užívaných dlouhodobě hrozí, že léčba bude přerušena v těchto případech:
- lék nevystačí do další plánované návštěvy lékaře,
- pacient lék ztratí, nebo mu bude zcizen, ke specialistům se pacient zpravidla musí objednat, k praktickému lékaři nikoliv; v takových případech by však pojišťovna mohla od pacienta požadovat, aby si náhradu zaplatil sám, praktický lékař lék s omezením předepíše a recept označí „hradí nemocný“.
- Praktický lékař bude indikovat jiný, méně vhodný lék a pacient nebude po určitou dobu léčen optimálně, což se může projevit nejen na kvalitě jeho života, ale i na delší neschopnosti k práci.
- Lékař-specialista může lék s indikačním omezením zvolit i proto, aby pacienta udržel ve své péči za účelem opakovaného vykazování výkonů vyšetření lékařem zdravotním pojišťovnám.
- Hrozbou pro lékaře je i přílišný počet preskripčních omezení a jejich časté změny, kdy zejména praktický lékař, který řeší široké spektrum zdravotních problémů, si stěží může všechna omezení průběžně zjišťovat a pamatovat si je; při porušení omezení čelí finanční pokutě ze strany zdravotní pojišťovny.
4. Příležitosti
Zvýšení kvality preskripce včetně účelnosti vynaložených peněz lze zpravidla dosáhnout i jinak než stanovením indikačních omezení:
- Tvorbou kvalitních a podrobných guidelines, ze kterých bude jasné, kdy má být který lék indikován a ve kterých případech má být pacient odesílán ke specialistovi. V současnosti řada guidelines v ČR takové podrobnosti obsahuje.
- Motivace lékařů k dodržování guidelines.
- Provádění auditů preskripce, respektive zjišťování účelnosti předepsané terapie i bez toho, že by příslušný lék byl omezen na preskripci specialistou. V řadě případů je možno „od zeleného stolu“ získat podezření na suboptimální preskripci (např. předepisování statinů pacientovi, u kterého nebylo stanoveno lipidové spektrum).
- Podpora racionální (účelné) farmakoterapie včetně provádění rutinních i speciálních rozborů preskripce. Ze zahraničních zkušeností jasně vyplývá, že z takových rozborů lze získat podezření na suboptimální léčebnou péči, což je sice pracnější než zjištění, že dotyčný lékař nominálně nemá specializaci INT, ale pro léčené pacienty rozhodně přínosnější.
- Lepší komunikace mezi lékaři, neboť lékaři sice suboptimální péči zjistí, ale příslušného lékaře, který ji poskytoval, na tuto skutečnost neupozorní. V tomto směru by bylo možno využívat odborných i profesních organizací lékařů.
ZÁVĚR
Účelem tohoto článku není odstraňovat regulační opatření, které v ČR funguje a které se do jisté míry osvědčilo, ale proti bezmyšlenkovité aplikaci tohoto opatření na případy, které lze řešit jinak. Čistě byrokratický přístup může vést k dalším výdajům na zdravotnictví a může poškodit řadu pacientů tím, že zkomplikujeme jejich přístup ke zdravotní péči. Pracovníci SÚKLu, kteří podmínky úhrady stanovují, by proto měli důkladně zvážit pro a proti navrženému omezení a nehledět pouze mechanisticky na samotné lékové náklady. V každém případě by měli konzultovat lékaře z klinické praxe, kteří příslušné léky používají.
Do redakce došlo dne 6. 2. 2013.
Adresa pro korespondenci:
MUDr. Michal Prokeš
INFOPHARM, a. s.
Hvožďanská 3
148 00 Praha 4
e-mail: prokes@drugagency.cz
Štítky
Posudkové lékařství Pracovní lékařství
Článek vyšel v časopiseRevizní a posudkové lékařství
Nejčtenější tento týden
2013 Číslo 1- Úhrada léčivých přípravků podle § 16: Jak přesně postupovat?
- Vedolizumab v klinické praxi: pro koho, kdy a jak
- Vedolizumab v léčbě středně těžké až těžké aktivní Crohnovy nemoci
- Vedolizumab je vhodný i pro déletrvající léčbu pacientů s IBD
- Nové možnosti v terapii zánětlivých střevních onemocnění
Nejčtenější v tomto čísle- Preskripční a indikační omezení na léky v ČR
- Obtížně léčitelné bronchiální astma očima posudkového lékaře
- Vliv biologické léčby na invalidizaciu Crohnovy choroby
- Co můžeme očekávat v letošním roce v oblasti sociálního zabezpečení
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



