-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaVliv pohybové aktivity na snížení hodnot krevního tlaku u pacientů s arteriální hypertenzí
Influence of physical activity on lowering blood pressure in patients with arterial hypertension
Along with dietary measures and weight reduction, physical activity (PA) is one of the basic non-pharmacological measures in the treatment of arterial hypertension. Observational studies have shown that men and women who regularly attend PA have a 24% and 27%, respectively, lower risk of cardiovascular disease than those who do not. Regular PA is as effective as pharmacotherapy in the treatment of arterial hypertension. The amount of systolic blood pressure reduction after physical activity depends on the systolic BP value before the onset of PA and increases in proportion to the rise in BP. The degree of BP reduction also depends on the type of physical activity that the individual performs. The basic types of PA include endurance training and resistance training. The greatest decrease in blood pressure occurs when the two types of exercise mentioned above are combined.
Keywords:
Physical activity – hypertension – non-pharmacological treatment
Autoři: Mikeš O. 1; Tuka V. 2
Působiště autorů: III. interní klinika – klinika endokrinologie a metabolismu 1. LF UK a VFN v Praze 1; Centrum zátěžové kardiologie, 2. interní klinika – klinika kardiologie a angiologie 1. LF UK a VFN v Praze 2
Vyšlo v časopise: Kardiol Rev Int Med 2020, 22(1): 13-16
Souhrn
Pohybovou aktivitu (PA) řadíme společně s dietními opatřeními a redukcí hmotnosti mezi základní nefarmakologická opatření při léčbě arteriální hypertenze. Na základě observačních studií je prokázáno, že muži a ženy, kteří se pravidelně věnují PA, mají o 24 % a 27 % nižší riziko kardiovaskulárního onemocnění, oproti jedincům, kteří žádnou aktivitu nevykonávají. Pravidelná PA je při léčbě arteriální hypertenze stejně účinná jako farmakoterapie. Výše redukce systolického krevního tlaku (TK) po fyzické aktivitě závisí na hodnotě systolického TK před zahájením PA a přímo úměrně stoupá se vzestupem hodnot TK. Míra redukce TK se odvíjí i od typu pohybové aktivity, kterou daný jedinec provádí. Mezi základní typy PA patří vytrvalostní trénink a odporový trénink. K největšímu poklesu TK dochází při kombinaci obou výše zmíněných typů zátěže.
Klíčová slova:
hypertenze – pohybová aktivita – nefarmakologická léčba
Úvod
Arteriální hypertenzi řadíme společně s diabetem, kouřením a obezitou mezi hlavní rizikové faktory rozvoje kardiovaskulárních (KV) onemocnění, která jsou i nadále nejčastější celosvětovou příčinou úmrtí [1]. O arteriální hypertenzi hovoříme v případě vzestupu klidového systolického krevního tlaku (sTK) > 140 mm Hg a/ nebo diastolického krevního tlaku (dTK) > 90 mm Hg. Prevalence arteriální hypertenze narůstá celosvětově, v nižších věkových kategoriích je incidence hypertenze vyšší u mužů než u žen, ve stáří je to naopak, hypertenze se více vyskytuje u žen než u mužů. V roce 2017 byla prevalence arteriální hypertenze v ČR u osob ve věkovém rozmezí 25 – 64 let přibližně 40 % a měla vzrůstající tendenci ve vyšších věkových kategoriích. U jedinců ve věku ± 70 let se pohybuje kolem 70 %.
Ke zvýšení prevalence arteriální hypertenze dochází i v důsledku změny doporučených postupů předních světových organizací věnujících se hypertenzi. V doporučeních z roku 2017 AHA (American Heart Association) a ACA (American College of Cardiology) došlo k úpravě klasifikace hypertenze. Nově je v USA diagnostikována arteriální hypertenze již při hodnotách sTK > 130 mm Hg a/ nebo při diastolických hodnotách TK > 80 mm Hg. Důvodem snížení hranice definice hypertenze z hodnot TK ze 140/ 90 mm Hg bylo snížení rizika onemocnění srdce a ledvin a rozvoje subklinické aterosklerózy, které se v metaanalýzách prokázalo. Jen v USA však změnou klasifikace přibylo 15 % pacientů, což mělo za příčinu větší preskripci léků na hypertenzi a s tím spojené i vyšší finanční náklady. Průměrná výše úhrad léků v zemích Evropské unie tvoří kolem 18 % celkových nákladů na léčbu hypertenze [2]. Vyšší míra užívání léků rovněž vede k polypragmazii, která při nesprávné kombinaci léků zvyšuje morbiditu i mortalitu nemocných [3].
V současné době je kladen velký důraz na farmakoterapii arteriální hypertenze, malý důraz je přikládán nefarmakologické intervenci, která je neméně důležitá.
Pohybová aktivita
Pohybovou aktivitu (PA) řadíme společně s dietními opatřeními a redukcí hmotnosti mezi základní nefarmakologická opatření při léčbě arteriální hypertenze. Na základě observačních studií je prokázáno, že muži a ženy, kteří se pravidelně věnují PA, mají o 24 % a 27 % nižší riziko KV onemocnění, oproti jedincům, kteří žádnou aktivitu nevykonávají [4]. Metaanalýzy rovněž prokázaly pozitivní vliv na další rizikové KV faktory – obvod pasu [5], zlepšení glykovaného hemoglobinu u pacientů s diabetem (HbA1c) [6], snížení hladiny triacylglycerolů [7].
V roce 2018 byla provedena metaanalýza, která srovnávala vliv různých typů PA na pokles hodnot TK u pacientů s hypertenzí, prehypertenzí a normálním TK v porovnání s jedinci, kteří užívali antihypertenziva [8]. Pravidelná PA i antihypertenzní terapie prokazatelně snížily hodnoty sTK. Větší pokles nastal u pacientů s arteriální hypertenzí, kdy po podání antihypertenzní terapie došlo průměrně k poklesu hodnot sTK o 8 mm Hg v porovnání s jedinci, kteří pravidelně cvičili, kde byl pokles sTK jen 4 mm Hg. Výše redukce sTK po fyzické aktivitě závisí na hodnotě sTK před zahájením PA a přímo úměrně stoupá se vzestupem hodnot TK. U jedinců s sTK ≤ 130 mm Hg dochází k poklesu průměrně o 4,8 mm Hg, u pacientů s sTK vyšším než 130 mm Hg pak průměrně o 6,8 mm Hg, u jedinců s sTK nad 140 mm Hg průměrně o 8,7 mm Hg, pacienti s sTK nad 150 mm Hg 10,7 mm Hg [8] (graf 1). Dle americké kardiologické asociace snižuje aerobní cvičení hodnotu TK o 5 – 8 mm Hg u dospělé populace s hypertenzí [9,10]. V případě, že dojde k poklesu výše zmíněných hodnot sTK, sníží se tím i riziko výskytu cévní mozkové příhody o 14 %, onemocnění srdce o 9 % a celková mortalita o 7 % [11,12].
Graf 1. Hodnoty sTK za klidových podmínek (mm Hg). 
sTK – systolický krevní tlak V případě, že se na rozbor metaanalýzy podíváme podrobněji, tak uvidíme, že výše redukce hodnot TK se také odvíjí od typu PA, kterou daný jedinec prováděl (graf 2). Mezi základní typy PA řadíme vytrvalostní trénink a odporový trénink. Vytrvalostní trénink vede ke zvýšení zdatnosti pacienta. U posilování rozlišujeme silový trénink (malý počet opakování s velkými zátěžemi) a odporový trénink (větší počet opakování za použití menších zátěží). Při porovnání všech aktivit u pacientů s arteriální hypertenzí (TK > 140/ 90 mm Hg) došlo průměrně u vytrvalostního tréninku k poklesu hodnot sTK o 8,69 mm Hg, u odporového typu zátěže pak k poklesu hodnot TK o 7,23 mm Hg. V případě kombinace vytrvalostního a dynamického odporového typu zátěže se průměrně snížila hodnota TK o 13,51 mm Hg. Nejmenší pokles nastal po silovém typu zátěže, kdy hodnota sTK průměrně snížila „jen“ o 4,92 mm Hg. Pravidelná PA je tudíž při léčbě arteriální hypertenze stejně účinná jako farmakoterapie.
Graf 2. Vliv jednotlivých typů zátěže na pokles hodnot TK (mm Hg). 
sTK – systolický krevní tlak Mezi další benefity PA v porovnání s farmakoterapií arteriální hypertenze patří minimální výskyt nežádoucích účinků, bezpečnost, minimální náklady na léčbu a nespočet pozitivních účinků nejen na kardiovaskulární aparát daného pacienta.
Doporučení pohybové aktivity
Na základě doporučení světových zdravotnických organizací bychom se měli jakékoliv PA věnovat denně alespoň 30 min po většinu dnů v týdnu, intenzita zátěže by měla být středně těžká. Všechny organizace pak doporučují aerobní typ zátěže (plavání, jízda na kole). Před zahájením cvičení u pacienta s hypertenzí je někdy vhodné nejprve provést zátěžové vyšetření. Nicméně pro většinu pacientů s kontrolovanou hypertenzí či prehypertenzí je možno zahájit PA o nízké či střední intenzitě (např. chůze) bez zátěžového vyšetření [13].
Zátěžové vyšetření u pacientů s arteriální hypertenzí
Pacienti s hypertenzí můžou mít neadekvátní vzestupy TK, přestože v klidu mají hypertenzi kontrolovanou, a obdobou hypertonickou reakci můžeme objevit u jedinců s prehypertenzí [14,15]. Před vlastním zátěžovým testem, resp. zahájením cvičení, je vhodné, aby bylo dosaženo kontroly hypertenze, tj. sTK < 140 mm Hg a dTK < 90 mm Hg. Výjimku tvoří pacienti s hypertenzí 1. stupně a celkovým nízkým rizikem úmrtí z KV příčin < 5 % vypočítaném z tabulek SCORE, kde můžeme dosáhnout kontroly hypertenze právě režimovými opatřeními [16]. Jedinci s hypertenzí 2. stupně (sTK ≥ 160 mm Hg nebo dTK ≥ 100 mm Hg) nebo s poškozením cílových orgánů (hypertrofie levé komory, retinopatie, nefropatie) můžou podstoupit zátěžové vyšetření a zahájit PA až po zhodnocení stavu lékařem. I někteří tito pacienti, např. s rezistentní hypertenzí s prokázanou compliance s léčbou, můžou i přes trvale zvýšené hodnoty TK z pohybu o nízkých intenzitách profitovat.
Pokud je důvodem provedení zátěžového testu preskripce PA, je vhodné, aby pacienti nevysazovali medikaci a v ideálním případě byl test proveden ve stejnou denní dobu, jako bude probíhat cvičení. I v tomto případě platí, že adekvátní terapie betablokátory vede ke snížení maximální srdeční frekvence a diuretická terapie změnami v hladinách elektrolytů můžou vést k arytmiím a falešně pozitivním zátěžovým testům [17].
Preskripce pohybové aktivity
V preskripci pohybové aktivity nám pomáhá zkratka FITT (frekvence, intenzita, typ, trvání) (tab. 1).
Tab. 1. Preskripce pohybové aktivity – FITT (F – frekvence; I – intenzita; T – typ; T – trvání). 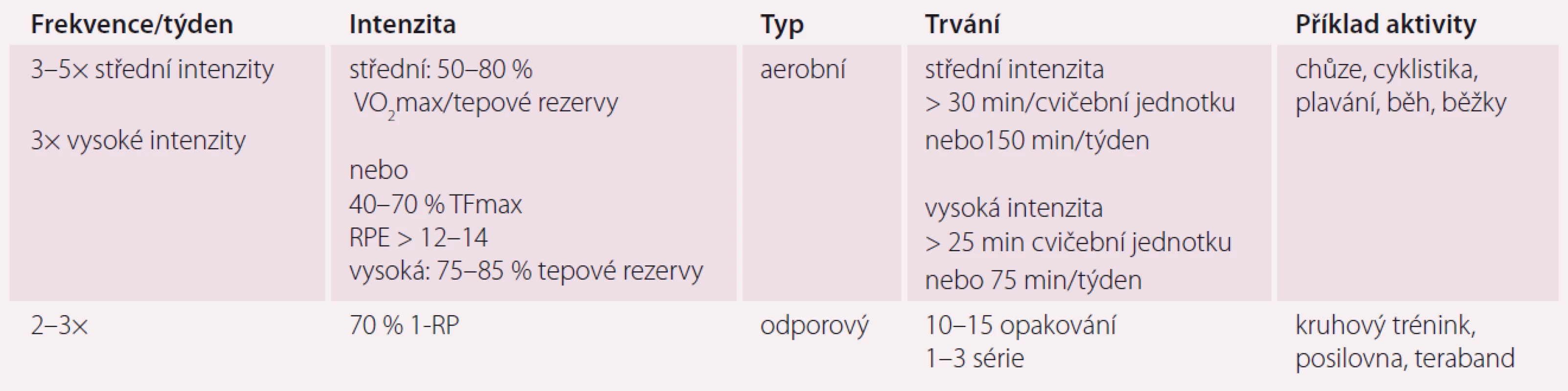
VO2max – maximální spotřeba kyslíku, TFmax – maximální tepová frekvence, RPE – míra vnímané námahy, 1-RP – one repetition maximum Frekvence
V rámci PA je frekvence jedním ze základních měřítek, na která bychom měli klást důraz, jelikož benefit příznivých účinků PA přetrvává jen určitou dobu. Typickým příkladem je pozátěžová hypotenze, která po fyzické zátěži přetrvává jen 24 hod. Dalším příkladem je inzulinová senzitivita. Po fyzické zátěži dochází ke zlepšení inzulinové senzitivity, což vede u diabetiků na inzulinoterapii k nutnosti snížení dávek inzulinu a zlepšení hodnot glykemií [18]. Z tohoto důvodu se doporučuje PA každý den.
Intenzita
Intenzita je dalším stěžejním bodem při vykonávání PA. Doporučuje se střední intenzita zátěže mezi 40 – 60 % maximální aerobní kapacity vyjádřené v maximální spotřebě kyslíku, tzv. VO2max. Jelikož stanovení VO2max není zatím rutinně dostupné, je možné v rutinní praxi pacientům doporučit takovou intenzitu zátěže, při které jsou pacienti schopni říkat krátké věty. Tomu u osob do 50 let odpovídá např. chůze o rychlosti 5 – 6 km/ hod. Ve vyšších věkových kategoriích (70 – 80 let) by takto rychlá chůze již mohla představovat vysokou intenzitu zátěže, která by se mohla blížit či přesáhnout maximální aerobní kapacitu seniora. K subjektivnímu hodnocení intenzity zátěže můžeme použít Borgovu škálu subjektivně vnímaného úsilí zátěže. Jedná se o škálu od 6 do 20. Hodnota 6 odpovídá žádné zátěži, naopak hodnota 20 zátěži maximální. Preskripci pohybu začínáme na hodnotách 10 – 12, tj. docela lehká zátěž a postupně zvyšujeme na hodnoty 13 – 14, tj. poněkud těžké.
Přesnější je určit rozsah tréninkových srdečních frekvencí, které se dají vypočítat z klidových hodnot a hodnoty v maximu zátěže. Klidová hodnota srdeční frekvence je hodnota, kterou si naměří jedinec ráno v klidu po probuzení. Maximální srdeční frekvenci je potřeba změřit testem do maxima. Použití jakýchkoli rovnic je zavádějící. Maximální srdeční frekvence může od takto vypočítaných hodnot mít odchylku až 12 tepů/ minutu a to tím větší, čím starší je jedinec. Neměli bychom také zapomínat na ovlivnění vzestupu tepové frekvence při fyzické zátěži betablokátory.
Intenzitu posilování hodnotíme pomocí tzv. 1-RP (one repetition maximum). Jedná se o takovou zátěž, při které jsme schopni daný cvik provést správně právě jednou.
Trvání
Jako minimální trvání PA u jedinců ve věkovém rozmezí od 18 – 64 let se doporučuje aerobní aktivita o střední intenzitě v rozsahu 150 min/ týden. V případě vysoké intenzity zátěže pak stačí 75 min aerobní aktivity za týden. Dvakrát do týdne se doporučuje zařadit i odporový trénink [19].
Typ
Rozlišujeme u PA mezi aerobním a odporovým typem zátěže. Aerobní typ (např. běhání, plavání) má vliv na zvýšení zdatnosti organizmu. Odporový trénink zvyšuje svalovou sílu. K nárůstu svalové síly dochází jak u posilování s velkými zátěžemi (silový trénink), tak i menšími zátěžemi (odporový trénink). Hlavním přínosem odporového tréninku patří prevence sarkopenie, úrazů a osteoporózy [20].
Specifika pohybové aktivity u pacientů s arteriální hypertenzí
Betablokátory a diuretika mohou nepříznivě vstupovat do termoregulačních mechanizmů a zejména u seniorů je potřeba dát pozor na hypotermii. Betablokátory navíc mohou u pacientů s diabetes mellitus maskovat klinické projevy hypoglykemie (zejména tachykardii).
Užívání vazodilatačních antihypertenzív (alfa-blokátory, blokátory kalciových kanálů) mohou při skokovém ukončení zátěže vést k obleněnému návratu periferní cévní rezistence, a tím k výraznému poklesu TK a k protrahované pozátěžové hypotenzi. Prevencí je fáze zotavení, při které pacienti sníží intenzitu zátěže na velmi lehkou, tzv. vyklusání.
Kontraindikace pohybové aktivity
K absolutním kontraindikacím PA patří recentní infarkt myokardu (v posledních 2 dnech), dekorigovaná arteriální hypertenze (TK > 180/ 110 mm Hg), nestabilní angina pectoris, kompletní převodní porucha nebo akutní srdeční selhání. Samozřejmě jakékoli akutní onemocnění, zejména infekční. Preskripce PA u pacientů s významným stenotickým či regurgitačním postižení chlopní, hypertrofickou kardiomyopatii, apod. patří do rukou kardiologa se zkušeností s těmito pacienty.
Závěr
Přestože jsou režimová opatření a mezi nimi PA velmi účinnými prostředky v kontrole arteriální hypertenze, je škoda, že se jim nevěnuje dostatečný prostor. A přitom stačí doporučit 12 pacientům více pohybu, aby nás jeden z nich uposlechl. Která jiná intervence má hodnotu NNT (number needed to treat/ counsel) 12?
Doručeno do redakce: 30. 11. 2019
Přijato po recenzi: 10. 1. 2020
MU Dr. Ondřej Mikeš
Zdroje
1. Benjamin EJ, Blaha MJ, Chiuve SE et al. Heart disease and stroke Statistics 2017. Update: a report from the American Heart Association. Circulation 2017; 135(10): e146 – e603. doi: 10.1161/ CIR.0000000000000485.
2. OECD.Health at a Glance. Available at: http:/ / oecd-library.org/ social-issues-migration-health/ health-at-a-glance_1999 2017.
3. Kantor ED, Rehm CD, Haas JS et al. Trends in Prescription drug use among adults in the United States from 1999 – 2012. JAMA 2015; 314(17): 1818 – 1831. doi: 10.1001/ jama.2015.13766.
4. Li J, Siegrist J. Physical activity and risk of cardiovascular disease – a meta-analysis of prospective cohort studies. Int J Environ Res Public Health 2012; 9(2): 391 – 407. doi: 10.3390/ ijerph9020391.
5. Murtagh EM, Nichols L, Mohammed MA et al. The effect of walking on risk factors for cardiovascular disease: an updated systematic review and meta-analysis of randomised control trials. Prev Med 2015; 72 : 34 – 43. doi: 10.1016/ j.ypmed.2014.12.041.
6. Chudyk A, Petrella RJ. Effects of exercise on cardiovascular risk factors in type 2 diabetes: a meta-analysis. Diabetes Care 2011; 34(5): 1228 – 1237. doi: 10.2337/ dc10-1881.
7. Kelley GA, Kelley KS, Franklin B. Aerobic exercise and lipids and lipoproteins in patients with cardiovascular disease: a meta-analysis of randomized controlled trials. J Cardiopulm Rehabil 2006; 26(3): 131 – 139; quiz 40 – 41, discussion 42 – 44. doi: 10.1097/ 00008483-200605000-00002.
8. Naci H, Salcher-Konrad M, Dias S et al. How does exercise treatment compare with antihypertensive medications? A network meta-analysis of 391 randomised controlled trials assessing exercise and medication effects on systolic blood pressure. Br J Sports Med 2019; 53(14): 859 – 869. doi: 10.1136/ bjsports-2018-099921.
9. Whelton PK, Carey RM, Aronow WS et al. 2017 ACC/ AHA/ AAPA/ ABC/ ACPM/ AGS/ APhA/ ASH/ ASPC/ NMA/ PCNA Guideline for the prevention, detection, evaluation, and management of high blood pressure in adults: executive summary: a report of the American College of Cardiology/ American Heart Association task force on clinical practice guidelines. Circulation 2018; 138(17): e426 – e483. doi: 10.1161/ CIR.0000000000000597.
10. Pescatello LS, Franklin BA, Fagard R et al. American College of Sports Medicine position stand. Exercise and hypertension. Med Sci Sports Exerc 2004; 36(3): 533 – 553. doi: 10.1249/ 01.mss.0000115224.88514.3a.
11. Chobanian AV, Bakris GL, Black HR et al. Seventh report of the Joint National Committee on prevention, detection, evaluation, and treatment of high blood pressure. Hypertension 2003; 42(6): 1206 – 1252. doi: 10.1161/ 01.HYP.0000107251.49515.c2.
12. Whelton PK, He J, Appel LJ et al. Primary prevention of hypertension: clinical and public health advisory from The National High Blood Pressure Education Program. JAMA 2002; 288(15): 1882 – 1888. doi: 10.1001/ jama.288.15.1882.
13. Börjesson M, Assanelli D, Carre F et al. ESC Study Group of Sports Cardiology: recommendations for participation in leisure-time physical activity and competitive sports for patients with ischaemic heart disease. Eur J Cardiovasc Prev Rehabil 2006; 13(2): 137 – 149. doi: 10.1097/ 01.hjr.0000199494.46708.5a.
14. Kokkinos P. Cardiorespiratory fitness, exercise, and blood pressure. Hypertension 2014; 64(6): 1160 – 1164. doi: 10.1161/ HYPERTENSIONAHA.114.03616.
15. Kokkinos P, Pittaras A, Narayan P et al. Exercise capacity and blood pressure associations with left ventricular mass in prehypertensive individuals. Hypertension 2007; 49(1): 55 – 61. doi: 10.1161/ 01.HYP.0000250759.71323.8b.
16. Widimský J, Filipovský J, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Vnitř Lék 2018; 64(7 – 8): 771 – 796.
17. Tuka V. Neinvazivní kardiologie. In: Táborský M, Linhart A, Kautzner J (eds). Kardiologie. Praha: Mladá Fronta 2018.
18. Mayer-Davis EJ, D'Agostino R Jr, Karter AJ et al. Intensity and amount of physical activity in relation to insulin sensitivity: the Insulin Resistance Atherosclerosis Study. JAMA 1998; 279(9): 669 – 674. doi: 10.1001/ jama.279.9.669.
19. Choices N. Physical activity guidelines for adults. Available at: http:/ / www.nhs.uk/ live-well/ exercise.
20. Máček M, Máčková J, Radvanský J. Proč a jakou pohybovou aktivitu ve vyšším věku? Prakt Lék 2006; 86(6): 336 – 340.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2020 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Vliv pohybové aktivity na snížení hodnot krevního tlaku u pacientů s arteriální hypertenzí
- Možnosti kardiovaskulární prevence v nutričním kontextu
- Kardiovaskulární rehabilitace pacientů po chirurgické korekci chlopenních a vrozených srdečních vad
- Nové vzorce pro výpočet maximální spotřeby kyslíku při zátěžových testech podle registru FRIEND
- Nikotin, kouření a kardiovaskulární rizika – základní pojmy
- Novinky ve farmakoterapii srdečního selhání se zachovalou ejekční frakcí
- Doba kardiokoronarovirová – jak moc v tom lítáme?
- EKG diagnostika prvního kontaktu v osmi krocích
- Doporučená očkování pro osoby s kardiovaskulárním onemocněním
- Doporučená vyšetření v infekční sérologii u pacientů s kardiovaskulárním onemocněním
- Co je to komplexní kardiovaskulární rehabilitace?
- Kardiorehabilitace v klinické praxi
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- EKG diagnostika prvního kontaktu v osmi krocích
- Nikotin, kouření a kardiovaskulární rizika – základní pojmy
- Doporučená vyšetření v infekční sérologii u pacientů s kardiovaskulárním onemocněním
- Vliv pohybové aktivity na snížení hodnot krevního tlaku u pacientů s arteriální hypertenzí
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



