-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Betablokátory v registru chronického srdečního selhání FAR NHL
Beta-blockers in chronic heart failure as recorded in the FAR NHL registr
Background:
Beta-blockers (BB) and angiotensin-converting-enzyme inhibitors (ACE-I) or angiotensin receptor blockers (ARB) are part of the first-line treatment of heart failure with reduced ejection fraction (HFrEF), leading to decreased morbidity and mortality. Methods: The data were collected from the Pharmacology and l Neurohumoral Activation Registry (FAR NHL). Patients with left ventricle ejection fraction (LV EF) under 50% who were stable for at least one month were included.Results:
A total of 1,100 patients were included, median age was 65 years, 80.8% were male. Of all patients, 20% received low dose (LD), 57% medium dose (MD) and 17% high dose (HD). Of these, 6.2% of patients were not treated with BBs at all. The higher the blood pressure (BP; LD 124/77; MD 129/80; HD 132/82 mm Hg, p < 0.001), LV EF (LD 29.5; MD 30.5; HD 32.0%; p = 0.003), creatinine clearance rate (CrCl; LD 78.7; MD 87.8; HD 91.1 ml/min; p = 0.001) or body weight (LD 83.2; MD 88.7; HD 93.5 kg; p < 0.001) was, the higher the dose of BB they received. The lower the NT-proBNP level was, the higher the dose of BB they received (LD 767; MD 456; HD 314 pg/ml; p < 0.001). There was no difference in prescription of BB depending on the presence of atrial fibrillation (AF). Patients with AF were more often treated with digoxin or a combination of digoxin and BB than patients without AF (p < 0.001).Summary:
Nearly 94% of HFrEF patients received BB, but only 17% received the target dose of BB. Ninety-nine % of patients treated with BB received one of the drugs recommended by the ESC Guidelines. The more severe the illness was, as expressed by lower BP, CrCl, LV EF, body weight and higher NT-proBNP, the lower the dose of BB the patients received and tolerated.Keywords:
adrenergic beta-antagonists – heart failure – pro-brain natriuretic peptide – blood pressure – drug therapy – left ventricle ejection fraction – creatinine clearance
Autoři: K. Lábr 1; J. Špinar 2; J. Pařenica 2; L. Špinarová 1; F. Málek 3; M. Špinarová 1; O. Ludka 2; Jiří Jarkovský 4
; K. Benešová 4; R. Lábrová 2
Působiště autorů: I. interní kardioangiologická klinika LF MU a FN u sv. Anny v Brně 1; Interní kardiologická klinika LF MU a FN Brno 2; Kardiocentrum, Nemocnice Na Homolce, Praha 3; Institut biostatistiky a analýz, LF a PřF MU, Brno 4
Vyšlo v časopise: Kardiol Rev Int Med 2017, 19(1): 68-72
Souhrn
Úvod:
Betablokátory (BB) jsou lékem první volby společně s inhibitory angiotenzin konvertujícího enzymu (ACEI) nebo blokátorů receptorů pro angiotenzin II (ARB) u pacientů se srdečním selháním se sníženou ejekční frakcí levé komory (heart failure with reduced ejection fraction – HFrEF), snižují morbiditu i mortalitu. Metodika: Data byla sbírána v rámci registru FARmakologie a NeuroHumoráLní aktivace (FAR NHL). Zařazeni byli alespoň měsíc stabilní pacienti s chronickým srdečním selháním s ejekční frakcí levé komory (EF LK) < 50 %.Výsledky:
Bylo zařazeno 1 100 pacientů se středním věkem 65 let, 80,8 % mužů. Ze všech pacientů dostávalo 20 % nízkou dávku (LD), 57 % střední dávku (MD) a 17 % vysokou dávku (HD), 6,2 % nedostávalo BB. Čím vyšší byl tlak krve (LD 124/ 77; MD 129/ 80; HD 132/ 82 mm Hg; p < 0,001), EF LK (LD 29,5; MD 30,5; HD 32,0 %; p = 0,003), kreatininová clearance (LD 78,7; MD 87,8; HD 91,1 ml/ min; p = 0,001) nebo hmotnost pacientů, tím vyšší dávky BB dostávali (LD 83,2; MD 88,7; HD 93,5 kg; p < 0,001). Čím nižší bylo NT-proBNP, tím vyšší dávku BB pacienti dostávali (LD 767; MD 456; HD 314 pg/ ml; p < 0,001). Přítomnost fibrilace síní (atrial fibrilation – AF) neměla na přítomnost BB vliv. Pacienti s AF byli častěji léčeni digoxinem nebo kombinací digoxinu a BB než pacienti bez AF (p < 0,001).Závěr:
Téměř 94 % pacientů s HFrEF dostává BB. Celkem 17 % pacientů bere cílovou dávku BB. Pokud pacient má BB, je ve více než 99 % případů léčen doporučeným přípravkem. Čím má pacient těžší onemocnění vyjádřené nižším tlakem, kreatininovou clearance, EF LK, hmotností či vyšším NT-proBNP, tím nižší dávku betablokátorů dostává a toleruje.Klíčová slova:
betablokátory – srdeční selhání – NT-proBNP – krevní tlak – farmakoterapie – ejekční frakce levé komory – kreatininová clearanceÚvod
Srdeční selhání (SS) je syndrom charakterizovaný typickými symptomy (dušnost, otoky dolních končetin, únava) vyvolanými strukturální nebo funkční srdeční abnormalitou vedoucí ke sníženému srdečnímu výdeji nebo ke zvýšeným nitrosrdečním tlakům v klidu nebo při zátěži.
Prevalence SS v dospělé evropské populaci je 1–2 %, u osob nad 70 let se zvyšuje na hodnotu vyšší než 10 %. V posledních desítkách let se zdokonalila terapie, a to vedlo k delšímu přežití a nižším počtům hospitalizací u pacientů se SS se sníženou ejekční frakcí levé komory (heart failure with reduced ejection fraction – HFrEF) [1,2].
Betablokátory (BB) jsou lékem první volby společně s inhibitory angiotenzin konvertujícího enzymu (ACEI) či blokátory receptorů pro angiotenzin II (ARB) u pacientů s HFrEF, u symptomatických pacientů snižují morbiditu i mortalitu. Léčba BB má být zahájena u klinicky stabilních pacientů nižší dávkou a postupně navyšována do maximální tolerované dávky, ideálně cílové dávky. Dávka BB se má zdvojnásobit nejdříve za 2 týdny. Menší dávka BB je lepší než žádný BB [3].
Cílem je stanovit dodržování postupů, medikace a dávek BB stanovených v guidelines a porovnat závislost dávek BB na dalších ukazatelích [4].
Materiál a metodika
Data byla sbírána v rámci registru FARmakologie a NeuroHumoráLní aktivace (FAR NHL) od 1. října 2014 do 30. listopadu 2015 ve třech kardiologických centrech, a to na I. interní kardioangiologické klinice FN u sv. Anny v Brně, na Interní kardiologické klinice FN Brno a na Kardiologickém oddělení Nemocnice Na Homolce, všechna tři centra se specializují i na SS. Zařazováni byli pacienti sledovaní ambulantně i hospitalizovaní na jednotlivých klinikách. Zařazeni byli pacienti s chronickým SS (CHSS) se sníženou ejekční frakcí levé komory (EF LK), která byla < 50 %.
U pacientů s CHSS jsme doplnili věk, pohlaví, rok diagnózy SS, komorbidity, základní parametry pacientů a při zařazení jsme odebrali krev a vyhodnotili základní parametry a dále jsme uskladnili krev k zhodnocení dalších působků.
Pro popis spojitých dat bylo použito mediánu a 5.–95. percentilu dat, pro popis dat kategoriálních absolutního a relativního počtu pacientů v kategorii. K porovnávání nezávislých parametrů jsme použili Kruskal-Wallisův test a porovnávali jsme parametry ve skupinách pacientů s nízkou, střední a vysokou dávkou BB. Tento test jsme použili u systolického a diastolického krevního tlaku, tepové frekvence, EF LK, NT-proBNP (N-terminální prohormon natriuretického peptidu B) a kreatininové clearance, ale i další charakteristiky, jako je hmotnost pacienta a BNP. K porovnání NYHA stupně, přítomnosti fibrilace síní (atrial fibrilation – AF), diabetes mellitus, cévního onemocnění mozku, ischemické choroby srdeční, chronické obstrukční plicní nemoci a kategorie dávky BB jsme použili Fisherův exaktní test.
Výsledky
Bylo zařazeno 1 100 pacientů se středním věkem 65 let, 80,8 % mužů. Etiologie SS byla v 50,5 % ischemická choroba srdeční, v 42,5 % dilatační kardiomyopatie, v 0,5 % hypertrofická kardiomyopatie, 7,4 % pacientů mělo jinou příčinu SS. Medián tlaku byl 120/ 80 mm Hg, tepové frekvence 72/ min. Vstupní charakteristiku souboru ukazuje tab. 1.
Tab. 1. Vstupní charakteristika pacientů (n = 1 100 pacientů). 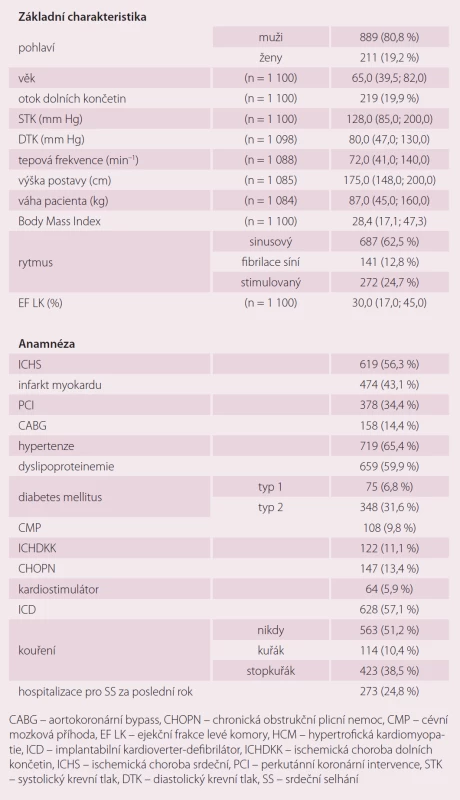
BB jsou nejčastěji podávaným lékem v terapii SS. V našem souboru je dostávalo 93,8 % pacientů. Druhou nejvíce zastoupenou skupinou byly ACEI s ARB v 88,4 %, dále pak furosemid v 80,6 %, spironolakton či eplerenon v 67,8 %, statiny v 64,1 %, antiagregace v 45,6 %, antikoagulace v 34,7 % a digoxin v 33,1 %. Pod 10 % byly zastoupeny blokátory vápníkových kanálů (9,8 %), hydrochlorothiazid (9,5 %), nitráty (6,7 %), ivabradin (5,2 %) a indapamid (2,8 %).
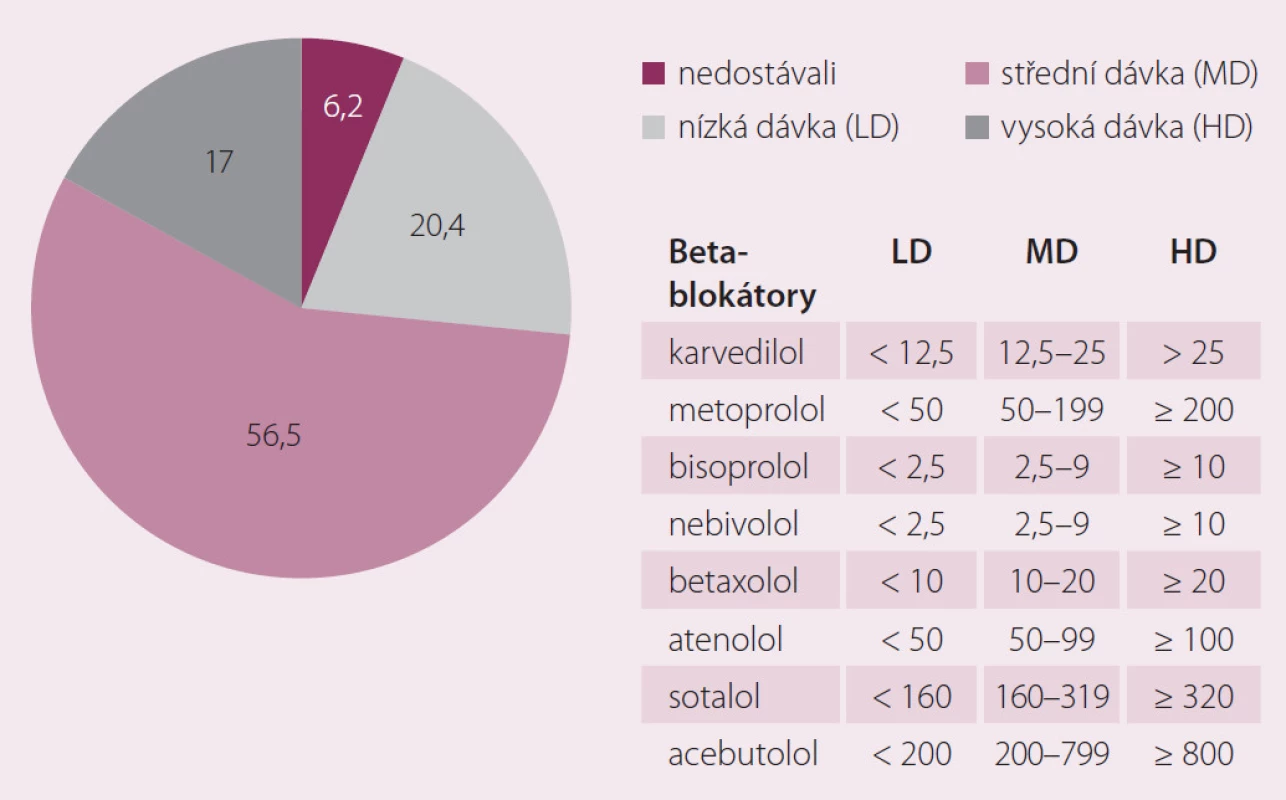
Pacienty jsme rozdělili podle dávky BB do tří skupin. Za nízkou dávku jsme považovali nižší dávku než dvojnásobnou zahajovací dle ESC Guidelines, za vysokou dávku jsme považovali dávku blížící se cílové. Mezi těmito hodnotami jsme stanovili dávku střední. Ze všech pacientů dostávalo 20 % nízkou dávku (LD), 57 % střední dávku (MD) a 17 % vysokou dávku (HD) (obr. 1). Pokud byl BB předepsán, potom to byl v 39,6 % karvedilol, v 33,4 % metoprolol, v 21,7 % bisoprolol a v 4,3 % nebivolol. Tyto čtyři BB byly předepsány v 99,0 % případů (obr. 2).
Obr. 2. Zastoupení jednotlivých betablokátorů. 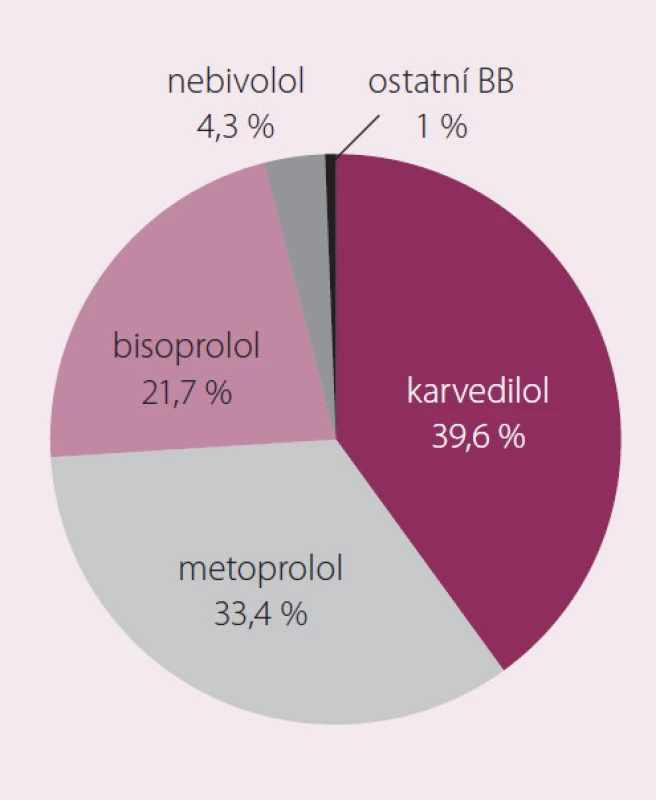
Tab. 2 ukazuje charakteristiku pacientů podle dávky BB. Čím vyšší byl systolický tlak, tím vyšší dávku BB pacienti dostávali (medián LD 124; MD 129; HD 132 mm Hg; p < 0,001) a stejně čím vyšší byl diastolický tlak, tím vyšší dávku BB pacienti dostávali (medián LD 77; MD 80; HD 82 mm Hg; p < 0,001). Dávka BB nebyla na tepové frekvenci závislá (p = 0,329). Čím vyšší byla EF LK, tím vyšší dávku pacienti dostávali (průměr LD 29,2; MD 30,5; HD 32,0 %; p = 0,003). Čím vyšší byla funkce ledvin vyjádřená kreatininovou clearance dle Cockrofta-Gaulta, tím vyšší dávku BB pacienti dostávali (medián LD 78,7; MD 87,8; HD 91,1 ml/ min; p = 0,001). Medián NT-proBNP je více než dvojnásobný u pacientů s nízkou dávkou BB než u pacientů s vysokou dávkou BB (LD 767; MD 456; HD 314 pg/ ml; p < 0,001). Pacienti s vyšší hmotností tolerovali vyšší dávky BB. Rozdíl mediánu hmotnosti mezi vysokou a nízkou dávkou byl 7 kg (LD 83,2; MD 88,7; HD 93,5 kg; p < 0,001). Hladina BNP (p = 0,143), přítomnost diabetes mellitus (p = 0,135), cévního onemocnění mozku (p = 0,838), ischemické choroby srdeční (p = 0,383) či chronické obstrukční plicní nemoci (p = 0,991) nemají v našem souboru pacientů souvislost s dávkou BB.
Tab. 2. Charakteristika pacientů podle dávky betablokátoru. 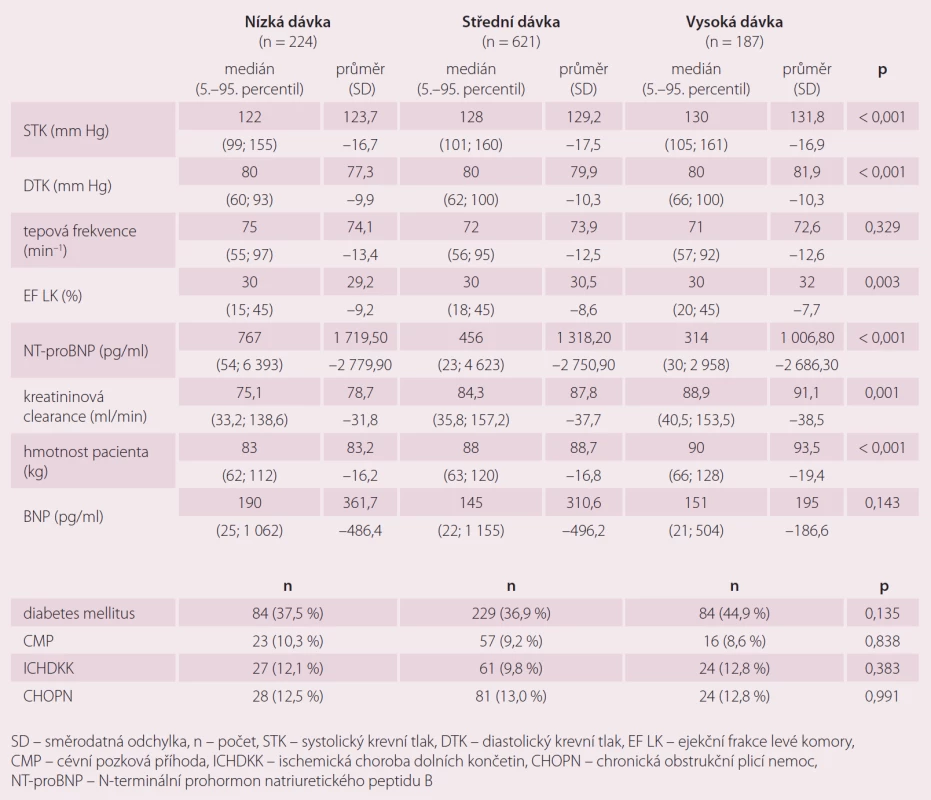
Celkem 68 pacientů (6,2 %) nedostávalo BB, a to hlavně pro hypotenzi v 25 %, pro bradykardii v 19 %, synkopu a atrioventrikulární blokádu v 18 %, pro respirační onemocnění v 13 %, pro intoleranci v 6 % a pro ischemickou chorobu dolních končetin ve 2 %. U 18 % případů byl důvod nepodávání BB neznámý (tab. 3).
Tab. 3. Důvody pro nepodávání betablokátorů. 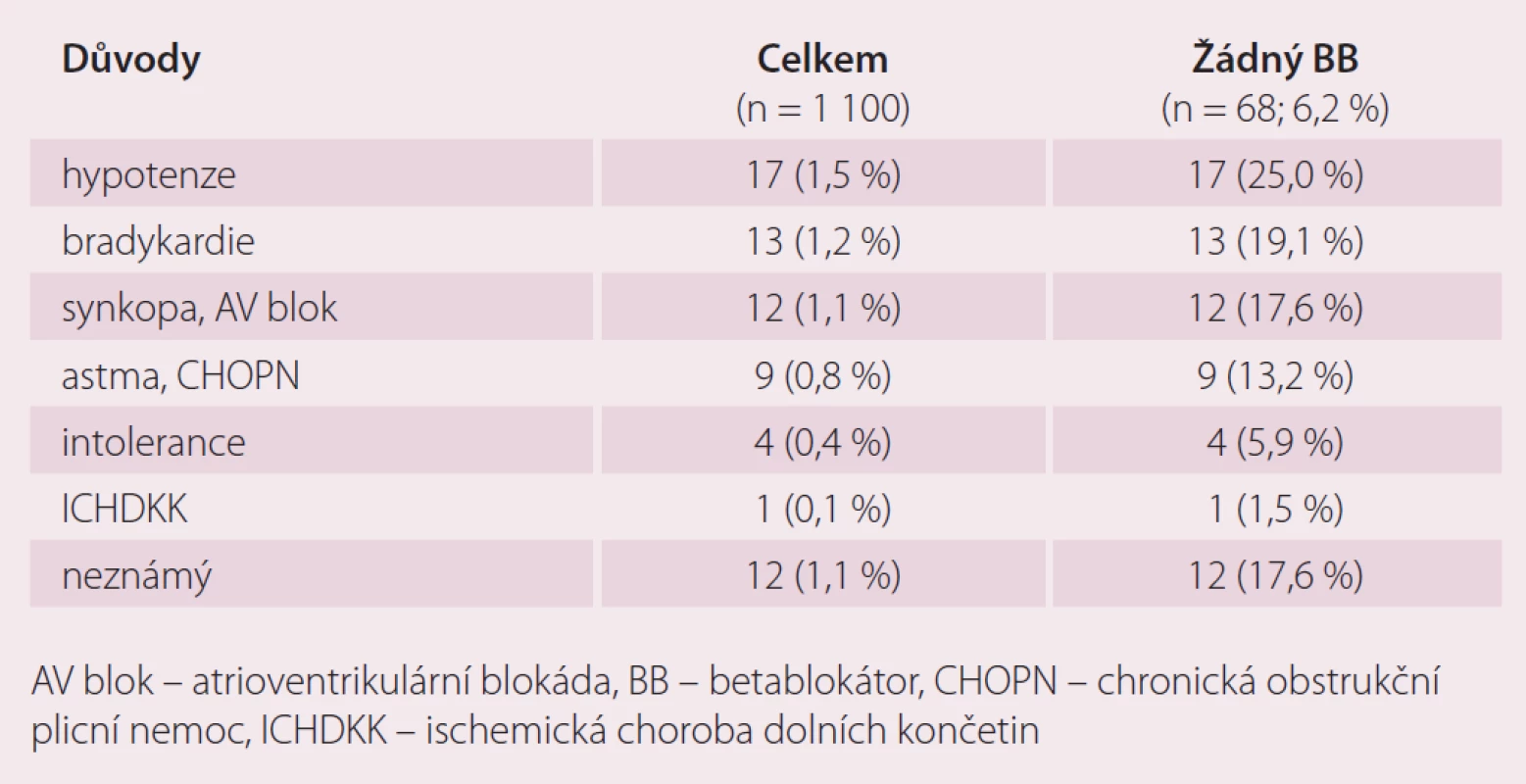
Ve skupině s vysokou dávkou BB byl vyšší výskyt AF než ve skupině s nízkou dávkou BB (LD 8,0; MD 12,4; HD 18,7 %; p = 0,006).
Přítomnost AF neměla na přítomnost BB vliv (p = 0,354). Pacienti s AF byli častěji léčeni digoxinem (bez AF 29,0 %; s AF 61,0 %; p < 0,001) nebo kombinací digoxinu a BB (bez AF 27 %; s AF 58,9 %; p < 0,001) než pacienti bez AF (tab. 4).
Tab. 4. Přítomnost fibrilace síní. 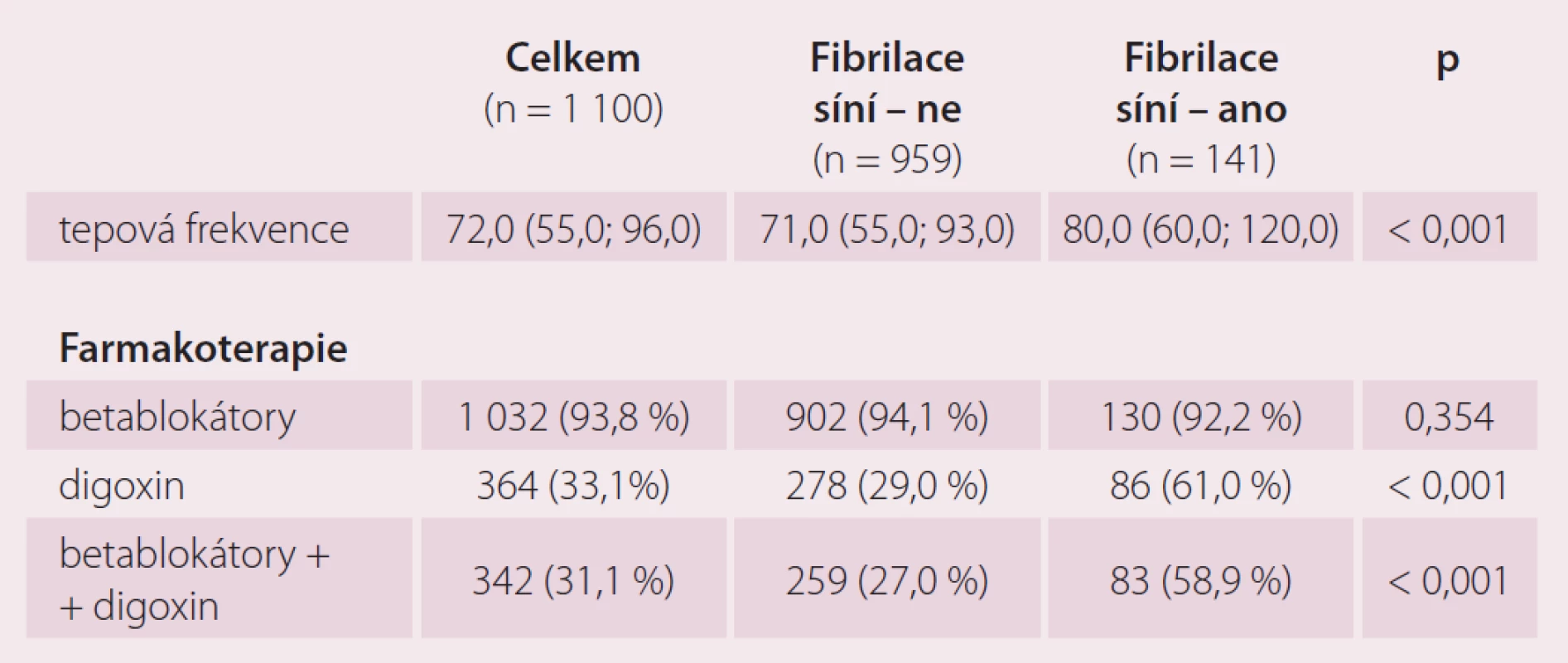
Diskuze
V tomto článku je shrnuta základní charakteristika souboru pacientů se SS se sníženou ejekční frakcí ze tří fakultních nemocnic v ČR. Sledovali jsme zde adherenci lékařů k předepisování medikace dle nových ESC Guidelines. Nyní probíhá jednoroční sledování pacientů se sledováním mortality a počtu a důvodu hospitalizací.
Vyšší zastoupení dilatačních kardiomyopatií a těžších SS je způsobeno zahrnutím I. interní kardioangiologické kliniky, která je také jedním ze dvou center v ČR zabývající se transplantací srdce.
Ve FAR NHL byly zastoupeny BB u 93,8 % pacientů, což je více než v ostatních evropských registrech v minulých letech [5], je tedy vidět, že v našich centrech máme vysokou adherenci lékařů k doporučeným postupům. V posledních letech je trend k předepisování BB rostoucí, např. ve švédském registru SS docházelo k nárůstu preskripce BB postupně od roku 2003 (84,8 %) až po rok 2012 (93,4 %) [6]. Stále ale cílovou dávku dostává jen 17 % pacientů, přitom medián tepové frekvence je ve FAR NHL registru 72/ min, tlaku 120/ 80 mm Hg, tedy tlaková a tepová rezerva zde je.
Když jsme porovnali jednotlivé ukazatele a dávku BB, tak u některých vyšlo, že čím je těžší onemocnění pacienta, tím nižší dávku BB dostává a toleruje. Platilo to u krevního tlaku, kdy pacienti s hypotenzí netolerovali vyšší dávku BB nebo se lékař hypotenze obával. Podobně dostávali pacienti nižší dávku BB, když byli více nemocní, tedy s nižší glomerulární filtrací, nižší EF LK a s vyšším NT-proBNP. Také pacienti s vyšší hmotností tolerovali vyšší dávky BB, nutno upozornit, že ve FAR NHL registru byli všichni pacienti alespoň měsíc stabilní, tedy bez kongesce a retence tekutin. Tedy nižší hmotnost spíše vyjadřovala míru postupné kachektizace při pokročilosti SS.
Ve FAR NHL registru byly ve více než 99 % zastoupeny BB karvedilol, metoprolol, bisoprolol a nebivolol, což jsou právě čtyři doporučené BB evropskými doporučenými postupy [3,7]. To opět ukazuje vysokou adherenci lékařů v participujících třech centrech k dodržování uvedených doporučených postupů.
Metaanalýza hlavních studií s BB u HFrEF neukázala benefit BB v podskupině pacientů s AF na počet přijetí k hospitalizaci či mortalitu. Protože BB nezvyšují riziko, bylo rozhodnuto nedávat jiné doporučení na základě přítomného rytmu. BB mají být zváženy ke snížení vyšší srdeční frekvence u pacientů s HFrEF a AF [8]. Není tedy překvapením, že BB nebyly více zastoupeny u pacientů s AF než se sinusovým rytmem.
Závěr
Téměř 94 % pacientů s CHSS dostává v našich centrech BB. Jen 17 % pacientů dostává cílovou dávku BB. Pokud pacient dostává BB, je ve více než 99 % případů léčen jedním ze čtyř doporučených. Čím těžší má pacient onemocnění vyjádřené nižším tlakem, kreatininovou clearance, EF LK, hmotností či vyšším NT-proBNP, tím nižší dávku BB dostává a toleruje. Pacienti s AF byli častěji léčeni digoxinem nebo kombinací digoxinu a BB než pacienti bez AF. BB nebyly více zastoupeny u pacientů s AF než se sinusovým rytmem, pro sníženou indikací BB u AF ale nemáme dostatečná data.
Práce byla podpořena Grantem na podporu projektů specifického výzkumu MUNI/ A/ 1270/ 2015.
Doručeno do redakce: 8. 1. 2017
Přijato po recenzi: 24. 1. 2017
MU Dr. Karel Lábr
www.fnusa.cz
karel.labr@fnusa.cz
Zdroje
1. Špinar J, Hradec J, Špinarová L et al. Summary of the 2016 ESC Guidelines on the diagnosis and treatment of acute and chronic heart failure. Prepared by the Czech Society of Cardiology. Cor Vasa 2016; 58(5): e530–e568.
2. Schmidt M, Ulrichsen SP, Pedersen L et al. Thirty-year trends in heart failure hospitalization and mortality rates and the prognostic impact of co-morbidity: a Danish nationwide cohort study. Eur J Heart Fail 2016; 18(5): 490–499. doi: 10.1002/ ejhf.486.
3. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart silure. Available from: https:/ / www.escardio.org/ static_file/ Escardio/ Guidelines/ ehw128_Addenda.pdf.
4. Ponikowski P, Voors AA, Anker SD et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure. The Task Force for the diag-nosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC). Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016; 37(27): 2129–2200. doi: 10.1093/ eurheartj/ ehw128.
5. Komajda M, Anker SD, Cowie MR et al. Physicians’ adherence to guideline-recommended medications in heart failure with reduced ejection fraction: data from the QUALIFY global survey. Eur J Heart Fail 2016; 18(5): 514–522. doi: 10.1002/ ejhf.510.
6. Thorvaldsen T, Benson L, Dahlström U et al. Use of evidence-based therapy and survival in heart failure in Sweden 2003–2012. Eur J Heart Fail 2016; 18(5): 503–511. doi: 10.1002/ ejhf.496.
7. McMurray JJ, Adamopoulos S, Anker SD et al. ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure 2012: The Task Force for the Diagnosis and Treatment of Acute and Chronic Heart Failure 2012 of the European Society of Cardiology. Developed in collaboration with the Heart Failure Association (HFA) of the ESC. Eur Heart J 2012; 33(14):1787–1847. doi: 10.1093/ eurheartj/ ehs104.
8. Kotecha D, Holmes J, Krum H et al. Efficacy of b-blockers in patients with heart failure plus atrial fibrillation: an individual-patient data meta-analysis. Lancet 2014; 384(9961): 2235–2243. doi: 10.1016/ S0140-6736(14)61373-8.
Štítky
Dětská kardiologie Interní lékařství Kardiochirurgie Kardiologie
Článek vyšel v časopiseKardiologická revue – Interní medicína
Nejčtenější tento týden
2017 Číslo 1- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Kardiotoxicita protinádorových léčiv v experimentu
- Problematika kardiotoxicity primární léčby pacientek s karcinomem ovaria
- Pozdní následky kardiotoxicity
- Kardiotoxicita – současná doporučení
- Kardiotoxicita u hematoonkologických pacientov
- Rivaroxaban – farmakologický profil
- Edoxaban – farmakologický profil
- Diuretika a antagonisté mineralokortikoidních receptorů v terapii chronického srdečního selhání se sníženou ejekční frakcí levé komory
- Moderní antitrombotická léčba po AKS – využíváme ji dostatečně?
- COSYREL – lék pro pacienty s ischemickou chorobou srdeční a srdečním selháním
- Betablokátory v registru chronického srdečního selhání FAR NHL
- Kardiotoxicita – základní pojmy a mechanizmy
- Manuál ambulantního specialisty-kardiologa
- Kardiologická revue – Interní medicína
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Diuretika a antagonisté mineralokortikoidních receptorů v terapii chronického srdečního selhání se sníženou ejekční frakcí levé komory
- COSYREL – lék pro pacienty s ischemickou chorobou srdeční a srdečním selháním
- Rivaroxaban – farmakologický profil
- Pozdní následky kardiotoxicity
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání