-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Vrozené poruchy krevního srážení
Inherited coagulation disorders
Blood coagulation disorders are relatively rare diseases with varying degrees of clinical severity, which mainly depends on the type of missing coagulation factor and its residual activity in a particular patient. This educational article in general summarised respective coagulation disorders with an emphasis on hemophilia and von Willebrand’s disease. Their etiopathogenesis, clinical picture, diagnosis, treatment and its complications and prognosis is outlined.
Keywords:
Coagulation disorders – von Willebrand disease – hemophilia – other factor deficiencies
Autoři: Máchal Jan; Zapletal Ondřej; Blatný Jan
Působiště autorů: Oddělení dětské hematologie a biochemie, Lékařská fakulta Masarykovy univerzity a Fakultní nemocnice Brno
Vyšlo v časopise: Čes-slov Pediat 2022; 77 (5): 310-313.
Kategorie: Kapitoly k atestaci z pediatrie
doi: https://doi.org/10.55095/CSPediatrie2022/051Souhrn
Poruchy krevního srážení jsou relativně vzácná onemocnění s různým stupněm klinické závažnosti, který závisí zejména na typu chybějícího koagulačního faktoru a jeho zbytkové aktivitě u konkrétního pacienta. Tento edukační článek přehledným způsobem pojednává o jednotlivých koagulačních poruchách s důrazem na hemofilii a von Willebrandovu chorobu, nastiňuje jejich etiopatogenezi, klinický obraz, diagnostiku, léčbu, komplikace a prognózu.
Klíčová slova:
hemofílie – von Willebrandova choroba – poruchy koagulace – deficity ostatních faktorů
Hemofilie
Hemofilie je, hned po von Willebrandově chorobě, nejčastější vrozené krvácivé onemocnění. V závislosti na tom, který faktor chybí, se rozlišují dva subtypy – deficit faktoru VIII se označuje jako hemofilie A (cca 85 % případů) a deficit faktoru IX jako hemofilie B (cca 15 % případů), označení hemofilie C pro deficit faktoru XI se již nepoužívá. Incidence onemocnění je přibližně 1 : 5000 narozených chlapců v případě hemofilie A a 1 : 30 000 narozených chlapců v případě hemofilie B.(1) V ČR žije asi 1000 osob s hemofilií.
Etiopatogeneze
Hemofilie je způsobena defektem v genu pro tvorbu příslušného faktoru. Oba geny se nacházejí na pohlavním chromozomu X, proto se hovoří o tzv. X-vázané dědičnosti. Postiženými jedinci jsou proto až na naprosté výjimky muži, ženy jsou přenašečky onemocnění. U přibližně 1/3 nemocných je negativní rodinná anamnéza – buď se jedná o mutaci de novo, anebo se v rodině delší dobu nemoc přenášela pouze v ženské linii.(1)
U hemofilie A je nejčastější patogenní genetickou variantou inverze intronu 22 (cca 40 % všech případů), ostatní varianty jsou méně časté, nezřídka se vyskytují bodové mutace specifické pro konkrétního pacienta či konkrétní rodinu. U hemofilie B je genetický obraz pestrý, nevyskytuje se žádná predominantní mutace.(1)
Klinické příznaky
Závažnost klinických příznaků souvisí se zbytkovou aktivitou koagulačního faktoru v plazmě. Rozlišujeme těžkou formu – aktivita faktoru pod 1 %, střední formu – aktivita faktoru 1–5 % a lehkou formu s aktivitou cca 5–30 (40) %.(1)
Typické je pro hemofilii krvácení do pohybového aparátu – kloubů a svalů. Z kloubů bývají nejčastěji postiženy kotníky, kolena a lokty. Dále dochází ke snadné tvorbě hematomů, může se vykytovat hematurie, typické je pozdní krvácení při úrazech či operačních zákrocích (vč. zubních extrakcí), méně časté, ale závažné je intrakraniální krvácení. Krvácivé projevy se zejména u těžké formy onemocnění mohou vyskytovat již od narození, k prvním kloubním krvácením dochází obvykle mezi 1. a 3. rokem života.(1)
U pacientů s lehkou a střední formou ke krvácení dochází při úrazech nebo operacích. U těžké formy onemocnění se hovoří o tzv. spontánním krvácení, které bývá spouštěno minimálním podnětem, jehož si pacient později není vědom.(1)
Diagnostika
Základem diagnostiky je pečlivá rodinná a osobní anamnéza doplněná o klinické vyšetření. V laboratorním vyšetření pro hemofilii svědčí prodloužení aktivovaného parciálního tromboplastinového času (aPTT), který může být u těžké formy až neměřitelný. V případě závažného podezření se pak doplňuje stanovení aktivity faktorů VIII a IX. Nedílnou součástí diagnostiky hemofilie je v současné době i genetické vyšetření sloužící k určení kauzální patogenní varianty. Genetické vyšetření se následně provádí i u příbuzných v pokolení přímém v rámci rodinné studie.(1).
V diferenciální diagnóze je třeba vyloučit jiná onemocnění, která se mohou projevovat krvácením a/nebo prodloužením aPTT (von Willebrandova choroba, deficit FXI, FXII, přítomnost lupus antikoagulans), přítomnost získaného inhibitoru faktoru VIII či IX apod.(1)
Léčba
Standardem léčby hemofilie je substituční terapie koncentrátem příslušného faktoru. U pacientů s lehkou či střední formou se choroba léčí intermitentně tzv. on-demand v případě krvácení či při invazivních zákrocích. U pacientů s těžkou formou je v dnešní době jednoznačně indikována profylaktická léčba spočívající v opakovaném podávání léku od časného batolecího věku (tzv. primární profylaxe) bez ohledu na to, zda pacient v dané chvíli krvácí, či ne. Cílem profylaktické léčby je u pacienta předejít opakovaným krvácením do kloubů, která v dlouhodobém horizontu vedou ke vzniku ireverzibilního poškození kloubu a invalidizací pacienta – tzv. hemofilická artropatie.(1)
Na trhu je aktuálně k dispozici velké množství koncentrátů faktorů pro léčbu hemofilie. Tyto lze rozdělit jednak podle způsobu, kterým se vyrábí, na plazmatické (získávané z krevní plazmy dárců krve, v současné době již méně časté) a rekombinantní (získávané z upravených buněčných kultur, tedy bez souvislosti s lidskou krví, v současné době častější). Dále lze preparáty rozdělit podle biologického poločasu na ty se standardním poločasem (standard half-life, SHL) a na modernější s prodlouženým poločasem (extended half - -life, EHL), které umožňují pacientům lék aplikovat v delších intervalech a/nebo udržet jeho vyšší hladiny. Všechny koncentráty se podávají přísně nitrožilně.(1)
Kromě výše zmíněné tzv. faktorové léčby lze k profylaxi u hemofilie A použít i jiné typy léků, tzv. nefaktorovou léčbu. V současné době je komerčně dostupný pouze emicizumab, další látky jsou v pokročilých fázích klinického zkoušení. Emicizumab je bispecifická monoklonální protilátka, která nemá žádnou strukturní homologii s faktorem VIII a která arteficiálně přemosťuje/nahrazuje jeho funkci v koagulační kaskádě. Výhodou tohoto léku je subkutánní aplikace a dlouhý biologický poločas, který umožňuje podávání pouze jednou za několik týdnů.(1)
Vzhledem k nutnosti častých aplikací (u hemofilie A na profylaxi koncentrátem FVIII i několikrát týdně) by bylo neúnosné, pokud by pacienti museli na každé podání léku docházet do nemocnice. Proto se v hemofilii ve velké míře uplatňuje domácí léčba, kdy pacient má léky doma a aplikuje si je sám (u malých dětí aplikují rodiče). Při správně vedené profylaktické léčbě může i těžký hemofilik vykonávat různé aktivity včetně vhodných sportovních.
Kauzální léčbou pro hemofilii by byla genová terapie, která je aktuálně ve fázi klinických studií s vysokou šancí pro uvedení na trh v následujících letech. V klinickém zkoušení jsou zejména preparáty využívající jako nosiče modifikované adenoviry (AAV, adeno-associated virus) vedoucí k episomální produkci daného faktoru (gen pro faktor se tedy neintegruje). Uvažuje se ale i o jiných možnostech genové léčby.
Při léčbě krvácení využíváme v některých případech také synergního působení antifibrinolytik a etamsylátu.
Péče o pacienty s hemofilií nespočívá pouze v podávání léků, ale je komplexní spoluprací zdravotnických pracovníků více odborností v hemofilických centrech, která jsou zřízena při velkých nemocnicích. Vzhledem k dominujícímu postižení pohybového aparátu jsou nedílnou součástí hemofilického týmu fyzioterapeuti a ortopedové, pro časté komplikace v orální oblasti stomatolog. Jde o onemocnění celoživotní, s dopady na psychiku pacienta i jeho rodiny, přičemž může být nezbytné i vedení odborníkem – psychologem, který je rovněž součástí multidisciplinárního týmu.(1)
Komplikace
V minulosti byl nejzávažnější komplikací léčby hemofilie přenos onemocnění jako HIV a hepatitida B a C. Vzhledem k pokroku ve výrobě koncentrátů – nejprve virová inaktivace při výrobě plazmatických derivátů, později zavedení rekombinantních přípravků – již ve vyspělých zemích k přenosu těchto onemocnění na pacienty při podávání léků prakticky nedochází.(1)
V současnosti je nejzávažnější komplikací léčby hemofilie vznik inhibitoru příslušného faktoru. Jedná se o protilátku obvykle třídy IgG, kterou část pacientů začne produkovat po setkání s podávaným faktorem VIII či IX, téměř ve všech případech dochází ke vzniku inhibitoru během prvních 50 podání léku. U hemofilie A je rozvoj inhibitoru častější (cca 25–35 % pacientů s těžkou formou choroby), u hemofilie B méně častý (do 5 %). V přítomnosti inhibitoru klesá účinnost podávané substituční léčby až k nule v závislosti na hladině přítomného inhibitoru.(2)
Standardním postupem je snaha o eradikaci inhibitoru v rámci procesu tzv. imunotolerance, kdy se podávají vysoké dávky faktoru, který vznik inhibitoru vyvolal, tento proces je v některých protokolech augmentován i podáváním imunosupresivní léčby. Vzhledem k tomu, že běžná profylaxe koncentrátem je při přítomnosti inhibitoru neúčinná, je třeba podávat jiný typ léku. Ještě nedávno byly k dispozici pouze rekombinantní aktivovaný FVII (Novoseven®) nebo koncentrát aktivovaného protrombinového komplexu (Feiba®) – tzv. by-passové preparáty. Profylaxe těmito léky byla pro pacienta velmi náročná (aplikace minimálně jednou denně) a výrazně méně efektivní než profylaxe koncentrátem faktoru. Prognóza pacientů s inhibitorem faktoru VIII se výrazně zlepšila s nástupem emicizumabu, který není blokován inhibitorem proti faktoru a poskytuje možnost účinné profylaxe krvácení bez ohledu na inhibitor.(2)
Von Willebrandova choroba
Von Willebrandova choroba (VWD – von Willebrand disease) je vrozené krvácivé onemocnění způsobené poruchou funkce von Willebrandova faktoru (vWF). Formy s krvácivými projevy postihují asi 125 osob obou pohlaví z milionu, těžká forma má pak incidenci jen 0,5–3 / 1 000 000. V ČR je evidováno asi 1500 osob s VWD.(3)
Etiopatogeneze
VWD je způsobena defektem v genu vWF, který se nachází na krátkém raménku chromozomu 12, dědičnost je převážně autozomálně dominantní. VWF je důležitý pro primární hemostázu (adhezi a agregaci krevních destiček) a také chrání FVIII před degradací. Při VWD jsou tyto funkce vWF v různé míře narušeny, což pak může vést ke krvácení. Rozeznáváme kvantitativní defekty parciální (typ 1) a úplný (typ 3) a kvalitativní defekty (typ 2), dále rozdělené do 4 podskupin 2A, 2B, 2M a 2N.(3,4)
Klinické příznaky
Závažnost klinických krvácivých příznaků závisí na snížení aktivity vWF a na sekundárním deficitu FVIII. Typické je (na rozdíl od hemofilie) spontánní slizniční krvácení, zejména epistaxe, dále krvácení v dutině ústní, metroragie u žen, snadná tvorba hematomů a krvácení po úrazech a operacích, případně GIT krvácení. U typu 3 pak může docházet ke spontánním krvácením do kloubů a svalů jako u těžké hemofilie.(3)
Diagnostika
Vycházíme z rodinné a osobní anamnézy a klinického vyšetření. Laboratorně je potřeba vyšetřit mimo krevní obraz a základní koagulace i aktivitu a antigen vWF, FVIII a vysoce senzitivní screeningové vyšetření PFA (platelet function analyser). U lehkých forem, kde není aktivita FVIII příliš snížena, mohou být základní koagulační testy v normě (aPTT, PT, Fbg). Jsou dostupná i další speciální koagulační vyšetření k upřesnění podtypů VWD. Genetickým vyšetřením určíme kauzální mutaci a v rodinné studii můžeme odhalit další nemocné v příbuzenstvu, kteří zatím krvácivé potíže neměli.(3)
V diferenciální diagnóze je třeba vyloučit jiná onemocnění, která se mohou projevovat krvácením převážně slizničním (trombocytopenie, různé trombocytopatie a jiné poruchy primární hemostázy, dále hemofilie a deficity dalších koagulačních faktorů, destičkový typ VWD a získaný defekt vWF).(3)
Léčba
Léčba VWD záleží na typu a tíži onemocnění. Většinou léčíme akutně vzniklá krvácení nebo připravujeme nemocné na operační zákrok (léčba „on demand“). U pacientů s typem 3 a opakovanými spontánními krváceními podáváme léčbu profylakticky jako u těžké hemofilie. U lehčích krvácení většinou postačují antifibrinolytika a etamsylát, při nedostatečném efektu je potřeba substituční léčby. K substituční léčbě se používají koncentráty vWF nebo koncentráty vWF a FVIII, plazmatické nebo rekombinantní, podávané nitrožilně. V některých případech (u malých zákroků u vhodných pacientů) lze podat DDAVP (analog vazopresinu) k uvolnění endogenního vWF z endotelu a přechodnému zvýšení hladin. U dívek a žen je často nutné regulovat menstruační cyklus pomocí hormonální léčby ke snížení míry krvácení. U těžkých forem VWD (zejm. typ 3) je nutná komplexní péče, tak jak je popsáno u hemofiliků. Zde se jí účastní kromě ortopedů, fyzioterapeutů, stomatologů a psychologů také gynekologové a ORL specialisté.
Komplikace
K přenosu infekcí substituční léčbou v současnosti nedochází. Problémem jsou krvácení v ORL oblasti, gynekologická krvácení a u nejtěžších forem i tzv. hemofilická artropatie zejména kotníků. V některých případech musíme zajistit pacienty pravidelnou profylaktickou léčbou koncentráty vWF + FVIII, což může narážet na problematiku kvalitního žilního přístupu.
Deficity ostatních koagulačních faktorů
Jedná se o vzácné, většinou autozomálně recesivně dědičné choroby způsobené sníženou koagulační aktivitou a/nebo nedostatkem daného faktoru. Velmi vzácně se vyskytují i kombinované deficity koagulačních faktorů.
Klinické projevy závisí na zbytkové koagulační aktivitě postiženého faktoru. Typickými krvácivými projevy jsou epistaxe, snadná tvorba hematomů, menoragie, krvácení po stomatologických výkonech či operacích a úrazech. Většinou se jedná o formy s mírnými krvácivými projevy, nebo dokonce bez spontánních krvácivých projevů, které se projeví pouze při chirurgickém zákroku nebo při poranění. Těžké formy (aktivita faktoru pod 10 %, nebo dokonce pod 1 %) pak mohou krvácet spontánně a jde o homozygoty nebo dvojité heterozygoty.(3)
Tab. 1. Přehled poruch faktorů krevního srážení 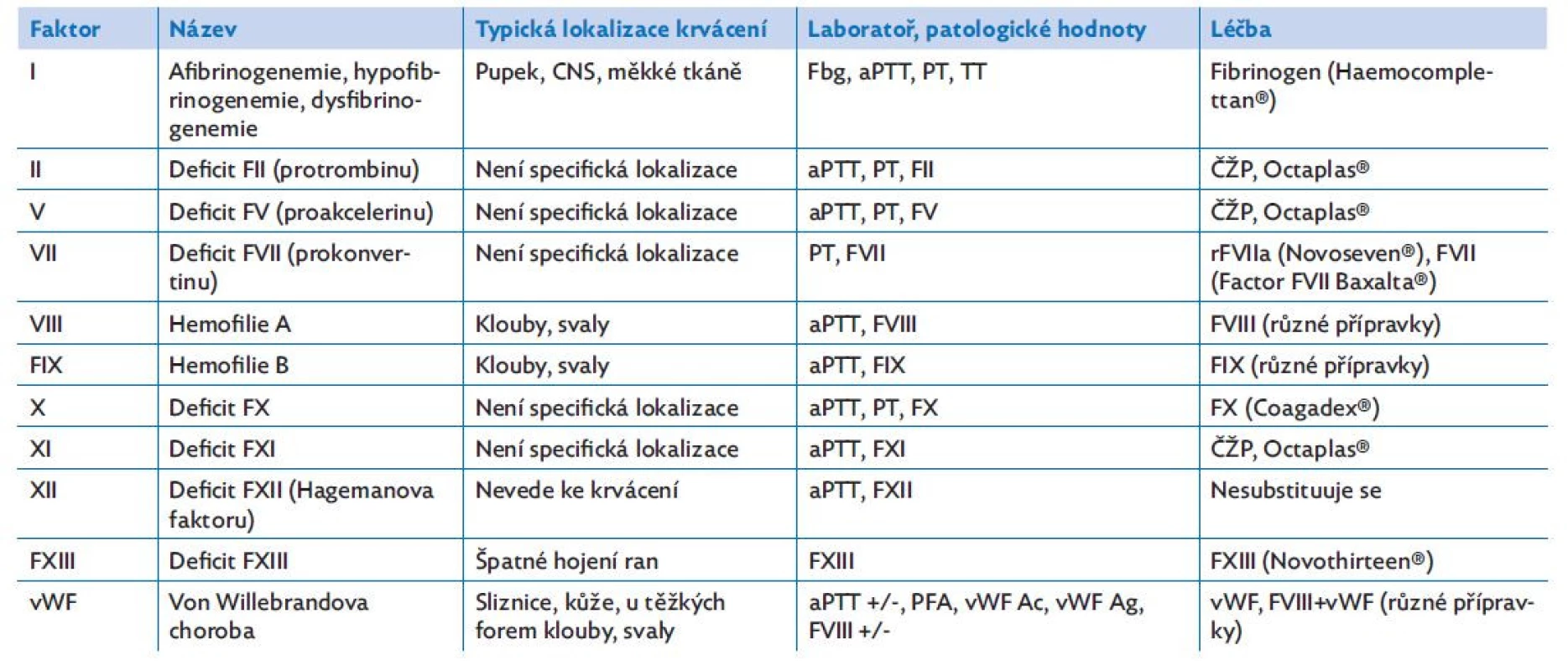
Diagnostika vychází z klinických potíží a pečlivě odebrané osobní a rodinné anamnézy krvácivých potíží (u AR dědičnosti může být rodinná anamnéza negativní). Laboratorně nacházíme při poklesu aktivity faktoru pod 30 % prodloužený příslušný skupinový test (aPTT při deficitu FXI a FXII; PT u deficitu FVII; aPTT i PT u deficitu FI, FII, FV a FX), přesná diagnóza je pak stanovena přímým vyšetřením aktivity daného faktoru. Vždy je potřeba vyloučit získaný inhibitor daného faktoru. Genetickým vyšetřením pak může být nalezena kauzální mutace v genu pro příslušný faktor.(3)
Léčba je substituční, k léčbě či prevenci krvácení (např. před operací) podáváme koncentráty daného faktoru (jsou dostupné koncentráty FI, FVII, FX a FXIII), u ostatních pak ČZP (u dětí optimálně Octaplas®) nebo kombinované koncentráty koagulačních faktorů tzv. protrombinového komplexu, např. Prothromplex®, Beripex®, Octplex®.
Závěr
Hemofilie a VWD jsou nejčastější vrozená krvácivá onemocnění s různým stupněm závažnosti dle zbytkové aktivity příslušného faktoru. Bez adekvátní léčby by vedla jejich těžká forma k trvalé invalidizaci pacienta zejména kloubním postižením, ev. může ohrozit jeho život závažným krvácením např. do CNS. V současnosti při dostupné a účinné léčbě však pacienti s hemofilií a VWD nemají odlišnou dobu dožití od běžné populace. Na správně vedené profylaxi mohou i osoby s těžkou formou nemoci vykonávat bez rizika běžné pracovní a volnočasové aktivity včetně sportu, cestování a podobně. Deficity ostatních koagulačních faktorů jsou velmi vzácné.
Péče o dětské i dospělé pacienty s vrozenými krvácivými chorobami patří do rukou hematologa ve spádovém hemofilickém centru – v ČR jsou to FN Motol, Ústav hematologie a krevní transfuze (ÚHKT), FN Plzeň, Nemocnice České Budějovice, Nemocnice Ústí nad Labem, Nemocnice Liberec, FN Hradec Králové, FN Ostrava, FN Olomouc a FN Brno. Údaje o všech pacientech s vrozenými krvácivými chorobami jsou zařazeny v registru Českého národního hemofilického programu. ČNHP je celostátní aktivitou, jejímž cílem je neustálé zvyšování dobré úrovně péče o nemocné s hemofilií a dalšími vrozenými krvácivými stavy. ČNHP je rovněž autoritou, která vydává aktuální doporučení k diagnostice a léčbě pacientů s těmito onemocněními. Blíže viz https:// www.cnhp.cz/.
Korespondenční adresa:
MUDr. Jan Máchal
Oddělení dětské hematologie a biochemie FN Brno a LF MU
Černopolní 9
613 00 Brno
Zdroje
1. Smejkal P, Blatný J, Hajšmanová Z, et al. Konsenzuální doporučení Českého národního hemofilického programu (ČNHP) pro diagnostiku a léčbu pacientů s hemofilií, vydání 3., rok 2021. Transfuze Hematol Dnes 2021; 27 : 73–90.
2. Zápotocká E, Blatný J, Smejkal P, et al. Konsenzuální doporučení Českého národního hemofilického programu (ČNHP) pro diagnostiku a léčbu pacientů s vrozenou hemofilií a s inhibitorem FVIII/FIX. Transfuze Hematol Dnes 2021; 27(2): 173–184.
3. Penka M, Bulíková A, et al. Neonkologická hematologie. 2., doplněné a zcela přepracované vyd. Praha: Grada Publishing, a. s. 2009.
4. Federici AB, et al. Von Willebrand disease: basic and clinical aspects. Blackwell Publishing Ltd 2011.
Štítky
Neonatologie Pediatrie Praktické lékařství pro děti a dorost
Článek Co jsme psaliČlánek Pediatrická poezie
Článek vyšel v časopiseČesko-slovenská pediatrie
Nejčtenější tento týden
2022 Číslo 5- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Ze sbírky moderního českého a slovenského umění
- Co jsme psali
- Století profesora Hrodka v dětské hematologii a onkologii
- Nové léčebné postupy v léčbě dětské akutní lymfoblastické leukemie
- Hodgkinův lymfom – minulost a současnost
- Transplantace kmenových buněk krvetvorby u dětí s dědičnými metabolickými poruchami a maligní infantilní osteopetrózou
- Algoritmus pro rozpoznání vážně nemocného dítěte
- Závažné vrozené krvácivé poruchy s manifestací v novorozeneckém období – kazuistiky
- Jaterní infantilní hemangioendoteliom
- Nové možnosti echokardiografie v diagnostice subklinické formy kardiotoxicity jako následku léčby dětských onkologických onemocnění
- Hemoragická nemoc novorozence podmíněná nedostatkem vitaminu K
- Syndrom diseminované intravaskulární koagulace u dětí
- Vrozené poruchy krevního srážení
- Historický rozhovor s legendou prof. MUDr. Otto Hrodek, DrSc. (1922–2022)
- Pediatrická poezie
- Česko-slovenská pediatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hemoragická nemoc novorozence podmíněná nedostatkem vitaminu K
- Syndrom diseminované intravaskulární koagulace u dětí
- Algoritmus pro rozpoznání vážně nemocného dítěte
- Vrozené poruchy krevního srážení
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



