-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Tuberculosis verrucosa cutis –
popis případu
Tuberculosis Verrucosa Cutis –
Case ReportCases of cutaneous tuberculosis are very rare in our country, especially, the described verrucous type. The authors present a case of a Vietnamese man with extensive verrucous areas on his right sole. Diagnosis was determined by histological examination and by the Quantiferon-TB method. The patient was successfully treated with a long-term combined antituberculosis chemotherapy.
Key words:
skin tuberculosis – histology – antituberculotic drugs
Autoři: I. Strouhalová 1; L. Drlík 2; L. Pock 3
Působiště autorů: Kožní ambulance, Zábřeh na Moravě 1; Dermatovenerologické oddělení, Šumperská nemocnice, a. s., prim. MUDr. Lubomír Drlík 2; Dermatohistopatologická laboratoř, Praha 8, vedoucí doc. MUDr. Lumír Pock, CSc. 3
Vyšlo v časopise: Čes-slov Derm, 87, 2012, No. 6, p. 233-237
Kategorie: Kazuistiky
Souhrn
Případy kožní tuberkulózy jsou v našich podmínkách velmi řídké, zejména popisovaný verukózní typ. Autoři prezentují případ Vietnamce, u kterého se vyskytovaly projevy na pravé plosce ve formě rozsáhlých bradavičnatých ploch. Diagnóza byla stanovena histologickým vyšetřením a metodou Quantiferon-TB, pacient byl úspěšně léčen dlouhodobým podáváním kombinované antituberkulózní chemoterapie.
Klíčová slova:
kožní forma tuberkulózy – histologické vyšetření – antituberkulotikaÚVOD
Kožní formy tuberkulózy mají velmi nízkou incidenci v počtu několika málo desítek hlášených případů ročně v celé České republice. Také v dalších vyspělých zemích je jejich výskyt raritní. Vyšší výskyt je v subtropických a tropických oblastech Dálného východu, celosvětově se incidence v dlouhodobém horizontu snižuje s poklesem počtu případů plicní tuberkulózy. Kožní formy jsou vzácné i ve státech s vysokou incidencí plicní tuberkulózy (Indie, Bangladéš, Čína) a tvoří jen zlomek počtu plicních případů, nicméně v těchto zemích je zaznamenáván v posledních letech jejich vzestup [14]. Tuberkulóza kůže je vyvolávána Mycobacterium bovis nebo Mycobacterium tuberculosis, za určitých podmínek také bacilem Calmetteho-Guérina. Klasifikace kožních forem je možná z hlediska morfologie, způsobu vstupu infekce do kůže a z hlediska imunologického stavu pacienta. Mykobakterie nejsou výrazně virulentní ani infekční, manifestní onemocnění vzniká u 5–10 % exponovaných osob [10]. Nejčastějšími formami onemocnění kůže jsou scrofuloderm a lupus vulgaris, v tropech scrofuloderm a verukózní léze. Lupus vulgaris je 2krát častější u žen, tuberculosis verrucosa cutis postihuje více muže v důsledku častějších drobných nebo větších zranění při těžké manuální práci, zejména v zemědělství [12]. U dětí a dospělých s imunodeficitem se vyskytuje generalizovaná miliární a primární inokulační tuberkulóza [20]. Popisovaný pacient vietnamské národnosti trpěl v našich podmínkách neobvyklou verukózní formou kožní tuberkulózy, šlo o nákazu získanou v původní vlasti. Podobné případy byly v časopise Česko-slovenská dermatologie publikovány pouze ojediněle [8].
POPIS PŘÍPADU
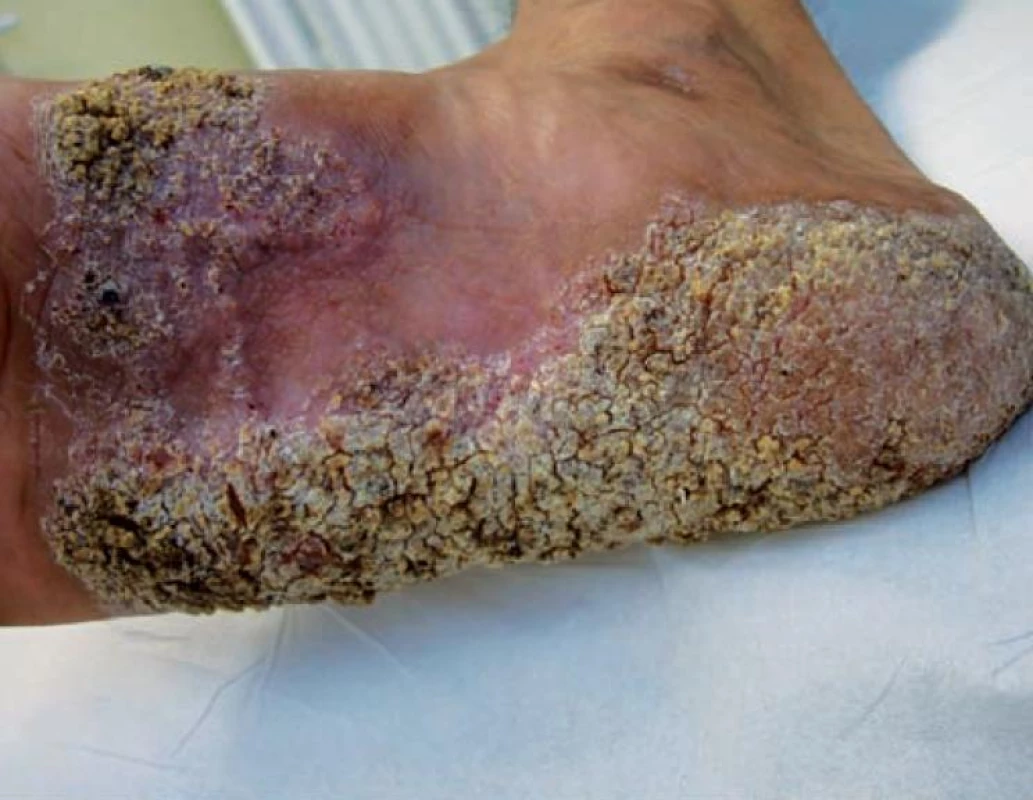
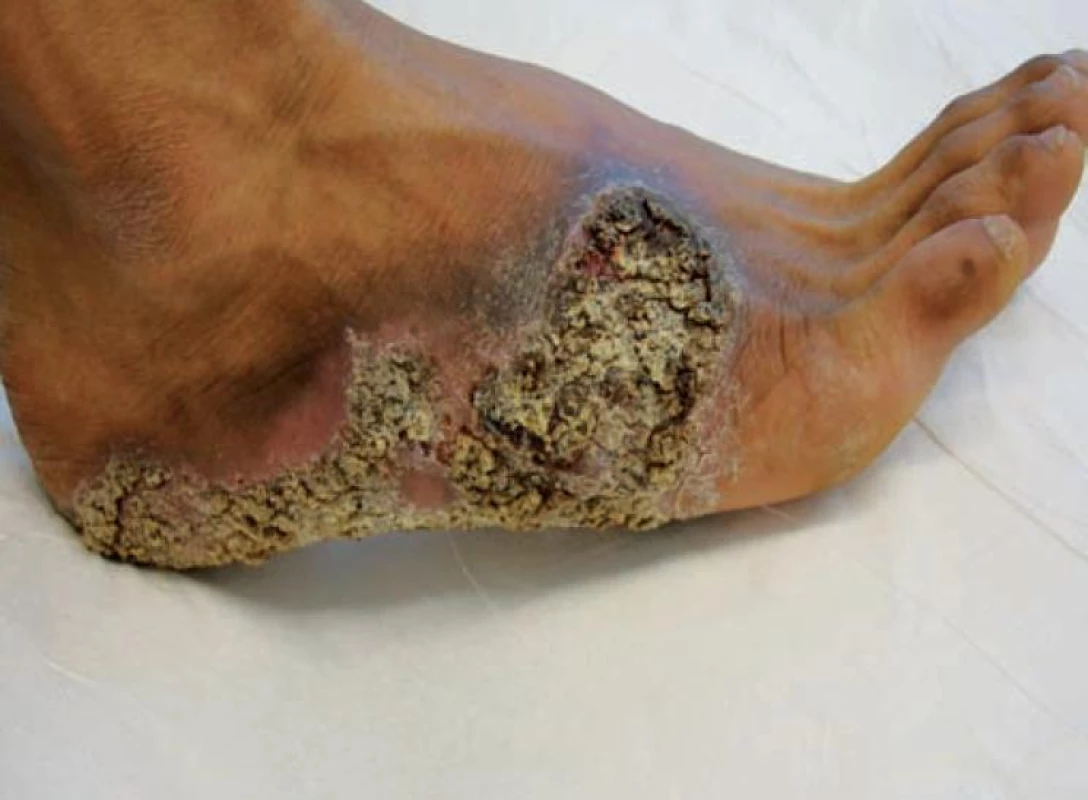
Muž (24 let) vietnamské národnosti byl koncem srpna 2009 odeslán praktickým lékařem k dermatologickému vyšetření pro nález na pravé plosce. Na téměř celém jejím povrchu s maximem v klenbě vystupovaly červenohnědé bradavičnaté plochy, které přesahovaly přes laterální a mediální hranu na nárt, v některým místech mezi verukózními lézemi a hemoragickými krustami byla macerace. Celá postižená plocha byla ostře ohraničená (obr. 1, 2). Ostatní kožní povrch byl bez patologií, spádové uzliny nebyly hmatné. Projevy existovaly údajně od roku 2008, s nástupem do zaměstnání v ČR v roce 2009 začaly pacienta obtěžovat. Anamnestické údaje vzhledem k tomu, že muž nemluvil, ani nerozuměl česky, byly získané prostřednictvím tlumočníka. Rodinná anamnéza neznámá. Osobní anamnéza – nikdy se s ničím neléčil, operaci ani úraz neměl. Kontakt s infekčním onemocněním či tuberkulózou popíral. Léky pravidelně neužíval, alergický nebyl. Zaměstnán agenturou, která poskytuje pracovníky firmám, t. č. jako dělník ve firmě vyrábějící kovové sanitární výrobky. Podle informací odesílajícího praktického lékaře pacient před povolením k dlouhodobému pobytu v České republice absolvoval povinnou vstupní prohlídku v jiném zdravotnickém zařízení.
Byly zvažovány následující diferenciálnědiagnostické možnosti – tinea profunda, atypická mykobakterióza, tuberkulóza, tumorózní postižení, blastomykóza. Pacient byl odeslán k odběru vzorků z lézí k histologickému vyšetření a ke kultivaci tkáně na TBC, současně byla odebrána základní bakteriologická kultivace z povrchu ložiska a kultivace na mykobakteria včetně urychlené metody. Histologické vyšetření ukázalo verukózní povrch epidermis s hyperkeratózou a parakeratózou, patrná byla nepravidelná akantóza, v dermis granulomy z epiteloidních histiocytů bez centrální nekrózy, s malým lymfocytárním pláštěm. Závěr: nález svědčí pro kožní tuberkulózu či atypickou mykobakteriózu, s přihlédnutím ke klinickému obrazu nejspíše pro tuberculosis verrucosa (obr. 3, 4).
Obr. 3. Verukózní povrch kůže s mohutnou hyperkeratózou, ložiskovou parakeratózou a zánětlivými elementy intrakorneálně, nepravidelná akantóza, v papilách koria zánětlivé infiltráty 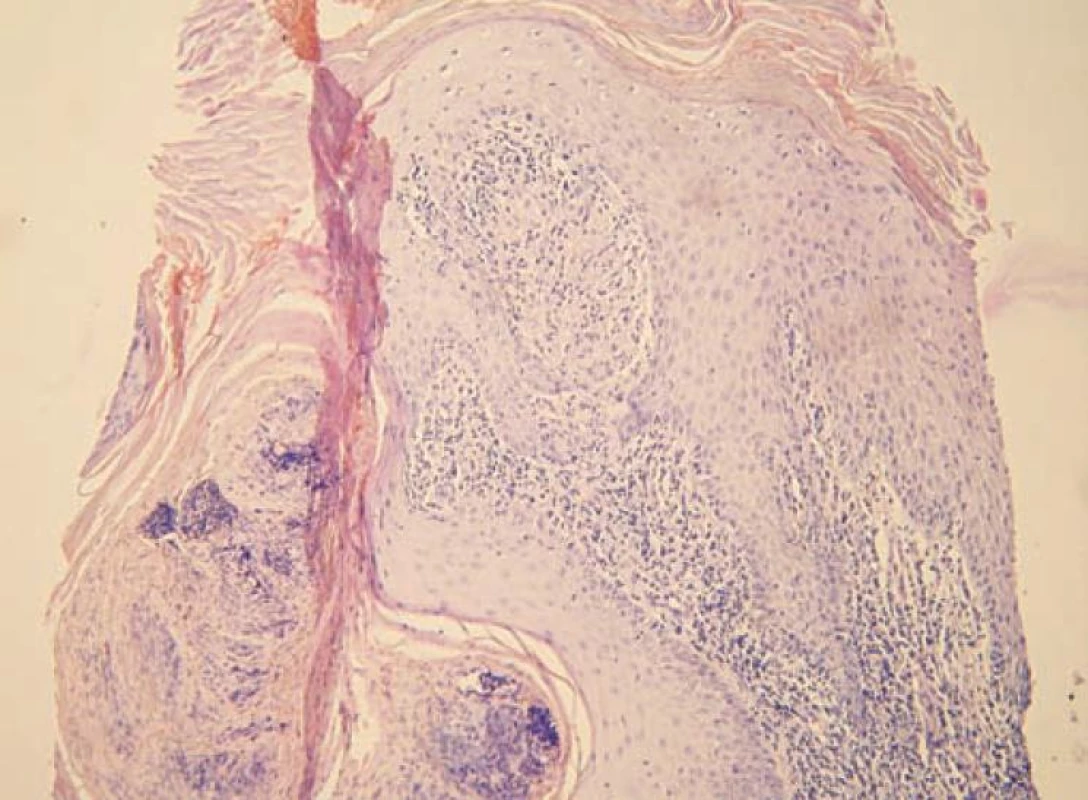
Obr. 4. Detail dermální papily obsahující granulom z epiteloidních histiocytů bez centrální nekrózy, s malým lymfocytárním pláštěm, tedy ne zcela typický lupoidní granulom (hematoxylin-eosin, zvětšení 200krát) 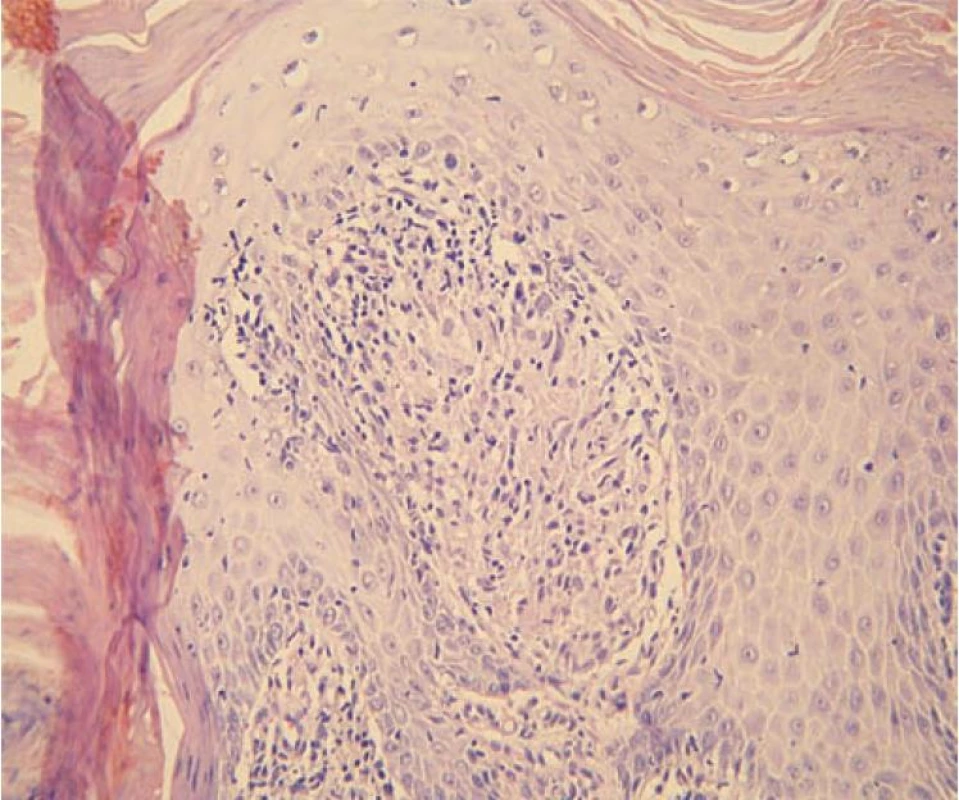
Na základě klinického a histologického nálezu byl pacient odeslán prostřednictvím pneumologa do Odborného léčebného ústavu tuberkulózy a respiračních nemocí v Jevíčku, kde byl hospitalizován od 7. 9. do 4. 12. 2009. Byla provedena screeningová biochemická a hematologická vyšetření bez nálezu patologie, parazitologické vyšetření bylo negativní, bakteriální kultivací z plosky prokázán Staphylococcus aureus. Anaerobní kultivace byla negativní. Kultivace na mykobakteria z povrchu ložiska, z chirurgicky odebrané postižené tkáně, ze sputa i z moči byla negativní. Na rentgenovém snímku plic byl popsán fyziologický nález. Zkouška Mantoux II byla pozitivní – 30 mm s indurací. Vyšetření Quantiferon – TB pozitivní. Podle klinického obrazu, lokalizace, průběhu i epidemiologie se jednalo nejspíše o mykobakterie bovinního typu.
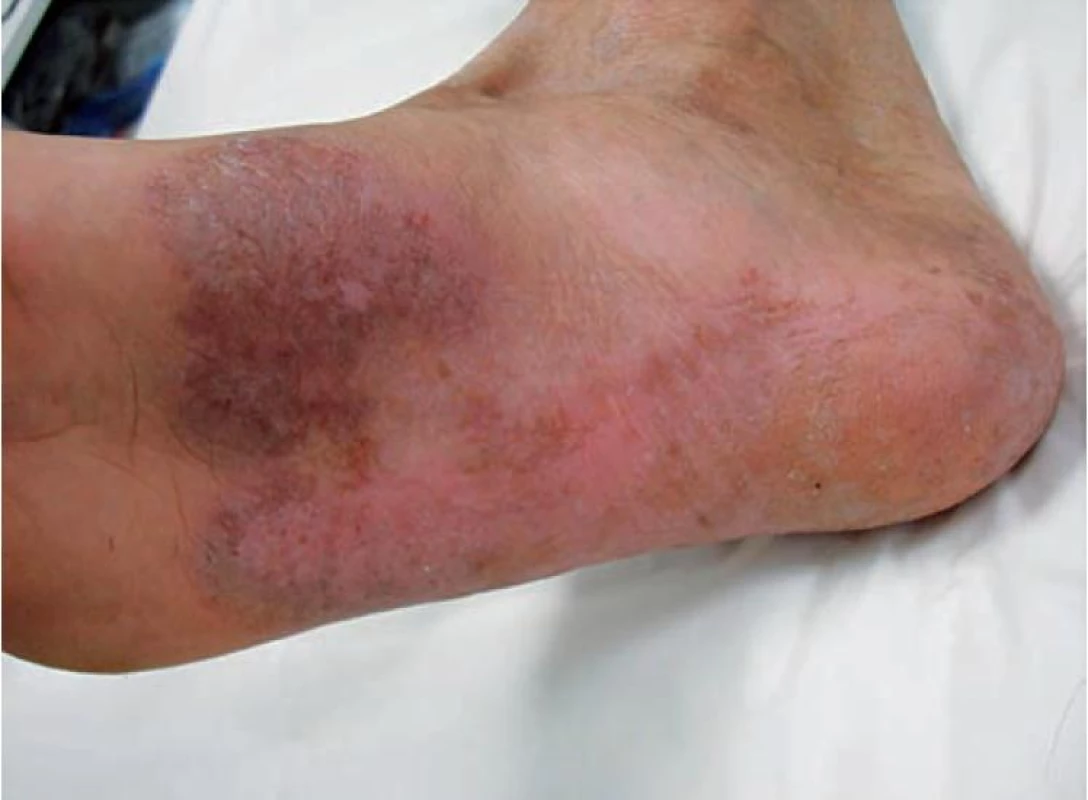
Léčba byla zvolena podle obvyklých standardů úvodní čtyřkombinací antituberkulotik (isoniazid-rifampicin-pyrazinamid-ethambutol) po dobu 2 měsíců a poté dvojkombinací rifampicin-isoniazid. Pro kultivační nález Staphylococcus aureus byl podáván současně po dobu 17 dnů clotrimoxazol 960 mg denně. Lokálně byl pacient léčen magistraliter připravenou mastí s obsahem heparinoidu, alfa-tokoferolacetátu a bromhexidinhydrochloridu. Při dermatologické kontrole v prosinci 2009 bylo konstatováno zhojení ad integrum (obr. 5). Pacient je dispenzarizován v ambulanci plicních chorob, terapie kombinací rifampicinu 600 mg a isoniazidu 300 mg denně byla ukončena 12. 3. 2010, tedy celkově po šesti měsících léčby.
DISKUSE
Tuberculosis cutis verrucosa (synonyma – dissection tubercle, postmortem tubercle, verruca necrogenica, warty tuberculosis, butcher’s wart) je spojena se jmény Wilkse, Holanda, Riehla, Paltaufa a zejména Laenneca. Francouzský anatom, internista a vynálezce stetoskopu Theophile René Hyacinte Laennec (1781–1826) popsal v roce 1826 prosector’s wart [1]. Sám se ale při svých výzkumech tuberkulózy na pitevně nakazil a na následky infekce zemřel.
Onemocnění je výsledkem exogenní inokulace – sekundární infekce u již senzibilizované osoby. Léze vznikají infekcí ze zevních povrchů a infikovaného materiálu. Nemoc se dříve často vyskytovala u anatomů, patologů, mediků (verruca necrogenica). Jde o nebezpečnější formu vyvolanou lidským typem mykobakterií. Naopak postižení veterinářů či řezníků (tuberkl řezníků) je vyvoláno méně nebezpečnou formou infekce bovinním typem.
Jinou možností přenosu infekce je kontakt s půdou, která je kontaminována výkaly dobytka obsahujícími mykobakterie. Dále mohou projevy výjimečně vzniknout autoinokulací ze sputa pacientů s aktivní tuberkulózou [18]. Léze se vyvíjejí v místech vstupu infekce, bývají subjektivně asymptomatické. Inkubační doba je několik týdnů [1]. V Evropě mívají pacienti postiženy nejčastěji ruce, ve východních zemích periferní části dolních končetin, kolena a nohy [13]. Postupně se v místech inokulace objevují indurované verukózní papule, které se vyvíjejí ve verukózní plochy a až houbovité léze, které ostře prominují nad okolí. Mohou se periferně anulárně nebo serpiginózně šířit, s případným hojením centra léze atrofickými jizvami, v některých případech dochází ke vzniku ulcerací. Výjimkou není perzistence projevů po mnoho roků či desetiletí [7]. Naopak také může docházet ke spontánnímu hojení. Ložiska bývají hnědočervené barvy, mezi papilami a verukózními lézemi může být přítomen hnis. Vitroprese bývá na rozdíl od lupus vulgaris (včetně jeho verukózní formy) negativní. Lymfadenitida většinou nebývá přítomna, nicméně u malignějších forem (verruca necrogenica) může docházet k lokálnímu zánětu, pustulaci s doprovodnou lymfangoitidou a kaseifikující lymfadenitidou [13]. Některé případy mohou být klasifikovány jako nemoc z povolání [10]. Histopatologický obraz: TBC cutis verrucosa nemá úplně typický histopatologický obraz. Na povrchu je pseudoepiteliomatózní hyperplazie s výraznou hyperkeratózou a parakeratózou. V horní dermis nebo v pseudoepiteliomatózní síti čepů je hustý zánětlivý, avšak nespecifický infiltrát, místy i abscesy. V horní a střední dermis se nalézají epiteloidní a obrovské buňky, v dolní dermis granulomy, místy s nekrózou. Mykobakterie se barvením Ziehl-Neelsen prokáží jen příležitostně [9].
Diagnostické možnosti: Mikroskopický a kultivační průkaz, histopatologické vyšetření, pozitivní tuberkulinový test, radiometrické metody (např. BACTEC – zrychlená diagnostická metoda, při které dochází k detekci růstu mykobakterií během 2 týdnů), metody molekulárněgenetické (genové sondy, PCR, přímý test na mykobakterie, DNA fingerprinting), imunologické metody – Quantiferon-TB. Spolu s tuberkulinovým testem je významný k vyhledávání latentní tuberkulózní infekce, neboť prokazuje mimo humánního typu i antigeny Mycobacterium bovis a Mycobacterium africanum [19]. Při stanovení vyšetřovacího schématu je důležité především kompletní vyšetření k odhalení postižení jiných orgánů tuberkulózou, dále zjištění doprovodných nemocí, které mají mj. vliv na imunitní stav pacienta – diabetes mellitus, onkologické, systémové nebo infekční nemoci včetně HIV [20].
Diferenciálnědiagnostická úvaha zahrnuje zejména virové bradavice, lupus vulgaris verrucosus, atypické mykobakteriózy, další formy kožní tuberkulózy, chronické vegetující pyodermie, bromoderma tuberosum, carcinoma verrucosum, keratoakantom, terciální lues, chromoblastomykózu, blastomykózu, botryomykózu, madurskou nohu [5].
Léčba je standardně prováděna kombinací antituberkulotik – rifampicin 10 mg/kg/den a isoniazid 5 mg/kg/den 8 týdnů, dalších 16 týdnů 2–3krát týdně se současným podáváním pyrazinamidu 30 mg/kg/den a ethambutolu 15 mg/kg/den půl roku (alternativně místo ethambutolu streptomycin 15 mg/kg/den půl roku). Trvání léčby je tedy zpravidla 6 měsíců, u imunokompromitovaných nejméně 9 měsíců. Jiným uznávaným schématem je podávání výše uvedené léčby v plné dávce po dobu 6 měsíců. Dalšími možnostmi jsou radioterapie (15–20 Gy) či excize malých ložisek se současnou prolongovanou léčbou antituberkulotiky [3].
ZÁVĚR
Námi uváděný klinický případ poukazuje na nutnost pomýšlet na poměrně vzácná onemocnění i v denní ambulantní praxi. Závažné onemocnění nebylo při vstupní prohlídce odhaleno, a je tedy otázkou, do jaké míry je naše populace chráněna před importováním různých přenosných nemocí. Nicméně aktuální epidemiologická situace tuberkulózy je v naší republice uspokojivá (obr. 6). Světová zdravotnická organizace a EU považují za kritérium nízké prevalence tuberkulózy 20 onemocnění na 100 tis. obyvatel. V roce 2010 byly hlášené nové případy v jednotlivých krajích od 3,3 po 10,9 na 100 tis. obyvatel daleko pod touto hranicí. Častější výskyt tuberkulózy je nutno očekávat v rizikových skupinách obyvatel (bezdomovci, ilegální přistěhovalci, narkomani apod.). Z mimoplicních forem tuberkulózy bylo v roce 2010 hlášeno 22 případů periferní tuberkulózní lymfadenopatie (scrophulodermu), 17 případů TBC kostí a kloubů, 6 případů postižení genitourinární soustavy, 6 v jiných lokalizacích a v 8 případech postižení kůže mimo lymfadenopatii [19]. V letech 2001–2011 bylo hospitalizováno v Odborném léčebném ústavu v Jevíčku (jediné zařízení pro terapii mimoplicní tuberkulózy v ČR) s kožní tuberkulózou 32 pacientů, 20 žen a 12 mužů. Nejčastější formou byl lupus vulgaris – 19 případů a erythema induratum Bazin – 3 případy, 10 případů pak postižení kůže a podkožního vaziva v různých lokalitách. Optimistické předpovědi WHO týkající se eliminace tuberkulózy do roku 2000 se ukázaly být nereálné. K celosvětovému nárůstu incidence dochází v důsledku oslabení pozornosti vůči této nemoci, omezování programů kontroly tuberkulózy, nárůstu imunokompromitovaných jedinců díky pandemii AIDS, migrací obyvatel ze zemí s vysokou incidencí nemoci a nedodržováním léčebných zásad.
Obr. 6. Incidence tuberkulózy v České republice Počet nově zjištěných případů přepočtený na 100 000 obyvatel, v souhrnu jsou osoby s trvalým pobytem na území ČR a cizinci [11]. ![Incidence tuberkulózy v České republice
Počet nově zjištěných případů přepočtený na 100 000 obyvatel, v souhrnu jsou osoby s trvalým pobytem na území ČR a cizinci [11].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/0c13d1f79edc7f8e7763b40a4255d6c4.jpg)
Do redakce došlo dne 29. 3. 2012.
Kontaktní adresa:
MUDr. Ivana Strouhalová
Kožní ambulance
Postřelmovská 7a
789 01 Zábřeh
e-mail: ivana@strouhal.cz
Zdroje
1. BOLOGNIA, J. L., JORIZZO, J. L., RAPINI, R. P. Dermatology. 3rd edition, Mosby, 2008, p. 1114–1119, ISBN 9781416029991.
2. BRAUN-FALCO, O., BURDORF, W. H. C., PLEWIG, G. et al. Braun-Falco’s Dermatology. 3rdedition Springer Medizin Verlag Heidelberg, 2009, p. 177–183, ISBN 978-3-540-29312-5.
3. BRAUN-FALCO, O., PLEWIG, G., WOLFF, H. H. Dermatológia a venerológia. 1. vyd. Martin: Osveta, 2001, s. 198–217, ISBN 80-8063-080-1.
4. BRAVO, F. G., GOTUZZO, E. Cutaneous tuberculosis. Clin. Derm., 2007, 25, p. 173–180.
5. CALLEN, J. P., JORIZZO, J. L., BOLOGNIA, J. L. et al. Dermatological Sign of Internal Disease. 4rd edition Elsevier Inc., 2009, p. 259–260, ISBN 978-1-4160-6111-3.
6. FOO, C. C. I., TAN, H. H. A case of Tuberculosis verrucosa cutis – undiagnosed for 44 years and resulting in fixed-flexion deformity of the arm. Clin. Exp. Derm., 2005, 30, 2, p. 149–151.
7. GRUBER, P. C., WHITTAM, L. R., DU VIVIER, A. Tuberculosis verrucoca cutis on the sole of the foot. Clin. Exp. Derm., 2002, 27, 3, p. 188–191.
8. KOTRLÁ, M., DRLÍK, L., STROUHALOVÁ, I. Tuberkulóza kůže. Čes.-slov. Derm., 2004, 5, s. 163–168.
9. ELDER, D. E., ELENITSAS, R., JOHNSON, B. L. jr, MURPHY, G. F., XU, X. Lever’s Histopathology of the Skin. Edited by 10th edition, Philadelphia: Lippincott Williams&Wilkins, 2009, p. 551, ISBN 10 : 0781773636.
10. NETVAL, M., HOMOLKA, J., KŘEPELKA, J. et. al. Mimoplicní tuberkulóza. Praha: Grada Publishing, a. s., 2004, s. 133–144, ISBN 80-247-0654-7.
11. NOVÁKOVÁ, Z. Výskyt tuberkulózy v České republice. Aktuální informace ÚZIS ČR, 2011, s. 42.
12. PADMAVATHY, L., LAKSHMANA RAO, L., PARI, T. et al. Lupus vulgaris and tuberculosis verrucosa cutis (TBVC) – a clinical, pathological and epidemiological study of 71 cases. Ind. J. Tuberc., 2008, 55, p. 203–209.
13. PEREIRA, M. B., GOMES, M. K., PEREIRA, F. Tuberculosis verrucosa cutis associated with tuberculous lymphadenitis. Int. J. Derm., 2000, 39, 11, p. 846–858.
14. RAHMANI, M. H., ANSARI, N. P. Extensive multifocal tuberculosis verrucosa cutis in a young child. Med. Pract. Rev., 2011, 2, 6, p. 60–65.
15. SEHGAL, V. N., SARDANA, K., BAJAJ, P. et al. Tuberculosis verrucosa cutis: antitubercular therapy, a well-conceived diagnostic criterion. Int. J. Derm., 2005, 44, 3, p. 230–232.
16. SEHGAL, V. N., SEHGAL, R., BAJAJ, P. et al. Tuberculosis verrucosa cutis (TBVC). JEADV, 2000, 14, 4, p. 319–321.
17. ŠTACH, P., ŠTACH, O., ŘIHÁK, V. et al. Formy kožní tuberkulozy. Stud. Pneumol. Phtiseol., 2011, 71, 1, s. 23–27.
18. ŠTORK, J. et al. Dermatovenerologie. Praha: Galén, 2008. s. 97–102, ISBN 978-80-7262-371-6.
19. TRNKA, L. Rychlé sérologické diagnostické testy tuberkulózy – zhodnocení 19 komerčních produktů Světovou zdravotnickou organizací. Stud. Pneumol. Phtiseol., 2010, 70, 1, s. 35–36.
20. WOLFF, K., GOLDSMITH, L. A., KATZ, S. I. et al. Fitzpatrick’s Dermatology in General Medicine. Seventh Edition. McGraw Hill Medical. 2008, p. 1771–1775, ISBN 978-0-07-146690-5.
Štítky
Dermatologie Dětská dermatologie
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2012 Číslo 6- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Isoprinosine nově bez indikačních a preskripčních omezení
- HydroCleanem efektivně hojíme onkologické rány po radioterapii
- Co s NSTI? NPWT!
-
Všechny články tohoto čísla
- Retikulární exantémy – patofyziologie, etiopatogeneze, klasifikace
- Doškolování lékařů – kontrolní test
- Individualizovaná farmakoterapie ložiskové psoriázy perorálním metotrexátem: fikce nebo reálná možnost?
- Syndrom ochablého víčka vedoucí k diagnóze těžké spánkové apnoe
-
Tuberculosis verrucosa cutis –
popis případu - Klinický případ: Papulózní exantém trupu s pozitivním Darierovým příznakem
- Pigmentovaná varianta keratosis actinica a lentigo maligna – lze je dermatoskopicky rozlišit?
-
Zápis ze schůze výboru ČDS
Praha 13. září 2012 -
Zápisnica zo zasadnutia výboru SDVS
Malá zasadačka FN Nitra, Nitra 26. 5. 2012 - 6. konference akné a obličejové dermatózy
- Odborné akce 2013
- Rejstřík
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Retikulární exantémy – patofyziologie, etiopatogeneze, klasifikace
- Syndrom ochablého víčka vedoucí k diagnóze těžké spánkové apnoe
-
Tuberculosis verrucosa cutis –
popis případu - Pigmentovaná varianta keratosis actinica a lentigo maligna – lze je dermatoskopicky rozlišit?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání