-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Vzácné tumory v oblasti maxily
Rare Tumours in Maxillary Region
Introduction:
Malignant tumours located in maxillofacial region represent approximately 2–3% of all cancers and thus belonging to 10 most frequent malignancies. Approximately 85 to 95% of oral cancer is squamous cell carcinoma, which is well known type of cancer.Background:
In these articles we report two uncommon tumors of maxillofacial region, which we encountered on department of Oral and Maxillofacial Surgery University Hospital Brno. The first rare tumour is chondroblastic osteosarcoma with incidence 0,07 cases per 100 000 population per year, the second is glomangiopericytoma, which represents 3% of all tumors of head and neck. Chondroblastic osteosarcoma is highly malignant tumor, while glomangiopericytoma belongs to category of borderline and low-malignant-potential soft-tissue tumors.Key words:
glomangiopericytoma – hemangiopericytoma – maxillary sinus – upper jaw – paranasal sinuses – chondroblastic osteosarcoma
Autoři: J. Blahák 1; J. Zelinka 1; O. Bulik 1; K. Hušek 2; K. Múčková 2
Působiště autorů: Klinika ústní čelistní a obličejové chirurgie LF MU a FN, Brno 1; Ústav patologie LF MU a FN, Brno 2
Vyšlo v časopise: Česká stomatologie / Praktické zubní lékařství, ročník 112, 2012, 6, s. 162-167
Kategorie: Kazuistika
K sedmdesátinám doc. MUDr. Milana Machálky, CSc.
Souhrn
Úvod:
Maligní tumory orofaciální oblasti představují asi 2–3 % všech zhoubných onemocnění, a patří tak mezi 10 nejčastějších malignit. Přibližně 85–95 % maligních tumorů hlavy a krku připadá na spinocelulární karcinom, který tak díky svému častému výskytu představuje malignitu všeobecně známou.Předmět sdělení:
V tomto článku jsme se zaměřili na dva případy zcela vzácných tumorů orofaciální oblasti, se kterými jsme se setkali na Klinice ústní, čelistní a obličejové chirurgie LF MU a FN Brno. Jde o chondroblastický osteosarkom s incidencí 0,07 : 100 000 a glomangiopericytom tvořící asi 3 % všech nádorů hlavy a krku. V prvním případě jde o vysoce maligní novotvar, v druhém případě o nízce nebo hraničně maligní tumor.Klíčová slova:
glomangiopericytom – hemangiopericytom – maxila – čelistní dutina – horní čelist – chondroblastický osteosarkomÚVOD
Osteosarkom představuje vysoce maligní tumor mezenchymálního původu. Vzniká z nezralých buněk tvořících kost nebo neoplastickou dediferenciací jiných mezenchymálních buněk v osteoblasty. Maligně transformované buňky pak tvoří nezralou neorganizovanou kost spongiózního charakteru nebo osteoidní tkáň. Přestože osteosarkom představuje po mnohočetném myelomu druhý nejčastější primární kostní nádor, jde o vzácně se vyskytující novotvar tvořící 15–35 % všech primárních kostních tumorů, s incidencí 0,07 : 100 000. Z toho jen 6 % je lokalizováno do oblasti čelistních kostí [6, 8, 9]. Osteosarkomy oblasti hlavy a krku vykazují odlišnosti oproti osteosarkomům dlouhých kostí. Vrchol jejich výskytu je posunut v průměru o deset let později [9], vykazují nižší tendenci k metastatickému rozsevu a mají v průměru vyšší počet pacientů přežívajících pět let [1, 7, 9, 10]. V tomto článku bude popsán případ 32leté pacientky s chondroblastickým osteosarkomem maxily.
Další vzácně se vyskytující tumor orofaciální oblasti, který jsme na Klinice ústní, čelistní a obličejové chirurgie FN Brno zaznamenali, je glomangiopericytom čelistní dutiny (syn. sinonazální hemangiopericytom, hemangiopericytom) u 70letého pacienta. Světová zdravotnická organizace klasifikovala tento tumor jako glomangiopericytom v roce 2005 [3]. Glomangiopericytom reprezentuje 1 % všech tumorů z cévních komponent [14] a 3 % ze všech nádorů hlavy a krku [22]. Ze všech lokalizací se vyskytuje v oblasti hlavy a krku mezi 16 % a 33 % [4, 17]. Etiologie vzniku není dosud objasněna, ale předpokládá se možná souvislost s předchozím traumatem v postižené oblasti [16] a hormonální dysbalancí [13]. Vzniknout může v kterékoliv životní dekádě, s převahou incidence mezi pátou a sedmou dekádou, bez vztahu k pohlaví.
1. KAZUISTIKA
Třicetidvouletá pacientka, sledovaná pro Li Fraumeniho syndrom, byla odeslána ošetřujícím stomatologem na ambulanci naší kliniky s vyklenutím tvrdého patra vpravo. To přetrvávalo asi měsíc a dosud bylo léčeno jako absces odontogenního původu, devitální zub 17 byl extrahován. Posledních 14 dní pociťovala tlak v oblasti pravé čelistní dutiny. Při klinickém vyšetření bylo patrné klidné extrakční lůžko, na patře ohraničené vyklenutí bez výrazné bolestivosti. Vestibulum volné, klidné. Na RTG-OPG a poloaxiálním RTG snímku bylo patrné zastření čelistní dutiny vpravo. Vzhledem k tomu, že po intraorální incizi nebylo dosaženo hnisu, byl odebrán vzorek tkáně na histologické vyšetření, které neprokázalo nádorové onemocnění, pouze chronickou zánětlivou infiltraci. Vzhledem k progresi stavu bylo histologické vyšetření opakováno, včetně CT hlavy. Vyšetření potvrdila klinický předpoklad nádorového onemocnění, které bylo podle histologického nálezu stanoveno jako chondroblastický osteosarkom s výrazně atypickými vřetenitými a polygonálními buňkami v chondroidní matrix. CT hlavy pak odhalilo tumor čelistní dutiny s propagací do nosní dutiny a etmoidů. Vzhledem k závažnosti nálezu byla provedena MR hlavy k upřesnění lokálního rozsahu onemocnění, CT plic, scintigrafie skeletu, US dutiny břišní a krku k vyloučení metastatického rozsevu. Definitivní diagnóza byla stanovena jako chondroblastický osteosarkom maxily high grade bez přítomnosti vzdálených metastáz. V rámci chirurgické terapie podstoupila pacientka subtotální maxilektomii. Vzhledem k rozsahu onemocnění nebylo možné zajistit dostatečnou radikalitu výkonu zejména v infratemporální oblasti a v poměrně krátkém čase došlo k lokální recidivě, která kompletně vyplnila defekt po předchozí resekci. Následně pacientka podstoupila čtyři série adjuvantní chemoterapie (od 3. série v redukci o 25 % pro toxicitu) a radioterapie 57,2 Gy/ 26x 2,2 Gy, od 17. 3. 2010 do 29. 4. 2010. Po ukončení terapie bylo dosaženo kompletní remise onemocnění.
Nyní je pacientka pravidelně sledovaná v ambulanci Kliniky ústní, čelistní a obličejové chirurgie a v Masarykově onkologickém ústavu, kde opakovaně podstupuje kontrolní PET/CT.
Při poslední kontrole v květnu 2012 nebyly zjištěny známky lokální recidivy nebo metastatického ložiska klinickým vyšetřením ani kontrolním PET/CT. Pooperační defekt je krytý obturační protézou, která pacientce vyhovuje.
2. KAZUISTIKA
Sedmdesátiletý pacient se dostavil na Kliniku ústní, čelistní a obličejové chirurgie FN Brno s tři měsíce trvajícím, narůstajícím vyklenutím levé tváře, levého horního vestibula a viklavostí II. stupně zubů 24, 25, 26, 27. Toho času subjektivně bez bolesti, epistaxe, obstrukce nosu nebo jiných obtíží. Podle provedeného OPG bylo patrné rozsáhlé zastínění v oblasti levé čelistní dutiny. Pro upřesnění nespecifického nálezu bylo pořízeno CT hlavy, které potvrdilo pracovní diagnózu suspektního tumoru vyplňujícího levou čelistní dutinu s propagací do etmoidů a útlakem kostěných struktur. Následně odebraná biopsie byla vyhodnocena jako benigní mezenchymální tumor, nejvíce odpovídající odontogennímu fibromu. Pacient předoperačně podstoupil druhou biopsii, která již po imunohistochemickém vyšetření stanovila konečnou diagnózu: glomangiopericytom čelistní dutiny. Pacient podstoupil parciální resekci maxily s enukleací tumoru o rozměru 70 × 55 × 45 mm v hladkém pouzdře z čelistní dutiny vcelku. Pooperační definitivní histologické vyšetření potvrdilo glomangiopericytom, mezenchymální tumor tvořený uniformními, polygonálními, oválnými až mírně protáhlými buňkami bez atypií a jadérek (obr. 1). Nádorové buňky navazující na cévy malého kalibru s mírnou perivaskulární hyalinizací. Imunohistochemické vyšetření prokázalo difuzní pozitivitu pro SMA (smooth-muscle actin), vimentin a ojedinělé buňky pro FXIIIa. Negativita byla prokázána pro CD-34 a desmin. Tumor bez známek malignity – proliferační index Ki-67 pouze 2–3 %.
Obr. 1. Histologicky jde o cévnatý nádor. Jsou patrné protáhlé cévní průsvity. Nádor je tvořen poměrně uniformními vřetenitými nebo oválnými buňkami uloženými v edematózním stromatu. Buněčné atypie ani mitózy nejsou přítomny. (Původní zvětšení 40×, barveno HE.) 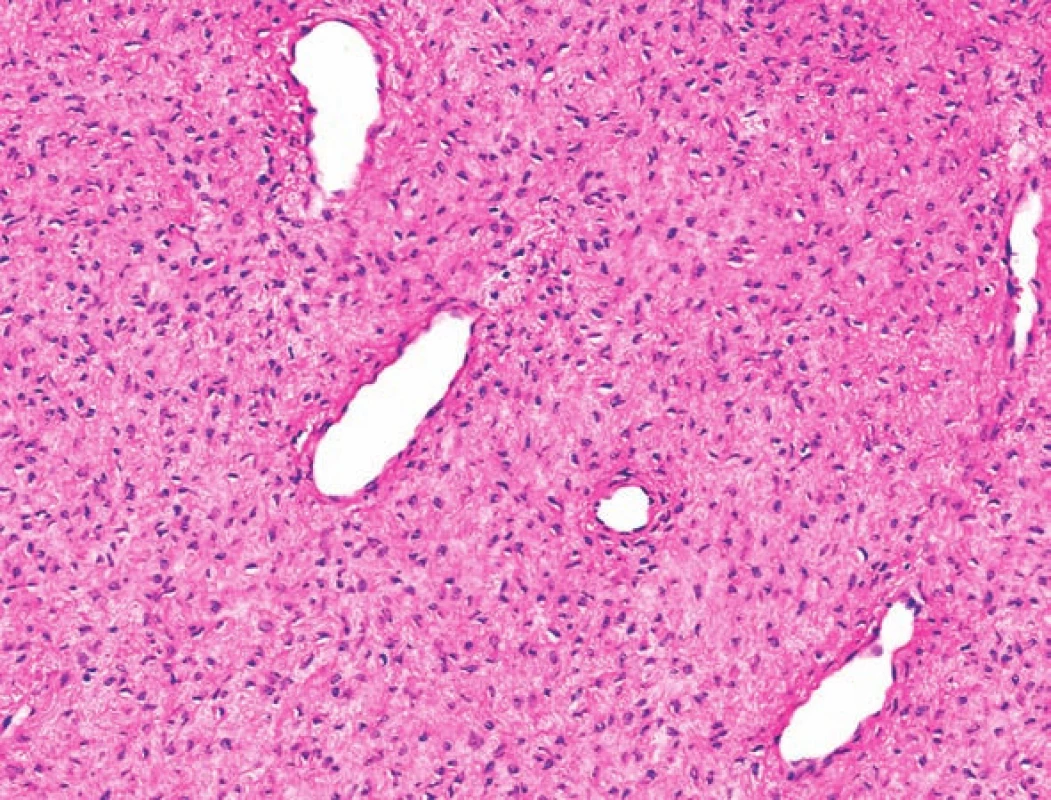
Při poslední kontrole je pacient osm měsíců od operace na CT bez známek lokální recidivy nebo vzdáleného metastatického ložiska. Klinicky je patrná pouze drobná oroantrální komunikace, ze strany pacienta bez zájmu o operativní řešení, a mírné propadnutí levé tváře.
DISKUSE
Oba výše uvedené tumory představují v orofaciální oblasti raritní onemocnění, což znesnadňuje jejich primární diagnostiku a uplatnění obecně platných postupů při jejich léčbě. Osteosarkom čelistních kostí představuje vysoce maligní, vzácně se vyskytující tumor s incidencí 0,07 : 100 000 za rok [6]. Na rozdíl od dlaždicobuněčného karcinomu oblasti hlavy a krku není prokázána souvislost mezi kouřením, abúzem alkoholu a výskytem osteosarkomu. Většina osteosarkomů vzniká de novo; za predisponující faktor vzniku je považována fibrózní dysplazie, Pagetova choroba, chronická osteomyelitida, trauma, expozice ionizujícímu záření a některé genetické syndromy (např. Li Fraumeniho syndrom) [7, 9]. Histologicky lze rozlišit chondroblastickou, osteoblastickou, fibroblastickou a smíšenou formu v závislosti na přítomnosti a převaze neoplastické složky. Chondroblastický osteosarkom představuje 25–48 % všech osteosarkomů čelistních kostí a je nejčastější variantou této oblasti [6]. Typický výskyt osteosarkomů čelistních kostí spadá do 3. až 4. dekády, oproti 1. až 2. dekádě u osteosarkomů dlouhých kostí [6]. Popisována je mírná predominance výskytu u mužského pohlaví (asi 2 : 1) [6, 20]. V době zjištěné diagnózy jde většinou o lokalizované onemocnění (častěji v oblasti mandibuly než maxily), lokoregionální metastázy jsou přítomny asi v 10–15 %, vzdálené jsou méně časté a postihují zejména plíce, játra a kosti [7].
Osteosarkom čelistních kostí se obvykle manifestuje jako otok, nebo nádorová masa v oblasti čelisti a tváře s viklavostí zubů různého stupně, bolestí, dále jako parestezie až anestezie z útlaku nervi infraorbitalis a alveolaris inferior, deformity obličeje, ulcerace nebo krvácení z nádorové masy. Laboratorně asi v 50 % nacházíme v krvi zvýšenou hladinu alkalické fosfatázy, která pak může být využívána jako nespecifický marker recidivy onemocnění [7]. Radiografický obraz osteosarkomu není specifický. Může se projevovat jako osteolytické, sklerotické i smíšené ložisko. Okraje bývají většinou nepravidelné, nejasných hranic. Na RTG-OPG může být patrný tzv. Garringtonův příznak, pravidelné rozšíření periodontální štěrbiny zubu v oblasti zasažené tumorem a dále resorpce kořene zubu [9, 20]. Někdy lze také nalézt obraz slunce s paprsky, charakterizovaný sklerotickou masou tumoru a z ní radiálně vyzařující spikuly kosti [7, 8]. Podrobnější informace o velikosti tumoru a postižení okolních struktur a měkkých tkání získáme CT vyšetřením. Vzhledem k vzácnosti osteosarkomů v oblasti hlavy a krku jsou léčebné postupy založeny na výsledcích získaných vyhodnocením pouze malých skupin pacientů nebo vycházejí z poznatků léčby častějších osteosarkomů dlouhých kostí [7]. Na našem pracovišti jsme zaznamenali za posledních 17 let tři případy.
Volbou léčby je radikální resekce tumoru [11]. Kompletní resekce s negativními chirurgickými okraji má rozhodující vliv na přežití pacienta [11]. Chirurgická léčba je pak nejčastěji zajištěna různými protokoly adjuvantní chemoterapie, radioterapie nebo jejich kombinací. V našem případě je zajímavé, že i přes rozsáhlou lokální recidivu se následnou chemoterapií a radioterapií podařilo dosáhnout kompletní remise. I přes takto agresivní kombinovanou léčbu je riziko relapsu vysoké a ve studii 66 pacientů léčených na Mayo Clinic v Minnesotě dosahovalo 69,7 % [6]. Ve většině studií se pětileté přežití pohybuje mezi 10–30 % [11] a úmrtí je nejčastěji způsobeno nekontrolovatelným lokálním onemocněním [6]. Za faktory ovlivňující prognózu se považuje přítomnost metastáz, chirurgické odstranění in sano a velikost tumoru [11]. Naopak histologický typ nádoru zřejmě významně nerozhoduje o prognóze pacienta [2]. Názory na vztah lokalizace tumoru a prognózy nejsou jednotné, některé studie ukazují horší prognózu maxilárních tumorů [8], jiné vliv lokalizace popírají [2]. Oproti vysoce malignímu chondroblastickému osteosarkomu přestavuje hemangiopericytom hraničně nebo nízce maligní tumor.
Glomangiopericytom reprezentuje 1 % všech tumorů z cévních komponent [14] a 3 % ze všech nádorů hlavy a krku [22]. Nejčastěji se vyskytuje na horních a dolních končetinách, v retroperitoneu a pánvi [21]. Ze všech lokalizací se vyskytuje v oblasti hlavy a krku mezi 16 % a 33 % [4, 17]. Většina hemangiopericytomů nazálních a paranazálních dutin upozorní na přítomnost nosní obstrukcí, epistaxí nebo nespecifickými příznaky, jako jsou polypy, chronické sinusitidy, obtížné dýchání, otok nosních sliznic [3]. Tyto projevy jsou většinou nebolestivé, a umožňují tak tumoru po mnoho let zvětšovat svůj objem a jeho odhalení je pak často náhodné při hodnocení RTG-OPG, jako tomu bylo i v našem případě.
Do diferenciální diagnostiky zahrnujeme především solitární fibrózní tumor, glomus tumor, hemangiom, leiomyom, synoviální sarkom a leiomyosarkom [3]. Pro definitivní stanovení diagnózy hemangiopericytomu je zásadní imunohistochemické vyšetření, které rozhodne o konečné diagnóze.
Hemangiopericytom náleží do skupiny hraničních a nízce maligních měkkotkáňových tumorů. Hemangiopericytomy paranazálních a nazálních dutin se chovají méně agresivně než obdobné tumory v jiných částech těla, jako jsou končetiny nebo retroperitoneum [19]. Někteří autoři popisují tumory v této lokalizaci jako tumory „haemangiopericytoma-like”, vzhledem k nízkému počtu vzdálených metastáz a mortalitě asociované s tumory v této oblasti. Celková prognóza sinonazálního hemangiopericytomu je velmi dobrá, celkově více než 90 % pacientů přežívá pět let při kompletní chirurgické excizi tumoru in sano. Naopak poměrně častou komplikací léčby je vysoké procento lokálních recidiv, které se nejčastěji pohybuje mezi 30–40 %, nezřídka i mnoho let (řádově až desítky let) po úspěšné chirurgické terapii [3]. Agresivně se chovající hemangiopericytomy jsou méně časté a obvykle pro ně svědčí velikost nad 5 cm, kostní invaze, buněčné a jaderné atypie, zvýšená mitotická aktivita, nekrózy a proliferační index Ki-67 nad 10 % [12]. V našem případě byla velikost tumoru nad pět cm (70 × 55 × 45 mm), proliferační index Ki–67 byl však nízký, pouze dvě až tři procenta. Tumor nejevil známky malignity, bez nekróz a se zcela ojedinělými mitózami.
Volbou léčby je široká chirurgická resekce tumoru in sano. Pro další léčebné modality, jako radioterapie a chemoterapie, není dosud jasné stanovisko. Většina autorů se přiklání k radioterapii při pozitivitě resekčních okrajů tumoru jako zajišťovací terapii, dále při vysokém stupni stanovení gradingu tumoru a při lokální recidivě tumoru [5]. Chemoterapie bývá nejčastěji nasazena jako neoadjuvantní terapie za účelem zmenšení masy tumoru, její indikace je stále předmětem mnoha diskusí. Vzhledem ke zvolenému radikálnímu přístupu u našeho pacienta, kde došlo k enukleaci tumoru z čelistní dutiny in sano, není toho času indikace k radio - či chemoterapii. Deset měsíců od operace nejsou známky lokální recidivy nebo metastatického postižení.
ZÁVĚR
Cílem tohoto článku bylo uvést dva raritní tumory, se kterými jsme se v poslední době setkali na našem pracovišti, seznámit s jejich projevy, chováním a možností léčby. Vzhledem k vysoké malignitě uvedeného sarkomu a nepředvídatelnému biologickému chování glomangiopericytomu je nutné pacienty nadále pečlivě dispenzarizovat a pravidelně vyšetřovat stran lokální recidivy a potenciálních vzdálených metastatických ložisek.
MUDr. Jiří Blahák
Klinika ústní, čelistní a obličejové chirurgie
LF MU a FN Brno
Jihlavská 20
625 00 Brno
jiri.blahak@fnbrno.cz
Zdroje
1. Amaral, M. B., Buchholz, I., Freie-Maia, B., Reher, P., De Souza, P. E. A., Marigo, H. A., Martins, C. R., Horta, M. C. R.: Advanced osteosarcoma of the maxilla: a case report. Med. Oral Patol. Oral Cir. Bucal., roč. 13, 2008, č. 8, s. E492–495.
2. August, M., Magennis, P., Dewitt, D.: Osteogenic sarcoma of the jaws: factors influencing prognosis. Int. J. Oral Maxillofac. Surg., roč. 26, 1997, č. 3, s. 198–204.
3. Barnes, L., Eveson, J. W., Reichart, P., Sidransky, D.: World Health Organization Classification of Tumors. Pathology And Genetics of Head and Neck Tumours. IARC Press, Lyon, 2005. ISBN 9283224175.
4. Borg, M. F., Benjamin, C. S.: A 20-year review of haemangiopericytoma in Auckland, New Zealand. Clin. Oncol. (R. Coll. Radiol.), roč. 6, 1994, č. 6, s. 371–376.
5. Carew, J. F., Singh, B., Kraus, D. H.: Hemangiopericytoma of the head and neck. Laryngoscope, roč. 109, 1999, č. 9, s. 1409–1411. doi 10.1097/00005537-199909000-00009.
6. Clark, J. L., Unni, K. K., Dahlin, D. C., Devine, K. D.: Osteosarcoma of the jaw. Cancer, roč. 51, 1983, č. 12, s. 2311–2316.
7. Cutilli, T., Scarsella, S., Fabio, D., Oliva, A., Cargini, P.: High-grade chondroblastic and fibroblastic osteosarcoma of the upper jaw. Ann. Maxillofac. Surg., roč. 1, 2011, č. 2, s. 176. doi 10.4103/2231-0746.92790.
8. Garrington, G. E., Scofield, H.E., Cornyn, J., Hooker, S.P.: Osteosarcoma of the jaws. Analysis of 56 cases. Cancer, roč. 20, 1967, č. 3, s. 377–391.
9. George, A., Mani, V., Sunil, S., Sreenivasan, B. S., Gopakumar, D.: Osteosarcoma of maxilla: A case of missed initial diagnosis. J. Oral Maxillofac. Pathol., roč. 1, 2010, č. 1, ISSN 0976-1225.
10. Gupta, N., Rajwanshi, A., Gupta, P., Vaiphei, K., Gupta, A. K.: Chondroblastic osteosarcoma of the temporal region: a diagnostic dilemma. Diagn. Cytopathol., roč. 39, 2011, č. 5, s. 377–379. doi 10.1002/dc.21440.
11. Chabchoub, I., Gharbi, O., Remadi, S., Limem, S., Trabelsi, A., Hochlef, M., Ben Fatma, L., Landolsi, A., Mokni, M., Kraiem, C., Ben Ahmed, S.: Postirradiation osteosarcoma of the maxilla: a case report and current review of literature. J. Oncol., roč. 2009, 2009, s. 876138. doi 10.1155/2009/876138.
12. Kowalski, P. J., Paulino, A. F.: Proliferation index as a prognostic marker in hemangiopericytoma of the head and neck. Head & Neck, roč. 23, 2001, č. 6, s. 492–496.
13. McMaster, M. J., Soule, E. H., Ivins, J. C.: Hemangiopericytoma. A clinicopathologic study and long-term followup of 60 patients. Cancer, roč. 36, 1975, č. 6, s. 2232–2244.
14. Millman, B., Brett, D., Vrabec, D. P.: Sinonasal hemangiopericytoma. Ear Nose Throat J., roč. 73, 1994, č. 9, s. 680–682, 687.
15. Miloro, M., Ghali, G. E., Larsen, P., Waite, P.: Peterson’s Principles of Oral and Maxillofacial Surgery. Second Edition, Hamilton, BC Decker Inc, 2004, ISBN 9781550092349.
16. Murray, M. R., Stout, A. P.: The glomus tumor: Investigation of its distribution and behavior, and the identity of its “epithelioid“ cell. Am. J. Pathol., roč. 18, 1942, č. 2, s. 183–203.
17. O’Brien, P., Brasfield, R. D.: Hemangiopericytoma. Cancer, roč. 18, 1965, s. 249–252.
18. Pazdera, J.: Základy ústní a čelistní chirurgie. 2. vyd., Olomouc, Univerzita Palackého v Olomouci, 2011, 241 s. ISBN 9788024426600.
19. Reiner, S. A., Siegel, G. J., Clark, K. F., Min, K. W.: Hemangiopericytoma of the nasal cavity. Rhinology, roč. 28, 1990, č. 2, s. 129–136.
20. Shimamoto, H., Ozono, K., Nakamura, T., Akiyama, H., Gamoh, S., Tamaki, J., Kishino, M., Uchiyama, Y., Kato, K., Murukami, S., Furukawa, S.: Osteosarcoma in the maxilla: a case report. Oral Radiol., roč. 22, 2006, č. 1, s. 37–40. doi 10.1007/s11282-006-0042-y.
21. Sikes, J. W. Jr., Ghali, G. E., Veillon, D. M., Buchbinder, D.: Parotid mass in a 62-year-old man. J Oral Maxillofac. Surg., roč. 61, 2003, č. 9, s. 1073–1077.
22. Walike, J. W., Bailey, B. K.: Head and neck hemangiopericytoma. Arch. Otolaryngol., roč. 93, 1971, č. 4, s. 345–353.
Štítky
Chirurgie maxilofaciální Ortodoncie Stomatologie
Článek vyšel v časopiseČeská stomatologie / Praktické zubní lékařství
Nejčtenější tento týden
2012 Číslo 6- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Orální lichen planus v kostce: Jak v praxi na toto multifaktoriální onemocnění s různorodými symptomy?
- Význam ústní sprchy pro čištění mezizubních prostor
- Diagnostika alergie na bílkoviny kravského mléka − aktuální postupy a jejich vypovídací hodnota
- Jak správně ošetřit první zubní kaz u dítěte předškolního věku?
-
Všechny články tohoto čísla
- Rizikové faktory vzniku zubního kazu u ročních dětí
- Nanotechnológia v zubnom lekárstve
- Doc. MUDr. Milan Machálka, CSc., se v lednu 2012 dožil 70 let
- Vzácné tumory v oblasti maxily
- Prevalence zubního kazu u českých předškolních dětí
- Korozní chování keramického dentálního materiálu In-Ceram Spinell ve vybraných nápojích a roztocích in vitro
- AUTORSKÝ REJSTŘÍK
- VĚCNÝ REJSTŘÍK
- AUTORSKÝ REJSTŘÍK
- VĚCNÝ REJSTŘÍK
- Česká stomatologie / Praktické zubní lékařství
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Vzácné tumory v oblasti maxily
- Prevalence zubního kazu u českých předškolních dětí
- Rizikové faktory vzniku zubního kazu u ročních dětí
- Nanotechnológia v zubnom lekárstve
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



