-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
SYNDROM UVEÁLNÍ EFUZE. KAZUISTIKA
UVEAL EFFUSION SYNDROME. CASE REPORT
Purpose: Purpose of this article is to present a case report of a patient with uveal effusion syndrome who underwent deep posterior sclerotomy.
Case report: A 73-year-old patient with unilateral decrease in the best corrected visual acuity, ablation of choroid and secondary retinal detachment in the right eye was admitted to our clinic for examination in November 2017. At the first examination, the best corrected visual acuity in the right eye was 0.3, in the left eye 1.0. Intraocular pressure was 16 mmHg in the right eye and 21 mmHg in the left eye. After performing ultrasound biomicroscopy of the anterior segment (Accutome, Keeler, USA), ultrasound sonography of the affected eye (Accutome, Keeler, USA), magnetic resonance imaging, computed tomography, abdominal ultrasound and blood tests, we concluded the finding as uveal effusion syndrome. We initiated a conservative treatment consisting of oral administration of carbonic anhydrase inhibitor in combination with topical use of prostaglandin analogue. Despite conservative treatment the best corrected visual acuity of the affected eye decreased to 0.05 so we proceeded to a surgical procedure – deep posterior sclerotomy with perioperative scleral sampling for histological examination (detection of glycosaminoglycans in the sclera wall by Alcian blue staining), which was negative. This histological result ranks the patient as the third type of uveal effusion syndrome (ie, non-nanophthalmic with a normal sclera). After the operation both the ablation of choroid and retinal detachment reattached and the best corrected visual acuity in the right eye improved to 0.3. After the subsequent cataract surgery, the ablation of choroid and retinal detachment occurred again, this time with spontaneous recovery. Postoperatively, the best corrected visual acuity in the right eye was 0.5 and at the last check-up at our clinic 0.6.
Conclusion: Deep posterior sclerotomy is a method of choice of surgical treatment for uveal effusion syndrome that does not respond to conservative therapy.
Keywords:
uvea – uveal effusion syndrome – deep posterior sclerotomy – secondary retinal detachment
Autoři: A. Konrád; M. Penčák; M. Veith; P. Studený
Působiště autorů: Oftalmologická klinika Fakultní nemocnice Královské Vinohrady a 3. lékařské fakulty Univerzity Karlovy v Praze
Vyšlo v časopise: Čes. a slov. Oftal., 77, 2021, No. 4, p. 202-206
Kategorie: Kazuistika
doi: https://doi.org/10.31348/2021/23Souhrn
Cíl: Cílem tohoto sdělení je prezentovat kazuistiku pacienta se syndromem uveální efuze, u kterého byla provedena hluboká zadní sklerotomie.
Kazuistika: 73letý pacient s jednostranným poklesem nejlepší korigované zrakové ostrosti, ablací choroidey a sekundárním odchlípením sítnice na pravém oku byl v listopadu 2017 přijat na naši kliniku k vyšetření. Vstupně byla nejlepší korigovaná zraková ostrost na pravém oku 0,3, na levém oku 1,0. Nitrooční tlak byl na pravém oku 16 mmHg a na levém oku 21 mmHg. Po provedení ultrazvukové biomikroskopie předního segmentu (Accutome, Keeler, USA), ultrazvukové sonografie postiženého oka (Accutome, Keeler, USA), magnetické rezonance, počítačové tomografie, ultrazvukové sonografie břicha a krevních náběrů jsme nález uzavřeli jako syndrom uveální efuze. Zahájili jsme konzervativní léčbu spočívající v perorálním podávání inhibitoru karboanhydrázy v kombinaci s lokálním užíváním analogu prostaglandinu. I přes konzervativní léčbu došlo ke zhoršení nálezu i nejlepší korigované zrakové ostrosti na pravém oku až na 0,05, proto jsme přistoupili k operačnímu řešení – hluboké zadní sklerotomii s perioperačním odebráním vzorku skléry k histologickému vyšetření (průkaz glykosaminoglykanů ve stěně skléry barvením alciánovou modří), které bylo negativní. Tento výsledek histologického vyšetření řadí pacienta ke třetímu typu syndromu uveální efuze (tj. non-nanoftalmický s normální sklérou). Po operaci došlo k přiložení ablace choroidey i odchlípené sítnice a zlepšení nejlepší korigované zrakové ostrosti na pravém oku na 0,3. Po následné operaci katarakty došlo opět k ablaci choroidey a odchlípení sítnice, tentokrát se spontánní úpravou. Pooperačně byla nejlepší korigovaná zraková ostrost na pravém oku 0,5, při poslední kontrole na našem pracovišti 0,6.
Závěr: Hluboká zadní sklerotomie je možným řešením u pacientů se syndromem uveální efuze, nereagujících na konzervativní léčbu.
Klíčová slova:
uvea – syndrom uveální efuze – hluboká zadní sklerotomie – sekundární odchlípení sítnice
ÚVOD
Syndrom uveální efuze (SUE) patří mezi vzácná oční onemocnění a je charakterizován únikem transudátu z choriokapilár do suprachoroidálního prostoru, kde se transudát akumuluje a může vést k ablaci choroidey. Dostane-li se tekutina do subretinálního prostoru, může dojít k sekundárnímu seróznímu odchlípení sítnice. SUE bývá v některých případech spojen s nanoftalmem. Zpravidla má protrahovaný průběh s relapsy a remisemi a může vést ke snížení zrakové ostrosti [1] až slepotě či glaukomu. V léčbě se uplatňují konzervativní i chirurgické metody léčby. V naší kazuistice prezentujeme pacienta, u kterého po selhání konzervativní terapie došlo ke zlepšení nálezu po chirurgickém řešení hlubokou zadní sklerotomií.
Uyama a kol. [1] rozděluje SUE do tří typů. Prvním typem je SUE sdružený s nanoftalmem. Druhým typem je SUE non-nanoftalmický s abnormální sklérou, kdy jsou změny ve skléře charakterizovány nepravidelnou organizací kolagenních vláken s akumulací extracelulární matrix, převážně glykosaminoglykanů. Třetím typem je SUE non-nanoftalmický s normální sklérou.
Pro klinický obraz SUE jsou typické minimální zánětlivé změny, ablace choroidey, exsudativní odchlípení sítnice, dilatace episklerálních cév, krev ve Schlemmově kanále a změny retinálního pigmentového epitelu vzhledu „leopardích skvrn“. Jedná se o diagnózu per exclusionem.
Diagnostika SUE je založena na kritériích dle Uyama a kol. [1]: 1) záchyt odchlípení sítnice v dolní periferii bez přítomnosti trhliny. 2) přítomnost subretinální tekutiny přesouvající se s pohybem hlavy. 3) neprůkaz úniku tekutiny z choroidální membrány do subretinálního prostoru pomocí fluorescenční angiografie. 4) odchlípení sítnice doprovázené plošnou či cirkulární ablací choroidey. 5) detekovatelná ora serrata bez komprese skléry. 6) vyloučení ostatních příčin ablace choroidey jako například snížení nitroočního tlaku, nitrooční nádor, rhegmatogenní odchlípení sítnice nebo nitrooční zánět.
Mezi vyšetřovací metody při diagnostice SUE řadíme oftalmologické vyšetření, ultrazvukovou sonografii (USG), biomikroskopii předního segmentu (UBM), optickou koherentní tomografii (OCT) a fluorescenční angiografii (FAG).
V diferenciální diagnostice SUE je nutno zvažovat choroidální melanom, Vogt-Koyanagi-Harada syndrom, choroiditidu, zadní skleritidu, centrální serózní retinopatii, hypertenzi a metastázy [2].
KAZUISTIKA
Třiasedmdesátiletý pacient byl v listopadu 2017 odeslán do Fakultní nemocnice Královské Vinohrady pro odchlípení sítnice pravého oka (OP) s ablací choroidey. Subjektivně pacient udával pokles nejlepší korigované zrakové ostrosti (NKZO) na OP. Při příjmu byla NKZO OP 0,3, oka levého (OL) 1,0. Nitrooční tlak (NOT) OP byl 16 mmHg, OL 21 mmHg. Při vyšetření na štěrbinové lampě bylo na předním segmentu (PS) OP patrné pterygium přecházející na limbus z nazální strany, bilaterálně byla přítomna kortikonukleární katarakta, jinak byl nález na PS fyziologický. Na očním pozadí OP v dolním temporálním i nasálním kvadrantu byla balónovitě odchlípená sítnice, zasahující k dolním temporálním arkádám, trhlina nebyla patrná, makula byla přiložena. V centru byla na očním pozadí dále přítomna drobná žlutavá ložiska charakteru leopardích skvrn. Nahoře v periferii sítnice byla přítomna ablace choroidey s maximem v horním nasálním a horním temporálním kvadrantu (Obrázek 1). Nález na očním pozadí OL byl fyziologický. USG (Accutome, Keeler, USA) bulbu OP, B scan, ukázala serózní ablaci choroidey, solidní ložisko nebylo patrné (Obrázek 2 A). Během hospitalizace bylo provedeno interní vyšetření a náběry na nádorové markery, které byly bez patologického nálezu. Dále byla provedena UBM (Accutome, Keeler, USA) bez průkazu solidní léze corpus ciliare. Také byla provedena magnetická rezonance (MRI) hlavy se zaměřením na orbity s užitím kontrastní látky (Obrázek 2 B), kde byla patrná ablace choroidey i odchlípení sítnice, bez patrných solidních lézí intraokulárně i extraokulárně a počítačová tomografie (CT) hrudníku a břicha, která byla provedena v rámci onkologického screeningu k vyloučení primárního nádoru s metastatickým postižením oka, s negativním nálezem. Provedená vyšetření vyloučila jiné možné příčiny serózního odchlípení sítnice a ablace choroidey a nález byl uzavřen per exclusionem jako SUE.
Obr. 1. Fotografie očního pozadí pravého oka, leden 2018. Shora ablace choroidey, zdola odchlípení sítnice s neležící makulou 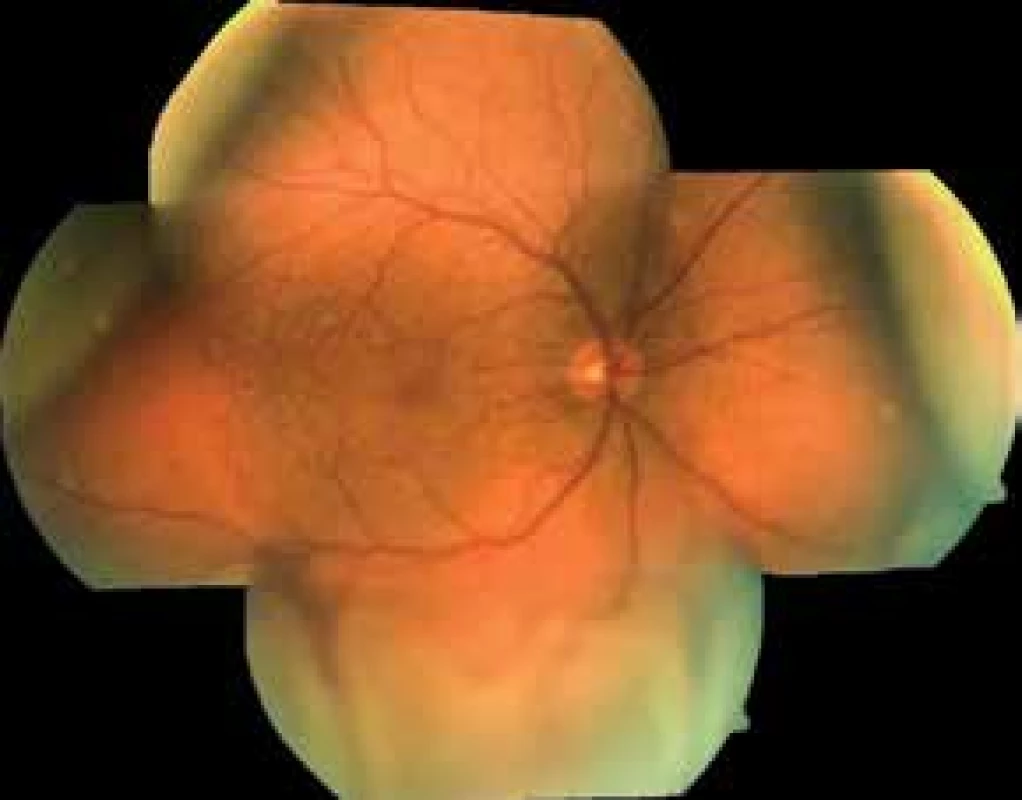
Obr. 2. (A) Ultrazvuková sonografie bulbu pravého oka, B scan, listopad 2017. Shora ablace choroidey, zdola serózní odchlípení sítnice. (B) magnetická rezonance orbit, T1 vážený obraz, listopad 2017. Ablace choroidey a serózní odchlípení sítnice 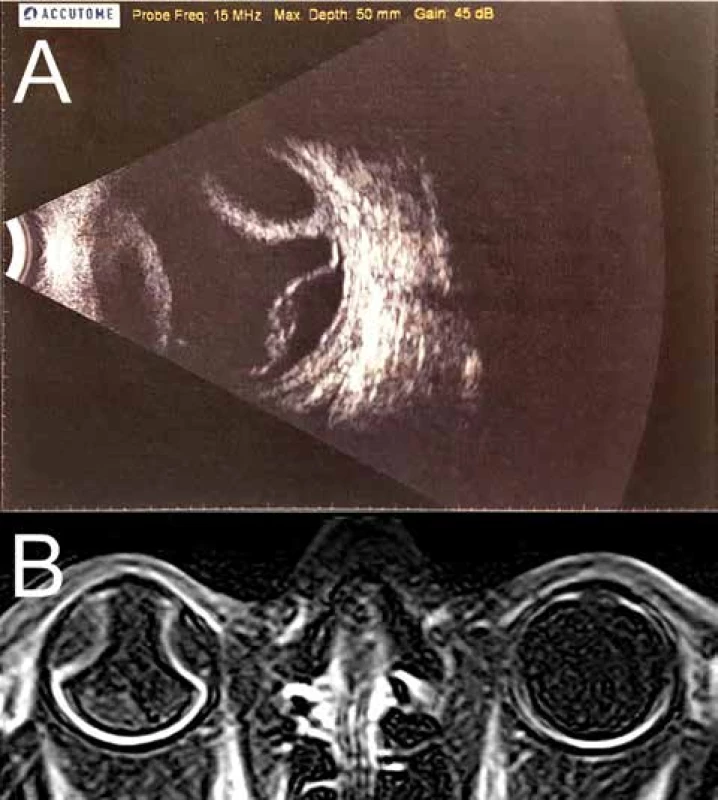
Obr. 3. Optická koherentní tomografie makuly pravého oka, leden 2018. Neležící makula 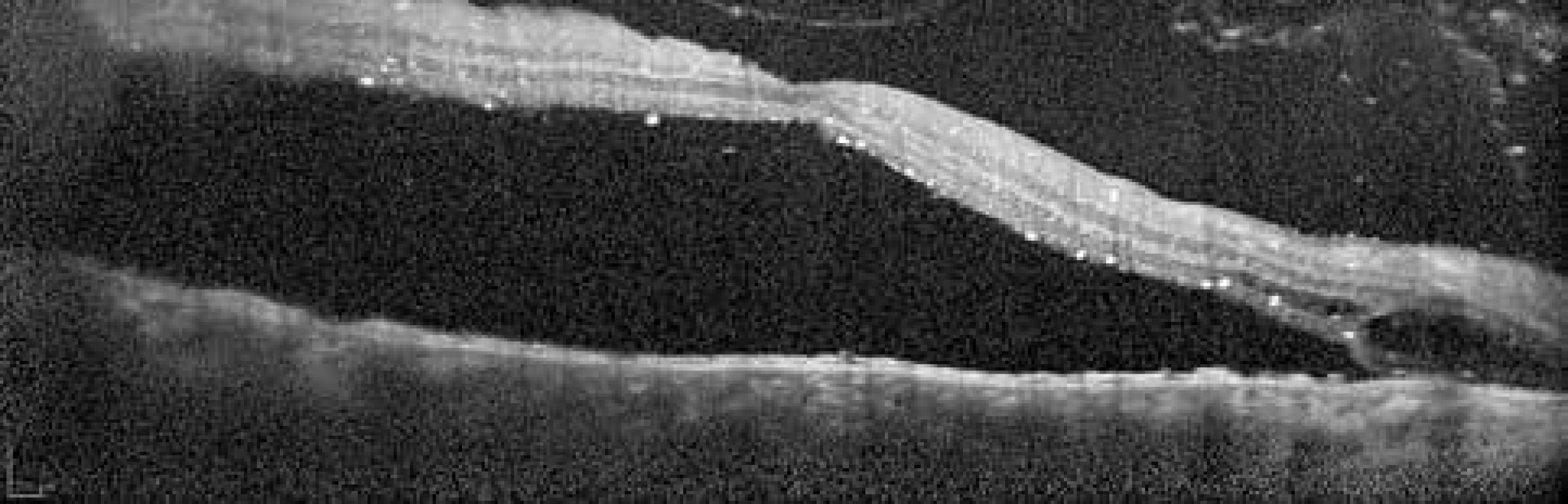
Vzhledem k dobré NKZO a malému rozsahu odchlípení sítnice bez postižení makuly jsme zahájili konzervativní terapii. Dle rešerše literatury byl nejprve do OP nasazen lokálně analog prostaglandinu – Xalatan gtt. (Latanoprost 0,005%), perorálně inhibitor karboanhydrázy – Diluran tbl. (Acetazolamid) a draslík – KCl tbl. (Kalium chloratum). I přes nasazení konzervativní terapie došlo k dalšímu postupnému zhoršování NKZO až na 0,05 a progresi odchlípení sítnice s odchlípením makuly verifikovaným na OCT (Spectralis, Heidelberg Engeneering, Německo) (Obrázek 3). Proto jsme se rozhodli pro operační řešení – hlubokou zadní sklerotomii.
Tento operační zákrok byl na našem pracovišti proveden v březnu 2018 dle schématu zveřejněného Kongem a kol. [3]. Během operace byla provedena peritomie spojivky, poté byly vytvořeny 2 sklerální laloky 5 x 2 mm v plné tloušťce skléry 7 mm za limbem s následnou suturou jedním stehem a suturou spojivky (Obrázek 4). Perioperačně byl odebrán vzorek skléry, který byl odeslán k histologickému vyšetření. Barvení alciánovou modří na průkaz akumulace glykosaminoglykanů ve skléře bylo negativní. V našem případě se tedy jednalo o pacienta se SUE třetího typu. Video operace zadní hluboké sklerotomie 16. 3. 2018 [4].
Na první pooperační kontrole v dubnu 2018 došlo ke zlepšení NKZO na 0,3 i ke zlepšení nálezu na očním pozadí s přiložením choroidey a perzistujícím serózním odchlípením sítnice (Obrázek 5). Při dalších kontrolách došlo ke zlepšení nálezu s kompletním přiložením sítnice i choroidey. NKZO se zhoršila vlivem progrese katarakty až na 0,2. Na našem pracovišti byla proto v lednu 2019 provedena nekomplikovaná operace katarakty obou očí s implantací umělé nitrooční čočky do vaku. Operace obou očí byla provedena v jeden den. Pooperačně došlo ke zlepšení NKZO OP na 0,5, na očním pozadí OP byl opět nález drobného serózního odchlípení sítnice zdola s ablací choroidey, přítomna byla nově i plochá ablace choroidey na OL, kde byla NKZO 1,0. K úpravě nálezu na očním pozadí obou očí došlo spontánně, bez nutnosti dalšího zásahu. Při poslední kontrole v červenci 2019 na našem pracovišti měl pacient NKZO OP 0,6 a OL 1,0. NOT na OP byl 18 mmHg, na OL 12 mmHg. Na sítnici OP přetrvávala žlutavá ložiska charakteru leopardích skvrn.
Obr. 4. Hluboká zadní sklerotomie dle schématu zveřejněného Kongem et al. [3]. Operační schéma s čísly ![Hluboká zadní sklerotomie dle schématu zveřejněného
Kongem et al. [3]. Operační schéma s čísly](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/9e35f6c85940be69a3737376c9a95340.jpeg)
Obr. 5. Fotografie očního pozadí pravého oka po operaci hluboké zadní sklerotomie, duben 2018. Vstřebaná ablace choroidey, perzistující serózní odchlípení sítnice a leopardí skvrny 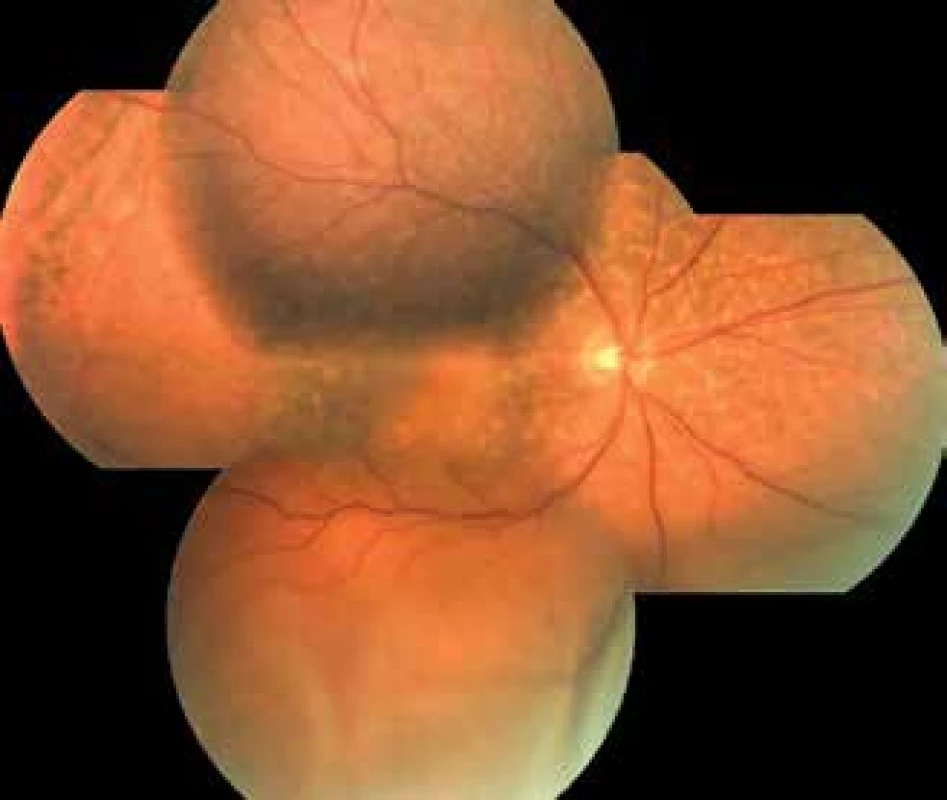
DISKUZE
Konzervativní terapie SUE zahrnuje perorální podávání inhibitoru karboanhydrázy v kombinaci s lokálním užíváním analogu prostaglandinu. Metodou volby může být kortikosteroidní terapie nebo orální nesteroidní antiflogistika s pomalým uvolňováním.
O léčbě kortikosteroidy orálně, periokulárně, topicky nebo v jejich kombinaci lze uvažovat u SUE s nepřítomností nanoftalmu či abnormality tloušťky skléry [5]. Ojediněle byla popsána také úspěšná léčba vysokými dávkami systémových kortikosteroidů [6].
Kumar a kol. použil při léčbě SUE orální nesteroidní antiflogistika (NSAID) s pomalým uvolňováním (Indometacin) a laserovou fotokoagulaci sítnice. Pacienti vykazovali mírné zlepšení vízu a nálezu na sítnici, ale nelze vyloučit, že ke zlepšení by došlo i spontánně [6].
Dalším typem lokální konzervativní terapie u pacientů se SUE jsou prostaglandiny, o nichž je známo, že zvyšují sklerální makromolekulární permeabilitu. SUE může být spojen se sníženou transsklerální permeabilitou albuminu, která klesá s věkem pravděpodobně v důsledku exogenního neenzymatického cross-linkingu uvnitř sklerálního substrátu [6]. Moldow a kol. [7] uvedl, že acetazolamid stimuluje membránový transport buněk tvořících hematoretinální bariéru, snižuje hladinu nitroočního tlaku inhibičním účinkem na produkci nitrooční tekutiny a ovlivňuje také jiné mechanismy buněčného transportu a choroidální cirkulaci, což by mohlo přispět k pozitivní klinické odpovědi u pacientů se SUE. Kombinace topických analogů prostaglandinu a acetazolamidu vedla u některých pacientů k úpravě nálezu. Nebylo však možné rozlišit, který z těchto dvou léků, či spontánní vývoj onemocnění, byl odpovědný za konečný výsledek [8].
V našem případě byla konzervativní terapie bez efektu, během této terapie došlo k další progresi nálezu, proto jsme se přiklonili k provedení operačního zákroku – zadní hluboké sklerotomie.
V literatuře bylo popsáno několik typů chirurgických zákroků, jejichž cílem je (1) přímá (vnitřní nebo vnější) drenáž subretinální tekutiny, (2) snížení sklerálního odporu umožňující evakuaci tekutiny ze suprachoroidálního prostoru, (3) dekomprese vortikózních žil nebo (4) jejich kombinace [9].
V roce 1980 byla Brockhurstem popsána chirurgická metoda spočívající ve sklerální resekci s uvolněním nebo dekompresí vortikózních žil kombinovanou se sklerotomií [6]. Yue a kol. v roce 1986 publikoval zprávu o 2 nanoftalmických očích se SUE úspěšně vyléčených touto metodou [10]. Tato operační technika je však obtížná s vysokým rizikem komplikací, především krvácení [11,12] a byla proto opuštěna.
Preferovanou chirurgickou metodou je v současné době sklerotomie nebo sklerektomie bez dekomprese vortikózních žil, a to pro svou jednoduchost, ovladatelnost a uspokojivý výsledek. V české a zahraniční literatuře jsou popisovány různé typy těchto zákroků jako například sklerotomie v plné tloušťce skléry [3,12,13,14], kvadrantová sklerektomie v částečné tloušťce skléry [15], sklerektomie v plné tloušťce skléry [16] a subsklerální sklerektomie [11]. Bylo popsáno i užití filtračního implantátu EX-PRESS (Alcon, Švýcarsko) k udržení průchodnosti sklerotomií či kombinace pars plana vitrektomie s plynovou tamponádou (C3F8), drenáží subretinální tekutiny a sklerektomiemi v částečné tloušťce skléry [9]. Mitomycin C, zmírňující pooperační jizvící efekt, topicky aplikovaný do sklerálního lůžka, může být užitečným doplňkem při chirurgické léčbě SUE [17,18,19]. Sklerotomie nebo sklerektomie může být provedena za asistence CO2 laseru vedeného optickým vláknem, který přesností řezu a současným navozením hemostázy usnadňuje vytvoření sklerálního laloku a předchází tak časté komplikaci při tomto operačním zákroku, kterou je krvácení z vysoce vaskularizované uveální tkáně [20].
Lze tedy konstatovat, že standardní a doporučovanou léčbou SUE zůstává dle zahraniční literatury léčba chirurgická. Konzervativní terapie pro SUE může být zvážena jako první terapeutický krok. Při jejím případném selhání je možné přistoupit k chirurgickému zákroku.
ZÁVĚR
Provedením operačního zákroku – hluboké zadní sklerotomie – u pacienta se syndromem uveální efuze jsme na operovaném oku dosáhli subjektivního i objektivního zlepšení visu a úpravy nitroočního nálezu. Hluboká zadní sklerotomie je efektivní a bezpečnou metodou chirurgického řešení SUE.
Autoři práce prohlašují, že vznik i téma odborného sdělení a jeho zveřejnění není ve střetu zájmů a není podpořeno žádnou farmaceutickou firmou a práce nebyla zadána jinému časopisu ani jinde otištěna, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Aleš Konrád
Oftalmologická klinika
FN Královské Vinohrady
Šrobárova 1150/50
100 34 Praha 10
E-mail: ales.konrad@fnkv.cz
Do redakce doručeno dne: 28. 12. 2020
Přijato k publikaci dne: 7. 5. 2021
Zdroje
- Chan W, Fang-tian D, Hua Z, You-xin C, Rong-ping D, Ke T. Diagnosis and treatment of uveal effusion syndrome: a case series and literature review. Chin Med Sci J. 2011;26(4):231-236.
- Palestine A, Cao J, Tripathy K, Skvortsova NA. Uveal Effusion Syndrome. American Academy of Ophthalmology. Available from: https://eyewiki.aao.org/Uveal_effusion_syndrome
- Kong M, Kim JH, Kim SJ, Kang SW. Full-thickness sclerotomy for uveal effusion syndrome. Korean J Ophthalmol. 2013;27(4):294-298.
- https://youtu.be/B4Ltyg6XV6I
- Shields CL, Roelofs K, Di Nicola M, Sioufi K, Mashayekhi A, Shields JA. Uveal effusion syndrome in 104 eyes: Response to corticosteroids – The 2017 Axel C. Hansen lecture. Indian J Ophthalmol. 2017;65(11):1093-1104.
- Elagouz M, Stanescu-Segall D, Jackson TL. Uveal effusion syndrome. Surv Ophthalmol. 2010;55(2):134-145.
- Moldow B, Sander B, Larsen M, Lund-Andersen H. Effects of acetazolamide on passive and active transport of fluorescein across the normal BRB. Invest Ophthalmol Vis Sci. 1999;40(8):1770-1775.
- Derk BA, Benčić G, Corluka V, Geber MZ, Vatavuk Z. Medical therapy for uveal effusion syndrome. Eye (Lond). 2014;28(8):1028-1031.
- Bodnar Z, Mruthyunjaya P. Management of Uveal Effusion Syndome. Retina Today. 2018 September. Available from: https://retinatoday.com/articles/2018-sept/management-of-uveal-effusion-syndrome
- Yue BYJT, Duvall J, Goldberg MF, Puck A, Tso MOM, Sugar J. Nanophthalmic sclera. Morphologic and tissue culture studies. Ophthalmology. 1986;93(4):534-541.
- Uyama M, Takahashi K, Kozaki J, et al. Uveal effusion syndrome: clinical features, surgical treatment, histologic examination of the sclera, and pathophysiology. Ophthalmology. 2000;107(3):441-449.
- Gass JDM, Jallow S. Idiopathic serous detachment of the choroid, ciliary body, and retina (uveal effusion syndrome). Ophthalmology. 1982;89 : 1018-1032.
- Říhová E, Boguszáková J, Gajdošíková Z, Šišková A, Šplíchal L. Syndrom idiopatické uveální efuze [Idiopathic Uveal Effusion Syndrome]. Cesk Slov Oftalmol. 2000;(1):11-17. Czech.
- Šišková A, Říhová E, Dotřelová D, Adam P. Perforující pars plana sklerotomie u syndromu idiopatické uveální efúze [Perforating Pars Plana Sclerotomy in Idiopathic Uveal Effusion Syndrome]. Cesk Slov Oftalmol. 2005;(3):172-178. Czech.
- Johnson MW, Gass JDM. Surgical management of the idiopathic uveal effusion syndrome. Ophthalmology. 1990;97 : 778-785.
- Jackson TL, Hussain A, Morley AMS, et al. Scleral hydraulic conductivity and macromolecular diffusion in patients with uveal effusion syndrome. Invest Ophthalmol Vis Sci. 2008;49(11):5033-5040.
- Sabrosa NA, Smith HB, MacLaren RE. Scleral punch method with topical mitomycin C for safe revision of failed deep sclerectomy in nanophthalmic uveal effusion syndrome. Graefes Arch Clin Exp Ophthalmol. 2009;247(7):999-1001.
- Akduman L, Adelberg DA, Del Priore LV. Nanophthalmic uveal effusion managed with scleral windows and topical mitomycin-C. Ophthalmic Surg Lasers. 1997;28(4):325-327.
- Suzuki Y, Nishina S, Azuma N. Scleral window surgery and topical mitomycin C for nanophthalmic uveal effusion complicated by renal failure: case report. Graefes Arch Clin Exp Ophthalmol. 2007;245(5):755-757.
- Bausili MM, Raja H, Kotowski J, et al. Use of fiberoptic-guided CO2 laser in the treatment of uveal effusion. Retin Cases Brief Rep. 2017;11(3):191-194.
Štítky
Oftalmologie
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2021 Číslo 4- Stillova choroba: vzácné a závažné systémové onemocnění
- Familiární středomořská horečka
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
- První schválený léčivý přípravek pro terapii Leberovy hereditární optické neuropatie dostupný rovněž v ČR
- Kontaktní dermatitida očních víček
-
Všechny články tohoto čísla
-
POKYNY PRO AUTORY A RECENZENTY
ČASOPIS ČESKÉ OFTALMOLOGICKÉ SPOLEČNOSTI A SLOVENSKÉ OFTALMOLOGICKÉ SPOLEČNOSTI - IMUNITNĚ PODMÍNĚNÉ NITROOČNÍ ZÁNĚTY. PŘEHLED
- PRERETINOPATIE U DIABETU 1. TYPU V KONTEXTU FUNKČNÍCH, STRUKTURÁL-NÍCH A MIKROCIRKULAČNÍCH ZMĚN MAKULÁRNÍ OBLASTI
- ZMENA ŠPECIFICKÝCH PARAMETROV ROHOVKY A ZRAKOVEJ OSTROSTI PO CROSSLINKING LIEČBE ROHOVKY PRE PROGREDUJÚCI KERATOKONUS
- ENCYKLOPÉDIA OFTALMOLÓGIE ANTON GERINEC
- VLIV ARTEFICIÁLNÍ MYDRIÁZY NA VÝPOČET DIOPTRICKÉ HODNOTY UMĚLÉ NITROOČNÍ ČOČKY U PACIENTŮ INDIKOVANÝCH K OPERACI KATARAKTY
- SYNDROM UVEÁLNÍ EFUZE. KAZUISTIKA
- RECIDIVUJÚCI BAZOCELULÁRNY KARCINÓM PERIOKULÁRNEJ OBLASTI. KAZUISTIKA
- MALÍGNY MELANÓM OKA A OČNÝCH ADNEXOV
- VYBRANÉ KAPITOLY Z HISTÓRIE OFTALMOLÓGIE NA SLOVENSKU
-
POKYNY PRO AUTORY A RECENZENTY
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- IMUNITNĚ PODMÍNĚNÉ NITROOČNÍ ZÁNĚTY. PŘEHLED
- SYNDROM UVEÁLNÍ EFUZE. KAZUISTIKA
- VLIV ARTEFICIÁLNÍ MYDRIÁZY NA VÝPOČET DIOPTRICKÉ HODNOTY UMĚLÉ NITROOČNÍ ČOČKY U PACIENTŮ INDIKOVANÝCH K OPERACI KATARAKTY
- ZMENA ŠPECIFICKÝCH PARAMETROV ROHOVKY A ZRAKOVEJ OSTROSTI PO CROSSLINKING LIEČBE ROHOVKY PRE PROGREDUJÚCI KERATOKONUS
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




