-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaZpráva z kongresu EULAR 2011
Autoři: Heřman Mann; Radim Bečvář; Lucie Andrés-Cerezo; Markéta Fojtíková; Šárka Forejtová; Katarína Hviščová; Kateřina Jarošová; Jana Korandová; Olga Kryštůfková; Karel Pavelka; Olga Růžičková; Simona Skácelová; Radka Svobodová; Liliana Šedová; Ladislav Šenolt; Olga Šléglová; Jiří Štolfa; Dana Tegzová; Jiří Vencovský; Eliška Vyskočilová; Jakub Závada
Působiště autorů: Revmatologický ústav Praha
Vyšlo v časopise: Čes. Revmatol., 19, 2011, No. 3, p. 147-159.
Kategorie: Zpráva
Kongres EULAR se letos konal ve dnech 25.–28. května 2011 v Londýně. S celkovým počtem 16 100 registrovaných účastníků se jednalo o největší revmatologický kongres v historii. Přípravná komise obdržela téměř 3500 abstrakt a přednášelo více než 400 přednášejících. Stejně jako v minulosti, paralelně s vědeckými programy, probíhaly v kongresovém centru i sekce zdravotníků nelékařů, sociálních lig a sekce společné. Uskutečnilo se i množství zasedání jednotlivých odborných společností a výborů. První den se uskutečnila Valná hromada EULAR na které byl mj. schválen rozpočet na rok 2011/12 a proběhly volby nových členů do Výkonného Výboru EULAR. Nově zvoleni byli: Prof. Maurizio Cutolo (Itálie) – prezident, Prof. Nemanja Damjanov (Srbsko) – generální sekretář a Prof. Gerd Burmester (Německo) – pokladník. Novými oficiálními členy se stali nelékaři z České republiky (Česká asociace zdravotníků v revmatologii –CAZR), z Itálie a z Bulharska. Na Valné hromadě byli účastníci seznámeni s novou iniciativou EULAR související se zařazením revmatických chorob do 8. Rámcového programu pro vědu a výzkum EU a zároveň byli vyzváni, aby se osobně a aktivně angažovali v šíření osvěty o problematice muskuloskeletálních chorob i na úrovni národních vlád a Evropského parlamentu.
Na následujících stránkách Vám přinášíme výběr z odborného programu kongresu. Jedná se o výběr subjektivní a neúplný, přesto doufáme, že Vás alespoň některá témata zaujmou. U jednotlivých příspěvků je uveden kód, pod kterým lze abstrakt nalézt v internetové databázi:
http://www.abstracts2view.com/eular/.
Revmatoidní artritida
Opakovaně bylo prokázáno, že kouření je rizikovým faktorem vzniku revmatoidní artritidy (RA) a může být spojeno i s horší odpovědí na léčbu. Britští autoři využili údaje shromážděné v rámci registrů EPIC-Norfolk (the European Prospective Investigation of Cancer in Norfolk) a NOAR (the Norfolk Artgritis register) k vyhodnocení rizika vzniku revmatoidní artritidy spojeného s kouřením a s pitím alkoholických nápojů (OP0025). Do registru EPIC-Norfolk bylo zařazeno celkem 25 639 osob, u 138 z nich došlo následně k rozvoji RA (dle kritérií ACR z roku 1987). V souladu s předpoklady, bylo kouření spojené s více než dvojnásobným rizikem vzniku séropozitivní revmatoidní artritidy. Pití alkoholických nápojů bylo ale spojeno se snížením rizika vzniku RA a tento vztah platil jak pro séropozitivní, tak pro séronegativní formu nemoci. Autoři spekulují, že na sníženém riziku se mohou podílet protizánětlivé účinky alkoholu. Nelze však vyloučit ani vliv dalších, při analýze výsledků nezohledněných, faktorů životního stylu spojených s konzumací alkoholických nápojů. Rozvoj autoimunitně podmíněných chorob je dynamický proces a přítomnost autoprotilátek v séru může předcházet projevy prvních příznaků nemoci i o několik let. van de Stadt et al. získali přístup ke vzorkům séra od 79 nemocných s RA, kteří před onemocněním darovali krev (THU 0253). 47 nemocných mělo v séru anti-CCP2 protilátky před objevením příznaků RA a u 23 z nich došlo k sérokonverzi v průběhu dárcovství krve. Autoři vyšetřovali dostupné vzorky z období před rozvojem RA na přítomnost protilátek proti pěti různým citrulinovaným peptidům (CCP1, cEno, cFib1, cFib3, cVim) a revmatoidního faktoru ve třídě IgM. Rozvoj imunitní odpovědi obvykle začínal 5–6 let před diagnózou RA přítomností jedné autoprotilátky, k níž postupně přibývaly další. Revmatoidní faktor ve třídě IgMse objevoval později než ACPA (protilátky proti citrulinovaným proteinům). Titry protilátek stoupaly pomalu, ale v období 1–2 let před diagnózou RA došlo k výraznému vzestupu. Toto pozorování může nasvědčovat působení dalšího vyvolávajícího faktoru, který vyprovokuje vznik onemocnění. Italští autoři se zabývali diagnostickým významem ACPA a RF při diagnóze RA (THU0304). V kohortě 302 nemocných s časnou polyartritidou měla pro diagnózu RA nejvyšší senzitivitu kombinace ACPA ve třídě IgG a IgA, specificita této kombinace byla srovnatelná s ACPA ve třídě IgG. Řada nemocných přichází poprvé k revmatologovi s artralgiemi bez klinicky zjevné artritidy. Anna Ciechomska provedla retrospektivní vyhodnocení výsledků ultrasonografického vyšetření ve skupině 73 těchto nemocných bez erozivních změn na RTG, z nichž 10 bylo séropozitivních a 14 mělo zvýšené reaktanty akutní fáze (FRI 0063). Na základěultrazvukového vyšetření byla u 17 nemocných diagnostikována artritida, u 23 jiná diagnóza a u 28 nebyla zachycena žádná patologie. Tyto výsledky potvrzují vyšší senzitivitu ultrazvukového vyšetření v časných fázích choroby a, což je důležité z praktického hlediska, ovlivnily další léčbu nemocných.
Novinky ve farmakoterapii RA
Biologická léčba revmatických onemocnění představuje jeden z největších pokroků medicíny v posledních 10 letech. V klinickém testování je několik desítek nových molekul v různých fázích klinického zkoušení, řada sdělení se týkala stávajících osmi registrovaných biologických léků a objevují se již první vědecké práce s klinickým zkoušením tzv. biosimilars – tzn. generik biologických léků. Je tedy opravdu těžké vybrat sdělení, která je možno považovat za nejdůležitější. Inhibitor aktivace T-lymfocytů abatacept již v minulosti potvrdil dobrou účinnost a bezpečnost při léčbě revmatoidní artritidy. Přípravek byl zatím dostupný v intravenózní formě. Nově byly prezentovány srovnávací studie, které prokázaly stejnou účinnost i při měsíčním subkutánním podávání abataceptu (FRI0351, FRI0366, FRI347). Dále byla prezentována otevřená studie z registru ORA, která prokázala, že abatacept je účinnější u pacientů RF/antiCCP pozitivních než u negativních a v tomto je tedy podobný jako rituximab (OP0024).Velkou pozornost vzbudila i prezentace studie SCORE s rituximabem u RA, která byla prováděna i na našem pracovišti (OP0246). Šlo o pacienty s aktivní RA s nedostatečnou odpovědí na MTX. Tato studie prokázala jednak klinickou účinnost rituximabu v dávkách 2x 500 mg i.v. v kombinaci s MTX nebo 2x 1000 mg i.v. v kombinaci s MTX a to na ovlivnění příznaků i laboratorních ukazatelů aktivity RA. Tato studie je však velmi důležitá z hlediska metodologického. Jako jedno ze dvou hlavních kritérií zde byla použita metodika MRI score doporučená skupinou OMERACT (RAMRIS). Pomocí této metodiky se jednak dala prokázat účinnost preparátu již po 12 týdnech, když byl menší rozsah synovitidy i osteitidy po rituximabu než po placebu. V této studii bylo také prokázáno, že změny v MRI score v týdnu 12 predikují vývoj erozivních změn na RTG po 52 týdnech léčby. Tato studie potvrzuje fakt, že MRI koreluje a předpovídá strukturální změny na klasickém rentgenu. Druhým významným výstupem této studie je fakt účinnosti rituximabu jako první linie biologického léku. Přestože byl zatím rituximab uváděn jako lék druhé linie po selhání anti TNF terapie. Zkušenosti v registrech ukazovaly, že až 20 % pacientů má rituximab jako lék první linie a toto je potvrzení účinnosti v randomizované kontrolované studii. Tak jako u TNFα blokujících léků i u rituximabujsou hledány nové biomarkery predikce účinku. V rámci multicentrické klinické studie SMART byly identifikovány francouzskými autory 2 polymorfismy (SNP) z 10 kandidátních genů hrajících roli v drahách B lymfocytů, které byly asociované s dobrou EULAR odpovědí na první podání dvou dávek 1g rituximabu v intervalu 14 dní 115 nemocným, kteří neodpověděli na jeden TNF alfa blokující lék (OP0009). První z nich kóduje vysoce afinitní receptor IgG1 (FcγIIIR) přítomný na NK buňkách a makrofázích, které se účastní mechanismu účinku RTX (G alela SNP FCGRIIIA; rs396991) a druhý je gen pro faktor aktivující B lymfocyty (C alela SNP BAFF; rs9514828). Ten byl již dříve asociován s nižšími hladinami BAFF v séru. Také exprese Fcγ receptoru (FγcRIIIa/CD16) na NK buňkách v periferní krvi před léčbou byla asociována s účinností rituximabu v pilotní studii (OP0014). NK buňky, které mají vyšší expresi CD16 jsou považované za vysoce cytotoxické a mohou preferenčně zprostředkovat účinek rituximabu. Mezi pacienty s nižším zastoupením těchto NK buněk bylo více non-responderů. Vstupní profil B lymfocytů, má vztah k účinnosti rituximabu. B liniové znaky exprimované naivními, paměťovými B buňkami a plazmablasty detekované pomocí RT-PCR mRNA plné krve byly studovány v rámci multicentrických studií REFLEX (identifikace biomarkerů), DANCER a SERENE (validace) (OP0010). Nejprve byla ověřena korelace mezi detekcí B lymfocytů pomocí RT-PCR (mRNA pro CD20) a cytometrickým průkazem (exprese CD19). Dále bylo prokázáno, že nemocní s vyšší bazální expresí transkriptů IgJ specifických pro plazmablasty dosáhli méně často odpovědi ACR50 na léčbu. Studie rakouského registru (Austrian B Cell surveillance register; n=31) ukázala prediktivní hodnotu určitých subpopulací B lymfocytů. Pacienti kteří neodpověděli podle kritérií EULAR na léčbu RTX měli před léčbou v cirkulaci vyšší procento CD95+CD19+IgD-CD27+ (post switch) B buněk ve srovnání se zdravými kontrolami a nemocní, kteří na RTX odpověděli měli významně nižší vstupní počet přechodných (T1) stadií B lymfocytů (OP0011). Novým prediktorem nedostatečné EULAR odpovědi na RTX bylo vyšší procento B lymfocytů s intarcelulární expresí ZAP-70 kinázy (Zeta-chain-associated protein kinase 70) detekované průtokovou cytometrií (OP0013). Predikce časného relapsu po podání rituximabu je důležitá pro volbu správné strategie opakované léčby. Po dobré iniciální odpovědi dochází k relapsu mezi 26. a 40. týdnem od léčby u 40 % nemocných. Stále není jasné, zda k lepšímu celkovému vývoji vedou opakovaná podání rituximabu v pravidelném intervalu či dávkování podle potřeby. Možným ukazatelem vhodnosti opakovaného podání rituximabu by mohla být detekce repopulace B lymfocytů vysoce senzitivní průtokovou cytometrií. Vyhodnocením 3 klinických studií (OP0012) bylo zjištěno, že trvalá deplece B lymfocytů v 26. týdnu po léčbě rituximabem byla spojena se stabilní EULAR odpovědí, zatímco přítomnost B lymfocytů a také vyšší počty plasmablastů v periferní krvi byly asociovány se zhoršením aktivity RA ve 40. týdnu. Byly také prezentovány výsledky studie s tocilizumabem pod názvem ACT-RAY (OP0020). Design této studie byl velmi zajímavý, protože v první otevřené části měli všichni pacienti kombinaci MTX a tocilizumab. Pacienti, kteří odpovídali na léčbu, pak byli randomizováni do skupiny, která pokračovala v této kombinované léčbě a do skupiny, která byla léčena monoterapií tocilizumabem. Výsledky léčby v této randomizované, kontrolované části studie nebyly signifikantně odlišné. Monoterapie tocilizumabem je tedy u těchto pacientů stejně účinná jako kombinace s MTX. Zajímavé výsledky přinesla klinická studie s inhibitorem IL-17A secukinumabem (FRI0380). U pacientů s aktivní formou revmatoidní artritidy s CRP vyšším než 20 nebo 30 mg/l dosahovalo 81 %, respektive 86 % pacientů na secukinumabu zlepšení klinického stavu podle ACR20 v porovnání s 30%, respektive 43% pacientů na placebu v týdnu 16 (FRI0380). Klinická studie fáze III s ofatumumabem (OP0019), plně humánní monoklonální protilátkou proti CD20, prokázala dobrou účinnost a bezpečnostní profil přípravku u nemocných s revmatoidní artritidou a nedostatečným účinkem metotrexátu v porovnání s pacienty na samotném metotrexátu v týdnu 24 (ACR20 : 50% vs 27%).
Na EULARu bylo prezentováno několik sdělení o účinku malých molekul u nemocných s revmatoidní artritidou. Nejvíce pozornosti bylo věnováno tofacitinibu, inhibitoru Janus kinázy. Výsledky fáze III klinického zkoušení potvrdily účinnost tofacitinibu jak v monoterapii (SAT0243), tak v kombinaci s DMARDs (LB0005). Ve studii ORAL Solo (SAT0243) vedla monoterapie tofacitinibem po 3 měsících u více pacientů léčených dávkou 5mg a 10mg přípravku k dosažení odpovědi podle ACR20 v porovnání s pacienty na placebu (59,8% a 65,7% vs. 26,7%). V kombinaci s běžnými DMARDs vykazoval tofacitinib v dávce 5 mg a 10 mg dvakrát denně u nemocných s revmatoidní artritidou lepší účinnost po půl roce léčby v porovnání se samotnými DMARDs (ACR20 : 52,7% a 58,3% vs. 31,2%) (LB0005). Registraci tofacitinibu lze očekávat v roce 2012 nebo 2013. Další malou molekulou zkoušenou u revmatoidní artritidy je inhibitor slezinné tyrozinkinázy (Syk), fostamatinib. Prezentované výsledky tohoto léku poukázaly na významné zlepšení funkčních schopností, kvality života, spánku a zmírnění bolesti u nemocných s revmatoidní artritidou léčených fostamatinibem v porovnání s placebem po 6 měsících (OP0057).
Komplikace léčby RA
Již samotná diagnóza revmatoidní artritidy s sebou přináší zvýšené riziko infekcí a podávání imunosupresivní terapie pravděpodobnost vzniku infekčních komplikací pak ještě zvyšuje. V posledních letech přibývají podrobnější informace o riziku infekcí při podávání biologické terapie anti-TNFα, při níž jsou o něco častější běžné infekce (uroinfekce, infekce horních dýchacích cest) a zvýšené je riziko tuberkulózy. Méně časté, ale zato závažněji probíhající, jsou případy mykotických infekcí (histoplazmózy, kokcidiomykózy a blastomykózy). Z virových onemocnění je častější reaktivace herpetických infekcí, nejčastěji herpes zoster a hepatitidy B. K té může docházet i při léčbě klasickými chorobu modifikujícími léky (SAT0154). Dále je třeba zmínit častější výskyt divertikulitidy a jejích komplikací při léčbě tocilizumabem. Práce J. Curtise z USA hodnotila riziko infekcí po změně biologického preparátu na základě dat z databáze „U.S. healthcare organization“ z let 2005–2009 a incidence infekčních komplikací u jednotlivých hodnocených léků (abatacept, adalimumab, etanercept, infliximab, rituximab) nevykazovala signifikantní rozdíly (FRI0326). Podle několika posterových sdělení na kongresu EULAR, ale také podle literatury z posledních let se objevují nové informace o infekčních komplikacích také u chronického podávání inhibitorů protonové pumpy (PPI), s vyšší incidencí infekcí při současné aplikaci s nesteroidními antirevmatiky nebo s koxiby(FRI0336). Dále také při kombinovaném podávání s MTX je riziko infekcí vyšší vzhledem k tomu, že je snížená eliminace MTX a tedy vyšší jeho toxicita (FRI0328). Navíc je popisované také vyšší riziko snížené kostní denzity a osteoporózy a je tedy na místě podávat PPI jen v opravdu indikovaných případech. Z problematiky výskytu hepatopathií u revmatologických pacientů stojí za pozornost abstrakt, v kterém byl sledován výskyt elevace ALT > 2x normální hodnoty (FRI0337). Jaterní testy byly hodnoceny u 508 pacientů s revmatoidní artritidou (RA) léčených methotrexátem v rámci studie BeSt. Bylo zjištěno, že výskyt elevace ALT > 2x normální hodnoty je 6,3/100 paciento-roků, tudíž že elevace je méně častá, než bylo dosud referováno. Jen u 3 % pacientů přetrvávala elevace ALT více než 6 měsíců od jejího prvního výskytu. Častější výskyt b zvýšených hodnot ALT byl u pacientů s elevací ALT> 1x již před zahájením léčby a pozitivita ACPA. Rovněž průměrná dávka MTX byla vyšší u pacientů s elevací ALT.
RA z pohledu pacienta
V průběhu posledních let se čím dále tím častěji diskutuje o tom, zda lékaři a nemocní sdílí stejný pohled na chorobu a mají-li stejná či odlišná očekávání od léčby. V řadě publikací se objevuje názor, že určité komponenty zdraví důležité z pohledu pacienta jsou lékaři podceňována, což vedlo k narůstajícímu zájmu o pochopení a hodnocení kvality života z pacientské perspektivy. Ukázalo se, že hodnocení zdravotního stavu pacientem je neméně důležité z hlediska dlouhodobé prognózy než objektivnější ukazatelé choroby jako jsou např. počet oteklých kloubů, laboratorní a rentgenové nálezy a proto byla věnována problematice PROs v průběhu kongresu značná pozornost. Během break-out session pod jménem „PROs and CONs of PROs“ se diskutovala role dotazníků vyplněných výhradně pacientem v hodnocení aktivity a prognózy choroby. Poukázalo se na to, že v současnosti, kdy remise je cílem léčby představují PROs ideálního pomocníka při evaluaci přínosu a rizika terapie z hlediska pacienta a určují, jak intenzivní léčbu je pacient ochotný tolerovat. PROs také napomáhají angažováním pacienta do terapeutického procesu, tak, jak je uvedeno v doporučeních „Treat to Target„ a patří k nejlepším prediktorům funkční a pracovní disability, nákladů, potřeby revmatochirurgických výkonů a mortality. Na druhé straně byly zdůrazněy i nevýhody, především časovou náročnost a subjektivní charakter výpovědi a upozorněno na to, že jsou používány spíše v rámci klinických sledování než v běžné praxi (SP0157.). Bylo také prezentováno nové skóre hodnotící vliv revmatoidní artritidy na zdraví tzv. RAID (rheumatoid arthritis impact of the disease score), které vzniklo z iniciativy EULARu (SAT0380). Tento index zahrnuje sedm komponent vybrané pacienty jako nejdůležitější. Jedná se o bolest, funkční deficit, únavu, spánek, fyzický stav, psychický stav a zvládání. Jednotlivé komponenty se hodnotí na numerické škále od 0 do 10, kde 0 je nejlepší a 10 nejhorší alternativa. Každé komponentě byla přiřazena určitá váha (opět dle hodnocení pacienta), která je zahrnuta ve vzorci pro výpočet RAID. Jeho validizace proběhla na konci roku 2010 (tab. 1). Byla prokázána silná korelační schopnost s globálním hodnocením aktivity choroby pacientem (R=0,76), DAS28 (R=0,69) a SF-36 (R=0,59). Index spolehlivosti byl 0,9 a citlivost ke změnám byla dobrá, i když tato hodnota musí být ještě prověřena.Byla zahájena práce na obdobném indexu pro pacientské hodnocení psoriatické artritidy (PSAID).
Axiální spondylartritida
V sekci o novinkách v klinických aspektech byly prezentovány výsledky mezinárodní studie RADAR, která srovnávala 2 různé strategie používané praktickými lékaři při doporučování pacientů s chronickou bolestí zad k vyšetření u revmatologa (OP0042). První strategie využívala přítomnost 1 ze 3 kritérií (zánětlivá páteřní bolest -IBP, pozitivita HLA B27 nebo sakroileitida), druhá strategie pak vyžadovala přítomnost 2 ze 6 kritérií (IBP, pozitivita HLA-B27, sakroileitida, pozitivní rodinná anamnéza pro spondylartritidy, dobrá odpověď na nesteroidní antirevmatika a přítomnost extraartikulárních manifestací). Bylo zjištěno, že při použítí obou strategií byla následně revmatology potvrzena diagnóza u > 35% pacientů. Nejčastějším používaným kritériem byla zánětlivá bolest zad, která měla vysokou konkordanci s revmatology (>80%) a vysokou senzitivitu (>85%), ale nízkou specificitu (>50%). Kombinace přítomnosti IBP s pozitivitou HLA B27 a přítomnou sakroileitidou pak vykazovala nejvyšší specificitu, senzitivitu i prediktivní hodnotu. Při použití druhé strategie nebyla prokázána vyšší senzitivita záchytu axiální SpA v porovnání s první strategií. V sekci o etiologii spondylartritid byly prezentovány výsledky práce vycházející ze sledování 708 jedinců s IBP pocházející z multicentrické kohorty DESIR (OP0090). U těchto jedinců bylo zjištěno, že kouření je asociováno s časnějším výskytem IBP, vyšší aktivitou onemocnění, horším funkčním stavem, zvýšenou zánětlivou aktivitou i rychlejším strukturálním postižením na MRI i rentgenu i horší hodnotou HRQol (health-related quality oflife).Ve dvojitě slepé randomizované studii u 30 pacientů s těžkou ankylozující spondylitidou byla prokázána dobrá účinnost i bezpečnost podávané monoklonální protilátky proti IL-17A (Secukinumab) (OP0174). Naopak ve studii u 18 pacientů s ankylozující spondylitidou, kteří byli léčeni tocilizumabem po dobu 2–17 měsíců, nebyl navzdory příznivé laboratorní odpovědi zaznamenán větší klinický efekt v oblasti axiálního postižení i periferních artritid (OP0178).Ve studii celkem u 181 pacientů s axiální SpA (z toho 100 pacientů s trváním choroby 10 let a splňující modifikovaná newyorská kritéria a 81 pacientů s trváním choroby 5 let, kteří neměli žádné radiografické změny) byl prokázán vliv dvouletého podávání vysokých dávek nesteroidních antirevmatik na rentgenovou progresi, ovšem pouze u pacientů, kteří již pro vstupu do studie měli patrné rentgenové změny (OP0177). Němečtí autoři prezentovali v této sekci výsledky klinického hodnocení, které byla provedena u 20 pacientů s ankylozující spondylitidu (OP0181). Pacienti (10 po slehání anti-TNFα a 10 bez předchozí anti-TNFα léčby) byli léčeni rituximabem ve druhém cyklu poté, co u nich byla zjištěna dobrá odpověď na podání prvního cyklu rituximabu (dobrá odpověď definována jako splnění ASDAS20 ve 2 po sobě následujících vizitách). V studii byl prokázán dobrý efekt druhého cyklu podávaného rituxumabu, signifikantně větší efekt byl ale u TNFα naivních pacientů.
Psoriatická artritida
V sekci “Psoriatická artritida – co je nového odpověděl na tuto otázku ve své přednášce Oliver Fitzgeraldz z pohledu klinika (SP0048). Klinické hodnocení i léčbu psoriatické artritidy (PsA) je nutno nazírat z hlediska převažujících klinických manifestací, tedy jako léčbu periferní artritidy, entezitidy, daktylitidy, axiálního postižení. Revmatolog by měl zohlednit i tíži a rozsah psoriázy. Diagnóza PsA by měla být stanovena za pomoci kritérií CASPAR. Diagnóza psoriázy by měla být potvrzena dermatologem. Při výběru vhodného farmaka by klinik měl vzít v úvahu eventuální přítomnost faktorů, které signalizují špatnou prognózu, mezi které patří počet aktivních kloubů, zvýšená sedimentace erytrocytů, selhání předchozí medikace, přítomnost kloubního poškození (klinicky, nebo dle rtg), snížená funkce (hodnocená dle HAQ), nebo snížená kvalita života (dle SF-36, nebo PsAQoL). Pro posouzení léčebné odpovědi se dosud používají kritéria odvozená od revmatoidní artritidy, tj. ACR 20/50/70, nebo změny DAS28, když použitelnost tohoto ukazatele v klinické praxi je v poslední době zpochybňována. Jako selhání léčby lze hodnotit i rentgenovou progresi. Farmakologická léčba PsA zahrnuje NSA, intraartikulární injekce glukokortikoidu (GK), chorobu modifikující farmaka (DMARDs) a inhibitory TNFα. Systémové podávání GK se nedoporučuje, vzhledem ke vzplanutí psoriázy po jejím ukončení. Soli zlata a antimalarika se nedoporučují. Schopnost chorobu modifikujících farmak zabránit poškození kloubu, resp. ochránit funkci kloubu nebyla u PsA prokázána. Rovněž pro účinnost kombinační léčby 2DMARDs chybí doklady, přesto ale lze při neúspěchu monoterapie takovou kombinaci použít.
Methotrexát může zlepšit symptomy artritidy i psoriázy, nikoliv ale entezitidy a daktylitidy, nicméně tento efekt nebyl soustavně sledován v prospektivních studiích. Biologická farmaka v současné době schválená pro léčbu PsA zahrnují infliximab, adalimumab, etanercept a golimumab. Nedávno ukončená studie u pacientů s PsA naivních pro MTX porovnala účinnost infliximabu v monoterapii s účinností infliximabu v kombinaci s MTX a prokázala větší účinnost v kombinační skupině. Byly ukončeny studie f.IIs modulátory T-lymfocytů alefaceptem, abataceptem a inhibitorem IL-122/IL-23 ustekinumabem. Prokázaly účinnost těchto preparátů, která ale nepřevyšuje účinnost inhibitorů TNF. Inhibitor IL-1 anakinra se ukázal neúčinným v porovnání s placebem. O selhání léčby lze hovořit tehdy, nevedla - li léčba chorobu modifikujícím farmakem, ať již v monoterapii, nebo v kombinaci k úspěchu po dobu 3 měsíců nebo déle, z toho po dobu 2 měsíců a více v plné doporučované a tolerované dávce. Intolerance je definována jako přerušení léčby po méně než 2 měsících pro intoleranci či toxicitu. Axiální postižení lze diagnostikovat pokud pacient splňuje 3 ze 2 kritérií: zánětlivá bolest zad, omezení hybnosti páteře krční, hrudní, nebo bederní ve 2 rovinách, nebo abnormality v zobrazovacích metodách: rtg (jednostranná sakroiliitida gr. 2>, nebo syndesmofyty), MRI SI (edém kostní dřeně, eroze, nebo zúžení kloubní štěrbiny). Aktivita se hodnotí dle BASDAI (podobně jako u ankylozující spondylitidy -AS), aktivita je definována hodnotou BASDAI ≥4,0. Odpověď na léčbu se hodnotí po 6 týdnech, předpokládá pokles BASDAI na <3,0 nebo pokles o 2,0. Léčba čistě axiální formy spočívá v podávání NSA, fyzikální léčbě a edukaci. Při bolesti vycházející z SI kloubů lze použít instilaci glukokortikoidu do sakroiliakálního kloubu. Účinnost metotrexátu, leflunomidu či sulfasalazinu není považována extrapolací z AS za účinnou, tedy indikovanou. Diagnostika entezitid je dosud nejednoznačná. Lze použít 3 přístupy: klinický (palpační bolestivost/otok v místě úponu šlachy či kloubního pouzdra, ultrazvuk s power dopplerem, nebo MRI. Léčba se řídí dle tíže postižení (která ale nebyla přesně definována - pozn. autora). Lehké postižení: NSA, fyzikální léčba, glukokortikoidy lokálně. Středně těžká forma: DMARDs, těžká forma: anti-TNFα. Daktylitidy jsou definovány jako difuzní otok prstu na podkladě synovialitidy, tenosynovitidy, entezitidy a otoku měkkých tkání. Nutno odlišit akutní daktylitidu, která je nepříznivý prognostický marker, od chronické daktylitidy, která je méně klinicky významná. Rozdíl v MRI obraze mezi akutní a chronickou daktylitidou je pouze kvantitativní. Rekurentní daktylitidy stejného prstu mohou být jedinou manifestací PsA. Léčba lehkých forem spočívá v podávání NSAa lokální instilaci glukokortikoidů rezistentní formy jsou indikací pro DMARDs (vždy pokud je současně aktivita v jiných lokalitách). V případě neúčinnosti lze zkusit inhibitory TNFα. Psoriáza kůže se hodnotí podle rozsahu postižení. Mírná forma znamená postižení <5% povrchu těla absenci systémových příznaků a minimální ovlivnění kvality života. Odpovídá zpravidla na lokální, topickou léčbu. Středně těžké a těžké formy (postižení >5% povrchu těla + systémové příznaky výraznější ovlivnění kvality života) jsou indikací pro fototerapii či systémovou tradiční léčbu (acitretin, MTX, cyklosporin A) či biologickou léčbu (účinnost prokázána pro infliximab, adalimumab, golimumab a relativně méně pro etanercept). V současné době nelze dát jednoznačná doporučení k léčbě nehtové psoriázy, vzhledem k absenci kvalitních studií V úvahu přichází fototerapie kombinovaná s perorálním podáváním psoralenu (PUVA), retinoidy (acitretin), cyklosporin A. Inhibitory TNFα vedou obvykle k rychlému ústupu klinických projevů.
Juvenilní idiopatická artritida
Mezi prognosticky nepříznivé faktory u sJIA patří přetrvávající systémové projevy (horečka, trombocytóza, lymfadenopatie), vysoký počet aktivních kloubů a začátek nemoci v časném věku. R Russo et al. provedli retrospektivní analýzu klinických dat na začátku a v průběhu sJIA (OP0066). Jako velmi časný začátek nemoci byl označen vznik sJIA před 18. měsícem života. Hodnoceno bylo 192 dětí (115 děvčat), z toho u 23 začalo onemocnění ve věku 2-17 měsíců. U nemocných s velmi časným začátkem sJIA byl vyšší výskyt sérozitidy (30 vs. 11%, p=0,0001), hepatomegalie (48 vs. 24,5%, p=0,01), splenomegalie (48 vs. 26%, p=0,03) vyšší počet aktivních kloubů (18 vs. 9, p=0.01) a vyšší počet trombocytů (707 vs. 530 x109/l, p=0,04) na začátku sJIA. V průběhu choroby byl častější syndrom aktivovaných makrofágů (39 vs. 10%, p=0,0001), větší potřeba biologické léčby (57 vs. 27%, p=0,01), častý vývoj destruktivní artritidy kyčelních kloubů (39 vs. 21%, p=0,04), více radiografických změn (52 vs. 27%, p=0,01) a častější růstová retardace (30 vs. 14%, p=0,05). Tato data ukazují, že u dětí s velmi časným začátkem nemoci by měla být co nejdříve zahájena agresivní léčba. F. De Benedetti et al. prezentovali výsledky klinického hodnocení TENDER - tocilizumab v léčbě systémové formy juvenilní idiopatické artritidy (sJIA)(OP0006). Pacienti (n=112) ve věku 2–17 let, s nedostatečným efektem glukokortikoidů a nesteroidních antirevmatik, byli léčeni buď tocilizumabem (8 mg/kg při hmotnosti 30 kg a méně, nebo 12 mg/kg při hmotnosti nad 30 kg) nebo placebem každé 2 týdny po dobu 12 týdnů. Ve druhé části klinické studie byl všem nemocným podáván tocilizumab (8 nebo 12 mg/kg). Pacienti, u kterých došlo v první části klinického hodnocení k fléru nemoci, přešli do druhé fáze studie a byli léčeni plnou dávkou tocilizumabu. Detrakce glukokortikoidů byla prováděna v týdnu 6 a 8 a dále v extenzi studie a to u dětí, které splňovaly 70% kritéria zlepšení dle ACR, měly hodnotu sedimentace erytrocytů pod 20 mm/h a neměly horečku. Účinnost tocilizumabu byla hodnocena u 88 pacientů, kteří již ukončili 52. týden léčby. Počet kloubů s aktivní artritidou poklesl z 19,8±15,7 v týdnu 0 na 3,0±7,0 v týdnu 52, počet kloubů s omezenou hybností z 19,8±15,6 na 7,5±11,7. Celkem 45% dětí nemělo v týdnu 52 žádný aktivní kloub. Celkem 55% pacientů mělo horečku v týdnu 0, v týdnu 52 pouze 9%. CHAQ-DI skóre pokleslo z 1,7±0,9 na 0,7±0,8, celkové hodnocení lékařem a pacientem nebo rodičem se na 100 mm vizualové analogové škále zlepšilo z 64,9±22,3 a 58,7±24,4 v týdnu 0 na 9,7±12,8 a 12,6±18,5 v týdnu 52. Dávka glukokortikoidů byla redukována z 0,30±0,20 mg/kg/den v týdnu 0 na 0,06±0,08 v týdnu 52, přičemž 48% dětí léčbu glukokortikoidy zcela ukončilo. Bezpečnostní data byla analyzována u všech 112 nemocných. Celkem bylo hlášeno 33 závažných nežádoucích účinků u 25 pacientů, z toho bylo 15 závažných infekcí. Léčbu předčasně ukončilo 12 dětí, z toho 4 pro nežádoucí účinky a 4 pro nedostatečný efekt. Roční data prokázala dobrou účinnost i bezpečnost tocilizumabu u dětí s sJIA.
Systémový lupus erythematodes
Etiopatogeneze systémového lupusu erythematodes (SLE) je multifaktoriální. Genetická predispozice je však pro vznik onemocnění nezbytná, což potvrzují i studie popisující výskyt SLE v postižených rodinách - u SLE je llls 30 (konstanta llls určuje poměr mezi prevalencí choroby mezi příbuznými postiženého jedince k prevalenci v běžné populaci, llls ≥ 5 znamená signifikantní spolupodíl genetických faktorů na rozvoj onemocnění). Genetické faktory ovlivňují i fenotyp SLE –Criswell et al (THU0110) u 1910 jedinců z 5 populací (afroamerické, hispánské, amerických indiánů, asijské a kavkazské) identifikoval geny spojené se SLE nefritidou: IRF5 (rs4728142), BLK (rs2736340), STAT4 (rs3024912), ITGAM (rs9937837) a HLA – konkrétně alely DRB1*0301 and DRB1*1501 (p < 0,05). Zjistil, že u kavkazské populace platí, na rozdíl od ostatních, 15% snížené riziko SLE nefritidy (OR 0,85, 95% CI 0,82-0,87, p=1,9-30). Další genetické analýzy u SLE se nesly v duchu detekce jednotlivých genů v rizikových lokalitách zjištěných v celogenomových asociačních studií (GWAS) a určení jejich funkce. Oblast na dlouhém raménku 5. chromozómu, 5q33.3, byla identifikována v četných GWAS. Tato oblast obsahuje gen pro nekódující ribonukleovou kyselinu (miRNA), miRNA 146a. Nekódující RNA molekuly mají úlohu v regulaci transkripce, a sice v posttranskripčním „vypnutí“ přepisovaného genu. Tato miRNA 146a negativně zasahuje do exprese interferonu (IFN)-α, jednoho z cytokinů z patogeneze SLE. N. Shen (OPO0233) detekoval 5 polymorfismů v oblasti promotoru miRNA146a, přičemž G alela rs57095329 je rizikovou pro vznik SLE (OR 1,29, p=4x10-4). Tento polymorfismus promotorové oblasti je v A/GcAGGA sekvenci – v blízkosti vazebného místa pro Ets-1 transkripční faktor. Ets-1 je produkt genu ETS1, uloženého rovněž rizikové SLE oblasti (11q23.3) a snížení exprese Ets-1 je spojeno s vnímavostí ke SLE. Při experimentu v Jurkat T buňkách AA genotyp vedl k několikanásobné expresi miRNA146a oproti genotypu AG a hlavně GG, u kterého je exprese miRNA 146a minimální. Ets-1 tudíž ovlivňuje expresi miRNA 146a a její nedostatek vede následně k zvýšené expresi IFN-α a vnímavosti ke SLE.
Symptomy SLE mohou kolísat od mírné vyrážky k život ohrožující nefritidě a poškození centrálního nervového systému. Tyto orgánové manifestace zkracují délku života až o 10 let. Od schválení hydroxychlorochinu, tedy asi 50 let, nebyla FDA registrována žádná nová léčba pro SLE. Proto je v poslední době vynakládáno velké úsilí o nalezení dalších možných příčin vzniku a aktivity tohoto onemocnění. Nedávné studie zjistily, že interferon I. typu (IFN) hraje klíčovou roli jak v patogenezi SLE, tak i v progresi tohoto onemocnění. Asociace zvýšených hladin IFN-α s aktivitou SLE byla nejprve popsána v malé studii, ve které 71 % pacientů s aktivní SLE mělo zvýšené sérové hladiny IFN-α, které pozitivně korelovaly s aktivitou onemocnění a titry anti-dsDNA protilátek a nepřímo s hladinou C3. Tyto nálezy byly dále potvrzeny v řadě dalších studií. Zdá se tedy, že snížení hladin IFN-α by mohlo vést ke snížení aktivity SLE a k zabránění jeho progresi. Sifalimumab je plně humánní IgG1κ monoklonální protilátka, která váže a neutralizuje několik podtypů IFN-α a zabraňuje signalizaci prostřednictvím IFN-α receptoru (IFNAR). Bezpečnost a snášenlivost sifalimumabu byla hodnocena v 1. fázi klinického hodnocení u 62 dospělých pacientů léčených standardní léčbou s mírně až středně aktivním SLE. Sifalimumab byl podáván intravenosně v dávkách v rozmezí od 0,3 do 30,0 mg/kg ve srovnání s placebem.Výsledky z této 1. fáze klinického hodnocení ukazující na dávce závislou inhibici značeného IFN I. typu v plné krvi pacientů se SLE potvrdily mechanismus účinku sifalimumabu. Sifalimumab snížuje hladiny IFN v krvi pacientů ve shodě s poklesem IFN v poškozené kůži a snížením exprese IFN I. typu indukovatelného proteinu a mRNA v kůži. Na letošním EULAR byly prezentovány výsledky dvojitě slepé, randomizované, placebem kontrolované studie 121 pacientů s mírně až středně aktivním SLE, kterým byl podáván intravenosně sifalimumab ve 4 různých dávkách (0,3; 1,0; 3,0; 10,0 mg/kg) každý 2. týden po dobu 26 týdnů (OP0169). Sifalimumab byl velmi dobře snášen, pouze 11 ze 121 pacientů mělo nežádoucí účinek vedoucí k přerušení léčby, bylo zaznamenáno 1 úmrtí, které by mohlo souviset s podávanou léčbou. Byly zjištěny nízké hladiny protilátek proti sifalimumabu (1 : 10). Dále byly zjištěny povzbudivé výsledky, pokud jde o změny v hodnocení SLEDAI v průběhu času při podání sifalimumabu proti placebu. Bezpečnostní profil, farmakokinetika a výsledky imunogenicity podporují tedy nutnost pokračování dalšího zkoušení sifalimumabu u mírného a středně těžkého SLE. Zdá se, že přípravky ovlivňující interferony I. typu, by mohly být v budoucnosti dobrou alternativou v léčbě SLE.
Sjögrenův syndrom
Neuzavřená je stále otázka účinnosti rituximabu u nemocných s primárním Sjögrenovým syndromem (pSS). Je možné, že v pozadí stojí výrazný vzestup cytokinu BAFF, který v rámci menší kontrolované studie u nemocných s pSS léčených RTX překvapivě dlouhodobě stoupal (normalizace 48 týdnů po podání) v negativní korelaci s počtem B lymfocytů v periferní krvi (OP0171). Naopak po terapii hydrochlorochinem v turecké pilotní studii (n=18), hladiny BAFF klesaly v séru i ve slině (OP0076). Terapie RTX u nemocných pSS úspěšně odstranila z cirkulace autoreaktivní B lymfocyty (schopné in vitro produkovat autoprotilátku anti-Ro60), avšak byla pozorována jejich časná rekonstituce během repopulace v 36. týdnu po léčbě (THU0438). Autoprotilátky k Ro a La se pojí s celkovými projevy a horším průběhem pSS. Švédsko-Norská studie s využitím preventivních registrů (OP0071) ukázala, že antinukleární autoprotilátky (ANA), revmatoidní faktor (RF) a anti-Ro/La se u velké části s nemocných pSS (v 63%, 46% a 37% případů) mohou objevit s předstihem několika let (ANA 6,3 let, RF 7,3 let a Ro/La 6,5 let) před manifestací pSS. Další epidemiologická studie u velké skupiny nemocných s pSS (n=515) potvrdila význam kombinace klinických a sérologických projevů v predikci rizika vzniku non-Hodgkinského lymfomu. Pomocí mnohorozměrné logistické regrese byly identifikovány, již známé nezávislé faktory predikce a to zvětšení příušních žláz, nízké hladiny C4 a doba trvání onemocnění. Vytvořené skóre, které by bylo možno využít v klinické praxi, dosáhlo specificity 86% a senzitivity 77% (OP0039).
Myozitida
Svalová slabost u idiopatických zánětlivých myopatií (IZM) je přisuzována poškození svalových vláken a jejich metabolismu zánětlivým infiltrátem a jeho přímým působením buď buněčným kontaktem, nebo produkovanými cytokiny a dalšími proteiny. Dosud nevyřešeným problémem u IZM je přítomnost svalové slabosti u pacientů, u kterých nelze prokázat zánětlivé buňky. Řada takových pacientů má zvýšenou expresi molekul HLA I na svalových vláknech, což se dává do souvislosti s možnou indukcí přetížení endoplazmatického retikula a neschopností svalové buňky vyvinout dostatečnou energii na kterou ji už nezbývá síla. Jiný možný mechanismus byl prezentován v posteru švédských autorů (FR0424). Již dříve prokázali, že high-mobility group box 1 protein (HMGB1) je schopen indukovat HLA I molekuly přímo na myocytech. HMGB1 je protein, který se nachází v jádrech buněk, ale má schopnost translokovat se do cytoplazmy a být případně i secernován a fungovat vlastně jako cytokin. HBGB1 byl nalezen v cytoplazmě i extracelulárně u nemocných s polymyositidou a dermatomyositidou (PM/DM). HMGB1 dokáže reverzibilně stimulovat produkci HLA I na povrchu myocytů a objevuje se v časných fázích zánětu. Sám o sobě působí indukci TLR4 a zřejmě přes vazbu na tento receptor vyvolává únavu ve svalu, který je opakovaně stimulován. Myší svaly, kterým chyběl TLR4 nevykazovaly známky únavy po stimulaci pomocí HMGB1, respektive pokud měly zachovanou produkci TLR4, tak měly ireverzibilně změněnou schopnost uvolňovat Ca+, které je nutné pro normální stah svalu. Pacienti s PM/DM mají vedle zvýšené exprese HMGB1 ve svalu též vyšší přítomnost TLR4. Zdá se, že HMGB1 je časný protein, který zprostředkuje svůj účinek u IIM přes TLR4 a je zodpovědný za určitou část svalové slabosti u těchto pacientů a za charakteristickou hyperexpresi HLA molekul I. třídy. Stává se tak nepochybně kandidátem na cílenou léčbu.
Novinky v léčbě vaskulitid
V posledních letech je studována terapie rituximabem u vaskulitid. Dlouhodobý účinek jednoho cyklu RTX (4x375 mg/m2) v multicentrické kontrolované studii (RAVE) u nemocných s ANCA asociovanou vaskulitidou byl srovnatelný se standardní indukční terapií cyklofosfamidem s a dlouhodobou udržovací terapií azathioprinem během 18 měsíců (OP0054), při bazální terapii kortikoidy v obou větvích. V retrospektivní monocentrické studii u 59 nemocných granulomatózou s polyangiitidou (Wegenerovou) bylo prokázáno, že podání jednoho, či více cyklů RTX (celkem 75 cyklů 4x375 mg/m2) vedlo ke kompletní remisi, či zlepšení u 61,3% pacientů avšak s vysokým počtem relapsů (40%), hlavně u nemocných s granulomatózní manifestací (OP0055).
Digitální ulcerace u systémové sklerodermie
Výskytem digitálních ulcerací (DU) u nemocných systémovou sklerodermií se zabývalo observační klinické hodnocení kolektivu autorů pod vedením Hollaendera (SAT0434). Vycházeli z dat registru EUSTAR/EULAR. Cílem hodnocení bylo popsat demografické charakteristiky, klinické nálezy, léčebné přístupy a celkovou zátěž DU pro zdravotní systém. Centra EUSTAR zadávala údaje o výskytu DU retrospektivně za období 5 let a pozvala nemocné k jedné prospektivní návštěvě. Z celkem 868 potenciálních nemocných SSc mělo vředy 207 pacientů (23%). Průměrná hodnota modifikovaného Rodnanova skóre byla 12,6, při čemž 44% nemocných mělo difuzní formu a 55% kožně limitovanou formu. 99% nemocných mělo pozitivní antinukleární protilátky a 84,1% mělo patologický nález na kapilaroskopii nehtových valů. Medián od začátku Raynaudova fenoménu (RF) do první DU byl 6 let (1–63 let) a medián od objevení jiného příznaku než RF byl 4 roky (2–49 let). 87,2% vzniklých DU bylo popsáno jako ischemické a 8,7% DU vyvolaných kalcinózou. Během sledování se u 14% nemocných vyvinula gangréna a u 13% došlo k autoamputaci. 49% nemocných bylo léčeno prostanoidy, 25% antagonisty receptorů pro endotelin a 3,9% inhibitory fosfodiesterázy-5. Autoři došli k závěru, že v rutinní praxi nejsou všechny DU léčeny farmakologicky, i když perzistovaly po celé sledované období. V oblasti nových léčebných přístupů zaujal příspěvek japonské skupiny pod vedením Ihaty (OP0304). Autoři zkoumali účinky autologní transplantace buněk z kostní dřeně na angiogenezi u DU na neposunlivé kůži u nemocných SSc. Jednalo se o případy, kdy DU nereagovaly na konvenční terapii. Buňky z kostní dřeně byly získány punkcí lopaty kosti kyčelní a poté byly injikovány do kosterních svalů ischemické končetiny. Celkem 8 nemocných SSc léčených touto transplantací bylo sledováno po dobu delší než 72 týdnů (84–130 týdnů). U všech nemocných došlo ke zhojení vředů na neposunlivé kůži. U 4 nemocných došlo k relapsu s mediánem vzniku vředu 60 týdnů (24–120 týdnů). Dva případy se zhojily pomocí konvenční terapie a dva pomocí druhé autologní transplantace. U žádného nemocného nebyly pozorovány závažné nežádoucí účinky. Autoři konstatovali, že angiogeneze navozená autologní transplantací je účinná a bezpečná léčebná metoda ke zhojení DU na neposunlivé kůži i v dlouhodobém klinickém hodnocení.
Videokapilaroskopie
Videokapilaroskopie je neinvazivní zobrazovací metoda, která umožňuje vizualizaci mikrocirkulace v oblasti nehtového lůžka. Jde o nezbytné vyšetření u pacientů s Raynaudovým fenoménem (RF). Dovoluje rozlišení mezi primárním RF, kdy je morfologický obraz kapilár nehtového lůžka normální, a sekundárním RF, kdy jsou patrné známky poškození mikrocirkulace. Význam kapilaroskopického vyšetření v revmatologii stoupá v souvislosti s nutností diagnózy časných stadií systémové sklerodermie (SSc). Časná diagnóza SSc je důležitá mimo jiné i z důvodu včasného odhalení postižení vnitřních orgánů (např. plicní hypertenze) a včasného zahájení terapie. Přítomnost patologického kapilaroskopického obrazu a pozitivity specifických antinukleárních protilátek u nemocného s RF znamená vysokou pravděpodobnost rozvoje SSc. Patologický kapilaroskopický obraz (megakapiláry, avaskulární úseky, ramifikované kapiláry) je nedílnou součástí klasifikačních kritérií časné systémové sklerodermie (LeRoy & Medsger 2001) a součásti navrhovaných kritérií pro velmi časnou diagnózu systémové sklerodermie (skupina EUSTAR – EULAR Scleroderma Trials and Research Group, Avouac et al. 2011).
Při videokapilaroskopii je obvykle používáno 200násobné zvětšení, které dovoluje hodnotit tvar jednotlivých kapilár, měřit rozměry kapilárních kliček, hodnotit uspořádání a počet kapilárních kliček na 1 mm. Zavedení videokapilaroskopie tedy ve srovnání s klasickou kapilaroskopií, používající světelný mikroskop a zvětšení 14–16x, přineslo možnost semikvantitativního hodnocení a následnou korelaci patologických změn mikrovaskularizace s orgánovým postižením, stadiem choroby či efektem terapie. Jsou hodnoceny tyto základní parametry: přítomnost mikrohemorhagií, ektatických a gigantických kapilár, ramifikovaných (větvených) kapilár, počet kapilár a uspořádání kapilární řady. Kapilaroskopický obraz u pacientů s RF při systémové sklerodermii je patognomický. U většiny pacientů se SSc se vyskytuje kombinace gigantických kapilár, mikrohemorhagií, avaskulárních zón a ramifikovaných kapilár. Megakapiláry či výrazná ztráta počtu kapilár jsou jednoznačně patologickou známkou a u zdravých lidí se nevyskytují. Charakter obrazu umožňuje rozlišit časné fáze onemocnění, charakterizované přítomností megakapilár a mikrohemorhagií („early pattern“). S progresí choroby dochází k zániku a úbytku kapilár, ubývá kapilár gigantických rozměrů i mikrohemorhagií, přibývá ramifikovaných kapilár jako projevu neoangiogenezy, dochází k desorganizaci uspořádání kapilární řady („active pattern“, „late pattern“). Závažnost poškození mikrocirkulace koreluje nejen se stadiem choroby, ale také s přítomností orgánového postižení (plicní hypertenze, intersticiální plicní postižení) a digitálních ulcerací, jak ukázaly výsledky posledních prací. Kapilaroskopické vyšetření může být přínosné i u jiných autoimunitních onemocnění. Zdá se, že přítomnost mikrohemorhagií významně predikuje diagnózu antifosfolipidového syndromu. Patologický kapilaroskopický obraz významně korelující s aktivitou kožního postižení byl nalazen u pacientů s dermatomyozitidou.
S100A4 protein u systémových revmatických onemocnění
Protein S100A4 (metastasin) se podílí na patogenezi tumorů, fibrotických stavů a zánětlivých revmatických onemocnění. Jeden abstrakt (AB0681) poukázal na vztah sérových hladin S100A4 smírou rentgenového poškození kloubů u revmatoidní artritidy. Velmi vysoké hladiny S100A4 byly zjištěny u pacientů, kteří měli nejhorší strukturální postižení a navíc měli nedostatečnou odpověď na léčbu infliximabem a zároveň vysoké hladiny anti-infliximabových HACA protilátek. Další studie poukázala na roli S100A4 při regulace kostního metabolismu (OP0094). Utlumení exprese S100A4 v potkaních prekurzorových buňkách osteoklastů vedlo k potlačení diferenciace osteoklastů. Autoři této práce předpokládají, že S100A4 hraje významnou roli při osteoklastogenezi. Vtéto souvislosti bylo na experimentálním modelu artritidy poprvé prokázáno, že vyblokování genu pro S100A4 tlumí akumulaci leukocytů v synoviální tkáni, potlačuje zánětlivou aktivitu a strukturální poškození kloubů (THU0283). Významná práce Tomčíka a kol. (FRI0442) se zabývala rolí S00A4 u systémové sklerodermie. V kůži pacientů se systémovou sklerodermií autoři prokázali zvýšenou expresi S1004. Při utlumení genu pro S100A4 v dermálních fibroblastech byla snížena tvorba kolagenu a u myšího modelu sklerodermie vedlo vyblokování genu pro S100A4 kvýznamnému potlačení fibrotizace tkáně. Z těchto studií vyplývá, že se S100A4 protein může v budoucnu stát vhodným biomarkerem nebo dokonce cílem nové léčby.
Problematika gravidity u pacientek s revmatickou nemocí
Problematice gravidity u pacientek s revmatickým onemocněním byla věnována značná pozornost, a to zejména ve dvou samostatných blocích. V prvém byla diskuse ke dvěma prezentovaným obtížným případům (SP0014, SP0015),ve druhém byly prezentovány základní principy a i důležité novinky z této problematiky (SP0085, SP0086, SP0087). Míra rizika a typ možných komplikací těhotenství u revmatických systémových nemocí se odlišuje u jednotlivých těhotných pacientek v prvé řadě na podkladě typu revmatické nemoci, kterou mají. U revmatoidní artritidy je očekáváno zlepšení ve 78–75 % případů, rizikokomplikací matky není zvýšeno, riziko komplikací gravidity je středně zvýšeno a riziko pro plod je vzácné. U SLE je riziko relapsu v 50 %, nejčastěji se jedná o hematologické a renální komplikace, častá je hypertenze, preeklampsie a předčasný porod, pro plod je vyšší riziko ztráty plodu, růstové retardace, nízké porodní hmotnosti a vzniku lupus neonatorum. U antifosfolipidového syndromu se choroba v graviditě často zhoršuje, je riziko zejména trombóz, preeklampsie, předčasného porodu, HELLP syndromu (hemolýza, elevace jaterních enzymů, trombocytopenie), pro plod pak vyšší riziko jeho ztráty, růstové retardace a nízké porodní váhy. Sklerodermie nemá vliv na aktivitu nemoci, pro matku není zvýšené riziko, bývají ale častější předčasné porody, nízká porodní váha. Časná, rychle progredující nemoc s plicními projevy je však pro matku vysoce riziková. V případě plicní hypertenze, která se vyskytuje u systémových nemocí zejména právě u sklerodermie, je gravidita kontraindikována, jelikož riziko zvýšené úmrtnosti v graviditě nebo krátce po porodu z důvodu kardiovaskulárního selhání je 17–35 %. Průběh Takayasuovy arteritidy se obvykle v graviditě nemění (72 %), ve 20 % se i zlepšuje, může ale dojít k progresi renální insuficience a k městnavému srdečnímu selhání. Hypertenze je udávána u 33–44 %, preeklampsie u 12–16 %. Riziko pro plod je výjimečné a je pouze v případě vysoce závažně probíhající nemoci matky, v 85 % případů nejsou významné komplikace. U ANCA pozitivních vaskulitid může dojít ke zhoršení renálních a plicních projevů, častější jsou předčasné porody a preeklampsie, je vyšší riziko ztrát plodu, růstové retardace a nízké porodní váhy. Lupus neonatorum, jehož vznik je podmíněn transplacentárně přenesenými anti Ro protilátkami, bývá nejčastěji ve formě přechodného raše, který během měsíců spontánně odezní, nebo ve formě kongenitálního atrio-ventrikulárního (AV) bloku. Jako kongenitální blok je označován takový AV blok, který je diagnostikovaný intrauterinně nebo do 27 dní života novorozence. Nejčastěji se ale kongenitální AV blok objeví jako zcela neočekávaný nález u novorozence doposud zdravé matky, resp. matky s asymptomaticky probíhající nemocí. Riziko jeho vzniku je u 1–2 % anti Ro pozitivních matek.
Novinky v léčbě dny
Dna je opět v centru pozornosti revmatologické komunity. Tento obnovený zájem o v minulých desetiletích přehlíženou, ale patrně historicky nejznámější revmatickou chorobu popsanou již antickými lékaři, byl potvrzen nejen zařazením několika přednáškových sekcí věnovaných dně, ale i přítomností řady zajímavých posterových na posledním sjezdu Evropské ligy proti revmatismu v Londýně. Důvod pro „znovuobjevení“ dny je více, jedním z nejdůležitějších je ale nepochybně dramatický vývoj na poli její farmakoterapie – v pokročilém stadiu zkoušení nebo již nově na trhu jsou nové molekuly k léčbě a prevenci akutních dnavých a tak, jakož i nové učinné látky s hypourikemickým účinkem. N. Schlesingerová a A. So prezentovali výsledky studie β-RELIEVED srovnávající účinnost 150 mg s.c. canakinumabu (inhibitor IL1-β) oproti 40 mg i.m. trimacinolon acetonidu v prevenci akutních atak u pacientů s rekurentní, obtížně léčitelnou dnou. Canakinumab byl v této 12týdenní randomizované studii účinnější léčebnou alternativou k snížení intenzity symptomů akutních dnavých atak i v prevenci jejich vzniku (OP0107 a OP0108). Na poli léčby hyperurikémie u pacientů s dnou je třeba zmínit příznivé výsledky studie s lesinuradem (RDEA 594) v kombinaci s alopurinolem v léčbě hyperurikemie refrakterní na stabilní konvenční dávku alopurinolu. Lesinurad je nově testované urikosurikum (inhibitor urátového transpotéru URAT1), které se může stát účinnou a dobře tolerovanou léčebnou volbou (převším v kombinaci s inhibitory xantinoxidázy), zvláště proto, že jiná urikosurika nyní nejsou v řadě evropských zemí včetně ČR dostupná. (OP0111). Pro pacienty s tofozní dnou a vysokou urátovou náloží je již v USA dostupná pegylovaná urikáza (Krystexxa/peglotikáza), která sice může poskytnout dramatický hypourikemický efekt, problémem je ale častý vznik protilátek, které mohou vést k ztrátě účinnosti a nežádoucím účinkům tohoto léku. Povzbuzující bylo v tomto kontextu sdělení P. Lipskeho (OP0113), které naznačilo, že u těch pacientů, kteří měli dobrou počáteční odpověď na peglotikázu, může být dlouhodobě její efekt zachována podávání bezpečné. U značné části z nich došlo k úplné, nebo skoro úplné resopci tofů. Bohužel ale není možné identifikovat takové pacienty (tj. dobré respondéry) jinak, než právě podáním peglotikázy.
I v posterové sekci pak byla řada zajímavých sdělení týkajících se bezpečnosti a účinnosti nových farmakologických postupů v terapii dny, včetně blokátorů IL1 rinolaceptu (THU0007) a anakinry (THU0012), lesinuradu v kombinaci s febuxostatem (THU0026) či inhibitoru purin nukleosid fosforylázy (PNP) BCX4208 v kombinaci s alopurinolem (THU0011). Je tedy dobrá naděje, že v relativně blízké době budeme mít pro pacienty s dnou k dispozici podstatně postřejší vějíř léčebných možností, než je tomu dnes.
Fibromyalgie
U pacientů s fibromyalgií (FM) byl zjištěn nedostatek růstového hormonu (GH). Účinnost léčby GH byla zatím prokázána jen na omezeném počtu nemocných. Nově byly zveřejněny výsledky multicentrické, randomizované, placebem kontrolované studie, která ověřovala účinnost léčby GH u celkem 120 pacientů s fibromyalgií (SAT0124 V prvních 6. měsících byli nemocní randomizováni k léčbě GH v dávce 0,006 mg/kg/den (skupina A) nebo k podávání placeba (skupina B). Po uplynutí 6 měsíců byli všichni nemocní převedeni na léčbu účinnou látkou, po roce od začátku klinického sledování byla léčba GH ukončena a nemocní byli sledováni po dobu dalších 6 měsíců. Všichni nemocní pokračovali zároveň ve stávající standardní terapii (amitriptylin, SSRI). Sledovanými parametry byl počet bolestivých bodů, FIQ a dotazník kvality života (EQ5D). Po 12 měsících dosáhlo 53 % pacientů ve skupině A a 33 % pacientů ve skupině B snížení počtu bolestivých bodů na méně než 11 (p < 0,05). Ve skupině A došlo také k signifikantnímu zlepšení FIQ (p = 0,01) a EQ5D (p < 0,05). Zlepšení VAS o více než 50% dosáhlo 39,1 % pacientů ve skupině A. Ve fázi extenze došloke zhoršení ve všech hodnocených parametrech již po 1 měsíci po ukončení léčby GH. Nejčastějším důvodem (17 %) k ukončení podávání GH byl syndrom karpálního tunelu. Na základě těchto výsledků se GH jeví jako slibná alternativa v léčbě FM.
Osteoporóza
Velká pozornost nejen revmatologů, ale v letošním roce i ortopedů byla věnována osteoporotickým zlomeninám. Bylo prezentováno několik nových mini invazivních způsobů operací obratlových zlomenin, jako je radiofrekvenční kyfoplastika, která využívá monopedikulární přístup (Pflugmacheret al., bez čísla). Tento postup umožňuje výrazné zkrácení operačního času, kdy se tímto přístupem aplikuje radiofrekvenčně aktivovaný cement vysoké viskozity, je tak zabráněno ev. úniku cementu mimo obratel a zvyšuje se tak bezpečnost pro pacienta. Tato operace umožňuje rychlé odstranění bolesti a výrazně zlepšuje funkční zdatnost pacientů. Zároveň dochází k zachování výšky a omezení deformit. Další zajímavá práce byla věnována plastice sakrální kosti (THU0151). Únavové zlomeniny sakrální kosti působí pacientům kruté bolesti, které výrazně snižují kvalitu jejich života a znemožňují možnost sebeobsluhy. Většina těchto zlomenin je způsobena osteoporózou, ale relativně často se s těmito stavy setkáváme po lokální radioterapii. Konzervativní léčba nepřináší příliš velký efekt. Sacroplastika pomocí polymethylmethacrylatu se zdá být možností pro tyto pacienty. Zatím je však k dispozici málo dlouhodobých výsledků této metody. I další prezentovaná práce byla zaměřena na operační řešení osteoporotických zlomenin obratlů (THU0175). Jedná se o Kiva kyfoplastiku, což je další nová miniinvazivní operační metoda léčby kompresivních fraktur obratlů.Tato metoda přináší promptní úlevu od bolesti a rychlé funkční zlepšení. Opět je minimalizována možnost úniku látky mimo obratel. V roce 2010 pracovní skupina EULAR-EFORT (‘European Federation of National Associations of Orthopedics and Traumatology’’) zahájila práci na doporučení pro péči o pacienty s novou osteoporotickou zlomeninou vedoucí k prevenci vzniku další zlomeniny. Do těchto doporučení byla zařazena i doporučení ortopedická týkající se operačních postupů. Tato doporučení by měla být k dispozici ke konci roku 2011. Dále byly na Eularu prezentovány výsledky efektu Denosumabu na hojení zlomenin (Roux et al., bez čísla). Bylo konstatováno, že tento lék nemá žádný negativní efekt na hojení zlomenin. V jiném sdělení pak byla prezentována nová data z extenze studie FREEDOM, tedy pětiletá data (OP02088). Tato data jsou zcela konzistentní s daty tříletými, i po pěti letech trvá signifikantní pokles CTX a nárůst BMD. Lék byl i nadále dobře tolerován.Novou možností léčby osteoporózy, která byla na Eularu prezentována je látka NANOBODY® ALX-0141, která specificky váže RANKL (OP0198). Zatím probíhá studie Fáze I k ověření bezpečnosti, imunogenicity a farmakokinetiky s.c. podaného léku. I v malých dávkách tato látka prokázala silný a trvalý účinek na pokles markerů kostní resorpce.
Také byla prezentována desetiletá data léčby stroncium ranelátem (OP0289). Výsledky prokázaly kontinuální benefit na redukci rizika osteoporotických zlomenin a v nárůstu BMD, při zachování bezpečnosti léčby. Dále byly prezentovány výsledky dvouleté, dvojitě zaslepené, placebem kontrolované, randomizované studie léčby stroncium ranelátem u mužů s osteoporózou (THU0137). V populaci mužů s vysokým rizikem fraktur byl prokázán nárůst BMD v oblasti páteře i proximálního femuru obdobně jako u žen. Vzhledem k tomuto výsledku je očekáván i obdobný efekt na redukci rizika zlomenin. Nebyly registrovány žádné nečekané nežádoucí účinky.Ani tento kongres nedal jasnou odpověď stran účinnosti a bezpečnosti dlouhodobé léčby bisfosfonáty.
Léčba bolesti u pacientů s revmatickým onemocněním
Ze sekce léčby bolesti byla asi nejpodstatnější přednáška shrnující do formy doporučení současné poznatky o léčbě bolesti u zánětlivých artritid (OP0261). Doporučení vznikla na základě rozsáhlé literární rešerše a následné diskuse revmatologů z evropských zemí sdruženým v tzv. Iniciativě 3e (Evidence, Expertise, Exchange)
Doporučení pro léčbu bolesti u zánětlivých artritid (ZA) (inflammatory arthritis-IA)
- Bolest má být u pacientů s ZA měřena pomocí validizovaných stupnic: vizuální analogová škála (VAS), numerická či verbální hodnotící škála.
- Paracetamol je doporučen k léčbě perzistentní bolesti u pacientů s ZA
- Systémové glukokortikoidy nejsou doporučeny k léčbě perzistentní bolesti u pacientů s ZA v případě absence klinických známek zánětu.
- Tricyklická antidepresiva a neuromoduláry se mohou použít jako adjuvantní terapie u pacientů s ZA. Myorexancia a benzodiazepiny nejsou doporučeny.
- Slabé opioidy mohou být použity ke krátkodobé léčbě bolesti u pacientů se ZA, když jiná léčba selhala nebo je kontraindikována. Mimořádně mohou být použity silné opioidy.
- NSA se mají používat v nejnižší účinné dávce, buď dle potřeby, nebo pravidelně s ohledem na klinické okolnosti.
- U pacientů s nedostatečným efektem paracetamolu nebo NSA v monoterapii je vhodné uvážit kombinovanou léčbu přidáním léku s rozdílným mechanismem účinku.
- Bezpečnost užívání léků v graviditě a při laktaci se má řídit současnými doporučeními.
- Methotrexát může být bezpečně používán v kombinaci se standardními dávkami paracetamolu nebo NSA (s výjimkou protizánětlivých dávek aspirinu).
- U pacientů s gastrointestinální komorbiditou má být použit paracetamol jako lék první volby. NSA v kombinaci s inhibitory protonové pumpy (PPI) a koxiby s nebo bez PPI se mohou používat s opatrností.
- U pacientů s preexistující hypertenzí, kardiovaskulárním nebo renálním onemocněním je vhodné použít jako první paracetamol. NSA (včetně koxibů) by měly být používány s opatrností.
Nelékaři a program – „highlights“
Velké množství přednášek se týkalo multidisciplinární spolupráce a významu zapojení sestry do diagnostického a terapeutického procesu s tím, že napříč Evropou i ostatními kontinenty sestrám postupně narůstají a budou narůstat pravomoci a kompetence. Sestry vykonávají činnosti, které původně patřily do kompetence lékařům. Byla přednesena sdělení, kde byl tento trend vysvětlován a obhajován (takový trend zaznamenáváme i v ČR – Vyhl. 55 z roku 2011). Povinnosti nelékařů se napříč Evropou velmi liší, to potvrdil průzkum Dr. Jackie Hilla Dr. Tanji Stamm (SP0002). Dotazník obsahující otázky zaměřené na dosažené vzdělání, kompetence a povinnosti sester, fyzioterapetů a ergoterapeutů byl zaslán do 14 evropských zemí a následně byly odpovědi účastníků dotazníkového šetření statisticky vyhodnoceny (více o obsahu dotazníku i výsledcích lze nalézt v EULAR HP News www.eular.org/ a v Musculoskeletal Care 2011 www.wileyonlinelibrary.com). Z hlediska zkušeností jsou „nejdál“ zdravotní sestry z Velké Británie. Ve Velké Británii sestry vedou vlastní ordinace, mají kompetence monitorovat aktivitu onemocnění, účinnost předepsané farmakoterapie i nefarmakologických postupů. Britské sestry mohou doporučovat vyšetření i ošetření, mohou pacienty doporučovat k hospitalizaci i je propouštět do domácího ošetření. Některé sestry smí aplikovat intraartikulární injekce, provádět preskripci léků jakými jsou metotrexát, biologické léky atp. Musí se však jednat o erudované a zkušené sestry, které pro dané účely absolvovaly speciální výukové kurzy (teorie a praxe). Bezpečnost takových postupů, spokojenost pacientů i efektivnost nákladů byly potvrzeny několika studiemi, i když se zdá, že sestry někdy mají tendenci ordinovat některá vyšetření a ošetření častěji než lékaři, což se naopak může zdát neefektivní. Sestry se brání tím, že své pacienty znají daleko lépe než lékaři, s pacienty více komunikují a jsou proto lépe schopny dříve zjistit pacientovy potřeby i priority – terapii tak cílí účelněji než lékaři (bude ještě nutné provést více studií). Na kongresu byla představena i nově vzniklá doporučení nelékařů pro ošetřování pacientů se zánětlivým revmatickým onemocněním, která vznikla z iniciativy EULAR nelékařů a která budou uveřejněna v Annals of Rheumatic Diseases. Způsob vzniku doporučení i konečný výsledek byl vysoce ohodnocen EULAR Executive Committee. Před uvedením do praxe bude nutné provést ještě tzv. ověřovací fázi (doporučení vyplynulo z jednání autorů s prof. Dougaldosem). Ověřovací fáze bude znamenat překlad doporučení do národních jazyků, zvolení „klíčové sestry“, která s týmem vlastních spolupracovníků ověří možnost uvedení doporučení do vlastní práce (tab. 2).
Tab. 2. Doporučení pro nefarmakologické zvládání chronických revmatických onemocnění 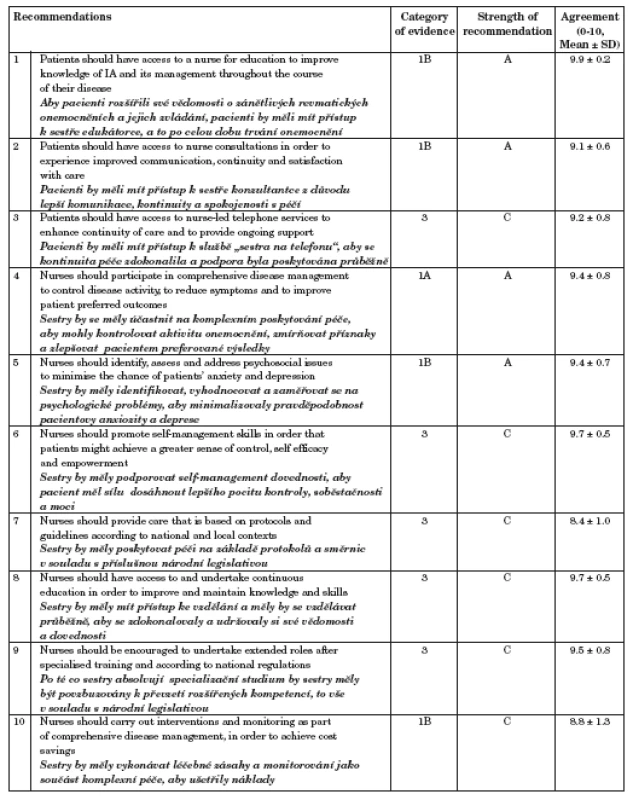
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2011 Číslo 3- Kterým pacientům se SLE nasadit biologickou léčbu?
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Prevence vzniku nežádoucích gastrointestinálních účinků nesteroidních antirevmatik pomocí inhibitorů protonové pumpy. Výsledky epidemiologické studie GREAT
- Rituximab v běžné klinické praxi v léčbě aktivní revmatoidní artritidy
- Hallux valgus u pacientů s revmatoidní artritidou – současné možnosti operační terapie
- Mikuliczova choroba s jednostranným exoftalmem – onemocnění se vztahem k IgG4
- Abstrakta přednášek z IX. SLAPSKÉHO SYMPOSIA, MĚŘÍN, 16. – 18. ČERVEN 2011
- Zpráva z kongresu EULAR 2011
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hallux valgus u pacientů s revmatoidní artritidou – současné možnosti operační terapie
- Mikuliczova choroba s jednostranným exoftalmem – onemocnění se vztahem k IgG4
- Rituximab v běžné klinické praxi v léčbě aktivní revmatoidní artritidy
- Prevence vzniku nežádoucích gastrointestinálních účinků nesteroidních antirevmatik pomocí inhibitorů protonové pumpy. Výsledky epidemiologické studie GREAT
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




