-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Současné možnosti predikce předčasného porodu
Current options of prediction of preterm labour
Objective: A summary of current possibilities to adequately determine spontaneous preterm labour.
Design: Review.
Setting: Department of Obstetrics and Gynecology, 1st Faculty of Medicine and General Teaching Hospital, Charles University in Prague.
Methods: Research of literature and current studies.
Conclusion: Based on the combination of personal medical history, clinical signs, biomarkers and transvaginal ultrasonographic measurement of cervical length, it is possible to predict preterm labour. To avoid a major prediction miscalculation, it is necessary to understand and correctly evaluate certain clinical findings. This approach decreases redundant medical intervention and therefore leads to amelioration of perinatal outcome.
Keywords:
cervicometry – Preterm birth – cervical length measurement – prediction
Autoři: J. Dudášová; Patrik Šimják
; M. Koucký; A. Pařízek
Působiště autorů: Gynekologicko-porodnická klinika 1. LF UK a VFN, Praha, přednosta prof. MUDr. A. Martan, DrSc.
Vyšlo v časopise: Ceska Gynekol 2019; 84(5): 355-360
Kategorie: Přehledový článek
Souhrn
Cíl studie: Přehled aktuálních možností pro predikci spontánního předčasného porodu.
Typ studie: Přehledový článek.
Název a sídlo pracoviště: Gynekologicko-porodnická klinika 1. LF UK a VFN Praha.
Metodika: Zpracování údajů z literatury a aktuálních studií.
Závěr: Kombinací anamnézy, biomarkerů a ultrazvukové transvaginální cervikometrie lze predikovat spontánní předčasný porod. Predikci, která je stále zatížena velkou chybovostí, lze zlepšit pochopením dostupných metod a jejich správnou aplikací v dané klinické situaci. Správná identifikace rizikových žen snižuje nadbytečnou léčbu, hospitalizaci a vede ke zlepšení perinatálních výsledků.
Klíčová slova:
předčasný porod – predikce – cervikometrie – fetální fibronektin
ÚVOD
Spontánní předčasný porod (sPTB) je definován jako porod do týdne těhotenství 37+0 [20]. Je jedním z nejčastějších důvodů hospitalizace těhotných žen a nejčastější příčinou neonatální morbidity a mortality. Celosvětově se incidence pohybuje mezi 5–15 % [10], v České republice je to kolem 8 % (7,8 % v roce 2017). Predikce sPTB je identifikace těhotných, které porodí předčasně, zejména v příštích sedmi dnech.
Ženy s hrozícím předčasným porodem rozdělujeme podle klinických projevů na symptomatické a asymptomatické. U obou skupin je míra rizika posuzována podle délky děložního hrdla transvaginálně ultrazvukem (TVS). Za rizikový faktor se považuje zkrácení hrdla ≤ 25 mm do týdne těhotenství 30+0. U asymptomatických žen dále hodnotíme anamnézu s rizikovými faktory, u symptomatických pacientek můžeme pro stanovení predikce použít biomarkery předčasného porodu [20]. Cílem následujícího textu je shrnout současné metody predikce předčasného porodu dostupné v ČR s důrazem na správné použití a interpretaci výsledků.
ANAMNÉZA
Údaje o těhotné ženě jsou základními informacemi při rozhodování o budoucím managementu, kdy můžeme již z pouhé anamnézy určit kohortu pacientek s vysokým rizikem sPTB. Nejrizikovější skupinou jsou těhotné s předchozím předčasným porodem před 34. týdnem (RR 13,56, 95% CI 11,5–16,0) [21]. Dalším vysoce rizikovým faktorem (RF) je těhotenská ztráta po 16. týdnu těhotenství. Statisticky vyjádřeno, je riziko předčasného porodu nebo potratu ve druhém trimestru u těchto žen v následném těhotenství jedenáctkrát vyšší, přičemž 33 % žen skutečně porodí dříve [8].
Dále se zaměřujeme na všeobecné RF. Jsou to věk těhotné (< 18 nebo > 40), chronická onemocnění (hypertenze, diabetes, obezita, renální insuficience, autoimunitní choroby), infekce (bakteriurie, infekce močových cest, zánět periodontu) [23], psychiatrická onemocnění – deprese, anxieta, stres a jejich terapie selektivními inhibitory zpětného vychytávání serotoninu (SSRI), kde je riziko 1,7krát vyšší [12]. Nezanedbatelný je i vliv nízkého socioekonomického statutu a úrovně vzdělání, který nepřímo úměrně souvisí s častějším abúzem drog a kouření [26]. I když vyloučíme známé komplikace kouření v těhotenství, které mají nepřímý vliv na prematuritu (abrupce placenty, fetální růstová restrikce), je pravděpodobné, že kouření má také dopad přímý. Ten je úměrně závislý na počtu vykouřených cigaret, zejména 10 cigaret za den a více (OR 1,2). Jde o slabší, ale konzistentní rizikový faktor [26].
Z gynekologické anamnézy bychom se měli zaměřit na zákroky na děložním hrdle. Podle metaanalýzy z roku 2017 je riziko předčasného porodu po excizním výkonu na hrdle přibližně dvojnásobné a opakováním zákroku se riziko dále zvyšuje, RR 3,78 [14]. V České republice podstoupí konizaci ročně přibližně 16 tisíc žen a z tohoto počtu je okolo 45 % žen v reprodukčním věku. Konizace je proto nezanedbatelnou anamnestickou informací. Příčinou je jednak snížení mechanické podpory zkrácením hrdla, a jednak úbytek hlenotvorných žlázek, kdy nedostatek produkovaného hlenu představuje horší bariéru proti ascendetní infekci. Ta patří mezi další příčiny sPTB nebo předčasného odtoku plodové vody (pPROM) [23].
Mezi další gynekologické rizikové faktory patří vrozené vady dělohy a chirurgické intervence (předchozí císařský řez, revize děložní dutiny) a z toho rezultující vyšší četnost patologického uložení a adherence placenty. Sekundárně se tak podílejí na prematuritě, protože jsou důvodem iatrogenního ukončení těhotenství [30].
V současné době stoupá incidence gravidit, které vznikly v rámci asistované reprodukce. Zde je riziko sPTB dvakrát vyšší než u spontánní koncepce. Etiologie není ještě zcela objasněna, ale předpokládá se vliv samotných příčin infertility [6].
Predikce pouze na základě přítomnosti či nepřítomnosti RF (tzv. risk scoring system) se v praxi neosvědčuje vzhledem k nízké senzitivitě a specificitě [7]. Přesto je jejich znalost nezbytná, neboť společně s transvaginální ultrazvukovou cervikometrií a biomarkery předčasného porodu dávají ucelenou informaci predikce.
Vybrané rizikové faktory předčasného porodu ukazuje tabulka 1.
Tab. 1. Vybrané rizikové faktory předčasného porodu [8, 21, 23, 26, 30] ![Vybrané rizikové faktory předčasného porodu [8, 21, 23,
26, 30]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/f30a2bcd171436e6b88b3f69e29276e7.png)
TRANSVAGINÁLNÍ ULTRAZVUKOVÁ CERVIKOMETRIE
Transvaginální ultrazvuková cervikometrie přinesla možnost objektivně posuzovat změny probíhající na děložním hrdle. V současné době prakticky nahrazuje palpační gynekologické vyšetření a stanovení subjektivního cervix skóre podle Bishopa. Cut-off hodnota určující zvýšené riziko je stanovena na ≤ 25 mm do týdne těhotenství 30+0. Je zde přímá úměra mezi naměřenou délkou hrdla v určitém týdnu těhotenství a gestačním týdnem v době porodu. Riziko je tím vyšší, čím kratší je cervikometrie pro daný týden těhotenství [2].
Transvaginální ultrazvukovou cervikometrii lze využít v predikci předčasného porodu u:
asymptomatických pacientek s nízkým rizikem předčasného porodu:
- screening délky děložního hrdla ve druhém trimestru může spolehlivě identifikovat ženy s nízkým rizikem předčasného porodu [2] a naopak určit pacientky s cervikometrií ≤ 20 mm, kdy suplementací progesteronu signifikantně snížíme riziko sPTB [22]; univerzální screening délky děložního hrdla ve druhém trimestru gravidity se navíc ukazuje jako cost-effective [4, 9, 24, 29];
- pacientek s anamnézou předčasného porodu a/nebo potratu ve druhém trimestru:
- těm je doporučeno podávání progesteronu vaginálně od II. trimestru těhotenství nezávisle na délce děložního hrdla [17]. Význam TVS tak spočívá zejména v identifikaci pacientek s progresivním zkracováním hrdla, které by mohly profitovat z cerkláže;
- pacientek se symptomy hrozícího předčasného porodu:
- pouze 6 % pacientek se symptomy předčasného porodu porodí před 34. týdnem těhotenství, pokud mají délku děložního hrdla 25 mm [28].
Tabulka 2 uvádí studie, které srovnávají predikční schopnosti cervikometrie.
Tab. 2. Srovnání studií predikční schopnosti cervikometrie podle studované populace 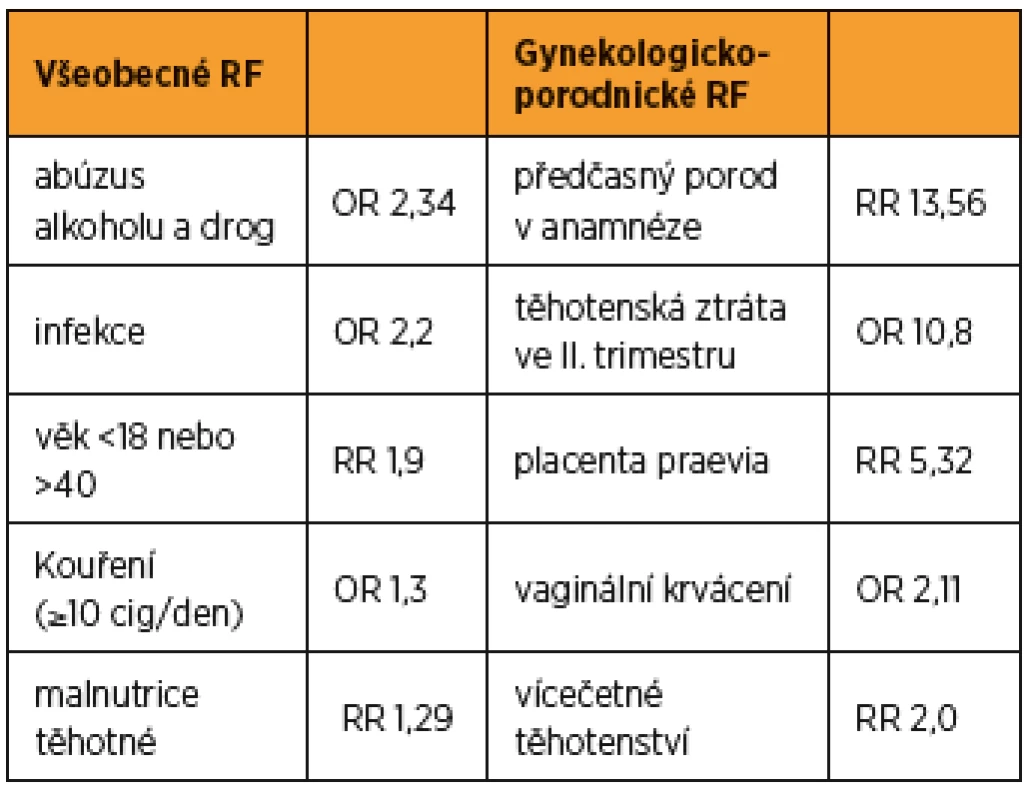
PPV – pozitivní predikční hodnota, NPV – negativní predikční hodnota Při měření transvaginální ultrazvukové cervikometrie je nezbytné dodržovat správnou metodiku. Pacientka je v gynekologické poloze a má prázdný močový měchýř. Vaginální sonda se zavádí do přední klenby poševní, kde zobrazujeme hrdlo v mediosagitálním řezu. Identifikujeme endocervikální kanál a měříme lineární vzdálenost mezi zevní a vnitřní brankou. Je důležité vyhnout se nepřiměřenému tlaku sondy, aby nedošlo k deformaci hrdla a zkreslení výsledku. Doporučuje se provádět vyšetření 2–3 minuty a provést několik měření. Za správný výsledek se považuje nejkratší z nich [11]. Tímto vyšetřením také dobře posoudíme i přítomný funneling, tedy insuficienci vnitřní branky, kterou palpačně zjistit nelze [5]. Funneling se popisuje kvantitativně (délka × šířka) a kvalitativně (tvar T, Y, V, U, s/bez progrese při stresu). Těhotné s funnelingem a cervikometrií ≤ 30 mm rodí časněji než těhotné bez funnelingu OR 2,2 [25]. Pokud je ovšem pouze izolovaný nález funnelingu a standardní délka děložního hrdla, není to považováno za rizikový faktor [11]. Po 30. týdnu těhotenství se hrdlo začíná fyziologicky zkracovat, proto jeho měření dále pozbývá význam. I přes dodržení správné metodiky existuje signifikantní inter - a intraobservační variabilita, kterou je nutné zohlednit v klinické praxi [31].
Obr. 1. Transvaginální ultrazvuk děložního hrdla 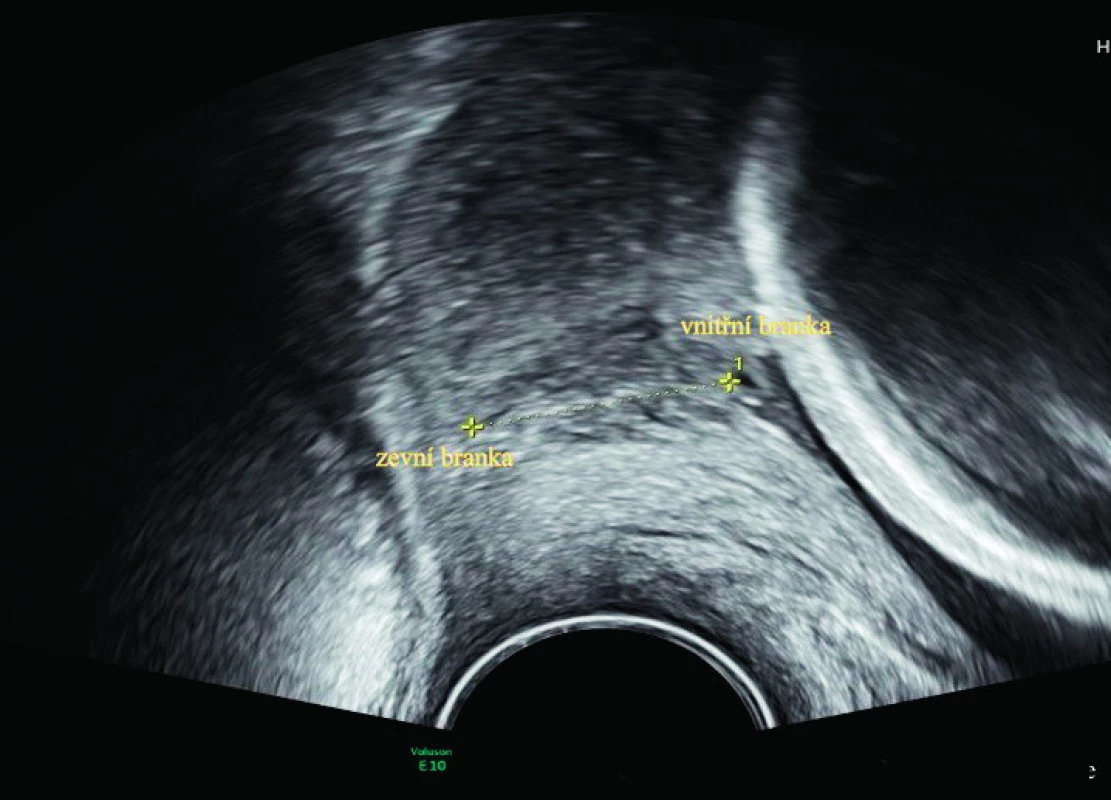
BIOMARKERY PŘEDČASNÉHO PORODU
Fetální fibronektin (fFN) je glykoprotein, který je produkován cytotrofoblastem a amniocyty. U fyziologické gravidity se nevyskytuje v cervikovaginálním sekretu mezi 22. a 35. týdnem těhotenství. Jeho přítomnost v tomto období tedy koreluje se zvýšeným rizikem předčasného porodu, a to i u vícečetných gravidit [27]. V případě, že je těhotná žena symptomatická a má zkrácené děložní hrdlo (≤ 20 mm), použití fFN zlepšuje predikci předčasného porodu (tab. 3). V takovém případě dosahuje pozitivní predikční hodnota (PPV) až 72 % a negativní predikční hodnota (NPV) 93 % pro porod do sedmi dnů. Naproti tomu se zdá, že použití u asymptomatických pacientek nezlepšuje predikci oproti samotné cervikometrii [16]. Cut-off hodnota kvantitativního testu, který vykazuje přesnější predikci než test kvalitativní, je stanovena na ≥ 50 ng/ml [1]. Pokud se test provede samostatně bez znalosti TVS, je zatížen vyšší mírou falešné pozitivity, a proto i vyšší četností hospitalizace a nákladů za neopodstatněnou léčbu [3]. Musí být zároveň dodržena i správná preanalytická fáze. Faktory, které zvyšují falešně pozitivní výsledky, jsou předchozí vaginální vyšetření, krev a pohlavní styk [18]. Výrobce také uvádí, že nepřesné výsledky může způsobit i použití ultrazvukového gelu nebo vaginálně podané léčivo. Je tedy vhodné provádět test 24–48 hodin po výše uvedených interakcích.
Tab. 3. Srovnání výsledků fFN u symptomatických a asymptomatických pacientek s cervikometrií ≤ 20 mm [16] ![Srovnání výsledků fFN u symptomatických
a asymptomatických pacientek s cervikometrií ≤ 20 mm [16]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/61397f3acea79b8d49612272364445dd.png)
PPV – pozitivní predikční hodnota, NPV – negativní predikční hodnota Fosforylovaný Insulin like growth factor binding protein 1 (phIGFBP-1) je protein, který je součástí většího systému inzulinu podobných růstových faktorů, jejich receptorů a vazebných proteinů. Tato skupina látek se podílí na růstu, metabolismu a diferenciaci buněk [13]. V rámci predikce předčasného porodu se dá použít fosforylovaná část vazebného proteinu 1 IGF z cervikálního sekretu. Je produkovaný deciduou, jejíž aktivace vede k leaku phIGFBP1 do porodních cest. Výhodou proti fFN je, že na testovaný vzorek nemá vliv kontaminace plodovou vodu, močí ani recentním pohlavním stykem. Je to právě fosforylovaná izoforma, která nám tuto diferenciaci umožňuje. Jeho negativní predikční hodnota je vysoká – až 92 % do sedmi dnů a stoupá s kombinací cervikometrie až na 97 %. Ve studii porovnávající výsledky fFN a phIGFBP-1 symptomatických žen nebyl prokázán významný rozdíl [4] (tab. 4).
Tab. 4. Porovnání fFN a phIGFBP-1 u symptomatických pacientek (kombinace s cervikometrií) [4] ![Porovnání fFN a phIGFBP-1 u symptomatických pacientek
(kombinace s cervikometrií) [4]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/4d153ba167b4386aac43c98a7638c4ce.png)
PPV – pozitivní predikční hodnota, NPV – negativní predikční hodnota Placental alpha mikroglobulin 1 (PAMG-1). Tento glykoprotein se nachází ve vysokých koncentracích (2000–25 000 ng/ml) v amniální tekutině. Naproti tomu je jeho množství v cervikovaginálním sekretu stopové (0,05–0,2 ng/l), proto se jako biomarker nejdříve používal pro detekci pPROM [15]. Při zachovaných plodových obalech a pozitivním testu se předpokládají mikroperforace způsobené děložní činností, které působí průnik plodové vody do cervikovaginálního sekretu, a tím objektivní známku hrozícího předčasného porodu [19]. Výsledek testu je kvalitativní, kdy pozitivní hodnota je při koncentraci ≥ 1 ng/ml. Limitací testu je tak nemožnost zjistit přesnou hodnotu leaku PAMG-1. Porovnání predikce PAMG-1 a fFN ukazuje tabulka 5.
Tab. 5. Porovnání predikce PAMG-1 a fFN u symptomatických pacientek s jednočetným těhotenstvím [34] ![Porovnání predikce PAMG-1 a fFN u symptomatických
pacientek s jednočetným těhotenstvím [34]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/901ccb92ad5b4608d80c3bcc39266017.png)
PPV – pozitivní predikční hodnota, NPV – negativní predikční hodnota QUIPP app
V roce 2017 výzkumná skupina z Women‘s Health Academic Divison, King‘s College London vyvinula decision-making aplikaci, jejímž cílem je přesnější predikce sPTB. Její použití je možné ve dvou algoritmech: asymptomatické těhotné v období týdnů 18+0 až 36+6 a symptomatické těhotné v období 23+0 až 34+6. Aplikace vyhodnocuje anamnézu rizikových faktorů (předchozí sPTB, pPROM, potrat ve II. trimestru, operace na děložním hrdle, dvojčetná gravidita), hodnotu fFN a TVS. Z těchto údajů aplikace na podkladě statistických modelů vypočítá procentuální riziko sPTB do 1/2/4 týdnů a sPTB před 30/34/37 týdnem těhotenství. Podle studie analyzující tuto aplikaci, kdy se provedla opatření pouze pro pravděpodobnost předčasného porodu ≥ 5 % do sedmi dnů (tokolýza, kortikosteroidy a transport in utero do perinatologického centra), bylo 89,4 % pacientek správně sledováno ambulantně a nebyly zatíženy zbytečnou intervencí. Tato studie byla provedena na 355 ženách, a je tedy zapotřebí rozsáhlejšího souboru [32]. Aktuálně probíhá sběr dat v rámci Prague Quipp Study.
DISKUSE
Cílem predikce je správná identifikace žen, které mají vyšší riziko spontánního předčasného porodu, zejména v příštích sedmi dnech, a u takových zajistit preventivní a efektivní opatření. Těmi jsou transport do perinatologického centra podle aktuálního stáří těhotenství, indukce plicní zralosti plodu kortikoidy, podání tokolytik a v indikovaných případech neuroprotekce roztokem magnezia. Základními metodami, které využíváme v predikci předčasného porodu, jsou anamnéza, transvaginální ultrazvuková cervikometrie a analýza biomarkerů (fFN, phIGFBP-1, PAMG-1). U těhotné ženy se symptomy a zkráceným děložním hrdlem pod 15 mm je riziko porodu do sedmi dnů až 50 %, a proto biomarkery není nutné doplňovat. Stejně tak ani při délce děložního hrdla nad 30 mm, neboť riziko porodu do sedmi dnů je menší než 5 %. Kritériem pro použití biochemických parametrů je délka děložního hrdla 15–30 mm [29]. Biomarkery by se měly použít u symptomatických pacientek v kombinaci s TVS, jinak je zde vysoká míra falešné pozitivity.
Pro klinickou praxi je nejvíce vypovídající ukazatel NPV v kombinaci s TVS, kdy jsou hodnoty 93 % pro fFN, 99,6 % pro PAMG-1 a 97 % pro phIGFBP-1. U PPV jsou výsledky kolísavé, kdy u fFN jsou hodnoty 4,3–72 %, PAMG-1 23,1 % a phIGFBP 47 %. Tato skutečnost je dána typem komparativní studie a je výrazně ovlivněna prevalencí předčasného porodu ve studované populaci. Je proto snahou najít jiné a přesnější možnosti predikce. Aktuálně probíhají klinické studie na detekci pozměněné hladiny volné plazmatické RNA (cfpRNA) z krve těhotné. Jde o identifikaci pěti markerů, které ovlivňují iniciační geny předčasné kontraktility myometria. Hodnoty jsou individualizovány na hmotnost matky a gestační týden a vyjádřeny v jednotkách MoM. Použití je možné u asymptomatických žen mezi 11. a 20. týdnem těhotenství [33].
ZÁVĚR
Incidence předčasného porodu v České republice je okolo 8 %. Správná predikce může zásadně zlepšit perinatální výsledky a snížit neonatální morbiditu a mortalitu. Cílem je rozlišení, které těhotné je možno sledovat ambulantní cestou a nezatěžovat je potenciální rizikovou léčbou. Přes veškerou snahu mnoha výzkumných skupin je predikce předčasného porodu stále zatížená vysokou chybovostí. Nelze předpokládat, že by se v nejbližší době podařilo zavést do klinické praxe test, který by dokázal se stoprocentní jistotou odhalit všechny případy hrozícího předčasného porodu a vykazoval přitom nulovou falešnou pozitivitu. Důvodem jsou multifaktoriální příčiny sPTB, a podle toho bude zapotřebí predikci individualizovat.
MUDr. Julie Dudášová
Gynekologicko-porodnická klinika
1. LF UK a VFN
Apolinářská 18
128 00 Praha
e-mail: julie.dudasova@hotmail.com
Zdroje
1. Abbot, DS., Hezelgrave, NL., Seed, PT. Quantitative fetal fibronectin to predict preterm birth in asymptomatic women at high risk. Obstet Gynecol, 2015, 125, p. 1168–1176.
2. Arisoy, R., Yayla, M. Transvaginal sonographic evaluation of the cervix in asymptomatic singleton pregnancy and management options in short cervix. J Pregnancy, 2012, Article ID 201628, https://doi.org/10.1155/2012/201628.
3. Berghella, V., Saccone, G. Fetal fibronectin testing for prevention of preterm birth in singleton pregnancies with threatened preterm labor: a systematic review and metaanalysis of randomized controlled trials. Am J Obstet Gynecol, 2016, 215, p. 431.
4. Bruijn, MM., Vis., JY, Wilms, FF., et al. Comparison of the Actim Partus test and the fetal fibronectin test in the prediction of spontaneous preterm birth in symptomatic women undergoing cervical length measurement. Eur J Obstet Gynecol Reprod Biol, 2016, 206, p. 220–224.
5. Calda, P., Břešťák, M., Fischerová, D., et al. Ultrazvuková diagnostika v těhotenství a gynekologii. Praha: Aprofema, 2010, 126 s.
6. Cavoretto, P, Candiani, M., Giorgione, V., et al. Risk of spontaneous preterm birth in singleton pregnancies conceived after IVF/ICSI treatment: meta-analysis of cohort studies. Ultrasound Obstet Gynecol, 2018, 51, p. 43–53.
7. Davey, MA., Watson, L., Rayner, JA., Rowland, S. Risk-scoring systems for predicting preterm birth with the aim of reducing associated adverse outcomes. Cochrane Datanase of Systematic Reviews, 2015, 10.
8. Edlow, AG., Srinivas, SK., Elovitz, MA. Second-trimester loss and subsequent pregnancy outcomes: What is the real risk? Am J Obstet Gynecol, 2007, 197, p. 581.
9. Einerson, BD., Grobman, WA., Miller, ES. Cost-effectiveness of risk-based screening for cervical length to prevent preterm birth. Am J Obstet Gynecol, 2016, 215, 1, p. 100e1–100e7.
10. Embleton, ND., Katz, J., Ziegler, EE. Low-birthweight baby: Born too soon or too small. Indian J Med Res, 2017, 145, p. 703–704.
11. https://fetalmedicine.org/education/cervical-assessment
12. Huang, H., Coleman, S., Bridge, JA., et al. A meta-analysis of the relationship between antidepressant use in pregnancy and the risk of preterm birth and low birth weight. Gen Hosp Psychiatry, 2014, 36, p. 13–15.
13. Kučera, R., Topolčan, O., Fiala, O. Účinky signální dráhy IGF1 (Insulin like Growth faktor 1) na vznik a rozvoj nádorových onemocnění. Klin Biochem Metab, 2016, 24, 1, s. 20–26.
14. Kyrgiou, M., Athanasiou, A., Kalliala, IEJ., et al. Obstetric outcomes after conservative treatment for cervical intraepithelial lesions and early invasive disease. Cochrane Database Syst Rev. 2017, 11.
15. Lee, SE., Park, JS., Norwitz, ER., et al. Measurement of Placental-Alpha Microglobulin-1 in cervicovaginal discharge to diagnose rupture of membranes. Obstet Gynecol, 2007, 109, 3, p. 634–640.
16. Magro-Malloso, E., Seravalli, V., Cozzolino, M., et al. Prediction of preterm delivery by fetal fibronectin in symptomatic and asymptomatic women with cervical length ≤ 20 mm. J Matern Fetal Neonatal Med, 2017, 30, p. 294–297.
17. Maher, MA., Abdelaziz, A., Ellaithy, M., et al. Prevention of preterm birth: a randomized trial of vaginal compared with intramuscular progesterone. Acta Obstet Gynecol Scand, 2013, 92, p. 215–224.
18. McLaren, JS., Hezelgrave, NL., Ayubi, H., et al. Prediction of spontaneous preterm birth using quantitative fetal fibronectin after recent sexual intercourse. Am J Obstet Gynecol, 2015, 212, p. 89.
19. Mittal, P., Romero, R., Soto, E., et al. A role for placental alpha-microglobulin-1 in the identification of women with a sonographic short cervix at risk for spontaneous rupture of membranes. Am J Obstet Gynecol, 2009, 201, 6, p. 196–197.
20. Pařízek, A., Měchurová, A., Kacerovský, M., et. al. Spontánní předčasný porod. Doporučený postup. Čes Gynek, 2017, 82(2), s. 160–165.
21. Phillips, C., Velji, Z., Hanly, C., et al. Risk of recurrent spontaneous preterm birth: a systematic review and meta-analysis. BMJ Open, 2017; doi:10.1136/bmjopen-2016-015402.
22. Romero, R., Conde-Agudelo, A., Fonseca, E., et al. Vaginal progesterone for preventing preterm birth and adverse perinatal outcomes in singleton gestations with a short cervix: a meta-analysis of individual patient data. Am J Obstet Gynecol, 2018, 218(2), p. 161–168.
23. Romero, R., Dey, SK., Fisher, SJ. Preterm labor: one syndrome, many causes. Science, 2014, 15, p. 760–765.
24. Romero, R., Nicolaides, KH., Conde-Agudelo, A., et al. Vaginal progesterone decreases preterm birth ≤ 34 weeks of gestation in women with a singleton pregnancy and a short cervix: an updated meta-analysis including data from the OPPTIMUM study. Ultrasound Obstet Gynecol, 2016, 48, p. 308.
25. Saade, GR., Thom, EA., Grobman, WA., et al. Cervical funneling or intra-amniotic debris and preterm birth in nulliparous women with midtrimester cervical length less than 30 mm. Ultrasound Obstet Gynecol, 2018, 52(6), p. 757–762.
26. Savitz, DA, Murnane, P. Behavioral influences on preterm birth: a review. Epidemiology, 2010, 21(3), p. 291–299.
27. Singer, E., Pilpel, S., Bsat, F., et al. Accuracy of fetal fibronectin to predict preterm birth in twin gestations with symptoms of labor. Obstet Gynecol, 2007, 109, p. 1083.
28. Sotiriadis, A., Papatheodorou, S., Kavvadias, A., et al. Transvaginal cervical length measurement for prediction of preterm birth in women with threatened preterm labor: a meta-analysis. Ultrasound Obstet Gynecol, 2010, 35(1), p. 54–64.
29. Souka, AP., Papastefanou, I., Pilalis, A., et al. Implementation of universal screening for preterm delivery by mid-trimester cervical length measurement. Ultrasound Obstet Gynecol, 2018, 10.1002/uog.19050.
30. Vahanian, SA., Lavery, JA., Ananth, CV., Vintzileos, A. Placental implantation abnormalities and risk of preterm delivery: a systematic review and metaanalysis. Am J Obstet Gynecol, 2015, 213, p. 78.
31. Valentin, L., Bergelin, I. Intra-and interobserver reproducibility of ultrasound measurements of cervical length and width in the second and third trimesters of pregnancy. Ultrasound Obstet Gynecol, 2002, 20, p. 256–262.
32. Watson, HA., Carter, J., Seed, PT., et al. The QUiPP App: a safe alternative to a treat-all strategy for threatened preterm labor. Ultrasound Obstet Gynecol, 2017, 50, p. 342–346.
33. Weiner, C., Zhou, H., Cuckle, H., et al. Futurebirth-prediction of future preterm birth <33w and preeclampsia/eclampsia <34w by 16w using a novel test in asymptomatic women. AJOG, 2017, 216(1), p. 196.
34. Wing, DA., Haeri, S., Silber, AC., et al. Placental alpha microglobulin-1 compared with fetal fibronectin to predict preterm delivery in symptomatic women. Obstet Gynecol, 2017, 130, p. 1183.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek vyšel v časopiseČeská gynekologie
Nejčtenější tento týden
2019 Číslo 5- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
-
Všechny články tohoto čísla
- Deložní leiomyomy s bizarními jádry: analýza 37 prípadu po laparoskopické ci otevrené myomektomii
- Účinnost dienogestu v terapii klinických symptomů endometriózy rektovaginálního septa
- Profylaktická oboustranná balonková okluze ilických arterií během císařského řezu u Svědkyně Jehovovy
- Akutní apendicitida v šestinedělí
- Ruptura dělohy v graviditě
- Heterotopická gravidita Vitální intrauterinní gravidita týden 12+4, vitální tubární gravidita týden 11+4
- Současné možnosti predikce předčasného porodu
- Screening preeklampsie v I. trimestru těhotenství
- Přeměna mezenchymálních a epiteliálních buněk – vliv na funkci a receptivitu endometria
- ERAS protokol u onkogynekologických operací
- Syndrom Mayer-Rokitansky-Küster-Hauser – ageneze dělohy a pochvy: aktuální znalosti a terapeutické možnosti
- Anatomie a biomechanika musculus levator ani
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Syndrom Mayer-Rokitansky-Küster-Hauser – ageneze dělohy a pochvy: aktuální znalosti a terapeutické možnosti
- ERAS protokol u onkogynekologických operací
- Screening preeklampsie v I. trimestru těhotenství
- Ruptura dělohy v graviditě
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



