-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaŘešení sestupu tří kompartmentů pomocí syntetického implantátu a sakrospinózní fixace: kohortová prospektivní studie s délkou follow-up pěti let
The results of five years follow-up prospective study of vaginal prolapse repaired by prolift total mesh surgery or sacrospinous fixation
Objective:
The aim of the study is to compare the results of five years follow-up prospective study of vaginal prolapse repaired by prolift total mesh surgery or sacrospinous fixation.Study design:
A single-center prospective, cohort study, in patients with defect grade II and more by POP-Q.Setting:
The Institute for the Care of Mather and Child; 3rd Medical Faculty Charles university, Prague.Methods:
Comparison of the preoperative state and the five years after the operation according POP Q, ICIQ-SF, PISQ 12, VAS. Comparison of intraoperative and postoperative complications.Results:
The study was attended by 142 patients; 75 patients underwent surgery Prolift Total and 67 patients sacrospinous fixation by Amreich Richter. On clinical examination at 5-year follow-up, we observed 15 (20.0%) case of anatomical failure in the Prolift group and 30 (44.8%) in the SSF group. Anatomic failure was defined clinically as Ba, C or Bp at the hymen or below. In assessing the overall condition before and five years after surgery using a VAS occurred in patients in the cohort Prolift Total decrease to 2.9 (± 1.9) from the original 7.8 (± 1.8). VAS in SSF group decreased after 5 years to 4.2 (± 2.7) of the original 7.8 (± 1.4). Values ICIQ-SF, analyzing the state of voiding PT group showed a decline from the original 6.7 (± 6.9) to 5.5 (± 5.3). A similar trend was evident even after the SSF. Parameters questionnaire PISQ-12 showed a positive increase from the original 28.6 (± 9.5) to 31.8 (± 7.9) points. PISQ-12 was improved from 28.7 (± 9.8) to 32.2 (± 7.5).Conclusion:
Recurrences were observed more frequently in patients after sacrospinous fixation, while the quality of life questionnaires yielded comparable postoperative results. Quantity of intraoperative complications is low and both groups do not differ.Keywords:
prolapse, Prolift Total, mesh implant, sacrospinous fixation, Amreich Richter
Autoři: P. Kraus 1; L. Krofta 2,3; M. Krčmář 2,3; I. Urbánková 2; O. Gojiš 2; K. Grogregin 2; J. Feyereisl 2,3,4
Působiště autorů: Gynekologicko-porodnická klinika FZS UJEP a MN, Ústí nad Labem, přednosta doc. MUDr. T. Binder, CSc. 1; Ústav pro péči o matku a dítě, Praha, ředitel doc. MUDr. J. Feyereisl, CSc. 2; 3. lékařská fakulta Univerzity Karlovy, Praha, děkan prof. MUDr. M. Anděl, CSc. 3; Katedra gynekologie a porodnictví IPVZ, Praha, vedoucí MUDr. A. Malina, Ph. D., MBA 4
Vyšlo v časopise: Ceska Gynekol 2017; 82(4): 277-286
Souhrn
Cíl studie:
Porovnání pooperačního stavu u pacientek po operaci s Prolift Total anebo po sakrospinózní fixaci (SSF) po pěti letech od operace.Typ studie:
Prospektivní kohortová studie jednoho pracoviště studie u pacientek s defektem II. stupně a více podle POP-Q.Pracoviště:
Ústav pro péči o matku a dítě, Praha.Metodika:
Srovnání stavu před operací a pět let po operaci podle POP Q, ICIQ-SF, PISQ 12, VAS. Porovnání peroperačních a pooperačních komplikací.Výsledky:
Studie se zúčastnilo 142 pacientek. Z toho 75 pacientek absolvovalo operaci s Prolift Total a 67 pacientek sakrospinózní fixaci podle Amreicha Richtra. V rámci folow-up kontrol 60 měsíců jsme po Prolift Total (PT) zaznamenali v 15 (20,0 %) případech recidivu definovanou vedoucím bodem (leading edge) dosahujícím k hymenálnímu prstenci, v případě sakrospinózní fixace (SSF) byla recidiva zaznamenána ve 30 (44,8 %) případech. Při hodnocení celkového stavu před operací a pět let po výkonu pomocí VAS došlo u pacientek v kohortě Prolift Total k poklesu na 2,9 (± 1,9) z původních 7,8 (± 1,8). U sakrospinózní fixace došlo u parametru VAS po pěti letech k poklesu na 4,2 (± 2,7) z původních 7,8 (± 1,4). Hodnoty dotazníku ICIQ-SF analyzující stav mikce ve skupině PT vykazovaly pokles z původních 6,7 (± 6,9) na 5,5 (± 5,3). Obdobný trend byl zřejmý i po SSF. Parametry dotazníku PISQ 12 vykazovaly pozitivní navýšení z původních 28,6 (± 9,5) na 31,8 (± 7,9) bodů. PISQ 12 se zlepšilo z 28,7 (± 9,8) na 32,2 (± 7,5).Závěr:
Recidivu jsme pozorovali častěji u pacientek po sakrospinózní fixaci, zatímco dotazníky kvality života přinesly porovnatelné pooperační výsledky. Množství peroperačních komplikací je nízké a u obou skupin se neliší.Klíčová slova:
prolaps, Prolift Total, síťový kotvený implantát, sakrospinózní fixace, Amreich RichterÚVOD
Polovina žen ve věku vyšším než 50 let trpí sestupem pánevních orgánů (POP) [33]. Riziko operace pro sestup pánevních orgánů do 80. roku života ženy je udáváno v rozmezí 11,1–19,0 % a nezanedbatelná je i 30% recidiva POP v návaznosti na provedený primární výkon [3, 9, 18, 28, 32]. Riziko selhání techniky je vyšší v případě, že je do defektu zavzat i přední kompartment [12]. Rizikovými faktory jsou mladý věk vzniku a rozvoje symptomatického sestupu, familiární výskyt POP, vyšší stupeň sestupu, hysterektomie v anamnéze, vyšší BMI, přítomnost levátorového traumatu (balooning, přítomnost avulzního poranění) [15]. Jedním z možných vysvětlení vysoké rekurence POP v návaznosti na klasický operační rekonstrukční výkon je podcenění významu apikální fixace na rozvoji defektu v oblasti předního i zadního kompartmentu. U pacientek se sestupem předního kompartmenu před hymenální prstenec lze prokázat vysoký podíl defektu v úrovni level I [14, 34, 36]. Klasická představa o podstatě příčiny defektu zadního kompartmentu je dávána do souvislosti s poškozením rektovaginální fascie v úrovni level II [13]. Recentní práce poukazují rovněž na spoluúčast defektu středního kompartmentu na sestupu zadní stěny poševní [21]. Tato informace by měla rovněž sehrát roli při plánování typu vhodného rekonstrukčního výkonu.
Techniky pro závěs apexu lze rozdělit do dvou základních skupin z hlediska operačního přístupu. První skupinou jsou rekonstrukce prováděné z vaginálního přístupu a druhou jsou techniky abdominální. Abdominální lze nadále rozdělit na výkony prováděné z laparotomického, konvenčního laparoskopického a roboticky asistovaného laparoskopického přístupu. Přibližně 80–90 % výkonů se provádí z vaginálního přístupu [4].
Jedna z klasických hojně používaných technik řešení apikálního prolapsu je fixace poševního pahýlu na sakrospinózní ligamentum (SSF). Princip výkonu byl popsán Zweifelem v roce 1892. Zde použitá Amreichova operace byla publikována postupně v několika modifikacích. První zmínka je již z roku 1942. Do současné podoby byla modifikována Richterem v roce 1967 [29, 31]. Tato transvaginální technika kotví poševní pól extraperitoneálně (případně bilaterálně) k pravostrannému sakrospinóznímu ligamentu. Riziko apikální recidivy se udává v rozmezí 2,4-19,0 %. Riziko recidivy předního kompartmentu v důsledku dorzální deflexe pochvy se udává v rozmezí 6,0–28,5 % [4].
S ohledem na výsledky klasických rekonstrukčních operačních výkonů řešících komplexní urogenitální prolaps se vhodným zlepšením jevilo být využití syntetické sítě k augmentaci poškozených závěsných a podpůrných struktur dna pánve. Kotvené komerčně dodávané síťové sety zavedené z transvaginálního přístupu jsou při krátkodobém follow-up dávány do souvislosti s významně nižším rizikem recidivy operovaných kompartmentů. Úspěšnost polypropylenového syntetického mesh při rekonstrukci apikálního defektu je udávána v rozmezí 87–100 %, při riziku eroze sítě 0–15 %. Je nutno podotknout, že se jedná o krátkodobé sledování 3–120 týdnů [4].
Cílem uvedené práce je srovnání výsledků léčby u kohorty žen, které podstoupily rekonstrukční výkon s využitím syntetického kotveného implantátu nebo závěsu poševního pahýlu na sakrospinózní ligamentum.
METODIKA
Jedná se o prospektivní kohortovou studii realizovanou v Ústavu pro péči o matku a dítě (ÚPMD) v Praze v období 5/2005 – 9/2011. Všechny pacientky podstoupily výkon v ÚPMD, design studie byl schválen etickou komisí.
Pacientky byly zařazeny na základě vstupního vyšetření operujícím urogynekologem. Vstupním kritériem byl symptomatický defekt v oblasti středního kompartmentu doprovázený defektem v předním a/anebo zadním kompartmentu.
Všechny pacientky podstoupily kompletní předoperační hodnocení obsahující: anamnézu se zaměřením na reprodukční funkce a urogynekologické obtíže, kultivační vyšetření moči, fyzikální vyšetření. Dále pacientky podstoupily vaginální vyšetření v gynekologické poloze za použití gynekologických zrcadel. Vyšetření proběhlo v klidu, při kašli a při maximálním Valsalvově manévru. Pro klasifikaci sestupu byl použit sytém POP-Q (Pelvic Organ Prolapse Quantification) [6], hodnocení v průběhu maximálního Valsalvova manévru. V rámci předoperačního hodnocení pacientky uváděly míru obtíží pomocí vizuální analogové stupnice (Visual Analog Scale – VAS) [25]. Míra dysfunkce dolních močových cest a úroveň případných obtíží při styku byla hodnocena pomocí dotazníkových systémů International Consultation on Incontinence Questionnaire-Short Form (ICIQ-SF) [2] a Pelvic Organ Prolaps/Urinary Incontinence Sexual Function Questionnaire (PISQ 12) [30].
Podmínky pro zařazení: bod C POP-Q klasifikace musel dosahovat hodnoty > -1, pro zadní kompartment Bp ≥ -1, přední kompartment Ba ≥ -1, přítomnost dělohy nebyla kontraindikací zařazení do studie.
Kontraindikací zařazení do studie byly pacientky s implantátem dna pánve v anamnéze, ženy s chemoterapií a aktinoterapií rovněž nebyly zařazeny. Nebyla omezení ve vztahu k BMI, paritě a menopauzálnímu stavu.
Oba výkony byly indikovány jako primární výkon pro POP stejně jako v případě recidiv po předešlém rekonstrukčním výkonu bez použití sítě. Podmínkou výkonů byl detailní pohovor s pacientkou, demonstrace zavedení implantátu na modelu a podpis informovaného souhlasu.
Všechny pacientky podstoupily kompletní urodynamické vyšetření, hodnocení pomocí 4D ultrasonografie a MRI (výsledky těchto diagnostických modalit nejsou součástí uvedené studie). Lokální aplikace estrogenů šest týdnů před výkonem byla rutinní součástí přípravy před operací.
Jako optimální anatomický výsledek byl hodnocen nález stupně 0 a I v operovaném kompartmentu (POP-Q stage 1) při follow-up pěti let, dosažený bez dalšího následného výkonu. Recidiva sestupu byla definována jako sestup v operovaném kompartmentu POP-Q stage 2. Alternativou k výše uvedené definici optimálního anatomického výsledku byl nález vedoucího bodu (leading edge) v operovaném kompartmentu dosahující k hymenálnímu prstenci (0) při pětiletém follow-up bez potřeby reintervence.
Pacientky byly sledovány v návaznosti na provedený výkon šest týdnů, tři měsíce, šest měsíců, 12 měsíců a následně jednou za rok po dobu pěti let od výkonu. Hodnocené parametry byly zaznamenány do nemocničního informačního systému. Byly hodnoceny objektivní (POP-Q) a subjektivní (ICIQ-SF, PISQ 12, VAS) ukazatele hodnotící funkční a anatomický výsledek rekonstrukce, peroperační a pooperační komplikace. Sledování a klasifikace komplikací vázaných na zavedení implantátu probíhalo v souladu s doporučenou literaturou [22].
Podrobný popis technického provedení jednotlivých výkonů obsahuje literatura [5, 17, 20]. Základní kroky techniky obou výkonů jsou uvedeny v obrázcích 1–4. Jako kotvený implantát byl použit monofilamentový nevstřebatelný prolenový mesh Prolift Total™ (Gynecare Prolift, Ethicon, Inc., Piscataway, NJ, USA). Pro statistickou analýzu se zvolil statistický program SPSS verze 19. Pro hodnocení byly použity parametrické a neparametrické testy v souvislosti s distribucí jednotlivých veličin. Všechny výkony byly provedeny čtyřmi operatéry s bohatými zkušenostmi s rekonstrukčními technikami. U všech pacientek byla aplikována jedna intravenózní profylaktická dávka antibiotika. Cystoskopická kontrola nebyla obligatorní součástí operační techniky.
Obr. 1. Demonstrace klinického nálezu pacientky s komplexním urogenitálním prolapsem indikované k zavedení kotveného implatátu. POP-Q: Aa 2, Ba 3, C 4, Ap 1.5, Bp 2.5, gh 5, pb 3.5, 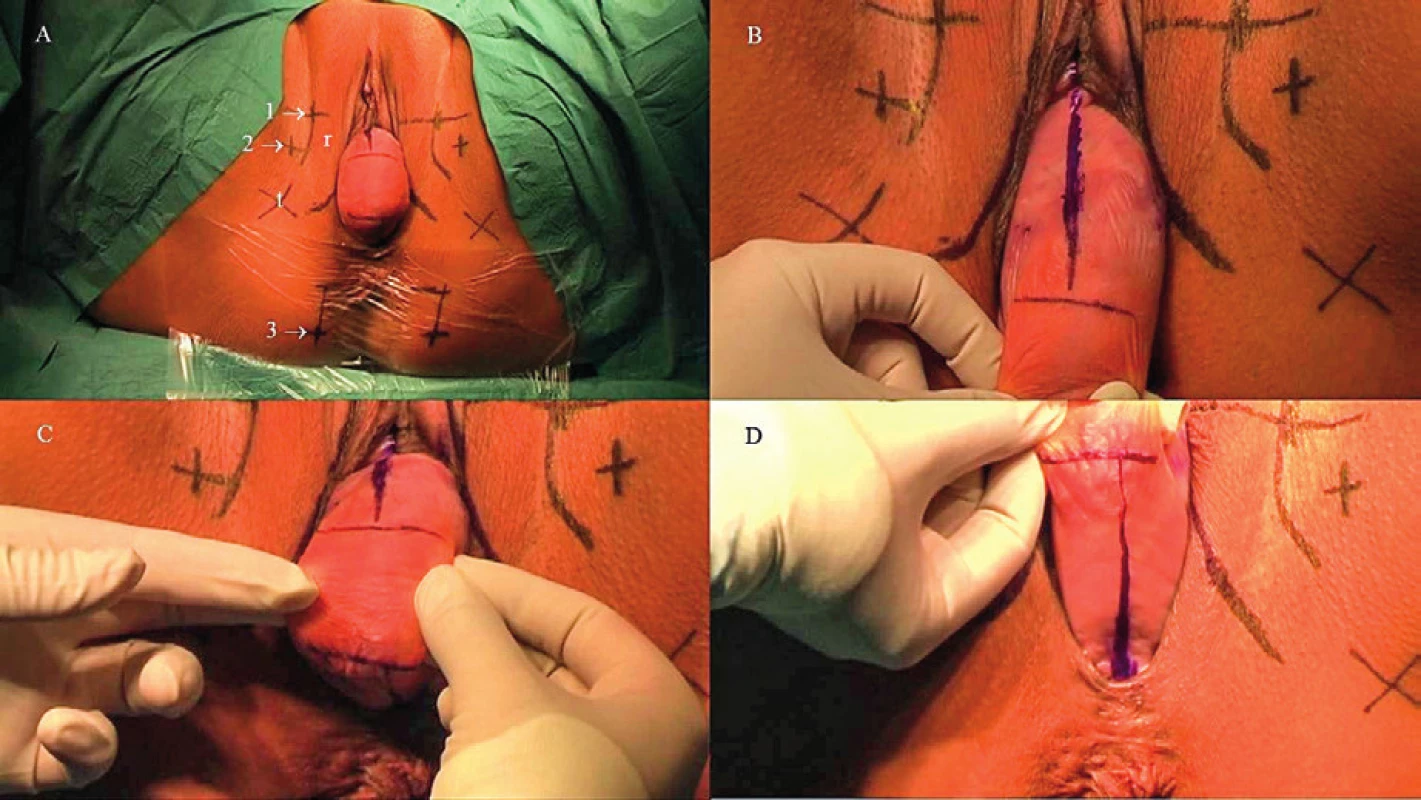
A. Ukázka vyznačení významných anatomických ohraničení a vstupních míst pro zavedení vodičů kitu: t – tuber osis ischii, r – ramus inferior osis ischii, 1 – místo vstupu vodiče pro zavedení předního ramene přední částí sítě kitu, 2 – místo vstupu vodiče pro zavedení zadního ramene přední části sítě kitu, 3 – místo vstupu vodiče pro zavedení ramene zadní části sítě kitu. B. Vyznačení umístění kolpotomie předního kompartmentu v mediosagitální rovině. Délka incize je pět cm. C. Ukázka vrcholu pahýlu pochvy, tato oblast zůstává v průběhu výkonu nedotčena. Tunelem pod sliznicí je následně umístěna centrální část sítě spojující mesh předního a zadního kompartmentu. D. Vyznačení umístění kolpotomie zadního kompartmentu v mediosagitální rovině. Délka incize je čtyři centimetry. Obr. 2. Demonstrace klíčové kotvicí struktury využívané u obou typů výkonů – sakrospinózní ligamentum. 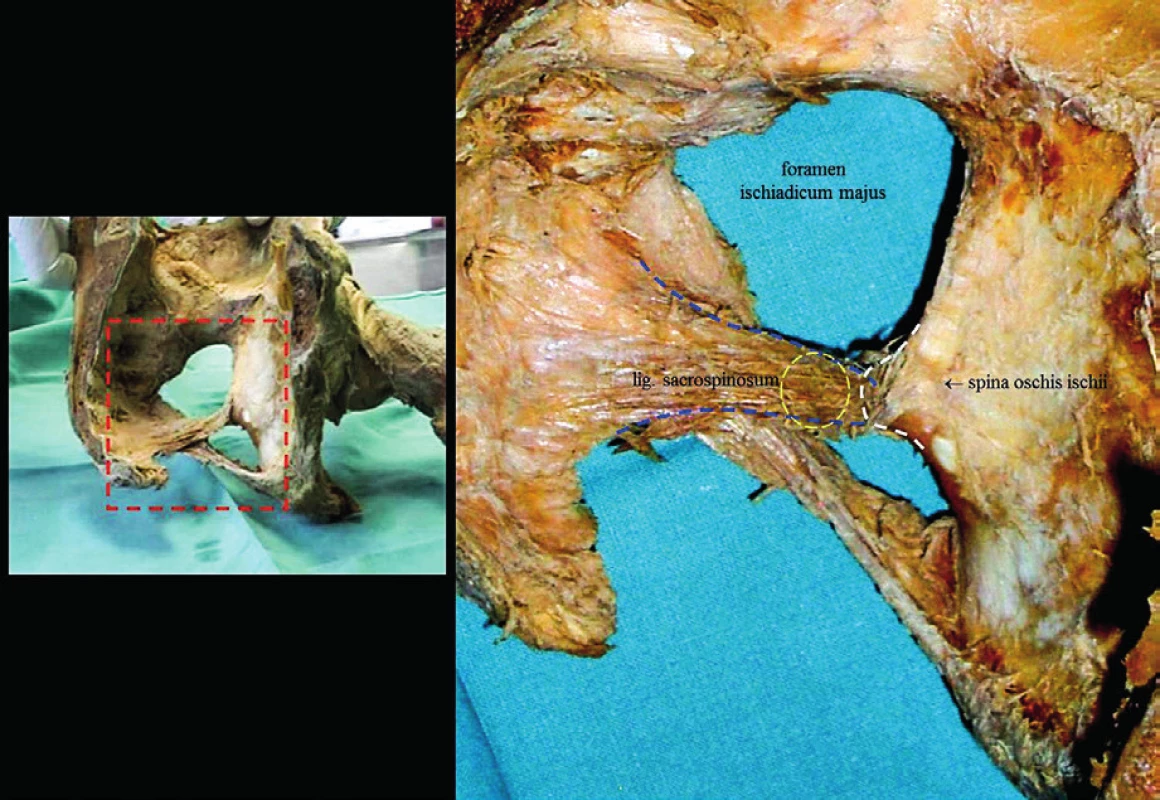
Oblast v žlutém kruhu vyznačuje optimální pozici umístění závěsných stehů nebo místo průniku ramene kotveného implantátu v zadním kompartmentu, který se takto významně spolupodílí na restituci defektu středového kompartmentu. V případě SSF byly pro kotvení pahýlu do oblasti ligament použity dva nevstřebatelné stehy. Obr. 3. Základní kroky před vlastní inzercí kotveného syntetického implantátu pro řešení defektu ve všech kompartmentech. 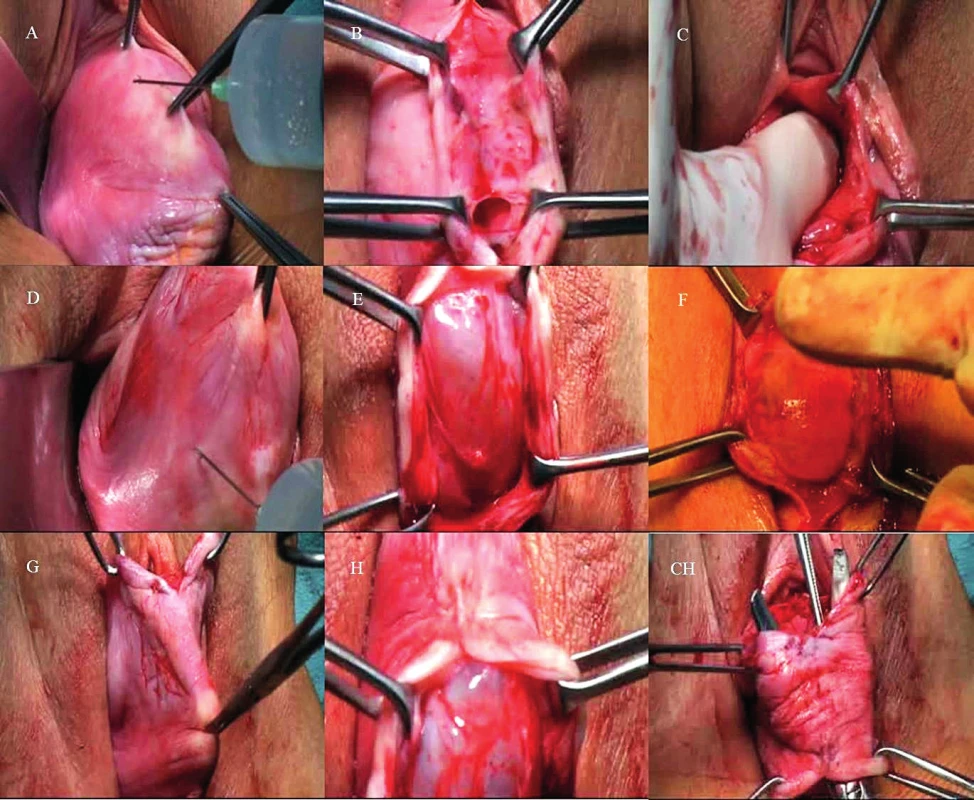
A. Vytvoření podélné slizniční řasy v oblasti předního kompartmentu. Akvadisekce oblasti vezikovaginálního prostoru aplikací 50–80 ml fyziologického roztoku. B. Ukázka provedení hluboké kolpotomie v mediosagitální rovině. Je patrné arteficiální otevření vrcholu enterokély. Defekt je uzavřen vikrilovým stehem, aby se zamezilo kontaktu implantátu se střevní kličkou. Oblast vezikovaginálního septa zůstává součástí poševní stěny, která je uchopena a rozevřena pomocí kleští. C. Kombinací ostré a tupé disekce je bilaterálně preparován pavezikální prostor až se spina osis ischii. D. Vytvoření podélné slizniční řasy v oblasti zadního kompartmentu. Akvadisekce oblasti rektovaginálního prostoru aplikací 50–80 ml fyziologického roztoku. E. Ukázka provedení hluboké kolpotomie v mediosagitální rovině. Oblast rektovaginálního septa zůstává součástí stěny poševní, která je uchopena a rozevřena pomocí kleští. F. Kombinací ostré a tupé disekce je bilaterálně preparován pararektální prostor až se spina osis ischii a lig. sacrospinosum. G. Intaktní slizniční můstek, který je lokalizován ve vrcholu pahýlu pochvy a tvoří hranici mezi kolpotomiemi předního a zadního kompartmentu. H. Ch. Ze zadního kompartmentu pomocí disekce nůžkami vytvoříme tunel a propojíme disekovaný prostor předního a zadního kompartmentu. Obr. 4. Základní kroky naložení vodičů pro kotvení implantátu do pánevní stěny. 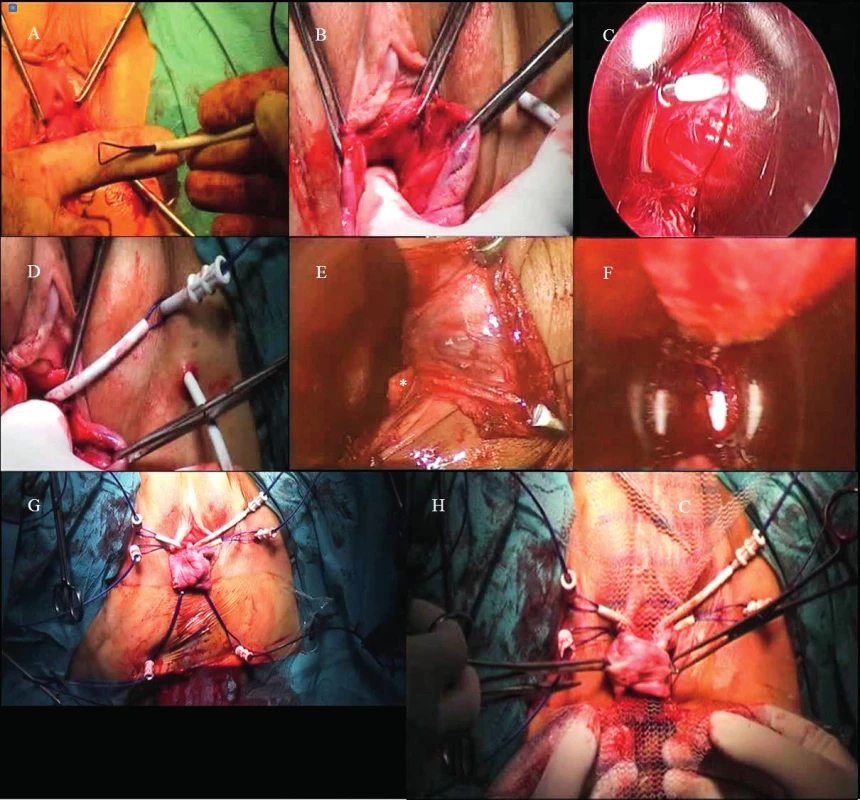
A. Demonstrace umístění vodicí kanyly a vodicího vlákna na prst operatéra po průchodu měkkými tkáněmi na určené místo. B. Ukázka souhry a inzerce ukazováku levé ruky do rozdisekovaného paravezikálno prostoru vlevo a zavedení kanyly pro kotvení předního ramene přední sítě. C. Konec druhé (zadní) kanyly pro naložení zadního ramene přední sítě v místě průniku přes arcus tedineus fasciae pelvis vlevo přibližně 1 cm před úponem na spina osis ischii. D. Umístění obou kanyl v předním kompartmentu. E. Pohled do pararektálního prostoru vlevo. Nerovnost označena (*) je vyzdvižený atrofický musculus levator ani vlevo hrotem jehly umístěné v ischioanální fosse vlevo. F. Kanyla s vodicím vláknem procházející sakrospinóznímligamentem po odstranění jehly. Kanyla prochází vazem přibližně 1,5–2 cm od úponu na spinu osis ischii. G. Umístění všech kanyl v předním a zadním kompartmentu. H. Mesh pro rekonstrukci zadního a předního defektu je protažen tunelem pod slizničním můstkem mezi kolpotomiemi, zde je fixován vstřebatelným šicím materiálem k endopelvické fascii vrcholu pahýlu nebo pericervikálnímu vazivovému prstenci hrdla dělohy. VÝSLEDKY
Předoperační charakteristiky pacientek operovaných pomocí kotveného implantátu a sakrospinózní fixace jsou uvedeny v tabulce 1. Studie se zúčastnilo celkem 142 pacientek. Operaci Prolift Total (PT) podstoupilo 75 pacientek a u 67 pacientek byl řešen defekt pomocí SSL. Průměrný věk pacientek, které podstoupily PT byl 59,6 ± 10,6 let, v případě SSF dosahoval průměr věku 66,1 ± 9,4 let. U pacientek skupiny PT byl BMI 27,2 ± 3,9 kg/m², u skupiny SSF 27,1 ± 3,5 kg/m². Průměrná parita dosahovala ve skupině PT hodnot 2,1 ± 0,8 vs. 2,0 ± 1,1 u SSF dítěte za život. U 56 (74,7 %) pacientek byla v minulosti před rekonstrukcí pánevního dna pomocí PT provedena hysterektomie. Ve skupině SSF mělo hysterektomii v anamnéze 48 (71,6 %) pacientek. Celkový počet operací pro sestup byl ve skupině PT 56 (74,7 %), ve skupině SSF 50 (74,6 %). Obě skupiny se mezi sebou statisticky významně lišily věkem. Ženy indikované k SSF byly starší, v ostatních parametrech se soubory před operačním výkonem statisticky významně neodlišovaly.
Tab. 1. Vybrané základní charakteristiky souboru ve sledovaných skupinách 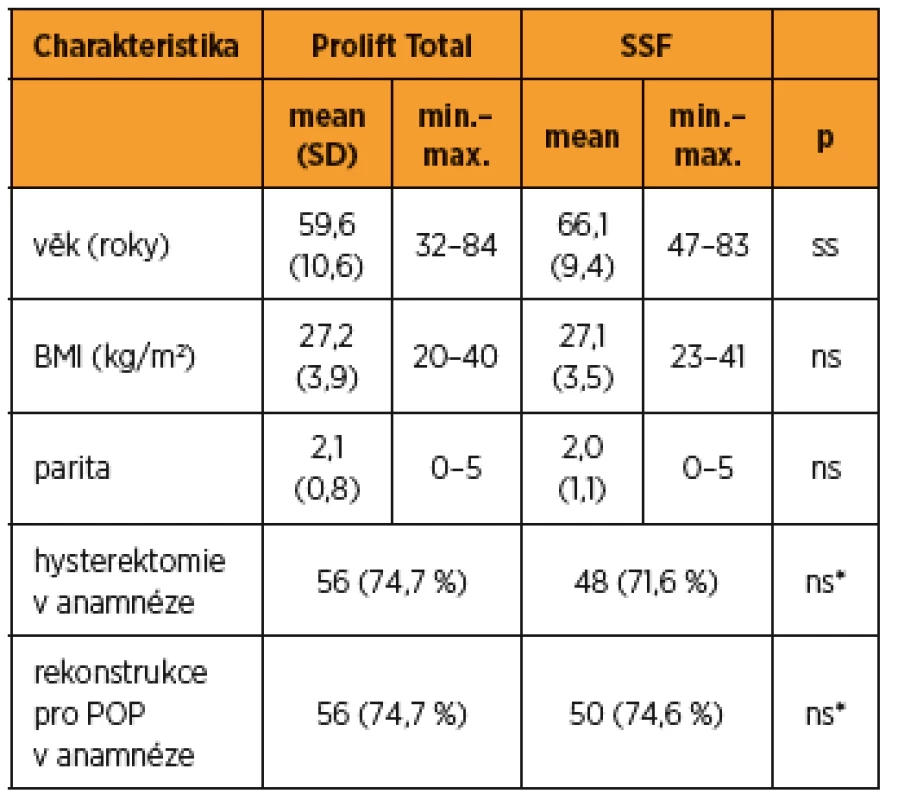
ss – statisticky významné, ns – statisticky nevýznamné, (Mannův-Whitneyho test), (*χ2 test) Při SSF 18 (26,9 %) pacientek podstoupilo hysterektomii, 31 (46,4 %) přední poševní plastiku, 28 (41,8 %) zadní poševní plastiku, sedm (10,4 %) antiinkontinenční operaci (tabulka 2). U žádné z pacientek indikovaných k PT jsme simultánně neprováděli hysterektomii ani jiný typ rekonstrukčních výkonů pro sestup. Konkomitantní operace jsme statisticky významně častěji prováděli při sakrospinózní fixaci.
Tab. 2. Konkomitantní operace provedené současně s řešením prolapsu pahýlu ve sledovaných skupinách 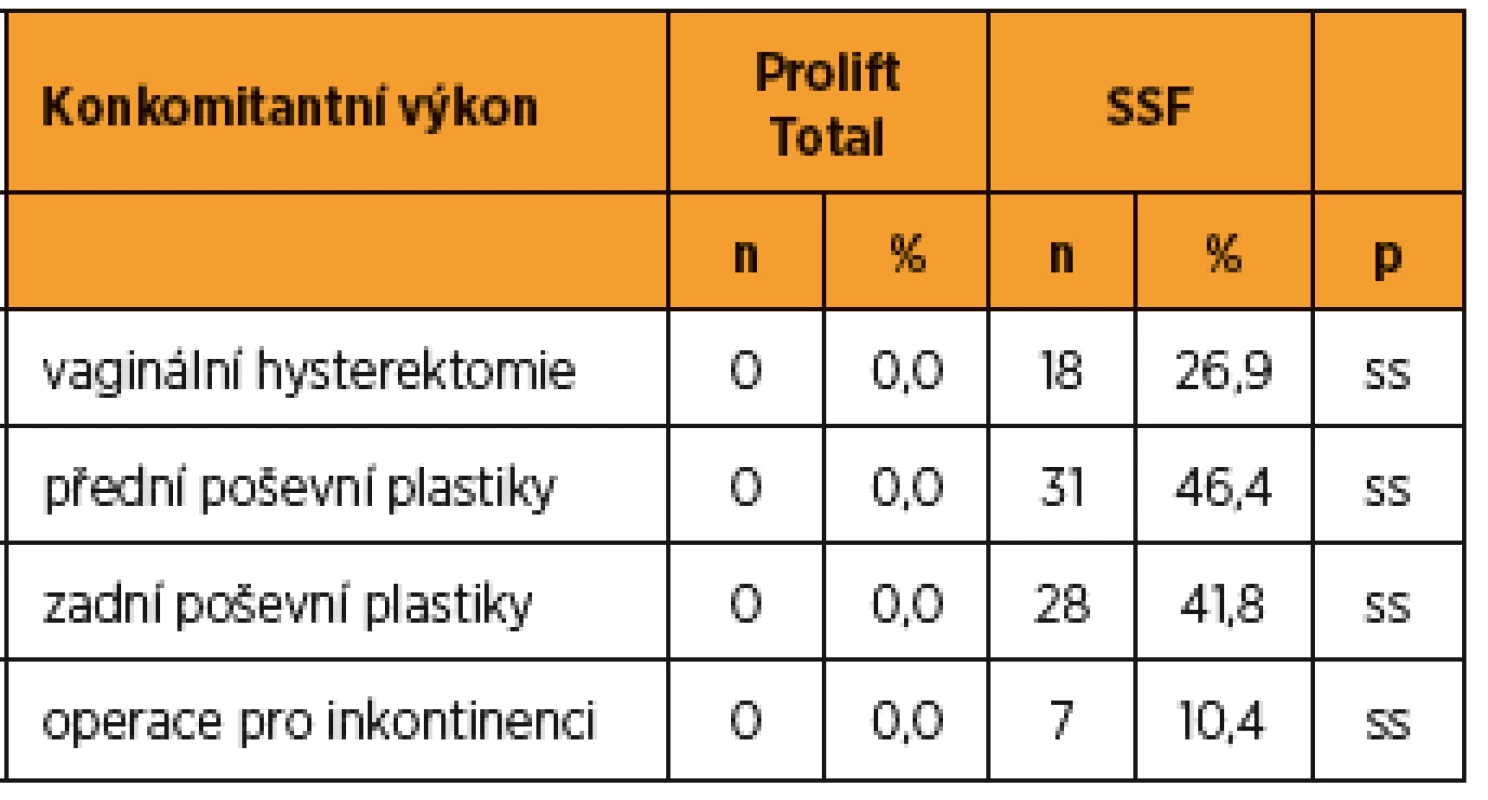
ss – statisticky významné (p < 0,05), ns – statisticky nevýznamné, (χ2 test) Délka operace metodou PT je v průměru statisticky významně delší ve srovnání s technikou SSF (108,4 vs. 151,9 minut). Delší operační čas lze vysvětlit nutností rozsáhlejší a složitější disekce u PT, kdy je řada pacientek předoperovaných. Průměrná ztráta krve při obou metodách je rovněž statisticky významně vyšší u PT (151,9 vs. 122,3 ml) (tab. 3). V rámci peroperačních a časných pooperačních komplikací (1. až 7. pooperační den) jsme nezaznamenali případ poranění rekta, močového měchýře ani ureteru. U jedné (1,5 %) pacientky v průběhu SSF byly zaznamenány patologické změny EKG v průběhu operace. V žádném případě nevznikl některý z typů píštělí. U jedné (1,7 %) pacientky se po PT rozvinula symptomatologie v souvislosti se stenózou ureteru, která byla řešena konzervativně. Ve třech (4,0 %) případech byl po PT verifikován hematom v okolí rektovaginálního a vezikovaginálního prostoru. Všechny případy byly řešeny konzervativně bez nutnosti operační revize. Po SSF měly hematom, bez nutnosti operační revize, dvě (3,0 %) pacientky.
Tab. 3. Přehled vybraných typů peroperačních parametrů a komplikací a časných pooperačních komplikací (1.–7. pooperační den) 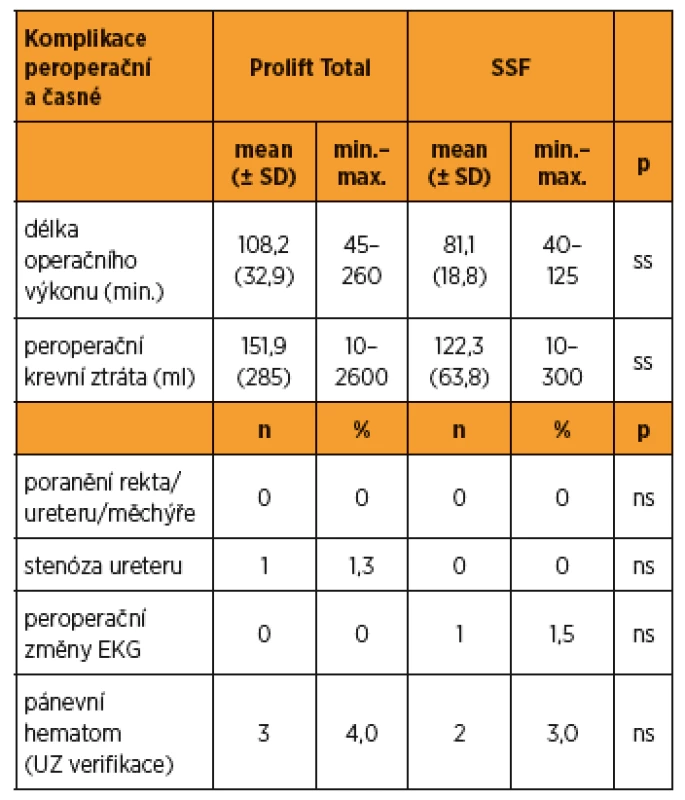
ss – statisticky významné (p < 0,05), ns – statisticky nevýznamné, (t-test) V rámci komplikací v pozdním pooperačním období (8.–28. pooperačního dne) byl u dvou (2,7 %) pacientek po PT řešen febrilní stav (více než 38 oC) aplikací terapeutické dávky antibiotik. Ve třech (4,0 %) případech byla příčinou febrilního stavu infekce dolních močových cest. Febrilní stav ani zánět močových cest jsme po SSF nezaznamenali. Ve vztahu k uvedeným komplikacím se obě skupiny mezi sebou statisticky významně nelišily.
Při hodnocení POP-Q skóre před operací a pět let po operaci jsme zaznamenali signifikantní zlepšení (p < 0,05) v těchto sledovaných POP-Q parametrech: Ba, C, Bp (tab. 4). Poloha bodu Ba před PT byla 2,1 (± 1,5) cm, po operaci byla hodnota -1,7 (± 1,4) cm. Bod C byl před operací v poloze 1,3 (± 1,9) cm k rovině hymenu, po operaci se poloha bodu dostala na -6,1 (± 3,3) cm. V případě bodu Bp došlo k změně polohy z 0,5 (± 1,6) cm na -2,3 (± 0,8) cm. Parametr TVL se změnil z 7,8 (± 1,1) na 8,3 (± 1,1). Poloha bodu Ba před SSF byla 1,9 (± 2,3) cm, po operaci byla hodnota -0,4 (± 2,3) cm. Bod C byl před operací v poloze 3,2 (± 2,7) cm k rovině hymenu, po operaci se poloha bodu dostala na -2,9 (± 4,5) cm. V případě bodu Bp došlo k změně polohy z 0,9 (± 1,7) cm na -0,9 (± 1,9) cm. Parametr TVL se změnil ze 7,5 (± 0,9) na 7,0 (± 2,0) cm, a došlo tedy ke zkrácení pochvy, na rozdíl od PT, kde došlo k nepatrnému prodloužení. Při porovnání POP-Q skóre pět let po operaci u obou operačních metod jsme zaznamenali signifikantně lepší výsledky ve prospěch PT ve všech sledovaných parametrech (Ba, C, Bp, TVL) (tab. 4).
Tab. 4. Porovnání vybraných POP-Q bodů. POP-Q hodnota – pro každý bod je daná v centimetrech a vyjadřuje vzdálenost daného anatomického bodu od roviny hymenu (vybrané parametry Ba, C, Bp) nebo absolutní délku mezi dvěma jednoznačně anatomicky definovanými útvary (TVL) 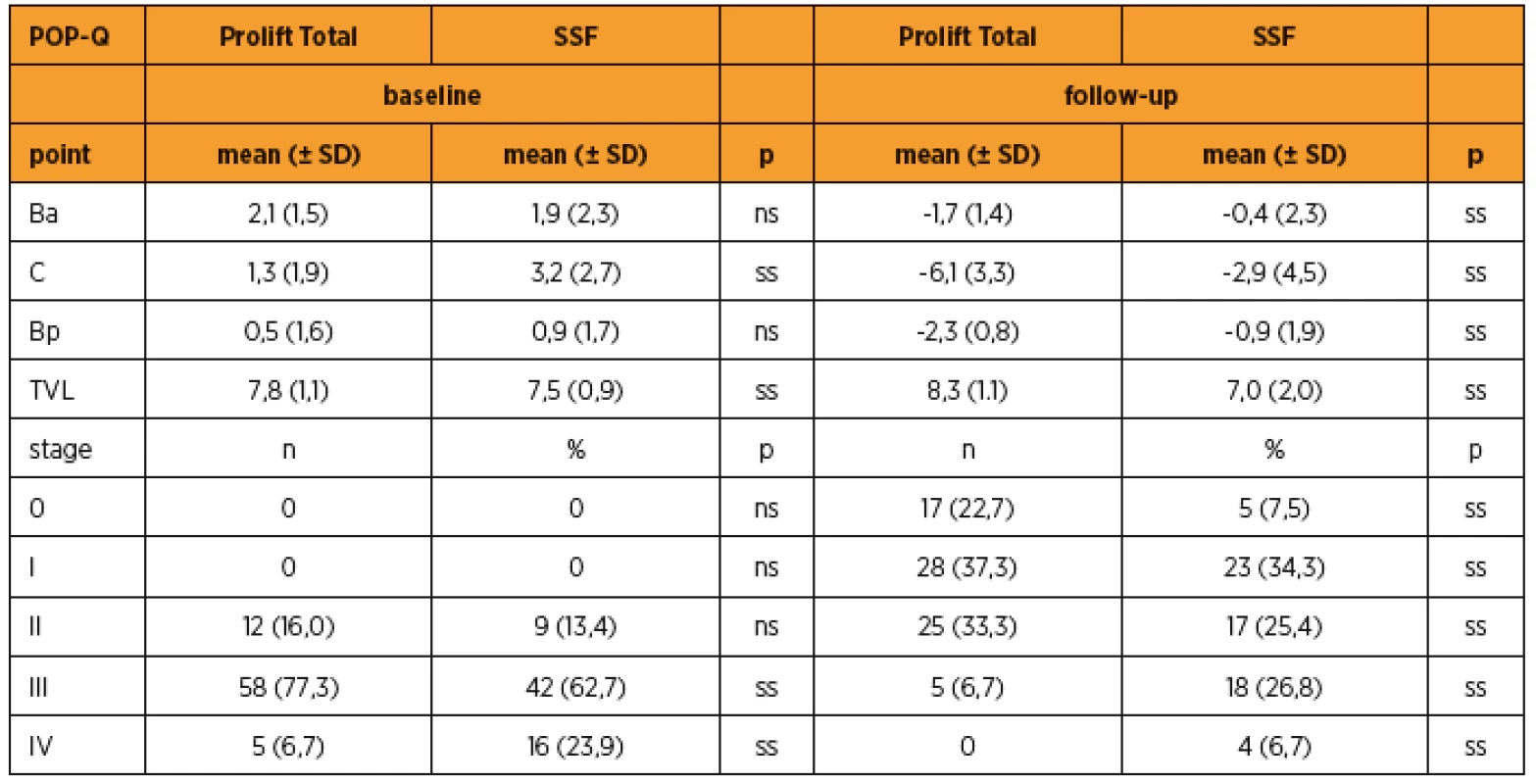
ss – statisticky významné (p < 0,05), (Mannův-Whitneyho test) Před aplikací implantátu mělo 12 (16,0 %) pacientek sestup II. stupně podle POP-Q, 58 (77,3 %) III. stupně, pět (6,7 %) IV. stupně. Po operaci bylo 17 (22,7 %) pacientek ve stadiu 0, 28 (37,3 %) pacientek ve stadiu I, 25 (33,3 %) ve stadiu II, pět (6,7 %) ve stadiu III podle POP-Q. Žádná pacientka neměla kompletní prolaps. Před SSF mělo devět (13,4 %) pacientek sestup II. stupně podle POP-Q, 42 (62,7 %) III. stupně,16 (23,9 %) IV. stupně. Po operaci bylo pět (7,5 %) pacientek ve stadiu 0, 23 (34,3 %) pacientek ve stadiu I, 17 (25,4 %) ve stadiu II, 18 (26,8 %) ve stadiu III podle POP-Q. Čtyři (6,7 %) pacientky měly kompletní prolaps. Signifikantně zlepšené výsledky POP-Q stupňů jsme pozorovali po zavedení implantátu (tab. 4).
V rámci folow-up kontrol 60 měsíců jsme po PT zaznamenali v 15 (20,0 %) případech recidivu definovanou vedoucím bodem (leading edge) dosahujícím k hymenálnímu prstenci (graf 1). Ve 12 (16,0 %) případech se jednalo o izolovaný defekt v jednom z operovaných kompartmentů, ve třech (4,0 %) případech o kombinovaný defekt dvou nebo všech tří kompartmentů (graf 2). U SSF byla recidiva zaznamenána v 30 (44,8 %) případech, v 15 (22,4 %) případech šlo o izolovaný defekt, v 15 (22,4 %) případech o kombinovaný defekt dvou nebo všech tří kompartmentů. Signifikantně horší výsledky ve všech parametrech (kromě recidivy v zadním kompartmentu, kde se soubory nelišily, a kromě recidivy ve středním kompartmentu, kde signifikantně lepší výsledek byl po SSF) jsme pozorovali po SSF (tab. 4).
Graf 1. Porovnání výskytu recidivy sestupu v obou skupinách operovaných žen při follow-up 60 měsíců. 
Recidiva byla definovaná stupněm defektu v některém z operovaných kompartmentů dosahujícím vedoucím bodem k hymenálnímu prstenci a níže. V kategorii PT 15/75 (20 %), u SSF 30/67 (44,8 %). Rozdíl ve výskytu recidivy je statisticky významný v neprospěch SSF. (p = 0,002; χ2 test). Graf 2. Rozbor kategorií recidivy při follow-up 60 měsíců. 
Kategorie PT: izolovaný sestup ve středním kompartmentu (central compartement) 7/15 (46,6 %), izolovaný defekt předního kompartmentu (anterior compartement) 3/15 (20 %), izolovaný defekt v zadním kompartmentu(posterior compartement) 2/15 (13,3 %), kombinovaný defekt dvou kompartmentů 2/15 (13,3 %) (two compartements), komplexní prolaps (complete POP) 1/15 (6,7 %). Kategorie SSF: kombinovaný defekt dvou kompartmentů 12/30 (40 %), izolovaný defekt předního kompartementu 12/30 (40 %), komplexní prolaps 3/30 (10 %), izolovaný sestup ve středním kompartmentu 2/30 (6,6 %), izolovaný defekt v zadním kompartmentu 1/30 (3,3 %). V rámci follow-up kontrol byla po operaci PT zjištěna expozice implantátu u 12 (16,0 %) případů. Expozice se manifestovala nejčastěji mezi kontrolami 3–9 měsíců. U tří pacientek se expozice manifestovala druhý a třetí rok po výkonu. Defekt typu extruzí jsme nezaznamenali. Sedm (9,3 %) případů bylo řešeno konzervativně. Pět (6,7 %) pacientek absolvovalo operační řešení ve formě parciální resekce implantátu. V kategorii SSF nebyl žádný z výše uvedených jevů pozorován.
Následný chirurgický výkon podstoupilo po PT 21/75 (28,0 %) a po SSF 26/67 (38,8 %) žen. Nejčastější indikací k následnému výkonu v skupině PT byla inkontinence moči: 9/75 (12,0 %), parciální exstirpace implantátu 5/75 (6,7 %), hysterektomie 3/75 (4,0 %) a opakovaný výkon pro sestup 4/75 (5,3 %). V případě 26 (38,8 %) pacientek, které podstoupily následný výkon po SSF, bylo ve 25/67 (37,3 %) případech nutné provést opakovaný výkon pro sestup.
Výsledky sledování funkčních parametrů jsou uvedeny v tabulce 5. Při hodnocení celkového stavu před operací a pět let po výkonu pomocí VAS došlo u pacientek v kohortě PT k poklesu na 2,9 (± 1,9) z původních 7,8 (± 1,8). U SSF došlo u parametru VAS po pěti letech k poklesu na 4,2 (± 2,7) z původních 7,8 (± 1,4) (graf 3).
Graf 3. Porovnání parametrů VAS před výkonem a v rámci follow-up v jednotlivých kohortách. 
Porovnání diference VAS před výkonem a při follow-up byl významně vyšší ve skupině PT (p = 0,012, Mannův-Whitneyho test). Tab. 5. Porovnání funkčních změn pomocí validovaných dotazníků a VAS před operací a po výkonu. ICIQ-SF rozsah od 0 (nejlepší) do 21 (nejhorší), PISQ 12 rozsah od 0 (nejhorší) do 48 (nejlepší), VAS rozsah od 0 (nejlepší) do 10 (nejhorší) 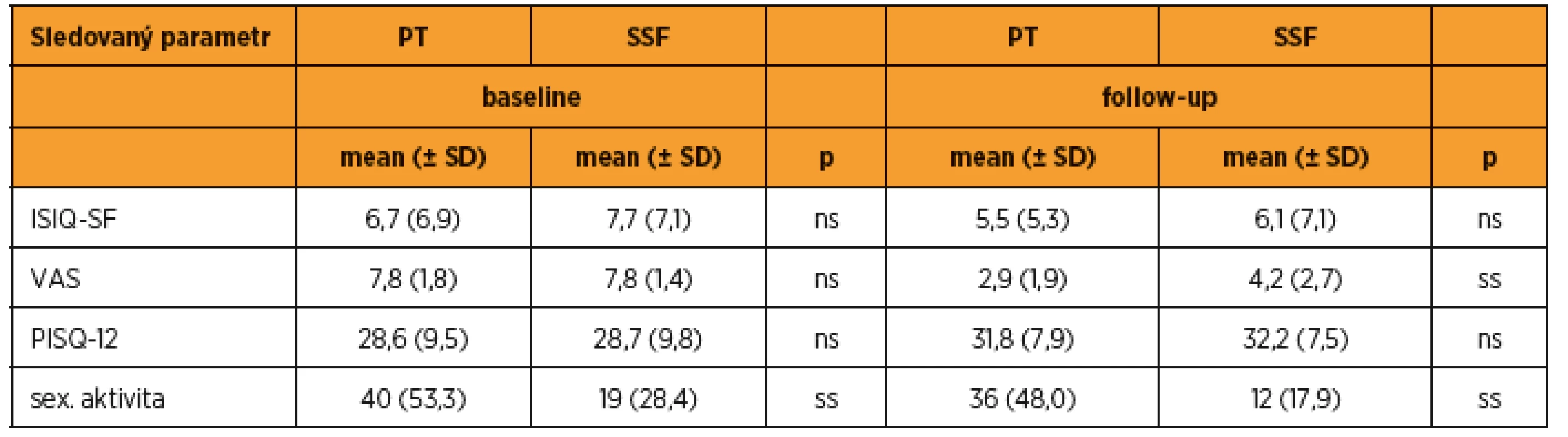
ns – statisticky nevýznamné, ss – statisticky významné (p < 0,05), (Mannův-Whitneyho test) Hodnoty dotazníku ICIQ-SF, analyzující stav mikce ve skupině PT vykazovaly pokles z původních 6,7 (± 6,9) na 5,5 (± 5,3). Obdobný trend byl zřejmý i po SSF. Před PT bylo sexuálně aktivních 40 (53,3 %) pacientek. Pět let po operačním výkonu bylo sexuálně aktivních 36 (48,0 %) pacientek. Parametry dotazníku PISQ 12 vykazovaly pozitivní navýšení z původních 28,6 (± 9,5) na 31,8 (± 7,9) bodů. Před výkonem SSF bylo sexuálně aktivních 19 (28,4 %) pacientek a při pětiletém follow-up bylo sexuálně aktivních 12 (17,9 %) pacientek. PISQ 12 se zlepšilo z 28,7 (± 9,8) na 32,2 (± 7,5). V případě PISQ 12 se nejednalo o signifikantní změnu.
Před zavedením syntetického implantátu udávalo dyspareunii 10 (13,3 %) pacientek, po pěti letech trpělo dyspareunií pět (6,7 %) pacientek, z toho de novo dvě (2,7 %) pacientky. Pacientky před SSF ani po fixaci dyspareunii neuváděly. V de novo udávané dyspareunii se soubory signifikantně neliší.
DISKUSE
Dekáda zkušeností s vaginálně použitým syntetickým implantátem využitým u pacientek se symptomatickým sestupem dramaticky změnila původní očekávání vkládaná v tento operační přístup. Prostřednictvím prospektivních randomizovaných studií jsme schopni konstatovat, že syntetický mesh docílí lepšího anatomického efektu s nižším rizikem selhání techniky ve srovnání s klasickou rekonstrukční technikou za cenu vyšších peroperačních komplikací a s rizikem nového typu pooperačních komplikací [1]. Problémem stávajících dat je krátká doba follow-up kontrol. Účinky dlouhotrvající přítomnosti neabsorbovatelného implantátu v pochvě stále nejsou spolehlivě známé, a je tedy nutné se touto problematikou podrobně zabývat. V naší prospektivní kohortové studii porovnávající rekonstrukční výkon s využitím kotveného syntetického implantátu se závěsem poševního pahýlu na sakrospinózní ligamentum jsme po pěti letech prokázali významné zlepšení kotveného implantátu na výsledný anatomický efekt.
V randomizovaných studiích [20, 35, 37], které srovnávaly syntetický implantát a klasický operační přístup, byla recidiva po SSF po jednom roce sledování 64,7 %, resp. 45,0 %, resp. 39,4 %. U pacientek po zavedení implantátu byla recidiva popsána v těchto studiích 2,8 %, resp.10,0 %, resp. 16.0 %. Tato data jsou podobná našim výsledkům ve skupině pacientek po SSF. U pacientek po implantátu je recidiva v naší kohortě vyšší, a to 20,0 %. Tento fakt si vysvětlujeme delším folow up. Na druhé straně opakovaný výkon pro sestup v této skupině byl proveden pouze u čtyř pacientek ze 75 (5,3 %). V případě 26 pacientek, které podstoupily následný výkon po SSF, byl sestup indikací u 25 (37,3 %), což bylo signifikantně více.
Vaginální expozice implantátu byla detekována u 12 (16,0 %) pacientek, kterým byl zaveden implantát, což je více, než uvádějí někteří autoři [16, 26, 27, 35]. V jiných studiích je expozice implantátu pozorována v rozmezí 15–20 % [19, 20, 23, 24]. Známé rizikové faktory pro expozici implantátu jsou konkomitantní hysterektomie, T řez, věk nad 70 let a kouření [8, 10, 11]. V naší studii jsme při zavádění implantátu hysterektomii ani T řez neprováděli. Šest z 12 pacientek s expozicí implantátu bylo ve vyšším věku než 70 let, sedm pacientek s expozicí implantátu byly kuřačky. Kohorta pacientek byla výrazně předoperována, pouze u jedné pacientky s následnou expozicí meshe šlo o primooperaci, dvě již byly po předchozí hysterektomii, devět po předchozí hysterektomii a poševních plastikách. Všechny tyto skutečnosti vedly k zhoršenému hojení s rozvojem expozice implantátu. Opět je třeba otevřít otázku délky follow-up. Fenomén, že se u některých pacientek manifestuje až po několika letech, lze vysvětlit postupnou atrofizací jednotlivých komponent poševní stěny, které jsou zcela zbaveny mechanické zátěže v důsledku přítomnosti příliš velkého a rigidního implantátu (stress shielding phenomenon). Nové typy implantátů s menším rozměrem a nižší váhou by tento problém mohly řešit. Otázka předoperovanosti terénu je rovněž stěžejní. Je logické, že předoperovaný terén je podstatně méně vhodný pro umístění sítě do vhodné, velkoryse disekované vrstvy. Celá řada odborných společností razí trend využití implantátu až jako metody druhé volby v návaznosti na klasickou rekonstrukci v případě jejího selhání. Je tento trend správný? Je ospravedlnitelné nabízet operační techniku, u které víme, že je z hlediska dlouhodobého follow-up horší? Nebylo by podstatně vhodnější selektovat primárně ty pacientky, u kterých je riziko selhání klasické rekonstrukce vyšší a nabízet techniku s lepším efektem? Již dnes víme, že rizikové údaje existují. Jedním z nich je například přítomnost levátorového traumatu.
Námi zjištěná data rovněž nepotvrzují negativní vliv na funkci pánevního dna. Pacientky po PT vykazovaly statisticky významně vyšší rozdíl parametrů VAS ve srovnání s pacientkami SSF.
Výsledky z porovnání dotazníku kvality života, v souladu s dalšími autory [16, 20, 35 ], ukazují, že použité chirurgické metody mají srovnatelný vliv na kvalitu života. Překvapením byla problematika sexuální aktivity po pěti letech, kdy 55 % žen po PT bylo stále sexuálně aktivních ve srovnání s 18 % po SSF. Zde může samozřejmě velkou roli hrát věková diference mezi oběma skupinami, kdy ženy, u kterých byla indikována SSF, byly ve vyšším věku (59,6 vs. 66,1 let). De novo výskyt dyspareunie byl nízký. Literární data popisují výskyt de novo dyspareunie po rekonstrukčních výkonech v rozmezí 8–42 %. Z tohoto pohledu jsou výsledky naší studie příznivé [7, 20, 37].
Výhodou prezentované studie je pětiletý follow-up pečlivě prospektivně sledovaných pacientek, kdy všechny výkony prováděli čtyři operatéři s vysokou erudicí v urogynekologii. Nevýhodou je, že se nejednalo o náhodnou randomizaci. Z uvedených dat je zřejmé, že jsme klasický rekonstrukční výkon indikovali častěji u starších, a tedy i polymorbidních pacientek, které profitují z výkonu, který je technicky méně náročný a rychlejší. Tímto SSL jednoznačně je. To je patrné i z délky operačního výkonu a peroperační krevní ztráty.
ZÁVĚR
Při porovnání POP skóre byly signifikantně lepší výsledky dosaženy u pacientek, které podstoupily operaci s užitím mesh. Porovnání subjektivního hodnocení výsledků léčby pomocí dotazníků (ICIQ-SF, PISQ 12) neprokazuje signifikantně lepší výsledky ani u jedné skupiny. U VAS skóre na tom byly významně lépe pacientky po zavedení implantátu. Signifikantně vyšší riziko recidivy a nutnosti podstoupit operační výkon měly pacientky po SSF.
Poděkování
Práce vznikla v rámci předatestační stáže z urogynekologie v Ústavu pro péči o matku a dítě v Praze. Za cenné poznatky a spolupráci děkuji doc. MUDr. Ladislavovi Kroftovi, CSc., doc. MUDr. Jaroslavovi Feyereislovi, CSc., a MUDr. Michalovi Krčmářovi, Ph.D.
Práce vznikla za podpory projektu PRVOUK P32.
MUDr. Peter Kraus
Gynekologicko-porodnická klinika
FZS MN
Sociální péče 3316/12A
401 13 Ústi nad Labem
e-mail: peter.kraus@kzcr.eu
Zdroje
1. Altman, D., Vayrynen, T., Engh, ME., et al. Nordic Transvaginal Mesh Group. Anterior colporrhaphy versus transvaginal mesh for pelvic-organ prolapse. N Engl J Med, 2011, 364, p. 1826–1836.
2. Avery, K., Donovan, J., Peters, J. ICIQ: A brief and robust measure for evaluating the symptoms and impact of urinary incontinence. Neurol Urodyn, 2004, 23, p. 322–330.
3. Babalola, EO., et al. Utilization of surgical procedures for pelvic organ prolaps: a population-based study in Olmsted County, Minnesota, 1965–2002. Int Urogynecol J, 2008, 19(9), p. 1243.
4. Barber, MD., Maher, C. Apical prolapse. Int Urogynecol J, 2013, 24, p. 1815–1833.
5. Berrocal, J., Clave, H., Cosson, M., et al. Conceptual advances in the surgical management of genital prolapse. The TVM technique emergence. J Gynecol Obstet Biol Reprod, 2004, 33, p. 577–587.
6. Bump, RC., Mattiasson, A., Bo, K., et al. The standardization of terminology of female pelvic organ prolapse and pelvic floor dysfunction. AJOG, 1996, 175, p. 10–17.
7. Carey, M., Higgs, P., Goh, J., et al. Vaginal repair with mesh versus colporrhaphy for prolapse: a randomised controlled trial. BJOG, 2009, 116, p. 1380–1386.
8. Collinet, P., Belot, F., Debodinance, P., et al. Transvaginal mesh technique for pelvic organ prolapse repair: mesh exposure management and risk factors. Int Urogynecol J Pelvic Floor Dysfunct, 2006, 17, p. 315–320.
9. Cruikshank, SH., Kovac, SR. Anterior vaginall wall culdeplasty at vaginal hysterectomy to prevent posthysterectomy anterior vaginal wall prolapse. Am J Obstet Gynecol, 1996, 174(6), p. 1863.
10. Cundiff, GW., Varner, E., Visco, AG., et al. Pelvic Floor Disorders Network. Risk factors for mesh/suture erosion following sacral colpopexy. Am J Obstet Gynecol, 2008, 199, p.688.e1–5.
11. Deffieux, X., de Tayrac, R., Huel, C., et al. Vaginal mesh erosion after transvaginal repair of cystocele using Gynemesh or Gynemesh-Soft in 138 women: a comparative study. Int Urogynecol J Pelvic Floor Dysfunct, 2007, 18, p. 73–79.
12. Denman, MA., Gregory, WT., Boyles, SH., et al. Reoperation 10 years after surgically managed pelvic organ prolapse and urinary incontinence. Am J Obstet Gynecol, 2008, 198(5), p. 555.e1–555.
13. DeLancey, JOL. Anatomic aspects of vaginal eversion after hysterectomy. AJOG, 1992, 166, p. 1717–1728.
14. DeLancey, JOL. Fascial and muscular abnormalities in women with urethral hypermobility and anterior vaginal wall prolapse. AJOG, 2002, 187(1), p. 93–98.
15. Dietz, HP., Hankins, KJ., Wong, V. The natural history of cystocele recurrence. Int Urogynecol J, 2014, 25, p. 1053–1057.
16. Elmer, C., Altman, D., Engh, ME., et al. Trocar guided transvaginal mesh repair of pelvic organ prolapse. Obstet Gynecol, 2009, 113, p. 117–126.
17. Fatton, B., Amblard, J., Debodinance, P., et al. Transvaginal repair of genital prolapse: preliminary results of a new tension-free vaginal mesh (Prolift technique) – a case series multicentric study. Int Urogynecol J Pelvic Floor Dysfunct, 2007, 18, p. 743–752.
18. Fialkov, M., Newton, K., Lentz, G. Lifetime risk of surgical management for pelvic prolapse or urinary incontinence. Int Urogynecol J, 2008, 19, p. 437–440.
19. Gagnon, L. Mid-term results of pelvic organ prolapse repair using a transvaginal mesh: the experience in Sherbooke, Quebec. Can Urol Assoc J, 2010, 4, p.188–191.
20. Halaska, M., Maxova, K., Sottner, O., et al. A multicenter, randomized, prospective, controlled study comparing sacrospinous fixation and transvaginal mesh in the treatment of posthysterectomy vaginal vault prolapse. Am J Obstet Gynecol, 2012, 207, p. 301.e1–7.
21. Haylen, BT., Naidoo, S., Kerr, SJ., et al. Posterior vaginal compartement repairs: Where are the main anatomical defects? Int Urogynecol J, 2016, 27, p. 741–745.
22. Haylen, BT., Freeman, RM., Swift, SE., et al. An International Urogynecological Association (IUGA) / International Continence Society (ICS) joint terminology and classification of the complications related directly to the insertion of prostheses (mesehes, implants, tapes) & grafts in female pelvic floor surgery. Int Urogynecol J, 2011, 22, p. 3–15.
23. Hiltunen, R., Nieminen, K., Takala, T., et al. Low-weight polypropylene mesh for anterior vaginal wall prolapse: a randomized controlled trial. Obstet Gynecol, 2007, 110, p. 455–462.
24. Jacquetin, B. Complications of vaginal mesh: our experience. Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20, p. 893–896.
25. Lukacz, ES. The use of Visual Analog Scale in urogynecologic researsch: A psychometric evaluation. AJOG, 2004, 191, p. 165–170.
26. Moore, RD., Beyer, RD., Jacoby, K., et al. Prospective multicenter trial assessing type I, polypropylene mesh placed via transobturator route for the treatment of anterior vaginal prolapse with 2-year follow-up. Int Urogynecol J Pelvic Floor Dysfunct, 2010, 21, p. 545–552.
27. Natale, F., La Penna, C., Padoa, A., et al. A prospective, randomized, controlled study comparing Gynemesh, a synthetic mesh, and Pelvicol, a biologic graft, in the surgical treatment of recurrent cystocele. Int Urogynecol J Pelvic Floor Dysfunct, 2009, 20, p. 75–81.
28. Olsen, AL., et al. Epidemiology of surgically managed pelvic organ prolpase and urinary incontinence. Obstet Gynecol, 1997, 4, p. 501.
29. Richter, K. (The surgical treatment of the prolapsed vaginal fundus after uterine extirpation. A contribution on Amreich‘s the sacrotuberal vaginal fixation). Geburtshilfe Frauenheikd, 1967, 27, S. 941–954.
30. Rogers, RG., Coates, KW. A short form of the Pelvic Organ Prolapse/Urinary Incontinence Sexual Questionnaire (PISQ-12). Int Urogynecol J, 2003, 14, p. 164–168.
31. Sederl, J. Zur Operation des Prolapses der blind endigenden Sheiden. Geburtshilfe Frauenheilkd, 1958, 18, S. 824–828.
32. Smith , FJ., Holman, CD., Moorin, RE., et al. Lifetime risk of undergoing surgery for pelvic organ prolapse. Obstet Gynecol, 2010, 116, p. 1096–1100.
33. Suback, LL., Waetjen, LE., Van den Eeden, S., et al. Cost of pelvic organ prolapse surgery in the United States. Obstet Gynecol, 2001, 98, p. 646–651.
34. Summers, A., Winkel, LA., Hussain, HK., et al. The relationship between anterior and apical compartement support. AJOG, 2006, 194, p. 1438–1443.
35. Svabik, K., Martan, A., Masata, J., et al. Comparison of vaginal mesh repair with sacrospinous vaginal colpopexy in the management of vaginal vault prolapse after hysterectomy in patients with levator ani avulsion: a randomized controlled trial. Ultrasound Obstet Gynecol, 2014, 43(4), p. 365–371.
36. Swift, SE. The distribution of pelvic organ support in a population of female subjects seen for routine gynecologic health care. AJOG, 2000, 183(2), p. 277–285.
37. Withagen, MI., Milani, AL., den Boon, J., et al. Trocar-guided mesh compared with conventional vaginal repair in recurrent prolapse: a randomized controlled trial. Obstet Gynecol., 2011, 117, p. 242–250.
Štítky
Dětská gynekologie Gynekologie a porodnictví Reprodukční medicína
Článek vyšel v časopiseČeská gynekologie
Nejčtenější tento týden
2017 Číslo 4- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Magnosolv a jeho využití v neurologii
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Editorial
- Laparoskopická a robotická sakropexe: retrospektivní studie zkušeností z learning curve a následného follow-up
- Rekonstrukce defektu zadního a středního kompartmentu pomocí kotveného implantátu Prolift Posterior: kohortová studie s pětiletým follow-up
- Řešení sestupu tří kompartmentů pomocí syntetického implantátu a sakrospinózní fixace: kohortová prospektivní studie s délkou follow-up pěti let
- Zachování fertility u žen s karcinomem prsu před gonadotoxickou léčbou
- Současné trendy v psychosociální a etické problematice dárcovství gamet
- Případ peritoneální tuberkulózy: diagnostika pomocí PET/CT a laparoskopie
- Katameniální pneumotorax – kazuistiky a literální přehled
- Exstirpace suburetrální pásky z důvodu chronických bolestí
- Rozsáhlý hematom – časná komplikace po antiinkontinentní operaci transobturátorovým přístupem
- Tuboovariální absces ve 39. týdnu gravidity (kazuistika)
- Informovanost rodiček v oblasti primární a sekundární prevence poruch pánevního dna po porodu
- Seriál o EET
- XXVI. konference Sekce gynekologické endoskopie ČGPS ČLS JEP 2017 se zahraniční účastí
-
Workshop
Základy robotické operativy v gynekologii 2017
- Česká gynekologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Katameniální pneumotorax – kazuistiky a literální přehled
- Rozsáhlý hematom – časná komplikace po antiinkontinentní operaci transobturátorovým přístupem
- Exstirpace suburetrální pásky z důvodu chronických bolestí
- Laparoskopická a robotická sakropexe: retrospektivní studie zkušeností z learning curve a následného follow-up
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



