-
Medical journals
- Career
Prolaps pánevních orgánů ženy z pohledu urologa
Authors: T. Hanuš
Published in: Urol List 2008; 6(1): 70-77
Overview
Poruchy anatomie pánevního dna projevující se různým stupněm sestupu rodidel ( „pelvic organ prolapse“ – POP) se vyskytují buď izolovaně v jednotlivých kompartmentech (přední, střední a zadní) vaginy nebo v kombinaci. Uvedena klasifikace sestupu rodidel dle Baden-Walkera ( „half-way system“) a dále klasifikace dle ICS používající vyhodnocování sestupu rodidel na úrovni standardně definovaných 6 bodů. POP přední stěny poševní jsou řešitelné chirurgicky přední kolporafií nebo technikou PVR (paravaginal repair) – retropubicky či vaginálně, kolposuspenzí dle Burche nebo s použitím síťky. POP středního kompartmentu /apexu pochvy se korigují vaginálně, abdominálně nebo laparoskopicky. Nejčastěji používanou metodou je sakrokolpofixace v různých modifikacích event. kolpokleiza. POP zadního kompartmentu (rektokéla apod.) jsou řešitelné vaginálně (kolporaphia posterior, plastikou levátorů nebo aplikací síťky, transanálně nebo abdominálně resp.laparoskopicky. Přístup k prolapsu pánevních orgánů u ženy musí být mezioborový. Diagnosticko-terapeutického algoritmu se účastní gynekolog, urolog a v některých případech i proktolog.
Klíčová slova:
prolaps pánevních orgánů (POP), kompartment přední, střední a zadní, half way systém, International Continence Society (ICS )ÚVOD
Poruchy anatomie pánevního dna se vyskytují buď izolovaně v jednotlivých oddílech – kompartmentech vaginy (přední, střední a zadní), či v kombinaci. Pacientky mohou současně trpět i stresovou inkontinencí moči.
Klinický popis anatomie pánevního dna u ženy, a tedy i klasifikace prolapsu pánevních orgánů (dále jen POP), se provádí při fyzikálním vyšetření zevních pohlavních orgánů a vaginy.
Je nutné, aby vyšetřující lékař zjistil a popsal maximální protruzi, kterou žena pozoruje během každodenní činnosti. Hodnocení nálezů u pacientek s prolapsem pánevních orgánů ovlivňuje různorodost vyšetřovacích technik. Ultrazvukové vyšetření, event. jiné zobrazovací metody umožňují přesnější kvantifikaci POP. Léčba je převážně chirurgická podle typu a stupně POP v jednotlivých poševních oddílech.
KLASIFIKACE HALF-WAY SYSTEM
V roce 1972 popsali Baden a Walker jako důležitou hranici k určení stupně POP hymen a svůj systém hodnocení POP nazvali half-way-system, což znamená, že hymen je definován v polovině vzdálenosti mezi trny sedacích kostí a stavem při kompletní everzi vaginy při maximálním descenzu dělohy [1]. Stav bez prolapsu je označován stupněm (grade) 0 (nula), pokles do poloviny vaginy je grade 1, pokles pánevních orgánů do úrovně hymenu je grade 2, mimo lumen vaginy grade 3 nebo 4 (dle stupně prolapsu) – obr. 1.
Image 1. Half-way-system podle Badena-Walkera (1972). 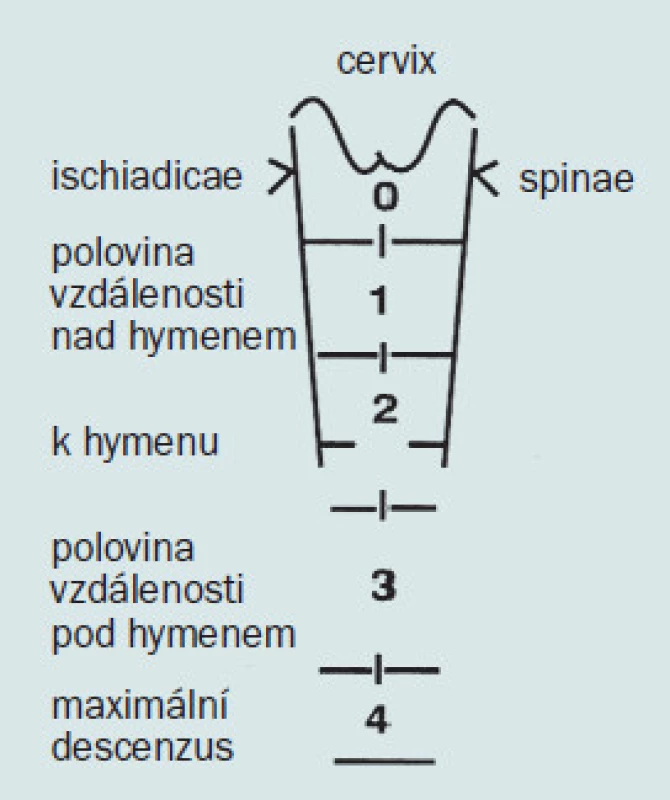
Doporučená kritéria pro průkaz maximálního prolapsu by měla zahrnovat jakoukoli protruzi vaginální stěny, která se stáhla při narovnání pacientky a pacientka by měla potvrdit, že velikost prolapsu a rozsah protruze pozorované vyšetřujícím lékařem je stejně rozsáhlá jako nejhorší protruze, která dosud ženu postihla. Vyšetřením ženy vstoje při zapojení břišního lisu se potvrdí, že plný rozsah prolapsu byl pozorován i v jiných polohách.
DEFINICE ANATOMICKÝCH ORIENTAČNÍCH BODŮ
Prolaps je třeba hodnotit pomocí standardního systému ve vztahu k jasně definovaným anatomickým referenčním bodům. Existují 2 druhy těchto bodů, fixní (pevné) referenční body a definované body pro měření.
1. Fixní referenční body – prolaps je nutno hodnotit ve vztahu k fixním anatomickým orientačním bodům, jež lze vždy a přesně identifikovat. Takovým fixním referenčním bodem používaným v celém tomto systému kvantitativního popisu prolapsu je hymen.
Vizuálně představuje hymen přesně identifikovatelný referenční orientační bod. I když se připouští, že rovina hymenu je poněkud proměnlivá podle stupně dysfunkce m. levator ani, zůstává hymen nejlepším dostupným orientačním bodem. Termín „hymen“ je vhodnější než špatně definovaný a nepřesný termín „introitus“ (vchod).
2. Anatomická poloha 6 definovaných bodů pro měření by měla být centimetry nad nebo proximálně k hymenu (záporné číslo) nebo centimetry pod nebo distálně k hymenu (kladné číslo) od roviny hymenu definované jako (0). Například poloha děložního hrdla, u něhož došlo k protruzi 3 cm distálně od hymenu, by se označovala hodnotou +3 cm.
Palpačně poskytují trny sedací kosti přesně identifikovatelné orientační body. Vsedě nebo vstoje nebo v případech, kdy je viditelnost omezena v důsledku obezity nebo snížené schopnosti abdukce kyčelní kosti, lze polohu cervixu nebo nejzazší bod prolapsu ve vztahu k trnům sedací kosti měřit palpací.
Protože jediná struktura, kterou může vyšetřující lékař vidět přímo, je povrch vaginy, je třeba přední prolaps hodnotit spíše z hlediska segmentů stěny vaginy než orgánů, které jsou uloženy za ní. Proto je třeba dát přednost spíše termínu „přední prolaps stěny vaginy“ než „cystokéla“ nebo „přední enterokéla“.
KLASIFIKACE SESTUPU RODIDEL DLE ICS
Tato klasifikace používá hodnocení sestavou jednotlivých definovaných bodů. Je poměrně složitá, ale užívá se na doporučení ICS (International Continence Society) stále častěji.
1. bod Aa
Je to bod umístěný v polovině přední stěny vaginy 3 cm proximálně od zevního uretrálního ústí. To odpovídá přibližnému umístění uretrovezikální řasy jako viditelnému, proměnlivě výraznému orientačnímu bodu, který je u mnoha pacientů uzavřený. Podle definice je rozmezí polohy bodu Aa ve vztahu k hymenu -3 až +3 cm.
2. bod Ba
Jedná se o bod představující nejdistálnější (tzn. nejvíce pokleslou) polohu horní části přední stěny vaginy od poševního pahýlu nebo přední vaginální klenby k bodu Aa. Podle definice je při absenci prolapsu poloha bodu Ba -3 cm a měl by mít kladnou hodnotu rovnající se poloze manžety u žen s totální vaginální everzí po hysterektomii.
Apex vaginy představuje nejproximálnější místa dolních částí reprodukčního traktu s normálním uložením.
3. bod C
Bod, který představuje buď nejdistálnější (tzn. nejpokleslejší) hranu cervixu nebo nejzazší bod jizvy na poševním pahýlu u ženy, u níž byla provedena totální hysterektomie.
4. bod D
Bod, který představuje umístění zadní klenby poševní (neboli Douglasův vak) u ženy, která stále ještě má cervix. Představuje úroveň připojení uterosakrálního vaziva k proximální zadní části děložního hrdla. Je používán jako bod k měření pro odlišení prolapsu komplexu uterosakrokardinálních vazů od cervikální elongace. Pokud má umístění bodu C hodnotu významně pozitivnější než umístění bodu D, ukazuje to na cervikální elongaci, která může být symetrická nebo excentrická (tzn. může zasahovat pouze přední porci cervixu v důsledku dřívějšího tržného poranění). Při absenci cervixu se bod D jako bod měření vynechává.
Analogicky s předním prolapsem je nutno zadní prolaps hodnotit spíše z hlediska segmentů stěny vaginy než orgánů, které leží za ní. Termín „prolaps zadní stěny vaginy“ je ekvivalentem termínů „rektokéla“ nebo „enterokéla“.
5. bod Bp
Bod představující nejdistálnější (tzn. nejpokleslejší) polohu horní části zadní stěny vaginy od poševního pahýlu nebo zadní vaginální klenby k bodu Ap. Podle definice je při absenci prolapsu bod Bp ve vzdálenosti 3 cm od hymenu a jeho hodnota by byla kladná u ženy s totální vaginální everzí po hysterektomii.
6. bod Ap
Bod umístěný ve střední čáře zadní stěny vaginy 3 cm proximálně k hymenu. Podle definice se rozsah polohy bodu Ap ve vztahu k hymenu pohybuje v rozmezí -3 až +3 cm.
7. další orientační body a měření
Genitální hiatus se měří od středu zevního uretrálního ústí ke středu zadní strany hymenu. Perineum se měří od zadního okraje genitálního hiátu ke středu řitního otvoru. Celková délka vaginy (tvl) je největší hloubka vaginy, udávaná v cm, kdy body C nebo D jsou v normální poloze (obr. 2).
Image 2. Kvantifikace POP – systém šesti bodů, genitální hiátus (gh), perinální oblast (pb) a celková délka vaginy (tvl). 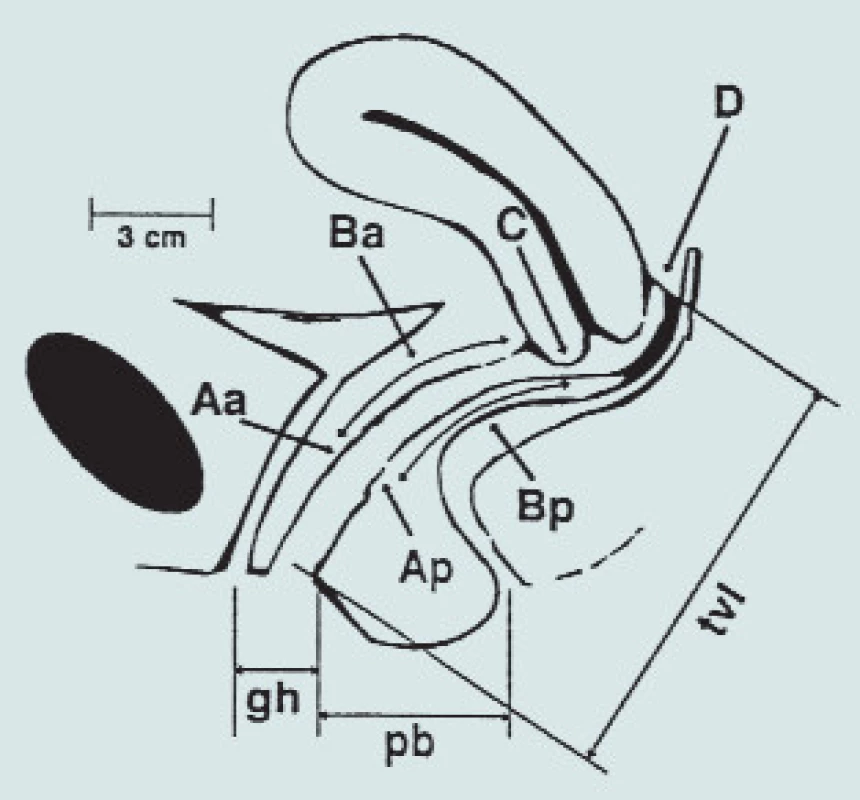
TECHNIKA A ZÁZNAM MĚŘENÍ
Je nutno změřit a zaznamenat polohu bodů Aa, Ba, Ap, Bp, C, resp. D, ve vztahu k hymenu. Poloha se uvádí v cm nad, tzn. proximálně od hymenu (záporné číslo) nebo v cm pod, tzn. distálně k hymenu (kladné číslo), přičemž rovina hymenu je definována jako nula (0).
Naměřené hodnoty lze zaznamenávat jako prostou řadu čísel (např. -3, -3, -7, -9, -3, -3, 9, 2, 2 pro body Aa, Ba, C, D, Bp, Ap, celková délka vaginy, genitální hiát a perineální oblast). Poslední 3 čísla nemají žádné znaménko, tzn. + či -, protože označují délku, a ne polohu ve vztahu k hymenu.
Pokud v důsledku předchozí hysterektomie bod D neexistuje, je to nutno uvést.
V případě normální podpory (obr. 3A) mají body Aa a Ba a body Ap a Bp hodnotu -3, protože nedošlo k poklesu přední nebo zadní stěny. Nejnižší bod cervixu je 8 cm nad hymenem (-8) a zadní klenba je 2 cm nad ním (-10). Délka vaginy je 10 cm, genitální hiát měří 2 cm a perineální oblast 3 cm.
Image 3. Normální podpora děložního hrdla (vpravo) a úplná everze poševní klenby (vlevo). 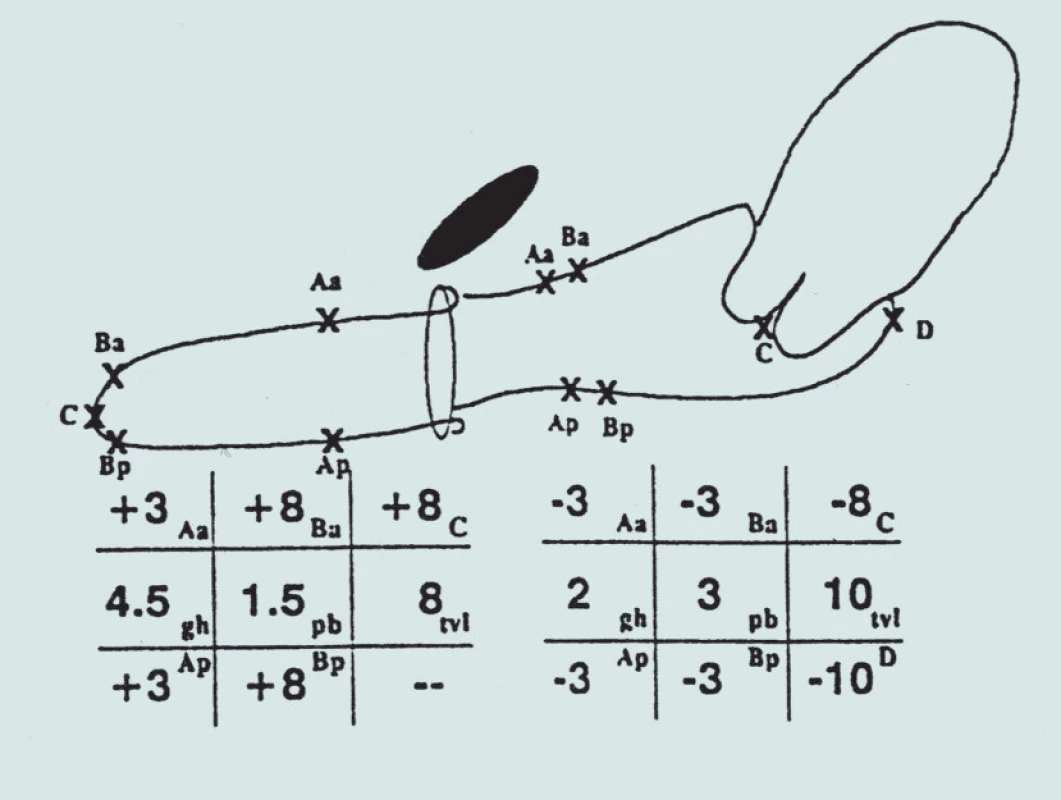
V příkladu úplné everze (obr. 3B) jsou nejdistálnější bod přední stěny (bod Ba), tedy jizva poševního pahýlu (bod C), a nejdistálnější bod zadní stěny (Bp) ve stejné poloze (+8); body Aa a Ap v maximálně distální poloze (oba +3).
Pokud se celková délka vaginy rovná maximální protruzi, znamená to, že everze je úplná.
V příkladu převládajícího prolapsu přední stěny vaginy (obr. 4A) je nejzazším bodem prolapsu horní přední stěna vaginy, bod Ba (+6). Všimněte si, že došlo k významné elongaci vyklenuté přední stěny. Bod Aa je maximálně distálně (+3) a jizva poševního pahýlu je 2 cm nad hymenem (C = -2). Jizva pahýlu sestoupila o 4 cm, protože pokud by byla správně podporována, byla by na -6 (celková délka vaginy). Na tomto příkladu není celková délka vaginy maximální hloubkou vaginy – protože prodloužená přední stěna vaginy je maximálně redukována – nýbrž spíše hloubkou vaginy v místě pahýlu, přičemž bod C je redukován na normální plný rozsah.
Image 4. Převládající prolaps přední stěny (vlevo) a převládající prolaps zadní stěny (vpravo). 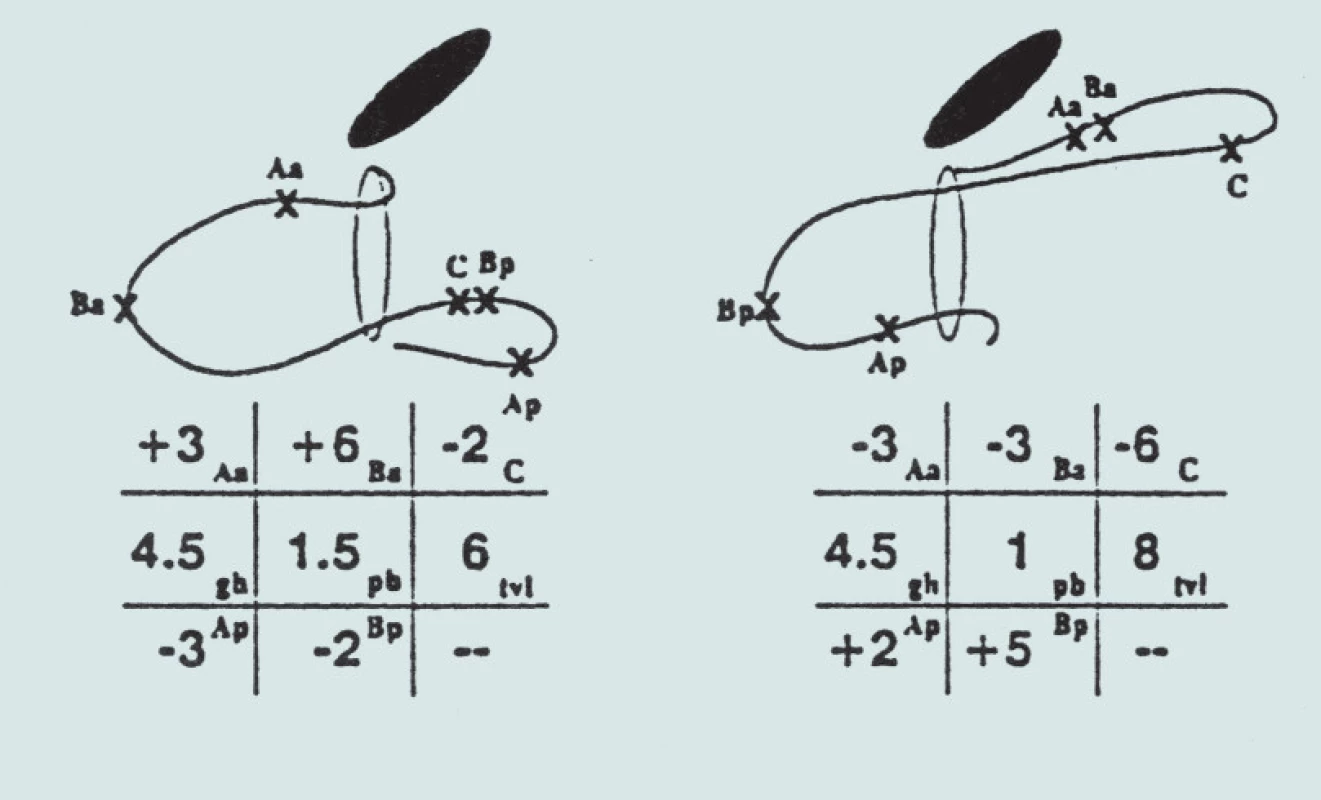
V příkladu převládajícího prolapsu zadní stěny (obr. 4B) je vrcholovým bodem prolapsu horní zadní stěna vaginy, bod Bp (+5). Bod Ap je 2 cm distálně k hymenu (+2) a jizva poševního pahýlu je 6 cm nad hymenem (-6). Poševní pahýl sestoupil pouze o 2 cm, protože kdyby byl dokonale podpírán, byl by na hodnotě -8 (celková délka vaginy).
KLASIFIKACE PROLAPSU PÁNEVNÍCH ORGÁNŮ (STAGING PROLAPSU)
Stadia se přiřazují podle nejzávažnějších projevů prolapsu:
1. stadium 0
Nebyl prokázán žádný prolaps. Body Aa, Ap, Ba a Bp jsou všechny v -3 cm a buď bod C nebo D je mezi -X cm a -(X - 2 ) cm, přičemž X = celková délka vaginy v cm, tzn. kvantitativní hodnota pro bod C nebo D je ≤ -(X - 2) cm. Obr. 3A představuje stadium 0 prolapsu pánevních orgánů.
2. stadium I
Kritéria pro stadium 0 nejsou splněna, avšak nejdistálnější část prolapsu je více než 1 cm nad úrovní hymenu (tzn. její kvantitativní hodnota je < -1 cm). Stadium I lze dále dělit podle toho, jaká část dolního reprodukčního traktu je nejdistálnější částí prolapsu při použití následujících písmenných vymezení: a = (anterior) přední stěna vaginy, p = (posterior) zadní stěna vaginy, C = poševní pahýl, Cx = cervix, a Aa, Ap, Ba, Bp a D pro již definované body měření (např. I-Cx, pokud je cervix nejdistálnější, I-Bp, pokud je horní zadní stěna nejdistálnější, nebo I-a pokud je junkce distální a proximální přední stěny nejdistálnější částí prolapsu.
3. stadium II
Nejdistálnější část prolapsu je 1 cm nebo méně blízko nebo distálně k rovině hymenu (tzn. její kvantitativní hodnota je ≥ -1 cm, avšak ≤ +1 cm). Stadium II lze dále dělit podle schématu uvedeného u stadia I (např. II-a, II-C nebo II-Bp).
4. stadium III
Nejdistálnější část prolapsu je více než 1 cm pod rovinou hymenu, avšak nevyčnívá dále než 2 za celkovou délku vaginy v cm (tzn. její kvantitativní hodnota je > +1 cm avšak < +(X - 2) cm, přičemž X = celková délka vaginy). Stadium III lze dále rozdělit podle schématu popsaného u stadia I. Například obr. 4A představuje prolaps stadia III-B a obr. 4B představuje stadium III-Bp.
5. stadium IV
Tento stupeň v podstatě znamená úplnou everzi celkové délky dolního genitálního traktu. Distální část prolapsu vyčnívá minimálně (X - 2) cm, přičemž X = celková délka vaginy v cm (tzn. její kvantitativní hodnota je ≤ +(X - 2) cm). Ve většině případů bude nejzazší hranou prolapsu stadia IV buď cervix nebo jizva poševní manžety. Někdy lze pozorovat vzácné výjimky z tohoto pravidla podle schématu dalšího rozdělení popsaného u stadia I.
Tab. 1 shrnuje klasifikační systém ICS z roku 1996 (ICS POP-Q).
Table 1. Kvantitativní klasifikační systém prolapsu rodidel (ICS POP-Q). Podle Mezinárodní společnosti pro kontinenci (International Continence Society). 
Obr. 5 porovnává Klasifikaci ICS POP-Q (používající stadia, stupně) s klasifikací Baden-Walkera z roku 1972. Hlavní rozdíl je u sestupu 2. stupně, kdy u Badenovy - Walkerovy klasifikace sestup pánevních orgánů dosahuje k hymenu, zatímco u klasifikace ICS POP-Q je to 1 cm od hymenu.
Image 5. Srovnání klasifikačních systémů POP dle Badena-Walkera s ICS klasifikací. 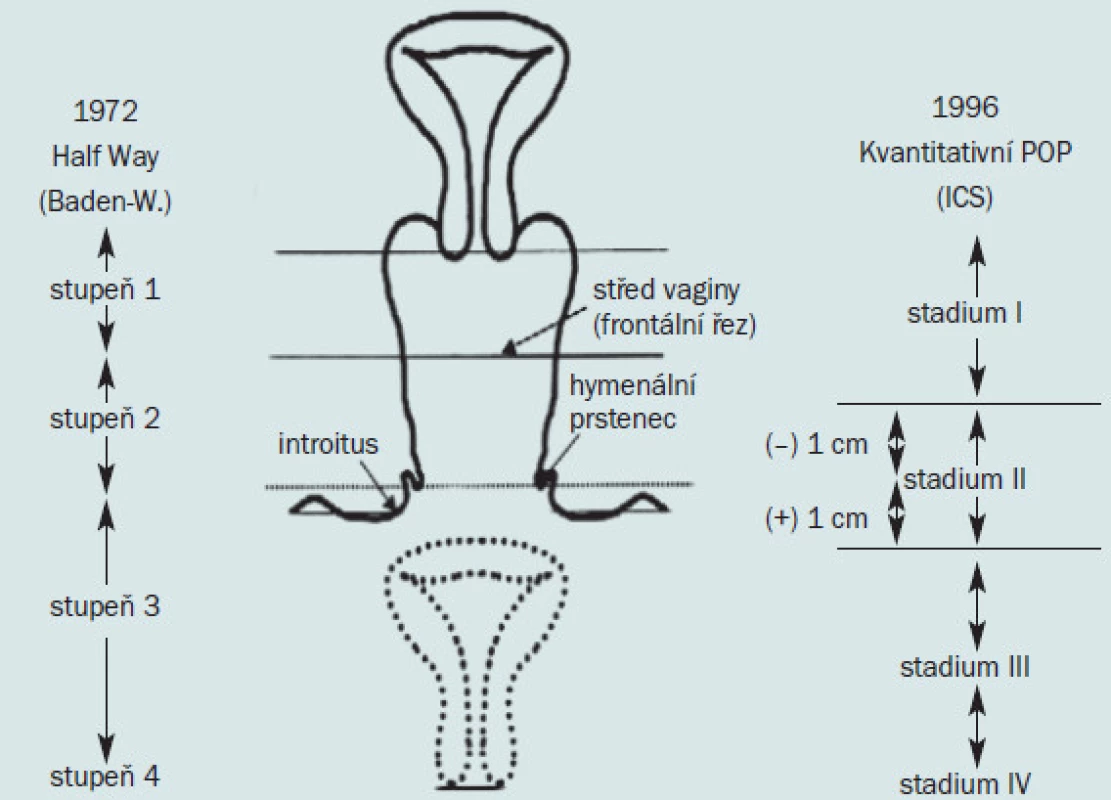
ZOBRAZOVACÍ TECHNIKY
K zobrazení anatomie pánevního dna, defektů podpůrného aparátu a vztahů mezi přilehlými orgány byly použity různé techniky. Tyto techniky mohou být přesnější než fyzikální vyšetření prováděné ve snaze stanovit, u kterých pánevních orgánů došlo k prolapsu. Pro tyto techniky však platí stejná omezení jako u ostatních technik uvedených v této části, tzn. neexistence standardizace vyhodnocení výsledků, i když provádění ultrazvukového vyšetření již standardizováno bylo.
V následujícím textu se probírají základní podmínky pro použití různých technik.
Nejprve je nutné definovat orientační body, aby bylo možné srovnání s jinými studiemi používajícími zobrazovací techniky a fyzikální vyšetření. Spodní hrana spony stydké by se měla přednostně používat jako orientační bod. K dalším příkladům kostí sloužících jako orientační bod patří horní hrana spony stydké, trny sedací kosti, foramen obturatorium a promontorium křížové kosti.
Všechny zprávy používající zobrazovací techniky by měly obsahovat:
- polohu pacientky včetně polohy dolních končetin
- konkrétní slovní pokyny dané pacientce
- objem a obsah močového měchýře a obsah střev, včetně všech příprav před studií
- provedení a zobrazení současného monitorování, jako je měření hodnot tlaku, které by mohly doložit, že snímky byly pořízeny v nejvhodnější chvíli
Ultrasonografie
Ultrasonografií lze kontinuálně zobrazovat dynamické děje [2]. Všechny zprávy používající ultrasonografii musí zahrnovat následující informace:
- model a výrobce snímače (např. sektorový, lineární, MHz)
- velikost snímače
- orientaci snímače
- cestu přístupu snímání (např. abdominální, perineální, vaginální, rektální, uretrální) – obr. 6
Image 6. Přístupové cesty a sledované parametry ultrazvukového zobrazení orgánů pánevního dna (a – introitální, b – vaginální, c – transabdominální, d – transrektální). 
Kontrastní radiografie, počítačová tomografie a zobrazení magnetickou rezonancí
Kontrastní radiografie může být statická nebo dynamická a může zahrnovat mikční kolpocystouretrografii, defekografii a pánevní skiaskopii. Všechny zprávy s použitím kontrastní radiografie musí obsahovat následující informace:
- projekci (např. laterální, frontální, horizontální, příčnou)
- typ a množství použité kontrastní látky a sekvenci opacity močového měchýře, vaginy, rekta a tračníku, tenkého střeva a peritoneální dutiny
- jakékoli použití uretrálního nebo vaginálního nástroje atd (např. tampón, katétr, řetízek)
- typ expozice (např. jednorázová expozice, video)
- měřítko zvětšení
Pro vyšetření CT a NMR by údaje o způsobu vyšetření měly zahrnovat:
- konkrétní použité zařízení včetně výrobce
- rovinu zobrazování (např. axiální, sagitální, koronární, šikmou)
- zorné pole
- tloušťku řezů a jejich počet
- čas snímání
- použití a typ kontrastní látky
- způsob analýzy obrázků
Vyšetření svalů pánevního dna
Svaly pánevního dna jsou ovládány vůlí, avšak selektivní kontrakce a uvolnění vyžaduje schopnost uvědomování si pohybů svalů. Optimální techniky svírání zahrnují kontrakce svalstva pánevního dna bez stahů svalstva břišní stěny a bez Valsalvova manévru. Při svírání fungují ve vzájemném souladu intrauretrální svaly a anální sfinkter. Při normálním vyprazdňování, defekaci a optimální mikci za pomoci napínání břišních svalů je pánevní dno uvolněné, přičemž může docházet ke kontrakcím břišní stěny a bránice. Při kašlání a kýchání a často i v jiných situacích, kdy dochází k napínání svalů, lze pozorovat současné stahy pánevního dna a břišní stěny.
Hodnocení a měření funkce svalů pánevního dna zahrnuje
- hodnocení schopnosti pacientky stahovat a uvolňovat pánevní svalstvo selektivně (tzn. stahování svalů bez napínání břicha a naopak)
- měření síly kontrakce (nejčastěji manometricky či ultrazvukem)
Aspekce
Zrakem je třeba zkontrolovat neporušenost svalů; aspekce má též sloužit k popisu zjizvení a symetrie. Kontrakce pánevního dna způsobuje pohyb perinea směrem dovnitř a břišní lis (tlak) způsobuje pohyb opačným směrem. Pohyby perinea lze pozorovat přímo nebo hodnotit nepřímo pohybováním zvenčí viditelného zařízení, umístěného do vaginy nebo uretry. Břišní stěnu a další konkrétní oblasti lze pozorovat současně.
Rozlišuje se POP předního, středního a zadního kompartmentu. Jedná se o poševní oddíly (kompartmenty). Prolapsy předního kompartmentu (tzv. cystokéla) jsou prolapsy v oblasti přední stěny poševní (obr. 7). Cystokéla může být pulzní, kdy se jedná o centrální defekt, nebo trakční, kdy se jedná o paravaginální defekt. Pokles středního kompartmentu je v oblasti apexu vaginy a při sestupu zadního kompartmentu pánevní orgány prolabují zadní stěnou poševní.
Image 7. Prolaps v oblasti přední stěny poševní (tzv. cystokéla). 
Image 8. Prolaps děložní v oblasti apexu vaginy (střední kompartment). (foto z archivu W. Artibaniho) 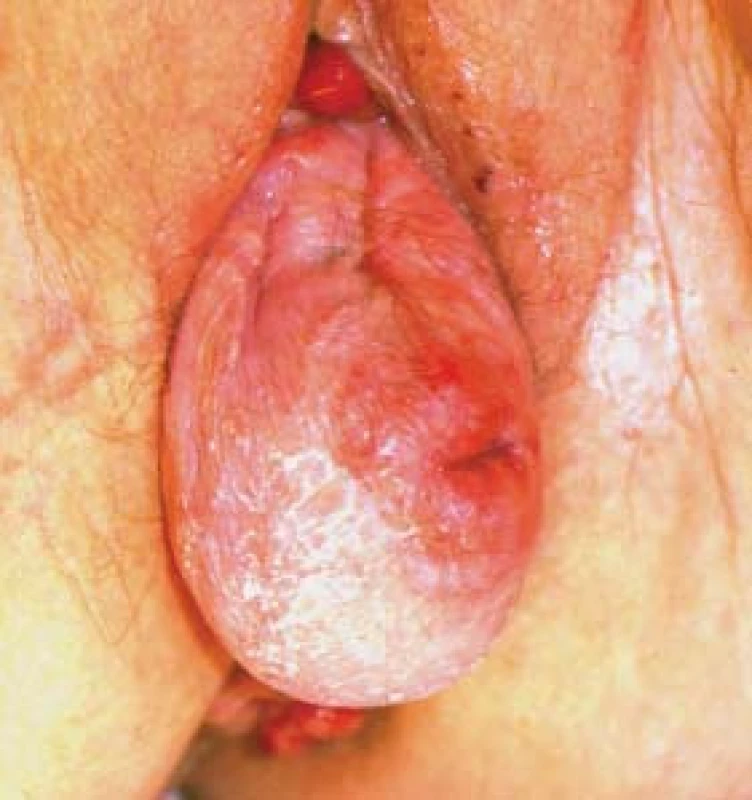
Image 9. Velký prolaps všech oddílů poševních. (foto z archivu D. Pushkara) 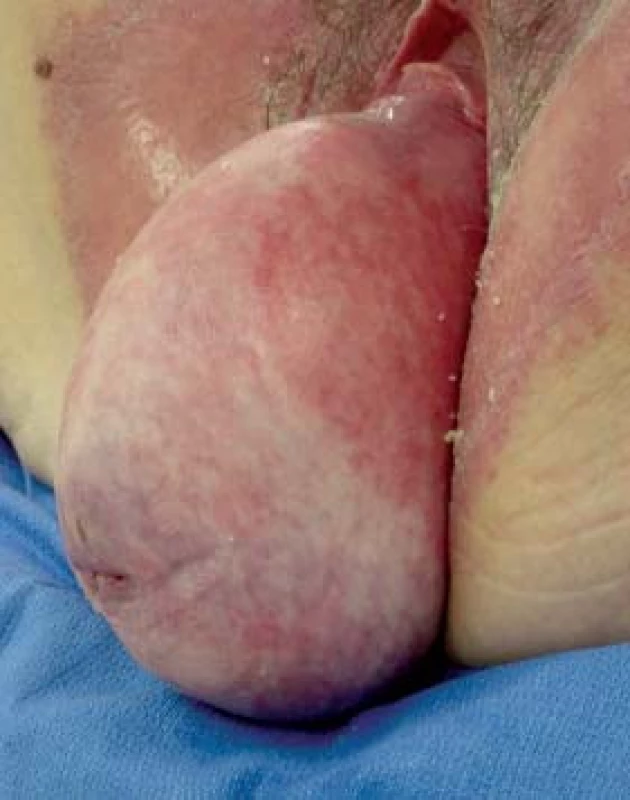
Palpace
Palpace může zahrnovat vyšetření svalstva pánevního dna prsty přes vaginu nebo rektum, jakož i hodnocení perinea, břišní stěny a/nebo jiných konkrétních oblastí.
Elektromyografie
Elektromyogram svalů pánevního dna lze pořídit samotný nebo v kombinaci s jiným měřením. Jehlové elektrody dovolují zobrazení akčních potenciálů jednotlivých motorických jednotek, přičemž povrchové nebo drátové elektrody detegují akční potenciály ze skupin přilehlých motorických jednotek ležících pod elektrodami nebo kolem nich.
PRINCIPY ŘEŠENÍ POP
Po klasifikaci anatomického defektu je nutné přihlédnout k jeho etiologii, dále je důležité zohlednit přání a očekávání nemocné, posoudit věk, celkový stav ženy, stav trofiky tkání a rizikové faktory, znát její sexuální aktivitu, životní styl apod [3].
POP přední stěny poševní jsou řešitelné přední kolporafií, nebo technikou PVR (paravaginal repair) – retropubicky či vaginálně, kolposuspenzí dle Burche nebo s použití síťky (mesh) – obr. 10.
Image 10. Operační léčba POP předního kompartmentu (dle Ch. Chappla). 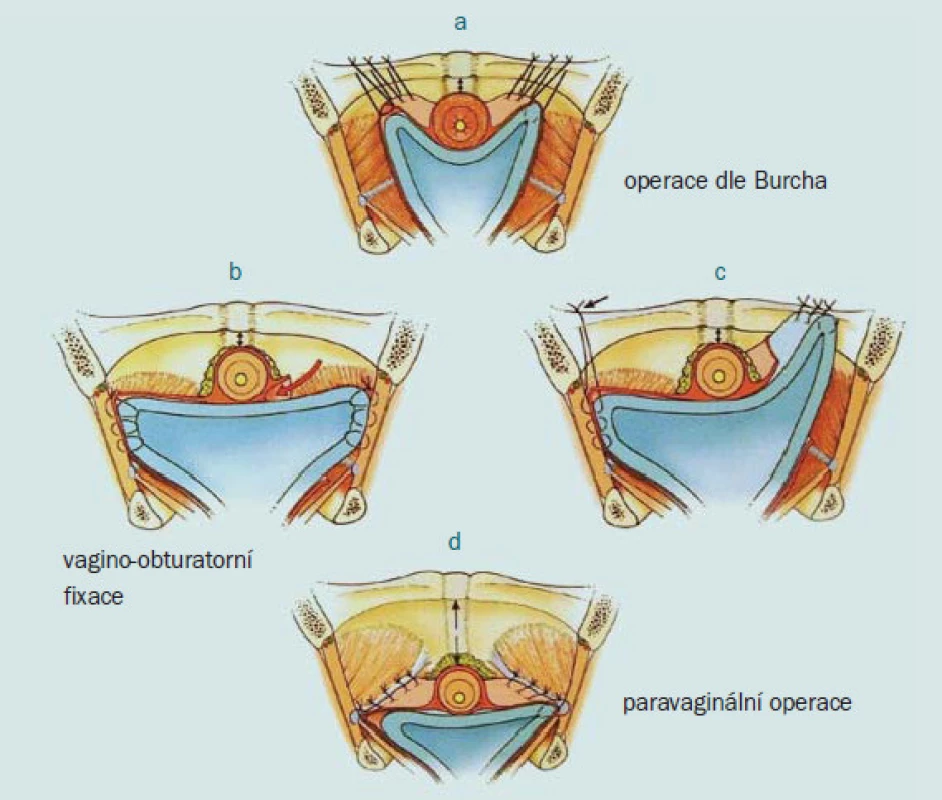
Rozlišení 2 typů defektů přední stěny poševní má význam pro určení správného typu operačního řešení. Cystokéla pulzní, při které se jedná o centrální defekt, se řeší poševní plastikou s podporou uretrovezikální junkce, zatímco cystokéla trakční, při které se jedná o paravaginální defekt, se ošetřuje vaginálně či abdominálně suturou defektu s nebo bez vložení síťky.
Sestup přední stěny poševní může nastat i po rekonstrukční operaci závěsu poševního pahýlu, tedy po úpravě prolapsu jiného – středního – kompartmentu. Výskyt cystokély po sakrospinální kolpopexi se uvádí až ve 30–40 %. Vznik recidivy operovaných defektů předního kompartmentu významně snižuje možnost použití implantátů (syntetický polypropylén, monofilamentní, makroporézní, typ. I dle Amida). Chirurgická léčba sestupu předního poševního kompartmentu zůstává i nadále diskutabilní.
POP středního kompartmentu/apexu pochvy jsou řešitelné vaginálně, abdominálně nebo laparoskopicky. Nejčastěji používanou metodou je sakrokolpofixace v různých modifikacích, event. kolpokleize [4]. Technika fixace apexu pochvy k sakrospinóznímu vazu stehem či rameny síťky je zobrazena na obr. 11.
Image 11. Technika fixace apexu pochvy k lig. sacrospinale stehem (vlevo) a síťkou (vpravo). 
Zadní poševní kompartment zahrnuje zadní poševní stěnu, perienum, rektum a peritoneum Douglasova prostoru.
POP zadního kompartmentu (rektokéla apod.) jsou řešitelné vaginálně (kolporaphia posterior, plikací levátorů či plastikou levátorů nebo aplikací síťky – obr. 12), transanálně nebo abdominálně, resp. laparoskopicky (sakrální kolpoperineoplastika).
Image 12. Síťka – mesh – tzv. monoblok k řešení kombinovaného prolapsu. 
Přístup k prolapsu pánevních orgánů u ženy by měl být mezioborový. Diagnosticko - terapeutického algoritmu se musí zúčastnit nejen gynekolog, ale i urolog a v některých případech i proktolog (obr. 13).
Image 13. Prolaps pánevních orgánů na 4 etážích. (foto z archivu L. Brubaker) 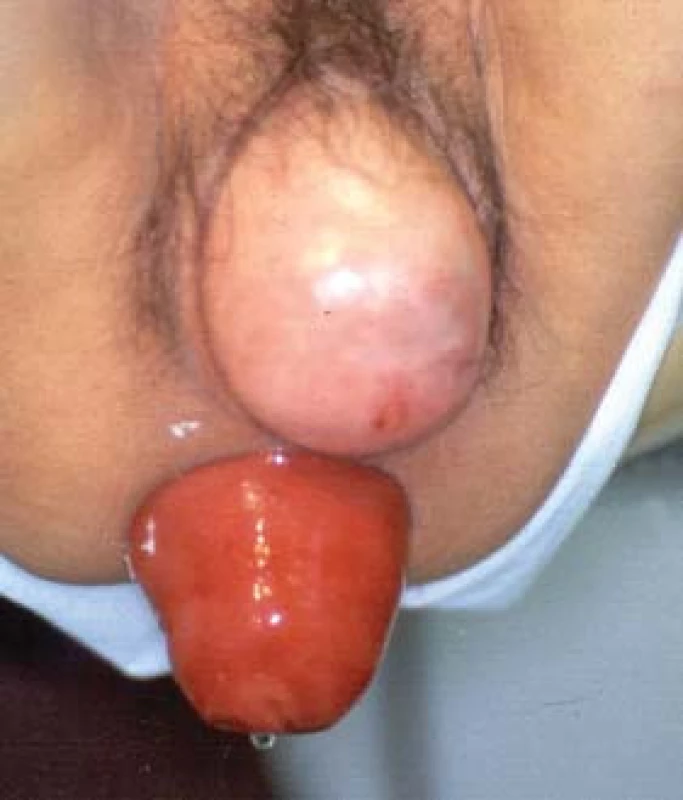
Vždy je třeba posoudit mikční i defekační i sexuální funkci.
V případě kombinace POP a inkontinence moči se zpravidla koriguje nejprve POP a v další době následuje intervence k zajištění kontinence moči (nejčastěji tahuprostá, tension-free vaginal tape, suburetrální páska v modifikaci TVT, TOT, TVTO, TVT - S) [5].
prof. MUDr. Tomáš Hanuš, DrSc.
Urologická klinika VFN U nemocnice 2,
128 08 Praha
tomas.hanus@lf1.cuni.cz
Sources
1. Abrams P, Blaivas JG, Stanton SL, Andersen JT. The International Continence Society committee on standardisation of terminology of lower urinary tract function. Scand J Urol Nephrol 1988; suppl 114 : 5-19.
2. Martan A, Mašata J, Halaška M. Inkontinence moči a ultrazvukové vyšetření dolního močového ústrojí u žen. Praha: PanMed 2001 : 190.
3. Martan A. Nové vaginální operační postupy v rekonstrukční pánevní chirurgii a v urogynekologii. Čes Gynek 2006; 71(6): 455-463.
4. Berrocal J, Clavé H, Cosson M et al. Conceptual advances in the surgical management of genital prolapse. J Gynecol Obstet Biol Reprod 2004; 33(4): 577-587.
5. Harris TA, Bent AE. Genital prolapse witth and without urinary incontinence. J Reprod Med 1990; 35(6): 792-798.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2008 Issue 1-
All articles in this issue
- Patofyziologie močového měchýře o velké kapacitě
- Periuretrální implantáty u stresové inkontinence (injectables)
- Praktické poznámky k implantaci umělého svěrače močové trubice
- Prolaps pánevních orgánů ženy z pohledu urologa
- Urologické konsekvence gynekologických operací
- Nykturie: diagnóza, klasifikace a léčba
- Validace symptom skóre pro vyšetřování hyperaktivního močového měchýře (Overactive Bladder Symptoms Score – OABSS)
- Analýza medikamentóznej liečby stresovej inkontinencie moču u žien
- Možnosti chirurgické léčby hyperaktivního močového měchýře (OAB)
-
Kolposuspenze dle Burche – zlatý standard v operacích ženské močové inkontinence
Současná urogynekologická operativa I
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Prolaps pánevních orgánů ženy z pohledu urologa
-
Kolposuspenze dle Burche – zlatý standard v operacích ženské močové inkontinence
Současná urogynekologická operativa I - Patofyziologie močového měchýře o velké kapacitě
- Urologické konsekvence gynekologických operací
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


